Мокнет экзема от аллергии чем лечить
Обновлено: 19.04.2024
Микробная экзема — это клиническая разновидность экземы, которая имеет вторичный характер и развивается на участках микробного или грибкового поражения кожи. Заболевание характеризуется присоединением характерных для экземы воспалительных изменений к симптомам уже имеющегося фонового заболевания. Диагностика микробной экземы направлена на выявление возбудителя путем бакпосева отделяемого элементов экземы или соскоба на патогенные грибы. Лечение включает терапию имеющегося заболевания, применение противомикробных средств, общее и местное лечение экземы.
МКБ-10
Общие сведения
По данным различных авторов, микробная экзема составляет от 12% до 27% всех случаев заболевания экземой. Она развивается в местах хронически протекающей пиодермии: вокруг трофических язв, плохо заживающих послеоперационных или посттравматических ран, свищей, ссадин. Микробная экзема может возникнуть на участках варикозного расширения вен и лимфостаза, а также при длительно текущих грибковых заболеваниях кожи.
Причины
Наиболее часто возбудителем, выявляемым при микробной экземе, является β-гемолитический стрептококк. Однако развитие микробной экземы может быть связано с эпидермальным или золотистым стафилококком, протеем, клебсиеллой, нейссерией гонореи или менингита, грибами Candida и другими возбудителями. Фоновое заболевание (варикозная болезнь, лимфедема) значительно снижает барьерную функцию кожи, а хроническое воздействие микробных агентов вызывает сенсибилизацию организма и возникновение аутоиммунных реакций. Совместно эти процессы приводят к развитию микробной экземы.
Симптомы микробной экземы
Участок поражения кожи при микробной экземе чаще всего располагается в области нижних конечностей. Он представляет собой крупные очаги острого воспалительного изменения кожи с расположенными на них серозными и гнойными папулами, пузырьками (везикулами), мокнущими эрозиями. Очаги характеризуется крупнофестончатыми краями. Они сливаются между собой и не имеют разделяющих их участков здоровой кожи. Высыпания, как правило, сопровождаются значительным зудом. Воспалительные очаги микробной экземы покрыты большим количеством гнойных корок. Они имеют тенденцию к периферическому росту и окружены участком отторгающегося рогового слоя. На видимо здоровой коже вокруг участка поражения наблюдаются отдельные пустулы или очаги шелушения — отсевы микробной экземы.
Клиническая дерматология выделяет несколько разновидностей микробной экземы: нуммулярную, варикозную, посттравматическую, сикозиформную и экзему сосков.
- Монетовидная экзема (нуммулярная или бляшечная) характеризуется округлыми очагами поражения размером 1-3 см с четкими краями, гиперемированной и отечной мокнущей поверхностью, покрытой слоями серозно-гнойных корок. Обычная локализация монетовидной экземы — кожа верхних конечностей.
- Варикозная микробная экзема развивается при варикозном расширении вен с явлениями хронической венозной недостаточности. Факторами, способствующими возникновению микробной экземы, могут быть инфицирование трофической язвы, травматизация кожи в зоне варикоза или ее мацерация при перевязках. Для этой формы заболевания характерен полиморфизм элементов, четкие границы очага воспаления и умеренно выраженный зуд.
- Посттравматическая экзема развивается вокруг участков травмирования кожного покрова (раны, ссадины, царапины). Она может быть связана со снижением защитных реакции организма и замедлением процессов заживления.
- Сикозиформная микробная экзема в некоторых случаях может развиться у пациентов с сикозом. Для данного вида микробной экземы характерны мокнущие и зудящие очаги красного цвета, имеющие типичную для сикоза локализацию: борода, верхняя губа, подмышечные впадины, лобковая область. При этом воспалительный процесс часто выходит за границы оволосения.
- Экзема сосков возникает у женщин при частом травмировании сосков в период грудного вскармливания или при их постоянном расчесывании у пациенток с чесоткой. В области сосков формируются яркие четко отграниченные очаги красного цвета с мокнутием и трещинами. Поверхность их покрыта корками. Наблюдается сильный зуд. Экзема сосков, как правило, отличается упорным течением процесса.
Осложнения
Неадекватная терапия микробной экземы или травмирующие воздействия на очаги поражения могут привести к появлению вторичных высыпаний аллергического характера. Такие высыпания отличаются полиморфизмом и бывают представлены красно-отечными пятнами, везикулами, пустулами и папулами. При прогрессировании процесса эти высыпания сливаются, формируя участки мокнущих эрозий, и распространяются на ранее здоровые участки кожи. Таким образом микробная экзема трансформируется в истинную.
Диагностика
Вторичный характер экземы, ее развитие на фоне варикоза, стрептодермии, кандидоза, участков инфицирования или травмирования кожи позволяют врачу-дерматологу предположить микробную экзему. Для определения возбудителя и его чувствительности к антибактериальной терапии проводят бактериологический посев отделяемого или соскоба с участка поражения кожи. При подозрении на грибковый характер инфекции берут соскоб на патогенные грибы.
В сложных диагностических ситуациях может быть проведено гистологическое исследование биоптата, взятого из очага микробной экземы. При исследовании препарата определяется отек дермы, спонгиоз, акантоз, образование пузырей в эпидермисе, выраженная лимфоидная инфильтрация с присутствием плазмоцитов. Дифференциальный диагноз микробной экземы проводят с другими видами экземы, псориазом, дерматитами, первичным ретикулезом кожи, доброкачественной семейной пузырчаткой и др.
Лечение микробной экземы
В случае микробной экземы лечение в первую очередь направлено на устранение очага хронической инфекции и терапию фонового заболевания. В зависимости от этиологии заболевания проводят курсовое и местное лечение грибковых заболеваний кожи, курс медикаментозного лечения и обработку пораженных участков кожи при пиодермии, лечение трофической язвы или сикоза.
В лечении микробной экземы применяются антигистаминные и десенсибилизирующие лекарственные препараты (мебгидролин, хлоропирамин, лоратадин, дезлоратадин), витамины группы В, седативные медикаменты. Местная терапия включает применение антибактериальных или противогрибковых мазей, вяжущих и противовоспалительных средств, антисептиков.
Из физиотерапевтических способов лечения при микробной экземе используют магнитотерапию, УФО, УВЧ, озонотерапию и лазеротерапию. Пациентам следует перейти на гипоаллергенную диету, тщательно соблюдать личную гигиену, избегать травмирования очагов микробной экземы. При диссеминации процесса и его переходе в истинную экзему назначают курс глюкокортикоидной терапии.
Прогноз и профилактика
Прогноз микробной экземы при адекватном лечении благоприятный. Длительное и упорное течение экземы может наблюдаться у ослабленных пациентов и пожилых людей. В профилактике микробной экземы основное значение имеет выявление и лечение тех заболеваний, на фоне которых она может развиться, предупреждение инфицирования ран, соблюдение гигиенических правил.
1. Основные принципы фармакотерапии экземы/ Думченко В.В., Орлов М.А., Дорфман И.П.// Русский медицинский журнал. - 2015 - №19.
2. Совершенствование комплексной терапии микробной экземы: Автореферат диссертации/ Никонова И.В. - 2013.
3. Этиологическая структура микробных экзем/ Жданова А.И.// Международный журнал экспериментального образования. – 2010. – № 7.
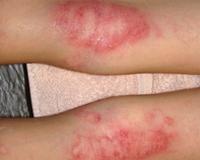
Мокнущая экзема — это острая форма экземы, которая протекает с выраженным экссудативным компонентом. Она проявляется отечностью, гиперемией кожи, образованием множественных везикулярных высыпаний и эрозий, сливающихся в очаги мокнутия. Для диагностики дерматоза проводится комплексное лабораторное обследование, гистологическое исследование биоптатов пораженных участков кожи, консультации смежных специалистов. Для купирования острой формы мокнущей экземы показано местное применение вяжущих препаратов, системное лечение антигистаминными, гипосенсибилизирующими, противовоспалительными средствами.
МКБ-10
Общие сведения
Экзема — самое распространенное кожное заболевание, на долю которого приходится 25-40% всех кожных патологий. Термин «мокнущая экзема» не используется в официальных классификациях, поскольку он отражает один из этапов островоспалительной кожной реакции, которая возникает при острой стадии различных клинических форм патологического процесса. Лечение дерматоза представляет сложную задачу ввиду хронического течения, частых рецидивов, сложного этиопатогенеза, поэтому болезнь не теряет своей актуальности в практической дерматологии.

Причины
Конкретные этиологические факторы болезни до сих по не установлены. Согласно современной общепринятой концепции, мокнущая экзема представляет собой мультифакториальное кожное поражение, протекающее с нарушениями функций эпидермиса. Она развивается при сочетании эндогенных и экзогенных провоцирующих факторов, основными из которых являются следующие:
- Генетическая предрасположенность. Если патология диагностирована у одного из родителей, риск заболеть составляет 40%, при наличии заболевания у обоих родителей — повышается до 50-60%. Отягощенная наследственность проявляется определенными генами HLA, которые контролируют иммунный ответ.
- Экзогенные факторы. Заболевание провоцируется негативным воздействием химических веществ (бытовая химия, профессиональные вредности), физических факторов (повышенная инсоляция, температурные перепады), аллергизацией при употреблении некоторых продуктов питания, лекарственных препаратов.
- Инфекционно-аллергические факторы. Дерматоз может возникать при попадании в организм бактериальных или грибковых агентов извне. Нередко он начинается на фоне хронических очагов инфекции, особенно при отсутствии адекватного лечения. Во втором случае появления экзематозных симптомов вызвано хронической сенсибилизацией организма к антигенным детерминантам микробов.
- Неврологические нарушения. Функциональные нервные расстройства с преобладанием парасимпатических влияний повышают вероятность появления мокнущих высыпаний. Патология периферических нервов, сопровождающаяся ухудшением микроциркуляции, провоцирует возникновение клинических симптомов в пораженной зоне.
- Соматические заболевания. Стимулируют развитие кожного поражения и отягощают его течение при несоблюдении схемы лечения многие патологии внутренних органов: желудочно-кишечного тракта, панкреатобилиарной системы, мочевыделительной системы. Важная роль отводится нейроэндокринным нарушениям, метаболическим расстройствам, возникающим вследствие поражения желез внутренней секреции.
Патогенез
Основной патогенетический компонент мокнущей экземы — иммунное воспаление в коже, протекающее по типу реакции замедленного типа. В его формировании выделяют 4 предрасполагающих фактора: нарушения клеточного и гуморального иммунитета, сенсибилизация к эндо- или экзоантигенам, изменение функции ЦНС, генетически обусловленные особенности иммунного ответа.
Образование типичных мокнущих поражений кожного покрова связывают с дисфункцией Т-лимфоцитов, которые выделяют в ткани провоспалительные вещества: интерлейкины, интерферон, фактор некроза опухолей. Одновременно усиливается выброс лейкотриенов, простагландинов, гистамина, что завершается острой воспалительной реакцией с преобладаем экссудативного компонента.
В патогенезе дерматоза немаловажную роль играют иммунологические расстройства, ассоциированные с конкретными антигенами главного комплекса гистосовместимости. У пациентов снижается активность Т-лимфоцитов хелперов и супрессоров, что проявляется угнетением иммунологической реактивности. Вследствие этого происходит активация хронической инфекции, замедляется выведение антигенов из организма.
Также в механизме развития мокнущей экземы выделяют снижение активности неспецифических защитных факторов — комплемента, лизоцима, фагоцитов. При этом повышается риск присоединения вторичной инфекции, осложненного течения болезни. Отягощает ситуацию аллергическая перестройка организма, из-за которой кожа приобретает повышенную поливалентную чувствительность к антигенам.
Классификация
На сегодня отсутствует общепринятая систематизация, что обусловлено разнообразием клинических вариантов патологии, разными точками зрения экспертов на причины и механизмы формирования дерматоза, подбор схем лечения. Практикующие дерматологи используют несколько вариантов классификации, при которых учитываются следующие признаки:
- По течению процесс бывает острым, подострым, хроническим.
- По клиническим проявлениям болезнь подразделяется на истинную, микробную, детскую, профессиональную, варикозную формы.
- По классификации Хорнштейна существует экзогенная, эндогенная, дисрегуляторная экзема.
- По классификации Американской академии дерматовенерологии выделяются конкретные нозологические единицы дерматоза (астеатотическая экзема, нумулярный дерматит, белый питириаз и т. д.).
Симптомы мокнущей экземы
Мокнущая экзема манифестирует покраснением и отечностью кожи с последующим появлением высыпаний в виде мелких пузырьков. При механическом воздействии или самопроизвольно везикулы лопаются, обнажая эрозии с интенсивным мокнутием. Характерным симптомом острой формы дерматоза являются «серозные колодцы» — эрозии, из глубины которых выделяется прозрачная или слегка желтоватая жидкость.
Постепенно мокнущие поверхности подсыхают с образованием тонких корок. Одновременно с этим на пораженных участках могут появляться папулы — мелкие розовые узелки, пустулы со стерильным содержимым. Присутствие на кожном покрове различных морфологических элементов называется истинным полиморфизмом сыпи, этот признак считается типичным для истинной (идиопатической) экземы, не встречается при других формах дерматоза.
Из субъективных ощущений без лечения на первое место выходит сильный кожный зуд, вследствие которого больные расчесывают кожу до крови, усугубляя течение процесса. Зачастую в результате интенсивного зуда возникают нарушения работоспособности, раздражительность, сон становится прерывистым и не снимает усталость. Обширные мокнущие эрозии сопровождаются болезненностью, которая усиливается при соприкосновении пораженной кожи с одеждой.
В клинической картине мокнущего дерматоза выделяют особенности, связанные с конкретной формой. Истинная экземы характеризуется симметричным расположением элементов с их локализацией на коже туловища, верхних и нижних конечностей. Для микробного поражения типичны асимметричные очаги мокнущих высыпаний на нижних конечностях. При детской форме очаги мокнутия имеют блестящую, гиперемированную поверхность.
Осложнения
В периоде мокнутия пораженная кожа представляет открытую раневую поверхность, которая становится хорошими входными воротами для патогенных микроорганизмов. Поэтому самым распространенным осложнением в остром периоде без лечения является присоединение вторичной бактериальной инфекции, наиболее часто вызванной стафилококками или стрептококками. В тяжелых случаях возникает флегмона, регионарный лимфаденит.
У больных с длительным стажем патологии мокнущие элементы и расчесы приводят к утолщению кожи, усилению кожного рисунка, гиперпигментации, повышенной сухости. Такие дерматологические изменения приносят дискомфорт, поскольку кожа теряет эластичность, формируется значимый косметический дефект, что особенно беспокоит женщин.
Диагностика
Данные анамнеза и кожные проявления дерматоза дают врачу-дерматологу ценную информацию для постановки диагноза и выбора лечения. Наличие множественных эрозий, серозного отделяемого, сероватых корок является подтверждением мокнущей стадии экземы. В сомнительных случаях, а также для выявления возможных первопричин болезни показаны:
- Гистологический анализ. На мокнущей стадии в биоптатах кожи определяется спонгиоз, мелкие везикулы, внутриклеточный отек эпидермиса. В структуре дермы наблюдается лимфоидно-клеточная инфильтрация вокруг сосудов, расширение поверхностной сети капилляров.
- Анализы крови. Для подтверждения инфекционно-аллергической этиологии измеряется уровень иммуноглобулина Е, производится аллергологическое исследование для обнаружения антител к специфическим антигенам. Чтобы оценить общее состояние здоровья, назначается клинический, биохимический анализ крови.
- Микробиологические исследования. При подозрении на микробную экзему, осложнении процесса вторичной инфекцией необходим бакпосев отделяемого кожных элементов. По его результатам устанавливают точный вид патогенного возбудителя, чувствительность к антибактериальным препаратам, подбирают подходящее для лечения средство.
- Консультации специалистов. Если при первичной диагностике у человека присутствуют признаки поражения внутренних органов, которые потенциально могли стать провоцирующим фактором мокнущего дерматоза, дальнейшее обследование и лечение проводится с участием профильных врачей. Чаще всего требуется помощь гастроэнтеролога, психоневролога, эндокринолога.
Лечение мокнущей экземы
Системная терапия
Терапия мокнущей экземы подбирается индивидуально с учетом предположительных причин развития заболевания, степени тяжести клинических проявлений, наличия у больного сопутствующих патологий или осложнений. Для уменьшения сенсибилизации организма больным рекомендуется соблюдать гипоаллергенную диету, из которой исключают жирные сорта рыбы и мяса, устрицы и другие морепродукты, кофе и какао-продукты, цитрусовые, томаты, бобовые.
Если обострение болезни связано с воздействием экзогенных факторов, их устранение является необходимым условием для успешности лечения. Учитывая конкретную ситуацию, пациентам может потребоваться сменить место работы, исключить бытовые аллергены, переехать в более подходящие климатические условия. Комплексное лечение мокнущего аллергодерматоза требует применения ряда препаратов:
- Антигистаминные средства. Для ликвидации кожного зуда в острой фазе применяются гистаминоблокаторы первого поколения, а после купирования симптоматики возможно продолжение лечения медикаментами второго и третьего поколения.
- Десенсибилизирующие препараты. Используются растворы кальция, натрия тиосульфат. Лечение уменьшает проницаемость сосудов, оказывает противовоспалительный эффект, нормализует метаболические реакции в дерме.
- Стабилизаторы клеточных мембран. Чтобы усилить эффективность антигистаминных препаратов, показано лечение стабилизаторами мембран тучных клеток. Некоторые авторы советуют применять полиненасыщенные жирные кислоты омена-3 для нормализации структуры мембран клеток.
- Глюкокортикостероиды. При генерализованных формах мокнущей экземы, отсутствии эффекта от других вариантов лечения применяются гормоны в режиме пульс-терапии или длительного приема.
- Иммунокорригирующие средства. Рациональная иммунокоррекция назначается для облегчения состояния при непрерывно рецидивирующей форме мокнущей экземы. Лечение включает препараты тимуса, стимуляторы лейкопоэза.
- Антибиотики. Лечение антибактериальными средствами требуется при микробной форме дерматоза и доказанной инфекционно-аллергической природе болезни.
Поскольку в патогенезе мокнущей экземы играют роль различные соматические нарушения, лечение включает коррекцию этих патологий. Чтобы нормализовать работу пищеварительного тракта, целесообразно использовать заместительную ферментную терапию, пробиотики и синбиотики, витаминно-минеральные комплексы. Чтобы сбалансировать состояние центральной нервной системы, в схему лечения включаются легкие седативные средства, по отдельным показаниям назначаются транквилизаторы, антидепрессанты.
Местная терапия
В фазе мокнутия используются примочки с вяжущими препаратами, которые уменьшают экссудацию, способствуют более быстрому появлению корочек и регрессу болезни. В острой стадии назначаются ежедневные процедуры длительностью 1-1,5 часа, которые предполагают постоянную смену повязок по мере их подсыхания. Затем переходят к нанесению мазей с топическими кортикостероидами, антисептиками, ингибиторами кальциневрина.
Из физиотерапевтических методов лечения наибольшую результативность показывает селективная ультрафиолетовая терапия, во время которой облучение проводится светом узкого диапазона (311 нм). Также выполняется низкоинтенсивное лазерное облучение красного или инфракрасного спектра, электропунктура биологически активных точек, локальная гипертермия. На этапе ремиссии хороший эффект дает озонотерапия, бальнеотерапия, пелоидотерапия.
Прогноз и профилактика
Правильное лечение мокнущей острой экземы дает возможность быстро купировать кожную симптоматику и улучшить состояние пациентов в целом, поэтому прогноз благоприятный. Спустя 5-6 дней интенсивной терапии уменьшается выраженность зуда, сокращается объем кожных поражений, а выздоровление в неосложненных случаях наступает спустя 3-4 недели. Менее оптимистичный прогноз при развитии экземы у страдающих иммуносупрессией, хроническими патологиями.
Профилактика болезни предполагает соблюдение личной гигиены, исключение типичных пищевых, бытовых и профессиональных аллергенов. Пациентам с экземой в ряде случаев помогает молочно-растительная диета. Обязательными превентивными мерами являются лечение сопутствующих расстройств и правильный уход за кожей тела: применение смягчающих кремов, мягких очищающих продуктов, избегание массажа сухой щеткой и других агрессивных воздействий.
2. Экзема в практике семейного врача: клинические формы, дифференциальный диагноз, лечение/ Е.А. Бардова// Клиническая иммунологии, аллергологии, инфектологии. — 2013. — №1.
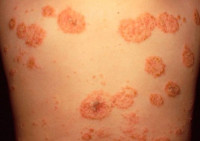
Монетовидная экзема (нуммулярная экзема) – зудящий хронический дерматит, являющийся разновидностью микробной экземы. Клинически проявляется высыпанием округлых ярко-красных монетовидных бляшек с чёткими границами, возвышающихся над здоровой кожей, ограниченных краевой каймой из эпителиальных клеток – остатков вскрывшихся везикул. Процесс сопровождается зудом, появляются расчёсы, присоединяется вторичная инфекция, образуются корки. Монетовидную экзему диагностируют клинически, при подозрении на инфекционную составляющую проводят микробиологическое исследование эпидермальных мазков. Лечение десенсибилизирующее, противовоспалительное.
Общие сведения
Монетовидная экзема – разновидность микробной экземы неясной этиологии, характеризующаяся генерализированными округлыми зудящими очагами. Заболевание широко распространено в дерматологии, составляет около 10% от общего количества дерматозов. У пациентов с ослабленной иммунной системой доля патологии возрастает. Возможно, это связано с тем, что монетовидная экзема полиэтиологична, но всегда имеет инфекционную составляющую, оказывающую негативное влияние на состояние иммунной системы. Кроме того, у больных монетовидной экземой выявляется предрасположенность к нарушениям иммунной регуляции и сопутствующим заболеваниям желудочно-кишечного тракта, в котором расположено около 80% иммунных клеток.
Дерматит одинаково часто встречается у мужчин и у женщин. Может диагностироваться в любом возрасте, пик заболеваемости приходится на период 30-50 лет. Расовая предрасположенность и эндемичность не выявляются. Монетовидная экзема развивается в любое время года, обостряется в период ОРВИ и ОРЗ. Заболевание является разновидностью экземы и входит в группу микробных экзем. Свое название патология получила из-за небольших округлых очагов, по форме напоминающих монеты. Современные дерматологи считают, что при данной форме экземы нарушено клеточное и гуморальное звено иммунитета, что заставляет сенсибилизированную кожу в ответ на действие любого антигена отвечать локальным иммунным воспалением в виде монетовидных очагов.

Причины монетовидной экземы
Любая форма экземы гетерогенна. Факторами, способствующими развитию монетовидной экземы, являются тонзиллит, кариес, гипергидроз, туберкулёз, некорректно принимаемые лекарственные препараты, соматические заболевания и стрессы, которые на фоне наследственной предрасположенности снижают иммунитет организма и вызывают развитие патологического процесса. Однако полной ясности в этиологии заболевания нет. Поскольку монетовидная экзема является разновидностью микробной экземы, причиной поражения кожи считаются бактерии, к которым сенсибилизирован организм.
Кожа при монетовидной экземе постоянно находится в состоянии готовности к активному взаимодействию с чужеродным антигеном. Особенностью такой аллергизации является постепенный переход от моновалентности к поливалентности. Вначале кожа даёт реакцию на один антиген, а со временем начинает реагировать на множество раздражителей. Вероятно, это происходит из-за наследственной предрасположенности. Генетика определяет мультифакторное наследование с выраженной экспрессивностью и пенетрантностью генов. Если болен один из родителей, вероятность развития экземы у ребёнка составляет 40%, если оба – 60%. Большую роль в возникновении монетовидной экземы играет несостоятельность пищеварительного тракта с ферментопатиями, дискинезиями и нарушенными мембранными барьерами, приводящими к прямому попаданию в организм чужеродных антигенов в виде нерасщеплённых, не до конца переваренных белков.
Иммунный механизм развития экзематозного процесса заключается в возникновении аллергической реакции антиген-антитело на уровне эпидермиса и дермы. В эпидермисе присутствуют эпителиальные клетки – кератиноциты. В дерме преобладают лимфоциты и тучные клетки. Лимфоидная популяция, состоящая из Т-хелперов и Т-киллеров, начинает процесс сенсибилизации наследственно аллергизированной кожи. Кератиноциты, выполняющие роль иммунорегуляторов, немедленно экспрессируют МНС II класса, которые обеспечивают взаимодействие между Т-лимфоцитами и макрофагами в процессе иммунного ответа. Избыток антител деструктирует кожу, иммунные реакции переходят в разряд аутоиммунных.
Вовлечение в процесс эпидермиса приводит к нарушению его защитной функции, облегчает проникновение в дерму инфекционного начала, которое дополнительно сенсибилизирует кожу, вызывает воспаление, повреждает клетки эпидермиса и дермы. Дермальные и эпителиальные клетки начинают вырабатывать цитокины и медиаторы, усугубляющие воспаление и сенсибилизацию сверхчувствительной кожи. Начинает преобладать стадия экссудации. Эпидермис и дерма отекают, сосуды дермы компенсаторно расширяются. Клинически это проявляется красной эритемой, на поверхности которой возникает полиморфная сыпь.
Симптомы монетовидной экземы
Типичная клиника монетовидной экземы отличается появлением розовой эритемы на фоне неизменённой кожи. Элемент имеет овальную форму, напоминает пятак диаметром до 3 см с чёткими очертаниями, возвышается над уровнем здоровой кожи. Появление пятна сопровождается невыносимым зудом. Типичное расположение эритемы – кожа конечностей.
Почти сразу на поверхности гиперемированного пятна возникают первичные элементы сыпи: серозные буллы, папулы и узелки, отражающие картину истинного экзематозного полиморфизма. Зуд заставляет больных расчёсывать воспалённую поверхность, в результате образуются экскориации, покрывающиеся геморрагическими корками. Одновременно уже существующие везикулы вскрываются, обнажая эрозивные поверхности, присоединяется вторичная инфекция. Оставшиеся и вновь подсыпающие везикулы трансформируются в пустулы и тоже вскрываются, образуя эрозии с гнойными «жирными» корками. Папулы сливаются между собой, формируют бляшки, по периметру которых отчётливо заметна фестончатая кайма из остатков эпителиальных клеток.
Высыпания могут распространяться на туловище и ягодичную область. При этом высыпавшие буллы вскрываются, оставляя открытые эрозивные поверхности, сочащиеся серозной жидкостью. Начинается процесс мокнутия. Крупные эрозии объединяются между собой, новые подсыпания не появляются, острота процесса понемногу снижается. «Серозные колодцы» подсыхают, на их поверхности образуются толстые жёлтые корки. Если в процесс вмешивается стафилококковая инфекция, при надавливании из-под таких корок выделяется гной.
В отличие от папул бляшки не сливаются, но стафилококк может обсеменить их периметр пустулами. При травматизации такого элемента происходит распространение процесса «отсевами» аллергидов, состоящих из вторичных булл, эритем и узелков. Вторичные аллергиды, объединяясь, образуют мокнущие эрозии. При дальнейшем распространении процесса и усугублении тяжести воспалительного компонента наблюдается ухудшение общего состояния пациента. При стихании воспалительных явлений кожа подсыхает, на ней могут появляться трещины. При частом чередовании ремиссий и обострений возможна трансформация монетовидной экземы в истинную.
Диагностика монетовидной экземы
Диагностика монетовидной экземы не вызывает затруднений. Диагноз выставляется дерматологом на основании клинической картины и данных анамнеза. С учётом сопутствующей патологии обязательно назначается стандартное лабораторное обследование: ОАК, ОАМ, биохимия. Пациенты консультируются гастроэнтерологом, неврологом, аллергологом, эндокринологом.
Гистопатология нетипична, морфологическое исследование осуществляется только для дифференциальной диагностики. Осложнённые формы требуют проведения иммуноферментного и аллергологического исследования сыворотки крови на антитела (специфические IgE/IgG, общий IgE). При подозрении на присоединение инфекции назначают микробиологические исследования эпидермальных мазков. При вторичном инфицировании проводят культуральное исследование с целью идентификации возбудителя и определения его чувствительности к антибиотикам. Дифференцируют монетовидную экзему с дерматитами, псориазом, чесоткой и дерматомикозами.
Лечение и профилактика монетовидной экземы
Монетовидная экзема – один из самых резистентных к терапии дерматитов. Целью лечения является достижение стойкой ремиссии. Прежде всего, необходимо санировать очаги хронической инфекции, откорректировать соматическую патологию, нормализовать работу нервной, эндокринной и пищеварительной систем.
Для снятия стресса используют седативные средства (лучше – на основе природных компонентов), применяют транквилизаторы, антидепрессанты, нейролептики, фиточаи и травяные настои. Десенсибилизацию организма проводят путем внутривенных вливаний солей натрия и кальция. Назначают десенсибилизирующие препараты. В осложнённых случаях показаны топические стероиды (по индивидуальным схемам короткими курсами), антибактериальные препараты, дезинтоксикационные и плазмозамещающие средства. Для предупреждения обострения назначают курс гистаглобулина. Дополнительно возможно использование витаминотерапии, препаратов очищенной серы и ферментов, улучшающих работу пищеварительного тракта. Для профилактики дисбактериоза показаны бифидосодержащие и лактосодержащие средства.
Тактика наружного лечения зависит от степени тяжести процесса. При выраженном мокнутии хороший результат дают гормональные аэрозоли, влажно высыхающие повязки, противовоспалительные примочки, антибактериальные и вяжущие препараты на основе цинка. При стихании процесса применяют мази с топическими стероидами, антибактериальными и антисептическими средствами. Топические стероиды эффективны и при зуде. Пиодермические наслоения лечат антибактериальной терапией внутрь и наружно в зависимости от распространённости поражения кожного покрова. Хороший эффект даёт УФО, ПУВА-терапия, фотофорез, ультрафонофорез, УВЧ-терапия, магнито-, озоно-, оксигенотерапия, иглорефлексотерапия, лечебные грязи, аппликации парафина. В тяжёлых случаях подключают гемосорбцию и плазмаферез.
Профилактика заключается в соблюдении режима питания с исключением потенциальных аллергенов. Следует ограничить контакты с косметическими средствами и бытовой химией, носить бельё из натуральных тканей, регулярно наблюдаться у дерматолога. Прогноз зависит от тяжести патологии и в целом рассматривается как относительно благоприятный с учётом нарушения качества жизни.

Атопический дерматит - воспалительное заболевание кожи, имеющее хроническое течение и аллергическую природу развития. Многие считают атопический дерматит детским заболеванием, однако, это не так. Довольно часто заболевание проявляется и во взрослом возрасте.
Дерматит – общее название для воспалительных кожных заболеваний разного происхождения. Патология способна поражать разные участки тела, но чаще всего затрагивает кожу рук, ног и лица. Дерматит – это синдром, выражающийся в развитии воспаления при столкновении с раздражителем. Заболевание проявляется жжением, зудом, патологическими изменениями кожного покрова. Выяснить причину дерматита и получить эффективное лечение вы можете в Поликлинике Отрадное. Запишитесь по телефону или через форму на сайте в удобное для вас время!
Классификация дерматита
Все дерматиты можно условно разделить на 2 большие группы:
- Простой дерматит (также его называют искусственный или артефициальный) возникает как реакция на облигатные раздражители – вещества или явления, которые способны вызвать поражение кожи у любого человека. К ним относят химические вещества, трение, вещества, ядовитые растения и т.д. Воспалительная реакция развивается из-за непосредственного повреждения кожного покрова.
- Аллергический дерматит возникает из-за воздействия факультативных раздражителей. Такие вещества являются раздражителями не для всех, а лишь для лиц, имеющих к ним индивидуальную повышенную чувствительность. Это могут быть парфюмерия, косметика, бытовая химия и т.д. Когда такие раздражители попадают на кожу и соединяются с ее белками, возникает реакция иммунной системы и, как следствие, кожные проявления.
По характеру возникновения дерматит бывает двух видов:
При контактном дерматите кожная реакция возникает при непосредственном соприкосновении кожи с раздражителем. Контактным путем способен развиваться как простой, так и аллергический дерматит.
Токсидермия – это токсико-аллергический дерматит, при котором раздражитель сначала попадает внутрь организма через пищеварительный тракт, инъекции или дыхательные пути (продукты питания, химические вещества, лекарственные препараты), а затем возникает аллергическая кожная реакция. Кожные проявления способны развиваться как через несколько часов после попадания вещества внутрь, так и через несколько месяцев.
Причины дерматита
Простой контактный дерматит может быть вызван физическими и химическими факторами:
Физические факторы бывают:
- Механические: трение или давление.
- Термические: воздействие слишком высоких или низких температур, вследствие которых возникают ожоги или обморожения.
- Связанные с излучением: инфракрасные, ультрафиолетовые, радиоактивные лучи.
К химическим раздражителям относят:
Аллергический контактный дерматит тоже вызывается химическими раздражителями, но, как уже говорилось, эти вещества вызывают патологическую кожную реакцию не у всех пациентов. К таким факторам можно отнести:
- Полимеры.
- Инсектициды.
- Стиральные порошки и прочую бытовую химию.
- Парфюмерию и косметические средства.
- Соки «безобидных» для другие людей растений: алоэ, чеснока, герани.
Токсидермия развивается при попадании в организм следующих веществ:
- Лекарственных препаратов: барбитуратов, антибиотиков, фурацилина, анальгетиков, сульфаниламидов.
- Продуктов питания: пищи с консервантами, яиц, орехов, фруктов (особенно экзотических), шоколада, грибов, кофе.
- Химических веществ: никеля, хрома, ртути, кобальта.
Симптомы дерматита
Для разных видов дерматитов характерны «свои» симптомы, однако существуют признаки, одинаковые для всех типов этого заболевания:
- Покраснение кожи.
- Повышение местной температуры на участках поражения, отеки.
- Зуд, жжение, умеренные боли.
- Высыпания на коже (как правило, небольшие или крупные пузыри).
- Корочки или чешуйки на местах заживших высыпаний.
Особенности течения разных видов дерматитов
Выделяют следующие виды контактного простого дерматита:
- Острый контактный дерматит возникает стремительно, сопровождается жжением, болью, зудом и развивается в 3 стадии:
- Эритрематозная – возникают отеки и покраснения.
- Везикулезная – помимо отеков, формируются пузырьки или большие пузыри, которые затем подсыхают с образованием корочек или вскрываются, сменяясь мокнущими эрозиями.
- Некротическая – ткани распадаются, возникают язвы, после заживления которых остаются рубцы.
- Хронический контактный дерматит развивается под постоянным слабым воздействием раздражителей. Для этой формы характерны длительное покраснение кожных покровов, возникновение инфильтратов, трещин, ороговение и в некоторых случаях атрофия кожи.
- Аллергический контактный дерматит характеризуется возникновением на коже эритемы (специфическим покраснением кожи, развивающимся вследствие расширения капилляров в дермальном слое, а также пузырьков, которые, вскрываясь, превращаются в мокнущие эрозии, а затем засыхают чешуйками и корочками. Когда корочки отпадают, на их месте остаются розово-синие пятна, проходящие через какое-то время.
К тяжелым видам дерматита относится токсидермия. Болезнь развивается в 3 стадии:
- Легкая – общее состояние пациента не страдает или меняется незначительно, патология проявляется одиночными очагами воспаления, несильной крапивницей, зудом.
- Средняя – часто сопровождается повышением температуры тела, может возникнуть отек Квинке, иногда развиваются поражения внутренних органов, на коже проявляется крапивница с множественными волдырями.
- Тяжелая – сильные высыпания, часто возникают осложнения в виде системной красной волчанки, сывороточной болезни, узелкового периартериита. Иногда, если пациент не получает медицинской помощи, тяжелая степень токсидермии приводит к летальному исходу.
Часто токсидермия развивается как реакция организма на медикаментозные препараты. Существует несколько видов лекарственной патологии:
- Фиксированная – в период обострений развивается на одних и тех же участках кожи, проявляется также зудом и жжением, вызывается, как правило, приемом сульфаниламидов, ремиссия наступает примерно через 3 недели.
- Крапивница – на коже возникают пузыри разных размеров, распространяются на лицо и все тело. Раздражителями могут выступать новокаин, пенициллин, анальгетики, тетрациклин, эритромицин.
- Синдром Лайела – развивается после приема медикаментов (чаще всего сульфаниламидов), проявляется сначала кожной сыпью, как при кори, затем сменяется крупными плоскими пузырями с серозным или серозно-геморрагическим содержимым. Сопровождается повышением температуры тела, головной болью, слабостью и ухудшением общего самочувствия.
- Бромодерма – возникает после длительного приема препаратов брома, характеризуется высыпаниями разного характера: угреподобными, везикулезными, бородавчатыми, эритрематозными и т.д.
- Йододерма – обусловлена непереносимостью препаратов йода, представляет собой опухолевидное образование, развивается из узелка небольших размеров.
Существуют также виды дерматитов, возникающие вследствие воздействия внешних и внутренних факторов. К ним относятся себорейный и атопический дерматит. Первый возникает вследствие нарушения процесса выработки кожного сала и размножения в этом секрете бактерий. Второй обусловлен генетической предрасположенностью, нарушениями местного и системного иммунитета, воздействием аллергенов.
Диагностика дерматита
Для диагностики заболевания нужно обратиться к дерматологу, может также возникнуть потребность в помощи аллерголога. Сначала врач собирает анамнез, проводит осмотр. В некоторых случаях поставить диагноз и назначить лечение можно уже на данном этапе. Если же информации недостаточно, назначаются следующие диагностические процедуры:
Лечение дерматита
Лечение любой разновидности дерматита начинается с выявления и устранения раздражителя, так как в противном случае терапия будет иметь мало смысла: приступы заболевания будут повторяться. Если полностью ликвидировать провоцирующий фактор невозможно, то контакты с ним сводят к минимуму.
Для снятия острых проявлений и облегчения состояния назначают местные препараты (мази, гели или кремы):
- Противовоспалительные.
- Увлажняющие, питающие.
- Противозудные.
- Антисептические.
- Противоотечные.
- Эпителизирующие.
- Ранозаживляющие.
А качестве местных средств также используются присыпки и аппликации. В некоторых сложных случаях могут понадобиться гормоносодержащие средства.
Также комплексная терапия включает в себя:
- Прием сорбентов (особенно при токсидермиях) – для детоксикации организма и повышения эффективности лечения.
- Применение специальных косметических средств, не раздражающих кожу.
- Антигистаминные препараты (при наличии аллергии).
- Седативные средства (если кожная реакция была спровоцирована стрессом).
- Диету.
Диета при дерматите преследует 2 основных цели:
- Ускорение регенерации кожных покровов.
- Исключение потенциальных раздражителей.
Необходимо отказаться от следующих видов пищи:
- Сладостей и сдобной выпечки.
- Жареных, острых, копченых, маринованных, соленых продуктов.
- Фаст-фуда.
- Сои.
- Яиц.
- Шоколада и кофе.
- Меда.
- Орехов.
- Красных ягод.
- Цитрусовых.
- Грибов.
- Свеклы.
- Моркови.
- Помидоров.
С осторожностью, в ограниченных количествах употреблять:
- Крахмалистые овощи (картофель, кукурузу).
- Персики и абрикосы.
- Гречку.
- Баранину.
- Зеленый перец.
Основой рациона должны стать:
- Нежирное мясо: индейка, кролик, говядина, постная свинина.
- Овощи: кабачки, капуста, патиссоны, репа.
- Каши на воде: рисовая, пшенная, гречневая, кукурузная, перловая, овсяная.
- Фрукты и ягоды, богатые клетчаткой: зеленые яблоки, крыжовник, арбуз, смородина, сливы, груши.
- Рыба с высоким содержанием жирных кислот омега-3: лосось, сельдь, сардины, анчоусы.
- Козье молоко.
- Кисломолочные продукты без ароматизаторов и прочих синтетических добавок.
- До 30 г растительного масла в день (оливкового, подсолнечного).
Также в список разрешенных продуктов входит морская капуста, если вы ее любите, то можно себя не ограничивать. Пить рекомендуется натуральный чай, свежевыжатые фруктовые и овощные соки (в умеренных количествах), морсы, много чистой воды.
Пациентов с тяжелыми формами дерматита желательно госпитализировать. Назначают кортикостероиды местно и перорально, лечебные аппликации. Также осуществляют вскрытие волдырей в стерильных условиях.
Профилактика дерматита
В качестве профилактики рекомендуется исключить из рациона потенциальные аллергены, устранить из своей жизни раздражители (как облигатные, так и факультативные). Если вы вынуждены контактировать с ними по роду деятельности, важно тщательно соблюдать технику безопасности.
Необходимо своевременно устранять инфекции. Принимать антибиотики и другие препараты, способные вызвать дерматит, следует только по назначению врача, строго соблюдая дозировки.
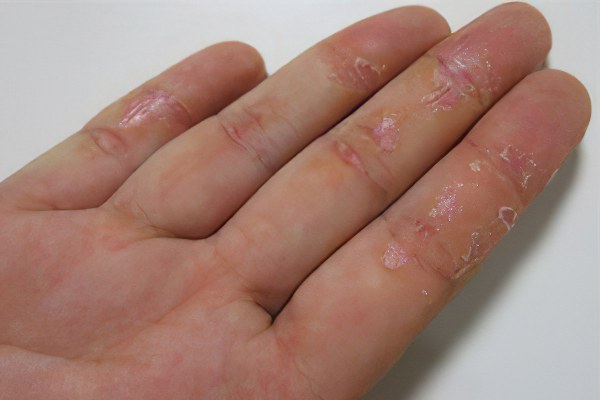
Сухая экзема – хроническая форма тяжёлого дерматологического заболевания, которое развивается вследствие воздействия различных факторов, выявление которых является главной задачей врача для осуществления успешного лечения. Дерматологу, чтобы правильно назначить терапию, необходимо выяснить множество различных подробностей, таких как:
В какой воде и как часто купается пациент, не посещает ли он бассейн с обработанной хлором и бромом водой;
Какие средства используются для ухода за кожей. Не применяются ли спиртовые растворы, хлор, горячая вода, консерванты и другие различные потенциальные ирританты и аллергены;
Какие средства использовались для избавления от первых признаков сухой экземы.
В большинстве случаев к дерматологу обращаются, только когда уже наступает стадия, на которой появляются трещины и сочащаяся из них серозная жидкость, высыхая, оставляет корки линейного и кольцевидного характера. Чтобы это предотвратить, необходимо знать о первичных симптомах и причинах возникновения сухой экземы.
[Видео] Экзема. Причины возникновения, симптомы, лечение:
Причины появления сухой экземы
Экзема является одним из немногих заболеваний, для которых до сих пор не выяснена определённая причина.
Специалисты предлагают целый список причин, которые могут повлиять на вероятность проявления сухой экземы:
Регулярное воздействие мощных аллергенов. О достоверности этого фактора говорят многочисленные случаи сухой экземы у рабочих, ежедневно контактирующих с определёнными химическими веществами.
Сухой воздух. Этот фактор не считают самоценным, так как миллионы людей постоянно проживают в местности с пересушенным воздухом без каких-либо признаков кожных заболеваний. Но известен факт, что в зимнее время, когда показатель влажности воздуха значительно уменьшается, больные с экземой испытывают обострение патологического процесса.
Нарушения нормального обмена веществ. Считается, что проблемы с пищеварительной системой, в частности, с желудком, кишечником, печенью, приводят к выделению или пропусканию ими токсинов, действие которых негативно влияет на состояние кожи.
Генетика. Как и для многих других заболеваний, появление экземы, в определённой степени, обусловлено наличием предрасполагающего к болезни состояния самого организма. За него отвечает определённая последовательность генов, передающаяся из поколения в поколение. Поэтому наличие у кровных родственников экземы значительно повышает риск ею заболеть.
Нервные расстройства. Этот фактор можно употребить в отношении множества заболеваний. На нервной почве значительно ухудшается иммунитет и снижается сопротивляемость организма, а сам пациент может перестать придерживаться элементарных правил гигиены. В любом случае, депрессия и нервное перенапряжение сильно усугубляют состояние больных с экземой.
Как уже было упомянуто, невозможно сказать наверняка, какой именно фактор является решающим для появления признаков экземы. Но можно достоверно утверждать, что опасность для любого человека представляет наличие в анамнезе двух и более факторов.
Симптомы сухой экземы
Сухая экзема проявляется типичными для хронической формы этого заболевания симптомами:
Ксероз верхних слоев дермы, выделяющий кожный рисунок;
Воспаление дермы, характеризующееся покраснением и зудом;
Трещины, делающие кожу пациента похожей на растрескавшийся от времени фарфор. Глубина трещинок достигает кровеносных сосудов, поэтому они нередко являются очень болезненными и сочатся сукровицей и серозной жидкостью.
Сухая экзема дополняется корочками застывшего экссудата и усугубленным покраснением.
Лечение сухой экземы
Сухая экзема является хронической формой заболевания, поэтому её лечение нужно начинать сразу же после диагностирования. Целью терапии экземы сухого типа является скорейшее достижение периода ремиссии и его продление.
При использовании фармацевтических средств нужно строго придерживаться дозировки и курса приема лекарств, так как обрыв лечения после прекращения внешних симптомов приводит к быстрому рецидиву с обострением заболевания.
Повысить эффективность лечения помогает системный подход – разработанная врачом совместно с пациентом стратегия использования сразу нескольких видов лекарственных средств и лечения не только симптомов, но и выясненной при диагностике первопричины развития экземы.
Лечение первопричины заболевания различается в зависимости от результатов диагностики:
Невротические расстройства необходимо купировать употреблением успокоительных средств, затем обратиться за помощью к психотерапевту для дальнейшей терапии. Возможно, экзема появилась как следствие повреждения периферических нервов при травме. В таком случае назначают соответствующие процедуры и операцию;
Гормональный дисбаланс может способствовать развитию экземы, поэтому необходимо исследование крови и поиск соответствующих патологий в эндокринных железах;
Нарушения метаболизма нужно устранять с помощью строгой диеты. Желудочно-кишечный тракт необходимо перестать перегружать искусственной и сложной для переваривания пищей, также необходимо проследить за состоянием печени и микрофлоры кишечника. При необходимости назначаются препараты для успокоения желудка, ферменты для улучшения пищеварения, пробиотики и стимуляторы перистальтики.
В тяжёлых случаях обязательно иммунологическое исследование состава крови на соотношение иммуноглобулинов IgE, IgG и IgM, количество Т-лимфоцитов и B-лимфоцитов, а также наличие изоантигенов A, M, N и резуса D+. Результаты анализов необходимо передать иммунологу для назначения корректирующих иммунное состояние препаратов.
Среди возможных осложнений экземы чаще всего случаются присоединения внешних инфекций. Сама по себе экзема – незаразное заболевание, вызванное внутренними и внешними факторами небиологического происхождения. Но расчесанные раздражения и мокнущие везикулы (вмятины на коже, оставшиеся после пузырьков серозной жидкости) являются местами повышенной проницаемости для микробов, и со временем течение болезни усугубляется инфекцией.
Такую экзему называют микробной, и для её лечения используют антибиотики или антимикотики. Лучше всего обратить внимание на воспалительный процесс сразу, и взять мазок, чтобы сделать посев для выяснения вида и штамма патогенного микроорганизма. Это позволит избежать применения антибиотиков широкого спектра действия, имеющих сильный побочный эффект в виде дисбактериоза после уничтожения микрофлоры кишечника.
Противогрибковые препараты назначают при заражении грибком. Для такой формы микробной экземы характерны белые выделения из язвочек на коже, которые возникают из-за жизнедеятельности грибков рода Candida.
Кроме медикаментозного лечения, экзему в любом случае помогает купировать специализированная диета.
Из рациона пациента исключается пища, содержащая популярные аллергены, и перегружающие желудочно-кишечный тракт продукты:
[Видео] Доктор Евдокименко — Псориаз, ЭКЗЕМА, диатез, ДЕРМАТИТ, простуда и ВИРУСЫ = 1 простое лечение:
Профилактика рецидивов и прогноз

Прогноз при экземе чаще всего благоприятный, особенно при соблюдении диеты и правильно проведённых курсов назначенных препаратов. Экзема склонна к рецидиву при первых же упущениях в режиме ухода за кожей, поэтому пациентам нужно все время проявлять пристальное внимание к симптомам болезни.
В период ремиссии показано регулярное увлажнение кожи с помощью косметических, традиционных и народных медицинских средств. В холодное время года следует усилить уход и защищать кожу от переохлаждений и сухости воздуха с помощью одежды.
Одной из важных мер профилактики экземы является предотвращения контакта кожи со всевозможными химикатами – клеями, моющими средствами, порошками, красителями, горюче-смазочными и лакокрасочными материалами и т.д., особенно если причиной болезни стало регулярное соприкосновение с ними на работе.
Женщинам при выборе новых косметических средств всегда нужно делать пробу на аллергическую реакцию. Масло облепихи или миндаля нужно продолжать применять и после избавления от всех симптомов – эти средства хорошо себя зарекомендовали как в лечении, так и в профилактике сухой экземы.
Возвращение сухой экземы во многих случаях можно предотвратить установкой в помещении увлажнителя воздуха. Этот современный прибор будет автоматически поддерживать немного повышенную влажность, которая не даст слишком сильно высушиться коже, даже если пациент на время откажется от постоянного ухода. Зимой и в городах увлажнитель является настоящим спасением пациентов с экземой. Если добавить немного любимых эфирных масел в ёмкость с водой, можно скрасить атмосферу в доме и улучшить настроение больного.
Различные эмоленты (увлажняющие средства на основе закрепляющихся в коже жирных кислот) с успокаивающими свойствами без ароматизаторов, терпенов и спиртов в составе хорошо помогают предотвратить рецидив сухой экземы.

Автор статьи: Кузьмина Вера Валерьевна | Эндокринолог, диетолог
Образование: Диплом РГМУ им. Н. И. Пирогова по специальности «Лечебное дело» (2004 г.). Ординатура в Московском государственном медико-стоматологическом университете, диплом по специальности «Эндокринология» (2006 г.).
Наши авторы
Читайте также:

