Могут ли пигментные пятна передаются по наследству
Обновлено: 23.04.2024
С древних времен люди верили в тайное значение родинок и родимых пятен, и пытались объяснить их происхождение. Согласно старинным поверьям, «знаки» на коже ребенка могли появиться, если беременная испытала сильный испуг, смотрела на полумесяц или ела продукты красного цвета. Как известно, в средневековой Европе пигментированные участки кожи считались «меткой дьявола», а на Руси бытовала поговорка: «Бог шельму метит»
Nevus pigmentosus, или Родинка по наследству
Пигментный невус, в просторечии именуемый родинкой, представляет собой доброкачественное скопление меланоцитов в коже. Родинки, как и отпечатки пальцев, индивидуальны для каждого человека, при этом они могут быть как врожденными, так и приобретенными.
Особенностью так называемых наследственных родинок является выявление их при рождении или несколько позже, нередкое сочетание с другой патологией в виде синдромов. Например, при синдроме Пейтца — Егерса — Турена пигментные пятна на слизистой оболочке полости рта, губах и коже вокруг рта сочетаются с полипозом желудка или кишечника, который наследуется по аутосомно-доминантному типу.
В свою очередь, при синдром Мойнихена, или «леопарда», также наследуемом по аутосомно-доминантному типу, генерализованная веснушчатость (множественные разбросанные небольшие ограниченные гипермеланозные пятна темно-коричневого цвета) сочетается с изменениями на ЭКГ, а в наиболее полном виде — и с другими отклонениями (веснушчатость, деформация глаза, стеноз легочной артерии, аномалии гениталий, отставание в росте и глухота).
Следует отметить, что по наследству могут передаваться и вполне «здоровые» родинки. Возможно, вас это удивит, но к таковым принадлежат и веснушки — разновидность наследственных гипермеланозов, проявляющихся усилением окраски кожи и связанных с нарушением синтеза меланина в эпидермальных меланоцитах.
Возникновение веснушек вызвано врожденными изменениями структуры меланоцитов, обусловленных аутосомно-доминантным геном. Такие меланоциты имеют увеличенные, удлиненные меланосомы, которые быстрее и интенсивнее вырабатывают меланин после инсоляции по сравнению с нормальными меланоцитами. Таким образом, веснушки являются одной из характерных генетических особенностей кожи у рыжих и блондинов, представляют собой генетически обусловленные участки гиперпигментации, имеющие вид мелких пятен светло-коричневого цвета, возникают в детстве на коже лица, плеч и разгибательных поверхностей конечностей.
Хотя веснушки присутствуют на коже постоянно, они более выражены в весенне-летний период. Именно вследствие того, что появление веснушек обусловлено генетическими особенностями меланогенеза, от них практически невозможно избавиться.
Новые родинки: причины появления
На появление родинок (и пигментных пятен) в течение жизни могут оказывать влияние факторы питания. К примеру, при хроническом дефиците питания могут возникнуть гиперпигментированные пятна грязно-коричневого цвета, особенно на коже туловища. Дефицит витамина B12 сопровождается преждевременным поседением волос и гипермеланозом, особенно отчетливо выраженным вокруг мелких суставов кистей.

Кроме того, к появлению родинок могут привести механическая травма и ожоги (термические, связанные с воздействием ультрафиолетовых лучей и радиации). Степень влияния этих факторов на пигментацию обусловлена интенсивностью и длительностью их действия, а локализация измененной зоны определяется границами подвергшейся воздействию области.
Появление новых родинок наблюдается в период полового созревания подростков. Огромное количество гормонов, выбрасываемых в организм, повышают концентрацию меланина в меланоцитах, которые находятся как в верхнем слое кожи (эпидермисе), так и в дерме.
Следует отметить, что подобные изменения происходят и у беременных (мелазма/хлоазма), причем родинки могут как появляться, так и исчезать (в зависимости от гормонального фона). Гиперпигментация, возникшая в период беременности, обычно проходит через некоторое время после родов, а для устранения гиперпигментации, возникшей на фоне приема гормональных контрацептивов, достаточно перейти на другие методы контрацепции.
Любое повреждение верхнего слоя кожи, тем более долго не заживающее, также может стать «спусковым крючком» механизма возникновения новых образований. Некоторые ученые утверждают, что спровоцировать появление новых родинок могут укусы насекомых (комаров, пчел, ос и др.). Это связано с тем, что травмы кожи, а также перенесенные вирусные и инфекционные заболевания могут запустить процесс, во время которого меланоциты группируются и находят выход на поверхности кожи. Таким образом, в большинстве случаев появление новых родинок является вполне естественным и объяснимым процессом.
«Язык» родинок
Различного рода предсказатели до сих пор верят, что родинки могут многое рассказать об их владельцах.
- Например, родинка на горле (передней части шеи) — наиболее благоприятный знак, свидетельствующий о выгодном браке или об успешной карьере, которая приведет к богатству и известности.
- Родинка на правой брови предвещает выгодный и счастливый брак.
- Расположение родинки у внешнего края глаза свидетельствует о скромности и умеренном нраве.
- Родинка на правой стороне груди говорит о том, что человек будет испытывать крайности судьбы.
- Если она находится с левой стороны, то удача будет сопутствовать всем начинаниям, а жизнь будет счастливой.
- Родинка на запястье или на тыльной стороне ладони гарантирует ее обладателю благополучие и благосостояние, которых он добьется благодаря собственным способностям и талантам.
- Родинка на бедре — верный признак здорового и многочисленного потомства.
- Родинка на правом колене предвещает счастливый брак. Если у человека родинка на левом колене, то можно предположить, что он всегда действует прежде чем думает, в результате чего ему часто приходится жалеть о своей поспешности. Однако в душе такой человек честен, добр и сочувствует другим.
- Родинка на правой стороне лба является признаком выдающихся способностей и интеллекта, благодаря которым человек добьется славы и благополучия. Кроме того, такая родинка является «знаком путешественников» и предвещает удивительные приключения
- Искусственная родинка
Специалисты не рекомендуют удалять родинки, если только они не являются источником физического дискомфорта. Тем, кто считает родинку эстетическим дефектом, можно напомнить о временах, когда родинки были настолько в моде, что люди, обделенные этим «украшением», использовали мушку, представлявшую собой кусочек черного пластыря, бархата или тафты, который приклеивали на лицо, грудь или плечи в виде «родинки». В XVIII в. мушка стала не только средством макияжа, позволявшим скрыть дефекты кожи (например, обезображенной оспой), но и орудием флирта. Без мушек дама «галантной эпохи» ощущала себя неодетой.

С помощью этого, казалось бы, незамысловатого аксессуара можно было даже изменить выражение лица — мушка возле уголка губ придавала лицу кокетливо-игривый вид. В то же время избыток мушек считался дурным тоном — такое позволяли себе только женщины с плохой репутацией.
В настоящее время этот аксессуар используется в кинематографе, театре и на подиуме. При этом мода на «родинки» время от времени возникает под влиянием звезд кинематографа или топ-моделей, например таких, как Мэрилин Монро и Синди Кроуфорд.
Когда нужна помощь врача
Если вы заметили, что на теле стало появляться все больше родинок либо размер имеющихся родинок стал увеличиваться, они начали менять форму и цвет, причинять физический дискомфорт, следует обратиться к врачу. При этом ни в коем случае нельзя удалять родинку самостоятельно, поскольку это чревато осложнениями (от инфицирования до озлокачествления).
Почему на теле появляются пигментные пятна? Методы борьбы с пигментацией кожи
Летом так хочется, чтобы наше тело было в великолепной форме - когда можно было бы носить полуоткрытую одежду, загорать на пляже и купаться, не беспокоясь о том, что наша кожа или фигура может оставить неприятное впечатление у тех, кто с нами рядом. Но далеко не у всех людей фигура и кожа в идеальном состоянии. У большинства женщин портится настроение, когда они смотрят на свое отражение тела в зеркале из-за того, что их тело усыпано пигментными пятнами. Появление коричневых пятен на теле у женщин старше 35 лет вполне привычное явление. Связано это со старением кожи, когда клетки кожи начинают терять способность контролировать выработку в организме гормона - меланина, который и отвечает за пигментацию кожи.
Появление пигментных пятен на теле сигнализирует о различных изменениях в организме, которые таятся еще внутри. "Производство" меланина в организме контролируют щитовидная железа, гипофиз и половые железы. Самыми распространенными причинами появления пигментных пятен на теле являются следующие:
1. Беременность, воспалительные процессы в мочеполовой системе, дисфункция яичников или прием контрацептивов без контроля врача. Например, у беременных появляются обширные пигментные пятна на лице из-за переизбытка женских половых гормонов.
2. Нарушение обмена веществ, когда внутренние органы не могут обеспечить нормальное выведение шлаков из организма и свободные радикалы выходят через кожу наружу, способствуя появлению пигментных пятен.
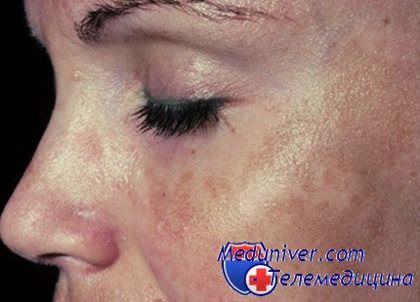
3. Сбои в работе печени, щитовидной железы, органов пищеварения и кожные заболевания.
4. Чрезмерное увлечение загаром и солярием. Выработка меланина представляет собой защитную реакцию кожи от ультрафиолетовых лучей, поэтому при длительном загорании на солнце количество пигментных пятен резко увеличивается.
5. Авитаминоз. Очень часто пигментные пятна появляются из-за недостатка в организме витамина С.
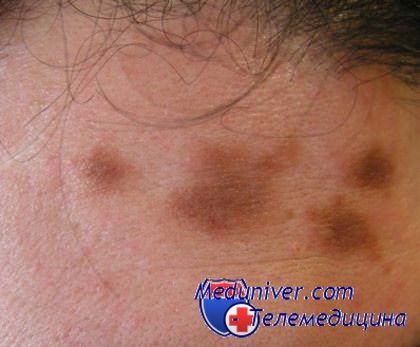
6. Наследственность. Пигментные пятна передаются по наследству, поэтому если у родителей, бабушек или дедушек лицо и тело усыпано веснушками, то вполне вероятно, что у их детей и внуков они тоже будут. Маленькие пигментные пятна - веснушки обычно появляются у детей в три-четыре года, а исчезают они не раньше 40 лет. Также по наследству могут передаваться склонность к появлению пигментных пятен на теле крупных размеров.
Расшифровать по какой причине появляются пятнистые "послания" на коже может только врач-эндокринолог, после проведения биохимического анализа крови и анализа на гормоны. Выводить пигментные пятна сегодня не составляет проблемы. В салонах красоты есть огромное количество аппаратов, предназначенных для разрушения пигмента меланина. Самым популярным среди них является фракционный лазер. Под воздействием тонкого лазерного луча испаряется жидкость из клеток и происходит отшелушивание поверхностного рогового слоя кожи.
Лазерная шлифовка кожи - процедура эффективная, но болезненная, проводится она под общим наркозом. Более щадящими методами борьбы с пигментацией кожи является химический пилинг с АНА-кислотами, мезопил или инъекции препаратов ретиеновой и гликолиевой кислоты, механическая очистка лица, дермобразия и криомассаж. В последних двух методах удаление пигментных пятен производиться с помощью вакуума и холодного воздуха. Косметологи предупреждают, не следует ставить цель избавиться от пигментных пятен за одну процедуру. Лучше всего отбеливание тела с помощью аппаратных процедур разделить на несколько сеансов. Ведь после разрушения клеток, содержащих пигменты, их "останки" выводятся через лимфосистему, перегрузка которой крайне нежелательно.
Отбеливающие маски и крема также дают хороший результат, при длительном их нанесении на кожу пигментные пятна временно исчезают, но со временем появляются снова. Пользоваться постоянно отбеливающими средствами нельзя, так как большинство кремов для отбеливания кожи содержат ртуть, которая токсична. В качестве альтернативы отбеливающим кремам можно приготовить маски для отбеливания в домашних условиях на основе перекиси водорода, салицилового спирта, пергидроля, лимонной кислоты, клубники и петрушки. Все они способствуют временному отбеливанию кожи, но применять их надо с учетом типа кожи.
После удаления пигментных пятен предохраняйте кожу от риска их повторного появления. Для этого наносите на участки кожи, где пятна уничтожены, крема содержащие лактат цинка и гидрохинон. Они подавляют выработку кислот, которые повышают синтез меланина. Из народных средств для этой цели применяют кубики льда из настоя листьев солодки.
- Вернуться в оглавление раздела "Дерматология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
а) Пример из истории болезни. Небольшой врожденный невус был обнаружен новым участковым врачом у шестимесячного ребенка при плановом осмотре. Родители сообщили, что невус наблюдается с рождения, и осведомились, не нужно ли его удалять. Врач убедил их, что в данное время ничего предпринимать не нужно.
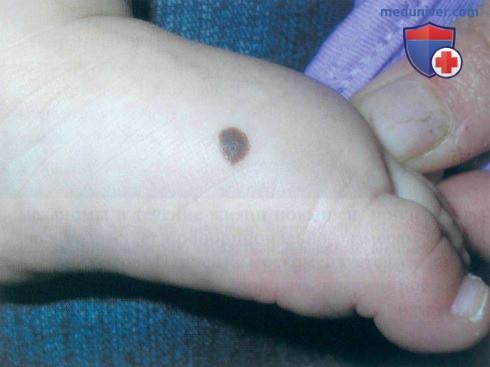
Небольшой врожденный невус на ступне у шестимесячного ребенка. Родителям рекомендовано отложить удаление невуса
б) Распространенность (эпидемиология):
• Врожденные невусы выявляются у 1-2% новорожденных уже при рождении.
• Невусы, не отмечавшиеся при рождении, но гистологически идентичные врожденным невусам, могут появиться в первые два года жизни ребенка и называются поздними врожденными невусами.
• Врожденные невусы наблюдаются также при нейрокутанном меланозе, редком синдроме, для которого характерно наличие врожденных меланоцитарных невусов и меланотических неопластических очагов в центральной нервной системе.
• Считается, что во врожденных невусах меланома развивается чаще, чем в нормальной коже.
- В обзорном исследовании у 46 из 6571 пациентов с врожденными меланоцитарными певусами (0,7%) за период наблюдения от 3,4 до 23,7 лег развились меланомы, что указывает на увеличение риска раз вития меланомы в детском и подростковом возрасте в 465 раз2. Средний возраст при установлении диагноза меланомы составил 15,5 лет. Примерно три из четырех меланом развились в крупных врожденных невусах, площадь которых превышала 20 см 2 .
- Пациенты с гигантскими врожденными меланоцитарными певусами относятся к группе самого высокого риска: последующее развитие меланомы к 60-летнему возрасту отмечено у 5-7% из них.
- Однако в одном ретроспективном исследовании 230 врожденных певусов среднего размера (1,5-19,9 см) у 227 пациентов в период с 1955 до 1996 гг. не развилось ни одной меланомы. Средний период наблюдения составил 6,7 лет до среднего возраста 25,5 лет.
в) Этиология (причины), патогенез (патология):
• Этиология врожденных невусов неизвестна.
• Врожденные невусы являются результатом пролиферации доброкачественных меланоцитов дермы и/или эпидермиса. Меланоциты кожи происходят их нейроэктодермы, хотя специфический тип клеток, из которого они образуются, остается неизвестным.
• По своему размеру врожденные невусы делятся на три группы:
- Малые невусы с максимальным размером менее 1,5 см.
- Средние невусы с максимальным размером 1,5-19,9 см.
- Крупные или гигантские невусы с максимальным размером более 20 см.
Гигантские невусы часто окружены сателлитными очагами меньших размеров.
Врожденный невус на груди у 24-летней женщины. Хотя поверхность невуса веррукозная, очаг полностью доброкачественный Доброкачественный волосатый врожденный невус в верхнем квадранте ягодицы у 7-летнего мальчика, родители которого обратились за консультацией для удаления невуса Пятнистый врожденный невус (nevus spilus) на спине у молодой женщины
• Различные оттенки, включая светло-коричневый, коричневый, черный и красный в пределах одного очага; цвет со временем обычно не изменяется.
• Неправильные очертания очага (представлено на всех рисунках); пигмент может бледнеть на границе с окружающей кожей.
• Со временем невусы могут выступать над поверхностью кожи.
• Пятнистый участок невуса обычно находится у краев очага.
• Размер невусов в большинстве случаев превышает 6 мм (может быть более 10 мм).
д) Типичная локализация на теле. Врожденные невусы встречаются на любом участке тела.
е) Анализы при заболевании:
• Результаты дерматоскопии зависят от возраста пациента и локализации очага. В одном из исследований сферический рисунок образований встречался чаще всего на туловище у детей младше 11 лет. Большинство ретикулярных очагов было расположено на конечностях, а вариегатный рисунок был наиболее специфичным для врожденных невусов.
• При подозрении на нейрокутанный меланоз центральной нервной системы полезные диагностические данные можно получить при МРТ.
Отличительные гистологические признаки врожденных невусов выявляемые при биопсии:
• Невусные клетки проникают глубоко в придатки кожи и нейрососудистые структуры (например, волосяные фолликулы, сальные железы, мышцы, поднимающие волосы и в стенки кровеносных сосудов).
• Невусные клетки распространяются в глубокие слои дермы и подкожно-жировую клетчатку.
• Невусные клетки инфильтрируют пространства между пучками коллагеновых волокон.
• Невусные клетки - это поврежденные атипичные клетки субэпидермальной зоны.
В отличие от врожденных, приобретенные невусы обычно образованы невусными клетками, локализация которых ограничена сосочковым и верхним ретикулярным слоями дермы, кожные придатки при этом не затрагиваются.
Врожденный невус по типу «купального костюма» на ногах у ребенка Крупный невус по типу «купального костюма», наблюдаемый у ребенка от рождения, который занимает большую часть спины и груди Гигантский врожденный невус по типу «купального костюма», окруженный сателлитными очагами, у 7-летнего мальчика латиноамериканского происхождения. Пациент направлен на поэтапное удаление этого потенциально опасного очага Меланома на фоне приобретенного невуса с признаками регресса в центре очага и появления нового возвышающегося узла. Эти же признаки заставляют подозревать меланому в случае врожденного невуса
ж) Дифференциальная диагностика врожденных невусов. Другие меланоцитарные невусы, которые могут походить на врожденные очаги:
• Невус Беккера - коричневое пятно, волосатая пятни стая бляшка или их сочетание на плече, спине, под молочными железами, возникающие в подростковом возрасте. Края очага неправильной формы, а его размеры могут увеличиваться, занимая всю поверхность плеча или предплечья.
• Пятнистый или рассеянный невус (nevus spilus) - безволосый овальный или бесформенный коричневый очаг с темно-коричневыми или черными точками, содержащими невусные клетки. Может возникнуть при рождении или в любом возрасте, независимо от воздействия солнечного излучения.
От чего пятна на коже? Витилиго и лишай - причины появления белых пятен
Белые пятна на коже неправильной формы являются признаком такого заболевания кожи как витилиго. Очаги витилиго могут проявляться у людей любого пола и возраста, однако чаще всего от витилиго страдают люди до достижения 20 лет. Больше всего встречаются белые пятна на коже у женщин. Причиной их появления является отсутствие клеток, которые содержат пигмент придающей коже телесный цвет - меланоцитов. Такая патология может быть вызвана наследственными и приобретенными факторами, которые характеризуются пониженным уровнем синтеза меланина. На сегодняшний день появление очагов витилиго считают результатом отклонения обмена веществ, которые передаются по наследству, нарушения работы надпочечников и щитовидки, а также стрессов и травм. Многие специалисты предполагают, что витилиго появляется при нарушении процессов расщепления и усвоения пищи, поэтому для успешного лечения витилиго требуется наладить работу печени.
Появление белых пятен не причиняет физическую боль, однако эти пятна доставляют людям много огорчений. Очаги витилиго сопровождаются сгущением пигмента по краю пятна, что делает их еще более заметными по отношению к здоровой коже. На белых участках кожи становятся обесцвеченными и волосы, а для молодого человека это может быть причиной развития комплекса неполноценности. Пятна витилиго могут появиться практически на любом участке тела, кроме кожи подошвы и ладоней. Не рекомендуется людям с белыми пятнами на коже загорать, потому что незащищенные меланином участки кожи очень быстро сгорают на солнце.
Самое неприятное проявление витилиго - прогрессирующее течение болезни, когда белые пятна продолжают увеличиваться в размере и появляться вновь. При этом очаги витилиго могут появляться на новых участках кожи, а также происходит увеличение имеющихся белых пятен, которые сливаясь, образовывают обширные участки кожи, лишенные пигмента. В таком случае необходимо подобрать соответствующее лечение, а если белые пятна имеют локальный характер и не находятся на видных участках кожи, то лучше об этом дефекте кожи не беспокоится. А также в настоящее время есть возможность с помощью тональных кремов маскировать белые пятна на видных участках тела.

Витилиго практически не поддается лечению. У людей, обратившихся за лечением в самом начале заболевания больше шансов на излечение. Главное не стоит расстраиваться из-за белых пятен и не комплексовать, тем более наука не стоит на месте и есть надежда на появление новых эффективных методов лечения этого заболевания. Уже сегодня некоторым пациентам помогает лечение ПУВО-терапией, при этом больной принимает препараты, которые способствуют образованию меланина под воздействием УФЛ.
Витилиго является одной из самых загадочных болезней, прогнозировать течение которого не может не один врач. Часто болезнь прогрессирует годами, а иногда может внезапно остановиться и даже исчезнуть. Однако это происходит не так уж часто. Если увеличение очагов витилиго связано с патологий внутренних органов, то излечение основного заболевания может привести к остановке обесцвечивания кожи. В любом случае, при возникновении витилиго необходимо провести обследование состояния здоровья и при выявлении каких- либо патологией провести целенаправленное лечение. Стопроцентной гарантии избавления от очагов витилиго нет, но профилактические меры позволяют избежать прогрессирования болезни.
Часто у детей, а иногда и у взрослых, белые пятна на коже появляются при заболевании отрубевидным лишаем. Эти пятна поддаются лечению легче, чем витилиго. Отрубевидный лишай - это инфекционное грибковое заболевание, обострение которого происходит летом под воздействием ультрафиолетовых лучей. В народе этот лишай называют солнечным грибком, при котором проявляются белые пятна в основном на лице, шеи, на руках и спине. Причиной появления пятен является грибок, который находится на поверхности кожи. Грибок вырабатывает кислоту, которая приводит к уменьшению способности меланоцитов производить пигмент мелатонин. В поврежденных участках кожи появляются пятна лишенные загара, они бывают неправильной формы и шелушатся.
- Вернуться в оглавление раздела "Дерматология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Что такое врождённый меланоцитарный невус? Причины возникновения, диагностику и методы лечения разберем в статье доктора Вавилова Артема Сергеевича, детского хирурга со стажем в 7 лет.
Над статьей доктора Вавилова Артема Сергеевича работали литературный редактор Вера Васина , научный редактор Владимир Горский и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Врождённый меланоцитарный невус (Congenital melanocytic naevus) — это доброкачественное разрастание невусных клеток на коже. Развивается внутриутробно или в первые месяцы жизни [51] .
Если невус появился позже, но до двухлетнего возраста, его называют поздним врождённым невусом [32] .

Невусные клетки — это разновидность меланоцитов, которые отличаются от обычных пигментных клеток кожи двумя свойствами:
- клетки невуса группируются, а меланоциты распределяются в коже равномерно;
- у невусных клеток (за исключением синих невусов) нет дендритных отростков, по которым в обычных меланоцитах перемещается меланин — так он распределяется в коже и окрашивает её [36] .
Распространённость
Врождённые меланоцитарные невусы встречаются у 1–3 % детей, крупные или гигантские — примерно у одного из 20–50 тыс. новорождённых [1] [2] [51] .
Причины появления невусов
Причины появления врождённых меланоцитарных невусов до конца не изучены. Предполагается, что они образуются из-за морфологических нарушений в нейроэктодерме — эмбриональном зачатке, из которого развивается нервная трубка. Эти нарушения приводят к бесконтрольному росту меланобластов, которые в дальнейшем преобразуются в невусные клетки [39] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы врождённого меланоцитарного невуса
Невусы обычно маленького или среднего размера, но могут достигать и 60 см в диаметре. Их цвет варьирует от жёлто-коричневого до чёрного, границы неоднородные. Для невусов характерен «географический» контур, т. е. их форма напоминает материки на карте.

Чаще они единичные, могут возникать на любых участках кожи. На многих врождённых невусах растут густые тёмные и жёсткие волосы.

Большие и гигантские образования часто окружены более мелкими — сателлитными невусами, или невусами-спутниками.
Обычно невусы какими-либо симптомами, кроме внешнего дефекта, не проявляются, но иногда может возникать зуд. Предполагается, что он связан с раздражением нервных волокон, по которым импульсы от кожи передаются в центральную нервную систему.
К особенностям меланоцитарных невусов относится пигментная сеть, очаги ослабления окраски и сгущения рисунка, глобулы и/или диффузная коричневая пигментация. Глобулами называют округлые включения с чёткими границами коричневого, серо-коричневого, чёрного и других цветов, за исключением красного.

В отличие от приобретённых, врождённые невусы глубже проникают в дерму и подкожные ткани, что может приводить к серьёзным осложнениям [5] .
Патогенез врождённого меланоцитарного невуса
Врождённые меланоцитарные невусы развиваются между 5-й и 24-й неделями беременности. Считается, что они образуются из-за ускоренного роста меланоцитарных клеток. Чем раньше начинается этот процесс, тем больше и глубже будет невус [40] .
Врождённые невусы растут пропорционально развитию ребёнка, поэтому можно спрогнозировать, какого размера они достигнут к взрослому возрасту.
Рост невусов зависит от их расположения:
- на голове — увеличиваются в 1,7 раза;
- на туловище и руках — в 2,8 раза;
- на ногах — в 3,3 раза [7] .

Быстрее всего невусы растут в первый год жизни ребёнка [8] . Помимо размера, у них меняется цвет и форма: изначально невусы плоские и равномерно окрашенные, но со временем приподнимаются над кожей, их поверхность становится похожа на гальку или приобретает бородавчатую структуру; они могут стать темнее или светлее, пятнистыми или в крапинку [9] .
Невусы часто травмируются, что снижает защитные свойства кожи. Кроме того, при развитии осложнений, например нейрокожного меланоза, может нарушаться работа других органов.
Классификация и стадии развития врождённого меланоцитарного невуса
Врождённые меланоцитарные невусы классифицируют в зависимости от диаметра, которого они могут достигнуть к зрелому возрасту пациента.
Выделяют четыре группы невусов:

Для новорождённых большими считаются невусы от 9 см на голове и больше 6 см на теле.
Также невусы классифицируют по количеству окружающих их мелких образований (satellite — спутник, сателлитных невусов):
Осложнения врождённого меланоцитарного невуса
Врождённые невусы могут осложняться меланомой, нейрокожным меланозом и другими более редкими болезнями.
Меланома
Меланома — это раковая опухоль кожи, которая возникает из меланоцитов. На злокачественное перерождение невуса указывают его быстрый рост, изменение окраски, изъязвление, растрескивание, шелушение, зуд, боль, кровотечение, появление узелков, бляшек и неподвижность тканей, которая возникает из-за прорастания невуса в более глубокие слои кожи.
Меланома чаще возникает у пациентов с гигантскими невусами на спине и многочисленными невусами-спутниками. Реже она развивается при невусах, расположенных на голове, руках и ногах.
К факторам риска развития меланомы относятся:
- наличие множественных атипичных невусов и меланома у членов семьи;
- пигментная ксеродерма (повышенная чувствительность кожи к ультрафиолету);
- большие и гигантские невусы;
- множественные приобретённые пигментные и атипичные невусы;
- сниженный иммунитет [28][29] .
Риск развития рака при малых и средних врождённых невусах составляет менее 1 % в течение всей жизни, при больших и гигантских — 2–5 % [3] [10] [11] .
Американские исследователи изучили, как часто развивается меланома при гигантских врождённых невусах: из 289 пациентов она возникла у 67.
- в 50,7 % — на невусах;
- в 3 % — на нормальных участках кожи;
- в 31,3 % — в центральной нервной системе.
В 15 % меланома была метастазами опухоли из неустановленного первичного очага. Около половины меланом выявили у детей младше 5 лет [41] .
При больших и гигантских невусах меланома может развиваться под эпидермисом (из-за чего её трудно обнаружить на ранних сроках), поэтому важно прощупывать (пальпировать) всю поверхность невуса.
Нейрокожный меланоз
В редких случаях развивается нейрокожный меланоз — заболевание, при котором меланоциты разрастаются в центральной нервной системе. К таким нарушениям может приводить мутация гена BRAF [50] .

Факторы риска развития нейрокожного меланоза:
- гигантский невус на спине (более 40 см);
- множественные невусы-спутники — чем их больше, тем выше риск;
- более двух средних невусов, особенно если помимо них много других невусов.
Болезнь тяжелее переносят дети младше 10 лет.
В исследовании американских учёных меланоз диагностировали у 26 из 379 пациентов с большими врождёнными невусами [12] . Заболевание может протекать без симптомов и случайно выявляться при МРТ, но в некоторых случаях оно сопровождается неврологическими нарушениями:
- головной болью, вялостью и рвотой;
- отёком диска зрительного нерва;
- параличом черепно-мозговых нервов и судорогами;
- увеличением окружности головы;
- нарушением координации;
- задержкой или недержанием мочи и кала.
Неврологические симптомы могут развиться из-за кровоизлияния в желудочки головного мозга, нарушения циркуляции спинномозговой жидкости, сдавления спинного мозга или злокачественного перерождения меланоцитов [3] [14] .
Симптомы появляются примерно в двухлетнем возрасте. Прогноз чаще неблагоприятный, даже если нет злокачественных новообразований [15] . В одном обзоре были изучены 39 случаев симптоматического нейрокожного меланоза: более половины пациентов погибли в течение трёх лет после появления неврологических нарушений [34] .
Другие осложнения
В очень редких случаях при больших невусах могут развиться рабдомиосаркома, липосаркома и злокачественные опухоли оболочек периферических нервов [20] .
Диагностика врождённого меланоцитарного невуса
Пациентам с малыми и средними невусами нужно раз в год посещать врача. Регулярное наблюдение поможет оценить, насколько изменился размер невуса и его структура. Для этого сравнивают фотографии или данные дерматоскопии.

Невусы чаще перерождаются в злокачественную опухоль после полового созревания, поэтому следует более тщательно наблюдать за кожей в этот период. Пациентам и их родителям нужно обращать внимание на изменение цвета невуса, его границ и структуры, следить за появлением новых образований.
Диагностика среднего, большого или гигантского невуса обычно не вызывает трудностей и основывается на клинических проявлениях и истории болезни. Если анамнез неизвестен, небольшие врождённые невусы легко спутать с приобретёнными.
Отличия можно выявить при биопсии: клетки невуса расположены глубоко в дерме, подкожном жире и сосудисто-нервных структурах, например в стенках кровеносных сосудов, могут проникать между пучками коллагена и встречаться под эпидермисом. Биопсия проводится при подозрении на злокачественное перерождение невуса [5] [37] [38] .
Исследовательский комитет Nevus Outreach разработал диагностическую модель для детей с врождёнными невусами (от 3 см) или невусами-спутниками (от 20 невусов). Методика создана ведущими экспертами в этой области, но она не заменит рекомендаций лечащего врача, так как не учитывает индивидуальные особенности пациента и течение болезни.
План обследования:
- МРТ головного и спинного мозга с контрастированием гадолинием и дальнейшая оценка результатов в экспертном центре.
- Консультации детских врачей:
- офтальмолога — поскольку меланоцитарные поражения могут развиваться на сетчатке;
- невролога — чтобы выявить или исключить симптомы нейрокожного меланоза;
- дерматолога — оценить состояние кожи и её изменения;
- пластического хирурга — определить, нужна ли операция.
- аудиологический скрининг при подозрении на нейрокожный меланоз, так как при болезни нарушается слух;
- консультация детского психолога (даже при бессимптомном течении) [48] .

МРТ головного и спинного мозга с контрастированием гадолинием обязательна для детей с высоким риском меланоза и неврологическими симптомами. В некоторых исследованиях при высоком риске меланоза рекомендовано делать МРТ в первые полгода жизни, даже если нет неврологических симптомов [15] .
Если большой невус расположен вдоль позвоночника или его окружают многочисленные невусы-спутники, МРТ проводят до четырёхмесячного возраста [35] .
Дифференциальная диагностика
Средние и большие врождённые невусы следует отличать от плексиформной нейрофибромы, а малые — от гамартомы гладких мышц и мастоцитомы.
Лечение врождённого меланоцитарного невуса
При врождённых невусах применяется хирургическое и медикаментозное лечение, лазерная терапия и другие методы.
Хирургическое лечение
Большие невусы рекомендуется удалять в раннем детстве — это поможет избежать эмоциональных и поведенческих нарушений у ребёнка. Такие дети из-за внешних отличий могут считать себя хуже других и избегать сверстников. Кроме того, они могут столкнуться с травлей со стороны других детей.
Однако не все невусы можно полностью удалить. Если они занимают большую площадь и дефект нельзя закрыть здоровыми тканями, то операция не проводится, либо участки невуса иссекаются частично.
Объём операции зависит от расположения невуса и глубины поражения. Её необходимость при больших и гигантских невусах считается спорной. Многие специалисты предлагают удалять наиболее неоднородные, толстые или грубые участки невуса, которые затрудняют клиническое наблюдение [45] [46] . Зачастую оптимальный выбор — это тщательно наблюдать за невусом, не проводя операцию.
Единственное абсолютное показание для хирургического лечения — это развитие злокачественной опухоли в очаге поражения. Но даже при полном иссечении больших и гигантских невусов риск онкологии сохраняется, так как меланоциты могут проникать в глубоколежащие ткани: мышцы, кости и нервную систему.
После операции могут возникать следующие осложнения: контрактуры, серомы, гематомы, инфекции мягких тканей, ишемия кожных лоскутов, расхождение швов и образование келоидных рубцов. Гематомы, серомы и ишемия лоскутов появляются сразу после операции, келоидные рубцы формируются позже, в среднем в течение первого года.
Другие методы лечения
Внешний дефект можно уменьшить с помощью кюретажа, дермабразии и лазерной терапии. Методы более эффективны в раннем детстве, поскольку невусные клетки у ребёнка расположены в верхних слоях кожи [21] [22] . После процедур эти клетки остаются в дерме и со временем пигментация частично возвращается. В некоторых случаях на таких участках развивается меланома, но связь с проведённым лечением не доказана [23] [24] [25] [26] [27] .
Противопоказания для данных процедур индивидуальны. Как правило к ним относятся местные нарушения: изъязвление, растрескивание, шелушение, узелки, неподвижность тканей и кровотечение.
Медицинские осмотры после операции
Независимо от проведённого лечения, пациентам с большими врождёнными невусами нужно раз в год проходить медицинский и дерматологический осмотр. Также необходимо проводить пальпацию невуса и рубцов, возникших после его удаления. Если обнаружены узелки или другие подозрительные уплотнения, показано гистологическое исследование, т. е. изучение образцов ткани.
Прогноз. Профилактика
При врождённных невусах может возникать сильная боль и зуд, сухость кожи и недостаточное потоотделение. Косметический дефект может привести к социальной дезадаптации.
Прогноз наиболее благоприятен, если нет факторов риска меланоза: гигантских невусов на спине, многочисленных невусов-спутников, более двух средних невусов.
Если в гигантском врождённом меланоцитарном невусе возникла меланома, то прогноз неблагоприятный [42] . Меланома растёт в дерме, поэтому её трудно обнаружить. Кроме того, клетки опухоли могут распространяться через крупные кровеносные и лимфатические сосуды, из-за чего достаточно быстро появляются метастазы [42] .
Прогноз при нейрокожном меланозе с неврологическими нарушениями тоже неблагоприятный: более половины детей погибают в течение трёх лет после появления симптомов и 70 % — до 10-летнего возраста [18] [34] [43] .
Профилактика врождённого меланоцитарного невуса
Специфической профилактики врождённых невусов не существует. Будущим родителям рекомендуется соблюдать общие правила здорового образа жизни: не курить и не пить алкоголь, полноценно питаться, по возможности не находиться в неблагоприятных экологических зонах.
При планировании и во время беременности женщинам нужно придерживаться рекомендаций Всемирной организации здравоохранения:
- предупреждать возникновение инфекционных заболеваний;
- устранять очаги хронической и острой инфекции до наступления беременности;
- во время беременности не допускать воздействия опасных веществ — солей тяжёлых металлов, пестицидов и др. [47]
Чтобы своевременно выявить злокачественное перерождение невуса, нужно регулярно посещать дерматолога или онколога и проходить дерматоскопическое обследование. Особенно пристально следует наблюдать за большими и гигантскими образованиями. Посещать доктора нужно, даже если невус уже удалён.
Детям с высоким риском развития нейрокожного меланоза необходимо находиться под постоянным наблюдением: им регулярно измеряют окружность головы, проводят неврологическое обследование и оценивают уровень развития [3] [12] [13] .
Читайте также:

