Могут ли быть высыпания на коже при орви
Обновлено: 19.04.2024
Специфические дерматологические проявления вирусных инфекций
Дерматологические симптомы вероятных вирусных инфекций и заболеваний с возможной патогенетической ролью вирусов
Дерматологические аспекты ВИЧ-инфекции
Кожные проявления новой коронавирусной инфекции COVID-19
Дерматологические проявления вирусных инфекций клиническая картина
• Специфические дерматологические проявления вирусных инфекций
• Дерматологические симптомы вероятных вирусных инфекций и заболеваний с возможной патогенетической ролью вирусов
• Дерматологические аспекты ВИЧ-инфекции
• Кожные проявления новой коронавирусной инфекции COVID-19
Современные представления о патогенезе дерматологических проявлений вирусных инфекций
• Локальные островоспалительные проявления вирусных инфекций – следствие прямого воздействия вируса при первичном инфицировании либо преимущественно неврогенном распространении вируса
• Локальные пролиферативные изменения кожи – результат местного ответа кожи на определенные типы вируса (ВПЧ)
• Распространенные и генерализованные островоспалительные проявления вирусных инфекций – следствие прямого воздействия вируса при гематогенном распространении вируса либо проявления васкулита, часто обусловленного фиксацией на эндотелии иммунных комплексов
В00.1 Простой герпес (простой пузырьковый лишай):
характерно высыпание сгруппированных пузырьков на коже и слизистых
Характерны:
• Локальность
• Боль, жжение или зуд
• Эволюционный полиморфизм
Рецидивирующее течение
В00.8 (L99.8) Герпетический панариций
пример нетипичной локализации простого герпеса
• Может быть результатом аутоинокуляции
• У медицинских работников нередко – следствие профессионального заражения

В00.2 Гингивостоматит
вызванный вирусом герпеса I типа
• Пути заражения разнообразны
• ВПГ-1 инфицировано примерно 2/3 населения
• Внедрившись через слизистые или кожу, вирус проникает неврогенно в сенсорные ганглии, где персистирует пожизненно.

В00.1 Герпетическая экзема
(осповидные высыпания Капоши):
• Тяжелая форма герпеса
• Развивается преимущественно у атопиков, чаще у детей
• После появления фебрильной лихорадки и интоксикации на коже появляются и быстро диссеминируют герпетические высыпания

А60.0 Генитальный герпес - хроническое рецидивирующее заболевание, передаваемое преимущественно половым путём, вызываемое вирусом простого герпеса II и/или I типа
• Наиболее частое эрозивно-язвенное поражение гениталий
• Возможно поражение перианальных кожных покровов и прямой кишки
• ВПГ-2 инфицировано примерно 11 % населения
• До 70 % случаев передачи происходит от бессимптомных носителей вируса
А60.0 Генитальный герпес - хроническое рецидивирующее заболевание, передаваемое преимущественно половым путём, вызываемое вирусом простого герпеса II и/или I типа
• Наиболее частое эрозивно-язвенное поражение гениталий
• Возможно поражение перианальных кожных покровов и прямой кишки
• ВПГ-2 инфицировано примерно 11 % населения
• До 70 % случаев передачи происходит от бессимптомных носителей вируса

В02 Опоясывающий герпес (опоясывающий лишай) - вирусное заболевание кожи
и нервной ткани вследствие реактивации вируса герпеса 3-его типа с появлением преимущественно пузырьковых высыпаний на фоне эритемы.

В02.3 Опоясывающий герпес с поражением глаза или уха - показание к немедленной консультации профильного специалиста
В07 Вирусные бородавки - доброкачественное пролиферативное заболевание кожи, вызываемое вирусами папилломы человека (ВПЧ), характеризующееся появлением эпидермальных узелков с реактивными изменениями дермы
На фото – обыкновенные (вульгарные) бородавки: сгруппированные плотные веррукозные папулы телесного цвета

Нитевидные бородавки - разновидность вульгарных бородавок, характеризуются тонкими роговыми выростами.
Излюбленные локализации - периоральная и периорбитальные области, преддверие носа.

Ладонно-подошвенные бородавки - плотные округлые папулы с характерной локализацией, нередко болезненные, слегка возвышающиеся над уровнем окружающей кожи, с зернистой поверхностью, покрытой гиперкератотическими наслоениями.
• Также как и вульгарные бородавки, обычно вызываются ВПЧ 1, 2 или 4 типов
• Возникновению способствуют повторяющиеся микротравмы кожи, дисгидроз, плоскостопие и т.д.

Околоногтевые бородавки - вульгарные или ладонно-подошвенные бородавки с типичной локализацией на коже околоногтевых валиков.
• Часто возникают у людей, страдающих дактилофагией, дактилотилломанией либо имеющих частые контакты рук с химически активными веществами
• В силу этого отличаются торпидностью к традиционным методам лечения

Плоские бородавки - мелкие плоские папулы диаметром 2 - 4 мм, гиперпигментированные или цвета неизмененной кожи
• Часто встречаются в юношеском и молодом возрасте
• Локализуются преимущественно на коже лица, тыла кистей и предплечий
А63.0 Аногенитальные (венерические) бородавки - Экзофитные и эндофитные разрастания на коже и слизистых гениталий, вызванные вирусом папилломы человека (обычно 6 или 11 типа), нередко – ВИЧ-ассоциированное заболевание.

В08.1 Контагиозный моллюск – доброкачественное вирусное заболевание - характерны мелкие полушаровидные узелки с пупковидным вдавлением в центре.
• У взрослых часто передаётся при половых контактах
• Нередко поражает гениталии и ближайшие к ним участки кожи
• При отсутствии лечения элементы исчезают сами, обычно через несколько месяцев

В05 Корь – высококонтагиозное острое вирусное заболевание, обычно протекающее с фебрильной лихорадкой, выраженной общей интоксикацией, воспалением слизистых полости рта и верхних дыхательных путей, конъюнктивитом и сливной пятнисто-папулёзной сыпью, поражающей сначала кожу ушей и лица, затем распространяющейся ниже и регрессирующей с исходом в пигментные пятна.

В06 Краснуха - эпидемическое вирусное заболевание, протекающее обычно с субфебрильной лихорадкой, нерезко выраженной интоксикацией, полиаденитом и транзиторной пятнистой розовой сыпью, появляющейся одномоментно и регрессирующей без следа;
в I триместре беременности может вызывать у плода врождённые пороки развития.

В08.4 Энтеровирусный везикулярный стоматит с экзантемой (вирусная пузырчатка полости рта и конечностей) - заразное вирусное заболевание, вызываемое энтеровирусами (вирусами Коксаки, подвид А16 и энтеровирусами подвида 71), протекающее обычно с умеренно выраженными общими симптомами, и сопровождающееся доброкачественными экзантемой и энантемой с характерными локализациями.

L51 Многоформная эритема - острая иммуноопосредованная воспалительная реакция кожи и/или слизистых, характеризующаяся мишеневидными очагами поражения с периферической локализацией очагов, склонная к рецидивированию.
• В большинстве случаев манифестация связана с герпетической инфекцией
• Также может провоцироваться вирусами гепатитов В и С, Эпштейн-Барра, аденовирусами, Mycoplasma pneumonia, бактериями и грибами

L42 Розовый лишай Жибера - острый воспалительный саморазрешающийся дерматоз предположительно вирусной природы.
• Этиологический агент не выявлен
• Овальные или монетовидные пятнисто-папулезные и эритематозно-сквамозные очаги первично располагаются на коже туловища и проксимальных сегментов конечностей
• Диссеминацию провоцируют местно-раздражающие воздействия

L95.0 Васкулиты (ангииты) кожи – дерматозы, в основе которых - первичное неспецифическое воспаление стенок дермальных и гиподермальных сосудов. Вирусы рассматриваются один из возможных провоцирующих факторов.

L43.3 Красный плоский лишай – хроническое иммуноопосредованное заболевание, поражающее кожу и слизистые, с типичным проявлением на коже в виде полигональных блестящих папул. Среди провоцирующих факторов предполагают роль вирусов герпеса, гепатитов и ВПЧ-инфекции
L57.0 Актинический кератоз – результат фотоповреждения кожи и инфицирования ВПЧ, предраковое заболевание. Способно к трансформации в инвазивный плоскоклеточный рак кожи.

Дерматовенерологические аспекты ВИЧ-инфекции
• Для начальной стадии ВИЧ-инфекции характерны эритематозные пятна, телеангиэктазии и геморрагии, впоследствии исчезающие
• Характерна персиситирующая генерализованная лимфаденопатия
• Развитие тяжёлой иммуносупрессии способствует появлению инфекционных (вирусных, бактериальных, грибковых), неинфекционных (нередко - себорейного дерматита) и опухолевых поражений кожи (чаще других – ангиоретикулёза Капоши)
• Заболевания кожи при ВИЧ-инфекции проявляются в необычных возрастных группах, часто - атипично, протекают тяжело и плохо поддаются лечению
•
В00.1 Простой герпес на фоне СПИД: характерно тяжелое течение с частыми рецидивами
Сыпь при вирусной инфекции у ребенка
Ряд вирусных инфекций проявляется высыпаниями на коже, которые дают ключ к диагнозу. В некоторых случаях кожная сыпь является основным признаком. Раннее распознание характерных экзантем также помогает отличить вирусные инфекции от лекарственных реакций, бактериальных и риккетсиозных высыпаний, а также других реактивных эритем.
В начале XX в. врачи обычно обозначали детские экзантемы числами. Скарлатина и корь были известны как «первая» и «вторая» болезнь, но эти две сыпи часто путали. Краснуха была определена как отличная от кори нозологическая единица и получила наименование «третья» болезнь.
В 1900 г. Duke описал «четвертую» болезнь, которая, вероятно, является не отдельным характерным заболеванием, а представляет собой сочетание скарлатины и краснухи. «Пятой» болезнью в настоящее время считается инфекционная эритема, а розеола завершает список в качестве «шестой» болезни.
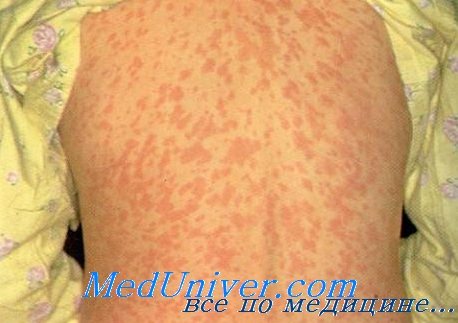
Сыпь у ребенка при кори
Многие другие вирусы вызывают характерную реакцию в коже. Инфекции герпесвирусов и поксвирусов диагностируются по характерным для них везикуло-буллезным высыпаниям, в то время как инфекции пикорнавирусов (к которым относятся энтеровирусы) идентифицируются по кореподобным экзантемам.
Вирусы вызывают появление экзантем посредством различных механизмов. Прямое инфицирование кожи происходит при ветряной оспе, энтеровирусах и герпетической инфекции. Другие высыпания, например, при кори и краснухе, вероятно, следствие сочетанных процессов распространения вируса на кожу и иммунологического ответа организма.
Некоторые взаимодействия между организмом и вирусом активируются воздействием определенных лекарств, примером служит генерализованная экзантема, которая развивается более чем у 95% пациентов с инфекцией вируса Эпштейна-Барр, которые получают ампициллин.
До внедрения вакцинации корь и краснуха были распространенными инфекциями, и экзантемы при этих заболеваниях стали парадигмой для других «кореподобных» (морбилиформных) сыпей. Хотя обычные в конце зимы и начале весны эпидемии были прерваны распространением вакцинаций в индустриальных странах, отсутствие иммунизации у значительного количества детей в последнее десятилетие привело к периодическим эпидемиям заболеваний в США.
Экзантемы, вызванные энтеровирусами, очень вариабельны и обычно развиваются после более короткого по сравнению с классическими вирусными экзантемами инкубационного периода. Хотя они наблюдаются круглый год, пик заболеваемости приходится на конец лета и начало осени. Кореподобные, везикулезные, петехиальные и уртикарные высыпания проявляются вариабельно, обычно в сопровождении лихорадки.
Другие симптомы могут включать менингит, конъюнктивит, кашель, острый ринит, фарингит и пневмонию. Вирусная пузырчатка полости рта, кистей и стоп является специфическим заболеванием с характерными папулезно-везикулезными очагами на ладонях, подошвах, твердом нёбе и (нередко) на туловище, особенно на ягодицах. У пациентов с этим синдромом идентифицированы вирусы Коксаки А5, А10 и А16 и энтеровирус 71.
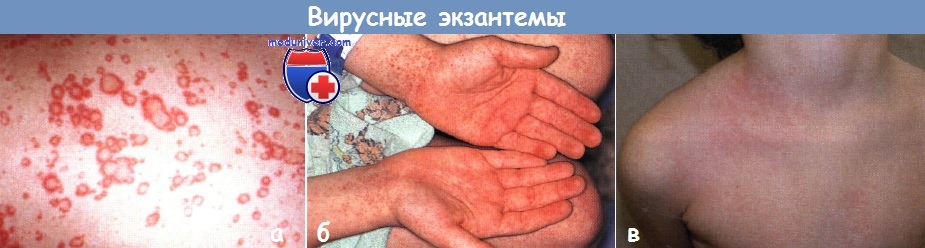
а - уртикарная вирусная экзантема распространилась с туловища на лицо и конечности у грудного ребенка. Очаги исчезли через несколько дней
б - у 6-летнего мальчика появились красные пятна и петехии диаметром 1-2 мм на дистальных участках конечностей с поражением ладоней и подошв
в - у этого здорового 4-летнего мальчика на левой стороне груди развились односторонние дискретные и сливающиеся папулезные высыпания, через несколько дней произошла генерализация высыпаний.
Односторонняя латероторакальная экзантема (асимметричная перифлексоральная экзантема детского возраста) - еще одно состояние с характерной клинической картиной, причиной которого могут быть различные возбудители, в том числе энтеровирусы. Бессимптомная или с минимальным зудом кореподобная или скарлатиноподобная сыпь обычно начинается около одной подмышечной впадины, часто остается на стороне первоначального поражения, распространяется по туловищу у детей грудного и дошкольного возраста.
Средний возраст начала заболевания 2 года. Девочки болеют в два раза чаще мальчиков. Очаги обычно заживают без рубцевания в течение 5 нед. Диагностические тесты отсутствуют, но в биопсиях кожи обнаруживают присущий только этой экзантеме эккринный лимфоцитарный инфильтрат.
Папулезно-везикулезные высыпания дифференцируют с вирусом varicella-zoster и инфекцией ВПГ с помощью теста Тцанка. Клиническое течение и, при необходимости, культуральный анализ и серологические исследования помогают установить специфический диагноз. Хотя пик менингококковой инфекции приходится на зиму и весну, отдельные случаи могут регистрироваться летом и осенью, в сезон энтеровирусов. Следовательно, ребенка с петехиальной экзантемой и предполагаемым энтеровирусным менингитом необходимо внимательно обследовать, чтобы исключить бактериальную инфекцию.
Инфекции цитомегаловируса, вируса Эпштейна-Барр и респираторных вирусов могут сопровождаться пятнистыми, кореподобными или уртикарными экзантемами, которые трудно отличить от лекарственных высыпаний. Дети, получающие лекарства и периодически болеющие вирусными инфекциями, должны продолжать курс лечения под внимательным наблюдением врача. Такие минимальные вирусные экзантемы обычно проходят за несколько дней, в то время как лекарственные реакции имеют тенденцию персистировать или усиливаться.
Однако прием лекарства необходимо прекратить у любого пациента, если развиваются крапивница, ангиоотек, ССД/ТЭН или другие признаки прогрессирующих аллергических реакций.
Сыпь при пятой болезни (инфекционной эритеме) у ребенка
В 1983 г. была установлена связь инфекционной эритемы с парвовирусом человека В19. С этого времени определены клинические признаки и эпидемиология инфекции у пациентов с нормальным иммунитетом и у пациентов с состояниями иммунодефицита.
Самая распространенная клиническая картина - вирусная инфекция у детей школьного возраста с бессимптомной эритемой «нашлепанных щек» на лице и кружевной или сетчатой, бледнеющей при нажатии эритемой на туловище и конечностях.
Хотя экзантема обычно бледнеет в течение 2-3 нед., очаги могут рецидивировать в период до 3 мес, особенно при усилении кровотока в коже и после повышения температуры или активной физической нагрузки.
Распространенность антител к В19 составляет 5-10% у детей младше 5 лет и возрастает до 50% у взрослых. Исследования на добровольцах показывают, что вирус распространяется воздушно-капельным путем. После инкубационного периода длительностью 5-7 дней наступает острозаразный период с пиком виремии, который также равен 5-7 дням.
Окончание виремии отмечается увеличением концентрации IgM-и IgG-антител, а через 2-5 дней появляются высыпания. Следовательно, риск инфицирования при появлении экзантемы низкий, и дети могут посещать школу.
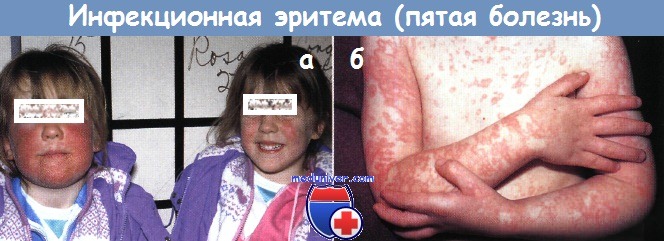
Пятая болезнь (инфекционная эритема):
а - у двух сестер картина «нашлепанных щек», типичная для инфекционной эритемы. Несмотря на наличие отека у одной из сестер, заболевание у обеих девочек было полностью бессимптомным.
б - диффузные кружевные и сливающиеся кольцевидные высыпания появились у этого в остальном здорового 9-летнего мальчика во время недавней эпидемии пятой болезни.
Сетчатая эритема на руках периодически рецидивировала в течение 6 нед.
Сопутствующие симптомы, которые включают лихорадку и артралгии, у маленьких детей обычно легкие или отсутствуют. Однако у подростков и взрослых артралгии или манифестный артрит могут быть тяжелыми. Как минимум у четверти пациентов с серологически подтвержденным заболеванием экзантема не развивается, а артропатия может проявляться перед высыпаниями, а также во время или в отсутствие высыпаний.
В ранней стадии инфекции у большинства пациентов отмечается транзиторная ретикулоцитопения в течение 7-10 дней и клинически незначительное падение уровня гемоглобина. Это явление, однако, может спровоцировать апластическии криз у пациентов с тяжелыми гемоглобинопатиями. Данный вирус подозревается также в качестве причины водянки плода у беременных женщин без других признаков клинического заболевания.
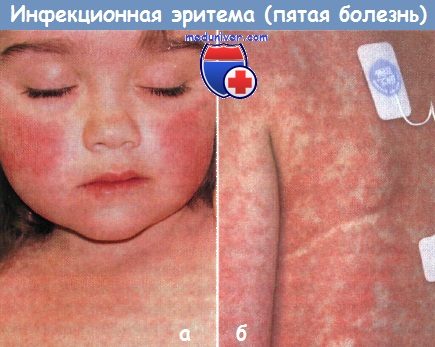
Пятая болезнь (инфекционная эритема):
а - эритема «нашлепанных щек и
б - диффузные, сетчатые, кореподобные высыпания сопровождались у 4-летней девочки высокой температурой, артралгиями и миалгиями
Парвовирус человека В19 был также выделен у детей и взрослых с папулезно-пурпурозным синдромом «носков и перчаток». Хотя этот синдром с болезненной зудящей эритемой, отеком и пурпурой ладоней и подошв чаще всего встречается весной, на пике сезона для парвовируса человека В19, он также ассоциируется с другими вирусами, в том числе вирусом Коксаки В6 и ВПГ-6. Красные папулы, похожие на пятна Коплика, и эрозии могут развиться также на языке, нёбе и слизистой щек при вариабельных лихорадке и артропатии.
Лечение симптоматическое, синдром обычно разрешается через 1-2 нед.
Сетчатую экзантему инфекционной эритемы можно принять за сетчатое ливедо -стойкую кружевную, бледнеющую при нажатии фиолетовую эритему, которая может быть первичной и вторичной. В первичном идиопатическом варианте очаги симметричные и распространенные, с расплывчатыми границами. В отличие от мраморной кожи у новорожденных они не разрешаются при обогревании. Эта картина нередко наблюдается у молодых, в остальном здоровых женщин.
Вторичный вариант чаще встречается у мужчин, о нем сообщалось в связи с узелковым периартериитом, гепатитом, сифилисом и рядом других инфекций, а также в связи с заболеваниями соединительной ткани и злокачественными опухолями.
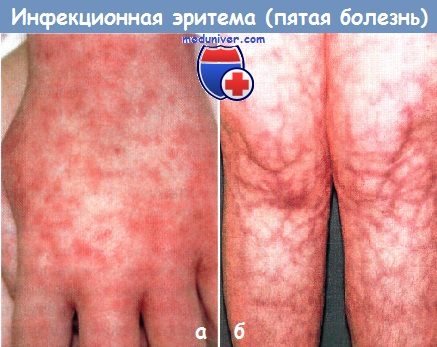
Пятая болезнь (инфекционная эритема):
а - через 4 дня болезни у девочки появились разрозненные, а затем сливающиеся пурпурозные пятна и папулы на кистях и стопах.
Серология на парвовирус В19 показала стадию острой инфекции.
б - распространенное сетчатое ливедо стало особенно заметным на конечностях у этой девочки-подростка после того, как она начала принимать нейролептик по поводу гиперактивности с дефицитом внимания.
Видео этиология, патогенез сыпи у детей - экзантем (кори, краснухи, инфекционной эритемы, розеоле, ветряной оспе)
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
В повседневной практике педиатру часто приходится сталкиваться с различными изменениями на коже пациентов. По статистике, различные поражения кожи являются причиной почти 30% всех обращений к педиатру. Иногда это только дерматологические проблемы, иногда высыпания являются проявлениями аллергической или соматической патологии, но в последнее время существенно вырос процент дерматологических проявлений инфекционных заболеваний. Иными словами, синдром инфекционной экзантемы прочно входит в нашу практику и требует определенной осведомленности, так как порой он является одним из главных диагностических признаков, позволяющих своевременно поставить диагноз и избежать тяжелых последствий.
Экзантемы являются одним из наиболее ярких и значимых в диагностическом и дифференциально-диагностическом отношении симптомов. Они встречаются при многих инфекционных заболеваниях, которые даже получили название экзантематозных (корь, краснуха, скарлатина, брюшной и сыпной тифы, ветряная оспа, герпетические инфекции). При них сыпь - обязательный компонент клинической картины заболевания, вокруг нее как бы разворачивается диагностический процесс, на нее опирается и дифференциальный диагноз. Существует также группа инфекций, при которых сыпь встречается, но она непостоянна и эфемерна. Такого рода экзантемы возможны при многих вирусных инфекциях (энтеро- и аденовирусных, ЦМВ, ЭБВ и др.). В этих случаях диагностическая ценность экзантем невелика.
Экзантема почти всегда сосуществует с энантемой, причем последняя обычно появляется за несколько часов или 1-2 дня до экзантемы. Например, обнаружение розеол или петехий на небе у больного с симптомами ОРВИ позволит доктору заподозрить герпетическую инфекцию, сыпной тиф или лептоспироз, а пятна Филатова - Коплика являются единственным по-настоящему патогномоничным симптомом кори. Это лишний раз доказывает чрезвычайную важность тщательного осмотра не только кожи, но и слизистых оболочек.
Единой классификации инфекционных экзантем в настоящее время не существует. Наиболее удобно их разделять на генерализованные и локализованные. Классическими называют экзантемы потому, что заболевания, относящиеся к данной группе, всегда протекают с синдромом экзантемы. Атипичные же заболевания сопровождаются высыпаниями часто, но не всегда (рис. 1, 2).
В статье речь пойдет о генерализованных вирусных атипичных экзантемах.
Инфекционная эритема
Инфекционная эритема (син.: эритема Чамера, пятая болезнь, болезнь горящих щек) - это острая детская инфекция, вызываемая парвовирусом В19 с характерными клиническими симптомами: красными отечными бляшками на щеках («нашлепанные» щеки) и кружевной красной сыпью на туловище и конечностях [1, 2] (фото 1). Инкубационный период составляет около 2 недель (4-14 суток), продромальный чаще отсутствует, но в 1/3 случаев может начинаться за 2 суток до появления сыпи и проявляется субфебрильной лихорадкой, недомоганием, головной болью, а иногда катаральными явлениями, тошнотой и рвотой 3.
Рис. 1. Классификация экзантем
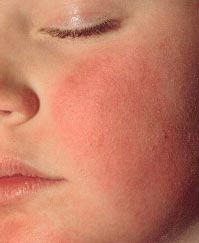
Фото 1. Симптом «нашлепанных» щек при инфекционной эритеме
Период разгара начинается с появления сыпи. В 1-й день она возникает на лице в виде мелких красных пятен, которые быстро сливаются, образуя яркую эритему на щеках, что придает больному вид получившего пощечину (симптом «нашлепанных щек»). Через 1-4 дня сыпь на лице разрешается, и одновременно с этим на коже шеи, туловища и разгибательных поверхностях конечностей появляются округлые пятна от розового до ярко-красного цвета и папулы. Изредка поражаются ладони и подошвы. Характерно некоторое центральное просветление, придающее сыпи своеобразный сетчатый, похожий на кружево вид (симптом кружевной сыпи). В большинстве случаев высыпания сопровождаются зудом кожи. Важно помнить, что после появления сыпи вирус не определяется в секрете носоглотки и крови, поэтому больные заразны только в период до появления сыпи.
Рис. 2. Генерализованные экзантемы
Экзантема при парвовирусной инфекции постепенно исчезает в течение 5-9 дней, но при воздействии провоцирующих факторов, таких как солнечное облучение, горячая ванна, холод, физическая нагрузка и стресс, могут персистировать недели и даже месяцы. Исчезает сыпь бесследно.
У части больных на фоне сыпи или после ее исчезновения может отмечаться поражение суставов. Характерно симметричное поражение преимущественно коленных, голеностопных, межфаланговых, пястно-фаланговых суставов. Болевой синдром зависит от тяжести заболевания и может быть слабым или сильным, затрудняющим самостоятельное передвижение, суставы опухшие, болезненные, горячие на ощупь. Течение полиартритов доброкачественное.
В анализе крови в высыпной период выявляется легкая анемия, низкое содержание ретикулоцитов, в ряде случаев - нейтропения, тромбоцитопения, повышенная СОЭ [6]. Для более точной диагностики возможно использовать ПЦР (сыворотка, ликвор, пунктат костного мозга, биоптат кожи и т. д.) для определения ДНК парвовируса. Также применяется метод ИФА с определением в сыворотке крови уровня специфических антител: IgM в сыворотке крови пациента обнаруживаются одновременно с появлением симптомов заболевания (на 12-14-й день после заражения), их уровень достигает максимума на 30-й день, затем снижается в течение 2-3 месяцев. Через 5-7 дней от момента клинических проявлений парвовирусной инфекции появляются IgG, которые сохраняются в течение нескольких лет [7].
Специфической этиотропной терапии парвовирусной инфекции не существует. В зависимости от клинической формы проводится посиндромная терапия.
Внезапная экзантема
Внезапная экзантема (син.: розеола детская, шестая болезнь) - это острая детская инфекция, вызывающаяся вирусом герпеса 6-го типа, реже 7-го типа и сопровождающаяся пятнисто-папулезной экзантемой, возникающей после снижения температуры тела. Вирус герпеса типа 6 был впервые выделен и идентифицирован в 1986 году у больных с лимфопролиферативными заболеваниями, а в 1988 году было доказано, что данный тип вируса является этиологическим агентом внезапной экзантемы. Инфекция, вызванная вирусом герпеса человека типа 6, является актуальной проблемой современной педиатрии, что связано с ее широкой распространенностью: почти все дети инфицируются в возрасте до 3 лет и сохраняют иммунитет на всю жизнь [8, 9]. При данном заболевании четко выражена сезонность - чаще внезапная экзантема регистрируется весной и осенью.
Инкубационный период составляет около 14 дней. Заболевание начинается остро с повышения температуры тела. Лихорадка фебрильная, длится 3-5, а порой и 7 дней, сопровождается интоксикацией, увеличением шейных и затылочных лимфоузлов, инъекцией зева и барабанных перепонок. Нередко отмечается гиперемия и отечность конъюнктивы век, придающая ребенку «сонный» вид и разрешающаяся в первый день экзантемы.
После снижения температуры тела, реже за день до или через сутки после, появляется экзантема. Высыпания вначале появляются на туловище и затем уже распространяются на шею, верхние и нижние конечности, редко - лицо. Представлены округлыми пятнами и папулами до 2-5 мм в диаметре, розового цвета, окруженными белым венчиком, бледнеющими при надавливании. Элементы сыпи редко сливаются и не сопровождаются зудом. Продолжительность высыпаний - от нескольких часов до 3-5 дней, после чего они исчезают бесследно [10, 11]. Особенностью заболевания является то, что, несмотря на болезнь, самочувствие ребенка страдает не сильно, может сохраняться аппетит и активность. В клиническом анализе крови отмечаются лейкопения и нейтропения, лимфоцитоз, могут обнаруживаться атипичные мононуклеары и тромбоцитопения. Течение внезапной экзантемы доброкачественное, склонное к саморазрешению.
Диагноз «розеола» в большинстве случаев не вызывает затруднений и устанавливается, как правило, на основе типичной клинической картины. Для подтверждения диагноза можно использовать серологическую диагностику, однако у многих детей с первичной инфекцией не развивается необходимый для определения уровень IgM [12]. Кроме того, у большинства людей старше 2-летнего возраста имеются антитела к вирусу герпеса типа 6 и для верификации необходимы парные сыворотки: выявление четырехкратного нарастания титра IgG к вирусу герпеса типа 6 или переход отрицательного результата в положительный служат подтверждением диагноза. Также возможно применение ПЦР, с помощью которой можно выявить вирус в тканях (в крови, слюне).
Заболевание склонно к саморазрешению и в подавляющем большинстве случаев не требует специфического лечения.
Инфекционный мононуклеоз
Инфекционный мононуклеоз - это острое инфекционное заболевание, вызываемое вирусами группы герпесов, наиболее часто ЭБВ, и характеризующееся лихорадочным состоянием, ангиной, увеличением лимфатических узлов, печени и селезенки, лимфоцитозом, появлением атипичных мононуклеаров в периферической крови [13].
ЭБВ повсеместно распространен среди человеческой популяции, им поражено 80-100% населения земного шара [14, 15]. Большинство детей инфицируется к 3 годам, а все население - к совершеннолетию. Максимальная заболеваемость отмечается в 4-6 лет и подростковом возрасте. Выражена сезонность -с весенним пиком и незначительным подъемом в октябре. Характерны подъемы заболеваемости каждые 6-7 лет.
Инкубационный период составляет от 2 недель до 2 месяцев. Основной симптомокомплекс включает следующие ведущие симптомы:
Заболевание в большинстве случаев начинается остро, с подъема температуры тела до высоких цифр. Обычно весь симптомокомплекс разворачивается к концу первой недели. Наиболее ранними клиническими проявлениями являются: повышение температуры тела; припухание шейных лимфатических узлов; наложения на миндалинах; затруднение носового дыхания. К концу первой недели от начала заболевания у большинства больных уже пальпируются увеличенная печень и селезенка, в крови появляются атипичные мононуклеары.
Помимо основного симптомокомплекса, при инфекционном мононуклеозе часто отмечаются различные изменения кожи и слизистых оболочек, появляющиеся в разгар заболевания и не связанные с приемом лекарственных препаратов. Практически постоянным симптомом является одутловатость лица и отечность век, что связано с лимфостазом, возникающем при поражении носоглотки и лимфатических узлов. Также нередко на слизистой оболочке полости рта появляются энантема и петехии. В разгар заболевания часто наблюдаются различные высыпания на коже. Сыпь может быть точечной (скарлатиноподобной), пятнисто-папулезной (кореподобной), уртикарной, геморрагической. Сыпь появляется на 3-14-й день заболевания, может держаться до 10 дней и разрешается бесследно. Отличительной чертой является ее большая интенсивность на акральных участках, где она обычно сливается и дольше держится. Экзантема не зудит и проходит бесследно.
Нельзя не упомянуть еще об одном очень характерном проявлении инфекционного мононуклеоза - появлении сыпи после назначения антибиотиков пенициллинового ряда [16]. Сыпь возникает, как правило, на 3-4-й день от начала приема антибиотиков, располагается преимущественно на туловище, представлена пятнисто-папулезной сливающейся экзантемой (кореподобный характер). Некоторые элементы сыпи могут быть более интенсивно окрашены в центре. Сыпь разрешается самостоятельно без шелушения и пигментации. Важным моментом является то, что данная экзантема не является проявлением аллергической реакции на лекарственный препарат: пациенты как до, так и после ЭБВ-инфекции могут хорошо переносить антибактериальные препараты пенициллинового ряда. Эта реакция до конца не изучена и на данный момент рассматривается как взаимодействие вируса и лекарственного препарата. Отличительными чертами такой сыпи являются следующие:
Инфекционный мононуклеоз в большинстве случаев протекает гладко, без осложнений. Заболевание заканчивается через 2-4 недели. В некоторых случаях по истечении этого срока сохраняются остаточные проявления болезни.
Этиотропнаятерапия инфекционногомононуклеоза окончательно не разработана. При среднетяжелой и тяжелой формах можно использовать препараты рекомбинантного интерферона (виферон), индукторы интерферона (циклоферон), иммуномодуляторы с противовирусным эффектом (изопринозин) [17, 18]. В основном применяется патогенетическая и симптоматическая терапия [19, 20].
Энтеровирусная экзантема
Энтеровирусная инфекция - группа заболеваний, вызываемых вирусами рода энтеровирусов, характеризующихся синдромом интоксикации и полиморфизмом клинических проявлений [21]. Выделяют два основных вида поражения кожи при энтеровирусных инфекциях - энтеровирусная экзантема и болезнь «рука-нога-рот» (фото 2).
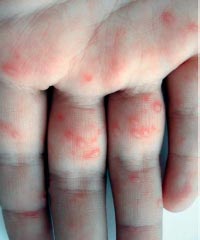
Фото 2. Болезнь «рук, ног и рта»
Энтеровирусная экзантема может быть вызвана различными типами энтеровирусов, а в зависимости от этиологии различается и симптоматика. Выделяют три вида энтеровирусных экзантем:
Кореподабная экзантема возникает преимущественно у детей раннего возраста. Заболевание начинается остро, с подъема температуры тела, головной боли, мышечных болей. Практически сразу появляются гиперемия ротоглотки, инъекция склер, нередко в начале болезни бывают рвота, боли в животе, возможен жидкий стул. На 2-3-й день от начала лихорадочного периода одномоментно появляется обильная распространенная экзантема на неизмененном фоне кожи. Сыпь располагается всегда на лице и туловище, реже на руках и ногах, может быть пятнистой, пятнисто-папулезной, реже петехиальной, размеры элементов - до 3 мм. Сыпь сохраняется 1-2 дня и исчезает бесследно. Примерно в это же время снижается температура тела.
Розеолоформная экзантема (бостонская болезнь) начинается также остро, с повышения температуры до фебрильных цифр. Лихорадка сопровождается интоксикацией, першением и болью в горле, хотя при осмотре ротоглотки никаких существенных изменений, кроме усиления сосудистого рисунка, нет. В неосложненных случаях лихорадка держится 1-3 дня и резко падает до нормы. Одновременно с нормализацией температуры появляется экзантема. Она имеет вид округлых розовато-красных пятен размером от 0,5 до 1,5 см и может располагаться по всему телу, но наиболее обильной бывает на лице и груди. На конечностях, особенно на открытых участках, сыпь может отсутствовать. Сыпь сохраняется 1-5 дней и бесследно исчезает [22].
Генерализованная герпетиформная экзантема возникает при наличии иммунодефицита и характеризуется наличием мелкой везикулезной сыпи. Отличием от герпетической инфекции является отсутствие сгруппированности везикул и помутнения их содержимого.
Одним из локальных вариантов энтеровирусной экзантемы является заболевание, протекающее с поражением кожи рук и ног, слизистой оболочки полости рта - так называемая болезнь рук, ног и рта (син.: ящуроподобный синдром, вирусная пузырчатка конечностей и полости рта). Наиболее частыми возбудителями данного заболевания служат вирусы Коксаки А5, А10, А11, А16, В3 и энтеровирус типа 71 [23, 24].
Заболевание встречается повсеместно, болеют преимущественно дети до 10 лет, однако отмечаются случаи заболеваний и среди взрослых, особенно молодых мужчин. Так же как и при других энтеровирусных заболеваниях, встречается чаще летом и осенью.
Инкубационный период короткий, от 1 до 6 дней, продромальный - невыразительный или отсутствует вовсе. Заболевание начинается с незначительного повышения температуры тела, умеренной интоксикации. Возможны боли в животе и симптомы поражения респираторного тракта. Практически сразу на языке, слизистой щек, твердом небе и внутренней поверхности губ появляется энантема в виде немногочисленных болезненных красных пятен, которые быстро превращаются в везикулы с эритематозным венчиком. Везикулы быстро вскрываются с формированием эрозий желтого или серого цвета. Ротоглотка не поражается, что отличает заболевание от герпангины [25]. Вскоре после развития энантемы у 2/3 пациентов появляются аналогичные высыпания на коже ладоней, подошв, боковых поверхностей кистей и стоп, реже - ягодиц, гениталий и лице. Так же как и высыпания во рту, они начинаются как красные пятна, которые превращаются в пузырьки овальной, эллиптической или треугольной формы с венчиком гиперемии. Высыпания могут быть единичными или множественными [26].
Заболевание протекает легко и разрешается самостоятельно без осложнений в течение 7-10 дней. Однако необходимо помнить, что вирус выделяется до 6 недель после выздоровления [27, 28].
Диагностика энтеровирусных экзантем носит комплексный характер и предусматривает оценку клинических симптомов заболевания совместно с данными эпидемиологического анамнеза и обязательного лабораторного подтверждения (выделение энтеровируса из биологических материалов, нарастание титра антител) [29].
Лечение носит в большинстве симптоматический характер. Применение рекомбинантных интерферонов (виферон, реаферон), интерфероногенов (циклоферон, неовир), иммуноглобулинов с высоким титром антител может потребоваться только при лечении больных тяжелыми формами энтеровирусного энцефалита [30].
Таким образом, проблема инфекционных заболеваний, сопровождающихся экзантемами, остается актуальной по сей день. Высокая распространенность данной патологии среди населения требует повышенного внимания от врачей любой специальности.

Пожалуй, каждый из нас хоть раз в жизни сталкивался с аллергией – у кого-то чешутся глаза и нос при контакте с пыльцой, кто-то начинает чихать при виде кошек, а кто-то покрывается сыпью, съев тот или иной продукт. Сегодня мы поговорим об одном из проявлений аллергии – крапивнице.
Что же такое крапивница?
Крапивница является распространённым расстройством, достигающим порядка 20% распространенности среди населения.
Классифицируют острую (менее 6 недель) и хроническую крапивницу. Она считается хронической, когда симптомы повторяются большинство дней недели в течение 6 недель и дольше.

Причины: потенциальные причины острой крапивницы многочисленны, хотя у многих пациентов не удаётся идентифицировать. Распространённые общие причины:
- ОРВИ и др. инфекции;
- аллергические и неаллергические (например, НПВС, наркотики)
- реакции на лекарства;
- пищевые продукты;
- укусы насекомых.
В педиатрической практике более 80% случаев острой крапивницы связано с инфекциями. Точный механизм развития крапивницы в этих случаях не ясен. Предполагается механизм иммунной активации, включающий образование иммунного комплекса и/или активацию системы комплемента, которые активируют тучные клетки дермы.
Иногда встречаются отстроченные реакции на антибиотики (пенициллины, цефалоспорины), азитромицин.
Острая крапивница может быть вызвана:
- гепатитом А, В, С;
- может быть началом проявлений инфицированием ВИЧ;
- паразитарными инфекциями (обычно острая, ограниченная и в сочетании с выраженным повышением эозинофилов крови;
- продуктами питания и пищевыми добавками (может быть также просто физический контакт).
Следует отметить, что пищевые продукты чаще вызывают крапивницу, а вот мыла, шампуни, лосьоны напротив чаще вызывают контактный дерматит.
Некоторые продукты - томаты, клубника и некоторые другие - способны вызывать генерализованную крапивницу неиммунного механизма.
Вирусная крапивница
Ситуация вроде как банальная, ОРЗ, даже нетяжелое, вроде бы пошло на спад, а тут начинает появляться характерная сыпь по типу крапивницы. Причем на разных участках, пропадает сама, появляется то на туловище, то на лице, то на ноге. Выглядит как аллергия. Но на что? Ребёнка хоп на диету, на порошок смотрят с подозрением, а причинный фактор так и не ясен. Скорее всего, причина крапивницы и есть сам вирус. Так организм выбрасывает гистамин, пытаясь среагировать и избавиться от посторонних «пришельцев»
Также крапивница может возникать и на бактериальные инфекции, например, ангину (стрептококк или инфекции мочевыводящих путей
UpToDate (система поддержки принятия медицинских решений (СППР)) говорит, что 80% крапивниц в детском возрасте связаны именно с вирусами.

- Обычно возникает после ОРВИ, как правило, в течении недели
- Беспокоит периодически характерной сыпью в течении 1-2 недель и затем сама пропадает
- Сыпь выглядит как розовые выпуклые бляшки, центр может быть чуть светлее контура. Отек вокруг бляшек при вирусной крапивнице минимален.
- Видели детей, у которых держалась и месяц-два, связать кроме, как с вирусом, было не с чем
- Местно использовать антигистаминные гели нет смысла, так как она мигрирует
- Сильного зуда, беспокоящего ребёнка, может и не быть. Но может зудеть сильно-тут уже индивидуально.
- Она не заразна и ребёнок может посещать коллектив
- Сказать, что показан прием противоаллергических препаратов – но аллерген все равно внутри организма и нужно время, чтобы он оттуда удалился, поэтому противоаллергические препараты могут быть оправданы лишь при выраженных симптомах, например, зуд мешает ребенку уснуть.
Симптомы и причины
Крапивница – это острая кожная реакция, которая развивается за несколько минут-часов.
Высыпания при крапивнице – как при укусе комара/обжигании крапивой:
- розовые или белые с розоватым ободком
- возвышаются над кожей, при нажатии бледнеет
- от нескольких мм до нескольких см, могут сливаться, исчезать и вновь появляться
- возникать на любом участке тела
- сопровождаются зудом, обычно усиливается к вечеру
- элементы могут возникать друг за другом в новых местах
- один элемент обычно держится до 24ч (реже-дольше), исчезая без следа, в целом новые элементы могут возникать до 6 недель
- если крапивница возникает повторно в течение более, чем 6 недель, то это хроническая крапивница
Самая частая причина, запускающие развитие крапивницы у детей – это перенесенная в анамнезе инфекция (именно поэтому часто причину найти не удается).
Реже пусковым механизмом являются: продукты (орехи, яйцо, рыба, томаты, моллюски, клубника и др.), пищевые добавки, лекарства (антибиотики, жаропонижающие), укусы насекомых/медуз. Причина хронической крапивницы нередко остается неизвестной, она может носить аутоиммунный характер, быть следствием гормональных нарушений, нарушений работы нервной системы, аллергия почти никогда не является ее причиной
Также по схожему механизму может происходить локальный отек кожи, чаще в области век, губ, конечностей. Чаще – после укуса насекомых, на шерсть, пыльцу и пр.
При неоднократной крапивнице нужна консультация педиатра.
Обычно острая крапивница проходит в течение суток (реже-дольше), не угрожает здоровью и проходит самостоятельно. Первая помощь заключается в холодном компрессе и назначении антигистаминных препаратов (2 поколения).
Если причиной был конкретный аллерген, то в дальнейшем нужно избегать контакта с ним
Наличие у ребенка острой крапивницы не увеличивает риск аллергических реакций в будущем, риск атопического дерматита или других аллергических заболеваний, не требует соблюдения гипоаллергенной диеты или длительного назначения антигистаминных препаратов.
Опасной является реакция, сопровождающаяся удушьем, затруднением речи и дыхания, осиплостью голоса, посинением цвета лица.
Другие реакции на аллерген
При аллергической крапивнице (что встречается гораздо реже, при этом удается выявить конкретный аллерген), при повторном контакте с аллергеном может возникнуть ангиоотек - аллергический отек кожи или слизистой в ответ на воздействие аллергена.

Ангииотек (чаще - губ, языка, век, кожи других участков тела) возникает в месте контакта с аллергеном. Чаще в ответ на аллергены пищи или укусы насекомых, реже - на другие аллергены. Он может сопровождаться зудом, покраснением кожи, чувством жжения и тд. Ему могут сопутствовать другие проявления аллергии (крапивница, насморк, чихание, слезотечение).
Ангиоотек - неприятное состояние, но не всегда представляет угрозу для жизни. Лечение при ангиоотеке - антигистаминные препараты внутрь и устранение контакт с аллергеном.
Опасной ситуацией является ангиоотек, который распространяется на верхние дыхательные пути.
Это приводит к нарушению дыхания (что сопровождается удушьем, затруднением речи и дыхания, осиплостью голоса, изменением цвета лица) и может сопровождаться анафилактической реакцией (анафилактический шок, падение давления, головокружение, нарушение сознания и тд).
Симптомы анафилаксии развиваются через несколько минут-часов после контакта с аллергеном.
Первая помощь:
- Вызов скорой! Важно не терять ни минуты, каждая секунда важна для оказания медицинской помощи! Средство скорой помощи в такой ситуации-адреналин (в нашей стране - вводит врач)
- Устранить аллерген по возможности (удалить жало насекомого, прекратить поступление лекарства, пищевого продукта и тд)
- Обеспечить обильное питье.
- Отвезти ребенка в больницу.
Антигистаминные и гормональные препараты действуют отсрочено, предотвращают развитие анафилаксии в дальнейшем, но действуют медленнее адреналина при анафилаксии, которая уже развилась
В группе риска дети с: анафилактическими реакциями, атопией или аллергическими реакции в прошлом/в семье (в тч, бронхиальная астма, лекарственная аллергия и тд)
Профилактика:
- избегать контакта с аллергенами; если такой контакт необходим, то делать это только в месте, где есть противошоковая аптечка
- уничтожать насекомых на участке (осы, шершни)
- обратиться к аллергологу чтобы выявить аллерген
- носить браслеты с информацией о личных аллергенах
- тем, у кого в прошлом были анафилактические реакции можно носить с собой как минимум два автоинъектора с адреналином (Epipen, Jext, Adrenaclick)
Таким образом, если у вашего ребёнка имеются симптомы крапивницы, то в любом случае, следует обратиться к педиатру. Дальнейшие действия лучше предпринимать под контролем врача.
Читайте также:

