Могут ли быть у моделей родинки
Обновлено: 05.05.2024
Невус может превратиться в меланому при воздействии некоторых факторов риска. Основной из них — ультрафиолетовое излучение. Особенно опасно долго находиться на открытом солнце для людей со светлой кожей. Также большие риски связаны с солнечными ожогами. Есть исследования, в которых показали связь между большим числом невусов на коже и высоким риском меланомы туловища и нижних конечностей (то есть участков, недоступных солнцу).
Ученые подсчитали, что ежегодно превращение любого невуса в меланому происходит в 1 и менее случаев на 200000 человек обоих полов моложе 40 лет (0.0005%). После 40 лет риск существенно возрастает для мужчин. В группе старше 60 лет частота — 1 на 33000 мужчин (0.003%). Риск превращения в течение жизни любого невуса в меланому к 80 годам составляет около 0,03% (1 на 3164) для мужчин и 0,009% (1 на 10800) для женщин. То есть вероятность перехода невуса в меланому очень мала, но увеличивается с возрастом, особенно среди мужчин.
Хотя большое количество невусов на теле является фактором риска меланомы, большинство меланом возникает там, где раньше не было родинок.
Невус — это скопление клеток, вырабатывающих пигмент, который защищает кожу от ультрафиолета. Эти клетки называются меланоциты. Однако меланоциты находятся не только в невусах, также они лежат в коже разрозненно. Поэтому меланома может возникать как из невусов, так и на участке кожи без них.
Врожденные (то есть существующие уже при рождении или в первые месяцы жизни).
По размеру они могут быть:
Малые ( Средние (>1,5–20 см);
Большие (20–40 см);
Гигантские (>40 см).
Приобретенные (то есть появляющиеся в течение жизни).
Они могут быть типичными и атипичными:
Типичные: обычно ≤6 мм в диаметре, приподнятые или плоские, округлой формы, с ровным краем, однородного цвета.
Атипичные: асимметричные, с неровным краем, неравномерно окрашенные, >6 мм в диаметре. Эти невусы могут быть доброкачественными.
Прочие (приобретенные и врожденные невусы необычных форм и цветов):
- Голубой невус (характерного цвета);
- Гало-невус (окруженный симметричным ореолом кожи более светлого цвета);
- Невус-шпиц (может быть розовым, красным или коричневым, по форме напоминает узелок);
- и множество других видов невусов
Цвет невуса зависит от того, как глубоко в коже располагается скопление меланоцитов — клеток, которые вырабатывают пигмент. Чем глубже, тем светлее образование.
Множество изображений невусов вы найдете тут.
При наличии большого или гигантского (более 20 см) врожденного невуса риск меланомы в течение жизни составляет 2–5%, примерно в половине случаев она проявляется в первые 5 лет жизни. Атипичные невусы (асимметричные, многоцветные, > 6 мм) также увеличивают риск меланомы, особенно если случаи меланомы уже были в семье. Подтверждена связь большого числа невусов, в том числе типичных, и риска меланомы. По одним данным, пороговое число невусов для повышенного риска составляет 50–100 невусов, по другим — более 25. Оценить невусы может врач, выполнив дерматоскопию и картирование (то есть составление карты расположения родинок на теле). По такой карте можно отслеживать появление новых невусов и изменение существующих.
Можно самостоятельно определить большие/гигантские врожденные невусы, подсчитать примерное число невусов на теле, предположить наличие атипичного невуса, оценить, похоже ли образование на меланому. Отслеживать изменение формы, цвета, размера образований на коже и их количества помогает самоосмотр, регулярные осмотры дерматолога и картирование родинок. Если пациент замечает такие признаки, как асимметрия, неровный край, неоднородный цвет, размер > 6 мм в диаметре, изменения размера, формы и цвета со временем, кровоточивость, необходимо обратиться к врачу. Также это обязательно нужно делать, если в семье уже были случаи меланомы и при большом количестве родинок на теле.

Клетки, содержащие пигмент, отвечающие за цвет кожи и ее защиту от воздействия УФ-лучей называются меланоцитами. Ограниченное скопление нормальных клеток этой ткани в медицине называется невусом, от латинского «naevus», а в народе – родинкой.
Среднее количество – от 12 до 22 по всему телу. Наследственная предрасположенность может влиять на это «среднее» число. Считается, что эти выпуклые пятнышки даны человеку с рождения, однако это не всегда так. Родинки могут появляться и исчезать. Светлая кожа повышает вероятность появления приобретенных родинок.
Причины их возникновения:
- Наследственность (врожденные),
- Изменение гормонального фона (пубертатный период, прием гормональных препаратов, беременность, менопауза),
- Соляризация (воздействие ультрафиолетовых лучей).
Чем может угрожать родинка?
Рост перерожденных меланоцитов вызывает самую агрессивную злокачественная опухоль – меланому. Может появляться на коже и слизистой. Очень часто болеют молодые.

Основные факторы риска:
- Наследственная предрасположенность,
- Механическое травматическое повреждение,
- Солнечные ожоги,
- Величина пигментного пятна (6 и более мм).
Меланома способна развиться сама по себе, но наличие, количество, расположение родинок увеличивают эту вероятность.
Какие родинки опасны, а какие не должны вас беспокоить?
Невусы могут быть плоскими или выпуклыми, как горошинки. Цвет зависит от содержания меланина – чем больше, тем темнее. Бывает, что пигмента нет, в этом случае узелок белый или розоватый. Интенсивно окрашенные невусы, залегающие в глубоких кожных слоях, снаружи выглядят голубоватыми.
Невусы, имеющие признаки изменения – нечеткий контур, пятнистый, неравномерный окрас, неправильную форму – называют атипичными. Отвечая на вопрос, какие родинки опасны, надо отметить, что множественные атипичные новообразования требуют наблюдения. Особенно, если в анамнезе генетических родственников были какие-либо злокачественные кожные заболевания.
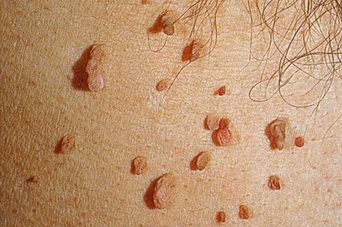
Иногда за невус принимают внешне очень похожую на него бородавку. Бородавки (папилломы) могут быть вирусного происхождения (ВПЧ). Сами по себе виды этого типа наростов не озлокачествляются. Исключения: перианальная область, половые органы, молочные железы. Появление бородавок не связано с наличием паразитов или наличием раковых клеток.
Специалисты делят невусы на неопасные и меланомоопасные
Меланомоопасные невусы
Какие родинки опасные и вызывают меланому?
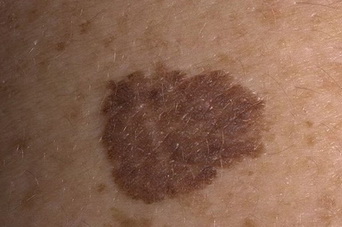
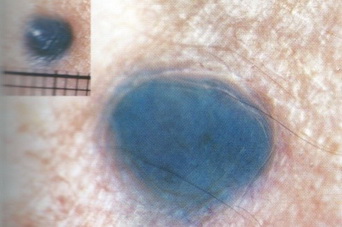

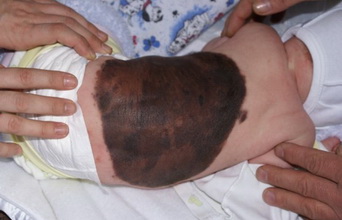
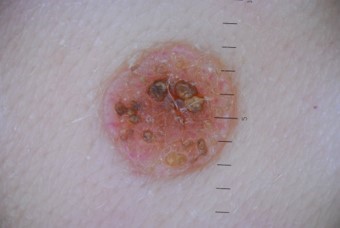
- Внутридермальный пигментный невус (озлокачествляется в 10% случаев)
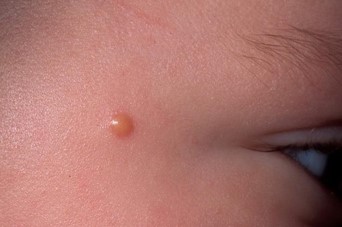
- Ограниченный предраковый меланоз (Хатчинсона, Дюбрея)
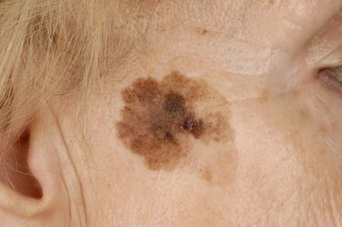
Неопасные невусы:
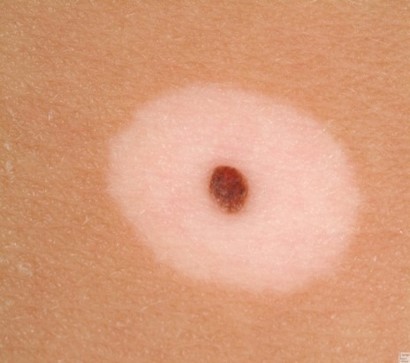
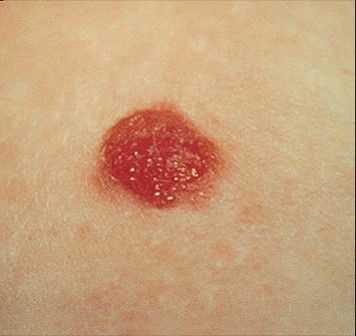

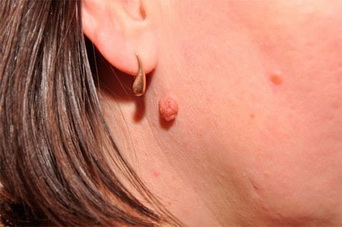
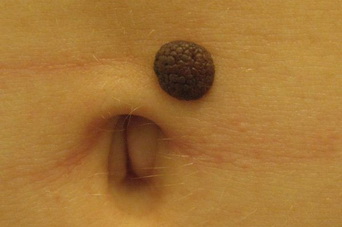
- «Монгольское пятно», так называемый Halo-невус (невус Сеттона)
За всеми новообразованиями необходимо наблюдать. Если родинка внезапно поменяла цвет, начала расти, изменились края или очертания, появился зуд – нужен врач-дерматолог.
Наличие меланомоопасных невусов, а также неудобное расположение невуса, делающее недоступным самоконтроль, постоянное повреждение (например, одеждой или украшениями) – показания к удалению.
Видео «Тайны родинок»
Какие родинки могут стать причиной рака кожи? Что опаснее: удалить невус или оставить? Лучше выжигать лазером или вырезать скальпелем?
Можно ли самостоятельно определить опасные родинки?
Для того, чтобы самостоятельно определить, какие родинки опасны, разработаны несколько методов самоосмотра (английское правило Фридмана ABCDE, русский вариант ФИГАРО). Наиболее известная диагностика на «озлокачествление», называется АКОРД.
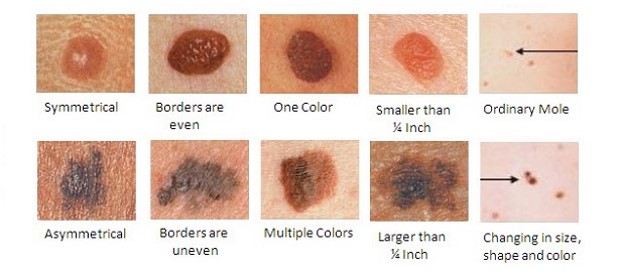
К – край, кайма. Должна быть ровной, четкой, без размытия
О – окрашенность. Равномерная, без вкраплений
Р – размер. Любое новообразование имеет риск перерождения, но у крупных он выше
Д – динамика. Любые изменения должны насторожить.
Что делать, если появились сомнения о «доброкачественности» новообразования?
При обнаружении любого из признаков, перечисленных выше необходимо обратиться к врачу. В клинических условиях, помимо внешнего осмотра, для диагностики используют аппаратные методы.


Авторская публикация:
НАЖМУДИНОВ РУСТАМ АСУЛЬДИНОВИЧ
кандидат наук, онколог НИИ онкологии им Н.Н. Петрова
К родинкам на теле и на лице всегда относятся двояко. Кто-то бежит их удалять, а для кого-то они становятся визитной карточкой. Перед тобой список знаменитостей, к чьим родинкам регулярно присматриваются папарацци.
Возможно, именно известная мушка Мэрилин Монро и стала главным орудием соблазна девушки. С современными селебрити ситуация обстоит несколько иначе. Давай посмотрим, кого из известных на весь мир персон родинка украшает, а кому срочно пора к косметологу на процедуру удаления.
Натали Портман
Натали Портман считает родинки частью своего имиджа, хотя никогда и не обсуждает эту тему с прессой. Впрочем, на рекламных вижуалах их пусть и немного, но корректируют, делая более изящными. Зато оставляют. А это уже успех!
Джиджи Хадид
Тело модели в буквальном смысле усыпано родинками. Но самой Джиджи Хадид это очень нравится! Поэтому она была крайне возмущена, когда на обложке китайского Vogue появилась без родинок на животе. Видимо, в мире высокой моды все тело должно быть идеального однородного цвета.
Энрике Иглесиас
Когда-то родинка на лице известного певца была практически его «торговой маркой». Однако в 2003 году по рекомендации врачей Энрике удалил ее и очень переживал, ведь его узнаваемость и имидж могли пострадать. Время прошло, и многие с трудом вспоминают, как выглядело лицо испанца 13 лет назад.
Свою родинку Блейк очень любит, что показывает отсутствие желания скрыть мушку с помощью макияжа. Хотя надо отметить, что в журнальных съемках родинку «сплетницы» очень часто убирают с помощью фотошопа. Видимо, на Верхнем Ист-Сайде родинки не в почете!
Мэрайя Кэри
Родинка Мэрайи Кэри делает лицо популярной певицы милее и игривее. Однако большинство фотографий показывает, что «рабочей» стороной все же является та, на которой родинку менее заметно. Совпадение?
Юэн МакГрегор
Популярный шотландский актер Юэн МакГрегор был вынужден удалить родинки с лица. «Я просто пошел провериться. А врачи сказали, что мне лучше удалить родинки», — говорит Юэн в своих интервью. Что ж, не можем не отметить, что сейчас актер выглядит даже привлекательнее!
Многострадальная родинка Сары Джессики Паркер на подбородке всегда была ее отличительной чертой, но актриса в какой-то момент приняла твердое решение и удалила ее без зазрения совести. Вот оно — влияние общественного мнения.
Рэйчел МакАдамс
Канадская звезда Рэйчел МакАдамс носит сразу несколько родинок на своем лице. Обе они вызывают споры у поклонников. Одна история — родинка на подбородке, придающая девушке шарм. Но другая — более крупная, на щеке. К ней-то у публики и есть пара вопросов, один из которых: а не удалить ли ее?
Барак Обама
Родинка еще недавнего президента США, честно говоря, особого шарма политику не добавляет. Хотя она, возможно, является самой могущественной родинкой в мире. И даже приход Дональда Трампа к власти это не изменит, ведь у него-то родинок на лице просто нет.
Шерилин Фенн
Вероятно, самая сексуальная брюнетка сериала «Твин Пикс» Шерилин Фенн запомнилась поклонникам во многом благодаря своей родинке около левого глаза. И не потому, что она всем понравилась. Как раз наоборот — стала предметом долгих и эмоциональных дискуссий.
Фото: Global Look Press, GettyImages, EastNews, кадры из фильмов
Нашли опечатку? Выделите текст и нажмите Ctrl+Enter
Все права защищены. Полное или частичное копирование материалов Сайта в коммерческих целях разрешено только с письменного разрешения владельца Сайта. В случае обнаружения нарушений, виновные лица могут быть привлечены к ответственности в соответствии с действующим законодательством Российской Федерации.
И вообще, можно ли удалять родинки на теле? Образования на коже удалять можно, все без исключения, вне зависимости от их расположения. Вопрос стоит в целесообразности, обследовании и методе удаления.
«А вы накануне возьмете анализ с родинки?»
Единственный анализ, который позволяет достоверно определить природу образования это – гистологическое исследование. Образование удаляется целиком и направляется на патоморфологическое исследование. Заранее перед тем как удалить родинки никаких «отщипов» не выполняется.
Предварительно возможно выполнение цитологического исследования при условии наличия отделяемого, изъязвления или травматизации образования. Это исследование позволяет установить предварительный диагноз и выполняется при затруднении в постановке предварительного диагноза. Часто для того, чтобы уставить диагноз достаточно внешнего осмотра или дерматоскопии. Например, в отношении фиброэпителиальных полипов (папиллом), кератом, фибром, вирусных бородавок, довольно обширной группы невусов (интрадермальные, бородавчатые, беспигментные и прочее).
«Удалять родинки или нет?»
Есть образования на коже, которые удалять необходимо, потому что есть высокий риск возникновения онкологического заболевания.
Преимущественно подобные образования иссекаются с обязательным гистологическим исследованием операционного материала. Доброкачественные, не предраковые образования кожи подлежат удалению по косметическим показаниям, в случае неприятных ощущений (травматизация, зуд), если происходит постоянное повреждение образования или иной дискомфорт.
В любом случае о том, нужно ли удалять родинки необходимо проконсультироваться с врачом дерматологом, онкологом. Он же должен порекомендовать оптимальный метод удаления.
«Как лучше удалять родинки?»
Здесь все упирается в диагноз. Как упоминалось выше удалять можно все, вопрос в методе.
Способы удаления родинок
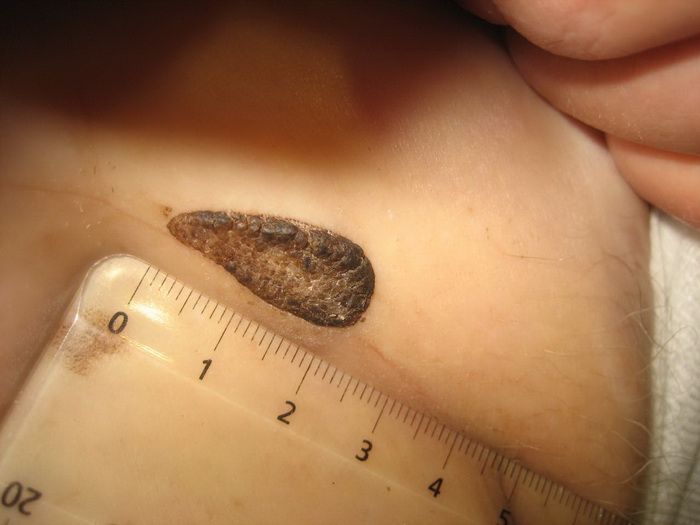
Все образования с минимальным подозрением на злокачественность подлежат иссечению в пределах здоровых тканей, с обязательным гистологическим исследованием операционного материала. Также хирургический метод предпочтителен для некоторых крупных образований (более 1,5 см) с точки зрения процесса заживления и косметического эффекта.
- Малоинвазивные: лазеродеструкция, радиоволновой метод
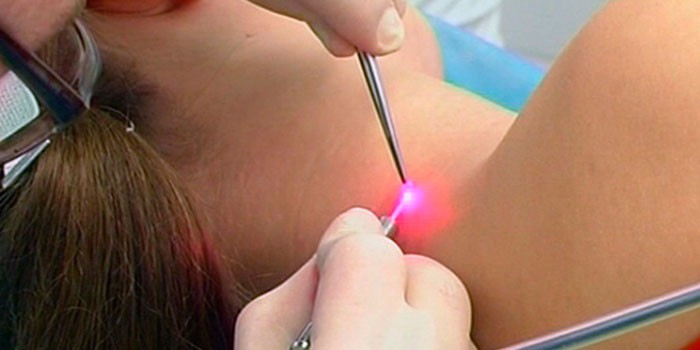
Наиболее предпочитаема в отношении выпуклых образований, образований на ножке, себорейных кератом и бородавок, в том числе крупных размеров.
Преимущество метода в мгновенной коагуляции, без повреждения прилегающих тканей, без кровоточивости и мгновенным образованием корочки на ране. Лазерная деструкция в отличие от радионожа и электрокоагуляции не имеет проведения через тело человека и допустима у пациентов с кардиостимуляторами и водителями ритма.
В процессе лазеродеструкции не возникает ионизирующего излучения и воздействие ограничивается точкой приложения, допускается у детей и беременных женщин. Метод практически бесконтактный, имеет в точке приложения очень высокую температуру, поэтому исключает возможность заражения такими инфекциями как ВИЧ или гепатит. Недостаток метода — удаленный материал в большинстве случаев не годен для гистологического исследования, поэтому лазерная деструкция подходит для удаления исключительно доброкачественных образований, не вызывающих сомнений в диагнозе.

Представляет собой рассечение мягких тканей нетравматичным образом при помощи узконаправленных высокочастотных радиоволн, позволяет выполнять тонкие разрезы со спайкой мелких сосудов, стерилизацией поверхности — радиоволна высокой частоты уничтожает микроорганизмы.
Метод подходит для удаления небольших образований, требующих гистологического исследования, так как во время удаления операционный материал минимально повреждается или как альтернатива скальпелю при иссечении образования. Имеет противопоказания — кардиостимуляторы, эпилепсия, глаукома, сахарный диабет, беременность, воспалительные процессы в острой стадии.
Не подходит для удаления «сухих» образований — вирусных бородавок, образований с обильным кератозом.
Что лучше — лазер или радионож?
Оба вышеописанных метода необходимы для малоизвазивных процедур и успешно дополняют друг друга. Выбор метода определяется врачом в зависимости от диагноза.
Как правило, оба метода предполагают использование местной анестезии. Поэтому на еще один вопрос: «Больно ли удалять родинку на теле?» Могу уверенно ответить – нет, не больно.
И, напоследок, история нашей пациентки о том, опасно ли удалять родинки
Татьяна – красивая, ухоженная женщина лет сорока. Однажды, готовясь к летнему сезону, она решила удалить родинку на спине, благо работала в салоне красоты и у нее под рукой был целый арсенал различных методик. Косметолог посоветовала ей удалить родинку токами Д`Арсонваля, что она и сделала.
Конечно же Татьяна знала, что «врач по родинкам» называется дерматолог, но идти к дерматологу, а уж тем более к такому «страшному» врачу как онколог у Татьяны времени не было.
К сожалению родинка, оказалось непростой, а пограничной. Буквально, через несколько месяцев Татьяне поставили диагноз «меланома кожи» и выполнили несколько операций – по удалению самой меланомы и по удалению лимфоузлов, куда она успела метастазировать. К счастью, ей повезло – она прошла курс иммунотерапии аутологичной дендритноклеточной вакциной и процесс удалось остановить — обошлось без отдаленных метастазов. Но это уже другая история.
Помните! Меланома считается царицей опухолей. Она часто поражает молодых, быстро метастазирует в отдаленные органы. Поэтому очень важно то, какой врач удаляет родинки. Ведь неправильное удаление маленькой родинки чревато большими проблемами.
Май — месяц распространения информации о меланоме — самом агрессивном виде рака кожи. Меланома у детей и подростков — редкость: как и большинство злокачественных опухолей, рак кожи чаще всего появляется в пожилом возрасте. Однако причины, по которым он может развиться, нередко «родом» из детства.
Почему меланома и другие виды рака кожи возникают у детей и как солнечные ожоги в детстве влияют на развитие этих заболеваний? Что родителям важно знать о защите ребенка от солнца? Нужно ли проверять родинки у детей и какие могут быть потенциально опасными?
На эти вопросы отвечаем вместе с выпускниками и резидентами Высшей школы онкологии — детским онкологом Дарьей Моргачевой, врачом Центра Алмазова, и онкодерматологом Мариной Воропаевой, ординатором НМИЦ онкологии имени Н. Н. Петрова.
Что такое меланома и почему возникает рак кожи?

Меланома — это редкая, но самая агрессивная форма злокачественных опухолей кожи. Она может появиться на любом ее участке, в том числе на спине и в других труднодоступных местах, часто выглядит как коричневое или черное новообразование и в целом похожа на родинку.
Эта опухоль развивается из меланоцитов — клеток, которые призваны защитить кожу от солнечного излучения. В ответ на воздействие ультрафиолета они вырабатывают пигмент меланин. Чем больше этого пигмента в коже, тем она темнее и лучше поглощает избыточные УФ-лучи: темнокожие люди болеют меланомой в 4 раза реже, чем светлокожие.
Однако сильное ультрафиолетовое излучение — в частности, солнечные ожоги и длительное пребывание на солнце без защитных средств — повреждает даже защитные меланоциты. Каждый новый ожог нарушает структуру их ДНК, в результате чего в генетическом коде происходит поломка. После этого «сломанная» клетка может восстановиться и починить ДНК, но бывает и так, что она продолжает накапливать генетические мутации, постепенно «озлокачествяясь».
Именно поэтому солнечное излучение считается главным фактором риска развития как меланомы, так и других типов рака кожи. Чем больше и дольше человек подвержен воздействию ультрафиолета, тем выше вероятность заболеть.
Так, самая высокая заболеваемость отмечается в экваториальных районах, в частности, в Австралии и Новой Зеландии, и снижается по мере удаления от экватора.
Загар в солярии также опасен: один сеанс повышает вероятность появления меланомы на 20%, базально-клеточного рака кожи — на 29%, а плоскоклеточного — на целых 67%.
Справка: Базальноклеточный и плоскоклеточный рак относятся к группе немеланомных опухолей кожи. Они возникают из клеток верхнего слоя нашей кожи (эпидермиса), который тоже повреждается от солнца.
— Базалиома считается сравнительно безобидной опухолью. Она редко метастазирует и хорошо поддается лечению, особенно при обнаружении на ранних стадиях. У разных людей базалиома может выглядеть совершенно по-разному, в зависимости от формы заболевания: как открытые язвы, красные пятна, розовые наросты, блестящие бугорки, шрамы.
— Плоскоклеточный рак часто выглядит как красноватое шелушащееся пятно и на начальной стадии имеет хороший прогноз.
Среди других основных факторов риска развития рака кожи:
-
I — II фототипы кожи: светлая кожа, рыжие и светлые волосы, большое количество веснушек, зеленые, голубые или серые глаза. Эти люди наиболее подвержены солнечному излучению: их кожа практически не загорает, вместо этого сразу возникают ожоги. Риск развития меланомы у них в 2-4 раза выше, чем у обладателей темной кожи и карих глаз.
Бывает ли меланома и другие виды рака кожи у детей?

Ежегодно с меланомой сталкивается около 320 тысяч человек в мире, в том числе 12 тысяч — в России. Это небольшая цифра: на меланому приходится около 1% всех случаев рака кожи, но именно эта опухоль становится причиной большинства смертей от него.
Как и большинство злокачественных опухолей, рак кожи появляется в пожилом возрасте.
«В среднем меланома кожи диагностируется в 65 лет: к этому моменту у человека накапливается и суммарное солнечное излучение, и количество ожогов, — объясняет онкодерматолог Марина Воропаева. — Однако все чаще ее обнаруживают и у молодых пациентов — после 30 лет, и одна из причин, с чем это может быть связано, — диагностика становится лучше».
«Риск у детей тоже увеличивается с возрастом, — рассказывает детский онколог Дарья Моргачева. — Так, ежегодная заболеваемость меланомой в возрасте от 1 до 4 лет составляет 1 случай на миллион, а с 15 до 19 лет — уже 9 случаев на миллион. Наибольшая заболеваемость меланомой представлена как раз в группе 15-19 лет, причем болеют в основном девочки. Исследователи связывают это с тем, что девочки загорают и посещают солярии чаще мальчиков».
Как и у взрослых, факторами риска развития меланомы у детей также считаются:
-
Светлая кожа, которая часто обгорает.
— Пигментная ксеродерма — наследственное заболевание, которое проявляется очень высокой чувствительностью кожи к УФ-излучению, в результате чего нарушается пигментация.
— Ретинобластома — злокачественная опухоль сетчатки глаза, которую чаще всего диагностируют у двухлетних детей.
По словам Дарьи Моргачевой, детские меланомы отличаются от взрослых своими биологическими характеристиками — в том числе быстрым ростом, менее агрессивным течением и более благоприятным прогнозом в целом.
«Другие опухоли кожи — базалиома и плоскоклеточный рак — встречаются у детей крайне редко, и часто они связаны с синдромом Горлина-Гольца (наследственное заболевание, при котором возникают врожденные пороки развития, такие как расщелина губы, сращение пальцев рук, аномалии скелета — прим.ред.), облучением и длительным иммунодефицитом, — поясняет Марина Воропаева. — Гораздо чаще у детей все-таки встречаются доброкачественные опухоли кожи».
Как солнечные ожоги в детстве влияют на развитие меланомы?

Хотя рак кожи считается болезнью пожилых, причины, по которым он может развиться, нередко «родом» из детства.
Доказано, что если у ребенка или подростка было 5 и более тяжелых солнечных ожогов (покраснение кожи с образованием волдырей), риск развития меланомы удваивается , по некоторым данным — увеличивается на 80%. Кроме того, такие ожоги в детстве на 68% повышают вероятность развития базалиомы и плоскоклеточного рака кожи.
«Даже если кожа не болит, а лишь краснеет, это уже относится к солнечному ожогу кожи и повреждению ДНК — тем самым увеличивается вероятность возникновения опухоли кожи, — поясняет онкодерматолог Марина Воропаева. — С помощью средств после загара (пантенола, масла после загара, алоэ, сметаны) можно лишь снизить дискомфорт в области солнечного ожога, но это не поможет починить возникшие мутации. Единственный вариант их предотвратить — защищать ребенка от солнечного повреждения кожи».
Что родителям нужно знать о защите детей от солнца?
Есть несколько правил, которые помогут защитить ребенка от воздействия солнца:
-
Ограничьте прогулки и нахождение ребенка под солнцем с 10.00 до 16.00, когда УФ-излучение наиболее интенсивное. Не игнорируйте эти правила и в пасмурные дни: более 70 % солнечных лучей проходят через облака.
— Одежда должна быть из легкой, при этом плотной ткани и желательно с длинным рукавом, так как 30% солнечных лучей могут проникать через тонкие ткани.
— Обязательно наденьте на ребенка головной убор с широкими полями и носите такой сами, подавая пример.
-
При плавании отдавайте предпочтение рубашкам для плавания, спортивным рубашкам, имеющим более плотную структуру и обеспечивающим защиту от ультрафиолета.
Важно: Дети до 6 месяцев должны всегда оставаться в тени. Использовать санскрин разрешается с 6 месяцев.
- Каждые 300 метров над уровнем моря увеличивают воздействие солнечного излучения на 4% — учитывайте этот факт, находясь в высокогорье.
Нужно ли проверять родинки у детей? Какие могут быть опасными?

Больше половины взрослых пациентов находят у себя меланому сами. Признаки этой опухоли обычно описывают с помощью критериев ABCDE — аббревиатуры из первых букв английских слов:
-
A — asymmetry — асимметричное образование.
Однако в диагностике меланом у детей и подростков есть нюансы. Во-первых, родинки у детей могут появляться и исчезать, менять цвет и размер, на них могут расти волосы, что затрудняет наблюдение за родинкой, объясняет Марина Воропаева. Во-вторых, меланому в детском возрасте заподозрить сложно, поскольку она не попадает под традиционные ABCDE-критерии для взрослых.
«Детская меланома может выглядеть по-разному, в том числе как симметричное образование розового цвета с четкими и ровными границами, — рассказывает Дарья Моргачева. — Поэтому существуют модифицированные критерии ABCD + CUP для детей. Сегодня их предлагают использовать в комбинации со стандартными ABCDE критериями меланомы взрослых»:
-
A — amelanotic — беспигментное образование: то есть оно не обязательно темное, как родинка — может быть и цвета кожи, и розовым.
Еще один способ самодиагностики — поиск «гадкого утенка». Если на коже ребенка есть подозрительное образование, которое отличается от остальных родинок, его стоит показать онкологу или дерматологу и провести дерматоскопию.
Важно: Взрослый онколог в России по закону не может работать с пациентами младше 18 лет — приемы детей и подростков ведет только детский врач.
«Биопсия (хирургическое удаление) новообразований у детей проводится крайне редко и только по показаниям, которые определяет онколог, — объясняет онкодерматолог Марина Воропаева. — Одно из таких показаний — шпиц-невус (куполообразная родинка розового цвета) у детей старше 12 лет: под его маской может прятаться меланома».
Бояться любой родинки на теле ребенка не надо, добавляет детский онколог Дарья Моргачева:
«Потенциальную опасность представляют большие и гигантские невусы, но даже в этом случае риск озлокачествления такой родинки невелик и составляет от 2 до 5%».
Как же дети будут получать витамин Д, если нужно избегать солнца?

Синтез витамина Д, который регулирует уровень кальция в организме, действительно начинается в коже человека под действием UVB-лучей. Но для этого не нужно часами находиться под солнцем: получить необходимый уровень поможет короткая прогулка (например, до магазина) без солнцезащитного крема в менее опасные часы — до 10:00 и после 16:00.
Восполнить дефицит также можно с помощью препаратов, биологически активных добавок и многих продуктов — молока, яичных желтков, печени, красных сортов рыбы.
Важно: Необходимо оценить уровень витамина Д в крови и проконсультироваться со специалистом для подбора индивидуальной дозы препаратов для вашего ребенка.
При подготовке материала использовалась информация из справочника «Онко Вики» — онлайн-энциклопедии об онкологических заболеваниях. Прочитать раздел про меланому и другие виды рака кожи можно здесь.
Читайте также:


