Могут ли быть мешки под глазами из за камня в почке
Обновлено: 24.04.2024
Отек вызван рядом заболеваний почек. Ниже мы познакомим вас с основными синдромами, которые развиваются во время того или иного заболевания почек и которые сопровождаются отеками.
Нефротический синдром
Нефротический синдром представляет собой группу симптомов, характеризующихся увеличением содержания белка в моче, снижением кровотока, а также повышением уровня холестерина в крови, высоким риском развития тромбозов и отеков.
Нефротический синдром, как правило, указывает на повреждение части почки, где фильтруется кровь. Именно в результате этого процесса вырабатывается моча, и организм освобождается от вредных отходов. Когда эти участки почек повреждены, нарушается барьерная функция капилляров — увеличивается их проницаемость.
Это структурное изменение вызвано рядом заболеваний. Некоторые из них являются первичными, большинство из них вторичны или развиваются на фоне других патологий. Среди первых причин следует отметить гломерулонефрит с минимальными изменениями, мембранный гломерулонефрит и мембрано-пролиферативный гломерулонефрит. Вторичный нефротический синдром развивается в основном на фоне сахарного диабета, системной красной волчанки и амилоидоза.
Кроме того, может быть вызван генетическими заболеваниями, инфекциями, лекарствами, раком, очаговым гломерулонефритом и многим другим.

Гломерулонефрит
Нефротический синдром чаще встречается у мужчин. Диагностируется во всех возрастных группах. У детей — в основном от 2 до 6 лет.
Стоит ли волноваться из-за отеков? Да!
Как мы уже говорили, причина патологии — увеличение проницаемости трубчатых канальцев. Из-за этого моча содержит соединения, которые обычно должны оставаться в организме (такие как белки плазмы, включая альбумин).
Онкотическое давление уменьшается, жидкость перемещается в интерстициальное пространство и развивается отек. Организм пытается компенсировать патологию. В процесс вовлекается вся система, но это имеет эффект добавления топлива в огонь — разбухание не уменьшается, а увеличивается. К сожалению, патофизиология отека при нефротическом синдроме еще полностью не выяснена.
Отек является наиболее распространенным признаком нефротического синдрома. В основном отекает лицо, конечности и талия. В сложных случаях развиваются гидроторакс и анасарка.
Нефротический синдром, помимо отеков, характеризуется изменениями на коже — сыпью, язвами. Также у пациента отмечается ряд других признаков: пенистая моча, снижение аппетита, увеличение веса (из-за задержки жидкости).
Обязательные исследования при почечных отеках
Лабораторные тесты проводятся для изучения качества функции почек:
- Анализы крови. Определяется уровень альбумина, мочевины, креатинина и липидов в крови.
- Анализы мочи. Общий, по Нечипоренко и др.
- Для определения причины заболевания может потребоваться биопсия почки. Лабораторные тесты также проводятся для дифференциальной диагностики. Уролог назначит их по мере необходимости.
Чего ожидать?
Нефротический синдром вызывает тяжелые осложнения, в том числе:
- Острая почечная недостаточность;
- Хроническая болезнь почек;
- Сердечная недостаточность, отек легких;
- Инфекции, в том числе пневмококковая пневмония;
- Тромбоз почечной вены.
Все они опасны для жизни, поэтому важно своевременно диагностировать и лечить любые патологии почек.
Лечение отеков при заболеваниях почек
Целью лечения является облегчение симптомов, задержка прогрессирования процесса и предотвращение осложнений.
- Важно поддерживать нормальное кровяное давление. Это предотвращает повреждение почек. Чаще всего используются для этой цели ингибиторы ангиотензин-превращающего фермента и блокаторы ангиотензина. Они также предотвращают потерю белка в моче.
- Для «успокоения» иммунной системы назначаются кортикостероиды или другие лекарства.
- Противоотечность обеспечивается диуретиками и снижением натрия в рационе. Также может быть полезным ограничение белка.
Чтобы предотвратить повреждение сердечно-сосудистой системы необходимо лечить гиперхолестеринемию. При этом диеты для лечения нефротического синдрома с низким содержанием жиров недостаточно. Как правило, в процесс лечения необходимо включение статинов.
Решение, как именно лечить пациента зависит от причины нефротического синдрома. Прогноз у детей более надежен. Осложнения и прогрессирование патологии у детей и подростков до хронического гломерулонефрита или хронической болезни почек встречаются редко. Взрослые же не могут быстро вернуться в нормальную форму. Иногда требуется диализ или пересадка почки.
Отеки при острой почечной недостаточности — почек больше нет
Острая почечная недостаточность — это синдром, который возникает в результате быстрого (в течение нескольких часов или дней) нарушения функции почек. В это время почки больше не имеют возможности выпускать отходы из организма, поддерживая баланс жидкости и электролитов.
Основными признаками острой почечной недостаточности являются:
- олигурия или анурия — уменьшение или исчезновение мочи;
- гиперазотемия — увеличение азотистых продуктов белкового обмена в крови;
- водно-электролитный дисбаланс и кислотно-щелочной дисбаланс.
Причины острой почечной недостаточности делятся на три основные группы: преренальные, почечные и постренальные.
В первом случае повреждение почек является результатом продолжающихся процессов вне мочевыводящих путей. Также уменьшают кровоснабжение почек нарушения кровеносных сосудов, вызванные различными причинами. В результате количество мочи уменьшается, и кровь от метаболитов азота не может быть достаточно очищена.
При почечных заболеваниях основная проблема заключается в самих почках — в этом случае нарушается их структура или функция, а острая постренальная недостаточность является результатом патологии мочевыводящих путей.
Более конкретно, список причин острой почечной недостаточности выглядит следующим образом:
- Гиповолемия, развившаяся из-за ожогов, обезвоживания, травм или других причин;
- Тромбоз;
- Осложнения беременности;
- Наркотики;
- Медикаменты, в том числе — нестероидные противовоспалительные препараты, некоторые антибиотики, препараты против СПИДа;
- Острый тубулярный некроз;
- Аутоиммунные заболевания почек;
- Почечные инфекции;
- Обструкция мочевых путей.
Клиническая картина острой почечной недостаточности обусловлена накоплением метаболитов азотистого обмена в крови, водным и электролитным дисбалансом и кислотно-щелочным дисбалансом.
Первоначально изменения не влияют на общее состояние пациента: преобладают признаки основного заболевания, приводящие к сбоям в клинической картине, хотя диурез (количество выделяемой мочи) постепенно уменьшается. Поэтому, когда есть возможная причина острой почечной недостаточности (травма, гемолиз, обезвоживание, прием нефротоксических веществ и т. д.), необходимо регулярно контролировать объем диуреза и концентрацию азотистых веществ в крови.
На следующей стадии заболевания почечная недостаточность уже проявляется в полной мере. Появляются:
- Отеки;
- Олигурия или анурия;
- Запах аммиака во рту;
- Синяки;
- Перепады настроения;
- Пониженная чувствительность, особенно в конечностях;
- Усталость;
- Боль в пояснице;
- Дрожание рук;
- Высокое кровяное давление;
- Рвота-тошнота;
- Кровотечение из носа;
- Судороги (в результате отека мозга из-за задержки жидкости в организме);
- Одышка.


Если на этом этапе лечения экскреция с мочой не увеличивается, пациент умрет без диализа, поэтому основной задачей после определения причины отказа почек является восстановление функции почек. Необходимо регулировать кислотно-щелочной баланс, соотношение воды к электролитам.
Для лечения инфекции назначаются антибиотики. Чтобы избавиться от лишней жидкости нужны и мочегонные средства. Возможно, что потребуется диализ, при котором функцию почек выполняет диализный аппарат. Показаниями к диализу являются опасно высокий уровень калия, изменения сознания, перикардит, невозможность высвобождения остатков азота.
Поскольку почки не могут избавиться от отходов, придется отказаться от соли, калия, белковой пищи. Предпочтительны продукты, богатые углеводами.
Отеки при хронической болезни почек
В большой доле заболеваний почек, несмотря на лечение, количество функциональных нефронов уменьшается, и в итоге развивается хроническая болезнь почек. Его терминальная стадия называется хронической почечной недостаточностью.
Наиболее распространенными причинами хронической почечной недостаточности являются диабет и высокое кровяное давление. Также патология может развиваться в результате аутоиммунного заболевания (например, системной красной волчанки, нефропатии IgA), генетического заболевания (поликистоз почек), нефротического синдрома и проблем с мочевыводящими путями.
Хроническая болезнь почек, как правило, прогрессирует медленно и симптомы не появляются, пока не произойдут необратимые изменения. На этом этапе практически все системы органов выходят из строя.
Лечение хронической почечной недостаточности включает диализ или пересадку почки. Эти два метода значительно продлевают жизнь. Диализ также значительно меняет клиническую картину — с одной стороны, уменьшается частота симптомов, характерных для уремии, с другой стороны, появляются признаки, являющиеся осложнениями диализа.
Дело в том, что почки делают большую работу по поддержанию здоровья организма. Очистка крови — это только часть работы. Почки также контролируют химические вещества, регулируют кровяное давление и помогают с эритроцитами. Диализ не может заменить все эти функции, поэтому осложнения развиваются даже на фоне лечения. Эти осложнения включают анемию, гиперфосфатемию, повреждение сердца, гиперкалиемию и отек.
Чтобы избежать подобных проблем, при появлении отеков нужно немедленно обращаться к урологу. Своевременный контроль почечных нарушений позволит затормозить негативные процессы.
Отеки почечного происхождения появляются при заболеваниях мочевыделительной системы вследствие нарушения механизмов регуляции водно-солевого баланса. Не всегда отечность появляется на ранних стадиях патологий, потому появление такого признака – повод обратиться к врачу. Чем быстрее будет проведена правильная интерпретация состояния, тем легче будет начать лечение.
Патогенез почечных отеков
Механизм образования почечных отеков связан с такими явлениями у пациентов нефрологического профиля:
- массовая потеря белка с мочой;
- снижение концентрации альбумина в плазме;
- гиперлимидемия;
- усиленное движение жидкости из внутрисосудного пространства.
У больных обнаруживают высокое соотношение натрия и калия в моче, что свидетельствует о нарушении водно-электролитного баланса.
Механизм появления такого симптома все еще до конца не изучен, но характерная картина указывает врачу на пиелонефрит, гломерулонефрит. Фильтрация и выведение мочи нарушаются и при кистах почек, доброкачественных или злокачественных новообразованиях.
Характеристика отеков почечного происхождения
Заболевания мочевыделительной системы сопровождаются отеками с такими особенностями:
- стремительное отекание – менее, чем за сутки;
- наибольшая интенсивность – на лице, под глазами, на руках и ногах, брюшной стенке;
- при смене позы и активном движении жидкость смещается;
- поверхность отечной кожи мягкая, бледная.
Отеки почечного происхождения появляются сначала на лице утром, но при острых патологиях и запущенных хронических стадиях пациент может страдать отечностью круглосуточно.
Как отличить сердечные отеки от почечных
Отечность при заболеваниях сердца и сосудов развивается медленно – от нескольких недель до 2–3 месяцев. Особенно заметна вечером. Вначале появляется на ногах и внизу живота, следующий этап – отек брюшной полости и увеличение печени, заметное при пальпации живота.

Для почечных отеков характерна локализация на лице, с течением болезни распространяются и на конечности. Контур лица обвисает и смещается, кожа становится рыхлой, а под глазами – синюшной. Печень не увеличена. Достоверную дифференциальную диагностику может провести только квалифицированный врач на осмотре.
Сопутствующие симптомы
Диагностика почечных отеков начинается с оценки клинической картины. Для урологического профиля болезни она включает следующие жалобы:
-
;
- боли в пояснице – стреляющие и тянущие;
- снижение суточного объема мочи;
- слабость, вялость.
Результаты лабораторной диагностики указывают на протеинурию, изменение содержания натрия и калия. Суточные пробы показывают сниженный объем диуреза.
Методы диагностики
При обнаружении характерных отеков обратитесь за консультацией к урологу – чем раньше будет поставлен диагноз, тем меньше осложнений ждет пациента в будущем. Не занимайтесь самолечением и не откладывайте визит к врачу!
Специалист подберет подходящие методы диагностики:
- биохимический и общий анализ крови;
- общий клинический анализ мочи, бакпосев, суточный диурез;
- УЗИ, КТ, МРТ с контрастом;
- допплерография сосудов почек.
По результатам исследований уролог назначит медикаментозную терапию в стационаре или амбулаторно. Если есть показания к оперативному вмешательству, врач предложит малоинвазивные методики с коротким периодом реабилитации.
Клиника урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И.М. Сеченова проводит качественную диагностику при почечных отеках и предлагает самые современные методики лечения в урологии. Прием ведут врачи высшей категории, доктора медицинских наук.
Акопян Гагик Нерсесович - врач уролог, онколог, д.м.н., врач высшей категории, профессор кафедры урологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова
Камни в почках образовываются у 20% населения, чаще у мужчин в возрасте от 40 до 50 лет. Камни в мочевых путях образуются в результате кристаллизации в моче минералов и солей. Они представляют собой твердую массу и могут иметь разнообразный химический состав: кальций-фосфат, кальций-оксалат, мочевая кислота, урат аммония, струвит, цистин и другие, а также их сочетание.
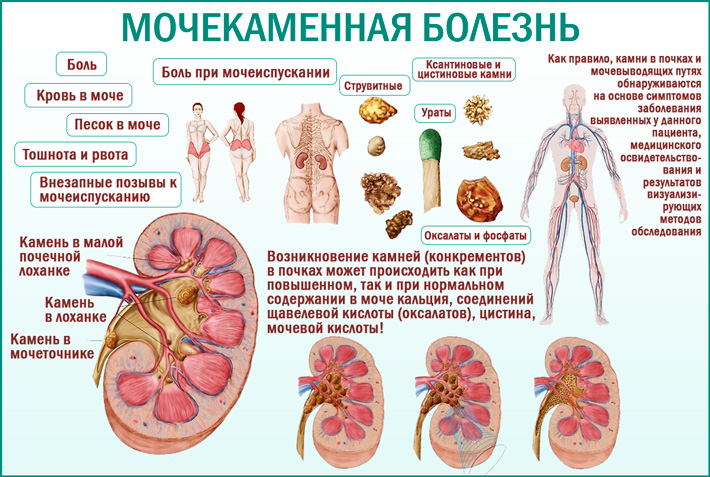
К группе риска прогрессирования мочекаменной болезни относятся следующие факторы:
- камни почек, обнаруженные в детском или подростковом возрасте;
- мочекаменная болезнь есть или была у прямых родственников;
- камень, содержащий брушит, мочевую кислоту или урат;
- инфекция мочевой системы;
- генетическая предрасположенность к образованию камней;
- сужение мочеточников, чаще на уровне его отхождения от почки;
- врожденные аномалии почек: подковообразная почка, удвоение мочевых путей, медуллярная губчатая почка и др.;
- поликистоз почек;
- нефрокальциноз (слишком много кальция в почках);
- пузырно-мочеточниковый рефлюкс (обратный заброс мочи из мочевого пузыря в мочеточники или почки);
- гиперпаратиреоз (чрезмерная продукция гормона околощитовидными железами);
- заболевания желудочно-кишечного тракта (шунтирование тощей кишки, резекция кишечника, болезнь Крона);
- саркоидоз и др.
Методы диагностики
Первой линией диагностики камней почек и мочеточников является ультразвуковое исследование (УЗИ). УЗИ способно определить расположение, размеры и степень блокировки камнем мочевых путей. Однако только рентгенологическое исследование и компьютерная томография способны определить плотность и точные размеры камня, что может быть определяющим фактором в выборе метода лечения. При необходимости получения дополнительной информации о строении собирательной системы почек и особенно при их аномалиях, компьютерная томография может быть выполнена с внутривенным введением контрастного препарата. Анализ крови и мочи необходимы при боли и лихорадке, а также при планировании лечения и профилактике камнеобразования.
Если вы «поймали» самостоятельно отошедший камень, его следует отдать на анализ, для точного определения состава, что поможет врачу назначить верное лечение и профилактику.
Факторы, которые влияют на тактику лечения, включают в себя:
- симптомы;
- характеристики камня (размер, локализация, плотность);
- историю болезни;
- вид лечения, доступный в вашей больнице, и опыт вашего врача;
- ваши личные предпочтения.
Не все камни почек требуют активного лечения. Все зависит от наличия симптомов и личных предпочтений. Если у вас есть почечный или мочеточниковый камень, который не вызывает дискомфорта, вы, как правило, не будете получать лечение. Ваш врач предоставит вам график регулярных контрольных посещений, чтобы убедиться, что ваше состояние не ухудшается. Если ваш камень по прогнозу врача может «отойти» самостоятельно с мочой, вам могут назначить лекарства для облегчения этого процесса. Это называется консервативным лечением.
Если ваш камень продолжает расти или вызывает частые и сильные боли, Вам показано активное лечение.
Консервативная терапия
В зависимости от размера и расположения камня, вам может потребоваться некоторое время, чтобы камень вышел с мочой. В этот период может возникнуть почечная колика, что требует врачебного контроля. Если у вас очень маленький камень, с вероятностью 95% он отойдет самостоятельно в течение 6 недель. Чем больше камень, тем меньше вероятность его отхождения. Существует два распространенных варианта консервативного лечения: литокинетическая терапия – медикаментозная помощь в прохождении камня по мочевым путям и литолитическая – медикаментозное растворение камней, если они состоят из мочевой кислоты.
Даже когда у вас нет симптомов, вам может понадобиться лечение, если:
- камень продолжает расти;
- у вас высокий риск формирования другого камня;
- имеется инфекция мочевых путей;
- ваш камень очень большой;
- вы предпочитаете активное лечение.
Хирургическое лечение
Существует 3 распространенных способа удаления камней: дистанционная ударно-волновая литотрипсия, уретерореноскопия и перкутанная (чрескожная) нефролитотомия. Выбор варианта хирургического лечения зависит от многих аспектов. Наиболее важными факторами являются характеристики камня и симптомы, которые он вызывает. В зависимости от того, находится ли камень в почке или мочеточнике, врач может порекомендовать различные варианты лечения. В редких случаях удаление камня возможно только открытым, либо лапароскопическим доступом.
Хирургическое лечение показано, если:
- камень больших размеров, что затруднит его самостоятельного отхождение;
- лекарственная терапия не помогает;
- развиваются инфекционные осложнения из-за камня;
- имеется боль и/или примесь крови в моче;
- единственная почка;
- начинает страдать функция почек.
Дистанционная ударно-волновая литотрипсия (ДЛТ)
Дистанционная ударно-волновая литотрипсия проводится с помощью аппарата, который может разбивать камни в почке и мочеточнике. Для разрушения камня, сфокусированные ударные волны (короткие импульсы волн высокой энергии) передаются на камень через кожу. Камень поглощает энергию ударных волн и разбивается на более мелкие кусочки. Фрагменты камней затем проходят с мочой. Процедура длится около 45 минут. Если у вас большой камень, вам может понадобиться несколько сеансов, чтобы полностью разбить его.
ДЛТ противопоказано при:
- беременности;
- риске сильного кровотечения;
- наличии неконтролируемой инфекции;
- сужении мочевых путей под камнем;
- очень твердых камнях (например, цистиновые камни).
Следует знать! ДЛТ разбивает камень на мелкие кусочки. Эти фрагменты будут выходить с мочой несколько дней или недель после процедуры. У вас может быть кровь в моче, но это не должно длиться более 2 дней. Ваш врач может назначить вам лекарства, которые способствуют более быстрому отхождению фрагментов и уменьшению боли. ДЛТ может сопровождаться как интра-, так и послеоперационными осложнениями.
В ходе операции могут возникнуть:
- повреждение почки, кровотечение с образованием клинически проявляющейся гематомы, иногда требующей хирургического вмешательства (до 1 %);
- повреждение почки с образованием бессимптомной гематомы (до 19 %);
В послеоперационном периоде могут развиться:
- скопление фрагментов камня в мочеточнике, требующее консервативного, либо хирургического лечения (до 7%);
- инфекционные осложнения (до 20%);
- рост оставшихся в почке фрагментов камней (до 50 %);
- почечная колика, связанная с закупоркой мочеточника фрагментами камня (до 4%);
- аневризма, артерио-венозная фистула;
- повреждение внутренних органов (описаны отдельные клинические случаи).
Вам нужно немедленно вернуться в больницу, если:
- появилась лихорадка выше 38°С;
- возникла сильная боль в боку;
- кровь в моче присутствует более 2 дней после процедуры.
Перкутанная (чрескожная) нефролитотрипсия (ПНЛ)
ПНЛ используется чаще всего, когда камни в почках больших размеров, высокой плотности или их много. ПНЛ обычно проводится под общим наркозом. Во время этой процедуры в мочевой пузырь устанавливается небольшая трубка, называемая катетером. Другой катетер устанавливается в мочеточник. Контраст, или краситель, может быть введен через этот катетер для обеспечения лучшего обзора и точного определения местоположения камня. Как только камень обнаружен, доступ к собирательной системе почек осуществляется с помощью тонкой иглы и так называемого проводника. Проводник обеспечивает безопасный доступ для нефроскопа (инструмент для визуализации внутренней части почки). После визуализации камня, некоторые из них могут быть удалены с помощью щипцов. Камни больших размеров должны быть раздроблены с помощью специального пневматического, ультразвукового или лазерного устройства - нефролитотрипсия. После удаления фрагментов камня из почки, в мочеточник, как правило, устанавливается временная маленькая трубка, соединяющая почку с мочевым пузырем (катетер-стент), а рабочий канал, через который производилась операция, ставят трубку, дренирующую почку (нефростома). После операции эти трубки удаляются через несколько дней.
Следует знать! ПНЛ может сопровождаться как интра- так и послеоперационными, осложнениями.
В ходе операции могут возникнуть:
- кровотечение, которое может потребовать переливание крови (до 20%), эмболизацию сосудов почки, либо удаление почки (до 1,5%);
- повреждение плевры (до 11,6%);
- повреждение внутренних органов (до 1,7%);
- летальный исход (до 0,3%).
В послеоперационном периоде могут развиться:
- лихорадка (до 32,1%);
- сепсис (до 1,1%);
- уринома (скопление мочи в околопочечной или забрюшинной клетчатке, окруженное фиброзной капсулой) до 1%;
- остаточные фрагменты камня (до 19,4%), в ряде случаев требуется повторное вмешательство;
- аневризма, артерио-венозная фистула;
Вам нужно немедленно вернуться в больницу, если:
- температура тела выше 38 °С;
- тошнота и рвота;
- боль в груди и затрудненное дыхание;
- большое количество крови в моче;
- сильная боль на стороне операции;
- не можете помочиться.
Уретерореноскопия (УРС) и гибкая УРС
Уретероскопия является предпочтительным методом лечения камней малого и среднего размера, расположенных в любой части мочевыводящих путей. Процедура обычно выполняется под общим наркозом. Во время этой процедуры уретероскоп (длинный, тонкий инструмент с крошечной камерой на конце) вводится через мочеиспускательный канал и мочевой пузырь в мочеточник или в почку. Как только камень найден, его можно извлечь с помощью «щипцов или корзинки», либо используют лазер или пневматику, чтобы разбить камень на более мелкие кусочки, прежде чем они будут извлечены с помощью корзины. Уретероскопы могут быть гибкими, как тонкая длинная соломинка или более жесткими. После удаления камня, в мочеточник может быть установлена небольшая временная трубка, называемая стентом, которая облегчает отток мочи из почки в мочевой пузырь. Мочевой катетер и/или стент обычно удаляют вскоре после процедуры.
Следует знать! УРС может сопровождаться как интра- так и послеоперационными, осложнениями, которые в редких случаях могут потребовать конверсии в открытую операцию, либо повторного вмешательства.
В ходе операции могут возникнуть:
- миграция камня в почку (до 12%);
- инфекционные осложнения (до 6%);
- повреждение мочеточника (до 2%);
- кровотечение, которое может потребовать переливание крови (0,1%);
- отрыв мочеточника (0,1%);
В послеоперационном периоде могут развиться:
- лихорадка и сепсис (до 1,1%);
- стойкая примесь крови в моче (до 2%)
- почечная колика (2,2%)
- сужение мочеточника (стриктура) 0,1%;
- заброс мочи из мочевого пузыря в почку (0,1%);
- повреждение внутренних органов (до 0,05%);
Вам нужно немедленно вернуться в больницу, если:
- температура тела выше 38 °С;
- не можете помочиться;
- большое количество крови в моче;
- продолжаете испытывать сильную боль в боку.
Даже если у вас низкий риск образования другого камня, вам необходимо внести некоторые изменения в образ жизни. Эти меры снижают риск повтора заболевания и улучшают ваше здоровье в целом.
Общие советы:
- пейте от 2,5 до 3 литров воды равномерно в течение дня;
- выберите pH-нейтральные напитки, такие как вода;
- следите за количеством выделяемой мочи (должно быть от 2 до 2,5 литров в день);
- следите за цветом вашей мочи: она должна быть светлой;
- пейте еще больше, если вы живете в жарком климате или занимаетесь спортом;
- питайтесь сбалансированно и разнообразно;
- избегайте чрезмерного потребления витаминных добавок.
Как записаться на прием к врачу урологу
Чтобы записаться к врачу-урологу, воспользуйтесь интерактивной формой. В ней приведены поля, которые вам необходимо заполнить. Укажите в них следующие данные:
- Полное имя (фамилию, имя, отчество).
- Желаемую дату приему.
- Контактный номер, по которому с вами можно связаться.
- Адрес электронной почты.
- В поле «Сведения» – краткую информацию о симптомах, которые вас беспокоят.
Когда все поля будут заполнены, нажмите кнопку «Добавить», и ваша заявка будет отправлена нам. Сразу после этого по указанному контактному номеру позвонит наш специалист, чтобы уточнить дату и время приема записи к урологу.
Если вас интересует, может ли камень выйти из почки сам, то ответ да, такое вполне возможно, причем в любой момент. Но все зависит от химического состава и размеров конкремента. Камни диаметром до 5-6 мм продвигаются через мочевыводящие пути без особого дискомфорта. Чаще всего они сами отходят с мочой в виде песка.

Какие камни могут выйти из почек
Если говорить о том, какие камни выходят из почек, то наибольшее количество составляют конкременты размером не более 5 мм в диаметре. Такие камни почти беспрепятственно и безболезненно самостоятельно выходят у 20% пациентов с мочекаменной болезнью. У остальных наблюдаются неприятные симптомы, возникающие поодиночке или в комплексе.
Какие симптомы говорят о выходе камней из почек
Основным симптомом выхода камня из почки является боль в поясничной области. При попадании в мочеточник болезненность начинает ощущаться внизу живота, в области паха, половых органов, а иногда даже отдает в ногу. Боль наблюдается в том числе при мочеиспускании.
Как еще понять, что выходит камень из почек:
- Чем ниже конкремент спускается по мочеточнику, тем сильнее проявляются симптомы расстройства мочеиспускания.
- Моча становится мутной, что обусловлено примесями песка, а иногда может содержать примеси крови (мутность указывает на то, что процесс прохождения идет, а кровь обусловлена повреждением мочеточника и уретры острыми краями камней).
- При довольно крупных камнях, которые перекрывают более 2/3 просвета мочеточника, может повышаться температура тела, обычно до субфебрильной.
- Может наблюдаться повышенное артериальное давление, что обусловлено механическим воздействием камня на почечную артерию.
- Нередко появляются отеки лица и конечностей, неврологические расстройства в виде неусидчивости, раздраженности, дезориентированности во времени.

Сколько времени занимает выход камня
Если говорить о том, как долго выходит камень из почки, то весь процесс может занять до 4 недель. Даже самый небольшой конкремент, который нигде не задерживается, перемещается по мочевыводящим путям в течение не менее одной недели. Крупному требуется больше времени. Когда большой камень вышел из почки в мочеточник, он может оставаться в нем долгое время и нарушать отток мочи, что может быть опасно нарушением функции органа и даже его полной гибелью.
Как облегчить процесс выхода камня из почек
В первую очередь для более легкого отхождения камня важно принять удобную позу для максимального расслабления. Оптимальной считают позу сидя и наклонившись корпусом вперед. Купировать боль помогут обезболивающие препараты, а снять спазм — спазмолитики. Главное — принимать только те лекарства, которые назначены врачом.
Что еще делать, когда выходят камни из почек:
После отхождения камней нужно обратиться к урологу, чтобы получить консультацию и сделать анализ мочи для определения причины и типа камней, а также подбора эффективного лечения. В Государственном центре урологии вы можете пройти диагностические исследования по полису ОМС. Для записи воспользуйтесь нашей онлайн-формой или позвоните нам по контактному номеру.
Акопян Гагик Нерсесович - врач уролог, онколог, д.м.н., врач высшей категории, профессор кафедры урологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова

Мочекаменная болезнь — состояние, при котором в органах мочеполовой системы из-за неправильного обмена веществ накапливаются соли. Кристаллы постепенно обрастают новыми слоями, прессуются, превращаясь в камень.
Прием гинеколога уролога — 1000 руб. Комплексное УЗИ малого таза — 1000 руб. Прием по результатам анализов — 500 руб. (по желанию)
Если заболевание не лечить, камни увеличиваются, царапают стенки органов, приводя к их инфицированию и загноению. Существует ряд опасных осложнений, среди которых достаточно выделить гнойный нефрит и нефросклероз, приводящие к потере почки.

Почему возникает мочекаменная болезнь
По статистике такой диагноз ставится 50% урологических больных. Считается, что главная причина мочекаменной болезни — нарушение обмена веществ. При плохой наследственности патология наблюдается даже у детей.
При мочекаменной болезни в почках и мочевом пузыре откладываются нерастворимые соли: оксалаты, ураты, фосфаты, из которых постепенно формируются камни (конкременты), мешающие мочевыведению.
- повышенное количество соли в рационе и использование «жесткой» воды, богатой кальцием;
- недостаточное количество жидкости в пище или обезвоживание в ходе диет или болезни;
- гиподинамия, вызванная сидячей работой и малоподвижным образом жизни;
- воспалительные процессы и аномалии мочеполовой системы;
- болезни обмена веществ: гипофункция (недостаточное функционирование) щитовидной железы, паращитовидных желез, подагра.
Конкременты отличаются по форме и размеру. Камешки меньше миллиметра в диаметре называются песком. Они выходят самостоятельно с мочой и не создают проблем. Плохо, когда в мочеполовых путях образуются крупные или «шипастые» камни.
Что чувствуют пациенты с мочекаменной болезнью
Это заболевание встречается у людей разного возраста. Мужчины болеют в 2,5 раза чаще женщин. Болезнь часто протекает бессимптомно, случайно определяясь во время УЗИ малого таза или конкретно УЗИ мочевого пузыря и МРТ-исследования.
При прохождении конкрементов через мочеточник появляются сильная схваткообразная боль в пояснице и боль в нижней части живота . Она отдает в поясницу, половые органы, внутреннюю поверхность бедер. У больного возникают тошнота и рвота. Такое состояние называется почечной коликой и требует срочной госпитализации.
Большие камни снижают объем мочевого пузыря, вызывают пролежни и воспаление его стенок. Больные жалуются на учащенное мочеиспускание и недержание урины. При присоединении инфекции возникает цистит — воспаление мочевого пузыря. Наблюдается болезненное отхождение мутной мочи с запахом и повышение температуры.
При мочекаменной болезни часто возникает гематурия — кровь в моче. Это вызвано повреждением камнями стенок мочевого пузыря. Боль в надлобковой области в сочетании с гематурией наблюдается при отхождении мелких конкрементов, травмирующих уретру.
Почему нужно лечить мочекаменную болезнь
Мочекаменная болезнь — очень коварна. Пока камни небольшие, пациент их не чувствует или ощущает лишь слабые признаки, которым не придает значения. Со временем патология дает о себе знать, но и здесь многие надеются на чудо, ожидая, пока все рассосется само. Затягивание времени и приводит больных на операционный стол.
Если заболевание не лечить, возникают гнойные поражения почек и почечная недостаточность. Организм больного не может полноценно выводить мочу. Закупорка конкрементами мочеточника вызывает острую задержку мочи, почечный блок и увеличение почки – гидронефроз.
Присоединившийся пиелонефрит становится причиной повышенного давления – почечной гипертензии. Образование гнойного абсцесса почки угрожает жизни больного. Насыщение мочой почечной ткани вызывает ее склерозирование (нефросклероз), нарушение мочевыделения и отравление организма.
Из-за раздражения конкрементами мочевого пузыря стенки органа утолщаются, и формируется гипертрофический цистит. При преграждении конкрементом выхода из уретры задерживается мочеиспускание.
Мочекаменная болезнь часто протекает бессимптомно, поэтому чтобы вовремя выявить конкременты, нужно регулярно сдавать анализы мочи и проходить УЗИ почек . Только так можно избежать опасных осложнений.
Лечение мочекаменной болезни
Современная медицина научилась избавлять людей от этого недуга. Главное – вовремя обратиться к урологу и диагностировать болезнь.Чем меньше камни, тем проще проходит лечение.
Доктор назначит анализ мочи , показывающий какие соли и в каких количествах находятся в организме, УЗИ малого таза и почек, рентген. Камни в мочевом пузыре определяют методом цистоскопии, когда в мочевой пузырь через уретру вводят прибор-цистоскоп. Процедура неприятная и болезненная, поэтому лучше выбирать клинику с современным оборудованием и обезболиванием.
При мочекаменной болезни назначается комплексное лечение, подбираемое индивидуально. Уролог учитывает состояния больного, размеры, состав и локализацию камней. Мелкие камешки не угрожают здоровью, если не увеличиваются в размерах. Такие конкременты не вызывают воспаления и боли, поэтому уролог назначает консервативное лечение лекарствами, растворяющими соли.
При мочекаменной болезни придется постоянно соблюдать диету с ограничением соли. Также нужно отказаться от шоколада, алкоголя, жареных, жирных продуктов и кофе. При фосфатных камнях противопоказаны молочные продукты (кроме кефира), бобовые и картофель. Важно много пить, можно чай заменить травяными мочегонными сборами.
При мочекаменной болезни нужно много двигаться.
Можно ли выгнать камни лекарствами, минеральной водой и другими методами без операции?
Маленькие камни могут выводиться с мочой. Их растворяют медикаментозными способами, дополненными мочегонными сборами трав. Но делать это разрешается только под контролем врача. Большие камни могут достигать веса в несколько кг, а объем занимает всю почку. Большие камни устраняются операцией.
Камни двигаются на выход через очень узкий мочеточник. Если камни широкие, они как минимум поцарапают стенки слизистой. Не редкость и застревания камня, который преграждает путь моче. Пациента в таком состоянии ждет нестерпимая боль и операция по извлечению застрявшего камня. По этой причине самолечение запрещено.
Что такое дистанционная ударно-волновая литотрипсия (ДЛТ)?
Это новый малотравматичный метод лечения при котором камни (конкременты) дробят ультразвуком. Обломки конкрементов самостоятельно выходят с мочой. Выполняется процедура в клинике и не требует госпитализации. ДЛТ подходит для дробления небольших уратных камней с малой плотностью. Максимальный диаметр — 2,5 см.
Процедура противопоказана при гнойных процессах, плохой свертываемости крови и кровотечениях, тяжелых патологиях сердца и ЖКТ, при приёме препаратов — антикоагулянтов. Нельзя проводить литотрипсию при менструации и беременности.
Камни дробят около часа, используя до 8000 ударов. Для быстрого выведения осколков камней, в мочеточник устанавливается расширитель.
Чем отличаются уретроскопия, чрескожная литотрипсия и уретеролитотрипсия?
При уретроскопии и уретеролитотрипсии через мочеиспускательный канал — уретру вводят микроприбор уретроскоп, включающий в себя видеокамеру. Дробление и вывод камней проходит под видеоконтролем.
Крупные камни дробят методом чрескожной литотрипсии через прокол в поясничной области. Через прокол в почку вводят ультразвуковой эндоскоп и разбивают конкременты. Чрезкожная литотрипсия позволяет убирать крупные камни без кровотечений и не требует наложения швов.
Что такое лапароскопическая литотомия?
С помощью лапароскопической литотомии камни удаляют целиком через небольшие надрезы.
- если противопоказана литотрипсия;
- камень не поддается дроблению;
- при сужении мочеточника (параллельно восстанавливается проходимость);
- при гидронефрозе;
- при необходимости параллельного хирургического лечения.
Из мочевого пузыря камни удаляют через уретру или надрез над лобком.
Где лечат мочекаменную болезнь в Санкт-Петербурге?
В урологической клинике Диана в СПБ для лечения мочекаменной болезни применяются малотравматичные методики. Возможно медикаментозное лечение. Наши специалисты-урологи подберут для вас оптимальный метод терапии и избавят от камней в почках.
Читайте также:

