Микроскопические изменения кожи при воздействии радиации
Обновлено: 26.04.2024
Сосудистая система кожи после облучения. Собственно кожа после радиационного поражения
Сосудистые изменения с самого начала лучевой реакции являются важным звеном в патогенезе морфологических изменений кожи. Однако значение и место их расценивают по-разному. По мнению Л. А. Африкановой (1975), сосудистый фактор не играет существенной роли в развитии деструктивных нарушений облученной кожи, поскольку в своих исследованиях с облучением мягкими рентгеновскими лучами она не наблюдала выраженных изменении сосудистых стенок при ранней гибели волосяных фолликулов и сальных желез.
Тем не менее следует признать, что при воздействии ионизирующих излучений с большой энергией изменения кровеносных сосудов возникают одновременно с изменения и в эпителиальных образованиях кожи и, по-видимому, играют важную роль в развитии ранних и отдаленных последствий лучевого поражения кожи при лучевой болезни.
В соединительнотканной основе кожи тоже происходят существенные морфологические изменения. Наблюдается резкий отек рыхлого сосочкового и компактного-сетчатого слоев, набухание и гомогенизация в них коллагеновых волокон, расплавление аргирофильного каркаса, уменьшение количества соединительнотканных клеток, нарастание плазматического пропитывания сосудистых стенок [Ильин Б. И., 1956; Шиходыров В. В., 1959, 1972; Приживойт И. Ф., 1967; Гапонюк П. Я. и др., 1972].
Вместе с тем существует представление, что в ранние периоды после облучения изменения коллагеновых волокон в световом микроскопе не выявляются [Африканова Л. А., 1975]. Однако следует заметить, что данное наблюдение сделано в условиях облучения кожи рентгеновскими лучами с небольшой энергией и поэтому не может характеризовать состояние волокнистых структур кожи при острой лучевой болезни, возникающей после облучения организма жесткими излучениями.

Под влиянием ионизирующего излучения происходят существенные изменения в клеточном составе собственно кожи. Уменьшается количество фибробластов, лабронитов и других гистиоцитарных элементов [Африканова Л. А., 1975].
Дегенеративные и некробиотические изменения обнаруживаются в нервных образованиях в очагах некроза кожи ив регионарных нервных ганглиях [Африканова Л. А., 1952, 1975; Козлова А. В., Зайратьянц В. Б., 1962; Фролов В. Н., 1972].
Тем не менее, поражение нервного аппарата, очевидно, не играет существенной роли в развитии ранней тканевой реакции кожи на лучевое воздействие и приобретает большое значение в развитии общей тканевой дистрофии при длительном существовании лучевых кожных язв [Африканова Л. А., 1975].
Очевидно, представление о патогенезе поздних трофических нарушений в коже и подлежащих мягких тканях в настоящее время должны быть расширены. Морфологические исследования показывают, что не менее важную роль играют сосудистые изменения, обусловленные как закономерно развивающимся в исходе лучевой болезни гналинозом сосудистых стенок, так и вторичными склеротическими изменениями, возникающими вследствие хронического воспалительного процесса на месте некротически-деструктивных изменений облученной кожи.
За пределами некротически-язвенных дефектов кожи также наблюдаются атрофия эпидермиса, изменение кровеносных сосудов, придатков кожи, нервных элементов и собственно кожи, но выраженные в значительно меньшей степени. В зависимости от местной дозы поглощенной энергии и времени, прошедшего после облучения, перечисленные изменения в дальнейшем могут проявляться по-разному.
При местной биологической дозе 1000 рад они бывают умеренными, без нарушения целостности кожи, и ограничиваются истончением слоя эпидермиса, главным образом за счет клеток шиповатого слоя, и уменьшением придатков кожи. В участках кожи и подлежащих тканях, подвергшихся облучению в биологической дозе 1000—1600 рад, имеет место прогрессирование структурных изменений. При воздействии в биологической дозе более 1600 рад наступает отторжение эпидермиса и образование раннего некроза кожи и подлежащих тканей.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Эритема кожи при радиационном поражении. Эритемно-буллезная и язвенно-некротическая реакции на радиацию
Микроскопические изменения отмечают главным образом в эпидермисе. Он отечен, утолщен, хорошо выражен полиморфизм клеток шиповатого и базального слоев, большинство клеток увеличено в размерах, цитоплазма со светлыми вакуолями, ядра крупные, часто гиперхромные, во многих клетках имеют неправильную форму, увеличивается количество многоядерных клеток.
Наблюдают выраженные явления белковой и жировой дистрофии. По мере развития внутриклеточных процессов наблюдается постепенная атрофия эпидермиса. Последний истончается и в некоторых участках представлен только одним слоем полиморфных клеток. Однако при эритемной реакции клетки базального слоя обычно не утрачивают способности к регенерации.
В собственно коже морфологические изменения незначительны. Наблюдают резкое полнокровие вен, артерий и капилляров, могут всречаться небольшие круглоклеточные инфильтраты. В течение этой стадии происходит полная эпиляция. Основная эритема продолжается 3—4 нет, после чего исчезает. На пораженном участке восстанавливается волосяной покров, кожа пигментирована.
Эритемно-буллезная и язвенно-некротическая реакции являются наиболее тяжелыми лучевыми поражениями кожи. Они развиваются при однократном облучении в дозах соответственно 2000 и 3000 Р и выше. В клинико-морфологическом течении этих реакций прослеживают закономерную стадийность. После облучения в массивных дозах уже через 15— 30 мин, реже через несколько часов можно наблюдать первичную реакцию в виде преходящей рефлекторной гиперемии.
Затем следует латентный период, продолжительность которого с увеличением дозы уменьшается. Так, при облучении в дозе свыше 10 000 Р период выраженных клинических проявлений наступает на 5—7-е сутки, а в некоторых случаях при очень высоких дозах он может отсутствовать. Начальными проявлениями поражения являются гиперемия и экссудация.
В облученных участках кожи развивается плотный отек, она приобретает багрово-синюшный цвет, иногда с глянцевидным оттенком, лишена волосяного покрова. Через неделю или позже появляются пузыри, заполненные желтоватой жидкостью.
После вскрытия пузырей и отторжения некротизированных пластов эпидермиса образуются эрозированные участки, покрытые буроватыми корочками. Под ними медленно развивается эпителизация, завершающаяся через 2—3 мес.
Микроскопические изменения при этих реакциях характеризуются нарастанием дистрофических и некробиотических изменений в эпидермисе и собственно коже. Наблюдают выраженный отек и утолщение эпидермиса, набухание и полиморфизм клеток, преимущественно шиповатого и базального слоев, вакуолизацию цитоплазмы, полиморфизм и гиперхроматоз ядер, кариорексис и карпопикноз. Резко уменьшается количество митозов.
Развивается лучевой некроз эпидермиса. Увеличивается экссудация, вследствие чего образуются пузыри на границе эпидермиса и собственно кожи. При нарушении целости базальной мембраны некроз распространяется на сосочковый и более глубокие слои собственно кожи. В зоне некроза встречают мелкие кровоизлияния, некротизированный участок окружен скопления ми лейкоцитов. Эпителизация поверхностных эрозийно-некротических участков происходит с периферии под лейкоцитарным валом.
В более тяжелых случаях процесс переходит в стадию формирования лучевой язвы. Для нее характерно поражение всех элементов собственно кожи и подлежащих тканей, а также распространение процесса за пределы облученного участка. Сформированная лучевая язва представляет собой конусообразный участок некроза собственно кожи, а в тяжелых случаях также подкожной жировой клетчатки и мышц.
Дном язвы являются некротизированные ткани, эпидермис по краям утолщен. Окружающие язву ткани составляют так называемую зону реактивных изменении. В ней наряду с дистрофическими изменениями отмечают явления пролиферации. Причем начало репаративных процессов может наблюдаться уже в деструктивной фазе развития лучевой язвы. По течению можно выделить подострую и хроническую формы лучевых язв.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Поздние изменения кожи при лучевой болезни. Влияние бета-облучения на кожу
Существено, что некробиотические и дистрофические изменения в дерме, подкожной клетчатке и скелетных мышцах микроскопически обнаруживаются далеко за пределами зоны макроскопически выраженной кожной реакции и даже некротически-язвенных дефектов кожи. В этом заключается одно из принципиальных различий патоморфологии и патогенеза поражений кожи от рентгеновских лучей и более жесткого излучения. Как отмечает Л. А. Африка нова (1975), на поперечных срезах зона острого лучевого некроза, возникшего после облучения рентгеновскими лучами, имеет форму трапеции с меньшим основанием в глубине дефекта, тогда как после воздействия излучений с высокой энергией, наоборот, в глубоких слоях структурные изменения различаются на большем протяжении, чем в поверхностном слое кожи.
Особый практический интерес представляет патогенез поздних некротически-язвенных или гангренозных изменений мягких тканей на месте бывшего массивного воздействия у- или нейтронного облучения. Эти нарушения могут возникать спустя длительное время после того, как острые явления лучевого поражения кожи стихают или полностью проходят. Они обусловлены глубокими местными трофическими расстройствами вследствие грубых склеротических изменений крупных кровеносных сосудов.
Сроки развития вторичных некротических изменений могут быть различными, начиная от нескольких недель до нескольких лет после облучения. При микроскопическом исследовании в таких случаях обнаруживаются признаки непосредственного лучевого гиалиноза стенок кровеносных сосудов в сочетании с вторичными склеротическими изменениями, вплоть до облитерации и реканализации их просвета. В далеко зашедших случаях склеротические изменения кровеносных сосудов сочетаются с склерозом подкожной клетчатки и межуточной ткани скелетных мышц, с атрофическими изменениями мышечных клеток и нервных стволов, что в свою очередь усугубляет нарушение трофики мягких тканей.
Существенно, что при развитии отдаленных изменений после облучения у-лучамн и быстрыми нейтронами может отсутствовать четкая корреляция между проявлениями ранней лучевой реакции кожи и развитием вторичных некротически-язвенных дефектов кожи. Поэтому прогнозирование таких исходов, по данным биологической дозиметрии, не всегда надежно.

При внешнем бета-облучении в больших дозах, что также возможно при взрывах атомных бомб и авариях на атомных установках [Hempelmann L. et al., 1952; Bond V. et al., 1956], общая направленность структурных изменений бывает такой же, как и после поражения рентгеновскими или у-лучами невысоких энергий. Некоторое различие заключается только в том, что развитие местной тканевой реакции отличается более длительным периодом внешнего благополучия. Кроме того, при бета-облучении даже в дозах, измеряемых в килорадах, первичные деструктивные изменения возникают преимущественно в эпидермисе и поверхностных слоях дермы, что соответствует глубинному распределению доз поглощенной энергии в коже. При микроскопическом исследовании обнаруживается также выраженная местная гистиоцнтарная реакция с наличием большого количества лаброцитов и плазматических клеток.
Последнее обстоятельство послужило поводом рассматривать местную тканевую реакцию при данном виде поражения как проявление аутоиммунного процесса [Самсонова Т. В., 1975]. Однако следует отметить, что такие наблюдения были сделаны на животных в условиях эксперимента с локальным облучением ограниченных участков кожи или у людей спустя 7—10 лет после местного облучения на основании только формального сходства местных морфологических изменений, что, как известно, недостаточно для такого вывода [Рапопорт Я. Л., 1973]. V. P. Bond и соавт. (1956) провели подробное морфологическое исследование кожи у жителей Маршалловых островов, пострадавших от радиоактивных осадков после экспериментального взрыва в океане американской атомной бомбы. Повреждения кожи были обусловлены внешним действием бета-частиц. Через 3—4 нед после воздействия в зонах- видимого отторжения эпидермиса наблюдались резкое истончение эпителиального слоя, дегенеративные изменения эпителиальных клеток, явление гипер- и параксратоза, расширенные кровеносные и лимфатические сосуды, умеренный отек поверхностных слоев дермы и лимфоидная инфильтрация.
В более поздние сроки восстанавливалась нормальная структура эпидермиса. У некоторых пострадавших развивались эрозии и первичные лучевые язвы, завершившиеся полным заживлением а течение года.
По мнению некоторых исследователей, в развитии некробиотических и дистрофических изменений в поверхностных слоях кожи при данном виде лучевого поражении большую роль играет первоначальный спазм артерий глубокой сосудистой сети кожи вследствие накопления в ней биогенных аминов и прежде всего гистамина [Ойвин И. М. и др., 1972; Самсоиова Т. В., 1975].
Отличительной чертой действия внешнего бета-облучения на кожу является несоответствие между величиной дозы облучения и характером тканевой реакции кожи, чего не бывает при действии рентгеновских лучей.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
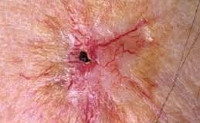
Лучевой дерматит (радиационный или рентгеновский дерматит) — это воспалительные изменения, происходящие в коже в результате воздействия ионизирующего излучения. Клинические проявления лучевого дерматита зависят от дозы облучения. В остром периоде возможно покраснение, возникновение пузырей и образование плохо заживающих язв. В более позднем периоде возникает сухость и атрофические изменения, может развиться рак кожи. Характерная клиническая картина и четкая связь возникновения заболевания с ионизирующим излучением обычно не вызывает сомнений в постановке диагноза.
Общие сведения
В наше время лучевой дерматит может возникать в связи с профессиональной деятельностью (у рентгенологов) и при аварийных ситуациях. Он также может быть терапевтическим, то есть развившимся в результате лучевой терапии, которая применяется в лечении злокачественных опухолей и некоторых болезней кожи.

Симптомы лучевого дерматита
Повреждения кожи ионизирующим излучением делят на ранние и поздние. Ранние проявляются в период облучения или в течение 3-х месяцев после него. Поздние повреждения кожи могут развиваться спустя годы после лучевого воздействия. Между ранними и поздними лучевыми повреждениями существует промежуточный период длительностью от нескольких месяцев до многих лет.
Облучение кожи в дозе 12-20 Гр приводит к развитию буллезной формы лучевого дерматита. Она возникает на фоне покраснения, зуда, болезненности, отечности кожи и характеризуется появлением серозных пузырей. Когда пузыри вскрываются, на их месте образуются эрозии, которые покрываются корками и заживают в течение 2-3 месяцев. Буллезный лучевой дерматит сопровождается увеличением регионарных лимфоузлов, повышением температуры тела и выпадением волос.
При дозе облучения более 25 Гр развивается некротическая форма лучевого дерматита. Она сопровождается выраженными болями, высокой температурой, слабостью, бессонницей. Тяжесть состояния пациента зависит от площади пораженного участка кожи. Кожные проявления проходят от стадии покраснения и пузырей до образования длительно незаживающих язв. Причем язвы могут возникать в обход буллезной стадии.
Хронический лучевой дерматит может быть следствием острого или развивается первично в результате многократного воздействия на кожу малых доз ионизирующего излучения. Его возникновению способствуют повышенная инсоляция, сахарный диабет, воздействие на кожу химических раздражителей, сосудистая патология, гнойная инфекция и др. К проявлениям хронического лучевого дерматита относятся: сухость кожи, образование трещин, гиперкератоз, участки гипо- и гиперпигментации, атрофические лучевые язвы.
Лечение лучевого дерматита
Лечение эритематозной формы лучевого дерматита проводится кортикостероидными кремами. При буллезной и некротической формах показано купирование болевого синдрома и противовоспалительная терапия. Пузыри вскрывают или отсасывают их содержимое. Для улучшения заживления эрозий и язв применяют кортикостероидные мази и 10% метилурациловую мазь. Некротическая форма дерматита часто требует хирургического иссечения некротизированного участка.
Хронический лучевой дерматит с невыраженной кожной атрофией не нуждается в активном лечении. Необходимым является исключение раздражающих факторов и применение питательных кремов. При выраженной симптоматике назначают противовоспалительные и эпителизирующие средства (кортикостероидные мази, препараты из сыворотки крови молочных телят и др.). При образовании длительно незаживающей лучевой язвы показано ее иссечение.
Прогноз при лучевом дерматите
На фоне хронического лучевого дерматита может начаться развитие базалиомы или плоскоклеточного рака кожи. Примерно в половине случаев это происходит через 7-12 лет после многократного и длительного облучения. Однако возникновение подобных осложнений может наблюдаться и через десятки лет.
Лучевые реакции и повреждения – патологические изменения, возникающие в результате воздействия ионизирующей радиации при проведении лучевой терапии в ходе лечения онкологических заболеваний. Могут быть общими и местными, легкими и тяжелыми, острыми или отдаленными. Поражают различные органы и системы. Наиболее частым проявлением лучевых реакций становятся характерные воспалительные изменения. Симптомы определяются областью поражения. Диагноз выставляется с учетом анамнеза, данных осмотра, КТ, МРТ, УЗИ, рентгенографии и других методик. Лечение - противовоспалительная терапия, витаминотерапия, физиотерапия, анальгетики, иммуностимуляторы и другие средства.
Общие сведения
Лучевые реакции и повреждения – обширная группа патологических состояний различных органов и систем, возникающих у онкологических больных на фоне лучевой терапии или через некоторое время после ее окончания. Рассматриваются как осложнения лучевой терапии. Различаются по степени выраженности, обратимости и необходимости проведения лечебных мероприятий. Лучевые реакции являются обратимыми патологическими процессами, проходят самостоятельно или после соответствующей терапии. Не оказывают отрицательного влияния на качество последующей жизни больных.
В отличие от лучевых реакций, лучевые повреждения относятся к категории необратимых изменений, однако могут в определенной степени компенсироваться после проведения лечения. Ухудшают состояние пациентов, могут становиться причиной инвалидности и негативно влиять на продолжительность жизни. Лечение лучевых реакций и повреждений осуществляют специалисты в сфере онкологии, гастроэнтерологии, дерматологии, урологии и других областей медицины (в зависимости от локализации патологического процесса).

Причины развития лучевых реакций
Вероятность возникновения лучевых реакций определяется дозой ионизирующего излучения, площадью облучения, временем облучения и уровнем радиочувствительности облучаемых тканей. Самой низкой толерантностью к облучению обладает костный мозг. Высокая радиочувствительность также выявляется у лимфатической системы, яичек и яичников, поэтому перечисленные органы и системы чаще всего страдают при проведении лучевой терапии. Кроме того, к числу часто встречающихся лучевых реакций относятся патологические изменения кожи, что обусловлено как ее достаточно высокой чувствительностью, так и попаданием кожных покровов в зону облучения при лечении большинства онкологических заболеваний.
К числу факторов, увеличивающих риск развития лучевых реакций, относятся повышенная индивидуальная радиочувствительность, ошибки при планировании и проведении лучевой терапии. Толерантность тканей к ионизирующему излучению может снижаться при кахексии, ожирении, аллергии, хронических воспалительных заболеваниях, болезнях кожи, сахарном диабете, диффузном токсическом зобе, гипокортицизме и болезнях почек. Вероятность возникновения лучевых реакций повышается в молодом и старческом возрасте, при переохлаждении, перегревании, чрезмерных физических нагрузках, травматических повреждениях, нарушениях целостности или нормального состояния кожи (при царапинах, расчесах, раздражении после использования местных препаратов раздражающего действия или проведения физиотерапевтических процедур).
Классификация лучевых реакций
Выделяют общие и местные лучевые реакции. При местных реакциях наблюдаются патологические изменения в области облучения, при общих страдают система кроветворения, ЦНС, сердечно-сосудистая система, другие органы и системы. Местные и общие лучевые реакции могут быть легкими и тяжелыми; острыми (наблюдающимися в течение нескольких дней или недель с момента облучения) и отдаленными (возникающими спустя месяцы и годы после окончания терапии). Различают четыре варианта лучевых реакций:
- Реакции, непосредственно связанные с облучением
- Отдаленные соматические реакции и поражения
- Генетические нарушения
- Тератогенные эффекты.
Генетические нарушения возникают в результате лучевого воздействия на яички или яичники. Проявляются внутриутробной смертью или врожденными пороками развития ребенка пациента (доминантная мутация) либо его потомков через несколько поколений (рецессивная мутация). Тератогенные эффекты отмечаются при проведении лучевой терапии в период беременности. Возможны аномалии развития конечностей, микроцефалия, гидроцефалия и другие врожденные уродства.
Виды лучевых реакций и повреждений
Общие лучевые реакции
Наиболее распространенной лучевой реакцией является так называемое лучевое «похмелье», которое проявляется слабостью, эмоциональной лабильностью, нарушениями сна, потерей аппетита, тошнотой, рвотой, учащением сердцебиения, гипотонией либо неустойчивостью АД. По анализам крови больных с этой лучевой реакцией определяются тромбоцитопения и лейкопения, иногда – в сочетании с анемией. Средствами профилактики являются белковая диета, обильное питье, употребление овощей и фруктов, прогулки, витамины, антиоксиданты и антигистаминные средства. Лечение лучевой реакции симптоматическое.
Реже возникает острая или хроническая лучевая болезнь, в развитии которой можно выделить четыре фазы: первичной общей реакции, мнимого благополучия, ярко выраженных симптомов и восстановления. Первая фаза проявляется слабостью, сонливостью, головной болью, тошнотой, рвотой, сухостью во рту, иногда – колебаниями пульса и АД с тенденцией к снижению. В фазе мнимого благополучия состояние больного улучшается, сохраняется лабильность пульса и артериального давления. В последующем наблюдаются прогрессирующие облысение, неврологические нарушения, лейкопения и другие изменения системы крови.
В фазе выраженных симптомов на первый план выходят поражения системы крови в сочетании со снижением иммунитета, инфекциями, геморрагическим синдромом и аутоинтоксикацией. Возникает клиническая картина, напоминающая септическое состояние. В фазе восстановления отмечается регрессия симптомов болезни. Лечение – дезинтоксикация, антибактериальная терапия, гемостатики, инфузионная терапия. В тяжелых случаях показана трансплантация костного мозга.
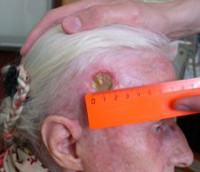
Лучевые реакции и повреждения кожи
Наиболее легким вариантом лучевой реакции кожи является эритема, сопровождающаяся зудом и локальной гиперемией. Выздоровление наступает самостоятельно. В качестве следующих стадий заболевания рассматривают сухой и влажный радиодерматит (лучевой дерматит). При сухом радиодерматите наблюдается гиперпигментация, выраженная гиперемия, отек, выпадение волос, шелушение и нерезкие боли. Как и эритема, данная лучевая реакция не требует проведения специальной терапии. Могут использоваться нейтральные растительные масла. При влажном радиодерматите к перечисленным выше симптомам добавляются отслойка эпидермиса и интенсивные боли. Лечение лучевой реакции – гормональные мази, мази с антибиотиками. В исходе наблюдаются атрофия кожи, исчезновение волос, нарушения пигментации и телеангиоэктазии.
К лучевым повреждениям кожи относятся лучевая язва и лучевой рак. Лучевая язва представляет собой дефект кожи с плотными приподнятыми бугристыми краями. Кожа вокруг язвы уплотнена. На дне язвы – фибрин, гной и некротические массы. В отличие от кожных лучевых реакций, самостоятельное выздоровление невозможно, наблюдается склонность к рецидивам. Возможна трансформация в лучевой рак. Лечение – как при влажном дерматите. При неэффективности консервативной терапии выполняют иссечение язвы и кожную пластику.
Лучевые реакции и повреждения легких и пищевода
Лучевые реакции и повреждения легких возникают при лучевой терапии онкологических заболеваний молочной железы, пищевода, легких и средостения. Могут быть острыми (пневмонит) или хроническими (пневмосклероз). При пневмонитах наблюдаются сухой кашель, одышка и гипертермия. На рентгенограммах определяется усиление легочного рисунка с последующим образованием очагов затемнения. Клинические проявления лучевой реакции исчезают через 1-2 недели, рентгенологические – через 2-3 месяца.
Пневмосклероз развивается через несколько месяцев после завершения курса лечения. Проявляется сухим кашлем, болями и нарастающей одышкой. Вызывает сердечно-легочную недостаточность. На рентгенограммах видны множественные линейные тени. Лечение пневмонита и пневмосклероза – антибиотики, противогрибковые средства, бронхолитики, антигемокоагулянты, витаминотерапия, ЛФК.
Лучевые реакции и повреждения пищевода возникают при тех же заболеваниях, что и аналогичные поражения легких. Проявляются болями при приеме пищи. Лечение – спазмолитики, масло облепихи и раствор новокаина внутрь.
Лучевые реакции и повреждения мочевого пузыря и прямой кишки
Поражения данной локализации возникают при лучевой терапии новообразований прямой кишки, шейки матки и мочевого пузыря. Лучевые реакции могут быть ограниченными или диффузными, развиваться в период проведения лучевой терапии или после ее окончания. Наиболее частым осложнением со стороны мочевого пузыря является цистит. Легкие формы цистита выявляются у большинства больных с неоплазиями мочевого пузыря и у 30-40% пациентов с опухолями близлежащих органов. Сопровождаются болями при мочеиспускании. Все проявления лучевой реакции редуцируются в течение нескольких недель. Тяжелые циститы встречаются реже, проявляются гематурией и резкой болезненностью. Склонны к продолжительному течению и рецидивированию, возможно сморщивание органа. Лечение – прием большого количества жидкости, дезинфицирующие препараты, мочегонные средства.
Самой распространенной лучевой реакцией прямой кишки является острый ректит, обычно возникающий перед завершением курса лечения. Наблюдаются ректальные кровотечения, при ректороманоскопии выявляются отечность и гиперемия слизистой. Все симптомы лучевой реакции исчезают через несколько недель. В тяжелых случаях развивается язвенный лучевой проктит, проявляющийся нарушениями стула, кровотечениями, примесями слизи и крови в кале, мучительными ложными позывами, интенсивными болями при дефекации и тупыми болями в остальное время. Отмечается склонность к хронизации и рецидивированию. Лечение лучевых реакций и повреждений прямой кишки – диетотерапия, клизмы, свечи с анальгетиками, антибактериальными и гормональными препаратами.
Читайте также:

