Микроаневризмы на коже что это
Обновлено: 25.04.2024
Ангиокератомы. Виды ангиокератом. Диагностика и лечение ангиокератом.
Ангиокератомы являются капиллярными сосудистыми мальформациями. Они образованы стойкими субэпидермальными капиллярными расширениями) и изменениями эпидермиса с явлениями папиллома-тоза, гиперкератоза и акантоза.
Различают несколько клинических форм ангиокератомы: ограниченную ангиокератому, невоидную ангиокератому пальцев Мибелли, солитарную папулезную ангиокератому мошонки (вульвы) Фордайса, диффузную ангиокератому туловища Фабри. Только ограниченная ангиокератома присутствует с рождения, У некоторых больных могут наблюдаться элементы более чем одного типа. Очаги ангиокератомы иногда являются признаком синдромов Клиппеля—Тренонея—Вебера и Кобба.
Обычно ангиокератомы возникают в виде мягких узелков розового или красного цвета, диаметром от 1 до 3 мм. Со временем во многих из них развиваются кератотические изменения, они становятся темнее и приобретают сходство с бородавками.
Ангиокератома ограниченная представляет собой гиперкератотический сосудистый узелок диаметром 2-5 мм, локализующийся на коже бедра, голени или стопы. Цвет узелка варьирует от темно-красного до сине-черного. Конфигурация неправильная. При легкой травме кровоточит. Гистологическое строение типичное.
Ангиокератома ограниченная невоидная пальцев Мобелли (син.: ангиокератома Мибелли) — наследственная форма ангиокератом с аутосомно-доминантным типом наследования. Болеют чаше девочки, страдающие акроцианозом, ладонно-подошвенным гипергидрозом. Первое проявление заболевания возникает обычно в возрасте 10-15 лет и характеризуется мелкими (точечными) сосудистыми красными пятнами на коже пальцев кистей и стоп. Высыпания медленно увеличиваются (до 5 мм в диаметре), приподнимаясь над уровнем кожи, цвет их становится более темным, на поверхности появляются роговые наслоения. Иногда ангиокератома Мибелли осложняется изъязвлением.
Ангиокератома солитарная папулезная обычно развивается в возрасте от 10 до 40 лет вследствие травматизации ограниченной ангиокератомы. При этом последняя резко увеличивается в размере до 10 мм, приобретая вид узелка с бородавчатой поверхностью, возвышающегося над окружающей кожей, цвет ее темно-красный или сине-черный. Сине-черные элементы следует дифференцировать с меланомой.
Ангиокератома мошонки (вульвы) Фордайса (ангиокератома Фордайса) появляется в более позднем возрасте (от 16 до 70 лет). Ее развитию способствуют локальный венозный стаз, дистрофические изменения эластических волокон кожи мошонки. Клинически характеризуется мелкими (1-4 мм в диаметре) ярко-красными сосудистыми узелками, которые постепенно увеличиваются в размере, и окраска их становится более темной. Высыпания часто расположены вдоль поверхностных вен. Ангиокератомы мошонки могут ассоциироваться с варикоцеле, паховой грыжей или тромбофлебитом.
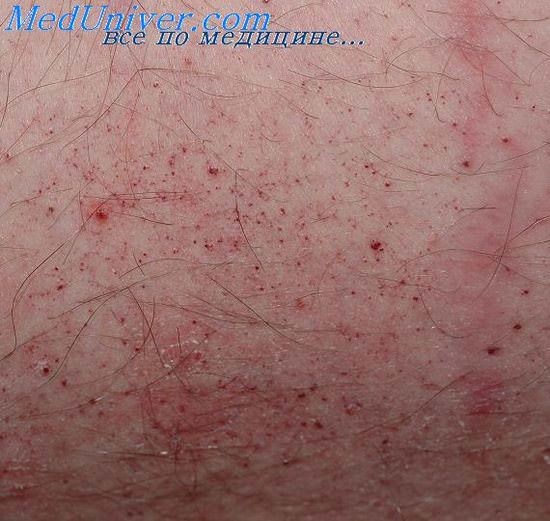
Ангиокератома вульвы встречается значительно реже, чем ангиокератома мошонки, и локализуется на больших половых губах, глав ным образом у пожилых женщин. У молодых женщин ангиокератомы вульвы могут развиваться в связи с повышением венозного давления во время беременности или использованием оральных контрацептивов.
Ангиокератома Фабри (син.: Фабри диффузная ангиокератома туловища, липоидоз дистопический наследственный, гликосфинголипидоз. перамидтригексозидоз) — наследственная ферментопати], проявляющаяся развитием множественных ангиокератом кожи и слизистых оболочек с поражением глаз и внутренних органов (почки, сердце и др.). В основе развития болезни лежит нарушение обмена гликолипидов в результате снижения активности или полного отсутствия фермента церамидтригексозидазы (альфгалактозидазы), что ведет к накоплению в тканях липида церамидтригексозида. Тип наследования рецессивный, сцепленный с Х-хромосомой. Заболевание проявляется у мальчиков в юношеском возрасте и постепенно прогрессирует, приводя к почечной или сердечной недостаточности. Клинически характеризуется возникновением на коже и слизистых оболочках множественных кератинизированных сосудистых узелков величиной с булавочную головку темно-красного цвета, локализующихся на губах, щеках, в подмышечных ямках, пупочной области, на мошонке, пальцах.
Гистологически выявляют расширение капилляров, часто они имеют вид внутридермальных «кровяных кист». Гистохимически в коже, как и в других органах, обнаруживают отложения фосфолипидов и церамидтригексозида. Наблюдаются ампулоподобные расширения коньъюнктивальных вен, участки помутнения роговицы в виде веерообразных полос в радужке — узелки спонтанной гифемы, особенно у детей грудного возраста, характерны также гетерохромия радужки, глаукома.
При осмотре глазного дна выявляют симптом «медной проволоки», обусловленный расширением и извитостью вен сетчатки, гиперемию дисков зрительных нервов, микроаневризмы сосудов сетчатки. Тригексоцерамид откладывается в гладких мышцах и эндотелии сосудов радужки, цилиарного тела, хориоидеи и орбиты, в эпителиальных клетках конъюнктивы, капсуле хрусталика и других тканях глаза. В процесс вовлекаются внутренние органы: обнаруживается вакуолизация клеток клубочков и канальцев (вплоть до развития уремии) почек, миокардит и т.д. В 20% случаев возникают симптомы полиневрита, больных беспокоят боли в конечностях, животе (вплоть до картины «острого живота»). В крови и моче выявляют накопления тригексоцерамида.
Диффузная ангиокератома туловища не является исключительно проявлением болезни Фабри; она также описана в связи с другими редкими наследственными болезнями накопления — например с фукозидозом II типа, галактозидозом II типа, болезнью Канзаки, или дефицитом альфа-1М-ацетилга-лактозаминидазы, спартилгликозаминурией, сиалидозом II типа. С другой стороны, диффузная ангиокератома туловища описана и при отсутствии метаболических нарушений.
При ангиокератоме Фабри важное диагностическое значение имеет выявление вакуолизации эндотелиальных и гладкомышечных клеток в артериолах и мышцах, поднимающих волос. Однако ее не всегда удается обнаружить в срезах, окрашенных гемоатоксилином и эозином, и легче обнаружить при окраске препаратов Суданом черным В или при ШИК-реакции. При этом следует учитывать, что отложения гликолипидов в вакуолях могут быть не только у больных диффузной ангиокератомой туловища, но и у больных, страдающих сходными заболеваниями. Однако отложение гликолипидов у больных ангиокератомой Фабри имеются не только в ангиокератомах, но и в видимо здоровой коже. Кроме того, при ангокератоме Фабри при электронной микроскопии крупные отложения жира обнаруживают в эндотелиальных клетках, перицитах, фибробластах, мышцах, поднимающих волос, а также в секреторных проточных и миоэпителиальных клетках эккринных желез. Эти отложения могут иметь характерную пластинчатую структуру, и их не видно при других разновидностях ангиокератом или в элементах ангиокератомы Фабри, протекающей без ферментных нарушений.
Диагноз ангиокератомы основывается на клинических данных, подкрепленных в сомнительных случаях результатами гистологического исследования, а ангиокератомы Фабри — также на обнаружении скоплений церамидтригексозида в крови, биоптатах почек и моче.
Диффернциальный диагноз ангиокератомы проводится с веррукозной гемангиомой, для которой характерна ангиоматозная (капиллярная) эндотелиальная пролиферация, лимфангиомой и меланомой; при ангиокератоме Фабри — с болезнью Рандю—Ослера.
Прогноз ангиокератомы неблагоприятный, у гомозиготных мужчин возможен летальный исход к 40 годам от уремии или инсульта.
Лечение ангиокреатом хирургическое; проводятся также удаление лучами лазера, элекрокоагуляция, криотерапия отдельных элементов.

Кровоизлияние на коже, в виде сыпи, в медицине называют петехией. С этим явлением сталкиваются люди разных возрастов. В большинстве случаев, нет причин для беспокойств. Кожа в местах появления точек, не болит и не воспаляется. Однако иногда, все же лучше пройти обследование, чтобы понять истинную природу такой реакции организма.
Что представляют собой мелкие кровоизлияния на коже
Кровоизлияние под кожей образуется при разрыве капилляров. По причине малого количества крови в самых тонких сосудах, пятна будут иметь размер в пределах миллиметров. Обычно происходит единичная локализация таких точек. Человек не чувствует ухудшения самочувствия, и даже может не знать о наличии петехии на коже.
Чтобы понять, что сыпь на коже это повреждение капилляров, а не аллергия, достаточно надавить на то место – пятна не меняют цвет и не исчезают. Через какое-то время образования посветлеют, а затем исчезнут.
Самая распространенная причина появления
Самой частой причиной кровоизлияния является травма кожи и мягких тканей.
Петехии появляются вследствие:
- повреждения мягких тканей;
- надавливания одежды и ее элементов (бретелек, пояса);
- натирания поверхности кожи.
При этом создается высокое давление, и стенки капилляров лопаются, высвобождая кровь, которая потом растекается под кожей. Такое состояние может быть вызвано и эмоциональным напряжением, во время плача или крика. С возрастом все ткани организма становятся менее прочными, поэтому случаи появления петехии учащаются.
Какие болезни провоцируют петехии
Болезни крови, такие как лейкоз и апластическая анемия, меняют ее состав, в частности, уменьшают образование тромбоцитов. При низкой свертываемости крови и слабости сосудов, происходит кровоизлияние, и раны заживают дольше. Петехии могут появиться на фоне и других болезней крови и органов, участвующих в кроветворении.
Еще одной причиной болезней сосудов могут быть аутоиммунные заболевания. Иммунная система, по неведомым причинам, начинает вести мнимую борьбу с клетками собственного организма. При длительной иммунной атаке начинается воспаление, которое разрушает сосуды.
Петехии могут возникнуть как следствие:
- спондилоартрита;
- геморрагического васкулита;
- системной красной волчанки;
- склеродермии.
Также, временно, кровоизлияние может появиться, при:
- ангине;
- цитомагаловирусной инфекции;
- мононуклеозе;
- скарлатине;
- эндокардите;
- энтеровирусной инфекции.
Дефицит витаминов С и К приводит к петехиальной сыпи под кожей. Тогда кровоподтеки возникают в небольших количествах. Со временем, когда организм восстанавливается после болезни и повышается уровень содержания питательных веществ в потребляемых продуктах, появление петехии снижается.
Опасным состояние считается, когда больной заметил сыпь на теле, в совокупности с другими симптомами:
- Повышение температуры тела.
- Боли при повороте головы.
- Головная боль.
- Трудности с координацией.
- Боли в мышцах.
- Затуманенное сознание.
- Боль в мелких или крупных суставах.
- Расстройство пищеварительной системы.
- Кровоточащие раны, десна.
- Синяки на теле.
Кровоизлияние под кожей не должно пугать человека, если оно появляется не часто, в небольшом количестве, и отсутствуют другие признаки серьезных заболеваний. В противном случае рекомендуется пройти обследование в медицинском учреждении.
Редкие нейрокожные синдромы с преимущественным поражением сосудов - клиника, диагностика
Нейрокожные синдромы, важным компонентом которых является поражение сосудов, представлены в таблице ниже. Некоторые из них генетически детерминированы. Поражение кожи не всегда является основным проявлением, клиническую картину могут формировать неврологические симптомы. Во всех случаях обнаружения сосудистых аномалий центральной нервной системы важно получить сведения о других заболеваниях в роду.
В случае неясного генетического происхождения или при обнаружении двух случаев сосудистых мальформаций в семье целесообразно более подробное обследование всех членов семьи. Точная нозологическая картина некоторых из описанных синдромов неясна.
а) Синдромы Снеддона и Дивриван Богарта. Синдром Снеддона представлен сочетанием генерализованного сетчатого левидо (livedo racemosa) с инсультами, вызванными диффузными аномалиями мелких и средних артерий. Различают два подтипа заболевания; с наличием антифосфолипидных антител и других признаков воспаления (Szmyrka-Kaczamarek, 2005) и идиопатический тип (Mascarenhas et al., 2003), который может носить семейный характер (Pettee et al., 1994; Lossos et al., 1995).
Синдром макроцефалии и врожденной мраморности кожи явно имеет другой характер и включает дисморфизм и мальформации мозга (Lapunzina et al., 2004, Nyberg et al., 2005). Несколько синдромов включают неврологические аномалии в сочетании с пролиферацией подкожных тканей, иногда отмечается тенденция к образованию опухолей. Различия между редкими синдромами, такими как синдром Райли-Смит, синдром Банаяна-Зонана и синдром Рувалькаба-Мюра, выявить затруднительно, и они могут быть до известной степени искусственными (Dviretal., 1988, Gorlin et al., 1992).
Синдром Уайберна-Мейсона (также известный как синдром Бонне-Дешома-Бланка) представлен комплексной мальформацией сосудов, включающей артериовенозную ангиому сетчатки в сочетании с односторонней артериовенозной мальформацией, распространяющейся вдоль зрительного нерва и зрительного тракта до ножек мозга, а иногда до противоположного полушария мозжечка (Gomez, 1994; Lester et al., 2005). Часто выявляется окологлазничная ангиома лица. Нередки разрывы и тромбозы мальформаций с развитием угрожающих жизни осложнений (Rizzo et al., 2004).

Кожа человека ежедневно контактирует с различными микроорганизмами. Наименьшие из этих микроорганизмов — вирусы.
Классификация вирусов
Вирусы можно разделить на три группы:
- К первой группе относятся вирусы, суть и цель которых – занимать или заражать клетки кожи и тем самым вызывать кожные заболевания. Такие вирусы называются эпителиальными вирусами. В эту группу входят папилломавирусы, поксвирусы и вирусы герпеса.
- Ко второй группе относятся вирусы, вызывающие заболевания всего организма, но с кожными проявлениями, различного рода сыпью. У одних специфические, у других вариабельные, неспецифические «насосы», такие как ветряная оспа, корь, краснуха, вирусная инфекция Коксаки. В некоторых случаях воздействие на организм может быть минимальным, но кожные проявления очень выражены.
- Третья группа вирусов считается безопасной для кожи, поскольку они не имеют кожных проявлений. Это, например, грипп, аденовирус, вирус ринита. Эти вирусы имеют тенденцию локализоваться в эпителии дыхательных путей.
Другая особенность, позволяющая классифицировать вирусы, – молекулы их генетического материала:
- рибонуклеиновая кислота или РНК;
- дезоксирибонуклеиновая кислота или ДНК.
Вирусы папилломы, поксвируса, герпеса относятся к ДНК-группе вирусов.
Вирусы кожи или эпителиальные вирусы
Контагиозный моллюск, контагиозный моллюск, контагиозный моллюск – кожное заболевание, характеризующееся появлением на коже узелков телесного цвета размером от 4 до 7 мм. Обычно они имеют небольшое углубление в центре, похожее на пупок. На коже их внешний вид напоминает маленькие бусинки, поэтому их еще исторически называли моллюсками. Это не имеет ничего общего с водой или объемами воды.
В целом заболевание имеет минимальные симптомы, редкие образования могут вызывать зуд, но без лечения их количество может достигать нескольких сотен. Они располагаются на любом участке тела, чаще поражают дошкольников и младших школьников. Особую осторожность следует проявлять родителям детей с некоторыми другими кожными заболеваниями, такими как атопический дерматит, поскольку у этих детей более вероятно присутствие моллюсков.
Как и при многих инфекциях, заражение происходит от другого уже инфицированного человека. Путь передачи, например от животных, неизвестен. Этот вирус не передается при чихании или кашле.
Моллюски чаще встречаются у посетителей бассейнов. Известно, что инфекция передается не при купании в воде, а при использовании полотенец. После длительного пребывания в воде кожа размягчается, поэтому снижается ее защитная способность. Как только вирус достигает поверхности кожи нового хозяина, он распространяется из одной части тела в другую путем простого трения кожи или так называемой аутоинокуляции.
Контагиозными моллюсками можно заразиться при половом контакте. Появление множественных образований в области лобка свидетельствует о передаче инфекции половым путем.
Вирус обнаруживается только в верхних слоях кожи и не имеет шансов стать хроническим компаньоном человека как вируса герпеса и вызвать рецидивы в течение его жизни.
Возможно самоизлечение. Оно может занять от двух до четырех лет, но на него не следует полагаться. Все это время больной будет источником инфекции для других людей и способен заразить окружающих.
Вирус папилломы человека (CPV или ЦПВ)
CPV — это вирус, поражающий клетки кожи и слизистых оболочек. Известно более 200 типов ЦПВ. Есть такие в семействе вирусов, которые просто живут на коже человека, не причиняя хозяину никаких неудобств. Их не определяют в научных лабораториях, потому что они не имеют значения в нашей жизни. Они просто живут с нами.
Среди ЦПВ известна группа малоопасных типов вируса, вызывающих доброкачественные образования на коже и слизистых оболочках типа бородавок. Есть вызывающие не только бородавки, но и изменения в клетках, способствующие образованию опухолевых клеток. Эти штаммы папилломавируса хорошо известны в дерматологии и гинекологии.
Бородавки, вызванные вирусом, часто считают косметическим дефектом. Это заблуждение, поскольку вирусные бородавки – источник распространения вируса на других людей, а их наличие свидетельствует о сниженном иммунитете.
Инфекция CPV передается от одного человека другому. Проявления вируса чаще встречаются у детей, поскольку они находятся в тесном контакте друг с другом, обмениваются игрушками, что может служить путем передачи бородавок.
У взрослых бородавки часто появляются на половых органах. При этом возможно попадание вируса в эти места руками, возможно, половым путем. Вирус папилломы «любит» кожу и слизистые оболочки, поэтому бородавки на половых органах часто видны на границе кожи и слизистых оболочек. Эти бородавки имеют бахромчатую структуру и называются остроконечными кондиломами, или же они заразны, а ЦПВ, вызывающий заболевание, относится к штаммам высокого риска.
Роль CPV в развитии рака шейки матки хорошо известна. Эта опухоль представляет собой опухоль слизистой оболочки. Также было показано, что CPV – фактор плоскоклеточного рака кожи. Это чаще встречается у пожилых мужчин на лице или коже головы, годами подвергавшихся воздействию солнца. На коже обычно обнаруживают множественные солнечные образования – солнечные кератозы: кожа розовая, под пальцами прощупываются пескообразные структуры.
Диагностика
Вирусные бородавки обычно диагностируются клинически на основании изменений кожи и слизистых оболочек. Однако идентифицировать штамм вируса, который его вызывает, невозможно. Его определяют специальными методами в лаборатории. Как уже упоминалось, ЦПВ можно обнаружить и в визуально неповрежденной коже. Точно так же можно обнаружить «опасные» штаммы на неповрежденной слизистой оболочке. В таких случаях также требуется лечение.
Как избежать заражения кожными бородавками?
CPV невозможно полностью избежать, поэтому большинство людей перенесли его хотя бы раз в жизни.
Чтобы снизить риск заражения:
- не трогайте чужие бородавки или бородавкообразные образования;
- соблюдайте личную гигиену – не используйте чужие носки, обувь и полотенца;
- носите тапочки для душа при посещении общего душа.
Из-за большого количества информации, а также интереса к связи различных кожных образований с ХПВ среди врачей и широкой общественности возник ряд неправильных представлений. На коже век, шеи и подмышечных впадин имеются небольшие кожные образования, называемые также папилломами, на их поверхности можно обнаружить наличие некоторых штаммов ЦПВ, но в большинстве случаев их возникновение не связано напрямую с вирусом. Аналогичная ситуация и с другими не менее распространенными образованиями – себорейными кератозами или возрастными бородавками. Наличие ЦПВ также может быть обнаружено на поверхности этих образований, но возникновение образований с ними не связано.
Лечение поксвируса и папилломавируса
Попытки удаления образований самостоятельно в домашних условиях не поддерживаются. Перед удалением поражений рекомендуется проконсультироваться с дерматологом, чтобы снизить риск неправильного диагноза и неподходящего лечения.
Основные виды лечения:
- Ликвидация физического образования. Учитывая строение моллюсков, такой метод возможен, но, к сожалению, в случае вирусных бородавок он не будет успешным.
- Криодеструкция – доказана эффективность источников холода разного происхождения при разной температуре в лечении вирусных образований.
- Средства местного действия. В аптеке представлен широкий ассортимент безрецептурных и рецептурных лекарственных средств. Они обычно содержат отшелушивающие и жгучие вещества.
- Натуральные средства. Некоторые природные средства обладают противовирусной активностью.
- Оральные препараты. Доступны лекарства, ограничивающие способность вируса размножаться. Использование успешно в сочетании с местными средствами.
Организм человека не застрахован от бородавок и контагиозных моллюсков. Он может повторно заразиться в течение жизни. Вакцинация против штаммов CPV высокого риска проходит успешно.
Вирусная инфекция герпеса
Заражение вирусом герпеса встречается у многих людей. Вирус герпеса не образует кожных поражений, но имеет ярко выраженные проявления. Характерный симптом – водянистые мелкие пузыри на ранних стадиях заболевания. Они быстро вскрываются и образуют участки с поверхностными эрозиями.
Вирус герпеса обнаруживается у подавляющего большинства людей, а после заражения «прячется» в нервных ганглиях и сохраняется годами. Когда вирус находится в благоприятном состоянии, он активируется и вызывает симптомы заболевания.
Ультрафиолетовое излучение солнца может стимулировать активацию вируса весной и летом.
Заболевание имеет две основные локализации:
- лицо – кожа губ, носовые ходы – вызывается ВПГ-1;
- половые органы – вызывается ВПГ-2.
Как и CPV, вирус герпеса считается венерическим заболеванием. Заражение происходит от другого больного человека при половом контакте. Может произойти заражение и вирус генитального герпеса может попасть на лицо и наоборот. Рецидивы генитального герпеса в среднем в шесть раз чаще, чем у лицевого вируса.
Это одно из проявлений герпетической инфекции – распространение вируса на обширный участок нерва. Как и при поражении губ, заболевание сопровождается многочисленными мелкими везикулами. Очень часто это происходит через межреберные пути или по ходу поясничных нервов. Заболевание распространяется от задней к средней линии передней поверхности. Первые симптомы появляются на спине, позже на ребрах и, наконец, на передней части тела. Одна из самых тяжелых форм заболевания – распространение вируса герпеса через систему тройничного нерва лица.
Все виды опоясывающего герпеса или опоясывающего лишая асимметричны – заболевание развивается на одной стороне тела. Очень редко бывает симметричный след.
Опоясывающий герпес лечат пероральными системными и местными противовирусными препаратами. Воспаление нервов после герпетической инфекции часто может напоминать боль по ходу нерва в течение месяцев и даже лет.
Ветряная оспа
Это известное возрастное заболевание у детей вызывается заражением вирусом герпеса. Сопровождается общими симптомами различной интенсивности:
- высокой температурой;
- слабостью;
- возможными головными болями;
- кожными проявлениями.
Вирус полиомы
Этот вирус вызывает редкую опухоль кожи, называемую карциномой. Эта опухоль наблюдается у пожилых людей на лице и руках, в местах, подверженных воздействию солнца. Ее развитие напрямую связано с иммунодепрессивным действием солнца.
По внешнему виду опухоль представляет собой образование розового цвета, возвышающееся над нормальным уровнем кожи, быстро растущее и имеющее плотную консистенцию. Опухоль агрессивна и часто рецидивирует после операции.
Таким образом, вирусы играют важную роль в развитии различных кожных заболеваний. Большинство из них живут на нашей коже, формируют ее нормальную микрофлору и выполняют важную функцию – защищают от других вирусов.
Первый и самый частый вопрос, который мы интуитивно задаем себе, не грозит ли это мне? Ответ таков: в большинстве случаев, регулярно моя руки, мы просто смываем вирусы с поверхности кожи до тех пор, пока они не проникнут вглубь кожи, но в ситуации, когда наша кожа больна, хрупка или травмирована, открываются ворота для вирусов.
На данный момент у нашего организма есть другая защита – иммунная система. В большинстве случаев она отлично выполняет свою функцию. Однако насколько эффективно организм борется с вирусом, зависит от того, насколько быстро вирус адаптируется и способен скрыться от нашей защиты.
Приобретенные сосудистые образования кожи у взрослых
б) Эпидемиология приобретенных сосудистых образования у взрослых:
• «Венозные озера» - приобретенные сосудистые очаговые образования на лице и ушных раковинах.
• Вишневые ангиомы представляют собой распространенные сосудистые мальформации, нередко возникающие у лиц старше 30 лет, а также во время беременности.
• Ангиокератомы, среди которых самая распространенная форма - ангиокератома мошонки (Фордайса), развиваются во взрослом возрасте. В некоторых случаях ангиокератомы наблюдаются на вульве.
• Гломангиомы, известные также как гломовенозные мальформации или гломусные опухоли представляют собой редкий вид венозной мальформации. Примерно у 2/3 пациентов с гломангиомами имеется семейный анамнез сходных очаговых образований.
• Кожные ангиосаркомы встречаются очень редко и представляют собой злокачественные опухоли сосудов, чаще всего локализованные на голове и шее у пожилых людей.
«Венозное озеро» на губе у молодой женщины. Очаг был удален методом криотерапии. Крупная вишневая ангиома. Очаг удален с помощью тангенциальной эксцизии с электродесикацией его основания.
г) Клинические признаки:
• «Венозными озерами» называются темно-синие, слегка возвышающиеся над поверхностью очаги размером менее 1 см. Содержимое очагов выделяется при надавливании. Травмированные очаги кровоточат.
• Вишневые ангиомы представляют собой темно-красные папулы с характерным вишневым оттенком. Количество очагов значительно варьирует.
• Ангиокератомы характеризуются наличием множественных папул красного или лилового цвета в сочетании с гиперкератозом. Травмированные очаги легко кровоточат.
• Сине-лиловые, частично сдавленные узлы гломангиомы напоминают вид «булыжной мостовой». Очаги чувствительны при прикосновении.
• Кожные ангиосаркомы представлены постоянно увеличивающимися эритематозными бляшками.
Ангиокератоз мошонки - пятна Фордайса. Ангиокератоз вульвы. Очаг можно ошибочно принять за меланому.
д) Типичное распределение:
• «Венозные озера» локализуются на лице, ушных раковинах, но чаще всего на красной кайме губ.
• Вишневые ангиомы развиваются на туловище, но могут встречаться и на других участках тела. Количество очагов значительно варьирует.
• Ангиокератомы, как правило, наблюдаются на мошонке или вульве.
• Гломангиомы обычно локализуются на конечностях. Единичные гломангиомы нередко наблюдаются в ногтевой пластинке.
• Кожные ангиосаркомы часто развиваются в области головы и шеи.
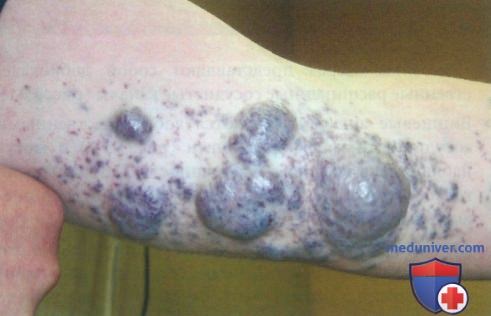
Крупная гломангиома на руке.
ж) Дифференциальная диагностика приобретенных сосудистых образований кожи у взрослых:
• Обычно пигментированные очаги меланомы, имеющие неправильную форму, идентифицируются с помощью мнемонического правила ABODE, описанного в статьях посвященных «Меланоме». В отличие от «венозных озер», меланомы не меняют своей консистенции при компрессии очага.
• Ангиокератомы, как правило, развиваются на мошонке или вульве. При травме они легко кровоточат.
• Гломангиомы имеют вид «булыжной мостовой» и весьма болезненны. В отличие от «венозных озер», содержимое этих образований не выделяется при надавливании.
• Кожные ангиосаркомы представляют собой постоянно увеличивающиеся эритематозные бляшки, которые в некоторых случаях напоминают целлюлит, розацеа или рожистое воспаление. Недавно был описан метод выявления ангиосаркомы с помощью теста с наклоном головы пациента: пациента просят опустить голову ниже уровня сердца на 5-10 минут, при этом образование приобретает фиолетовый цвет и сильнее наполняется кровью, что подтверждает его сосудистую природу.
Ангиосаркома носа. Необходима немедленная биопсия образования. Красный цвет гемангиомы, прижатой предметным стеклом при диаскопии, заметно бледнеет при надавливании.
з) Лечение приобретенных сосудистых образований кожи у взрослых:
1. Наблюдение:
• Пациента следует успокоить, проинформировав о том, что «венозные озера» и большинство других приобретенных сосудистых очагов (за исключением апгиосаркомы) являются доброкачественными образованиями, развиваюгцися в зрелом возрасте.
2. Хирургическое лечение:
• «Венозные озера», вишневые гемангиомы и другие приобретенные сосудистые очаги можно удалить с помощью криотерапии, склеротерапии, интенсивного пульсирующего света и других методов лазерной терапии. Неодимовый лазер Nd:YAG дает лучшие результаты при лечении доброкачественных сосудистых очаговых образований8 по сравнению с интенсивным пульсирующим светом. Самым распространенным осложнением таких видов лечения является гиперпигментация.
• При криовоздействии на сосудистоый очаг более глубокому замораживанию способствует некоторая компрессия образования. Терапия проводится крио-пистолетом, имеющим зонд для такой компрессии.
• Вишневые гемангиомы удаляются без анестезии методом электродесикации с использованием электрохирургического инструмента небольшой мощности.
• В случаях более крупных вишневых ангиом применяется тангенциальная эксцизия после инъекции лидокаина и эпинефрина. При необходимости основание очага можно обработать методом электродесикации.
• Изолированные гломангиомы удаляются хирургическим путем. При множественных или крупных очагах, состоящих из нескольких сегментов, применяется склеротерапия.
• Кожные ангиосаркомы лучше всего удалять хирургическим путем с широким отступом от края опухоли до границ эксцизии, поскольку первичная опухоль обычно более обширная, чем представляется при осмотре. Послеоперационная лучевая терапия используется на участке первичного поражения и в области регионарных лимфоузлов. Если опухоль неоперабельна, рекомендуется паллиативная химиотерапия.
и) Консультирование:
• Обсуждая с пациентом любой новый очаг, появившийся на открытых действию солнца участках кожи, необходимо убедить пациента применять солнцезащитные препараты, избегать солнца в послеполуденные часы и периодически проводить осмотр своей кожи.
• Пациенты должны получить полную информацию о риске изменений пигментации и возможности рецидива в случае удаления доброкачественного очага по косметическим соображнеиям.
к) Наблюдение. При наличии доброкачественных очаговых образований наблюдения не требуется, исключая случаи возникновения рецидива или при опасениях пациента, касающихся роста или изменений внешнего вида очага.
- Вернуться в оглавление раздела "Дерматология"
Редактор: Искандер Милевски. Дата публикации: 14.4.2020
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

