Межпальцевая мозоль при диабете
Обновлено: 05.05.2024
Диабетическая стопа - это трофическое заболевание встречается у людей с сахарным диабетом. Во время этого заболевания нарушается обмен веществ из-за чего страдают сосуды и нервные окончания. Первые страдают сосуды и нервные окончания ваших стоп. Изначально признаки диабетической стопы не сильно заметны, поэтому никто не спешит идти на консультацию к врачу. Если вдруг вы столкнулись с тем, что ваши стопы подверглись этому заболеванию, а ваш иммунитет это допустил, тогда стоит прочесть статью до конца и по итогу выбрать для себя самый удобный метод лечения. А также стоит помнить, что поход к врачу подологу не нужно откладывать на потом.
Симптомы и виды диабетических стоп
Если у вас обнаружен сахарный диабет, то стоит обращать внимание на следующие симптомы для того, чтобы обезопасить себя в будущем и знать, что с этим делать:
- покраснение и обтекаемость ног;
- судороги икроножных мышц;
- чувство усталости стоп;
- чувство ползания мурашек и легкое покалывание;
- высокая температура тела(сопровождается не глубокими язвами);
- зуд;
- врастание ногтя;
- появление натоптышей, мозолей.
Также существует 6 ступеней развития диабетической стопы (стадии Вагнера), и каждая имеет свои последствия, на которые стоит обращать внимание:
- Нулевая стадия: сухость кожи, начало деформации пальцев;
- Первая стадия сопровождается поверхностными язвами(поражение эпидермиса) и появлением дискомфорта и боли;
- При второй стадии язвы поражают более глубокие слои кожи, а сними нервы и суставы, небольшая отечность, повышенная температура,возможное появление гнойников, изменение цвета стопы;
- Третья стадия - это когда язвы добираются до костей;
- Четвертая стадия сопровождается некрозом(омертвением тканей и нервных окончаний);
- Пятая стадия, и самая нелицеприятная, как на вид, так и на последствия(гангрена).
Синдром развивается последствием заражения нервных окончаний и сосудов конечностей. Есть три вида диабетической стопы:
- Нейропатическая форма - поражает нервные окончания нижних конечностей, в связи с этим идёт трофическая деформация стоп. Признаки: сухость, шелушение кожи, снижение потоотделения, деформация костей, спонтанные переломы, плоскостопие, снижение чувствительности стопы;
- Ишемическая форма - поражение сосудов стоп, нарушается кровообращение. Признаки: выраженный стойкий отек стопы, появление волдырей, появление пигментации кожи, боли в ногах во время ходьбы, быстрая утомляемость ног;
- Смешанная форма - поражение как и сосудов так и нервных окончании. Признаки такой формы болезни могут быть все, что и в двух подвидах.
При наличии симптомов приведенных выше и сахарного диабета в сумме, стоит обращаться всегда на консультацию к врачам подологам. Запущенная стадия диабетической стопы проявляется повышенным отмиранием нервных окончаний и появлению язв и нередко гангрен, что само собой ведёт в ампутации и реже к летальному исходу.
Правила ухода за диабетической стопой
Люди с заболеванием сахарного диабета очень подвержены разного рода недугов, но самое большое количество в процентном соотношении инфекция сопровождающаяся с диабетом - это диабетическая стопа. Для того чтобы не усугублять и без того не приятный диагноз, нужно додерживаться правил ухода. На протяжении всего времени заболевания нужно:
- контроль уровня глюкозы, и своевременное обращение к своему врачу;
- не курить;
- контроль холестерина;
- контроль давления;
- отказаться от синтетики на ногах;
- немного свободная обувь;
- гимнастика стоп ;
- хождение минимум 1,5-2 часа в день.
Существуют также обязательные процедуры которые нужно проводить каждый вечер, после окончания тяжелого рабочего дня и небольшого отдыха со снятием груза с ног:
- ежевечерний осмотр стоп, желательно даже в труднодоступных местах, а именно между пальцами;
- ополаскивать ноги теплой водой(температура воды должна быть приятной на ощупь, не в коем случае не должна быть горячей);
- высушивание кожи с помощью личных средств(полотенце), не тереть , а вымакивать и особенно в межпальцевых промежутках;
- стопу каждый вечер смазывать смягчающим кремом;
- промежутки между пальцами обработать водкой;
- при потребности остричь ногти, аккуратно и не под самый корень.
Эти простые правила вам помогут оставаться на своих двоих. А вот , что не нужно не в коем случае делать так это парить ноги (высокие температуры способствуют развитию язв на ногах), ходить босиком, грелки, соляные ванночки и воздерживаться от нахождения ваших ног возле обогревателя и открытого огня.
При появлении на такой стопе мозолей , натоптышей и трещин, нужно идти к специалисту-подологу, а то ведь самолечение ни к чему хорошему не приведет, а только усугубит ситуацию. Синдрому диабетическая стопа подвержены все без исключения люди с болезнью сахарного диабета, но есть особенная группа риска среди таких людей:
- с болезнями кровеносных сосудов;
- с нарушением зрения;
- которые часто употребляют алкоголь;
- курящие;
- повышенным давлением;
- повышенным холестерином в крови;
- гипертонией(высокое артериальное давление);
- осложнениями сахарного диабета.
Таким людям с сахарным диабетом советуется относится к своим ногам с ответственностью и уделять им особое внимание.
Методы лечения
Несколько методов лечения этого недуга, о которых хотелось бы рассказать, а именно: консервативная , антибактериальная и оперативная терапии, подробнее о них:
- 1.Консервативная терапия включает в себя ряд процедур которые по большей мере вы можете проводить самостоятельно(после консультации врача): контроль давления, холестерина и глюкозы, уход за стопой и ее разгрузка, а также лечение язв на местном уровне антисептиками и антибактериальными препаратами, улучшением кровотока.
- 2.Антибактериальная терапия - это такой вид терапии при каком на разную степень зараженности назначают разные виды антибактериальных препаратов.
- 3.Оперативная терапия - это такой вид терапии, при котором методом хирургического вмешательства будут восстанавливать кровоток и ампутация.
Прогресс не стоит на месте и в этой отрасли медицины находятся новые методы по лечению и уходу за диабетической стопой. Виды терапий менее вредны и не так опасны для организма:
- Экстракорпоральная ударно-волновая терапии;
- Факторами роста;
- Лечение с помощью стволовых клеток;
- Метод плазменной струи;
- Био-механический метод;
Если вы вдруг поранили такую стопу, то не в коем случае не рекомендуется использовать такие препараты как йод, зеленка и марганцовка. В таких случаях помогает, только хлоргексидин и налаживание стерильного бинта.
А также специалисты по уходу за диабетической стопой в Украино-Израильском центре современной подологии Goltsberg. Наш центр подологии предлагает комплексный уход за диабетической стопой с использованием самого современного немецкого оборудования. Специальные зарубежные препараты, которые рекомендованы к применению для больных на сахарный диабет.
У пациентов с сахарным диабетом достаточно часто возникают различные патологические изменения стоп, причем даже обычные проблемы (например, мозоли или трещины) могут привести к серьезному осложнению — синдрому диабетической стопы (язва на стопе, гангрена стопы).
Основными причинами развития поражений стоп при сахарном диабете являются:
- повреждение периферических нервных волокон — нейропатия («нейро» — нерв, «патия» — болезнь), которое приводит к снижению периферической чувствительности;
- нарушение кровотока в артериях ног вследствие атеросклероза (чаще встречается при сахарном диабете 2-го типа);
- деформация свода стопы.
Периферическая нейропатия
С одной стороны, симптомами периферической нейропатии могут быть боль, ощущение ползания мурашек, судороги, с другой — пораженные нервные волокна теряют чувствительность к боли, теплу и холоду, давлению. Это значит, что вы можете не почувствовать травму: например, вы можете не заметить инородный предмет в ботинке или ожог при согревании ног около камина или батареи до тех пор, пока уже не образуется рана.
Деформация пальцев и свода стопы
Поражение нервных волокон может привести к деформации пальцев и свода стопы, что, в свою очередь, также может закончиться язвенными дефектами стоп. Если у вас есть какие-либо изменения: «косточки», плоскостопие, деформация пальцев — спросите своего врача, где можно заказать или приобрести ортопедическую обувь. Ношение индивидуальной ортопедической обуви — обязательная профилактика возникновения язв стопы.
Снижение кровотока в артериях нижних конечностей (атеросклероз артерий нижних конечностей)
Основными причинами развития атеросклероза при сахарном диабете являются:
- плохой гликемический контроль;
- высокое артериальное давление;
- атерогенные нарушения липидного спектра (дислипидемии);
- курение.
Таким образом, для профилактики развития атеросклероза надо контролировать все эти факторы. Основным клиническим симптомом атеросклероза артерий нижних конечностей является возникновение боли при ходьбе — так называемая перемежающаяся хромота, которая проходит через некоторое время после остановки. Если у вас есть этот симптом, вы незамедлительно должны бросить курить. Также необходимо регулярно принимать препараты, контролирующие артериальное давление и снижающие уровень атерогенных липидов в крови. В некоторых случаях могут быть эффективны препараты, улучшающие периферический кровоток.
При плохом кровообращении ваши ноги могут постоянно мерзнуть. Помните, что нельзя согревать ноги на батарее, у открытого огня, парить в горячей воде — это может привести к образованию ожогов и язвенных дефектов, поскольку у вас также может быть нейропатия, т.е. вы не будете чувствовать высокую температуру. Лучший способ согреть ноги — носить теплые носки.
Как возникают проблемы с ногами?
Повреждения кожи
Кожа при сахарном диабете становится очень сухой, что может привести к ее шелушению и появлению трещин. Все дело в том, что поражаются нервные волокна, отвечающие за водный и липидный баланс кожи. Повреждения заживают длительно, а кроме того, могут инфицироваться. Вероятность этого особенно велика при высоком уровне глюкозы в крови. Для профилактики трещин и шелушения после ванны ноги тщательно вытирают, уделяя особое внимание межпальцевым промежуткам. Для предотвращения появления трещин необходимо мазать подошвы и пятки увлажняющим кремом, при этом нельзя втирать крем в межпальцевые промежутки.
Мозоли и натоптыши
При сахарном диабете мозоли встречаются гораздо чаще и нарастают гораздо быстрее, чем у остальных людей. Это обусловлено деформацией пальцев и свода стопы, а также перераспределением зон высокого давления. Таким образом, мозоли могут являться свидетельством того, что вам необходимы ортопедические корректоры или обувь.
Если своевременно не удалять мозоли, то они будут трескаться и инфицироваться, приводя к развитию язвенных дефектов. Однако самим удалять большие и старые мозоли опасно. Лучше обратиться в кабинет «Диабетической стопы», где опытный персонал при помощи специального аппарата обработает вам ноги.
Ежедневная обработка натоптышей и мозолей с помощью пемзы поможет предотвратить их нарастание, причем лучше всего использовать пемзу после душа или ванны, пока кожа еще влажная. Ни в коем случае нельзя пользоваться бритвенными лезвиями или терками, а также какими-либо химическими растворами — это может привести к повреждению или ожогам и дальнейшему инфицированию. После обработки мозолей пемзой необходимо смазывать их кремом.
Синдром диабетической стопы
Иногда пациенты говорят: «У меня диабетическая стопа», подразумевая, что так называется нога при сахарном диабете. На самом деле синдром диабетической стопы — это очень серьезное осложнение сахарного диабета, проявляющееся наличием язвы на стопе.
Язвенные дефекты чаще всего образуются в местах наибольшего давления: головки плюсневых костей, межфаланговые сочленения при деформации пальцев. Язвенные дефекты на боковых поверхностях стоп чаще всего свидетельствуют о тесной обуви.
Даже если язва никак вас не беспокоит, вы немедленно должны проконсультироваться с вашим лечащим врачом или врачом кабинета «Диабетическая стопа».
В зависимости от состояния вашей язвы, врач:
- может провести рентгенографию стопы, чтобы убедиться, что не инфицированы кости стопы;
- проведет необходимую обработку язвенного дефекта, удалив некротизированные (мертвые) и инфицированные ткани, а также наложит специальные повязки, которые будут способствовать заживлению. Возможно, вы будете должны регулярно приходить на перевязки в кабинет «Диабетической стопы» или даже лечь в стационар для лечения;
- может взять посев из раны для определения микроорганизма, вызвавшего воспаление и подбора антибиотика;
- порекомендует вам наиболее эффективный способ разгрузки поврежденной конечности — это может быть специальная обувь или каст (что-то наподобие гипса). Разгрузка имеет принципиальное значение для заживления: продолжение ходьбы с опорой на поврежденную ногу только увеличит зону поражения;
- в случае плохого кровотока в ноге направит вас к сосудистому хирургу для проведения операции с целью восстановления кровотока;
- произведет необходимые изменения в инсулинотерапии, поскольку для оптимального заживления язвенного дефекта необходим хороший гликемический контроль.
После заживления язвенного дефекта вы должны соблюдать правила ухода за ногами и при необходимости носить ортопедическую обувь.
У пациентов с сахарным диабетом достаточно часто возникают различные патологические изменения стоп, причем даже обычные проблемы (например, мозоли или трещины) могут привести к серьезному осложнению — синдрому диабетической стопы (язва на стопе, гангрена стопы).
Основными причинами развития поражений стоп при сахарном диабете являются:
- повреждение периферических нервных волокон — нейропатия («нейро» — нерв, «патия» — болезнь), которое приводит к снижению периферической чувствительности;
- нарушение кровотока в артериях ног вследствие атеросклероза (чаще встречается при сахарном диабете 2-го типа);
- деформация свода стопы.
Периферическая нейропатия
С одной стороны, симптомами периферической нейропатии могут быть боль, ощущение ползания мурашек, судороги, с другой — пораженные нервные волокна теряют чувствительность к боли, теплу и холоду, давлению. Это значит, что вы можете не почувствовать травму: например, вы можете не заметить инородный предмет в ботинке или ожог при согревании ног около камина или батареи до тех пор, пока уже не образуется рана.
Деформация пальцев и свода стопы
Поражение нервных волокон может привести к деформации пальцев и свода стопы, что, в свою очередь, также может закончиться язвенными дефектами стоп. Если у вас есть какие-либо изменения: «косточки», плоскостопие, деформация пальцев — спросите своего врача, где можно заказать или приобрести ортопедическую обувь. Ношение индивидуальной ортопедической обуви — обязательная профилактика возникновения язв стопы.
Снижение кровотока в артериях нижних конечностей (атеросклероз артерий нижних конечностей)
Основными причинами развития атеросклероза при сахарном диабете являются:
- плохой гликемический контроль;
- высокое артериальное давление;
- атерогенные нарушения липидного спектра (дислипидемии);
- курение.
Таким образом, для профилактики развития атеросклероза надо контролировать все эти факторы. Основным клиническим симптомом атеросклероза артерий нижних конечностей является возникновение боли при ходьбе — так называемая перемежающаяся хромота, которая проходит через некоторое время после остановки. Если у вас есть этот симптом, вы незамедлительно должны бросить курить. Также необходимо регулярно принимать препараты, контролирующие артериальное давление и снижающие уровень атерогенных липидов в крови. В некоторых случаях могут быть эффективны препараты, улучшающие периферический кровоток.
При плохом кровообращении ваши ноги могут постоянно мерзнуть. Помните, что нельзя согревать ноги на батарее, у открытого огня, парить в горячей воде — это может привести к образованию ожогов и язвенных дефектов, поскольку у вас также может быть нейропатия, т.е. вы не будете чувствовать высокую температуру. Лучший способ согреть ноги — носить теплые носки.
Как возникают проблемы с ногами?
Повреждения кожи
Кожа при сахарном диабете становится очень сухой, что может привести к ее шелушению и появлению трещин. Все дело в том, что поражаются нервные волокна, отвечающие за водный и липидный баланс кожи. Повреждения заживают длительно, а кроме того, могут инфицироваться. Вероятность этого особенно велика при высоком уровне глюкозы в крови. Для профилактики трещин и шелушения после ванны ноги тщательно вытирают, уделяя особое внимание межпальцевым промежуткам. Для предотвращения появления трещин необходимо мазать подошвы и пятки увлажняющим кремом, при этом нельзя втирать крем в межпальцевые промежутки.
Мозоли и натоптыши
При сахарном диабете мозоли встречаются гораздо чаще и нарастают гораздо быстрее, чем у остальных людей. Это обусловлено деформацией пальцев и свода стопы, а также перераспределением зон высокого давления. Таким образом, мозоли могут являться свидетельством того, что вам необходимы ортопедические корректоры или обувь.
Если своевременно не удалять мозоли, то они будут трескаться и инфицироваться, приводя к развитию язвенных дефектов. Однако самим удалять большие и старые мозоли опасно. Лучше обратиться в кабинет «Диабетической стопы», где опытный персонал при помощи специального аппарата обработает вам ноги.
Ежедневная обработка натоптышей и мозолей с помощью пемзы поможет предотвратить их нарастание, причем лучше всего использовать пемзу после душа или ванны, пока кожа еще влажная. Ни в коем случае нельзя пользоваться бритвенными лезвиями или терками, а также какими-либо химическими растворами — это может привести к повреждению или ожогам и дальнейшему инфицированию. После обработки мозолей пемзой необходимо смазывать их кремом.
Синдром диабетической стопы
Иногда пациенты говорят: «У меня диабетическая стопа», подразумевая, что так называется нога при сахарном диабете. На самом деле синдром диабетической стопы — это очень серьезное осложнение сахарного диабета, проявляющееся наличием язвы на стопе.
Язвенные дефекты чаще всего образуются в местах наибольшего давления: головки плюсневых костей, межфаланговые сочленения при деформации пальцев. Язвенные дефекты на боковых поверхностях стоп чаще всего свидетельствуют о тесной обуви.
Даже если язва никак вас не беспокоит, вы немедленно должны проконсультироваться с вашим лечащим врачом или врачом кабинета «Диабетическая стопа».
В зависимости от состояния вашей язвы, врач:
- может провести рентгенографию стопы, чтобы убедиться, что не инфицированы кости стопы;
- проведет необходимую обработку язвенного дефекта, удалив некротизированные (мертвые) и инфицированные ткани, а также наложит специальные повязки, которые будут способствовать заживлению. Возможно, вы будете должны регулярно приходить на перевязки в кабинет «Диабетической стопы» или даже лечь в стационар для лечения;
- может взять посев из раны для определения микроорганизма, вызвавшего воспаление и подбора антибиотика;
- порекомендует вам наиболее эффективный способ разгрузки поврежденной конечности — это может быть специальная обувь или каст (что-то наподобие гипса). Разгрузка имеет принципиальное значение для заживления: продолжение ходьбы с опорой на поврежденную ногу только увеличит зону поражения;
- в случае плохого кровотока в ноге направит вас к сосудистому хирургу для проведения операции с целью восстановления кровотока;
- произведет необходимые изменения в инсулинотерапии, поскольку для оптимального заживления язвенного дефекта необходим хороший гликемический контроль.
После заживления язвенного дефекта вы должны соблюдать правила ухода за ногами и при необходимости носить ортопедическую обувь.
Мозоль между пальцами появляется в результате постоянного механического раздражения кожи.
В медицине используется термин механически индуцированный гиперкератоз, что отражает и причину, и суть данного процесса.
В результате постоянного травмирующего воздействия на кожу происходит её утолщение.
Это связано с включением механизмов компенсации.

Мозоль дает защиту от физических повреждающих факторов, препятствуя травмированию глубоких слоев кожи.
С другой стороны, сама по себе мозоль часто является источником болевых ощущений, причиной дискомфорта и фактором нарушения трудоспособности.
Поэтому от неё желательно избавиться как можно быстрее.
Мозоль между пальцами: распространенность и причины
Чаще всего появляется мозоль между пальцами ног, реже – между пальцами рук.
Они распространены как среди молодых людей, так и среди пожилых пациентов с хроническими заболеваниями.
Нарост как мозоль между пальцами ног может появиться в результате:
- занятий спортом;
- тяжелого физического труда;
- любой деятельности, связанной с механическим трением (лазание по канату, работа в сельском хозяйстве и т.д.);
- ношения неудобной обуви, которая натирает кожу.

В большинстве случаев люди, у которых появились шишечки типа мозоли между пальцами, не обращаются к врачу.
Гиперкератоз они не считают заболеванием.
На самом деле решением подобных проблем занимаются врачи-дерматологи.
Вне зависимости от причины, мозоли между пальцами ног могут быть весьма опасными.
Чем опасны мозоли?
Не стоит полагать, что мозоль – это безобидный косметический дефект.
Данное образование может стать причиной значительного дискомфорта и даже вызывать осложнения.
Особенно опасен механически индуцированный гиперкератоз в пожилом возрасте и у пациентов с сопутствующим сахарным диабетом.
Очень часто мозоль между пальцами болит, что может стать причиной нетрудоспособности.
При локализации на руке человек не способен выполнять свою работу.
Если же болезненное образование находится на ноге, часто он не может нормально ходить, так как каждый шаг сопровождается болевыми ощущениями.
Пожилой человек в результате появления мозоль между пальцами мизинца ноги может упасть и травмироваться.
У больных диабетом мозоли гиперкератоз может осложняться формированием трофических язв.
У пожилых пациентов нередко появляются трещины.
В случае диабета они очень долго заживают или не заживают вовсе.
Трещины – это входные ворота для инфекций.
У здорового человека может возникнуть нагноение.
Длительный и тяжелый воспалительный процесс нередко требует хирургического лечения и длительного восстановления.
А при диабете, в условиях сниженного иммунитета и плохого кровообращения, появление трещин и трофических язв на фоне гиперкератоза в итоге может привести к потере конечности.
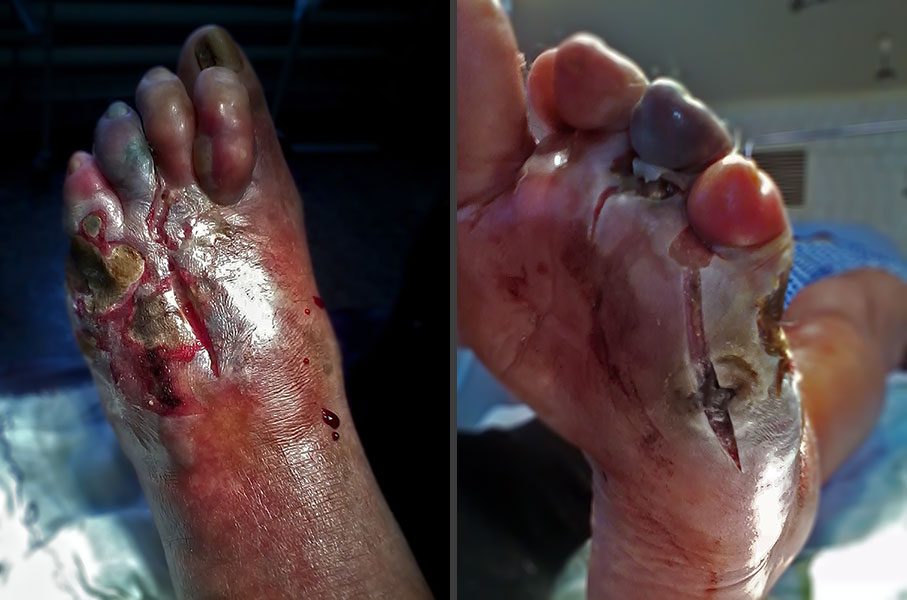
Поэтому нужно следить, чтобы мозоли не формировались.
А при их появлении желательно обращаться к врачу для получения лечения.
Необходимость визита к специалисту связана также с тем, что человек может перепутать мозоль с другим заболеванием, которое внешне выглядит точно так же.
Мозоль между пальцами: основные факторы риска
Существует множество факторов риска формирования мозолей между пальцами и на других участках кожи ног.
Они бывают контролируемыми и неконтролируемыми.
К числу неконтролируемых факторов относят:
Возраст.
У мужчин пик обращаемости к врачам по поводу механически индуцированного гиперкератоза стоп приходится на возраст от 50 до 60 лет.
Женщины гораздо чаще обращаются в 60-70 лет.
При этом рецидивы чаще развиваются у лиц после 65 лет, о чем свидетельствует статистика повторных обращений к дерматологу по поводу мозолей.
В качестве основной причины воздействия возрастного фактора называют изменения кожи.
У пожилых людей:
- повышается частота дерматологических заболеваний;
- происходит обезвоживание эпидермиса;
- уплощаются кератиноциты (клетки рогового слоя);
- снижается толщина подкожно-жирового слоя.
Пол.
У женщин мозоли появляются в полтора раза чаще, чем у мужчин.
Причины этого не известны.
Исследования показывают, что эластичность кожи у женщин выше, что должно уменьшить частоту формирования мозолей.
Некоторые авторы связывают повышенный риск гиперкератоза с предпочтениями в обуви.
Для женщин красота часто важнее комфорта.
Они выбирают обувь с узким носком, которая повышает риск формирования мозолей.
Форма стопы.
Различные формы стопы приводят к формированию зон перегрузки при ходьбе.
Основные факторы риска:
- эквинусная и эквиноварусная деформации;
- низкая высота продольного свода стопы (повышает риск мозолей в 3,5 раза);
- увеличение высоты свода (провоцирует появление гиперкератоза на больших пальцах и мизинцах);
- плантарфлексия;
- длинная плюсневая кость;
- вальгусная деформация первого пальца.
Существует также контролируемые факторы риска, влияющие на вероятность возникновения участков гиперкератоза.
Так как они называются контролируемыми, соответственно, они поддаются контролю.
Поэтому знание этих факторов важно для людей, которые хотят предотвратить появление мозолей.
К числу таких факторов относятся:
- масса тела – при избыточном весе риск гиперкератоза возрастает;
- стоячая работа;
- бег на большие дистанции;
- ношение узкой обуви – в большей мере проблема характерна для женщин;
- повышенная потливость ног (плохая вентиляция обуви, слишком теплые носки и т.д.);
- использование неправильно подобранных ортопедических стелек.
Риск появления мозолей увеличивают некоторые заболевания.
К числу таких относятся ревматоидный артрит, артроз коленного или тазобедренного сустава, сахарный диабет.
Сухие мозоли между пальцами
Существует три наиболее часто встречающихся вида мозолей между пальцами:
К редко встречающимся относятся фиброзная и васкулярная (сосудистая) мозоль.
Сухая мозоль представляет собой участок утолщенного рогового слоя эпидермиса (верхнего слоя кожи).
Обычно он полупрозрачный, имеет желтый или естественный телесный цвет.

Такая мозоль имеет четкие границы.
Толщина её равномерная на всем протяжении гиперкератоза.
Наиболее частая локализация:
- плюснефаланговые суставы;
- пятка;
- нагружаемые участки подошвенной и боковой поверхности стоп.
Часто сухие мозоли бывают болезненными.
В состоянии покоя они обычно не болят.
Но при надавливании на них возникает болевой синдром.
Такие формы гиперкератоза нередко вызывают у человека затруднение при ходьбе.
Одной из разновидностей сухих мозолей является подногтевой гиперкератоз (врастающая мозоль).
При этом кератинизация затрагивает область гипонихия.
Это самый нижний слой ногтевой пластины.
Он представляет собой ростковый слой эпидермиса.
В результате такой мозоли роговой слой растет под дистальный (концевой) край ногтя.
Это состояние может быть следствием онихомикоза.
Мозоли между пальцами со стержнем
Стержневая мозоль представляет собой круглой формы плотный участок гипертрофированного рогового слоя эпидермиса.
Он имеет ровные края.
Располагается в области давления выступающих фрагментов костей на мягкие ткани.
Чаще всего такие образования формируются на боковых поверхностях пальцев (например, между мизинцем и безымянным пальцем).

Во внешнем виде отличие от сухой мозоли состоит в том, что в центре находится стержень.
Он представляет собой полупрозрачную зону высокой плотности.
Направлен стержень в глубину эпидермиса.
По мере удаления поверхностных её слоев, центральная часть становится все более заметной.
Стержень формируется в результате чрезмерного деления эпителиоцитов под действием высокого механического давления.
Вертикальная пальпация такой мозоли практически всегда сопровождается болевыми ощущениями.
Они обусловлены тем, что нервные окончания оказываются сдавлены костным выступом с одной стороны и стержнем участка гиперкератоза – с другой.
Мягкая мозоль между пальцами
Мягкая мозоль имеет обычно белый цвет.
Она возникает чаще всего между пальцами ноги – обычно между мизинцем и 4 пальцем.
Такая мозоль является результатом повышенного потоотделения или плохой вентиляции стопы.
Постоянная влажность вызывает мацерацию кожи.
Результатом становится гиперкератоз, приводящий к утолщению эпидермиса.
Со временем здесь могут образоваться болезненные трещины и эрозии.
Часто происходит вторичное инфицирование грибком.
Часто мягкую мозоль в виду особой локализации называют межпальцевой.
Другие виды мозолей между пальцами
Встречаются также другие виды мозолей между пальцами, хотя и значительно реже.
Сосудистая мозоль с виду напоминает стержневую.
Она развивается на том же месте – в участках давления костных выступов на мягкие ткани.
Отличие заключается лишь в том, что под действием сильного давления происходят разрывы базальной мембраны.
В результате сосуды из дермы начинают прорастать в эпидермис.
Существует также нейрофиброзная мозоль – самая болезненная из всех.
Она очень плотная.
На вид практически ничем не отличается от сухой.
Но при удалении её верхнего слоя открывается пористая структура ограниченного участка гиперкератоза.

В отдельную форму также выделяют омозолелость.
Это крупная область гиперкератоза с избыточным ороговением без четких границ.
Особенностью омозолелости является отсутствие болевых ощущений при пальпации или давлении.
Это участки с утолщенной кожей, которые могут быть как следствием механического воздействия, так и дерматологического заболевания (первичное нарушение кератинизации).
Почему диабетикам нужно внимательно относиться к мозолям?
Мозоль на подошве стопы, пальцах или в межпальцевых пространствах между ними представляет собой участок плотной, огрубевшей кожи, возникший в результате длительного трения или давления.
Образование мозоли является своего рода защитной реакцией для того, чтобы уберечь кожу от дальнейшего повреждения.
При диабете возникновение мозолей на стопе сопровождается повышенным риском образования диабетической (трофической) язвы. Этому способствует нарушение обмена веществ, сниженный иммунитет и долгое заживление любых повреждений.
У диабетиков мозоли часто инфицируются, а длительное незаживание раны вместе с нарушениями чувствительности вызывает дискомфорт и постоянную боль. Обращение к подологу еще на стадии формирования сухой мозоли при диабете просто необходимо для предотвращения осложнений, устранения проблемы и повышения качества жизни.
У пациентов с сахарным диабетом снижена чувствительность нижних конечностей. Из-за ношения неудобной обуви в местах наибольшего трения образуются сначала очаги гиперкератоза, далее процесс усугубляется. Диабетики боли не чувствуют из-за сниженной чувствительности и обращаются к специалистам, как правило, уже в запущенной стадии.
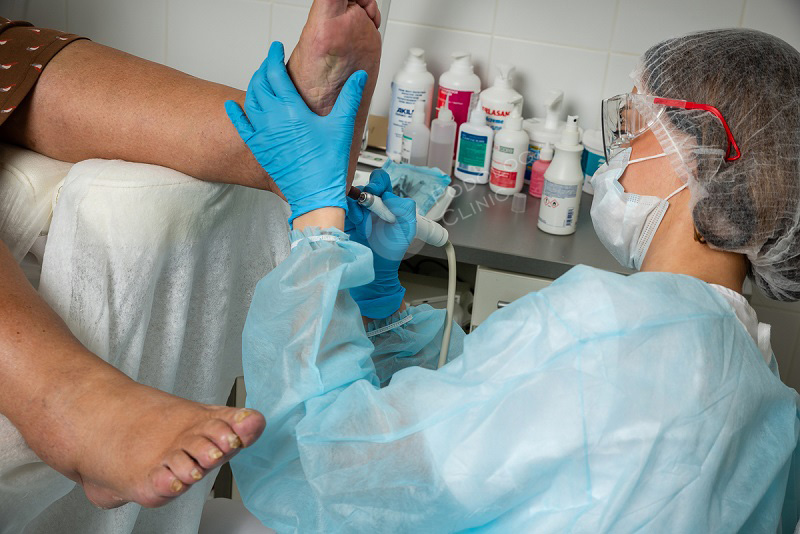
Лечение мозолей при диабете в Клинике Подологии
Самое главное с чего начинать лечение – это коррекция уровня глюкозы крови под контролем эндокринолога.
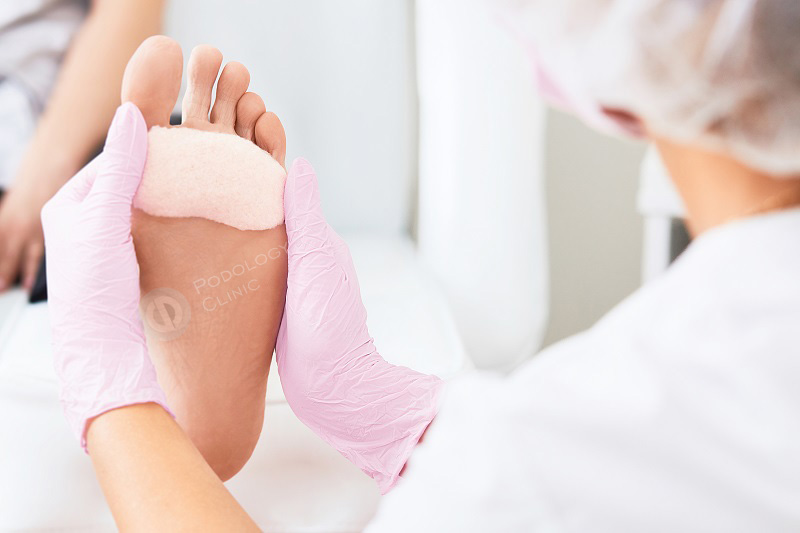
В клинике Подологии для лечения мозолей используют следующие методики:
- Консервативная терапия. В комплекс консервативного лечения входят кремы и мази, смягчающие кожу стопы, защитные пластыри, разгрузочные повязки.
- Обязательно проводится удаление мозоли – при сухом наросте это абсолютно безболезненная и бескровная процедура, так как эти ткани не имеют нервных окончаний и сосудов. Но для того, чтобы не повредить здоровые ткани и не допустить кровотечения, требуется определенный опыт и профессионализм. Поэтому распаривать и удалять мозоль в домашних условиях, особенно при сахарном диабете, категорически не рекомендуется. При несоблюдении правил асептики и антисептики можно своими руками создать входные ворота для инфекции.
В качестве завершающего пункта лечения специалист наносит на кожу подологические средства, обладающие противовоспалительным и антибактериальным эффектом. Пациент получает подробные рекомендации по уходу за кожей стопы, соблюдение которых предостерегает его от повторного появления сухих мозолей при сахарном диабете.
Рекомендуется приобрести ортопедические стельки и ортезы, изготовленные по индивидуальным параметрам. При этом учитываются все анатомические особенности стопы, обувь становится удобной и не вызывает какого-либо дискомфорта при ношении.
Также необходимо отказаться от тесной и узкой обуви, которая является главной причиной возникновения мозолей. При диабете важно держать под контролем уровень сахара крови, следить за своим питанием: это помогает сохранить иммунную защиту организма и избежать других грозных последствий данной патологии.
Фото до и после лечения
Пациентка 63 лет обратилась в клинику с жалобами на болезненное образование на коже 4-го пальца левой стопы в области дистальной фаланги. В анамнезе сахарный диабет II типа.

Врачами клиники выставлен диагноз - мягкая мозоль с выраженным воспалительным процессом и гнойным отделяемым.

Выполнена обработка раневой поверхности. Экссудат эвакуирован. Даны рекомендации на дом.

Через 3 недели после обработки раневой дефект купирован. Воспаление, болевой синдром отсутствуют. Лечение завершено.
Пациентка 72 лет. Обратилась в клинику с жалобами на омозоленность 3го пальца левой стопы, болезненность при ходьбе после самостоятельной обработки дома. У пациента диабет более 17 лет.

Наблюдается открытая раневая поверхность, воспалительный процесс с отеком, гиперемия, присутствует гнойное отделяемое.

После обработки раны пациентке даны рекомендации на дом по наружному лечению и назначена антибиотикотерапия.

Спустя 4 недели после первичного обращения. Отмечается выраженная положительная динамика. Раневой дефект эпителизировался на 90%.

Признаки воспаления, гиперемия, отек уменьшены, субъективные ощущения купированы полностью.
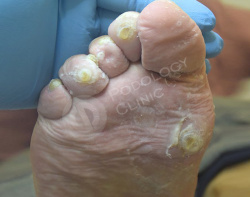
Пациент 86 лет обратился в клинику с жалобами на болезненные образования на коже стоп и пальцев. Беспокоят около 3 лет.
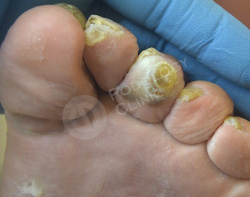
Известно, что пациент наблюдается у эндокринолога по поводу сахарного диабета. Врачами клиники выставлен диагноз - стержневые мозоли, натоптыши.
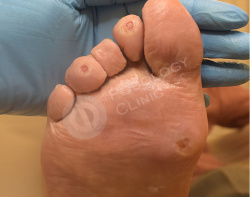
Выполнен аппаратный медицинский педикюр с акцентом на удаление гиперкератоза. Даны рекомендации на дом по профилактике образования мозолей.
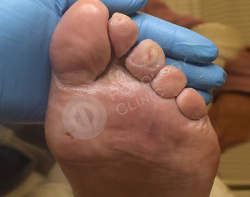
Кожный рисунок восстановлен, гиперкератоз в областях избыточного давления нормальной толщины.
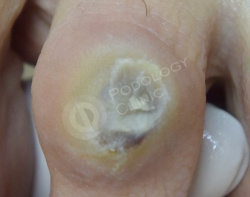
Пациентка 55 лет. В анамнезе сахарный диабет 2 типа. Жалобы на острую боль в области второго межфалангового сустава, тыльная поверхность 3 пальца левой стопы.

Назначено удаление мозоли, изготовление индивидуального ортоза.

После обработки проводится антибактериальная фототерапия системой PACT.

Через 2 недели на повторном приеме наблюдается положительная динамика, раневой дефект купирован, боль отсутствует, отек отсутствует.

Изготовление индивидуального ортоза для защиты и выпрямления пальцев стоп во избежание рецидивов.
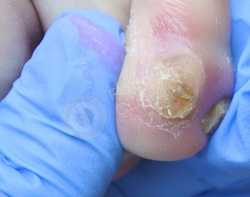
Болезненное образование на коже 4-го пальца левой стопы с медиальной стороны беспокоит 60-летнюю пациентку в течение 2 месяцев. Известно, что с детства пациентка страдает сахарным диабетом I-типа.
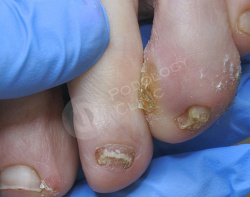
Самостоятельно прикладывала пластырь для мозолей (Салипод), от которого не было эффекта.
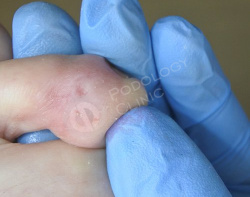
Подологом произведена обработка мозоли с удалением ее стержня. Рекомендовано ношение межпальцевого корректора.
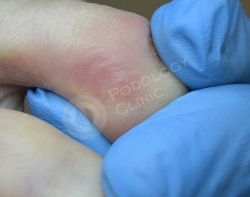
На контрольном осмотре через месяц мозоль регрессировала, формируется нежная здоровая кожа. Пациентка соблюдает все рекомендации.
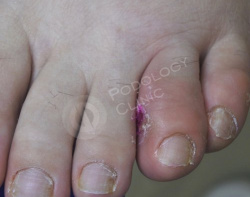
Пациентка 43 лет обратилась с жалобами на болезненную мозоль 4-го пальца левой стопы. Наблюдается гиперемия, отек, острая боль при пальпации.
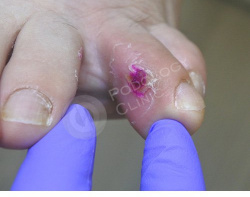
Образование беспокоит около 1,5 месяцев. У пациентки в анамнезе сахарный диабет.
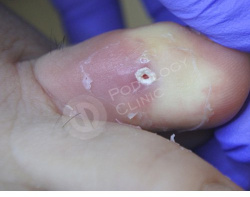
Врачами клиники проведена обработка мозоли, наложена антибактериальная подсушивающая мазь. Назначена антибиотикотерапия.
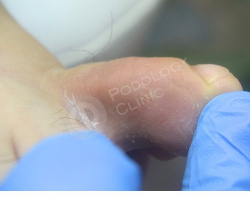
Через 1 месяц наблюдается положительная динамика, раневой дефект полностью купирован. Воспаление, гиперемия, отек и боль отсутсвуют.
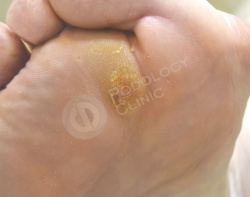
В результате поперечного плоскостопия и давления просевшей головки 2-ой плюсневой кости на коже стопы у пациентки 70 лет, страдающей сахарным диабетом, сформировалось болезненное плотное гиперкератическое образование.
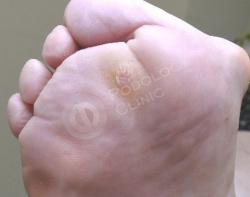
Врачами клиники была проведена дерматоскопия образования, выставлен диагноз - натоптыш. Выполнена обработка у подолога.
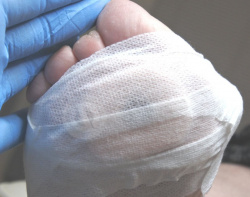
Для разгрузки участка кожи с избыточным давлением на плюсне была наложена разгрузочная повязка. Рекомендована консультация ортопеда, изготовление и ношение индивидуальных ортопедических стелек.
Пациент 50 лет. Диабет II типа с 2002 года. Обратился с жалобами на пульсирующую боль на внутренней поверхности 5-го пальца правой стопы более двух недель. Около 1,5 месяцев назад в этом месте образовался межпальцевой мозоль.

Наблюдается воспалительфный процесс с гноем и язвой. Проведено удаление мозоля и противомикробная фотодезинфекция системой ПАКТ. В дальнейшем рана будет подвергаться перевязке через 1 день.

Спустя 4 месяца после первичного приёма. На фото признаков мозоли нет, ткань сформировалась полностью. Пациенту даны рекомендации по профилактике образования мозолей.
Пациентка 75 лет, страдающая сахарным диабетом, обратилась в клинику с жалобами на болезненную мозоль с образованием гематомы в области 1-го межпальцевого пространства на 2-ом пальце правой стопы. Беспокоит длительно.

Врачами клиники проведена обработка мозоли. Наложена антибактериальная подсушивающая мазь. Назначена антибиотикотерапия.

Через 2 месяца на месте удаленной мозоли раненого дефекта нет. Сформировался участок гиперкератоза нормальной толщины в зоне избыточного давления без стрежневой мозоли. Пациентке даны рекомендации на дом, направленные на профилактику рецидива.
Читайте также:

