Метастазы на коже при раке щитовидной железы
Обновлено: 24.04.2024
Подкожные узелки-метастазы как первый симптом фолликулярного рака щитовидной железы (клинический случай)
Фолликулярный рак щитовидной железы (ФРЩЖ) как правило, дает гематогенные очаги отсева, наиболее часто – в легкие и некраниальные кости. Кости черепа и кожа – необычные места метастазирования ФРЩЖ. Несмотря на то, что отдаленные метастазы выявляются в процессе диагностики в 11-20% случаев, обнаружение краниальных метастазов в качестве дебюта ФРЩЖ — исключительно редкая ситуация. Кожные метастазы также мало характерны для дифференцированных раков ЩЖ.
Данный клинический случай представляет крайне необычное течение ФРЩЖ, с манифестацией в виде подкожных краниальных метастазов.
- Женщина 65 лет с узлами ЩЖ в анамнезе обратилась к дерматологу с жалобами на быстрорастущие узелки на голове.
- Со слов пациентки, узелки появились 3 года назад, но не росли и никак не беспокоили.
- Изменение температуры кожи (потепление, похолодание), боль, покраснение в области узелков, иррадиацию в голову или шею пациентка отрицает.
- Чувство слабости, потерю веса, перенесенные недавно инфекции или травмы не отмечает.
- Больная не курит, алкоголь употребляет в умеренных количествах по праздникам.
- Из анамнеза: длительное время назад обнаружены узлы ЩЖ, доброкачественные по результатам биопсии (со слов больной).
- Семейный анамнез: отец – лейкемия, мать – меланома.
Физикальное обследование
- По органам и системам — без особенностей.
- Местный статус: два безболезненных кистозных образования серого цвета, в левой височной области (около 5 см в диаметре) и правой теменной области (около 7 см). Признаки воспаления, регионарная лимфаденопатия отсутствуют.
Данные лабораторных и инструментальных методов обследования

Рис.1. Метастатический ФРЩЖ в кости черепа.
- КТ головы: два крупных объемных образования повышенной плотности, расположенные не по оси, с экстра- и интракраниальным компонентами (Рис. 2, 3).

Рис. 2. КТ головы с контрастом и без: во фронтальной области слева (вне оси) имеется большое округлое образование повышенной плотности с относительно гладкими контурами (переднее-задний размер 4,4 см, поперечный размер 4,1 см), разъевшее и частично разрушившее свод черепа и распространяющееся на подкожный апоневроз.

Рис.3. КТ головы с контрастом и без: в теменной области справа и слева (вне оси) имеется большое округлое образование повышенной плотности с относительно гладкими контурами (переднее-задний размер 5,9 см, поперечный размер 6,8 см), охватывающее задний серп мозжечка и верхний сагиттальный синус.
- МРТ головного мозга: видны два гомогенных относительно хорошо дифференцированных образования повышенной плотности размерами 7,1х3,8 и 3,7х4,5 см, расположенные в задней и левой переднебоковой областях свода черепа, с экстра- и интракраниальным распространением, но без сосудистого отека головного мозга и «масс-эффекта» (Рис. 4).

Рис. 4. МРТ головного мозга: Имеется большое гомогенное относительно хорошо дифференцированное образование повышенной плотности размерами 7,1х3,8 см в области заднего свода с интракраниальным (в не оси) и экстракраниальным разрастанием. Опухоль граничит с верхним сагиттальным синусом. Похожее образование размерами 3,7х4,5 см, также относительно хорошо дифференцированное, повышенной плотности расположено в левом переднем латеральном своде, имеет интра- и экстракраниальное распространение.
- Позитронно-эмиссионная томография (ПЭТ) и КТ черепа выявили литический характер образований.
- ПЭТ ЩЖ: 2 фокуса гиперметаболической активности — в левой доле и перешейке.
- УЗИ ЩЖ: множественные узлы в обеих долях ЩЖ, самые крупные – около 2,5 см по наибольшей оси измерения.
Лечение
- Пациентке проведена тотальная тиреоидэктомия (Рис.5).

Рис.5. Макропрепарат удаленной ЩЖ с фолликулярной карциномой.
- Гистопатологическое исследование ЩЖ выявило хорошо дифференцированную фолликулярную карциному ЩЖ, стадия pT2NxM1 в левой доле ЩЖ и фокус классического папиллярного рака ЩЖ размером 1 см в правой доле, на фоне многоузлового зоба (Рис.6).

Рис.6. Гистологический препарат: фолликулярная карцинома с инвазией в прилежащую паренхиму.
- Произведена эмболизация сосудов из системы наружной сонной артерии, питающих метастатические очаги в черепе. После этого образования на голове были резецированы в несколько этапов, с последующей краниопластикой.
- В течение периода наблюдения возникли некоторые послеоперационные осложнения, однако, рецидива ФРЩЖ или метастазов выявлено не было. Тиреоглобулин 4,9 нг/мл (референсные значения 2,8 – 40,9 нг/мл). Пациентке планируется проведение терапии радиоактивным йодом.
- Пик встречаемости ФРЩЖ приходится на шестую декаду жизни.
- Обычно ФР проявляется как узел в ЩЖ, обнаруживаемый самим пациентом или терапевтом при рутинном обследовании, или выявляемый на УЗИ.
- Инвазия опухоли в сосуды отвечает за появление характерных очагов метастазирования.
- Отдаленные метастазы встречаются у 10-15% больных ФРЩЖ, часто бывают множественными, основная их локализация – легкие и кости (особенно — грудина, ребра и позвонки).
- Метастазы РЩЖ в кости черепа встречаются крайне редко, и в последние годы наблюдается тенденция к уменьшению частоты подобных случаев в связи с ранней диагностикой и лечением опухолей ЩЖ.
- Среди всех раков ЩЖ метастазы в кости черепа наиболее характерны для ФРЩЖ, выявляются преимущественно у женщин. В исследовании у 437 пациентов с РЩЖ метастазы в черепные кости были обнаружены лишь у 12 больных, что составило 2,5% случаев.
- Сходным образом, кожные метастазы дифференцированных форм РЩЖ встречаются крайне редко, всего в литературе описано около 30 случаев. Наиболее характерная локализация кожных метастазов – области головы и шеи.
- Однако в большинстве случаев метастазы в кости черепа и кожу обнаруживаются многим позже постановки диагноза и назначения лечения по поводу ФРЩЖ. Дебют заболевания в виде подкожных и черепных метастазов представляет крайне редкий и необычный вариант течения ФРЩЖ.
- Метастазы ФРЩЖ в кости черепа обычно представляют собой мягкие безболезненные медленно растущие узелки, обычно полушаровидной формы, располагающиеся в области затылка.
- Нетипичные проявления включают головную боль, гемипарез, экзофтальм, дисфункцию черепных нервов и нарушение сознания.
- По данным рентгенологического исследования метастатические поражения сопровождаются остеолизом. На КТ обычно выявляются гомогенные образования несколько большей плотности, чем вещество мозга. При ангиографии обнаруживается богатая васкуляризация образований, кровоснабжение осуществляется из системы наружной сонной артерии.
- Для определения места биопсии можно использовать ПЭТ/КТ. У пациентов с установленным диагнозом ФРЩЖ без подтвержденных метастазов оценка возможных очагов может проводиться с помощью однофотонной эмиссионной КТ с I 131 . Сцинтиграфия с Tc 99 является высокочувствительным методом выявления метастазов дифференцированных РЩЖ, утративших способность накапливать I 131 . Комбинация сцинтиграфии с Tc 99 и определения тиреоглобулина в сыворотке – альтернатива сканированию с радиоактивным йодом при дифференцированных РЩЖ в случае повышения уровня тиреоглобулина.
- Костные метастазы обычно плохо поддаются терапии радиоактивным йодом и ассоциированы с плохим прогнозом.
- Хирургический способ должен рассматриваться как один из методов выбора для лечения метастазов в кости. Лечебная резекция единичных костных метастазов приводит к улучшению выживаемости.
- Однако костные поражения часто требуют широкой резекции, при этом возможно развитие одного из самых «грозных» осложнений – профузного кровотечения. В связи с этим перед хирургическим удалением костных метастазов рекомендуется ангиографическая оценка васкуляризации образований, с последующим профилактическим лигированием или эмболизацией питающих сосудов.
- При невозможности хирургического удаления показана радиойодтерапия, наружная лучевая терапия остается для тех случаев, когда метастатический очаг плохо поглощает I 131 .
- После удаления ЩЖ требуется назначение заместительной терапии тиреоидными гормонами для подавления секреции ТТГ, потенцирующего опухолевый рост.
- Рекомендуется регулярное последующее наблюдение с мониторированием концентрации тиреоглобулина.
- ФРЩЖ считается прогностически наиболее благоприятным вариантом, даже при наличии метастазов в костях и легких.
- Однако появление отдаленных метастазов, особенно множественных, значительно снижает выживаемость и в целом ухудшает качество жизни больных ФРЩЖ. В исследовании серии случаев среднее время от момента постановки диагноза до обнаружения метастазов в кости черепа составило 23,3 года. Прогноз в случае метастазирования в целом весьма неблагоприятный: 10-летняя выживаемость пациентов с костными метастазами дифференцированных РЩЖ не превышает 27%.
- Наличие метастазов в кости черепа еще больше ухудшает прогноз. Так, в серии случаев сообщалось о средней продолжительности жизни таких больных около 4,5 лет, что оправдывает необходимость более интенсивного и мультидисциплинарного подхода к лечению данной группы пациентов. Ключевой момент в ведении таких пациентов – регулярное наблюдение и раннее выявление и лечение метастазов, как остаточных, так и рецидивных.
Заключение
- Костная ткань и легкие – наиболее частые места метастазирования ФРЩЖ, однако вовлечение костей черепа – необычное проявление, особенно в качестве первого симптома заболевания.
- Метастазы ФРЩЖ должны рассматриваться с позиций дифференциального диагноза у пациентов с подкожными или остеолитическими гиперваскулярными образованиями в области головы и шеи.
Источник:
Jehangir A, Pathak R, Aryal M. et al. Thyroid follicular carcinoma presenting as metastatic skin nodules. J Community Hosp Intern Med Perspect 2015 Feb 3;5(1):26332. doi: 10.3402/jchimp.v5.26332.
Рак щитовидной железы, особенно медуллярный и анапластический, может очень рано начать метастазировать, значительно снижая шансы пациента на выздоровление. Для данной локализации характерно как лимфогенное (в лимфоузлы шеи и средостения), так и гематогенное метастазирование (в органы грудной и брюшной полостей).
Методы обнаружения метастазов
При подозрении на рак, в первую очередь, выполняют УЗИ, в процессе которого исследуют как саму щитовидную железу, так и регионарные лимфатические узлы. Если они увеличены (поражены метастазами), то прицельно под УЗ-контролем выполняют тонкоигольную аспирационную биопсию с последующим определением уровня опухолевых маркеров в смыве аспирационной иглы. При этом маркером при высокодифференцированном (фолликулярном и папиллярном) раке щитовидной железы является тиреоглобулин, а при медуллярном раке — кальцитонин.
Для отдаленных метастазов злокачественных опухолей щитовидной железы характерна следующая локализация:
- Легкие.
- Костная ткань.
- Органы брюшной полости: печень, надпочечники и др. (характерно для медуллярного рака).
- Головной мозг (редко).
Исходя из этого, если у пациента подозревается рак щитовидной железы, необходимо произвести УЗИ-диагностику брюшной полости, а также забрюшинного пространства. В стандарты обследования при подозрении на отдаленные метастазы или регионарные метастазы в средостение и загрудинные лимфоузлы входит также КТ грудной клетки и брюшной полости с внутривенным контрастированием. Для того чтобы исключить метастатическое поражение костной ткани, используется остеосцинтиграфия.

Лечение метастазов рака щитовидной железы
Сегодня существует значительное количество вариантов лечения метастазов злокачественных опухолей щитовидной железы. Возможность выбора тактики ведения пациента положительно сказывается на прогнозе.
Как лечить метастазы рака щитовидной железы при гипотиреозе
При выборе способов лечения рака у пациентов с гипотиреозом, следует проявлять избирательность. В частности, таким пациентам противопоказана терапия радиоактивным йодом, так как этот метод направлен на подавление выработки щитовидной железой гормонов.

Таким образом, метастазы злокачественных опухолей щитовидной железы при гипотиреозе могут подвергаться следующим методам лечения:
- Хирургическое удаление.
- Системная химиотерапия ингибиторами киназы.
- Фокальная электрохимиотерапия.
В рамках системной химиотерапии нерезектабельного метастатического медуллярного рака щитовидной железы применяется вандетаниб в дозе 300 мг в сутки. При невозможности назначения терапии радиоактивным йодом для лечения метастатического нерезектабельного папиллярного и фолликулярного рака щитовидной железы, назначается сорафениб в дозе 800 мг в сутки.
Противоопухолевые лекарственные средства пациентам с гипотиреозом могут вводиться методом фокальной электрохимиотерапии. При этом эффект введенных локально в метастазы препаратов значительно усиливается за счет действия электрического поля.
Особенности лечения метастазов рака щитовидной железы в костной ткани
Для лечения пациентов с метастазами в костной ткани, рекомендуется проводить терапию радиоактивным йодом. В большинстве случаев положительный эффект наблюдается при лечении йодом активностью 150-200 мКи, но по показаниям может назначаться препарат активностью до 300 мКи.
Метастазы в костной ткани также могут быть удалены хирургическим путем или с помощью дистанционного облучения. Эти методы применяют при наличии единичных очагов поражения, а также для лечения устойчивых к терапии радиоактивным йодом метастазов. В результате дистанционного облучения, у пациентов с костными поражениями можно добиться значительного уменьшения боли на протяжении многих месяцев.
Альтернативой хирургическому лечению и дистанционному облучению для болезненных костных метастазов является минимально-инвазивное чрескожное лечение. В то же время ограниченные очаги, не проявляющие себя какими-либо симптомами, в некоторых случаях могут просто динамически наблюдаться.
Методы обнаружения и лечения метастазов рака щитовидной железы в легких
Основным методом диагностики метастазов в легких при раке щитовидной железы является КТ с введением внутривенного контраста. Применение данного метода является высокоинформативным, позволяет выявить точную локализацию метастазов и общую степень поражения органов грудной клетки.
Чаще всего, очаги поражения в легких бывают множественными и сопровождаются метастатическим поражением лимфоузлов средостения. В связи с этим в подобных ситуациях хирургический метод редко бывает актуален, при таком распространенном процессе решается вопрос о системной терапии.
Показанием к хирургическому удалению очага или применению дистанционной лучевой терапии является компрессия дыхательных путей, вызванная распространением метастазов в средостение. Еще одним основанием для хирургического вмешательства и назначения лучевой терапии считается легочное кровотечение, связанное с обширным поражением ткани легкого.
Кроме того, одним из методов лечения легочных метастазов является радиочастотная аблация. Ее применение оправдано при наличии небольшого количества очагов (3-5) размерами до 4 см.

Альтернативные методы лечения метастазов
Помимо традиционных вариантов лечения метастатического рака щитовидной железы, на сегодняшний день активно используются и новейшие методы терапии, оказывающие значительное влияние на продолжительность жизни и улучшение общего состояния пациента.
К альтернативным методам лечения метастазов злокачественных опухолей щитовидной железы относятся:
- Эндолимфатическая терапия.
- Химиоэмболизация.
- Таргетная терапия метастазов.
- Эмболизация артерий.
- Иммунотерапия.
При эндолимфатическом введении химиотерапевтических препаратов производится установка катетера в лимфатический сосуд. Препарат поступает к пораженным лимфоузлам с помощью специального дозатора. Данный метод лечения особенно актуален при обнаружении метастатических поражений забрюшинных лимфатических узлов.
Химиоэмболизация — способ лечения метастатических очагов злокачественных опухолей щитовидной железы, основой которого является введение противоопухолевых препаратов непосредственно в сосуд, питающий метастазы. Введение цитостатиков при помощи химиоэмболизации является прицельным и значительно снижает риск системных побочных действий данных препаратов.
Таргетная терапия является новейшим методом лечения костных метастазов, основанным на применении человеческих моноклональных антител. Одним из препаратов данной группы является деносумаб — лекарственное средство, способное снижать скорость разрушения костной ткани за счет подавления остекластогенеза.
Методика эмболизации основана на выполнении искусственной эмболии артерий, питающих метастаз. В результате в очаг перестает поступать кислород, что ограничивает образование новых опухолевых клеток и сдерживает рост метастатической опухоли. Эмболизация артерий применяется при невозможности хирургического вмешательства. Однако этот метод имеет весомый минус — при подобном воздействии на очаг, могут пострадать и здоровые клетки.
Способность к метастазированию — одно из ключевых свойств злокачественных опухолей, отличающих их от доброкачественных новообразований. Раковые клетки способны отрываться от первичной опухоли, распространяться в организме и образовывать вторичные очаги — метастазы. Когда это произошло, обычно диагностируют четвертую стадию рака, и прогноз для пациента сильно ухудшается. Как правило, при раке с метастазами невозможно достичь ремиссии. Цель лечения — продлить жизнь пациента и избавить его от мучительных симптомов.
Каждый тип рака склонен метастазировать в определенные органы. Чаще всего вторичные очаги обнаруживаются в легких, печени, головном мозге, костях. Подкожные метастазы и вторичные поражения кожи встречаются редко.
Как часто встречаются кожные и подкожные метастазы рака?
При висцеральных (расположенных во внутренних органах) злокачественных опухолях подкожные метастазы обнаруживаются в 5,3% от всех случаев метастатического поражения различной локализации. На вторичные поражения кожи приходится еще меньше — около 0,7–0,8%. Хотя, в некоторых научных исследованиях авторы указывают показатели до 9%. В 2003 году в мета-анализе было рассмотрено 1080 случаев кожных метастазов рака у 20 380 пациентов. Авторы предположили, что их частота составляет 5,3%.
В целом на данный момент нет точных однозначных данных о том, насколько часто встречаются кожные метастазы рака. В более поздних научных работах приводятся более высокие показатели. Но ученые не считают, что кожные метастазы стали возникать у онкологических больных чаще — просто теперь их лучше диагностируют.
Среди всех злокачественных новообразований кожи 98% составляют первичные опухоли и только 2% — метастатические поражения.
Какие злокачественные опухоли чаще всего метастазируют в кожу?
Теоретически метастазировать в кожу может рак любого типа. Обнаружена связь между частотой возникновения кожных метастазов и распространенностью самой злокачественной опухоли. Иными словами, чем чаще встречается то или иное онкологическое заболевание, тем чаще при нем образуются вторичные очаги в коже. В тройку онкопатологий, при которых наиболее часто обнаруживаются кожные метастазы, входят рак молочной железы у женщин, рак легкого у мужчин и аденокарциномы пищеварительного тракта у обоих полов.
Вероятность поражения кожи наиболее высока при следующих злокачественных опухолях:
- Меланома — около 7–20%. Из этих опухолей происходят до 13% кожных метастазов у мужчин.
- Рак молочной железы — 30%. Ответственен за 70% кожных метастазов у женщин.
- Рак придаточных пазух носа — 12%.
- Рак гортани — 16%.
- Рак ротовой полости — 12%.
- Рак легкого — 24% всех случаев кожных метастазов у мужчин.
- Рак толстой кишки — 19% случаев всех кожных метастазов у мужчин.
Паттерны метастазирования злокачественных опухолей в кожу зависят не только от пола, но и от возраста. Например, у мужчин младше 40 лет чаще всего встречаются кожные метастазы при меланоме, раке толстой кишки, легких. В более старшей возрастной группе к этому списку добавляется плоскоклеточный рак ротовой полости. У женщин в любом возрасте наиболее частой причиной кожных метастазов является рак молочной железы. До 40 лет вместе с ним преобладают злокачественные опухоли яичников и толстой кишки. После 40 лет к этим онкозаболеваниям добавляются меланома и рак легкого.
Симптомы кожных метастазов при раке
Обычно кожные метастазы возникают недалеко от первичной злокачественной опухоли. Их внешний вид бывает разным. Чаще всего первым признаком становится появление твердого, округлого или овального, подвижного, безболезненного узла. Эти образования имеют эластичную консистенцию, их плотность и размеры бывают разными — от едва заметной до крупной опухоли. Узелки могут иметь телесный или красный цвет, при меланоме — синий или черный. Иногда они единичные, а иногда быстро появляются множественные. Кожные метастазы способны распадаться, при этом на них появляются изъязвления, они кровоточат.
Также, в зависимости от внешнего вида, выделяют некоторые специфические формы кожных метастазов:
- Рожистые (эризипелоидные, воспалительные) карциномы выглядят как пятна красного цвета с резко очерченными контурами, горячие на ощупь. Раковые клетки закупоривают лимфатические сосуды, нарушают отток лимфы, и из-за этого может возникнуть отек — лимфедема. Кожа уплотняется, напоминает «лимонную корку». Рожистые карциномы сильно напоминают инфекционный процесс в коже, вызванный некоторыми бактериями, а при локализации на коже молочной железы их бывает сложно отличить от мастита. При стойком воспалении кожи, которое не поддается обычным методам лечения, всегда должно возникать подозрение на метастатическое поражение.
- Склеродермоидные карциномы выглядят как плотные бляшки, напоминающие шрамы. Они возникают из-за того, что раковые клетки распространяются в дерму — соединительнотканный слой кожи, богатый коллагеном.
- Телеангиэктатические карциномы представляют собой пятна, бляшки или узелки красного цвета, которые чаще всего появляются при раке молочной железы после операции в области рубца. Красный цвет обусловлен тем, что в опухолевых очагах присутствуют многочисленные патологически расширенные кровеносные сосуды (телеангиэктазии).
- Герпетиформные метастазы напоминают опоясывающий лишай. Они выглядят как волдыри, пузырьки, узелки и располагаются по ходу нервов, подобно поражению при опоясывающем герпесе. Механизмы возникновения подобных метастатических очагов до конца не изучены, считается, что они распространяются через лимфатические сосуды вдоль нервов.
- Неопластическая алопеция — характерный симптом кожных метастазов в области волосистой части головы. На коже появляется бляшка голубого или фиолетового цвета, напоминающая рубец, и в этом месте выпадают волосы. Это происходит из-за того, что раковые клетки разрушают волосяные фолликулы, вызывают воспаление и разрастание соединительной ткани. В 84% случаев причиной неопластической алопеции становятся злокачественные опухоли молочной железы.
- Рак Педжета — поражение соска и ареолы молочной железы. Согласно наиболее распространенной в настоящее время теории, изначально злокачественная опухоль возникает в ткани молочной железы, и уже затем распространяется по молочным протокам в сосок.
- Подногтевые метастазы обычно болезненные, их часто путают с воспалительными процессами.
- Метастазы сестры Марии Джозеф представляют собой плотные узелки в области пупка. Они могут иметь рыхлый внешний вид, изъязвляться. Чаще всего этот вид метастазов возникает при раке желудка, яичника, толстой и прямой кишки, поджелудочной железы. В 29% случаев первичную опухоль обнаружить не удается. Считается, что метастазы сестры Марии Джозеф распространяются в пупок напрямую из пораженных органов, например, через круглую связку печени (так называемое имплантационное метастазирование), а также с током крови (гематогенно), лимфы (лимфогенно).
- Скрытые кожные метастазы не обнаруживаются внешне. Их выявляют случайно по результатам гистологического исследования, проведенного по другому поводу.
Насколько опасно метастазирование в кожу?
Кожные метастазы при раке встречаются редко, и их появление всегда свидетельствует об агрессивной злокачественной опухоли, запущенном заболевании и ухудшении прогноза. Так, в одном исследовании с участием 4020 онкологических пациентов было установлено, что с момента обнаружения кожных метастазов средняя продолжительность жизни больных составляет от 1 до 34 месяцев, в зависимости от типа и характеристик первичной опухоли.
В другом исследовании с участием 228 пациентов средняя выживаемость при кожных метастазах составила 6,5 месяца. Показатели по отдельным типам рака составили:
- плоскоклеточный рак головы и шеи (кроме кожи) — 8,8 мес.;
- плоскоклеточный рак кожи — 6,5 мес.;
- рак пищевода — 4,7 мес.;
- рак толстой и прямой кишки — 4,4 мес.;
- рак поджелудочной железы — 3,3 мес.;
- рак желудка — 1,2 мес.;
- рак печени и желчного пузыря — менее 1 мес.
Наиболее высокими оказались показатели выживаемости при раке молочной железы — спустя 13,8 месяца после начала наблюдения 50% пациентов остались в живых. При меланоме этот показатель составил 13,5 месяца, а при раке легкого — 2,9 месяца. Некоторые пациенты с раком молочной железы, просты, гортани, плоскоклеточным раком кожи и меланомой смогли прожить больше 10 лет. Наихудшие показатели выживаемости были отмечены при раке легкого.
Как видно из этих данных, всё индивидуально. В целом наиболее хороший прогноз при кожных метастазах отмечается у пациентов со злокачественными опухолями молочной железы. За последние десятилетия показатели выживаемости удалось повысить с помощью более современных химиопрепаратов. В клиниках федеральной сети «Евроонко» применяются наиболее современные методы лечения, оригинальные противоопухолевые препараты последних поколений. Это позволяет добиваться наилучших показателей выживаемости среди пациентов с метастатическим раком.
Как диагностируют кожные и подкожные метастазы?
Иногда кожные метастазы могут стать первым проявлением онкологического заболевания, пока еще первичная злокачественная опухоль не вызывает симптомов. В других случаях они появляются уже после того, как у пациента диагностирован рак с метастазами в других органах. Также метастатическое поражение кожи может стать первым признаком рецидива, причем, нередко это происходит спустя длительное время после операции. Средний промежуток времени от диагностики первичной опухоли до появления кожных метастазов составляет 2–3 года, но описаны и более длительные интервалы, до 22 лет.
Кожные метастазы нередко бывает сложно диагностировать, их легко спутать с первичными доброкачественными и злокачественными новообразованиями кожи, инфекциями, экземой, васкулитами. Большую роль играют врачи-дерматологии, так как обычно именно к ним такие пациенты обращаются в первую очередь.
При подозрении на метастатическое поражение кожи выполняют эксцизионную биопсию. Патологический очаг полностью удаляют и проводят гистологическое исследование. Чтобы определить, из какой злокачественной опухоли произошел метастаз, проводят иммуногистохимический анализ. Определенные белки-маркеры помогают идентифицировать первичное новообразование.
Современные методы лечения
Обычно при вторичном злокачественном поражении кожи присутствуют метастазы и в других органах, поэтому общие принципы лечения те же, что и при любом метастатическом раке. Назначают химиотерапию, таргетную терапию, иммунотерапию. Применяется лучевая терапия и хирургические вмешательства — но в основном в паллиативных целях, так как нет убедительных доказательств, что в данном случае эти методы помогают увеличить продолжительность жизни пациентов.
В ряде случаев применяются другие методы лечения:
- крем Имиквимод обладает иммуномодулирующим действием, помогает усилить противоопухолевый иммунный ответ и уничтожить кожные метастазы при меланоме;
- криотерапия — уничтожение опухолевой ткани с помощью очень низкой температуры путем нанесения жидкого азота;
- фотодинамическая терапия — процедура, во время которой в организм пациента вводят фотосенсибилизатор, накапливающийся в опухолевых клетках, а затем активируют его с помощью света;
- лазерная терапия;
- локальное введение в опухоль цитокинов — молекул, которые активируют иммунные реакции и воспаление;
- электрохимиотерапия — процедура, во время которой в опухоль вводят химиопрепарат, и его действие усиливают электрическими импульсами.
Федеральная сеть клиник экспертной онкологии «Евроонко» специализируется в первую очередь на лечении пациентов с запущенным, метастатическим раком. Наши врачи применяют наиболее современные методики и препараты, которые помогают максимально замедлить прогрессирование заболевания, продлить жизнь больного, избавить его от мучительных симптомов. Мы работаем строго в соответствии с принципами доказательной медицины, руководствуемся наиболее актуальными версиями международных протоколов лечения. Мы знаем, как помочь.
Что такое рак паращитовидных желез? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьяна Александра Георгиевича, онколога со стажем в 31 год.
Над статьей доктора Хитарьяна Александра Георгиевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Рак паращитовидной железы — это злокачественное образование, которое обычно поражает людей в возрасте сорока или пятидесяти лет и возникает в одной из четырёх паращитовидных желёз, расположенных в области шеи и выделяющих паращитовидный гормон, усиливающий выработку кальция в кровь. [1]
Это один из самых редких видов рака. Он составляет 0,005% всех раковых заболеваний. В медицинской литературе описано около 1000 случаев диагностики такой патологии.
Самой частой причиной рака паращитовидной железы являются следующие редкие заболевания, которые передаются по наследству:
- семейный изолированный гиперпаратиреоз;
- синдром множественной эндокринной неоплазии первого типа (MEN1 и 2).
Ещё одной причиной возникновения заболевания является лечение лучевой терапией — оно может увеличить риск развития аденомы паращитовидной железы.
В некоторых источниках встречается информация о следующих факторах риска:
- отравление солями тяжёлых металлов (употребление в пищу продуктов, впитавших выхлопные газы автомобилей, работа с нефтепродуктами, пассивное курение и т. д.);
- авитаминоз;
- неполноценное и недостаточное питание.
Они действительно оказывают влияние на паращитовидную железу, но их роль в формировании рака паращитовидной железы не доказана.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы рака паращитовидных желез
К симптомам рака паращитовидной железы относят: [2]
- слабость;
- гиперкальциемия (высокий уровень кальция в крови) с последующим обызвествлением клапанов сердца и сосудов, аритмиями и развитием артериальной гипертензии ;
- поражение центральной нервной системы, проявляющееся психозами, головной болью и депрессией ;
- развитие кератита (воспаления роговицы) и катаракт на фоне отложения кальция в роговице;
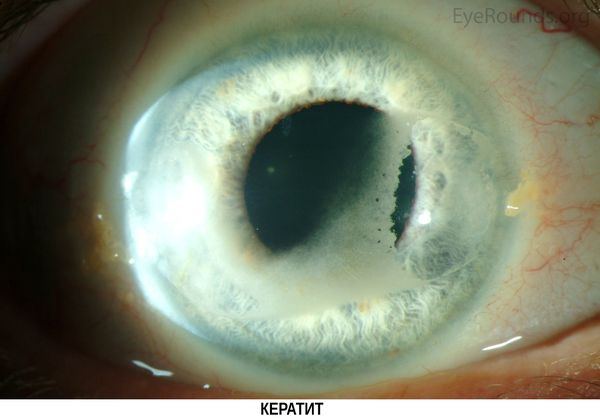
- тошнота и рвота;
- потеря аппетита;
- потеря веса по неизвестной причине;
- сильная жажда (не так, как обычно);
- мочеиспускание, которое происходит чаще, чем раньше;
- запор (от избытка кальция возникает спазм мышечного слоя всего желудочно-кишечного тракта);
- нарушение мышления (неспособность принимать адекватные решения, возбудимость);
- боль в животе, боку или спине, которая не проходит;
- боль в костях;
- остепороз (на фоне вымывания кальция и фосфора из кости и снижения обратного поглощения фосфата в почках вследствие повышенной секреции паратгормона); [3][4]
- шишковидное выпячивание на шее;
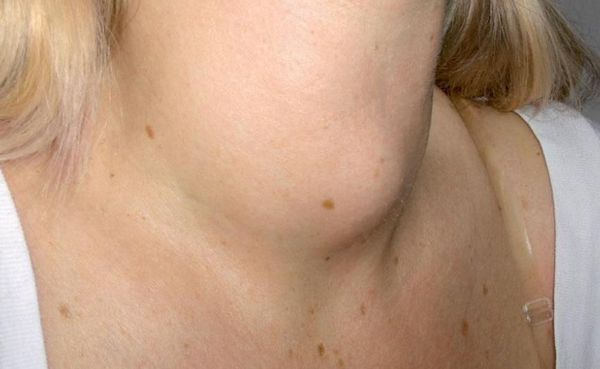
- изменения в голосе (например, хрипота);
- дисфагия — нарушение глотания;
- дисфония за счёт вовлечения возвратного гортанного нерва с последующим его парезом — частичным параличом связанной с ним мускулатуры.
Патогенез рака паращитовидных желез
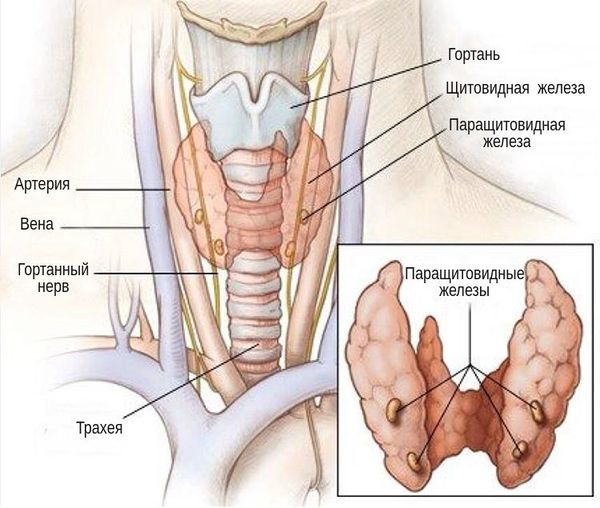
Раковые заболевания возникают, когда генетические мутации накапливаются в критических генах, особенно в тех, которые контролируют рост и деление клеток (пролиферацию) или восстановление повреждённой ДНК. Эти изменения позволяют клеткам расти и бесконтрольно делиться, образуя опухоль. [5] [6]
В большинстве случаев паращитовидного рака такие генетические изменения приобретаются с течением жизни человека и присутствуют только в определённых клетках паращитовидных желёз. Эти изменения, называемые соматическими мутациями, не наследуются. [11] Реже генетические изменения, присутствующие во всех клетках организма, повышают риск развития рака паращитовидной железы. Такие изменения генов, классифицируемые как мутации зародышевых клеток, обычно наследуются от родителей.
Мутации в гене CDC73 встречаются примерно в 70% случаев рака паращитовидной железы. Около трети пациентов с изменениями в этом гене унаследовали мутацию от родителей, при этом она присутствует во всех клетках организма.
Стоит отметить, что у людей, страдающих паращитовидным раком с мутациями генов CDC73, [7] [8] вероятность метастазирования в семь раз выше, чем у пациентов с раком паращитовидной железы без мутаций этих генов. Лица с мутациями генов CDC73 также подвержены более высокому риску рецидива рака и имеют более низкую выживаемость по сравнению с людьми без мутаций этих генов.
Ген CDC73 содержит "инструкцию" для производства белка, называемого parafibromin . Этот протеин найден внутри ядер клеток всего организма. Он является "усмирителем" опухоли, т. е. сдерживает слишком быстрый и бесконтрольный рост и деление клеток. Паращитовидные клетки с изменённым CDC73 геном не производят этот "усмиряющий" протеин, в результате чего клетки начинают расти и делиться бесконтрольно, что может привести к развитию рака паращитовидной железы. [10]
Риск развития рака паращитовидной железы также высок и при некоторых редких генетических синдромах. Так, данное заболевание встречается у 15% лиц с синдромом гиперпаратиреоза и опухолью челюсти и у 1% людей с семейным изолированным гиперпаратиреозом. Оба эти состояния также вызваны мутациями в гене CDC73. В редких случаях рак паращитовидной железы обнаруживается у людей с такой опухолью, как множественная эндокринная неоплазия, которая вызвана мутациями в других генах.
Негенетические факторы также влияют на риск развития рака паращитовидной железы, например, гиперпаратиреоз при хронической почечной недостаточности, рак щитовидной железы и предшествующая лучевая терапия в области шеи.
Предрасположенность к раку паращитовидной железы, вызванному мутацией зародышевой линии, обычно наследуется по аутосомно-доминантному типу. Это означает, что одной копии изменённого гена в каждой клетке достаточно, чтобы увеличить шансы людей на развитие опухоли. Важно отметить, что люди наследуют повышенную вероятность развития рака, а не саму болезнь. Поэтому не у всех лиц, наследующих мутацию, предрасполагающую к развитию рака, в конечном счёте развивается злокачественное новообразование.
Классификация и стадии развития рака паращитовидных желез
Классификации рака паращитовидной железы по гистологическим признакам не существует. На практике используется лишь классификация по стадиям заболевания с учётом распространённости рака в близлежащие и отдалённые органы и лимфатические узлы:
- I стадия рака — опухолевый узел довольно крупный, лимфатические узлы не поражены, метастазы отсутствуют;
- II стадия рака — отличается от первой стадии тем, что опухоль начинает проявлять свою активность: увеличивается в размерах, прорастает в окружающие ткани, возникают метастазы в ближайших лимфатических узлах.
- III стадия рака — опухоль ещё больше увеличивается в размерах, прорастает в ближайшие ткани и даже органы, подтверджается наличие метастазов во всех группах регионарных лимфатических узлов;
- IV стадия рака — опухоль достигает внушительных размеров, также прорастает в ближайшие ткани и органы, возникают метастазы в лимфатических узлах, также они поражают и другие органы (отдалённые метастазы).
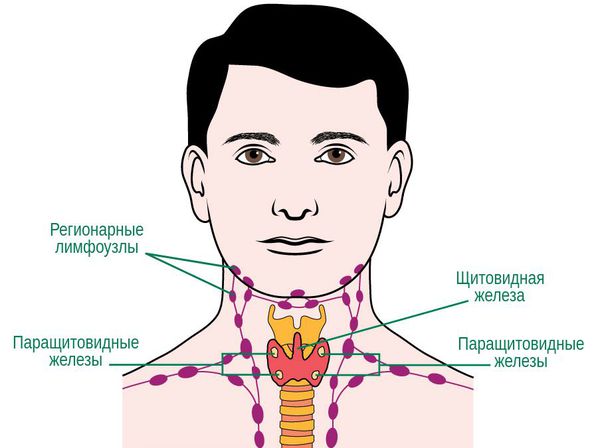
Осложнения рака паращитовидных желез
Осложнения рака паращитовидной железы:
- парез возвратного гортанного нерва из-за сдавления его опухолью;
- нарушения психического статуса — преобладание психоза с переходом в более апатичные состояния (депрессию, усталость, невозможность ясно мыслить);
- нарушение эвакуации и моторики желудочно-кишечного тракта — колоностаз (хроническое скопление кала в толстой кишке) и постоянные запоры;
- метастатическая опухоль — это тот же тип рака, что и первичная опухоль, например, если паращитовидный рак распространяется на лёгкое, то раковые клетки в лёгком на самом деле являются паращитовидными раковыми клетками. [12][13]
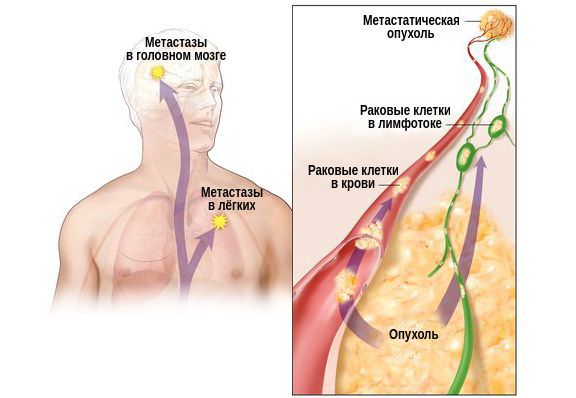
Наиболее серьёзным осложнением рака паращитовидной железы является гиперкальциемия, так как большинство смертей при данном виде рака происходит именно в результате тяжёлой, трудно контролируемой гиперкальциемии, а не самой злокачественной опухоли .
Обычно рак имеет свойство возвращаться, т. е. рецидивировать, поэтому могут потребоваться дополнительные операции, в результате которых вероятно возникновение послеоперационных осложнений:
- охриплость или изменение голоса в результате повреждения нерва, контролирующего голосовые связки;
- инфекция в месте операции;
- низкий уровень кальция в крови (гипокальциемия) — потенциально опасное для жизни состояние;
- рубцевание.
Если оперативное вмешательство проводит опытный специалист, то вероятность возникновения таких осложнений невысока.
Диагностика рака паращитовидных желез
Для диагностики заболевания проводятся различные лабораторные и инструментальные исследования.

Метастазы — злокачественные клетки, отделившиеся от первичного новообразования и перенесенные с током крови или лимфы в другие участки тела. Зачастую метастазы в органах и тканях обнаруживаются на поздних стадиях онкопатологии. Именно поэтому очень важно вовремя понять, является ли обнаруженная у человека опухоль первичным очагом и распространяет ли он патологические клетки за свои пределы.
Метастазы — что это такое
О том, что такое метастазы при раке и насколько они опасны, знают не только врачи — для людей с онкопатологиями этот термин особенно пугающий. Появление метастазов значит, что раковые клетки оторвались и начали перемещаться из очага, возникшего первым. Результатом их распространения становится образование опухоли в других органах, тканях.
Распротраняются патологические клетки по сосудам с током крови (гематогенные) и лимфы (лимфогенные). Метастазы попадают в кровеносное и лимфатическое русло в случае травмирования сосудов, расположенных в непосредственной близости от первичной опухоли.
В крови и лимфе обнаруживаются циркулирующие опухолевые клетки (ЦОК). Когда они прикрепляются к стенке сосуда или к органу, через который он проходит, метастазы выходят за пределы своего транспортного коридора и начинают активно делиться.
В случае, когда человек обладает крепким иммунитетом, метастазы не образуют новые опухоли. Намного опаснее ситуация, при которой иммунная защита организма ослаблена. Тогда появление аномальных клеток приводит к быстрому образованию и росту множественных очагов опухоли, которые нарушают структуру нормальных тканей, сдавливают жизненно важные органы, вызывают сильные боли и приводят к гибели человека.
Симптомы метастазов
В зависимости от того, в каком органе из-за распространения аномальных клеток сформировалась опухоль, возникают характерные симптомы. Например, метастазы в трубчатых костях, позвоночнике вызывают их хрупкость, возникают множественные переломы. Человек испытывает нестерпимые боли.
При появлении вторичных очагов опухоли в головном мозге возникают характерные симптомы:
- судороги;
- головные боли;
- приступы головокружения;
- обмороки;
- сенсорные искажения или полная потеря функции (в зависимости от расположения опухоли);
- расстройства психики;
- нарушаются когнитивные процессы.
Симптомы метастазов в легких (они возникают на фоне рака ЛОР-органов, молочной железы, прямой кишки и других органов):
- одышка;
- частые инфекционные заболевания легких и бронхов;
- приступы кашля с примесями крови в мокроте.
Появление множественных вторичных очагов в печени сопровождается желтухой, сильной интоксикацией.
Стадии развития метастаз
Риск появления метастазов в других органах зависит от вида рака и стадии на которой выявлена первичная опухоль. Если первичное новообразование диагностировано рано, и пациент с ним получил лечение на первой стадии, то риск метастазирования сведен к минимуму.
Онкологи выделяют несколько стадий развития вторичных опухолевых очагов:
- аномальные клетки отделяются от первичного очага, продвигаются к стенке сосуда, проникают внутрь него;
- патологические клетки мигрируют с потоком крови или лимфы, прикрепляются к стенке сосуда другого органа;
- аномальные клетки проникают вглубь ткани, активно делятся и формируют новый онкологический очаг.
Скорость его развития и симптомы, которые испытывает больной человек, зависят от вида рака, его агрессивности, локализации вторичного новообразования.
Диагностика метастаз
Выявить метастазы удается с использованием различных диагностических методов. Наиболее эффективными для обследования больных с подозрением на метастазы являются:
-
(компьютерная, магнитно-резонансная, позитронно-эмиссионная); (обзорный снимок);
- ультразвуковое сканирование; .
Метод диагностики врачи определяют в индивидуальном порядке, ориентируясь на вид рака, предполагаемое место, где сформировалась вторичная опухоль (по симптомам) и особенностям крово- и лимфообращения в области первичного новообразования.
Диагностику с целью выявления метастазов проводят как до начала первого курса лечения, так и после удаления первичной раковой опухоли.
Лабораторные исследования также очень информативны, если нужно обнаружить вторичное новообразование и определить характер метастазов на ранних стадиях.
Один из наиболее эффективных методов — ранняя иммунологическая диагностика. Она позволяет выявить единичные циркулирующие опухолевые клетки или целые их конгломераты, вовремя начать лечение и не допустить усугубления патологического процесса.
Циркулирующие опухолевые клетки очень коварны — всего несколько их, попавших в кровоток, может перенестись в головной мозг, легкие, печень или другие органы. Там клетки могут пребывать в состоянии ожидания в течение долгих лет. В случае, если возникает достаточно сильный стимул, они начинают быстро размножаться и формируют опухоль.
ЦОК практически не реагируют на облучение и воздействие химиопрепаратами. Анализ крови на ЦОК позволяет выявить их во время лечения и по окончании полного курса. Те пациенты, у которых после терапии обнаруживаются ЦОК, причисляются к группе повышенного риска, у них могут появиться метастазы.
При каких видах рака выявляется ЦОК
Анализ крови на циркулирующие опухолевые клетки позволяет обнаружить их при большинстве раковых процессов, развивающихся из эпителиальных тканей и при меланоме. Максимально информативна диагностика по крови при новообразованиях молочной железы у женщин, предстательной — у мужчин, а также при раке прямой кишки.
Врачи делают вывод о наличии гематогенных или лимфогенных метастазов, если показатель ЦОК на 7,5 мл венозной крови превышает:
- 5 единиц (при онкопроцессах в молочной и предстательной железе);
- 3 единицы (при колоректальном раке).
Более высокие показатели сопряжены с большой угрозой метастазирования и коротким периодом ремиссии.
Диагностика по методу ДОК
Чтобы вовремя выявить метастазы при меланоме, раке молочной железы важны и другие методы лабораторной диагностики. Так, единичные патологические клетки удается обнаружить в костном мозге при помощи анализа диссеминированных опухолевых клеток (ДОК). На основании этого исследования специалисты определяют реальную распространенность аномальных клеток и степень риска появления метастатических очагов.
Как проводится анализ на ЦОК и ДОК
Иммунологическое исследование клеток костного мозга (диссеминированые опухолевые клетки), 6 цветная проточная цитометрия;
Иммунологическое исследование опухолевых клеток периферической крови (циркулирующие опухолевые клетки), 6 цветная проточная цитометрия.
ЦОК и ДОК — диагностика относится к числу жидкостных исследований. Для выявления онкологических клеток по методике ЦОК у пациента берут порцию венозной крови, для ДОК проводится стернальная пункция (забор образца костного мозга, от 0,5 до 1 мл).
Полученный биоматериал инкубируют с добавлением специальных антител, а затем определяют количество и качество аномальных клеток, их жизнеспособность.
Диагностика по методу ЦОК и ДОК дает возможность:
- сделать прогноз относительно опасности роста метастазов в ближайшее время и в будущем;
- максимально точно оценить степень распространенности патологического процесса и эффективность применяемых методов лечения.
Особенности лечения метастазов
Чтобы уничтожить метастазы, применяются хирургические и консервативные методы лечения.
Часто метастазы в лимфоузлах, отдельные очаги, расположенные в органах удаляют одновременно с основной опухолью. Проводится операция по удалению метастазов при помощи традиционных хирургических методов. С этой же целью применяется кибер-нож и протонно-лучевая терапия.
Чтобы остановить распространение новых очагов рака, после операции проводится курс, в котором сочетаются химио— и таргетная терапия, а также облучение.
Противоопухолевые препараты больному вводят внутривенно, в некоторых случаях применяется методика артериального введения лекарства максимально близко к пораженному органу. Комплексное лечение останавливает метастазирования и вызывает уменьшение опухоли.
Своевременно сделанные анализы позволяют выявить онкозаболевания на самых ранних этапах, провести лечение и минимизировать угрозу множественных метастазов при уже имеющихся онкообразованиях.
Пройти иммунологическую диагностику клеток костного мозга (ДОК) или исследование опухолевых клеток, циркулирующих в периферической крови (ЦОК) можно в лабораторном отделении нашего центра.
Читайте также:

