Мази при лучевом дерматите
Обновлено: 18.04.2024
Независимо от характера излучения возникают однотипные изменения: ранний и поздний дерматит. Ранний лучевой дерматит развивается при воздействии больших доз ионизирующего излучения и имеет короткий латентный период. Острые повреждения возникают примерно через 2 мес после воздействия ионизирующего излучения и проявляются в виде эритемы, буллезных изменений и ограниченных очагов некроза.
Развитие злокачественных новообразований кожи возможно при позднем лучевом дерматите. Поздний лучевой дерматит может развиться иногда спустя десятилетия после рентгеновского облучения. Для него характерна пестрая клиническая картина: очаги гипер- и депигментации, рубцовые изменения, участки ограниченного гиперкератоза, телеангиэктазии и длительно не заживающие трофические язвы. Последние вначале имеют вид трещин на участках рубцовой атрофии, затем постепенно увеличиваются, приобретают неправильные очертания, покрываются кровянистой коркой. Признаком малигнизации такой язвы является краевое уплотнение в виде валика. Обычно на фоне позднего лучевого дерматита развивается плоскоклеточный рак, гораздо реже — базально-клеточный; на фоне очагов ограниченного гиперкератоза — бовеноидная гиперплазия и болезнь Боуэна.
Обнаруживают атрофию эпидермиса, фиброз соединительной ткани, облитерацию кровеносных сосудов, исчезновение всех придатков кожи.
Диагноз «поздний лучевой дерматит» ставят на основании характерной клинической картины (участки гипер- и депигментации, телеангиэктазии, рубцовые изменения, очаги гиперкератоза, трофические язвы) и указаний в анамнезе на факт воздействия ионизирующего излучения.
Среди общих методов лечения рекомендовано применение препаратов общеукрепляющего действия, витаминов, противосклеротических средств и средств, улучшающих микроциркуляцию в тканях. Назначают солкосерил Δ внутримышечно по 2 мл 2 раза в сутки (курс лечения составляет 4–6 нед), биостимуляторы (экстракт алоэ Δ ), витамины группы В, ферменты (липаза), препараты никотиновой кислоты (ксантинола никотинат). Использование средств для наружного применения направлено на ускорение эпителизации эрозий и язв.
При развитии на фоне позднего лучевого дерматита ограниченных очагов гиперкератоза показана криодеструкция с экспозицией до 1 мин после предварительного снятия роговых чешуек 10% салициловым вазелином. Низкотемпературное воздействие можно повторять 2–3 раза с интервалом 8–10 дней. Эффективны мази, содержащие 5% фторурацила или фторафура Δ (тегафура) или 30–50% проспидина Δ и т.д.
Лучевой дерматит (радиационный или рентгеновский дерматит) — это воспалительные изменения, происходящие в коже в результате воздействия ионизирующего излучения. Клинические проявления лучевого дерматита зависят от дозы облучения. В остром периоде возможно покраснение, возникновение пузырей и образование плохо заживающих язв. В более позднем периоде возникает сухость и атрофические изменения, может развиться рак кожи. Характерная клиническая картина и четкая связь возникновения заболевания с ионизирующим излучением обычно не вызывает сомнений в постановке диагноза.
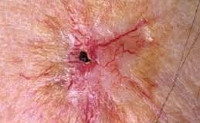
Общие сведения
В наше время лучевой дерматит может возникать в связи с профессиональной деятельностью (у рентгенологов) и при аварийных ситуациях. Он также может быть терапевтическим, то есть развившимся в результате лучевой терапии, которая применяется в лечении злокачественных опухолей и некоторых болезней кожи.

Симптомы лучевого дерматита
Повреждения кожи ионизирующим излучением делят на ранние и поздние. Ранние проявляются в период облучения или в течение 3-х месяцев после него. Поздние повреждения кожи могут развиваться спустя годы после лучевого воздействия. Между ранними и поздними лучевыми повреждениями существует промежуточный период длительностью от нескольких месяцев до многих лет.
Облучение кожи в дозе 12-20 Гр приводит к развитию буллезной формы лучевого дерматита. Она возникает на фоне покраснения, зуда, болезненности, отечности кожи и характеризуется появлением серозных пузырей. Когда пузыри вскрываются, на их месте образуются эрозии, которые покрываются корками и заживают в течение 2-3 месяцев. Буллезный лучевой дерматит сопровождается увеличением регионарных лимфоузлов, повышением температуры тела и выпадением волос.
При дозе облучения более 25 Гр развивается некротическая форма лучевого дерматита. Она сопровождается выраженными болями, высокой температурой, слабостью, бессонницей. Тяжесть состояния пациента зависит от площади пораженного участка кожи. Кожные проявления проходят от стадии покраснения и пузырей до образования длительно незаживающих язв. Причем язвы могут возникать в обход буллезной стадии.
Хронический лучевой дерматит может быть следствием острого или развивается первично в результате многократного воздействия на кожу малых доз ионизирующего излучения. Его возникновению способствуют повышенная инсоляция, сахарный диабет, воздействие на кожу химических раздражителей, сосудистая патология, гнойная инфекция и др. К проявлениям хронического лучевого дерматита относятся: сухость кожи, образование трещин, гиперкератоз, участки гипо- и гиперпигментации, атрофические лучевые язвы.
Лечение лучевого дерматита
Лечение эритематозной формы лучевого дерматита проводится кортикостероидными кремами. При буллезной и некротической формах показано купирование болевого синдрома и противовоспалительная терапия. Пузыри вскрывают или отсасывают их содержимое. Для улучшения заживления эрозий и язв применяют кортикостероидные мази и 10% метилурациловую мазь. Некротическая форма дерматита часто требует хирургического иссечения некротизированного участка.
Хронический лучевой дерматит с невыраженной кожной атрофией не нуждается в активном лечении. Необходимым является исключение раздражающих факторов и применение питательных кремов. При выраженной симптоматике назначают противовоспалительные и эпителизирующие средства (кортикостероидные мази, препараты из сыворотки крови молочных телят и др.). При образовании длительно незаживающей лучевой язвы показано ее иссечение.
Прогноз при лучевом дерматите
На фоне хронического лучевого дерматита может начаться развитие базалиомы или плоскоклеточного рака кожи. Примерно в половине случаев это происходит через 7-12 лет после многократного и длительного облучения. Однако возникновение подобных осложнений может наблюдаться и через десятки лет.
Варикозный дерматит – это локальное воспалительное поражение кожи нижних конечностей, встречающееся у людей с хронической венозной недостаточностью. Дерматит при варикозе представлен зудящими экзематозными очагами на голенях в виде мокнущих бляшек, везикул, корочек. Воспалительные изменения сочетаются с варикозными венами, гиперпигментацией, липодерматосклерозом и трофическими язвами. Диагноз устанавливают по клиническим данным, в трудных случаях проводят УЗДС вен, биопсию кожи с гистологическим анализом. Лечение предполагает медикаментозную коррекцию (системную, местную), компрессионную терапию, инвазивные вмешательства.
МКБ-10
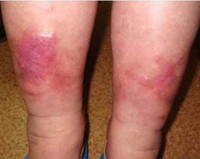
Общие сведения
Варикозный дерматит (застойный, гравитационный дерматит, варикозная экзема) характерен для 2,7–10% пациентов с венозной недостаточностью нижних конечностей. Обычно с ним сталкиваются люди после 50 лет – в этой группе распространенность патологии составляет 6–7%, но увеличивается с каждым десятилетием. В пожилом и старческом возрасте изменения на коже встречаются уже в 20–22% случаев. Гендерные и географические различия неоднозначны: имея относительный перевес у женщин-европеек, застойная экзема показывает значительную распространенность среди мужчин индийской национальности.

Причины
Главной причиной кожной патологии при гравитационном дерматите признана хроническая венозная недостаточность. Она вызывает комплекс нарушений, которые у ряда пациентов провоцируют воспалительный экзематозный процесс. На развитие болезни влияют следующие факторы:
- Трофические язвы. Вокруг язвенных дефектов возникает вторичный периульцерозный дерматит. Его развитию способствуют гиперчувствительность к препаратам местного действия, мацерация кожи при наложении мазевых повязок.
- Травмы и хирургические вмешательства. В условиях венозного застоя повреждение кожных покровов при травмах и хирургических вмешательствах ухудшает защитные свойства эпителия, ускоряет развитие воспалительного процесса, углубляет трофические расстройства.
- Сенсибилизация к микробам. Варикозную экзему называют разновидностью микробной, указывая на этиологическую связь с аллергизацией организма к антигенам резидентной и транзиторной флоры (золотистого стафилококка, бета-гемолитического стрептококка, дрожжеподобных грибков).
- Глубокие тромбозы и тромбофлебиты. Частота дерматита возрастает при указании в анамнезе на случаи глубоких тромбозов и тромбофлебита. Заболевания сопровождаются клапанной деструкцией, поддерживающей венозную гипертензию даже после реканализации стеноза.
К немодифицируемым факторам риска дерматита относят женский пол, наследственную предрасположенность (ассоциацию с антигенами HLA-B22HLA-Cw1). Неблагоприятное влияние оказывают ожирение, а также особенности образа жизни: гиподинамия, работа, связанная с длительным стоянием.
Патогенез
Механизм развития варикозного дерматита изучен достаточно хорошо. Дерматологические расстройства во многом объясняются эндотелиальной дисфункцией и воспалением. Важнейшая роль отводится венозной гипертензии с повышением гидростатического давления, усилением капиллярной проницаемости, экстравазацией эритроцитов и плазменных белков. Это провоцирует отек периваскулярных тканей, отложение в них гемосидерина, образование гиалиновых манжет. Так формируется микроангиопатия, нарушающая диффузию кислорода и питательных веществ.
Замедление кровотока сопровождается лейкоцитарной адгезией, активацией нейтрофилов и макрофагов. Проникая в ткани, клеточные элементы высвобождают провоспалительные медиаторы, протеазы, активные формы кислорода, инициируя перикапиллярное воспаление. Ионы железа из отложений гемосидерина усиливают перекисное окисление липидов, активируют матриксные металлопротеиназы, создавая своеобразный порочный круг. Накопление в микроциркуляторном русле тромбоцитов с нарушением баланса коагуляции и фибринолиза запускают процесс локального тромбоза.
Последующий дисбаланс в капиллярной сети провоцирует фиброз и ремоделирование тканей, липодерматосклероз. Наблюдается дисфункция лимфатических сосудов, образуются звездчатые склеротические зоны, обедненные капиллярами (белая атрофия). Эти же процессы позже инициируют формирование язвенных дефектов. Кожному воспалению свойственна эпидермальная дисфункция (нарушение барьерных свойств, гиперпролиферация, десквамация), что ведет к развитию астеотической (сухой) экземы и присоединению микробной флоры.
Классификация
Застойный дерматит входит в структуру хронических венозных заболеваний по международной классификации CEAP, учитывающей клинические, этиологические, анатомические и патофизиологические критерии. Патологию относят к группе C4 (кожные изменения), состоящей из двух подгрупп – C4a (гиперпигментация, экзема) и C4b (белая атрофия, дерматосклероз). В практической флебологии различают несколько форм варикозного дерматита:
- Острый и хронический. Согласно клинической стадийности, во многих случаях патология протекает остро, с развернутой симптоматикой. Абортивные варианты встречаются реже. Переходя в хроническую стадию, процесс характеризуется периодическими обострениями и ремиссиями.
- Первичный и вторичный. Возникая на внешне неизмененной коже либо с признаками гемосидероза (но без трофических язв), экзема считается первичной. Вторичный дерматит называют периульцерозным, формирующимся вокруг участков активного язвообразования.
- Неосложненный и осложненный. Гладкое течение патологии наблюдается на ранних стадиях воспалительного процесса. Осложнения обусловлены прогрессированием застойных и воспалительных явлений при несвоевременной и неадекватной терапии.
В дополнение к перечисленному, учитывается степень выраженности кожных проявлений (локализованные, распространенные). Представленная классификация способствует более четкому формулированию клинического диагноза, и, как следствие, выбору правильной лечебной тактики.
Симптомы варикозного дерматита
Признаки заболевания обычно возникают на коже внутренней поверхности нижней трети голени. Иногда процесс распространяется на латеральные участки, голеностопный сустав, стопу. Как симптом венозной недостаточности сначала появляется мягкий отек, более выраженный в вечернее время. Застойные явления сопровождаются пятнистой коричневой пигментацией, возникающей из-за отложения гемосидерина. Кожа выглядит сухой и чешуйчатой, появляется зуд.
Хотя дерматит носит диффузный характер, в ряде случаев он проявляется изолированными бляшками. Интенсивный зуд приводит к многочисленным расчесам, за которыми следуют мокнутие и корки. Высыпания носят полиморфный характер, когда на одном участке концентрируются различные элементы с четкими границами, серозной или серозно-геморрагической экссудацией. Эритематозные очаги покрываются пластинчатыми чешуйко-корками, на периферии образуются микровезикулы.
Острые формы сопровождаются зудящими бляшками с ярко выраженным экссудативным компонентом и пузырьками. Иногда на этом фоне появляются импетигинозные корки и пустулы вследствие бактериальной суперинфекции. Воспаление может переходить на подкожную клетчатку, проникая субфасциально и сопровождаясь болью. Сенсибилизация тканей к компонентам местной терапии у многих пациентов запускает вторичную диссеминацию: пятна приобретают симметричный характер, особенно на передней поверхности противоположной голени, бедрах. Такая экзема может охватывать верхние конечности, туловище, лицо.
Для хронического варикозного дерматита характерна выраженная лихенификация. В слабо васкуляризованных участках возникают красно-цианотичные бляшки. Покрываясь грубыми чешуйками, кожа утолщается и становится неровной. Постепенно наблюдается уплотнение подкожной клетчатки и глубокой фасции – округлая манжета, сдавливающая дистальную часть голени, делает ее похожей на перевернутую бутылку шампанского. Кожа интенсивно пигментирована с белыми рубцами звездчатой формы.
Осложнения
Запоздалое или неадекватное лечение застойной экземы способствует появлению длительно не заживающих трофических язв. Нарушение целостности эпидермального барьера способствует вторичному микробному обсеменению экзематозных очагов с развитием поверхностной (импетиго) или глубокой (целлюлит, рожа) суперинфекции. К прямым следствиям варикозного дерматита относят липодерматосклероз (хронический вариант панникулита), лимфедему, белую атрофию. У 60% пациентов наблюдают аутосенсибилизацию и контактный аллергический дерматит. Патология повышает риск кератоакантомы и плоскоклеточного рака, ухудшает качество жизни, приводя к психологическим проблемам и депрессии.
Диагностика
Заболевание выявляют на основании клинической картины с достаточно характерными кожными симптомами, возникающими на фоне явлений венозной недостаточности. При нетипичных вариантах варикозного дерматита в диагностике могут использоваться дополнительные методы:
- УЗДС вен нижних конечностей. Применяется для оценки гемодинамики или диагностики глубокого тромбоза при наличии кожных изменений без явной несостоятельности оттока. Чтобы выявить рефлюксы, ультразвуковое ангиосканирование проводят в горизонтальном и вертикальном положении пациента. При трофических нарушениях параллельно исследуют артериальную гемодинамику.
- Гистологический анализ кожных биоптатов. Показывает признаки воспалительного процесса с явлениями акантоза и гиперкератоза эпидермиса, отложением гемосидерина в дерме. О микроангиопатии свидетельствуют расширение и удлинение капилляров, увеличение количества коллагена IV типа в базальной мембране, образование фибриновых манжет.
Определенную информацию дает дерматоскопия, обнаруживающая групповые или распределенные по всему очагу клубочковые сосуды. Если симптоматика усугубляется, несмотря на активную терапию, то для выявления вероятной сенсибилизации назначают аллергические пробы. Оценку течения раневого процесса при сопутствующих язвах проводят с помощью микроскопического и культурального анализа мазков.
Иногда у хирурга-флеболога могут возникнуть трудности при дифференциальной диагностике заболевания с истинной или сухой экземой, поверхностными дерматомикозами, аллергическим контактным дерматитом. Приходится исключать и другие заболевания – B-клеточную лимфому, саркому Капоши. В этом помогают смежные специалисты (дерматолог, онколог) и результаты дополнительных исследований.
Лечение варикозного дерматита
Терапевтическая коррекция варикозной экземы предполагает воздействие на первичный процесс (хроническое заболевание вен) и кожные проявления. Пациентам показано комплексное лечение, состоящее из нескольких аспектов:
- Медикаментозная терапия. Системное лечение осуществляется венотониками, антибиотиками (в случае вторичного инфицирования), кортикостероидами (при затяжном течении и аутосенсибилизации). Местное лечение заключается в очистке очагов, наложении влажно-высыхающих повязок с антисептиками. При зуде эффективны топические глюкокортикоиды (в форме крема), ингибиторы кальциневрина.
- Эластическая компрессия. При выраженном отеке применяются эластические бинты короткой растяжимости. В дальнейшем показано использование трикотажных изделий (носки, чулки, колготы) с номинальным давлением 20–30 мм. рт. ст. Но при сопутствующей артериальной недостаточности компрессионная терапия противопоказана.
- Инвазивные методы. Наличие язвенных поражений является показанием для раннего оперативного лечения. Применяются эндоваскулярные техники (склеротерапия, лазерная коагуляция, радиочастотная абляция) или флебэктомия поверхностных участков. Отсроченная коррекция выполняется после ликвидации дерматологических проявлений.
Для улучшения венозного оттока рекомендуют поднимать ноги во время сна на 15 см выше уровня сердца, выполнять упражнения лечебной гимнастики. В устранении застойной пигментации отмечена эффективность фототерапии. Отдельное внимание уделяется уходу за кожей ног – мытью с мягкими средствами, увлажнению эмолентами.
Прогноз и профилактика
Прогноз определяется причиной варикозного дерматита и его течением. Обычно заболевание принимает хроническую форму и плохо поддается излечению. Но запаздывание с активной коррекцией может стать причиной осложнений и сопутствующих расстройств, среди которых есть достаточно серьезные состояния. Общие превентивные мероприятия включают нормализацию массы тела, поддержание физической активности, ношение удобной обуви и одежды. Вторичная профилактика предполагает прием венотоников и эластическую компрессию.
2. Патоморфология варикозной экземы/ Иванов Е.И., Низамов Ф.Х., Речкалов А.А., Золотухина Е.В.// Медицинская наука и образование Урала. – 2017 – Т. 18, №4(92).
3. Сравнительная характеристика безоперационных методов лечения венозных трофических язв и варикозной экземы: Автореферат диссертации/ Иванов Е.И. – 2006.
4. Clinico-epidemiological study of stasis eczema/ Shankar SV et al.// Int J Res Med Sci. - 2017 Sep;5(9).

Рассматривая, какие мази применяют при дерматите, стоит сразу сказать, что они делятся на две большие группы: гормональные и негормональные. Они отличаются не только составом, но также степенью эффективности и безопасности.
Мазь считают лучшей от дерматита на коже у конкретного пациента, если она отвечает ряду требований:
- эффективно снимает жжение и зуд;
- купирует острые и хронические воспалительные процессы;
- увлажняет кожу;
- снижает выраженность болевых ощущений;
- препятствует проникновению в очаги воспалений вирусов, грибков и бактерий (об этом говорит отсутствие вторичных присоединившихся инфекций).
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
- Антисептические. Действие направлено на то, чтобы обеззаразить кожу и исключить проникновение бактерий через образующиеся язвочки.
- Противовоспалительные. Направлены на снятие зуда и раздражения, устранение воспалительных процессов.
- Увлажняющие. Косвенно способствуют выздоровлению за счет восстановления водного баланса кожи.
- Регенерирующие. Их основное действие – стимуляция процессов заживления за счет активации естественной регенерации кожного покрова.
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
- Бепантен,
- Пантенол,
- Цинковая мазь,
- Радевит,
- Видестим,
- Левосин,
- Фенистил,
- Топикрем.
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
- могут вызывать аллергию у людей, склонных к аллергическим проявлениям;
- проявляют свое действие не при всех видах дерматита, чаще при контактном и аллергическом.
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
- слабые,
- средние,
- сильные,
- очень сильные.
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
- Гидрокортизоновая,
- Целестодерм,
- Акридерм,
- Адвантан,
- Элоком,
- Дермовейт,
- Фуцикорт.
Главные недостатки гормональных мазей при лечении дерматита:
- Привыкание. Самый главный минус, который заключается в том, что со временем мазь перестает быть эффективной для лечения конкретного пациента. Одни и те же активные компоненты гормональных мазей вызывают привыкание.
- Побочные эффекты. Ввиду гормональной природы такие мази имеют множество неприятных побочных действий. Они проявляются при неправильном или слишком долгом применении. В тяжелых случаях может развиться атрофия кожи и даже недостаточность надпочечников.
- Наличие синдрома отмены. Как и в случае с негормональным, при использовании гормональных мазей нельзя прерывать курс и пропускать нанесение. Особенно сильно синдром отмены проявляется при резком отказе от гормонального средства. Это проявляется в том, что симптомы дерматита могут внезапно вернуться. По этой причине гормональные средства отменяют постепенно, уменьшая дозу и количество нанесений.
- венерические заболевания;
- туберкулез;
- беременность и лактацию;
- герпес;
- бактериальные или грибковые поражения кожи.
Какую же мазь использовать
Как видно из обзора мазей от дерматита, и гормональные, и негормональные средства нельзя назвать идеальными для лечения такого заболевания. Клиника «ПсорМак» предлагает в качестве альтернативы и эффективную, и безопасную мазь. Она создана по собственной рецептуре и показывает свою эффективность уже в течение более 25 лет.

В составе мази отсутствуют гормоны. Вместо них только натуральные природные компоненты, которые делают мазь безопасной для детей, беременных и кормящих. Мазь не вызывает побочных эффектов, не приводит к аллергии и обострению симптомов.
Кроме того, мы комплексно подходим к лечению заболевания, прибегая к всесторонней работе с пациентом путем психотерапии, игло- и гирудотерапии. Еще мы разрабатываем для пациентов индивидуальную диету. Такой подход позволяет добиться стойкой ремиссии до 6 лет, что подтверждают отзывы и результаты лечения наших пациентов.
Местные лучевые повреждения, развивающиеся преимущественно при лучевой терапии злокачественных опухолей, отличаются торпидностью к лечению различными медикаментозными средствами. Лучевые повреждения покровных тканей (кожи, слизистых) и внутренних органов
Местные лучевые повреждения, развивающиеся преимущественно при лучевой терапии злокачественных опухолей, отличаются торпидностью к лечению различными медикаментозными средствами. Лучевые повреждения покровных тканей (кожи, слизистых) и внутренних органов, как следствие воздействия ионизирующего излучения в суммарной очаговой дозе 60—70 Гр., проявляются в виде хронических эпителиитов и дерматитов, с прогрессированием их в лучевые язвы кожи, лучевые проктиты, циститы и т. п. В патогенезе таких повреждений, наряду с нарушением микроциркуляции, ведущее значение играет прямое воздействие излучения на клетки и подавление репаративных процессов. В дальнейшем на передний план выходят присоединение инфекции поврежденных тканей и усугубление негативных процессов заживления поврежденных тканей [1]. Вот почему в комплекс медикаментозных средств при лечении местных лучевых повреждений включаются вещества, воздействие которых направлено на улучшение тканевой микроциркуляции, повышение репараторных процессов и подавление инфекционного процесса. Для лечения местных лучевых повреждений апробированы практически все известные медикаментозные средства, удовлетворяющие перечисленным требованиям. Низкая терапевтическая эффективность имеющихся средств явилась основанием для поиска новых методов лечения. В отделении лечения лучевых повреждений МРНЦ РАМН ежегодно проходит лечение значительное число больных с лучевыми язвами конечностей и других областей тела, лучевыми повреждениями кишечника, мочевого пузыря и др. Основным компонентом местного лечения является препарат димексид (диметилсульфоксид, или ДМСО), применяющийся в виде перевязок раствора 5—10% или мази 10%. Это базовое лечение, назначаемое с учетом конкретных особенностей каждого больного, может дополняться назначением других антисептиков (диоксидин, хлоргексидин и др.), протеолитических ферментов, средств, стимулирующих репараторные процессы (куриозин, витаминизированные масла и др.). Разработанные схемы местного и общего лечения позволяют добиться благоприятных результатов у 57% пациентов [1, 2].
С сентября 2002 г. мы исследовали терапевтическую эффективность препарата гепон для лечения больных местными лучевыми повреждениями (см. таблицу 1).
Лучевые язвы у больных развились после лучевой терапии злокачественных опухолей (рак кожи — 16 пациентов, рак молочной железы — шесть, саркомы — четыре). Суммарная очаговая доза (СОД) составляла 45—70 Гр. Лучевые проктиты явились следствием лучевой терапии рака шейки и тела матки (13), рака мочевого пузыря (3) и прямой кишки (2). Лучевые циститы также наблюдались после лучевой терапии рака шейки и тела матки (13) и рака мочевого пузыря (4). Пневмофиброз — это следствие лучевой терапии лимфогранулематоза (6) и рака молочной железы (5 больных).
При лечении лучевых язв гепон применялся на первом этапе (7—10 дней) в виде орошения язвы раствором. Гепон (0,002) растворяли перед употреблением в 5 мл стерильного физиологического раствора. Орошение полученным раствором 0,04% гепона производилось ежедневно. На втором этапе, по мере развития грануляции, применялась мазь 0,04% (10—18 дней). Результаты лечения лучевых язв гепоном сопоставлялись с динамикой течения раневого процесса у более 800 больных, которым терапию проводили с принятыми в отделении методами лечения, состоящими в местном применении раствора 10% димексида (аппликации или электрофорез), электрофореза протеолитических ферментов и гепарина, использовании мазей левомиколя, ируксола, куриозина и эплана.
Эффективность применения гепона оценивалась клинически по состоянию раневой поверхности (уменьшение экссудации, скорости развития грануляций и скорости эпителизации язвы по Л. Н. Поповой (см. таблицу 2)), исчисляемой по формуле:
В оценке динамики заживления информативным оказалось изучение микрофлоры лучевых язв и чувствительности ее к антибиотикам. До применения гепона в раневом отделяемом у 67,5% посевов была установлена моноинфекция, преимущественно ассоциации стафилококка, а у 16,3% определялись и другие микробы (Escherichia coli, грамотрицательные ассоциации микробов и Candida). После 12–15-дневного применения гепона в 18,9% случаев выявлялась стерильность либо определялись сапрофиты (27%), характерные для нормальной кожи. По сравнению с исходным уровнем, 10 7-8 микробов на грамм ткани, к концу лечения гепоном обсемененность сокращалась до 10 2-3 , значительно повышалась чувствительность флоры к антибиотикам. Все вышеуказанное свидетельствует о несомненной эффективности проведенного лечения.
Положительный терапевтический эффект использования гепона мы склонны связывать в первую очередь с благоприятным его действием на микрофлору, что способствовало снижению воспалительного процесса и его негативных последствий (отек окружающих тканей, нарушение микроциркуляции и т. п.). Кроме того, важным аспектом действия гепона является его иммуномоделирующее действие, проявляющееся в активизации секреторного иммуноглобулина, снижении уровня противовоспалительных цитокинов, активизации a-интерферона, снижении адгезивной функции клеток и их апоптоза, прекращении вирусной репликации и повышении резистентности организма к бактериальной флоре.
В настоящее время, когда ранозаживляющее действие гепона доказано, лечение больных лучевыми язвами начинается с применения гепона, а затем дополняется, по показаниям, другими лекарственными средствами. Лечение лучевых ректитов (18 больных) и лучевых циститов (17 больных) проводилось в виде ежедневных двукратных микроклизм или инстилляций водного раствора 0,04% в течение 12—18 дней. Результаты применения гепона также сравнивались с результатами «традиционного» лечения, практиковавшегося в отделении в течение последних 25—30 лет (микроклизмы димексида 5—10%, эмульсии синтозона, витаминизированных масел и т. п.). Внутриполостное введение гепона уменьшало интенсивность болей и геморрагий и сокращало продолжительность лечения с 28—36 до 15—23 дней. Применение гепона активировало показатели иммунитета и у этой группы больных.
Таким образом, иммуномодулятор гепон в лечении больных с местными лучевыми повреждениями (лучевые язвы, лучевые ректиты и циститы) проявил себя как эффективное медикаментозное средство, способствующее быстрому снижению выраженности воспалительного процесса в поврежденных облучением тканях и ускорению репараторных процессов в них.
Литература
М. С. Бардычев, доктор медицинских наук, профессор
Медицинский радиологический научный центр РАМН (г. Обнинск)
Читайте также:

