Мази для тела при гнойничковой сыпи
Обновлено: 18.04.2024
Густая мазь темного цвета упакована в алюминиевые тубы или банки, которые надежно защищают препарат от воздействия солнечных лучей.
Как правильно использовать Ихтиоловую мазь?
Лекарственное средство используют только для наружного применения, не втирают в воспаленный участок кожи. Перед процедурой необходимо тщательно вымыть руки, чтобы исключить дополнительное инфицирование раны.
Инструкция по применению Ихтиоловой мази содержит следующие рекомендации по дозировке:
При лечении хронических артритов или невралгии средство наносят равномерным слоем, осторожно растирают по коже до появления приятного тепла. Необходимо закрыть обработанные в области сустава участок кожи согревающей повязкой, закрепить ее лейкопластырем. Это усиливает приток крови к эпидермису, ускоряет попадание лечебных веществ к тканям и нервным окончаниям.
Врачи разъясняют, можно ли наносить на рану Ихтиоловую мазь. Состав может спровоцировать раздражение, стимулировать приток крови, замедлить регенерацию эпителиального слоя. Препарат используют только на стадии заживления или при закрытых повреждениях.
Лечение угревой сыпи
Препарат активно применяют при комплексной борьбе с угревой сыпью в любом возрасте. Предварительно необходимо смыть декоративную косметику, аккуратно протереть лицо тоником на основе трав без содержания спирта. Ихтиоловую мазь наносят на каждый воспаленный участок, не втирают.
Средство оставляют на 2-3 часа, после чего осторожно смывают ватным тампоном, смоченном в салициловом спирте или косметическом тонике. Процедуру необходимо повторять ежедневно до устранения угревой сыпи.
Не менее полезной является маска от прыщей на основе Ихтиоловой мази. Косметологи рекомендуют добавлять в нее масло чайного дерева и другие полезные компоненты. Полученный состав наносят тонким слоем на лицо, избегая области вокруг глаз и губ, оставляют на 1 час. Маску можно смыть чистой водой или косметическим тоником. Процедуру повторяют не чаще 1 раза в неделю.
Применение при наружном геморрое
Ихтиоловая мазь применяется только период обострения: нередко при анальных трещинах или повреждении наружных геморроидальных узлов происходит вторичное инфицирование, повышается риск опасного парапроктита. Чтобы избежать осложнений, небольшое количество средства наносят на болезненный участок, не закрывая повязкой.
Ихтиоловую мазь от геморроя необходимо применять в течение 5-7 дней. Состав лучше наносить перед сном, оставлять на ночь, смывать чистой водой без мыла.
Использование при гинекологических заболеваниях
При воспалении органов малого таза мазь можно смешать в равных пропорциях с глицерином или касторовым маслом. Этим составом пропитать ватные тампоны, осторожно ввести их во влагалище. Процедуру повторяют перед сном в течение 3−4 дней. При появлении неприятных ощущений или жжения лечение лучше прекратить.
Можно ли мазь при беременности?
Важно помнить, что Ихтиоловую мазь применяют только наружно. Густым составом можно обрабатывать воспаленные участки и фурункулы на любом сроке беременности и при лактации. Активное вещество не проникает в системный кровоток, поэтому не вредит здоровью будущей матери или плода.
Несмотря на относительную безопасность состава, врачи не рекомендуют использовать Ихтиоловую мазь в качестве антисептика в грудном возрасте. Ее не назначают для лечения детей в возрасте до 6 лет.
Особые указания и меры предосторожности
Мазь не следует наносить на открытые кровоточащие раны, свежие порезы и ожоги. Ее нельзя использовать при обработке глаз, слизистых оболочек внутри ротовой полости. Она имеет специфический запах и оттенок, иногда оставляет следы на одежде или мебели. Поэтому после нанесения необходимо использовать защитные повязки из марли или чистой ткани.
Взаимодействие с другими препаратами
При использовании Ихтиоловой мази необходимо соблюдать меры предосторожности. Активное вещество может нанести вред при одновременном использовании с лекарствами, которые содержат следующие компоненты:
- йод;
- растворы на основе солей тяжелых металлов;
- различные алкалоиды растительного или синтетического происхождения.
В остальных случаях препарат можно применять одновременно с антибиотиками, антисептиками, противовоспалительными лекарствами.
Побочные действия
В редких случаях при использовании мази возникает аллергическая реакция на действующие вещества в составе. Она выражается в виде следующих симптомов:
- усиление сыпи, раздражение на коже;
- появление красных пятен;
- жжение;
- сильный зуд.
При появлении подобных признаков аллергии необходимо принять антигистаминный (противоаллергический) препарат, смыть остатки мази с кожи, обратиться за помощью к врачу.
Противопоказания
В большинстве случаев лечение Ихтиоловой мазью проходит без осложнений. Противопоказаниями является только наличие открытых ран в месте нанесения состава и индивидуальная непереносимость любого из компонентов.
Возможные аналоги
Наиболее эффективные антисептики, которыми при необходимости можно заменить Ихтиоловую мазь:
- раствор калия перманганата;
- Ихтиол;
- мазь Вишневского;
- Левомеколь;
- Антисепт;
- Фукорцин;
- Хлорофиллипт.
При лечении фурункулеза нередко врачи назначают мазь Вишневского, которая также является антисептиком, эффективна против бактерий, рекомендована для лечения инфицированных ран. Она также имеет натуральный состав.
Среди особенностей, чем отличается мазь Вишневского от Ихтиоловой мази:
- в составе присутствует березовый деготь и фенольный продукт ксероформ;
- мазь Вишневского не стимулирует созревание гнойника;
- имеет более выраженные бактерицидные свойства, поэтому чаще рекомендуется при лечении гнойных ран.
При выборе аналогов врач оценивает состояние кожи, наличие открытых ран и новообразований в месте нанесения препарата.
Ихтиоловая мазь является обеззараживающим средством с антисептическим действием. Его не применяют для лечения открытых ран, но часто назначают для ускоренного созревания фурункулов, угрей, очищения кожи при акне.
Источники
- Тимошенко Л. В., Коханевич Е. В., Травянко Т. Д. и соавт. // Практическая гинекология. 2-е издание // Киев: Здоровье // 1988;
- Ихтиоловая мазь// Справочник лекарственных средств Vidal // 2022.
Что такое комедоны (чёрные точки)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алфимовой Валерии Дмитриевны, косметолога-эстетиста со стажем в 6 лет.
Над статьей доктора Алфимовой Валерии Дмитриевны работали литературный редактор Маргарита Тихонова , научный редактор Татьяна Репина и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Комедоны — это невоспалительные мелкие узелки белого или чёрного цвета, которые создают на коже ощущение неровности. Они возникают при закупорке устьев волосяных фолликулов. С остоят из клеток кожи — кератиноцитов, и кожного сала — себума.
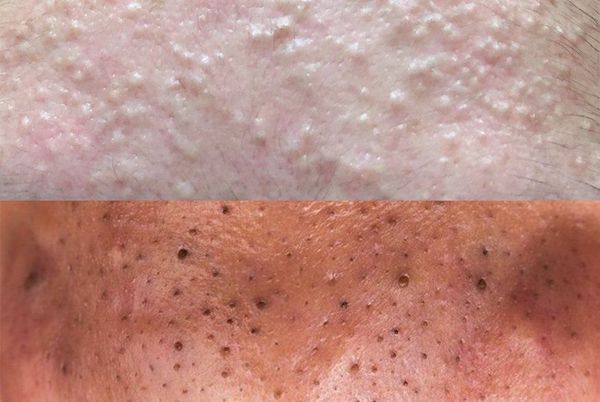
Обычно комедоны — это одно из проявлений акне. Но иногда они возникают самостоятельно [17] .
Основная причина появления комедонов — избыток кожного сала и нарушение кератинизации — образования и отшелушивания клеток кожи. Эти изменения приводят к появлению так называемой "пробки", которая заполняет сально-волосяной проток.
Факторы риска
Комедональная форма акне , как правило, возникает в период полового созревания — 12-16 лет . В это время у подростков формируется свой гормональный статус, который может повлиять на состояние кожи. Под воздействием гормонов она становится более жирной, что способствует развитию комедонов.
Но иногда комедоны образуются после 20 лет. Этому способствуют факторы, которые стимулируют выработку кожного сала. К таким факторам относят:
- наследственную предрасположенность;
- гормональные изменения;
- неправильный уход за кожей;
- неадекватное питание — чрезмерное употребление сладких, рафинированных, цельномолочных и мучных продуктов;
- частые стрессовые ситуации.
В основном работу сальных желёз регулируют гормоны. Поэтому пациентам с комедонами и другими проявлениями акне рекомендуется обратиться к эндокринологу ил гинекологу-эндокринологу. Он оценит гормональный статус и при необходимости поможет его скорректировать.
Усугубить течение комедональной формы акне могут эндокринные нарушения:
-
; ; — СПКЯ;
- гиперандрогению; ; и 2-го типа;
- инсулинорезистентность [12] .
Комедоны, появившиеся на фоне этих заболеваний, хуже поддаются лечению.
Предположительно к причинам развития комедонов относят нарушения работы пищеварительного тракта, такие как гастрит, язва желудка, дисбактериоз и др. Их взаимосвязь с акне подтверждается рядом исследований, но влияние таких заболеваний на появление комедонов пока не доказана [6] [18] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы комедонов
Комедоны хаотично располагаются на лице, декольте и спине. Их к оличество зависит от состояния организма и особенностей кожи: размера сальных желёз и количества выделяемого себума. Поэтому у кого-то на коже образуется всего 5-10 комедонов, а у кого-то — 100 и более элементов.
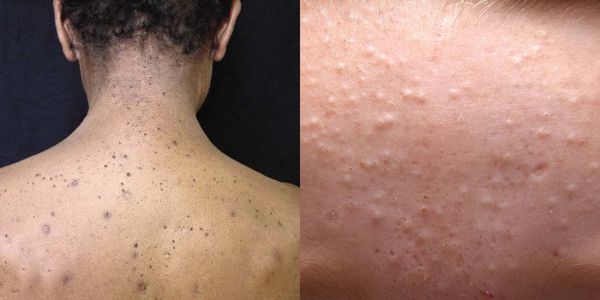
Из-за длительного присутствия комедона в сально-волосяном протоке запускается воспалительная реакция . В ней участвуют грибы рода Malassezia и бактерии рода Cutibacterium acne . В результате воспаления развиваются более тяжёлые формы акне.
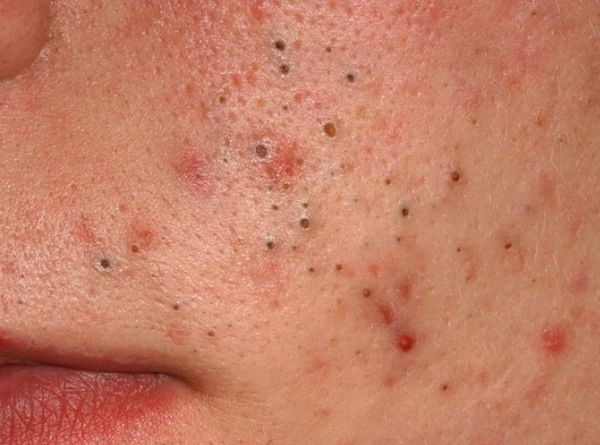
Американская академия дерматологии выделяет четыре степени тяжести акне:
- I степень — наличие комедонов и до 10-ти папул — небольших розовых узелков , иногда с чёрной точкой в центре;
- II степень — сочетание комедонов и папул, появление не более 5-ти гнойничков — пустул;
- III степень — сочетание комедонов и папуло-пустулёзной сыпи, появление не более 5-ти узлов;
- IV степень — явное воспаление кожи с образованием болезненных узлов и кист [2] .
Патогенез комедонов
В основе образования комедонов лежит нарушение нормальной работы сальных желёз. Они расположены в глубоких слоях кожи, у корня волоса.
Сальные железы продуцируют собственный секрет — себум, или кожное сало. Продвигаясь вверх по сально-волосяному протоку , он создаёт на коже защитный барьер, придаёт ей эластичность, поддерживает нормальный уровень pH, способствует сохранению влаги.
Клетки, которые вырабатывают себум, постоянно обновляются: они смещаются в сторону устья сальной железы, постепенно накапливают секрет и разрушаются. Кератиноциты, которые выстилают в ыходной проток фолликула, тоже постоянно обновляются и отшелушиваются.
Когда функция сальных желёз нарушается, происходит следующее:
- Сальные железы начинают вырабатывать слишком много себума. Он превращается в густую липкую массу, которая полностью заполняет проток.
- Образование кератиноцитов усиливается, клеток становится больше. Они застревают в густом себуме и закупоривают выходной проток сальной железы.
Когда просвет канала полностью заполнен, содержимое сально-волосяного протока начинает давить на стенки канала. Устье протока расширяется, в итоге образуется комедон. В такой среде со временем активируется условно-патогенная флора. Она начинает поглощать избыток себума, который является для неё питательной средой. В результате сально-волосяной фолликул воспаляется — развивается акне [3] .
Наследственность, гормональные нарушения и питание
Генетическая предрасположенность к образованию комедонов может быть связана с одной из четырёх особенностей:
- большим размером сальной железы;
- гиперчувствительностью рецепторов сальных желёз к половым гормонам — андрогенам;
- гиперандрогенией — высоким уровнем андрогенов;
- повышенной активностью фермента 5-альфаредуктазы при нормальном уровне половых гормонов.
Последняя особенность связана с переходом андрогена в дигидротестостерон — ДГТ. Такой переход происходит под влиянием фермента 5-альфаредуктазы .
ДГТ контролирует активность сальных желёз и процесс кератинизации. Этот гормон связывается с андрогенными рецепторами по принципу "ключ-замок", где "ключ" — это гормон, а "замок" — это андрогенный рецептор. Но "открыть замок" можно только с помощью другого гормона — инсулина или инсулиноподобного фактора роста — IGF-1 [3] .
Сами по себе инсулин и глюкоза необходимы для организма. Их уровень повышается после употребления любых продуктов. Но при чрезмерном количестве сладостей, рафинированных и других продуктов концентрация инсулина и глюкозы становится больше. Причём сначала увеличивается уровень глюкозы в крови, а потом — инсулина. И дальше всё развивается по тому же сценарию, приводя к активной выработке кожного сала и образованию комедонов.
Уровень инсулина также повышается при употреблении цельномолочных продуктов. Инсулин связывается с андрогенными рецепторами и повышает уровень ДГТ. Этот гормон, в свою очередь, связывается с рецепторами сальных желёз и стимулирует выработку себума.
Поэтому людям, генетически склонным к повышенному салоотделению, следует быть особо осторожными и контролировать употребление сладостей, молочных и рафинированных продуктов.
Неправильный уход за кожей
Кожа, склонная к развитию комедональной формы акне, нуждается в грамотном уходе.
Мыло, жёсткие скрабы и спиртовые средства с поверхностно-активными веществами только травмируют кожу, приводя к появлению новых комедонов. Эти средства нарушают рН кожи — её защитный барьер, из-за чего она становится пересушенной. О рганизм будет пытаться восстановить кожный барьер, усилив выработку себума и образование кератиноцитов. Но это лишь усугубит состояние кожи.
Людям, склонным к образованию комедонов, также не рекомендуется пользоваться маслами, плотными кремами и массировать кожу. Плотные кремы и масла могут ещё больше закупорить сально-волосяной проток, а усиленное разминание, растирание и давление на кожу привести к обострению болезни.
Стресс
Стрессовые ситуации являются триггерным фактором комедональной формы акне [4] [5] . Это связано с выработкой нейромедиаторов, в частности субстанции Р. Это вещество передаёт сигнал, запускает процесс воспаления, расширяет сосуды и увеличивает проницаемость капилляров.
Сальные железы обладают повышенной чувствительностью к субстанции Р. Поэтому нейромедиаторы связываются с клетками сальных желёз и стимулируют их активность. В результате усиливается образование себума [7] .
Классификация и стадии развития комедонов
Комедоны бывают закрытыми и открытыми.
Закрытые комедоны — это белые подкожные узелки около 1 мм в диаметре. Из-за маленького отверстия в коже содержимое таких узелков почти не контактирует с внешней средой, а кератиноциты, которые образуются в устье протока, не могут "прорваться" на поверхность кожи и увеличивают давление внутри.
Иногда закрытые комедоны появляются у новорождённых в первые недели жизни. В этом возрасте болезнь проходит самостоятельно, лечение не требуется. В остальных случаях закрытые узелки перерастают в открытые комедоны [3] .
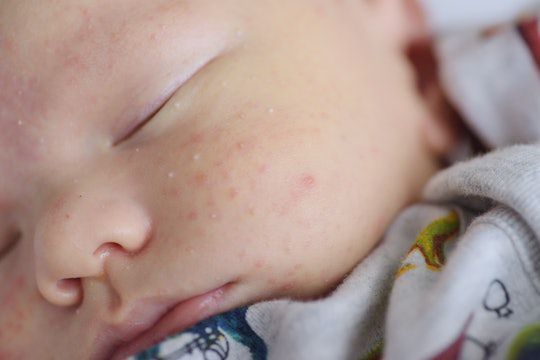
Открытые комедоны — это чёрные точки размером 0,5-1,0 мм . Причина их тёмного цвета — пигмент меланин и кислородное окисление содержимого комедона через большое отверстие в коже [1] . После исключения триггерного фактора они, как правило, перестают расти и исчезают.
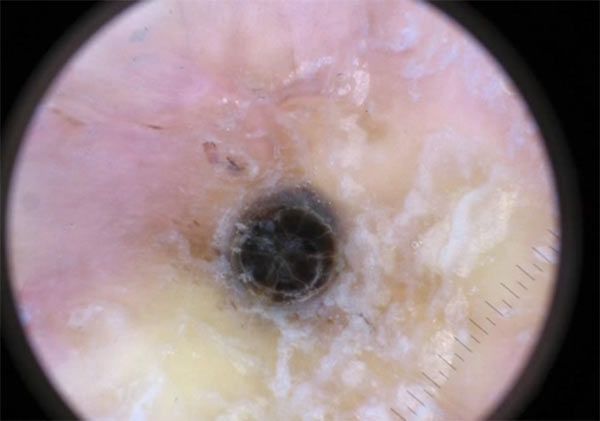
Осложнения комедонов
Если не устранить триггерные факторы и вовремя не обратиться к дерматологу, комедоны могут увеличиться и привести к развитию более тяжёлых форм анке, таким как пустулы (гнойнички), узлы и кисты.
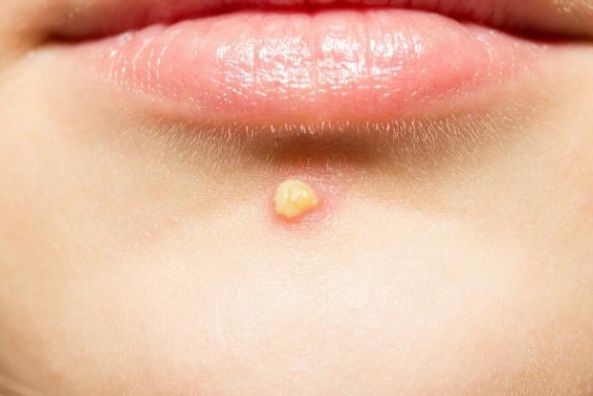
Узлы — это подкожные уплотнения. Чаще возникают на лице и спине. Кожа над узлами становится синюшной, истончается, в ней появляются отверстия, из которых выделяется гной. Заживают узлы с образованием рубцов.
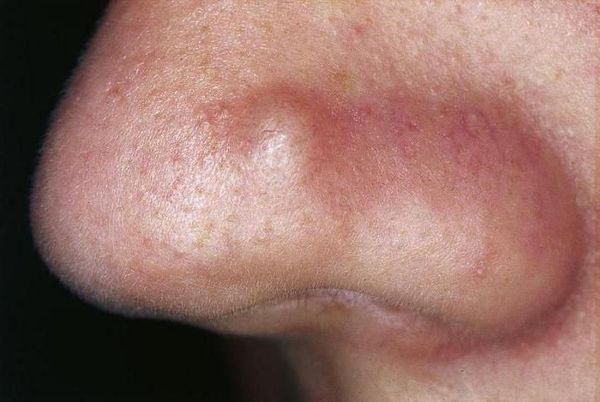
Киста — это подкожное полостное образование. Оно формируются при расплавлении содержимого узла. Заживают с образованием грубых рубцов [9] .
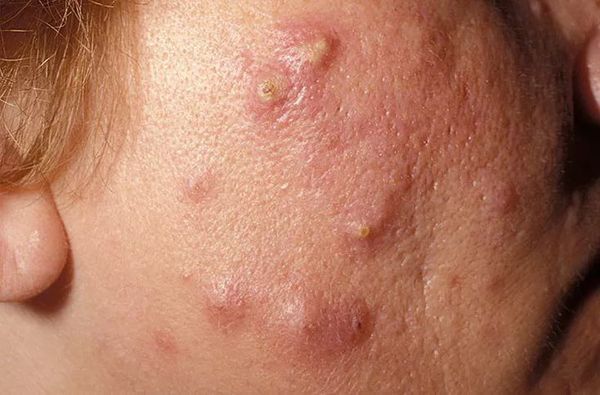
Осложнения самолечения
Пациенты часто пытаются самостоятельно "выдавить" комедоны. Тем самым они рискуют травмировать кожу и сосуды. Эти повреждения могут привести к отёку, воспалению, присоединению бактериальной инфекции и поствоспалительному покраснению кожи — эритеме.
Поствоспалительная эритема — это длительно заживающее покраснение. Оно возникает из-за травмы сосудов при чрезмерном надавливании на поверхность кожи.
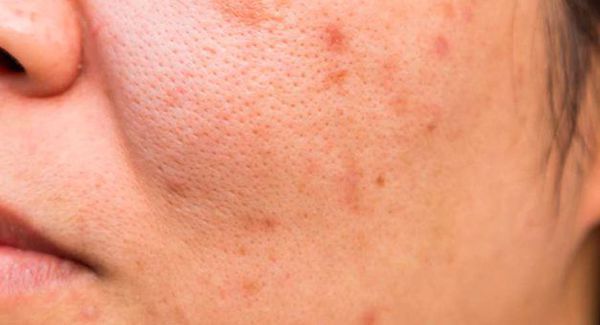
Вторичная бактериальная инфекция проникает в комедон через открытое устье фолликула. Она приводит к появлению гнойничковой сыпи.
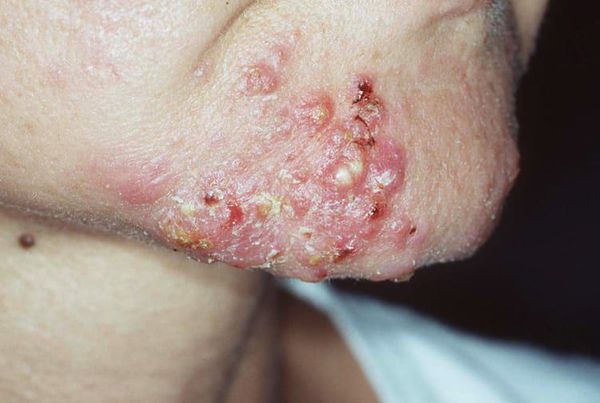
Диагностика комедонов
Первым делом врач осматривает пациента и проводит пальпацию. Доктор определяет тип кожи и количество комедонов, оценивает место их расположения, размер и глубину залегания, осматривает кожу на наличие воспаления, узлов и кист.
При сочетании комедонов с акне тяжесть течения болезни оценивается по шкале Кука [2] [16] . Чем выше показатель, тем тяжелее течение:
- 0 баллов — на коже есть несколько небольших комедонов или папул, которые заметны только при близком рассмотрении;
- 2 балла — на коже есть несколько открытых или 20-30 закрытых комедонов, четверть лица покрыта небольшими папулами — до 6-12 штук;
- 4 балла — почти половина лица покрыта небольшими папулами или комедонами, на коже есть несколько пустул и больших выступающих комедонов;
- 6 баллов — примерно ¾ лица покрыто папулами и/или большими открытыми комедонами, есть множество пустул;
- 8 баллов — поражена почти вся площадь лица, особое внимание на себя обращают большие выступающие пустулы.
После осмотра доктор собирает полный анамнез — историю болезни, и затем назначает лечение.
Дифференциальная диагностика
Иногда комедоны похожи на образования, возникающие при гиперплазии сальных желёз — их доброкачественном увеличении. В этом случае образование представляет собой одну увеличенную сальную железу, дольки которой расположены вокруг сального протока. При надавливании на такое образование содержимое не выделяется.
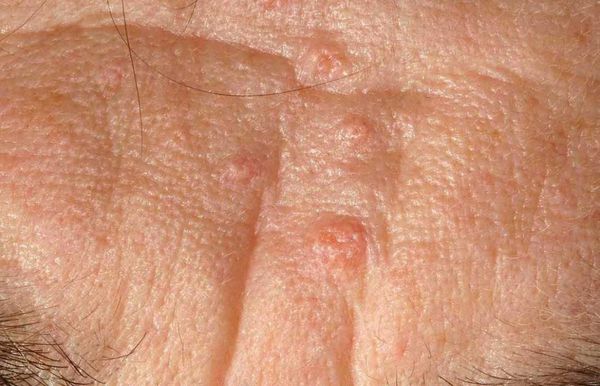
Внешне напоминать комедоны могут плоские бородавки — наросты на поверхности кожи. Эти образования отличаются плоской формой, но при этом слегка выпуклые.
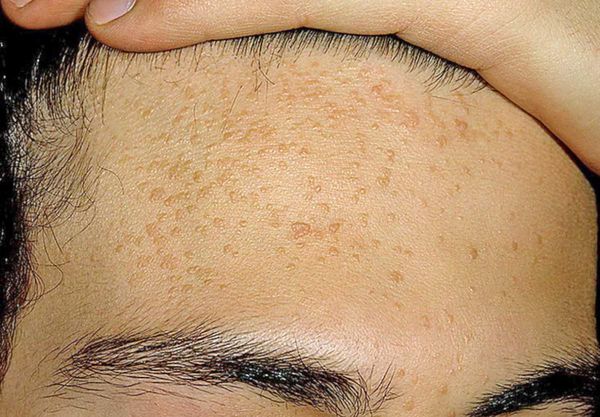
Бородавки и гиперплазия сальных желёз не связаны с образованием комедонов. Для устранения этих патологий используют другие способы коррекции.
Также комедоны нужно отличить от милиумов — эпидермальных или фолликулярных роговых кист. Эти кисты внешне напоминают небольшие узелки белого цвета. Часто они появляются на коже вместе с комедонами, но отношения к ним не имеют [13] .
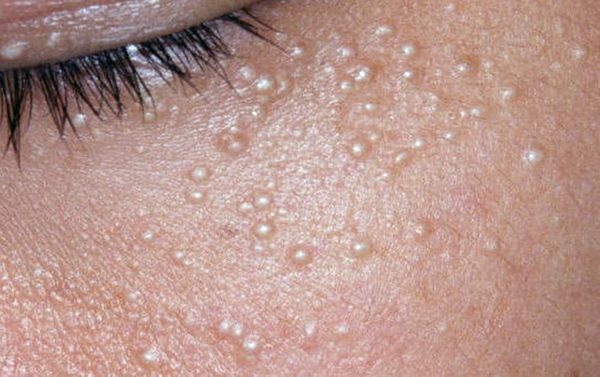
Лечение комедонов
Основа лечения — индивидуальный подход. Первым делом врач разъясняет пациенту особенность его состояния и причину проявления комедонов. Затем проводит терапию, назначает лечение и корректирует домашний уход.
Вывести пациента из комедональной формы акне в продолжительную ремиссию может только комплексным подход. Он состоит из трёх этапов:
- назначение комедонолитиков;
- аккуратное удаление комедонов;
- нормализация питания.
Комедонолитики — это средства, которые предотвращают закупорку сально-волосяных протоков. Наиболее эффективным является ретинол , или ретиноевая кислота — форма витамина А. Это вещество стимулирует рост клеток, уменьшает сальные железы и объём вырабатываемого себума.
К другим комедонолитикам с доказанной эффективностью относят азелаиновую , салициловую и АНА-кислоту, цинк, серу и резорцин . Они регулируют салоотделение, убивают бактерии, уменьшают покраснение и отёчность кожи [7] .
Лечение стойких и распространённых комедонов проводится с помощью наружных средств, в состав которых входят ретиноиды, бензоилпероксид и азелаиновая кислота. При сочетании комедонов с папулами, пустулами, узлами и кистами доктор назначает изотретиноин для приёма внутрь. Все эти средства должны использоваться строго по показаниям и под наблюдением врача.
Механическое удаление комедонов выполняется дерматологом. Перед этим врач может назначить гигиеническую чистку лица — химический пилинг. Процедура позволяет избежать осложнений и улучшить текущее состояние кожи.
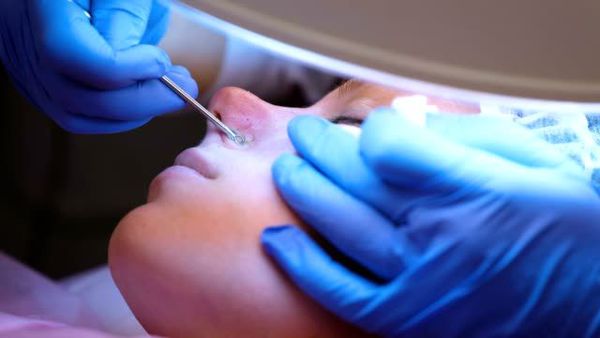
Нормализация питания направлена на исключение продуктов, которые стимулируют выработку кожного сала. Поэтому людям с жирным типом кожи, склонной к появлению комедонов, рекомендуют ограничить употребление цельномолочных продуктов и продуктов с высоким гликемическим индексом. Это позволит избежать излишней стимуляции сальных желёз.
Особенности домашнего ухода :
- Очищающее средство не должно пениться, содержать спирт и ПАВы — поверхностно-активные вещества. Стоит отдавать предпочтение мягким очищающим гелям или эмульсиям без масел.
- Тоник для дополнительного очищения и увлажнения должен быть мягким. Желательно, чтобы в его состав входил комедонолитик, например салициловая кислота.
- Крем не должен утяжелять кожу, делать её более жирной. Рекомендуется выбирать средство с более жидкой текстурой, без интенсивных жирных компонентов.
- Домашние пилинги и полирующие средства помогут регулярного поддерживать эффект лечения. Концентрация активных компонентов в них должна быть низкой. Жёсткие скрабы могут травмировать кожу, поэтому пользоваться ими не рекомендуется.
- Чтобы усилить действие косметических средств, можно воспользоваться сывороткой с активными компонентами.
- Для дополнительного очищения кожи от избытка жиров можно делать подсушивающие, салорегулирующие маски.
Все средства домашнего ухода должны содержать в себе АНА-кислоты, ретинол, салициловую кислоту, серу или цинк. Конкретную комбинацию ингредиентов назначает врач.
Прогноз. Профилактика
При соблюдении всех рекомендаций и устранении триггерных факторов комедональную форму акне можно устранить за несколько месяцев в зависимости от степени поражения.

Рассматривая, какие мази применяют при дерматите, стоит сразу сказать, что они делятся на две большие группы: гормональные и негормональные. Они отличаются не только составом, но также степенью эффективности и безопасности.
Мазь считают лучшей от дерматита на коже у конкретного пациента, если она отвечает ряду требований:
- эффективно снимает жжение и зуд;
- купирует острые и хронические воспалительные процессы;
- увлажняет кожу;
- снижает выраженность болевых ощущений;
- препятствует проникновению в очаги воспалений вирусов, грибков и бактерий (об этом говорит отсутствие вторичных присоединившихся инфекций).
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
- Антисептические. Действие направлено на то, чтобы обеззаразить кожу и исключить проникновение бактерий через образующиеся язвочки.
- Противовоспалительные. Направлены на снятие зуда и раздражения, устранение воспалительных процессов.
- Увлажняющие. Косвенно способствуют выздоровлению за счет восстановления водного баланса кожи.
- Регенерирующие. Их основное действие – стимуляция процессов заживления за счет активации естественной регенерации кожного покрова.
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
- Бепантен,
- Пантенол,
- Цинковая мазь,
- Радевит,
- Видестим,
- Левосин,
- Фенистил,
- Топикрем.
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
- могут вызывать аллергию у людей, склонных к аллергическим проявлениям;
- проявляют свое действие не при всех видах дерматита, чаще при контактном и аллергическом.
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
- слабые,
- средние,
- сильные,
- очень сильные.
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
- Гидрокортизоновая,
- Целестодерм,
- Акридерм,
- Адвантан,
- Элоком,
- Дермовейт,
- Фуцикорт.
Главные недостатки гормональных мазей при лечении дерматита:
- Привыкание. Самый главный минус, который заключается в том, что со временем мазь перестает быть эффективной для лечения конкретного пациента. Одни и те же активные компоненты гормональных мазей вызывают привыкание.
- Побочные эффекты. Ввиду гормональной природы такие мази имеют множество неприятных побочных действий. Они проявляются при неправильном или слишком долгом применении. В тяжелых случаях может развиться атрофия кожи и даже недостаточность надпочечников.
- Наличие синдрома отмены. Как и в случае с негормональным, при использовании гормональных мазей нельзя прерывать курс и пропускать нанесение. Особенно сильно синдром отмены проявляется при резком отказе от гормонального средства. Это проявляется в том, что симптомы дерматита могут внезапно вернуться. По этой причине гормональные средства отменяют постепенно, уменьшая дозу и количество нанесений.
- венерические заболевания;
- туберкулез;
- беременность и лактацию;
- герпес;
- бактериальные или грибковые поражения кожи.
Какую же мазь использовать
Как видно из обзора мазей от дерматита, и гормональные, и негормональные средства нельзя назвать идеальными для лечения такого заболевания. Клиника «ПсорМак» предлагает в качестве альтернативы и эффективную, и безопасную мазь. Она создана по собственной рецептуре и показывает свою эффективность уже в течение более 25 лет.

В составе мази отсутствуют гормоны. Вместо них только натуральные природные компоненты, которые делают мазь безопасной для детей, беременных и кормящих. Мазь не вызывает побочных эффектов, не приводит к аллергии и обострению симптомов.
Кроме того, мы комплексно подходим к лечению заболевания, прибегая к всесторонней работе с пациентом путем психотерапии, игло- и гирудотерапии. Еще мы разрабатываем для пациентов индивидуальную диету. Такой подход позволяет добиться стойкой ремиссии до 6 лет, что подтверждают отзывы и результаты лечения наших пациентов.

Цинковая мазь – одно из лучших средств в борьбе с опрелостями, повышенной потливостью и прыщами. Она обеспечивает необходимый уход за кожей, обеззараживая и защищая от внешних неблагоприятных факторов. Низкая цена делает ее доступной для потребителей, а низкий процент аллергических реакций дает право называть безопасной для младенцев.
Что входит в состав цинковой мази
Мазь содержит оксид цинка. В качестве смягчающего вещества используют вазелин.
Сколько стоит цинковая мазь
В связи с несложной рецептурой и низкой ценой компонентов, стоимость цинковой мази начинается от 40 рублей за упаковку 25 г. Но, в зависимости от страны производителя и именитости бренда, цена может возрасти и до 300 рублей.
Действие препарата
Цинковая паста обладает ранозаживляющим и противовоспалительным эффектом. Цинк, входящий в состав средства, подсушивает кожу, избавляя от опрелостей. Благодаря чему на поверхности образуется среда, неблагоприятная для размножения болезнетворных бактерий.
Вазелин или другая основа мази смягчающим образом действует на кожу. Благодаря этому, цинковую мазь часто назначают дерматологи при опрелостях у младенцев.
Как применять цинковую мазь
В качестве защитного средства от опрелостей цинковую мазь применяют в педиатрии. Кроме того, рекомендуется смазывать нежную кожу ребенка под подгузником каждый раз после купания. Цинк создает надежный барьер, защищающий детскую кожу от постоянного контакта с мочой и жидким стулом. Нанося ежедневно цинковую мазь на ягодицы, можно обезопасить ребенка от пеленочного дерматита.
Обеззараживающее действие препарата используют при обработке ран. Нанося состав на ссадины, можно избежать заражения, исключить закисание поврежденной поверхности, и ускорить процесс регенерации кожи.
Основными показаниями являются:
Кроме того, цинковая мазь применяться для ухода за пожилыми людьми и обездвиженными пациентами. Обработка пролежней замедляет их распространение и обеззараживает, что исключает риск присоединения вторичных инфекций.
Как действует цинковая мазь на прыщи
Применение в косметологии показало свою эффективность в отношении прыщей. Кожная сыпь, вызванная избыточным продуцированием секрета сальными железами, может исчезнуть, если правильно применять цинковую мазь:
Очистить кожу от макияжа и загрязнений.
Протереть кожу насухо.
Нанести цинковую мазь на область, пораженную прыщами.
Оставить на ночь.
Цинк подсушит участки кожи, не позволит сальным железам вырабатывать кожное сало.
Нужно ли смывать цинковую мазь с лица
Постоянное присутствие цинка на коже лица может привести к пересыханию и шелушению. Однако это зависит от индивидуальных особенностей сальных желез. Если отмечается патологическая их активность, цинковую мазь можно не смывать, но в этом случае не нужно наносить сверху нее тональные средства и другую косметику: во-первых, это забьет поры, во-вторых, составы некоторых средств могут вступать в реакцию с цинком, что может привести к химическим реакциям между компонентами.
Если мазь не смывалась в течение дня, перед следующим нанесением обязательно нужно очистить кожу, умывшись. В противном случае скопление дневной пыли в порах с остатками мази могут дать начало новой кожной проблемы.
Противопоказания
Мазь не используют для лечения кожных заболеваний у пациентов, склонных к аллергическим реакциям на компоненты препарата.
Цинковую мазь не наносят на слизистые оболочки рта. Попав через пищевод в кровь, цинк может вызвать отравление, которое приведет к судорогам, аллергическим реакциям на коже, тошноте, рвоте и головокружениями. Исключениям могут быть слизистые анального кольца и крайней плоти, куда мазь может наноситься для снятия воспалительного процесса, ускорения заживления трещин и обеззараживания поверхности.
Где можно купить цинковую мазь
Мазь продается в аптечных пунктах, рецепт на нее не требуется. Кроме того, цинковую мазь можно встретить в косметических магазинах или супермаркетах, в отделе косметики. В детских магазинах продается многокомпонентная цинковая мазь или цинксодержащие кремы, предназначены специально для нанесения под подгузник. Некоторые марки детской косметики добавляют к цинковой мази увлажняющие компоненты, чтобы чувствительная детская кожа не пересыхала из-за постоянного использования мази.
Фармакокинетика
Препарат не всасывается в кровь через кожу. А значит, не требует вывода веществ почками и печению. Применение препарата не противопоказано пациентам со сниженной функцией почек и при гепатите.
Как смыть цинковую мазь с поверхности кожи
В связи с тем, что мазь плохо смешивается с водой, смыть ее без использования специальных средств не удастся. Намочив лицо, покрытое тонким слоем мази, избавиться от состава не получится. Поэтому, правильно предварительно нанести мыльный раствор, а с помощью губки распределить его по всей поверхности кожи. Смывать раствор лучше теплой водой.
Как применять цинковую мазь от пота
Повышенная потливость – проблема, с которой помогает бороться цинковая мазь. Нарушение функции терморегуляции ведет к избыточной выработке пота железами, за счет которых организм старается снизить температуру тела. Цинковая мазь не оказывает влияния не центр терморегуляции, однако, она может снизить активность потовых желез, уменьшив тем самым количество вырабатываемого пота.
Следует отметить, что сам пот, вырабатываемый человеком, не имеет запаха. Пахнут продукты жизнедеятельности бактерий, которые размножаются в подмышечных впадинах, содержащих благоприятную среду для размножения микроорганизмов. Цинковая мазь, обладая антисептическим эффектом, снижает скорость размножения бактерий, благодаря чему избавляет от неприятного запаха.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.

В первую очередь при коронавирусе поражаются органы дыхания. Зафиксировано немало случаев проявления других симптомов, а именно кожная сыпь. Именно поэтому в лечении вируса задействуются дерматологи.
Кожные симптомы при ковиде
Пока не имеется точных суммированных сведений о дерматологических заболеваниях при ковиде со всех стран. Но получены данные из Америки, Китая, Англии и Испании, где исследования осуществлялись в медицинских центрах, в которых находились зараженные вирусом. Специалисты описали около 400 случаев коронавируса, сопровождающегося кожными симптомами.
Исследования в Китае показали, что кожная сыпь редко появляется при вирусе. Из 1000 человек только у 3 человек были обнаружены кожные проблемы.
Сыпь на коже была замечена у больных, наблюдающихся в отделениях интенсивного лечения и это не удивительно: они находятся под пристальным наблюдением докторов.
На сегодняшний день имеется онлайн-реестр, где собирается информация со всех стран мира о кожных высыпаниях при коронавирусе. Главная цель такого ресурса состоит в качественном и оперативном сборе медицинских данных, которые могут быть полезны при лечении болезни.
Проявление кожной сыпи
Случаи кожных проблем засвидетельствованы только в наблюдательных исследованиях, поэтому нельзя со 100% уверенностью заявлять, что они являются симптомами ковида. Кожная сыпь может появиться как реакция на лекарственные препараты. Но все же ВОЗ отнес высыпания на коже к списку симптомов вирусной инфекции.
О распространенности сыпи также еще ничего непонятно. Если в Китае проблемы с кожей отмечаются у 0,3% пациентов, то в Италии это значение составляет 21%. Кожная сыпь также может появляться при многих других заболеваниях, таких как ветряная оспа, корь и герпес.
Виды сыпи
Недавно в British Journal of Dermatology появилась статья, в которой испанские ученые описывали дерматологические проблемы, проявляемые при коронавирусе. В исследовании принимали участие около 400 зараженных коронавирусом.
Сыпь на конечностях, схожая с обморожением
Появление сыпи на ногах и руках наблюдалось приблизительно в 20% случаев. Нередко больные жаловались на зуд и болезненные ощущения при касаниях. В большинстве случаев такая сыпь появляется у молодежи, которые переносят болезнь в легкой форме.
Обычно сыпь появляется позже других распространенных симптомов и продолжается около 2х недель.
Волдыри
У некоторых больных (16%) на животе и спине появляются очень маленькие волдыри одинаковые по размеру и форме. Чуть реже такие волдыри появляются на руках и ногах (у 10%).
Волдыри чаще появляются у пациентов в возрасте 35-55 лет и сопровождаются нестерпимым зудом. Такая сыпь продолжается в среднем 10 дней.
Макулопапулезная сыпь
Крапивница
Сыпь, схожая с крапивницей, напоминает большое количество маленьких бугорков, которые имеют красный или белый оттенок и сильно зудят. У многих заразившихся ковидом такая сыпь отмечалась на всех участках тела, в том числе на ладошках. Ее продолжительность 7-9 дней и чаще всего отмечается у пациентов, болеющих тяжелой формой (у 20%).
Ливедо
Является главным признаком отмирания тканей и проблем с кровообращением. Проявляется сетчатым пурпурным узором на кожном покрове. Чаще всего встречается у пожилых больных, переносящих болезнь в тяжелой форме. Этот вид сыпи является очень редким.
Сыпь в ротовой полости
Группа ученых из Испании провела и обнародовала результаты собственного исследования, в котором участвовали 22 человека, заразившихся ковидом.
Результаты показали, что у большинства из них в ротовой полости была мелкая красноватая сыпь, называемая энантема. Ученые утверждают, что такая сыпь на слизистой оболочке рта является одним из основных признаков вирусной инфекции, которая появляется за пару дней до остальных симптомов.
Частые кожные симптомы
Самым часто встречающимся вариантом кожных заболеваний при коронавирусе являются эритематозно-отечные очаги. Пятна могут отличаться по диаметру, имеют разные оттенки красного цвета. Они не чешутся и не приносят особого дискомфорта и болезненных ощущений. Пораженные участки кожи становятся теплыми, а иногда и горячими.
Также есть высыпания розового цвета. Они имеют овальную форму и шелушатся. Обычно находятся на боковых участках тела и могут зудеть, что приносит сильный дискомфорт.
Кожная сыпь появляется не в хаотичном порядке. Большинство видов сыпи характерны для определенной возрастной категории или форме заболевания.
Другие разновидности кожных высыпаний
В процессе исследований было выявлено еще 2 разновидности сыпи на коже, которые могут появляться при коронавирусе:
Петахии (мелкие точки коричневого, красного или фиолетового оттенка.
Многие медики указывают на то, что сыпь на руках не всегда свидетельствует о заражении вирусом. Часто она может появляться из-за частого пользования антисептиком.
Выводы
Кожные проявления во время распространения ковида стали привлекать все больше и больше внимания, так как могут быть полезны для выявления заболевания на ранних стадиях заражения, особенно у маленьких детей и людей пожилого возраста.
Еще не время делать окончательные выводы, что сыпь является одним из симптомов коронавируса.
Если на теле появились различные высыпания, стоит припомнить о возможных контактах с зараженными вирусом или другими людьми с другими инфекционными заболеваниями, для которых характера сыпь. Иногда это может быть аллергическая реакция на продукты, косметику или лекарства.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Читайте также:

