Мазь при воспалении кожи под мышкой
Обновлено: 24.04.2024
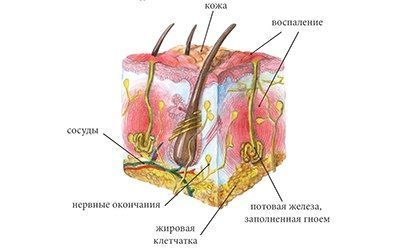
Гидраденит – это воспаление апокриновых потовых желез, расположенных в подмышечной области, по окружности сосков, в паху, на мошонке и больших половых губах у женщин, в околопупочной области, вокруг заднего прохода. Крайне редко встречается гидраденит волосистой части головы. Апокриновые железы имеют особое строение – верхушечные их клетки постоянно разрушаются и смешиваются с потом. В выделяемом секрете этих желез много холестерина и жира, густота его повышена, в запах своеобразный, индивидуальный. Чаще всего гидраденит развивается в подмышечной области, где потовые железы большого размера, ходы их извилистые. Заболевание относится к пиодермии или гнойным поражениям кожи.
У кого гидраденит бывает чаще всего?
У женщин среднего возраста чаще развивается подмышечный гидраденит, как следствие травмы во время эпиляции или бритья. У мужчин страдает паховая зона. В целом заболевание развивается у людей возрастом от 15 до 55 лет, поскольку апокриновые железы активно функционируют именно в детородном периоде. Нередко развитию воспаления способствуют нарушения правил личной гигиены. Заболевание может принимать рецидивирующую форму.
В группе риска люди с темной кожей, поскольку протоки желез у них широкие и короткие, бактериям легко по ним проникнуть внутрь.
Причины гидраденита
Возбудителем гидраденита чаще всего являются стрептококк и стафилококк, но может быть кишечная палочка и другие микробы.
Наиболее частые причины гидраденита и провоцирующие факторы:
- повышенная потливость;
- ожирение;
- болезни кожи – опрелости, экзема;
- эндокринные болезни, особенно сахарный диабет;
- нарушение правил личной гигиены;
- чрезмерное использование дезодорантов;
- тяжелые условия труда – запыленность, вредные выбросы;
- иммунодефицитные состояния;
- грубая депиляция, травмы при бритье, расчесах;
- ношение тесной одежды, приводящее к возникновению потертостей кожи;
- наличие в организме очага бактериальной инфекции;
- выраженные стрессовые состояния;
- наследственные анатомические особенности строения апокриновых желез.
Как проявляется гидраденит?
Симптомы гидраденита типичны, их трудно спутать с другими заболеваниями. Первоначальное проявление – упорный зуд, далее возникают мелкие подкожные узелки, которые с каждым днем увеличиваются. Процесс сопровождается болью, дискомфортом и даже ограничением движений. Узелки постепенно увеличиваются, начинают выступать над уровнем кожи. Окружающие ткани отекают, приобретают багрово-синюшный оттенок. Далее следует размягчение нескольких узелков, открываются отверстия, выделяющие гной, иногда с примесью крови.
Народное название («сучье вымя») болезнь получила из-за характерного внешнего вида пораженного участка: отечной покрасневшей окружности с выделениями белого цвета.
Общее состояние страдает мало, лихорадки обычно не бывает. Ощущается дискомфорт и незначительное недомогание. Присоединение симптомов общей интоксикации говорит либо о распространении инфекции, либо о развитии осложнений.
Вскрытие гнойника улучшает общее состояние, боль стихает, подвижность увеличивается. Если нет осложнений, то гнойники полностью опорожняются и заживают с образованием втянутого рубца. Весь цикл развития болезни при своевременной помощи составляет 2 недели.
Иногда течение болезни становится хроническим, когда воспаляются расположенные рядом потовые протоки. В этом случае на пораженной области чередуются старые рубцы от заживших язв и свежие участки нагноений. Образуется болезненный инфильтрат, кожа над которым бугристая и воспаленная. Такое состояние может длиться месяц и дольше. В этом случае может понадобиться стационарное лечение.
Осложнения гидраденита

У ослабленных людей или у оставленных без медицинской помощи может развиться абсцесс или флегмона, крайне редко – сепсис. Нередко провоцирующим фактором развития осложнений становится ВИЧ/СПИД.
Наиболее вероятная причина развития осложнений – отсутствие ухода за кожей, окружающей воспаленную железу. На грязной, мацерированной или мокнущей коже инфекция распространяется очень быстро, захватывая все новые участки. Для формирования абсцесса достаточно, чтобы воспалились несколько рядом расположенных желез. При этом гнойники сливаются, расплавляя соседние ткани, разрушая подкожную клетчатку, иногда достигая мышц.
Флегмона – следующая стадия развития гнойника. Это разлитое воспаление, которое наиболее бурно развивается в подкожной клетчатке. Флегмона может развиться как вблизи места первичного воспаления, так и на отдаленном участке.
Абсцесс и флегмона сопровождаются признаками общей интоксикации, резко утяжеляющими состояние пациента.
Сепсис возникает при попадании патогенных микробов в общий кровоток. При этом гнойники могут образовываться в любом органе, это крайне опасное состояние.
Особенности диагностики
Характерная клиника, как правило, не оставляет сомнений. При гидрадените нет некротического стержня, как у фурункула. При сомнениях относительно возбудителя (туберкулез, лимфогранулематоз) выполняют бактериальный посев отделяемого, устанавливая чувствительность к антибиотикам. В общем анализе крови может быть воспалительный сдвиг (лейкоцитоз, увеличение СОЭ). При хроническом и рецидивирующем течении определяют иммунный статус.
Консервативное лечение
Наиболее успешно лечение гидраденита на ранних стадиях, когда воспаление только начинается или затронуты 1-2 железы. Пациент может обратиться за помощью к дерматологу.
Терапевтическая тактика зависит от многих факторов: места расположения гидраденита, возраста, пола, сопутствующих болезней, общего уровня здоровья.

При воспалении единичной железы или далеком расположении друг от друга, самое главное – тщательно ухаживать за окружающей кожей, многократно протирать ее любым спиртом (борным, салициловым, камфарным). Постоянное удаление выделений вкупе с дубящим действием спирта поможет предотвратить расползание инфекции. Волосы вокруг места воспаления нужно аккуратно выстричь.
Принимать ванны в разгар болезни не следует, купание способствует распространению инфекции. Место воспаления нужно закрыть плотной повязкой, закрепить ее пластырем и воспользоваться душем.
Чтобы окончательно выздороветь, нужно хотя бы 3 месяца соблюдать диету с ограничением сладостей, алкоголя, пряностей и приправ. Рекомендуется лечебное питание, укрепляющее защитные силы. Нужно есть много овощей и фруктов, богатых природными соединениями: капуста, яблоки, цитрусовые, морковь, шиповник, грецкие орехи. Полезны такие природные стимуляторы, как настойки элеутерококка и женьшеня, сок подорожника, отвар шиповника. Желательно дополнить питание аптечными поливитаминами.
Консервативное лечение назначает врач. Чаще всего это антибиотики – полусинтетические тетрациклины или других групп, которые подбираются по результатам бактериального обследования. В случае обнаружения стафилококков может применяться соответствующий гамма-глобулин или вакцина.
До тех пор, пока гнойники окончательно не сформировались, требуется обработка кожи различными антисептиками: крепким (96%) спиртом, бриллиантовым зеленым, настойкой йода. Если площадь воспаления обширная, ее обкалывают растворами антибиотиков с новокаином. Иногда требуются полуспиртовые повязки, которые меняют по мере высыхания. Мази использовать нельзя, они увеличивают площадь нагноения.
Ни в коем случае нельзя пытаться выдавить или как-то иначе вскрыть гнойник самостоятельно. Любые неумелые манипуляции приводят к распространению гноя в тканях, что ведет только к ухудшению состояния. Вероятность осложнений при таком подходе многократно возрастает.
Хирургическое лечение гидраденита
Хирургическое вмешательство требуется тогда, если центр воспаления уже размягчился или произошло самопроизвольное вскрытие гнойника. При этом вскрывать и дренировать один гнойник не имеет смысла, потому что в толще тканей находится множество мелких формирующихся нагноений. Выполняют широкий разрез, дающий доступ ко всему воспалительному инфильтрату. Разрез должен доходить до границы здоровой ткани. Удаляют весь гной, а следом – всю жировую клетчатку в зоне воспаления. Устанавливают дренажи, заживление всегда происходит вторичным натяжением.
При рецидивирующем или хроническом течении, когда воспаления повторяются многократно, требуется радикальная операция. Такое лечение проходит в два этапа.
Вначале область хронического воспаления раскрывают широким разрезом и убирают всю пораженную подкожную клетчатку. Операционную рану залечивают открытым способом, используют необходимые антибиотики.
Когда рана очистится, и в ней появятся здоровые грануляции, производят полное удаление больной кожи и подкожной клетчатки. Образовавшийся дефект закрывают собственным кожным лоскутом пациента, полученным с другого участка. Сохраняют кровоснабжение пересаживаемого лоскута, что значительно ускоряет заживление. Такой прием носит название аутодермопластики.
Разбивка операции на два этапа нужна для того, чтобы добиться полного оздоровления тканей. Если выполнять такую операцию за один этап, кожный лоскут не приживется из-за нагноения, образуется грубый рубец.
Дополнительные методы лечения
В некоторых случаях используется рентгенотерапия, при которой потовые железы разрушаются. Для лечения затяжных и рецидивирующих форм может использоваться ультразвуковая терапия, электрофорез и другие физиотерапевтические методы. Все определяет конкретная клиническая ситуация.
Врачи ЦЭЛТ используют все возможные методы для того, чтобы полностью избавить человека от страданий. От пациента требуется только своевременное обращение к врачу-дерматологу или хирургу.
Постгерпетическая невралгия (ПГН) — это осложнение опоясывающего герпеса, вызванного тем же вирусом, что и ветряная оспа (лат. herpes zoster virus). При этом заболевании поражаются кожа и нервные волокна, что проявляется сильной жгучей болью уже после заживления герпетических пузырей.
Риск возникновения постгерпетической невралгии увеличивается с возрастом; чаще всего этому заболеванию подвержены люди старше 60-ти лет. Данное состояние возникает примерно у 10–20% пациентов, перенесших опоясывающий герпес . Его вылечить нельзя, но лечение постгерпетической невралгии может облегчить симптомы и снять боль. Больше чем у половины пациентов боли проходят сами по себе спустя некоторое время.
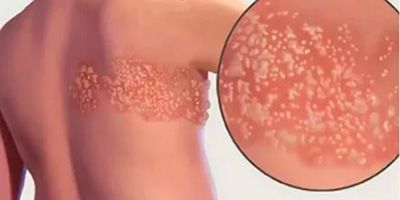
Симптомы постгерпетической невралгии, как правило, ограничиваются той областью кожи, где впервые возникли высыпания — чаще всего они опоясывают туловище или появляются сбоку, впрочем заболевание может поражать и лицо.
Болевые ощущения могут длиться в течение 3-х месяцев и дольше после заживления герпетических пузырьков. Пациенты описывают её, как жгучую, острую, пронзающую или глубокую, она возникает даже при малейшем прикосновении к коже в поражённой области, в том числе и от лёгкого прикосновения одежды (аллодиния). Гораздо реже больные чувствуют зуд и онемение.
Причины постгерпетической невралгии
После того как человек перенёс ветряную оспу, вирус остаётся в организме на всю жизнь. С возрастом иммунная система ослабевает (в частности — от приёма лекарств или химиотерапии) и вирус может активизироваться, в результате чего возникает опоясывающий лишай.
Повреждение нервных окончаний при высыпаниях приводит к возникновению постгерпетической невралгии. Будучи повреждёнными, нервные волокна не могут посылать сигнал от кожи к мозгу так, как они это делают в норме. Вместо этого, ими передаются усиленные сигналы, а пациент чувствует мучительную боль, которая может длиться месяцами или даже годами.
Факторы риска
Если у вас появились признаки опоясывающего лишая, то риск возникновения постгерпетической невралгии значительно усиливается при следующих условиях:
- возраст старше 50-ти лет;
- ярко выраженные симптомы опоясывающего лишая, имеются обильные высыпания и интенсивная боль;
- наличие сопутствующих заболеваний, в том числе сахарного диабета;
- наличие высыпаний на лице.
Осложнения
При длительном течении заболевания, особенно если оно сопровождается очень сильным болевым синдромом, у пациентов часто возникают следующие осложнения:
Увеличение лимфоузлов под мышками — симптом со стороны лимфатической системы, возникает в ответ на локальные и патологические процессы в организме, и характеризуется увеличением, уплотнением, болезненностью лимфатических узлов. Увеличение лимфатических узлов подмышечной впадины любой природы называют, как лимфаденопатия подмышечных лимфоузлов. Сопутствует иммунным и воспалительным заболеваниям, инфекциям, опухолевым поражениям.
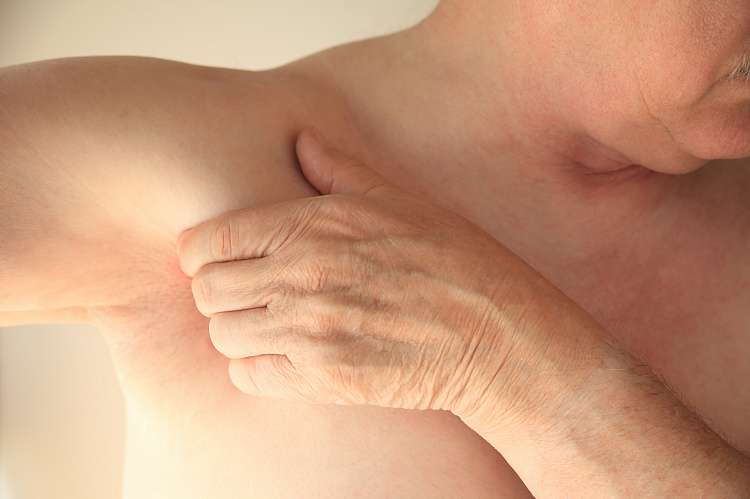
Причины увеличения лимфоузлов под мышками
Увеличение лимфоузлов под мышками — частый признак лимфаденита подмышечных лимфоузлов. Заболевание развивается при условии наличия в организме первичного острого или хронического очага воспаления. Инфекция с током лимфы, крови или контактным путём распространяется в организме, поражает органы лимфатической системы. Воспаление лимфоузлов — предболезненное состояние или симптом таких заболеваний, как:
- острые респираторные вирусные инфекции;
- воспалительные процессы лор-органов: ангина, синусит, гайморит, отит;
- инфекции кожи и слизистых: гнойные раны, стоматит, актиномикоз, фурункулы, экзема;
- бактерии, вирусные инфекции: дифтерия, паротит, скарлатина, ветряная оспа;
- заболевания зубов: пульпит, кариес, остеомиелит;
- венерические патологии: сифилис, гонорея.
Среди других причин, почему увеличенные лимфоузлы в области подмышечной впадины, рассматривают следующие заболевания и патологические состояния:
- нарушение функций эндокринных желез;
- заболевания крови;
- злокачественные и доброкачественные опухоли лимфоидной ткани;
- метастазы в подмышечную впадину;
- рак молочной железы у женщин;
- ушиб в области подмышки, грудной клетки;
- болезни иммунной системы: дерматомиозит, ревматоидный артрит, системную красную волчанку;
- реакцию на лекарственные препараты;
- хронические болезни органов пищеварения.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Типы увеличения лимфоузлов подмышками
Классификацию лимфаденопатии подмышечных лимфоузлов проводят по разным признакам:
- по распространенности патологического процесса бывает: локальная и генерализованная (кроме подмышечных поражаются лимфоузлы из смежных анатомических зон);
- по природе увеличения: опухолевая и неопухолевая;
- по характеру течения: острая (до двух недель), подострая (2-4 недели), хроническая (более месяца);
- по характеру воспалительных изменений: серозная, гнойная, некротическая форма.
При острой форме лимфаденопатии подмышечные лимфатические узлы визуально увеличены в размерах, плотно-эластичные, ощущается боль при пальпации. По мере развития основного заболевания болезненность усиливается, проявляется интенсивной тянущей или стреляющей болью в груди, снижением подвижности.
В случае гнойной формы воспаления лимфоузлов ухудшается общее состояние, развиваются симптомы интоксикации: лихорадка, высокая температура, головная боль, общее недомогание, мышечная слабость, нарушение сна, отсутствие аппетита. Нарастают местные кожные реакции: покраснение, отёк и припухлость в области пораженного лимфоузла, болезненность, которая усиливается при ощупывании, движениях рукой. Далее в области подмышек образуется флюктуация — ограниченная полость с эластичными стенками, заполненная жидкостью: гноем, выпотом, кровью.
Симптомы увеличения лимфоузлов под мышками при хроническом течении иные: лимфоузлы плотные на ощупь и увеличены, ограничены в подвижности, но не болезненны, общее состояние сохраняется в норме.
Цитата от специалиста ЦМРТ

Цитата от специалиста ЦМРТ
Увеличение лимфатических узлов подмышками может быть связано с воспалительными или инфекционными процессами, а также развитием других серьезных заболеваний, поэтому требует безотлагательного визита к врачу. Важно учитывать сопутствующие симптомы и провести актуальную диагностику, которая позволит поставить точный диагноз.

Методы диагностики
При увеличении подмышечных лимфоузлов необходимо обратиться к лимфологу или флебологу, можно терапевту для установления основного заболевания, причин его развития. В некоторых случаях может понадобиться консультация эндокринолога, инфекциониста, онколога, пульмонолога, маммолога или специалиста другой области.
Врач проводит внешний осмотр, в ходе которого оценивает состояние кожных покровов, размер, плотность, спаянность, четкость границ лимфоузлов в области подмышек, выраженность боли при пальпации.
По показаниям в план диагностики включают разноплановые исследования:
- лабораторные: анализ крови и мочи, биохимический анализ крови, бактериологический посев материала, туберкулиновую пробу, диагностическую пункцию, биопсию лимфатических узлов;
- аппаратные: рентгенографию грудной клетки, ультразвуковое сканирование лимфатических узлов подмышечной впадины, маммографию, компьютерную томографию брюшной полости.
Специалисты клиник ЦМРТ, чтобы выявить причины увеличения лимфоузлов подмышками, назначают следующие исследования:
Надежда, ойНапишите пожалуйста как правильно консервативно лечить Вот пока мазями какими как накладывать всё что лучше для этого купить чтобы зафиксировать повязку лейкопластырь или уже готовые вещи какие-то есть Буду очень признателен

Олег, в идеале лечение назначила бы так как расписывала выше, Но т к сейчас у вас крапивница и вы напринимались много антибиотика, то пока могу оставить только местное лечение-берите спирт с водой 1:1, скачивайте бинт или вату и держать по 5 мин пару раз в день, утром и вечером втирайте Димексид гель. Добавить можно Нимесил(он противовоспалительный). Но вероятность нагноения в вашем случае 50/50. Т.к по фото уже имеется гиперемия и отечность.

Здравствуйте, Олег.
Антибиотик системно необходимдля профилактики нагноения. ( т. Е больше шансов, что вскрывать не надо будет).
К местному лечению добавила бы на ночь полуспиртовые повязки (спирт /вода 50 /50)+мазь Левомеколь.

В данной ситуации можно начать сейчас без антибиотика, полуспиртовые с мазью Левомеколь повязки. Гепарин не нужен. Динамику через сутки оцените. Если будет ухудшение (усиление боли, отека) тогда надо будет подключить антибиотик.
Ольга, не болит вобще сейчас с утра чуть чуть больно было просто перед этим крапивница была анти гистаминые пью и дексаметодин один укол делал крапивница прошла вылез лимф помоему перебор с лекарствами микро флору востонавливаю сейчас



На участок воспаления мазь Левомеколь обильно, сверху прикладываете салфетку, смоченную полуспиртовым раствором (спирт /вода 50 /50) или водкой(тогда не разбавляем). И фиксируете лейкопластырем или бинтом, чтобы салфетка держалась. Перевязки 3р.д, каждые 8 часов. (т.е утро, вечер и в течение дня).
Ольга, Спасибо вам большое что так грамотно объяснили У меня просто я так Помню был когда-то такое Ну правда тогда я брил подмышки У меня что-то похожее уже было давно я тогда подмышки brell и выскочил тоже шишка красноватая Ну прошло сама я по-моему только тогда левомеколью мазал


Здравствуйте!
Лично я вижу гидраденит
Антибиотики бессмыслены
Уже идет абсцедирование
Пора уже вскрыть и задренировать


Добрый вечер! Неплохой результат дают компрессы с хлоргексидиноии, противовоспалительный и антисептический эффект.


Здравствуйте.
Если не болит, это не значит что нет воспаления.
По фото воспаление есть - покраснение, наличие образования, которое при пальпации наверняка болезненное.
Самый оптимальны вариант -это пройти УЗИ. И если уже имеется анэхогенное образование, то значит вскрывать гнойник придется.
Судя по фото на лимфаденит это не похоже. Скорее всего это гидраденит. И если он начал воспаляться, то скорее всего абсцесс созреет.
Конечно можно полечиться немного консервативно, например мазь Фуцидин, где то дня 2-3. Если эффекта нет, то только операция.
Но это только моя точка зрения.
Здоровья Вам.

Здравствуйте. Может быть гидраденит, может лимфаденит. Нужно узи сделать. Пейте пока ципролет 500 мг 2 раза в день 5 дней обязательно.


Гидраденит — гнойное воспаление апокринных потовых желез 1 . Апокринными называют такие железы, у которых при выделении секрета отторгаются верхние части клеток 3 .
В основном, это заболевание наблюдается в молодом возрасте, когда апокриновые железы функционируют особенно активно. Гидраденит под подмышкой — наиболее распространенный случай подобной инфекции. Также гидраденит локализуется в области половых органов и заднего прохода 2 . У женщин , особенно полных, такое заболевание встречается чаще, чем у мужчин 4 .
*Приведенные изображения представлены для ознакомления, носят исключительно художественный характер и могут отличаться от реальных
Причины возникновения гидраденита 1
Главным возбудителем заболевания является золотистый или гемолитический стафилококк.
Бактерии проникают в потовые железы через их выводные протоки 1 и небольшие травмы кожи, возникающие при бритье (именно так образуется гидраденит под подмышками ). Иногда железы вовлекаются в процесс вторично: в таких случаях воспаление начинается с подкожной жировой клетчатки, куда стафилококки проникают по лимфатическим сосудам.
Глубокие ладонно-подошвенные бородавки
Плотные болезненные округлые бляшки на коже, располагающимися на одном уровне с неизмененной кожей, имеющими зернистую поверхность, покрытую роговыми наслоениями 4 .
Юношеские (плоские) бородавки
Гладкие мелкие множественные образования на коже телесного цвета. Располагаются преимущественно на тыле кистей, предплечий, лице и слизистых оболочках 4 .
Нитевидные бородавки
Небольшие длинные и тонкие роговые выросты на коже, располагающиеся вокруг рта, носа и глаз, на тыльной стороне кистей и пальцах у людей, появляются обычно у людей имеющих профессиональный контакт с мясом, в связи с чем их назвали бородавками «мясников» 4 .
Остроконечные кондиломы
Образования на коже телесного или розового цвета 2 . Они имеют тонкую ножку и, разрастаясь, принимают вид цветной капусты или петушиного гребешка 1 . Обычно кондиломы возникают в области половых органов и заднего прохода 4 .
**Приведенные изображения представлены для ознакомления, носят исключительно художественный характер и могут отличаться от реальных.
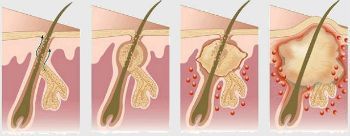
Фазы гидраденита
Течение гидраденита условно делят на 3 фазы 1
Возникновение абсцессов (гнойных нарывов) и флегмон (тех же нарывов, но не имеющих четких границ) 1 .
Симптомы гидраденита
Сначала гидраденит ощущается как зуд под подмышками или в зоне промежности. У женщин заболевание , может начаться с возникновения небольшого чувства болезненности в области пупка и сосков 1 .
«Начало болезни часто сопровождается такими симптомами, как высокая температура тела, головная боль и лейкоцитоз 1 .»
Затем в толще кожи появляются плотные узелки, которые постепенно увеличиваются до 1–2 см в диаметре, краснеют и приобретают коническую форму. В центре узелков образуется гной, который выделяется при образовании свища. Процесс длится около 2 недель и обычно заканчивается рубцеванием 2 .
Профилактика гидраденита 1
своевременное лечение гипергидроза, опрелостей и других болезней, провоцирующих возникновение гидраденита
Лечение гидраденита
Лечение гидраденита проводится с помощью антисептических препаратов 1 и антибиотиков. Например, специалистами может быть назначена мазь Банеоцин ® . Она содержит два бактерицидных антибиотика: неомицин и бацитрацин 5 .
Благодаря комбинации этих двух веществ достигается широкий спектр действия препарата и синергизм действия в отношении ряда микроорганизмов, в том числе стафилококков 5 , которые являются основной причиной возникновения гидраденита. 1
Также применяют УФ-облучение, УВЧ-терапию и ультразвуковую терапию 1 . На невскрывшиеся узлы накладывают чистый ихтиол 4 или ртутный пластырь 1 , на вскрывшиеся — гипертонические повязки, а после очищения язв — повязки с мазями, которые содержат антибиотики 4 . Согревающие компрессы противопоказаны, т.к. они не устраняют причину заболевания, а способствуют распространению инфекции 1 .
при размягчении воспаленных участков кожи выполняют пункцию с откачиванием гноя, после чего вводят антибиотик. Затем для активного оттока гноя накладывают повязки с гипертоническим раствором хлорида натрия до полного очищения раны 1 .
в исключительно тяжелых случаях гидраденита под подмышками прибегают к полному удалению волосистой части кожи в этой зоне. В дальнейшем на поврежденный участок тела возможна пересадка кожи с поверхности бедра или ягодицы 1 .
при остром и хроническом течении заболевания (особенно при наличии множества очагов) одновременно с общим лечением показана рентгенотерапия 1 .
при своевременном и правильном лечении гидраденит длится в среднем 10-15 дней, однако возможны рецидивы 1 .
Читайте также:

