Люголь при прыщах на лице
Обновлено: 28.04.2024
Когда дело доходит до того, чтобы найти правильное средство от прыщей, можно найти целый миллион различных продуктов — от умывалок и гелей до кремов и даже специальных пластырей. В связи с этим часто трудно выбрать для себя, какой из этих инструментов лучше всего подходит для конкретной ситуации.
Однако еще более удручает тот факт, что прыщи не проходят с возрастом. Всем кажется, что угри прекратятся после последнего звонка, но на самом деле это не так. В действительности они появляются даже после 50-ти лет. И часто, чем старее человек, тем труднее ему бороться с высыпаниями на коже. Эксперты рассказали о самых полезных методах лечения угрей.
Почему «выскакивают» прыщи?
Угри появляются, когда клетки жирной и мертвой кожи соединяются, что приводит к образованию пробки, закупоривающей поры. Обычно кожа избавляется от них естественным образом. Но по данным Американской академии дерматологии, когда тело производит слишком много кожного жира, омертвевшие клетки застревают в порах.
Нет единого решения, чтобы избавиться от прыщей.
Каждый человек по-своему реагирует на курс лечения, и иногда состояние кожи может ухудшаться до того, как станет лучше.
В связи с этим лучший выход — обратиться к специалисту.
Он сможет подобрать индивидуальный курс лечения угрей в зависимости от причин, стоящих за появлением их на кожном покрове.
Это вовсе не так страшно, как кажется на первый взгляд. В начале врач установит тяжесть прыщей и назначит им «степень» (от одного до четырех).
Таким образом, специалист выяснит, какое лечение лучше подходит пациенту: местное или внутреннее (или, возможно, оба).
Какая разница?
Местная разновидность лечения является самым распространенным видом лечения угрей.
Главным образом необходимо убить бактерии, которые вызывают прыщи, или уменьшить производство кожного жира.
Актуальные ингредиенты для лечения прыщей способны включать средства с ретиноидами, антибиотиками или салициловой кислотой (подробнее об этом ниже).
Внутренняя разновидность лечения угрей — это лекарства, которые необходимо принимать внутрь.
Они представлены во множестве видов. Антибиотики способны убивать бактерии и уменьшать воспаления; противозачаточные таблетки могут помогать с гормональными проблемами, и изотретиноин — подходит для серьезных заболеваний.
Вот самые эффективные вещества, которые помогут в борьбе с высыпаниями на коже.
Салициловая кислота
Она является идеальным и наиболее распространенным веществом. Если пойти в аптеку, можно найти ее в составе активного ингредиента в большом количестве продуктов от прыщей.
Салициловая кислота может мягко отшелушивать омертвевшие клетки кожного покрова.
Салициловая кислота также обладает некоторыми противовоспалительными свойствами.
Но нужно иметь в виду: если использовать ее слишком часто, она может сделать кожу сухой.
Таким образом, целесообразно использовать только одно средство на основе салициловой кислоты для ежедневного пользования.
Гликолевая кислота
Она хорошо отшелушивает кожу и избавляется от омертвевших клеток, которые способны забивать поры.
Подобно салициловой кислоте, гликолевую можно найти в составе средств для очищения, пилингах, увлажняющих кремах, гелях и сыворотках, продающихся в специальных салонах красоты или местных аптеках.
Ретинол
Все, наверняка, слышали о том, что крем на основе ретинола используют в качестве омолаживающего средства. Но не многие знают о том, что витамин А может хорошо справляться с акне. Так как это вещество помогает стабилизировать выработку кожного сала.
Кроме того, акне — это воспалительный процесс, а ретиноиды являются отличным противовоспалительным средством.
Специалисты часто советуют их людям, склонным к прыщам. Если сравнивать с остальными методами борьбы с акне, можно выявить еще одно несомненное достоинство — ретиноиды не только лечат прыщи, но и предотвращают их появление.
Однако стоит помнить о том, что иногда ретиноиды вызывают раздражение. Если кожа чувствительная, ретиноид может оказать слишком сильное воздействие.
В любом случае, какой бы препарат не использовался, для получения результатов потребуется какое-то время.
Согласно инструкции по применению, раствор Люголь для местного применения показано наносить на пораженные слизистые зева или ротовой полости 4-6 раз за день. Длительность терапии определяется доктором и зависит от выраженности симптоматики. Наносить лекарство следует при помощи тампона, который предварительно смочен в растворе. Если в упаковке приложена насадка-распылитель или используется готовый спрей Люголь для горла, то производят орошение лекарственным раствором. Распылитель направляют в область очага поражения. Во время разбрызгивания пациент должен задержать дыхание.
Не рекомендуется использовать медикамент более 2 недель. Когда терапия неэффективна, следует прийти на прием к врачу для дальнейшего обследования. Если раствор попал в глаза, их следует промыть водой. Раствор для полоскания рекомендовано использовать для обработки ротовой полости 2-3 и более раз за сутки. Применять лекарство следует после еды или между приемами пищи. Глотать слюну после процедуры нежелательно как можно дольше (ее сплевывают).
Можно ли использовать беременным и кормящим пациенткам?
Во время вынашивания плода назначать лекарство нельзя. При вскармливании грудью применение препарата допускается, если польза для матери превышает риск для младенца. Перед применением Люголя необходимо прийти на прием к доктору.
Особые указания
Йод, присутствующий в лекарстве, способен проникать в молоко матери, оказывать влияние на работу тимуса грудничка. Не желательно регулярно использовать Люголь у пациентов с гипертиреозом. Детям младше 12-летнего возраста препарат должен назначать только педиатр. Антисептическое средство может влиять на результаты анализов на гормоны щитовидной железы (тимуса). Хранение рекомендовано осуществлять в темном месте, так как солнечный свет ускоряет распад йода. Высокие температуры (выше 40 °С) также способствуют разрушению активного компонента.
Взаимодействие и противопоказания
Препарат не совместим с эфирными маслами и раствором аммиака. Присутствие гнойных выделений, крови, кислой и щелочной среды ухудшают эффективность лечения. Деактивировать йод можно тиосульфатом натрия. Если Люголь попадает внутрь, снижается действие лекарств, подавляющих функцию тимуса. Медикамент (если он случайно был выпит) усиливает раздражающее воздействие на слизистую оболочку пищеварительного тракта некоторых лекарств (ацетилсалициловой кислоты и других).
Йод, присутствующий в Люголе, окисляет металлы, что приводит к порче инструментов и поверхностей. Если больной принимает какие-либо лекарственные средства, перед использованием Люголя следует обратиться к доктору для уточнения совместимости медикаментов.
Люголь нельзя применять при:
- патологии почек и печени в стадии декомпенсации;
- аллергии на составляющие средства.
Аккуратно используют медикамент при гипертиреозе, герпетиформном дерматите, у детей до 12-летнего возраста.
Передозировка
При передозировке может возникнуть раздражение верхних дыхательных путей (ожог, бронхоспазм или ларингоспазм). Если лекарство случайно было выпито, возможно раздражение слизистых оболочек пищеварительного тракта, гемоглобинурия, гемолиз. Смертельная дозировка - 3 г. Чтобы купировать отравление Люголем, осуществляется промывание желудка раствором тиосульфата натрия, натрия гидрокарбоната. Внутривенно вводят 30% тиосульфат натрия до 300 мл.
Раствор Люголя является бюджетным и эффективным антисептическим средством. Его активно применяют как во взрослой, так и в педиатрической практике для лечения ангин, стоматитов, фарингитов и других заболеваний. Препарат у детей до 12-летнего возраста должен использоваться только по рекомендациям педиатра, так как Люголь оказывает влияние на работу тимуса. Беременным медикамент противопоказан. Кормящим антисептик допускается применять, но только по назначению доктора. Если четко соблюдать инструкцию, побочных явлений и нежелательных последствий не наблюдается.
Источники
- Люголь // Справочник VIDAL // 2022;
- Люголь // Регистр лекарственных средств России (РЛС) // 2022.
Только 20 процентов школьников могут похвастаться здоровой кожей лица, остальные 80 вынуждены скрывать ненавистные акне за длинными челками и под толстым слоем тонального крема. Как избавиться от угревой сыпи? Разбираемся с экспертом.

Алим Хакуашев
АЛИМ ХАКУАШЕВ
Врач-дерматолог, врач-косметолог, врач-трихолог клиники для детей и подростков «СМ-Доктор»
С наступлением переходного возраста начинается гормональная перестройка организма. Во всем виновен тестостерон, уровень которого влияет на функцию сальных желез. В период полового созревания повышается их функция, в результате чего и появляются прыщи. Если присоединится бактериальная инфекция, то будут развиваться гнойнички.
В 13-14 лет черные точки и красные воспаления на лбу и щеках становятся проблемой номер один. Ребенок с ужасом разглядывает себя в зеркало. Никакие уговоры и примеры звезд (Камерон Диаз, Виктория Бекхэм, Рианна), кожа которых далека от идеала, не помогают.
«Прыщи — это же бесконечные насмешки от одноклассников, — говорит мама 15-летнего сына. — Чистая кожа лица помогает стать уверенней, побороть комплексы. К сожалению, нет такого чудо-средства, которое избавит от прыщей раз и навсегда. А затащить подростка к косметологу тоже нелегко. Реально не знаю, что и делать».
Мамы девочек на различных форумах тоже постоянно обсуждают подобные темы. «Как же вылечить эти подростковые прыщи? — спрашивает Светлана, мама 12-летней дочки. — У нас уже в арсенале были мази, настойки, лосьоны и прочее. Пока ничего не помогло победить эту неприятность. Бабушки считают, что через пару лет все само пройдет, но я не уверена».
Врач-косметолог предупреждает, что самостоятельно прыщи не исчезнут: «При наличии несовершенств кожи лица нужно обратиться к специалисту как можно раньше, чтобы не запустить проблему и своевременно принять необходимые меры. Зачастую дети и подростки стесняются сами обращаться к врачу или, в силу возраста, неадекватно оценивают тяжесть заболевания. Поэтому родители должны внимательно следить за состоянием кожи лица ребенка и при необходимости сразу забить тревогу».

Почему появляются прыщи
Акне — это серьезное заболевание кожи, которое может протекать с различной степенью тяжести. Привести к развитию акне могут:
- Гормональная перестройка организма.
- Нерациональное питание (употребление молочных продуктов, сладостей, газировки, фастфуд), а также прием некоторых лекарственных препаратов. Между прочим опасны различные стероидные препараты, которые особенно любят принимать спортсмены, посещающие тренажерные залы. Мышцы появятся вместе с угревой сыпью на лице.
- Неправильно подобранные средства ухода и наружной терапии (в составе ряда кремов есть вещества, которые могут усилить высыпания).
- Генетическая предрасположенность играет большую роль в возникновении угревой сыпи. Доказано, что если кто-то из родителей страдал от акне, то у ребенка возможно также появятся прыщи. А если у обоих родителей было это заболевание, то ребенок гораздо более вероятно тоже будет комплексовать из-за прыщей.
- Стрессы, связанные со сдачей экзаменов, неразделенной любви и т.д., оказывают негативное влияние на состояние кожи.
- Самостоятельное выдавливание прыщей еще более усугубляет состояние кожи. Желание подростка таким радикальным способом решить проблемы может привести к необратимым последствиям. Связано это прежде всего с особенностями строения гнойничков. Избавившись от одного, вы только поспособствуете распространению инфекции в более глубокие слои кожи, и на этом месте скорее всего появится более выраженное воспаление и еще больше прыщиков.
- «Нерациональное лечение и самолечение могут привести к ухудшению состояния кожи, — предупреждает врач. — Прогрессированию заболевания, а также серьезным осложнениям, в том числе появлению следов (рубцов) на коже лица, с которыми затем ребенку придется жить. Поэтому при подобных проблемах нужно обязательно обратиться к врачу для индивидуального подбора лечения».
С чего начинать уход у косметолога?
С очищения кожи (поверхностного и глубокого) в зависимости от типа кожи, который определяется после осмотра через лупу. Чистка проводится в несколько этапов: очищение пенкой, обеззараживание антисептиками, обработка кожи пилингом, механическая чистка, нанесение маски.
Частота проведения процедур строго индивидуальна и зависит от тяжести состояния, типа кожи, сезона, эффекта от терапии и прочих факторов. Обычно курс лечения со сроками и процедурами обсуждается на приеме с врачом. В среднем чистка лица проводится 1 раз в 2-3-4 месяца. Если это курс химических пилингов, то процедура обычно проводится (также в зависимости от вида пилинга) 1 раз в 2 недели. Всего необходимо 3-5 процедур.
Возможно, похода к косметологу будет недостаточно, для борьбы с акне придется привлекать других специалистов: дерматолога, гинеколога, гастроэнтеролога, эндокринолога. Лечение прыщей в идеале нужно начинать с диагностики организма. Нужно будет сдать общий анализ крови, анализ кала на дисбактериоз, микроскопию соскоба кожи и провести ряд других исследований.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Прыщи на лице: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
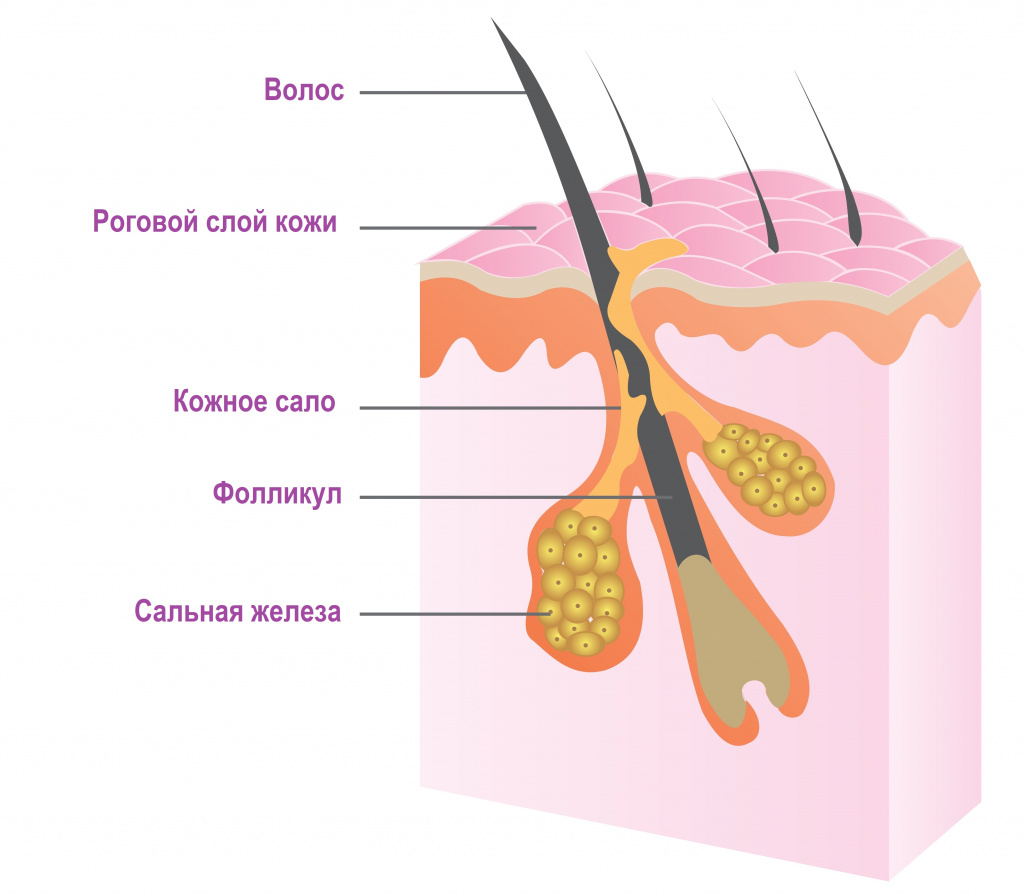
Сальные железы в коже человека располагаются у основания волосяного фолликула. Они продуцируют кожное сало, которое увлажняет кожу и защищает от негативного влияния окружающей среды, бактерий и грибов. Гиперсекреция сальных желез провоцирует формирование прыщей (акне, угрей). На лице они чаще всего локализуются в местах расположения крупных сальных желез (на лбу, висках, щеках, на носу и подбородке).
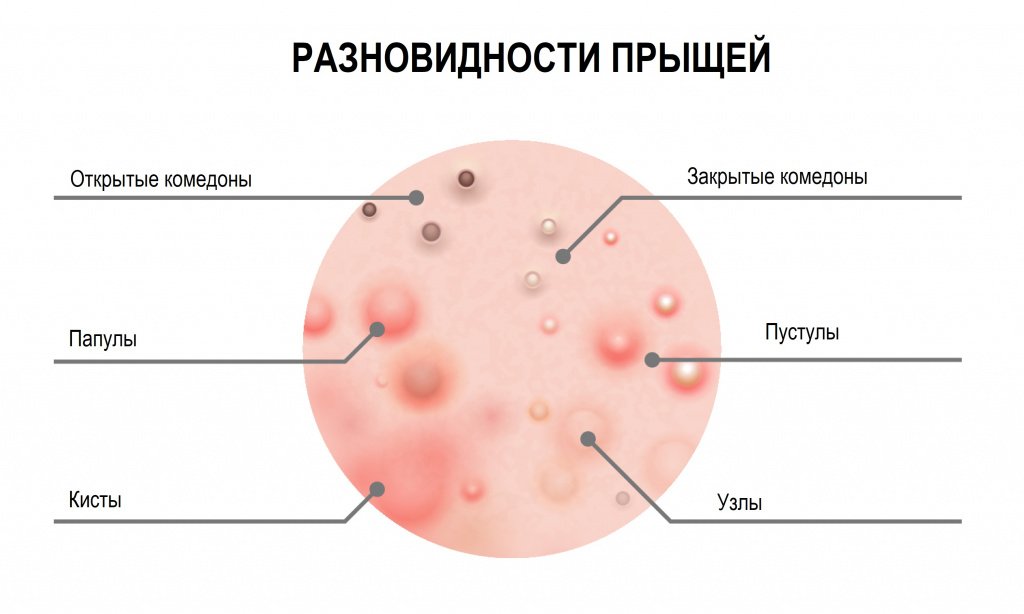
Разновидности прыщей на лице
В самом общем виде прыщи относятся к одному из двух типов:
Невоспалительные элементы (комедоны) – выглядят как небольшие бугорки или точки различного цвета. Комедоны могут быть открытыми или закрытыми.
- Открытые комедоны выглядят как плотные высыпания поверхностного типа, обычно серого или черного цвета, который придает им окислительная реакция их содержимого с кислородом.
- Закрытые комендоны, подкожные прыщи (милиумы) имеют вид белых бугорков или точек, похожих на маленькие крупинки проса. Скопившееся кожное сало не имеет выхода наружу, что приводит к болезненному воспалению. Закрытые комедоны чаще превращаются в классические красные прыщи.
- Папулы (красные прыщи) представляют собой воспалившиеся комедоны без явного гнойного содержания. Имеют вид мелких красных или розовых шариков, выступающих над поверхностью кожи, белой головки нет. Если папула сформировалась на месте открытого комедона, то сквозь кожу часто можно разглядеть темную пробку.
- Пустулы – это инфицированные папулы или, проще говоря, прыщи с гнойным содержимым и белой головкой, окруженные воспаленной кожей. Они появляются, когда помимо кожного сала и бактерий в поры попадают омертвевшие клетки кожи. По форме пустулы бывают конусообразными, плоскими или сферическими. Их цвет может варьировать от белого до желтого или зеленого.
Зеленый цвет означает присоединение вторичной инфекции, и при самостоятельном выдавливании велика вероятность ее проникновения в кровь.
Кистозные прыщи тяжело поддаются лечению и всегда оставляют на коже заметные следы.
Возможные причины появления прыщей на лице
Итак, прыщи появляются как результат избыточной продукции кожного сала, которое закупоривает кожные поры. Если пора закрыта частично и в нее есть доступ воздуха, начинается образование прыщей. Сначала они выглядят как черные точки, окруженные воспаленной кожей, – так называемые угри. В полностью закупоренной поре, как в контейнере, быстро размножаются анаэробные бактерии (Propionibacterium acnes или Malassezia), провоцирующие воспалительный процесс и нагноение.
Но что заставляет сальные железы работать столь активно? Считается, что одна из причин кроется в высоком уровне андрогенов (мужских половых гормонов), которые стимулируют выработку кожного сала. Развитию гиперандрогении могут способствовать проблемы пищеварения, стрессы, болезни почек и надпочечников, эндокринной и половой системы.
Важно упомянуть, что высыпания на лице, внешне похожие на прыщи, могут быть симптомом и проявлением других, порой очень серьезных дерматологических заболеваний (акнеформных дерматозов), которые никак не связаны с работой сальных желез.
Прыщи на лице могут оказаться симптом целого ряда заболеваний (нарушения функции внутренних органов, гормональной дисфункции, недостатка витаминов, снижения иммунитета), а также плохой экологической обстановки, неправильного ухода за кожей. Перечислим основные заболевания, состояния и факторы, результатом воздействия которых становятся высыпания на коже.
- Физиологические изменения гормонального статуса: половое созревание, вторая фаза менструального цикла, беременность, лактация, менопауза.
- Заболевания эндокринной системы: синдром поликистозных яичников, гипотиреоз, опухоли эндокринных желез.
- Утолщение рогового слоя эпидермиса (гиперкератоз), когда мертвые клетки эпидермиса не отшелушиваются, а остаются на коже, закупоривая сальные железы.
- Заболевания печени и вызванная ими интоксикация.
- Неправильное питание и авитаминоз:
- Преобладание в рационе быстрых углеводов (фастфуда, хлебобулочных изделий, жареной, жирной пищи) провоцирует повышение уровня глюкозы в крови и резкий выброс инсулина, что, в свою очередь, влияет на повышение уровня тестостерона.
- Избыток омега-6 жирных кислот может усугубить воспалительные процессы в коже (такие явления могут наблюдаться при употреблении большого количества рыбы и птицы, выращенной на комбикормах).
- Злоупотребление молочными продуктами, подсолнечным, арахисовым, соевым маслами и маргарином нередко вызывает гиперфункцию сальных желез.
- Дефицит цинка, витаминов А и Е, Омега-3 жирных кислот.
Заболевания желудочно-кишечного тракта, нарушение моторики и перистальтики кишечника, частые запоры способствуют интоксикации и появлению прыщей.
При наличии высыпаний на коже следует обратиться к врачам-дерматологам и косметологам. Однако часто лечение требует комплексного подхода, подразумевающего терапию заболевания, симптомом которого стали прыщи. В таком случае необходимы консультации гинеколога , эндокринолога , гастроэнтеролога , аллерголога , психоневролога.
Диагностика и обследования при появлении прыщей
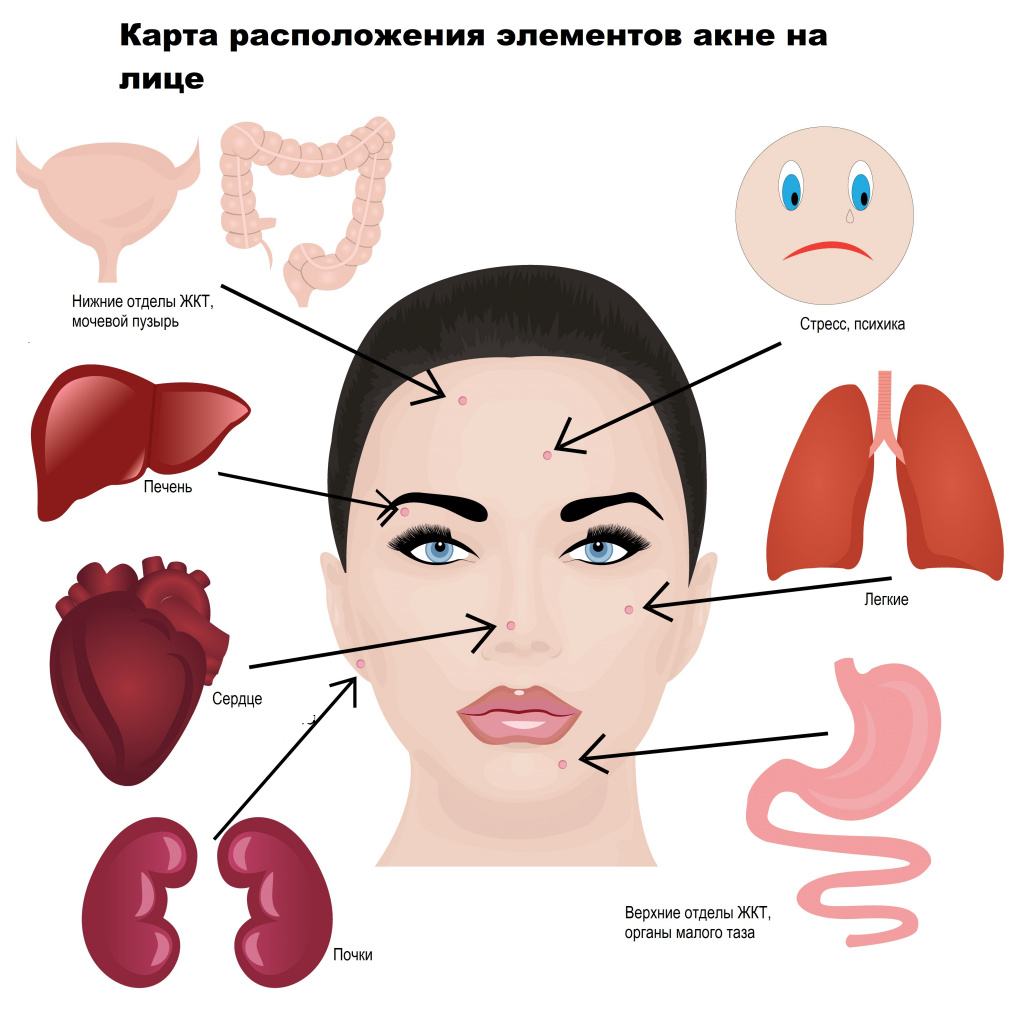
Прыщи и их локализация являются своеобразным мессенджером, передающим информацию о нарушениях работы органов или систем. Чаще всего прыщи возникают в так называемой Т-зоне (лоб, нос, подбородок) – здесь сальные железы наиболее активны, а поры – расширены. Но нередко прыщи встречаются и на щеках, скулах (U-зоне). Это обусловлено разными причинами и состоянием организма. Составлена специальная карта-путеводитель «Виды прыщей и что они означают». Так, средняя часть лба соответствует нижнему отделу пищеварительного тракта, тонкому кишечнику и мочевому пузырю, область возле ушных раковин – почкам, веки и область вокруг глаз – печени, височная область – желчному пузырю, средняя треть лица, скулы – легким, подбородок – желудку, органам малого таза, нос – поджелудочной железе и сердцу, а нижняя часть щек и нижняя челюсть – нижним отделам ЖКТ.
![Карта.jpg]()
Диагностика начинается с тщательного осмотра кожи, сбора анамнеза (сведений о перенесенных болезнях, операциях, хронических заболеваниях, наследственности) и установления связи между высыпаниями и образом жизни, питанием, привычками.Если природа заболевания неочевидна, назначаются лабораторные исследования.
-
Клинический анализ крови.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Черный язык: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
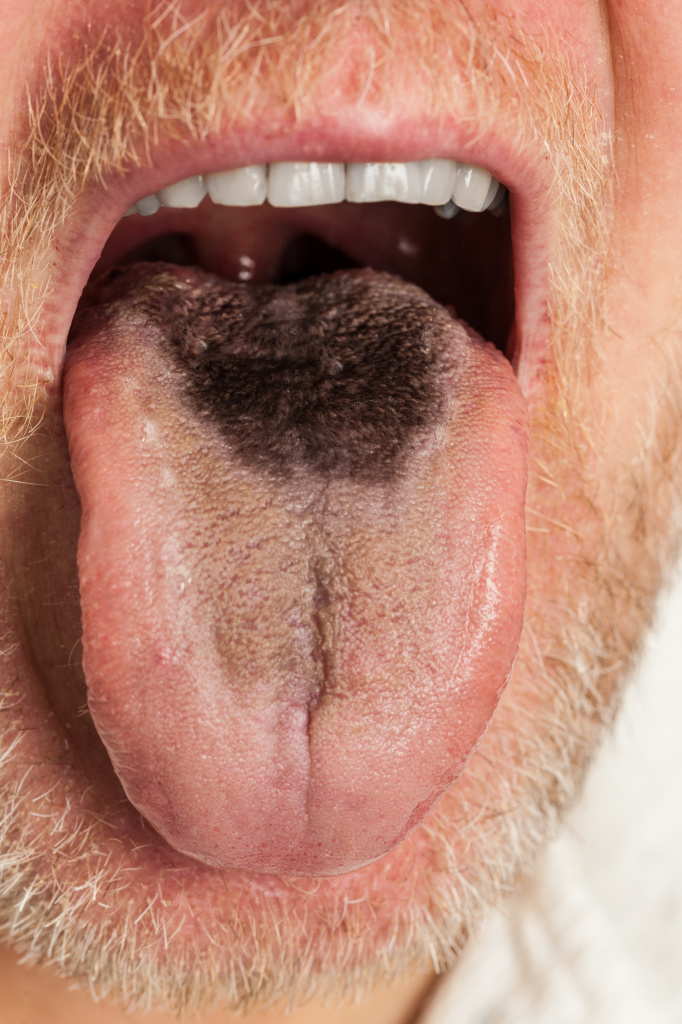
Черный язык – это состояние, при котором язык человека полностью или частично окрашен в темный или черный цвет. Этот симптом более распространен среди пожилых людей, хотя встречается во всех возрастных группах, причем у мужчин чаще, чем у женщин.
Разновидности черного языка
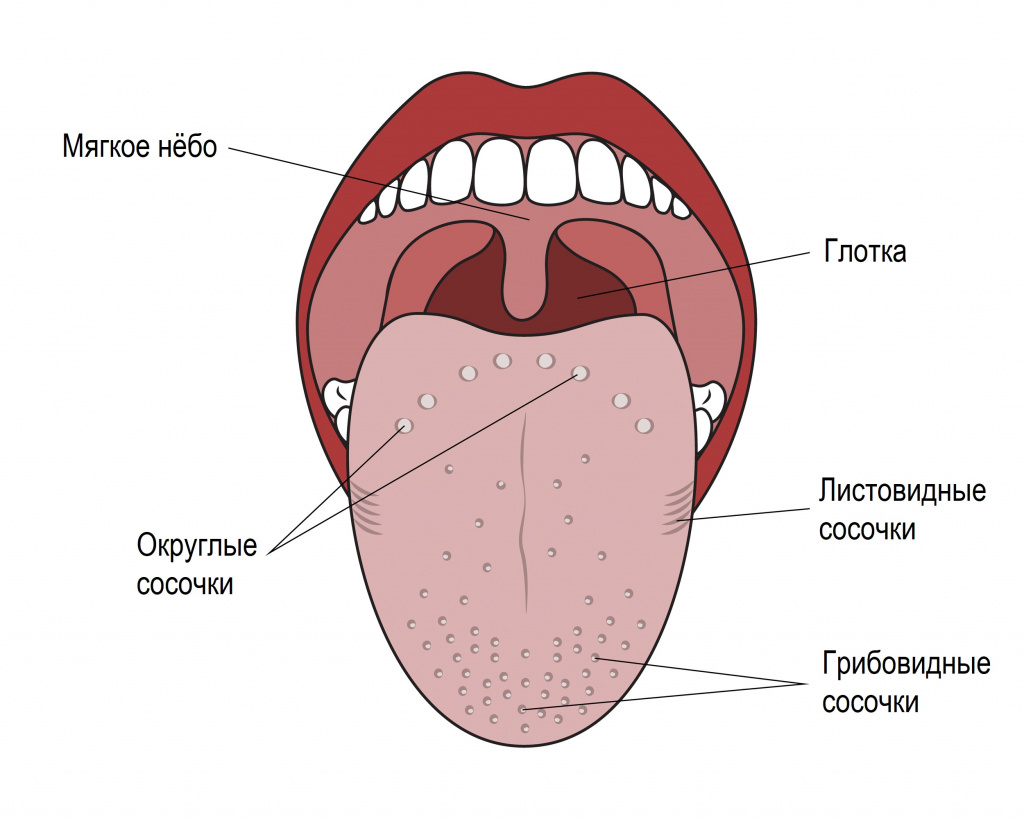
В норме язык имеет бледно-розовый цвет, он влажный, с ровной поверхностью и хорошо различимыми сосочками.
![Сосочки языка.jpg]()
Налет на языке образован остатками пищи и отшелушенными мертвыми клетками слизистой оболочки языка, которые могут пропитываться красителями пищи. Допустимым считается появление тонкого, белого, легко счищающегося налета, не имеющего неприятного запаха, а формирование плотного налета с нефизиологичной окраской расценивается как патология.
На поверхности языка могут быть отдельные черные точки, одно большое пятно, язык может быть окрашен с боков или полностью.
Чаще всего черный язык возникает в результате окрашивания налета, например, пищевыми продуктами или лекарствами, но он может стать и следствием избыточного отложения меланина или отравления свинцом.
Кроме того, существует такое понятие как «черный волосатый язык» - доброкачественное и временное явление, при котором нитевидные сосочки языка удлиняются, а ороговевшие клетки эпителия языка не слущиваются и становятся черного или коричневого цвета из-за жизнедеятельности определенных бактерий и грибков. Длина сосочков может достигать 1-3 см, а диаметр 2-3 мм. Гиперплазированные нитевидные сосочки располагаются преимущественно на задней и средней трети спинки языка. Язык приобретает «волосатый» или «пушистый» вид. Заболевание встречается как у детей, так и у взрослых, однако в старшем возрасте значительно чаще. Пациенты могут жаловаться на ощущение инородного тела на языке, зуд нёба, жжение языка, сухость во рту, нарушение вкусовой чувствительности, неприятный запах изо рта. Если увеличенные вкусовые сосочки касаются нёба, возникает рвотный рефлекс, особенно во время разговора.
![Волосатый язык.jpg]()
Возможные причины появления черного языка
Окрашивание языка в черный цвет часто связано с плохой гигиеной полости рта. Кроме того, в зону риска попадают люди, злоупотребляющие чаем и кофе, курящие, страдающие алкоголизмом, употребляющие внутривенные наркотические средства. Способствует окрашиванию языка в черный цвет сухость во рту, когда из-за недостаточного слюноотделения на языке скапливается больше бактерий, жизнедеятельность которых приводит к тому, что налет приобретает патологическую окраску. Сильное обезвоживание организма сопровождается образованием темного, иногда почти черного налета, который с трудом удаляется с языка.
Черный цвет придают языку некоторые лекарственные препараты, например, активированный уголь, препараты железа, висмута или антибиотики, нарушающие баланс микрофлоры во рту.
Черный язык может наблюдаться и в безобидных ситуациях, например, после употребления черники, красного вина и продуктов, в состав которых входят красители (конфеты, жевательные резинки, леденцы).
Заболевания, при которых язык может стать черным
Черный язык нередко наблюдается при тяжелом запущенном кандидозном поражении полости рта, при ангине, при патологии желудочно-кишечного тракта (заболеваниях печени, желчного пузыря, поджелудочной железы), надпочечниковой недостаточности, нарушении кислотно-щелочного баланса и при развитии повышенной кислотности (ацидоза). Если во рту поселился хромогенный грибок, то десны, зубы и язык покрываются черным налетом с зеленоватым оттенком. При надпочечниковой недостаточности (болезни Аддисона) одним из признаков заболевания является гиперпигментация кожи и слизистых оболочек из-за повышенного уровня меланина. Происходит пигментация слизистой оболочки полости рта, появляются пятна и полосы коричневого или серовато-черного цвета на красной кайме губ, в углах рта, на деснах и на боковых поверхностях языка.
Предрасполагающими факторами к гипертрофии (увеличению) сосочков при черном волосатом языке могут стать заболевания желудочно-кишечного тракта (анацидный гастрит, гипоацидный гастрит, колит, инфекционные заболевания). В некоторых случаях формирование черного волосатого языка происходит на фоне дефицита в организме рибофлавина (витамина В2). Кроме того, черный волосатый язык встречается при туберкулезе легких, папиллярно-пигментной дистрофии, после употребления некоторых лекарственных препаратов (например, антибиотиков).
К каким врачам обращаться при появлении черного языка
При наличии заболевания полости рта, вызвавшего формирование черного налета на языке, необходимо обратиться к врачу-стоматологу.
Если налет ассоциирован с инфекционным заболеванием, например, с ангиной или кандидозом, то лечение проводит врач-терапевт .
При заболеваниях желудочно-кишечного тракта обращаться надо к врачу-гастроэнтерологу .
Если причиной черного языка стала болезнь Аддисона (надпочечниковая недостаточность), то требуется консультация эндокринолога .
Диагностика и обследования при появлении черного языка
Для определения причины изменения цвета языка могут потребоваться некоторые исследования:
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также: