Лучевая терапия при кожных заболеваниях
Обновлено: 23.04.2024
Лучевая терапия злокачественных лимфом кожи.
Лучевая терапия злокачественных лимфом кожи была впервые применена у больного грибовидным микозом В.П. Красноглазовым в 1902 г. Оказалось, что опухоли лимфопролиферативного характера весьма чувствительны к рентгеновым лучам, в связи с чем указанный метод лечения нередко использовался в комплексной терапии больных ЗЛК. При проведении рентгенотерапии разовая доза облучения равнялась 100-125 Р, суммарная курсовая доза составляла 300-500 Р, при облучении крупных опухолей разовая доза увеличивалась до 200 Р, курсовая - до 600-800 Р.
В настоящее время в России в связи с вытеснением из практики рентгентерапевтических аппаратов, предназначенных для глубокой рентгенотерапии, основное внимание стали уделять работе на гамматерапевтических установках (радиотерапия).
Лучевая терапия применяется как самостоятельно, так и в сочетании с другими видами лечения, чаще с химиотерапией. Используется при различных клинических вариантах ЗЛК, но чаще у больных с солитарными опухолями (Т- или В-лимфопролиферативного характера). Лучевая терапия при единичных опухолевых очагах может избавить больного от необходимости получать массивную полихимиотерапию. При этом следует иметь в виду, что чем более выражена степень злокачественности процесса, тем более эффективно облучение. Кроме того, лучевая терапия может проводиться после завершения курса полихимиотерапии, воздействие производится на очаги, которые оказались нечувствительными к цитостатическим препаратам. В отделении дерматовенерологии МОНИКИ мы наблюдали больного, у которого после проведения курса полихимиотерапии отмечался регресс множественных опухолевых очагов, локализованных в области туловища и конечностей, но оставались массивные инфильтративные разрастания в области ушных раковин которые практически разрешились после проведения лучевой терапии. Более благоприятный терапевтический эффект отмечается при лучевом воздействии на опухолевые, узловатые очаги, которые не подверглись распаду, однако наличие язвенных дефектов на опухолях не является противопоказанием для проведения дистанционной гамматерапии.
В последние годы, особенно за рубежом, в лечении больных злокачественными лимфомами кожи стали использовать электронно-лучевую терапию. Особенностью этого метода является облучение тканей электронным пучком, испускаемым бетатроном или линейным ускорителем мощностью 6-10 МэВ. Такой метод облучения дает возможность подобрать оптимальную дозу для обработки опухоли и щажения близлежащих тканей. В нашей стране метод лечения больных ЗЛК с помощью электронного пучка впервые был применен Н.С. Потекаевым в 1982 г. Лечение проводится как на ограниченные участки опухолевой ткани, так и тотально, если имеет место универсальное поражение кожи. Облучение проводят 1 или 2 раза в неделю курсами. Курсовая доза облучения составляет 24-30 Гр. Всего проводится не более 3 курсов лечения. Лечение электронным пучком очагов поражения на коже может сочетаться с облучением увеличенных лимфатических узлов. После 1-2 курсов лечения клиническая ремиссия достигается в 86% случаев, причем более длительная и стойкая у больных, которым проводилось лечение электронным пучком на ранних стадиях развития ЗЛК.
Устранение опухолевых очагов с помощью лучевой терапии не предотвращает появление новых опухолей, тем более что этот вид терапии обычно проводится в запущенных стадиях заболевания. В отдельных случаях наблюдается рефрактерность опухолей к лучевой терапии.
После применения гамматерапии или электронного облучения в указанных дозах возникают эритема, отечность, шелушение кожи, которые рассматриваются не как осложнение, а как симптомы обычной лучевой реакции, не требующей специального лечения и проходящей самостоятельно. В случае превышения дозы могут развиться явления атрофии, дис-хромии кожи, ангицроза, штопеции, ксероза, лизиса и отслойки ногтевых пластинок.
Ю.В. Сергеев и соавт. предложили новый метод лечения одной из форм ТЗЛК (педжетоидного ретикулеза), основанный на использовании вихревого магнитного поля, которое создается с помощью установки «Магнитотурботрон». Магнитное поле, генерируемое данной установкой, является вращающимся, циклично меняющимся по величине индукции от нуля до заданного максимума. Для лечебного воздействия предложены следующие параметры вихревого магнитного поля: индукция при ее максимальном значении 2 мТл, частота вращения 6000 об/мин, длительность цикла (то есть периода изменения индукции от нуля до максимума и обратно до нуля) 120 с. Продолжительность процедуры (количество циклов) определяется оперативно, непосредственно во время лечебного воздействия, на основании непрерывной регистрации температуры тела больного как интегрального показателя реакции организма. Вихревое магнитное поле оказывает воздействие одновременно на все органы и системы организма. Авторы отмечают выраженный противоопухолевый эффект при применении указанного метода терапии, который проявлялся в улучшении самочувствия больных, уменьшении размеров опухолей, удлинении ремиссии.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Когда речь идет о лечении меланомы, большинство представляет кожные новообразования - темного цвета, неправильной формы. Но, во-первых, злокачественная опухоль при меланоме может быть беспигментной, а во-вторых, меланома локализуется не только на коже. Насколько сложной задачей является лечение меланомы, и какое место в нем занимают методы лучевого лечения (радиохирургия и лучевая терапия) - рассказывает сайт МИБС.
Что такое меланома?
Меланома (иногда встречается название “меланобластома”) - злокачественная опухоль из меланоцитов, клеток, вырабатывающих естественный пигмент меланин, поглощающий УФ-лучи для защиты кожи от ионизирующего воздействия солнечного света. Преимущественно, локализуется в коже, однако меланома может возникнуть в любом органе, в состав тканей которого входят меланоциты (слизистые оболочки и ткани глазного яблока).
Факторы, повышающие риск развития меланомы, хорошо изучены:
- загар;
повышение пигментации кожи, вызванное воздействием ультрафиолетового излучения (как солнечного, так и искусственного - в соляриях), - важнейший фактор риска меланомы; его вес в развитии меланомы настолько высок, что солярии запрещены в некоторых странах, а во многих под запретом находится их использование несовершеннолетними - наследственность;
те, у кого в семейной истории есть случаи меланомы, должны максимально внимательно отнестись к пунктам этого списка - фенотип;
чем светлее волосы и кожа у человека, тем выше вероятность меланомы - солнечные ожоги;
особенно перенесенные в детском и подростковом возрасте могут сыграть роковую роль - именно в этих местах чаще всего возникают злокачественные опухоли кожи - перенесенная меланома;
те, кто прошел через лечение меланомы, должны быть намного внимательнее - иммунитета от этого заболевания нет; наоборот, рецидивы меланомы - частое явление - образования на коже;
невусы (родинки или родимые пятна), особенно в количестве более 50 - серьезный повод регулярно проходить обследование у дерматолога и защищать кожу от избытка ультрафиолета; доброкачественное новообразование меланоформный невус (он же: диспластический меланоцитарный невус, синдром атипического невуса) - дает аналогичный повод; - пигментная ксеродерма;
наследственное заболевание, проявляющееся в повышенной чувствительности кожного покрова к ультрафиолету, также требует более внимательного отношению к любым изменениям на коже
Меланома и ее статистика
Но значительный объем данных о природе меланомы обусловлен не простотой визуальной диагностики (которая, как будет показано в следующем разделе, проста не во всех аспектах), а той агрессивностью, которая делает меланому одним из самых смертельных онкологических заболеваний в мире, и самым смертельным видом рака кожи. Согласно последним статистическим исследованиям, меланома кожи (составляет основную часть всех меланом) встречается в семь раз реже, чем другие виды рака кожи, но количество ежегодных смертей от меланомы выше в 2,5 раза.
Заболеваемость меланомой в семь раз меньше, чем другими видами рака кожи, а смертность - в 2,5 раза выше
Высокие статистические показатели объясняют важность, которое имеет лечение меланомы для человечества. В целом же, меланома занимает 19-е место среди других онкологических заболеваний в мире, немного уступая раку яичников, злокачественным опухолям мозга и нервной системы.
Диагностика меланомы
Лечение меланомы, как и любой опухоли, проходит успешнее, если новообразование выявлено на ранней стадии. В теории, ранняя диагностика меланомы кожи - простая задача. Визуальное изменение существующих невусов (частичная потеря пигментации, “рваные” края, асимметрия, выпадение волос и др.) привлекают внимание человека либо его близких. Пациент обращается к врачу-дерматологу или дерматологу-онкологу, где проходит визуальное неинвазивное обследование - дерматоскопию, которая позволяет буквально “заглянуть” в глубокие слои кожи для оценки распространенности опухоли (зачастую, меланома растет вглубь кожи, что означает более неблагоприятный прогноз, чем рост в горизонтальной плоскости). Стандарт современной диагностики меланомы - применение цифрового дерматоскопа, позволяющего получить снимки интересующего участка кожи в электронном виде для последующего наблюдения в динамике, или для получения срочной консультации либо “второго мнения”.
Однако на практике отсутствие должной онконастороженности приводит к игнорированию ранних симптомов меланомы кожи. А коварство заболевания состоит в том, что меланома может начать метастазировать даже при небольшом размере новообразования. Это приводит к тому, что пациент обращается на поздней стадии, когда требуется не только лечение первичной меланомы, но и ее метастазов.
Особенного подхода требует диагностика увеальной (внутриглазной меланомы). Сосудистая оболочка (хориоидея) и сетчатка глаза также содержат меланоциты, вырабатывающие меланин для защиты этих структур от ультрафиолетового излучения, попадающего внутрь глазного яблока. Опухолевое поражение этих структур, независимо от его природы, обычно имеет специфические симптомы (зоны “выпадения” изображения, вспышки, “молнии” и т.д.), которые должны насторожить и привести к квалифицированному офтальмологу, не только способного идентифицировать меланому, но и обладающего необходимым оборудованием для первичной диагностики новообразования, которое позволит начать лечение без промедления.
Наиболее сложная задача - диагностика меланомы слизистых оболочек. Иногда новообразования видны невооруженным глазом (например, меланома слизистой рта, меланома вульвы). Но меланома в скрытых местах (например, слизистой кишечника) может быть выявлена уже после того, как пациент обратится к врачу по поводу метастазов меланомы и будет начат поиск первичной опухоли. К счастью, меланома слизистых оболочек встречается крайне редко. По современным данным ее доля - не более 5% всех случаев меланомы.
Для окончательного подтверждения диагноза “меланома кожи” должна быть проведена биопсия образца ткани опухоли. Чрезвычайная опасно проводить частичный забора препарата, например, методом соскоба, при котором повышается вероятность распространения опухолевых клеток, - на морфологическое исследование следует направлять препарат тканей, иссеченных с определенным запасом по контуру. Лечение меланомы слизистых оболочек и внутриглазной меланомы следует начинать после всестороннего инструментального обследования, чаще всего УЗИ, КТ и МРТ с контрастом.
Диагностика метастазов меланомы
При подтверждении первичного диагноза, перед тем, как начать лечение первичного очага меланомы, необходимо провести диагностику для выявления возможных метастазов опухоли. Именно вторичная меланома намного чаще становится причиной смерти, чем первичное новообразование. Лимфогенные метастазы меланомы появляются в регионарных лимфатических узлах, а распространяемые с кровотоком гематогенные метастазы меланомы чаще всего отмечаются в печени, легких, костях, и головном мозге. Наиболее опасными являются метастазы в головной мозг.
Диагностика метастазов меланомы может включать:
- биопсию сторожевого лимфоузла;
- УЗИ периферических лимфоузлов, органов брюшной полости, малого таза и забрюшинного пространства;
- компьютерную томографию (КТ) органов грудной полости;
- магнитно-резонансную томографию (МРТ) или КТ органов брюшной полости с контрастированием (при локализации первичной меланомы кожи на нижней половине туловища или на нижних конечностях проводится КТ/МРТ органов малого таза с контрастированием);
- КТ/МРТ головного мозга с контрастом;
- уровень лактатдегидрогеназы (ЛДГ) в крови;
- при подтверждении начала метастазирования может быть проведено ПЭТ или ПЭТ-КТ всего тела.
Целесообразность каждого из видов диагностики определяет лечащий врач исходя из обоснованности подозрений наличия и степени метастатического поражения. Полученные результаты являются важной информацией для правильного подбора тактики лечения меланомы.
Лечение меланомы
Тактика лечения разрабатывается исходя из локализации меланомы и распространенности опухолевого процесса.
Лечение меланомы на ранних стадиях
При отсутствии распространения в другие части организма (I-II стадии), меланома кожи подлежит хирургическому иссечению с обязательным морфологическим исследованием удаленного фрагмента тканей. Также может быть проведено удаление сторожевого лимфоузла для морфологической диагностики на предмет распространения меланомы через лимфатическую систему. Без подтверждения распространенности процесса методы лекарственной терапии применяются редко.
Лучевое лечение меланомы
Лечение меланомы кожи и меланомы слизистых оболочек методами лучевой терапии (в т.ч. радиохирургии и протонной терапии) не демонстрирует должного эффекта, поэтому не получило распространения в клинической практике, уступив хирургии. Однако при меланоме глаза (увеальная меланома) которая представлена меланомой сосудистой оболочки (меланома хориоидеи) и меланомой радужной оболочки, высокоточное подведение высоких доз ионизирующего излучения (радиохирургия и протонная терапия) показывает высокие результаты, сравнимые, по эффективности, с удалением (энуклеацией) глазного яблока.
Протонная терапия является более сложным и более дорогим методом, к тому же лечение меланомы глаза протонами требует длительного курса лечения. Поэтому наиболее широко в мировой практике распространена радиохирургия, при которой высокая разовая доза ионизирующего излучения приводит к остановке биологических процессов в клетках опухоли.
Радиохирургия на Гамма-ноже, выполняемая в Онкологической клинике МИБС, позволяет получить органосохраняющее лечение меланомы глаза с соблюдением высоких международных стандартов. При этом стоимость лечения на Гамма-ноже, как правило, не превышает стоимости операции по удалению глазного яблока или пораженных его участков, при этом качество жизни пациента после радиохирургического лечения опухоли глаза - несоразмеримо выше, т.к. сохраняется не только орган (глазное яблоко), но и, в подавляющем большинстве случаев, его функция (зрение).
Лечение метастазов меланомы
Метастатическая меланома требует комплексного подхода к лечению. В зависимости от особенностей конкретного случая, врачи (именно так - в Онкологической клинике МИБС лечение опухолей проводится с привлечением междисциплинарного консилиума врачей различных специальностей) определят тактику лечения из сочетания таких методов, как иммунотерапия, таргетная терапия, химиотерапия, в т.ч. изолированная перфузия конечности (“прокачивание” высокой дозы химиопрепарата через временно “отключенные” от кровеносной системы сосуды руки или ноги при специфически локализованных вторичных меланомах кожи и мягких тканей), хирургия, лучевая терапия, радиохирургия.
Лучевое лечение метастазов меланомы
Принято считать, что лучевые методы в лечении меланомы и ее метастазов не применяются. Действительно, до того, как современные методики высокоточного воздействия высокими дозами ионизирующего излучения стали доступны в России, пациентам выполнялась паллиативная лучевая терапия при множественном поражении головного мозга, поражении костей, мягких тканей и лимфоузлов, а также лучевая терапия на ложе удаленных единичных метастазов.
При этом богатый клинический опыт ведущих мировых онкоцентров, оснащенных радиохирургическими системами Гамма-нож, в число которых входит и Онкологическая клиника МИБС, доказывает эффективность радиохирургии при олигометастатическом поражении головного мозга. Гамма-нож быстро (обычно, за один сеанс) и эффективно разрушает метастазы меланомы, защищая от повреждения здоровые ткани головного мозга. Радиохирургия также может применяться в качестве паллиативного лечения, разрушая наиболее опасные метастазы в головном мозге, в том числе и у пациентов в относительно тяжелом общем состоянии: радиохирургическое вмешательство неинвазивно, бескровно, безболезненно, не требует анестезии. Такой подход способен продлить жизнь пациента, сохраняя ее качество и давая больше шансов на успех системного лечения метастатической меланомы лекарственными препаратами (иммунотерапия, таргетная терапия, химиотерапия). Аналогичным образом радиохирургия на Кибер-ноже, также доступная в Онкологической клинике МИБС, может применяться для “точечного” лечения наиболее опасных метастазов меланомы, локализованных в других частях тела (чаще - в легких и печени).
Предстоит лечение меланомы? Обратитесь в МИБС сейчас, чтобы узнать о всех возможностях, которые предлагает современная медицина в Вашем случае!

Иванов Павел Игоревич
Заведующий отделением нейрорадиологии.
Нейрохирург высшей категории, кандидат медицинских наук.
Действительный член Всемирного Общества пользователей Гамма-Ножа (LGKS).
Действительный член Европейского Общества функциональной и стереотаксической нейрохирургии (ESSFN).
Действительный член Образовательного комитета Международного Общества Стереотаксической Радиохирургии (ISRS) .
Доцент кафедры нейрохирургии Военно-Медицинской Академии им. С.М. Кирова.
Лучевая терапия опухоли. Значение лучевой терапии в дерматоонкологии.
До настоящего времени не утратила своего значения лучевая терапия эпителиальных новообразований кожи, обеспечивающая гибель опухолевых клеток путем повреждения хромосомного аппарата и торможения митотическои активности. При этом следует учитывать, что большинство пролиферирутощих клеток опухоли радиочувствительны на стадии митоза и сразу после нее, непролиферирующие же клетки отличаются очень низкой радиочувствительностью и легко восстанавливают повреждения, давая рост новым клеткам. Невозможность уничтожения 100% злокачественных клеток из-за нахождения их в разных периодах жизненного цикла требует фракционирования суммарной дозы облучения.
Применяют следующие методы лучевой терапии: использование электронного пучка, низковольтную или ортовольтную рентгенотерапию, а также близкофокусную рентгенотерапию и имплантацию радиевых игл. Показаниями для проведения лучевого лечения являются: плоскоклеточный рак кожи, базалиома (в частности, кистозная и язвенная формы), эритроплазия Кейра, болезнь Боуэна, рецидивные эпителиальные новообразования кожи, возникшие после других методов лечения и локализующиеся вблизи естественных отверстий (глаза, носа, ушные раковины и т.д.). Лучевое лечение проводят больным с наличием противопоказаний к хирургическому лечению, лицам пожилого возраста, а также при диаметре новообразования, не превышающем 20 мм. Оно также проводится в качестве адъювантной герапии при глубоких инвазивных и метастатических раках кожи.
Лучевая терапия обычно безболезненна и хорошо переносится больными. В то же время она сопровождается развитием местных лучевых реакций нормальных тканей в облучаемой зоне. Степень их выраженности зависит как от методики облучения (уровень разовых и суммарных поглощенных доз, ритм облучения, размер полей), так и от распространенности опухоли, состояния нормальных окружающих тканей и др. Существенное влияние на течение лучевых реакций оказывает и общее состояние больного. Острые лучевые реакции кожи, как правило, ограничиваются эритемой и явлениями сухого эпидермита, которые не требуют перерыва в лечении, проходят самостоятельно или купируются 5% метилурациловой или пар-мидиновой мазью. При проведении лучевой терапии нередко имеется и риск развития лучевых осложнений (лучевых дерматитов, конъюнктивитов, катаракты, перихондритов, трофических язв, общей слабости, потери аппетита, головных болей и головокружения, лейко- и лимфопении, тромбоцитопении идр.), наблюдающихся примерно в 18% случаев. Это требует постоянного контроля состояния периферической крови и коррекции осложнений путем назначения гемостимулирующих препаратов, витаминов, дезинтоксикационной терапии, симптоматического лечения и т.д. Лучевая терапия неэффективна при склерозирующих формах опухолей и малоэффективна при наличии фистул и рубцов.
В ряде случаев, особенно в зависимости от площади воздействия, период заживления кожи после лучевой терапии может продлиться до 8 недель. Ограничивает ее применение и развитие неудовлетворительных в косметическом отношении атрофических рубцов с депигментацией и телеангиэктазиями, особенно часто возникающих в области груди и конечностей, а также невозможность повторного использования при развитии рецидива опухоли. Рубец после лучевой терапии существенно затрудняет диагностику рецидива. Важно отметить, что лучевая терапия приводит к нарушению кровоснабжения кожи, костей и мягких тканей, ухудшая заживление ран, в связи с чем рецидив после применения лучевой терапии очень сложно поддается и хирургическому лечению. В таких случаях также затруднено проведение пластических реконструктивных операций.
Для лечения эпителиальных новообразований кожи наиболее широко применяется фракционная близкофокусная рентгенотерапия, которая осуществляется путем ежедневного воздействия на очаг; поглощенная разоваядоза составляет 3-5 Гр (300-500 рад), общая суммарная доза — 50-70 Гр (5000-7000 рад).
При опухолях, расположенных в области губ, ушных раковин, век, с выраженной инфильтрацией подлежащих тканей методом выбора является внутритканевая гамма-терапия.
По данным литературы, косметический эффект после проведения лучевой терапии в 57,2% случаев был хорошим, в 24,8% — удовлетворительным и в 11,1% — плохим; однако частота осложнений варьировала от 4,9 до 80% случаев; рецидивы же после лучевой терапии базалиомы отмечались в 5-20% случаев.
Частота рецидивирования выше при локализации опухоли на волосистой части головы, носу, в периорбитальной области, а также при большей площади очагов поражения.
Суммируя приведенные данные, необходимо отметить, что несмотря на появление новых, более эффективных и более безопасных методов, рентгенотерапия не утратила своего значения при ряде злокачественных новообразований кожи и может явиться методом выбора при лечении некоторых форм базалиомы, плоскоклеточного рака кожи, эритроплазии Кейра, болезни Боуэна.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Проблемы лучевой терапии кожи и ее принципы
Определенные участки кожи неизбежно будут облучаться у всех больных, которым проводится лучевая терапия с применением внешних источников облучения. Так уж сложилось, что кожные реакции являются основным диагностическим критерием для определения суммарной дозы полученного облучения.
При применении современного высокоэнергетического (мегавольтного) оборудования кожные реакции могут быть сведены к минимуму, так как оно позволяет сфокусировать пучок излучения таким образом, что основная зона поглощения радиации тканями будет лежать под поверхностью кожи. Но как бы то ни было, клиническая значимость кожных реакций все еще не подлежит сомнению при применении среднеэнергетических, а иногда и мегавольтных пучков.
Наиболее распространенная реакция кожи на облучение выражается в эритреме различной степени тяжести, которая затем переходит в сухое или влажное шелушение эпителия. Впоследствии, если курс радиотерапии закончился, начинают протекать восстановительные процессы, сопровождающиеся фиброзными изменениями, гиперплазией сосудистых элементов (иногда, гораздо позднее может развиться в телеангиэктазию), постоянной повышенной пигментацией кожи, которая в некоторых случаях может быть обратимой.

Если облучение кожи будет продолжаться, даже если курсы радиотерапии проводятся с интервалом в месяцы и годы, может возникнуть влажный эпидермит и, возможно, образование подкожных некрозов. Таким образом, проведение повторных курсов радиотерапии нецелесообразно при таких заболеваниях, как, например, рецидивирующие кожные карциномы, так как при этом возникает риск развития некрозов.
В подобных случаях более эффективным будет хирургическое вмешательство. Кожные «структуры», такие как потовые и сальные железы и волосяные фолликулы, также могут напрямую повреждаться излучением. Облысение головы является неизбежным последствием облучения мозга, проводимого для лечения церебральных метастазов, хотя с медицинской точки зрения этот метод лечения является наиболее эффективным и почти не дает других побочных эффектов. С течением времени рост волос восстанавливается, даже когда больные подвергаются массированному облучению, как это практикуется у детей, больных медулобластомой.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Лучевой дерматит (радиационный или рентгеновский дерматит) — это воспалительные изменения, происходящие в коже в результате воздействия ионизирующего излучения. Клинические проявления лучевого дерматита зависят от дозы облучения. В остром периоде возможно покраснение, возникновение пузырей и образование плохо заживающих язв. В более позднем периоде возникает сухость и атрофические изменения, может развиться рак кожи. Характерная клиническая картина и четкая связь возникновения заболевания с ионизирующим излучением обычно не вызывает сомнений в постановке диагноза.
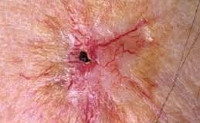
Общие сведения
В наше время лучевой дерматит может возникать в связи с профессиональной деятельностью (у рентгенологов) и при аварийных ситуациях. Он также может быть терапевтическим, то есть развившимся в результате лучевой терапии, которая применяется в лечении злокачественных опухолей и некоторых болезней кожи.

Симптомы лучевого дерматита
Повреждения кожи ионизирующим излучением делят на ранние и поздние. Ранние проявляются в период облучения или в течение 3-х месяцев после него. Поздние повреждения кожи могут развиваться спустя годы после лучевого воздействия. Между ранними и поздними лучевыми повреждениями существует промежуточный период длительностью от нескольких месяцев до многих лет.
Облучение кожи в дозе 12-20 Гр приводит к развитию буллезной формы лучевого дерматита. Она возникает на фоне покраснения, зуда, болезненности, отечности кожи и характеризуется появлением серозных пузырей. Когда пузыри вскрываются, на их месте образуются эрозии, которые покрываются корками и заживают в течение 2-3 месяцев. Буллезный лучевой дерматит сопровождается увеличением регионарных лимфоузлов, повышением температуры тела и выпадением волос.
При дозе облучения более 25 Гр развивается некротическая форма лучевого дерматита. Она сопровождается выраженными болями, высокой температурой, слабостью, бессонницей. Тяжесть состояния пациента зависит от площади пораженного участка кожи. Кожные проявления проходят от стадии покраснения и пузырей до образования длительно незаживающих язв. Причем язвы могут возникать в обход буллезной стадии.
Хронический лучевой дерматит может быть следствием острого или развивается первично в результате многократного воздействия на кожу малых доз ионизирующего излучения. Его возникновению способствуют повышенная инсоляция, сахарный диабет, воздействие на кожу химических раздражителей, сосудистая патология, гнойная инфекция и др. К проявлениям хронического лучевого дерматита относятся: сухость кожи, образование трещин, гиперкератоз, участки гипо- и гиперпигментации, атрофические лучевые язвы.
Лечение лучевого дерматита
Лечение эритематозной формы лучевого дерматита проводится кортикостероидными кремами. При буллезной и некротической формах показано купирование болевого синдрома и противовоспалительная терапия. Пузыри вскрывают или отсасывают их содержимое. Для улучшения заживления эрозий и язв применяют кортикостероидные мази и 10% метилурациловую мазь. Некротическая форма дерматита часто требует хирургического иссечения некротизированного участка.
Хронический лучевой дерматит с невыраженной кожной атрофией не нуждается в активном лечении. Необходимым является исключение раздражающих факторов и применение питательных кремов. При выраженной симптоматике назначают противовоспалительные и эпителизирующие средства (кортикостероидные мази, препараты из сыворотки крови молочных телят и др.). При образовании длительно незаживающей лучевой язвы показано ее иссечение.
Прогноз при лучевом дерматите
На фоне хронического лучевого дерматита может начаться развитие базалиомы или плоскоклеточного рака кожи. Примерно в половине случаев это происходит через 7-12 лет после многократного и длительного облучения. Однако возникновение подобных осложнений может наблюдаться и через десятки лет.
Читайте также:

