Лучевая терапия при экземе
Обновлено: 05.05.2024

Фототерапия кожи. Общее и локальное УФ-облучение. Фототерапия псориаза, витилиго, атопического и себорейного дерматита, отрубевидного лишая, грибовидного микоза, очаговой алопеции. Домашняя фототерапия 311 нм
Фототерапия – это широко практикуемый метод облучения кожи ультрафиолетом для профилактики и лечения дерматологических заболеваний. Ультрафиолетовое излучение является биологически активной частью солнечных лучей и при дозированном воздействии благоприятно влияет на кожу. Первые искусственные источники, генерирующие УФ-излучение, начали применяться в физиотерапии еще в 19 веке. В настоящее время используются специальные лампы, устанавливаемые в оборудовании для фототерапии. Излучают ультрафиолет разной длины и часть видимого света, не повреждающего кожу. Эффективность фототерапии зависит от чувствительности и типа кожи, от продолжительности, интенсивности и спектра УФ-облучения. Кроме этого, разные участки кожи отличаются по резистентности к ультрафиолету. Наиболее чувствительна кожа живота и боковых поверхностей тела, а наименее восприимчивы ладони, стопы и лицо, которые облучают увеличенной дозой. Высоким результатом фототерапии считается уменьшение проявлений кожных заболеваний на 90%.
Как работает фототерапия кожи?
Ультрафиолетовое облучение (УФО) запускает не только общие процессы в виде выработки витамина D, но и специфические фотохимические и биологические реакции в коже. После поглощения УФ-лучей молекулы и атомы передают полученную энергию молекулам ДНК или белков. ДНК, расположенные в клеточном ядре, тоже поглощают УФ-излучение. Вследствие этого меняется их активность и структура, происходит разрыв связей, распад сложных молекул на более простые, запускается процесс денатурации белков. В зависимости от длины волны ультрафиолетовые лучи влияют на разные слои. Например, длинноволновые А-спектра проникают в дерму, а средневолновые В-спектра – только до среднего слоя эпидермиса.
Механизм действия фототерапии и все звенья этой цепочки еще до конца не изучены. Для каждого кожного заболевания бывают задействованы различные процессы. Например, при фототерапии псориаза – это торможение пролиферации кератиноцитов, а при витилиго – индукция апоптоза (программируемой гибели) цитотоксических Т-клеток, ответственных за разрушение клеток-меланоцитов. Для обычного человека все эти процессы не очень понятны. Главное, что нужно знать: фототерапия обладает общеукрепляющим, противовоспалительным и иммуносупрессивным действием, то есть подавляющим патологическую активность иммунных клеток. Это свойство необходимо для лечения аутоиммунных патологий кожи.
Как проводится фототерапия кожных заболеваний?
Для начала нужно исключить противопоказания и факторы, которые могут осложнить проведение процедур. Абсолютными противопоказаниями к УФ-облучению являются: туберкулез, онкология, системная красная волчанка, гипертоническая болезнь, атеросклероз, почечная и печеночная недостаточность. Больше всего противопоказаний – у длинноволновой ПУВА-фототерапии, меньше всего – у узкополосного излучения 311 нм. В зависимости от охвата поверхности кожи ультрафиолетовое облучение бывает общим и локальным (местным).
Общая фототерапия ПУВА и СФТ
Общее облучение всего тела назначается при тяжелом течении кожных заболеваний с поражением более 50% площади кожи. Может проводиться в ванне или в медицинской ПУВА-кабинке с лампами, генерирующими длинные лучи А-спектра (320-400 нм). В кабинах для общего облучения лампы расположены вертикально, поэтому нужно находиться в положении стоя. Предварительно принимается препарат-псорален. Если процедура проходит в ванне, то пациент сначала погружается в воду с растворенным препаратом, который накапливается на коже и усиливает действие лучей. Уже после ванны выполняется облучение УФ-лучами. Длинноволновая ПУВА-терапия имеет целый ряд негативных последствий – от рвоты и тошноты из-за псоралена до фотостарения, гиперпигментации, кератинизация и рака кожи. Используется и средневолновое широкополосное излучение В-спектра (280-320 нм). Это метод селективной фототерапии (СФТ) без приема лекарств, который менее опасен своими последствиями. Но тоже сопровождается побочными эффектами в виде сильных эритем.
Локальное UVB-излучение 311 нанометров
Локальная фототерапия кожи рекомендована при легкой, средней и среднетяжелой формах с поражением кожи до 15-20%. Используются более компактные стационарные облучатели с несколькими лампами Philips. Это российские приборы Ультрамиг-302 и Ультрамиг-311 собственного производства Хронос. Позволяют воздействовать на разные участки тела с комфортом для пациента. Не нужно долго стоять или погружаться в воду. Принципиальным отличием стало применение средневолнового узкополосного UVB-излучения 311 нанометров. Это самый результативный и передовой метод лечения кожи ультрафиолетом. Признан эталоном современной локальной фототерапии и безопасной альтернативой ПУВА с почти аналогичной эффективностью. Допущен для домашних сеансов УФ-лечения без посещения клиники! По принципу узкополосного облучения 311 нм работают и ручные облучатели-расчески Ультрамиг-311Р с одной лампой. Используются в лечении кожных заболеваний при поражении до 5-10% площади. Максимально удобны для волосистой части головы и лица.
Фототерапия псориаза
Приоритетным методом УФ-лечения этого заболевания кожи долгое время являлась длинноволновая ПУВА-терапия. Однако из-за многочисленных побочных эффектов нужен был более безопасный метод, которым и стало UVB-излучение 311 нанометров. По разным данным, обладает либо аналогичной эффективностью с ПУВА, либо самой высокой, превышающей 90%! Лучи не содержат вредного эритемогенного спектра (180-200 нм), поэтому не вызывают таких покраснений, как при селективном облучении. К фототерапии псориаза прибегают на любой стадии заболевания как к монометоду или в комплексе с местной терапией мазями. Может использоваться при бляшечной форме и при эритродермии. Эффективность фототерапии псориаза определяется и длительностью ремиссии. Судя по результатам исследований, после успешного лечения клиническая ремиссия сохраняется в течение 1-2 лет.
Фототерапия витилиго
Узкополосное UVB-излучение 311 нанометров рассматривается как терапия первой линии при вульгарной форме депигментации кожи. Многочисленные сравнительные оценки длинноволнового и узкополосного облучения показали: фототерапия витилиго 311 нм не уступает по эффективности ПУВА и не вызывает побочных реакций. Наибольший эффект достигается при локализации обесцвеченных очагов на бедрах и груди. Благодаря чувствительности кожи к УФ-лучам в более чем 90% случаев начинается восстановление пигментации. Более проблемной является кожа лица, привыкшая к ультрафиолету. Но при прохождении продолжительного курса из 30-40 процедур можно добиться репигментации более 70% кожи. Эффективность фототерапия витилиго зависит и от длительности заболевания. Лучше всего УФ-лечению поддаются очаги с периодом существования до 3-4 лет.
Фототерапия парапсориаза
Проявления этой группы дерматозов похожи на обыкновенный (вульгарный) псориаз. Это позволяет применять аналогичные методы лечения ультрафиолетом 311 нанометров с гарантированной безопасностью процедур. Эффективность фототерапии парапсориаза зависит от количества и размера бляшек. Но в целом достичь результата ультрафиолетового облучения можно в более чем 90% случаев с достижением стойкой ремисии на протяжении 1-2 лет. Таким высоким показателям способствует и то, что локализуются очаги поражения на тех участках тела, где кожа максимально восприимчива к УФ-лучам. Например, мелкобляшечные высыпания проявляются на бедрах и верхних конечностях, а крупнобляшечные – на животе и боковых поверхностях. Фототерапия парапсориаза этих чувствительных зон позволяет не превышать стандартную дозу и не увеличивать продолжительность УФ-облучения кожи.
Фототерапия атопического дерматита
Нейродермит относится к тем заболеваниях кожи, которые стихают с увеличением солнечных дней в году и обостряются в зимние месяцы. Однако для безопасного и эффективного лечения используется не естественный, а искусственный ультрафиолет, который легче дозировать. В среднем значительного улучшения фототерапия атопического дерматита позволяет добиться в 70% случаев, а у одной трети пациентов достигается клиническое выздоровление. Ученые определили механизм действия фототерапии нейродермита и доказали ее антибактериальный эффект. Было обнаружено, в формировании воспалительного процесса ведущую роль играют T-лимфоциты. Узкополосное облучение заметно снижает их количество в эпидермисе, что позволяет применять его и при среднетяжелых формах этого заболевания. Фототерапия атопического дерматита часто проводится в комплексе с местным лечением мазями.
Фототерапия себорейного дерматита
Метод локального УФ-облучения рекомендован при типичной локализации очагов поражения. Чаще всего – это волосистая часть головы и лоб. Доказано, что под действием узкополосного излучения 311 нм сокращается количество провоспалительных цитокинов, которые поддерживают воспаление и патологический иммунный ответ. Одновременно увеличивается содержание противовоспалительных цитокинов, которые тормозят эти процессы. Так можно коротко описать действие фототерапии себорейного дерматита. При ее использовании в качестве монометода результативность лечения составляет 70%. Для повышения эффективности фототерапия себорейного дерматита проводится в комплексе с противогрибковыми средствами и витаминами. Есть данные, что при такой комбинации эффект достигает 90%! Ремиссии длится до года, но курсы облучения 311 нм можно повторять.
Фототерапия экземы
Узкополосное UVB-излучение 311 нм используется для лечения аллергодерматозов разных форм, включая микробную. Этот метод позволяет нормализовать клеточный и гуморальный иммунный ответ, привести в нормальное соотношение про- и противовоспалительные цитокины. Конкретные показатели эффективности фототерапии экземы привести трудно, так как каждая форма имеет свои проявления и зоны распространения. Например, истинная, роговая и монетовидная экземы начинаются на стопах и руках, кожа которых менее всего восприимчива к УФ-облучению. Это требует пересмотра дозы и времени облучения. Если говорить в целом, то фототерапия экземы может рассматриваться как лечение второй лини в комплексе с местными или лекарственными средствами. Как аллергодерматоз накладывает и некоторые ограничения: УФ-облучение при экземе не проводится людям с поллинозом.
Фототерапия отрубевидного лишая
Локальное UVB-излучение 311 нм следует проводить при поражении до 10% площади кожи. Однако до начала сеансов нужно определить оптимальную дозу облучения с врачом. Это тот случай, когда превышение дозировки или времени сильно ухудшает состояние. Даже при минимальных дозах результат будет заметен. Эффективность фототерапии разноцветного лишая повышает тот факт, что пляжный грибок не поражает ладони и подошвы. Именно эти зоны максимально устойчивы к ультрафиолету. Характерной локализацией пятен является тело (спина, грудь, плечи), где УФ-излучение демонстрирует наилучшие результаты. Нужно помнить, что это грибковое заболевание, поэтому лечением первой линии должны быть противогрибковые средства. Фототерапии отрубевидного лишая рассматривается как метод усиления действие лекарств и способ повысить результативность базового лечения.
Фототерапия грибовидного микоза
Лечение первичной Т-клеточной лимфомы кожи ультрафиолетом проводится до начала формирования опухоли. Обнаружено, что узкополосное UVB-излучение 311 нм запускает процесс программируемой гибели (апоптоза) лимфоцитов, уменьшает выработку провоспалительных цитокинов и увеличивает продукцию противоспалительных цитокинов. Аналогичные процессы запускаются и при лечении ультрафиолетом других кожных заболеваний. Но при фототерапии грибовидного микоза первостепенным становится и ее антипролиферативное действие, то есть способность тормозить размножение опухолевых клеток. Наибольшую результативность фототерапия грибовидного микоза демонстрирует на начальной стадии с пятнистыми высыпаниями. Ремиссия достигается в 90% случаев. Может применяться и на втором этапе при бляшечной форме как альтернатива ПУВА-терапии.
Фототерапия гнездовой алопеции
В лечении заболеваний мультифакторной природы, к которым относится и очаговая алопеция, локальное UVB-излучение 311 нанометров считается одним из самых эффективных методов. Причины облысения могут быть разными, но фототерапия гнездовой алопеции может рассматриваться как метод выбора. Ученые признали аутоиммунный характер гнездового облысения. А это значит, что при УФ-облучении будут задействованы те же терапевтические механизмы, что и при псориазе, парапсориазе, витилиго и грибовидном микозе. Фототерапия очаговой алопеции тормозит атипичную иммунную реакцию клеток, которые начинают атаковать волосяные фолликулы. После нормализации иммунного ответа восстанавливается рост волос. После отмены ПУВА часто наблюдаются рецидивы. Фототерапия 311 нм не имеет эффекта отмены и после курсе 30-40 процедур дает высокий результат, вплоть до 90-95%.
Домашняя фототерапия кожных заболеваний
Узкополосное UVB-облучение 311 нанометров – единственный метод УФ-лечения кожи, который может проводиться самостоятельно. Для максимальной безопасности нужно соблюдать дозу и время воздействия ультрафиолета, а также пользоваться только сертифицированными приборами для фототерапии. Именно такое медицинское оборудование выпускает в России компания Хронос. Для домашних курсов фототерапии предназначены стационарный облучатель Ультрамиг-311 и ручная расческа Ультрамиг-311Р. Стационарная модель вдвое мощнее и позволяет охватывать большую площадь кожи. Облучатель-расческа Ультрамиг-311Р используется для фототерапии заболеваний кожи головы или лица. Прибор удобно держать в руке и направлять под разным углом. Ультрафиолетовые облучатели Ультрамиг продаются на официальном сайте производителя с бесплатной доставкой по РФ.

Современные принципы и методы лечения экземы с упором на фототерапию
Термин «экзема» объединяет в себе целую группу воспалительных дерматозов с длительным рецидивирующим течением. Возникают в разном возрасте, но обычно после 40 лет. Женщины страдают экземой чаще мужчин. В зависимости от этиологии, локализации и формы воспалений классифицируется на: истинную (дисгидротическую), микробную (варикозную, нуммулярную, дискоидную), себорейную и аллергическую, а также на сухую и мокнущую, профессиональную и детскую. На экзему разных типов приходится до 40% всех кожных патологий. В последнее десятилетие наблюдается стойкая тенденция к увеличению числа больных из-за появления новых аллергенов, бытовых средств и синтетических материалов.
Основной симптом экземы – мелкая сыпь в виде пузырьков с жидкостью, но на разных стадиях проявления могут отличаться. Протекает заболевание остро или хронически. Для острого течения характерны эритемы и сильный зуд, а для хронического – шелушение, корочки и утолщение кожи. Причины экземы: 1) иммунные нарушения в организме; 2) генетическая предрасположенность; 3) эндокринные и аллергические заболевания; 4) патологии нервной системы, кишечника, поджелудочной железы. Воспаление возникает на фоне нарушения иммунитета при сочетании целого ряда провоцирующих факторов. Запустить этот процесс могут затяжные стрессы, злоупотребление алкоголем, травмы кожи и химические агенты.
Принципы эффективного лечения экземы
Базовый принцип терапии остается прежним: начинать нужно с местного лечения мазями, кремами и примочками и постепенно переходить на более сильные лекарственные средства. Современные методы эффективного лечения экземы основываются на комплексном подходе с возможностью уменьшения сильнодействующих препаратов, имеющих побочные эффекты. Это становится возможным благодаря фототерапии экземы, усиливающей действие местного и системного лечения. В отдельных случаях можно заместить препараты классической терапии УФ-облучением кожи, что даст почти аналогичный результат. Фототерапия может применяться на разных этапах развития кожных заболеваний, за исключением острой и подострой стадий.
Основные виды терапии экземы
1) Местное лечение экземы. Проводится поэтапно с выбором различных лекарственных форм – растворов, паст, мазей и кремов. Принцип эффективного лечения экземы в том, что при мокнутии нужны растворы, а при его угасании – мази и кремы. При сильном мокнутии используются примочки из антисептических растворов, а при слабом – вяжущие средства. Местное лечение экземы при хроническом течении, когда появляются сухие корки и чешуйки, предполагает применение мазей или кремов с салициловой кислотой и кортикостероидными гормонами. Эти средства обеспечивают быстрый терапевтический эффект с купированием симптомов. Обладают высокой противовоспалительной и противоаллергической активностью.
2) Системное лечение экземы. Это комплексная терапия, включающая в себя курсовое применение лекарств с разным механизмом действия. Например, гипосенсибилизирующая терапия предполагает назначение препаратов кальция и натрия. В системном лечении экземы прибегают и к антигистаминным препаратам (супрастин, димедрол). Рекомендуется также прием витаминов A, B2, В3, В12, Е, С, иммунокорригирующих, противовоспалительных, седативных и мочегонных средств. Современные методы лечения экземы тяжелой формы по-прежнему основаны на глюкокортикостероидах, несмотря на их побочные реакции. Назначаются на 7-8 дней в виде таблеток или инъекций (дексаметазон, преднизолон).
3) Фототерапия экземы (УФО). Давно замечено улучшение состояния больных с увеличением солнечных дней в году. Но солнечное излучение может быть опасным. Сильно нагревает тело и вызывает потоотделение, что еще больше активизирует болезнетворные клетки. Поэтому появился безопасный и эффективный метод лечения экземы, основанный на облучении воспаленных участков искусственным ультрафиолетом. Его генерируют медицинские лампы, установленные в кабинках, стационарных и ручных облучателях. Процедуры безболезненные, длятся всего нескольких минут. Даже при краткосрочном воздействии УФ-лучи оказывают цитостатическое действие на кожу, приостанавливая рост и деление патогенных клеток.
Механизм эффективности фототерапии экземы
Все аспекты лечебного воздействия ультрафиолета на кожу еще не излучены. При разных заболеваниях (в том числе при экземе и ее разновидностях) фототерапия оказывает свое специфическое действие. Но при некоторых отличиях, есть и некие объединяющие факторы. Главную роль в формировании воспалений играют клетки иммунной системы – Т-лимфоциты. Выделяют низкомолекулярные белки – цитокины. Поражения кожи вызывает превышение количества провоспалительных цитокинов. Существуют и противовоспалительные цитокины, наоборот, препятствующие воспалению. Когда нарушается функция Т-клеток и баланс про- и противовоспалительных цитокинов, то развиваются кожные заболевания. УФ-облучение восстанавливает правильное соотношение цитокинов и нормальный иммунный ответ. Это наиболее простое и схематичное описание механизма эффективности фототерапии экземы.
Методы лечения экземы ультрафиолетом
1) Длинноволновое UVA-облучение (320-400 нм). Это ПУВА-терапия, или фотохимиотерапия – комбинированный метод УФ-облучения кожи и приема препаратов-псораленов. Процедуры проводятся в медицинских кабинках или ваннах. Длинные лучи достигают дермы и охватывают большую площадь поражения. При глубокой локализации воспаления и сильной инфильтрации кожи этот метод достаточно эффективен. Практикуется и комбинация ретиноидов с UVA-облучением (ре-ПУВА-терапия). Но результативность лечения нивелируется множеством побочных реакций: фотодерматит, фотостарение, кератоз, стойкая пигментация, катаракта.
2) Средневолновое селективное широкополосное UVB-облучение (280-320 нм). Более безопасный метод фототерапии экземы с проникновением не глубже эпидермиса. Но помимо терапевтического эффекта, этот диапазон включает в себя и УФ-лучи, вызывающие побочные эффекты. Главные из них – сильные эритемы (покраснения кожи). Метод не получил большого распространения в клинической практике. К его минусам относят также замедленный и слабый результат. Селективная фототерапия (СФТ) может сочетаться с длинноволновым UVA-облучением. Это усиливает ее эффект, но добавляет опасных последствий ПУВА-терапии.
3) Средневолновое узкополосное UVB-облучение с пиком 311 нанометров. Самый современный метод лечения экземы ультрафиолетом. Практически сопоставим с ПУВА по терапевтической эффективности, но лишен его побочных реакций и осложнений. После процедур возможно лишь появление небольших эритем. Узкополосное излучение 311 нм безопасно за счет контролируемости и локальности воздействия. Данный метод показан при хроническом течении заболевания, вплоть до его среднетяжелой стадии. Рассматривается в качестве альтернативы или дополнения к системной терапии для повышения эффективности.
Узкополосная фототерапия экземы разных видов
Внедрению UVB-излучения в клиническую практику предшествовали долгие исследования воздействия ультрафиолета на кожу. Есть несколько научных статей, посвященных эффективности фототерапии 311 нанометров в лечении экземы той или иной разновидности, в том числе и микробной. Результаты исследований стали веским доводом рассматривать УФО в качестве основной или вспомогательной терапии на разных этапах заболеваний кожи.
• Фототерапия экземы атопической. УФ-метод уже доказал свою эффективность в лечении атопического дерматита. Экзема является его частным случаем или развивается на поздних стадиях, но терапевтический подход единый. Современные принципы лечения экземы и атопического дерматита базируются на активном применении узкополосной фототерапии. В одном из исследований участвовало 35 пациентов, которые одновременно лечились и антигистаминами. Процедуры УФ-облучения проводились ежедневно. Через 14 дней излечение было выявлено у 5 больных, значительное улучшение – у 24, среднее улучшение – у 5. Только у одного пациента результат отсутствовал, но общий индекс эффективности оказался высоким.
• Фототерапия экземы себорейной. Развивается при переходе себорейного дерматита в среднетяжелую и тяжелую стадию. Принцип действия узкополосной фототерапии заключается в более избирательном воздействии на иммунитет кожи, чем при широкополосном UVB-облучении. Исследования показали, что при курсе фототерапия экземы себорейной со средней дозой 9,8 Дж/см2 и регулярностью 3 раза в неделю улучшения наблюдаются через 2 месяца. При проведении 4-х процедур в неделю регресс высыпаний начинался спустя 10-14 дней. При этом не были выявлены осложнения и побочные реакции. Группа пациентов находилась под наблюдением еще 12 месяцев, в течение которых клиническая ремиссия сохранялась.
• Фототерапия экземы дисгидротической. Это разновидность истинной экземы, локализуемая на руках, ладонях, стопах и подошвах. Были проведены исследования воздействия узкополосного ультрафиолета при коротких каждодневных процедурах. Одновременно проводилось местное и системное лечение. В группе пациентов, прошедших и курс фототерапии экземы дисгидротической, заметные улучшения были зафиксированы в 65% случаев. Причем терапевтический эффект проявился быстро. А в группе, где лечились только мазями и лекарствами, результативность не превысила 40%. Таким образом, в качестве вспомогательного метода фототерапия экземы способна повысить эффективность лечения.
• Фототерапия экземы микробной. Распространенная форма заболевания, возникающая при повышенной чувствительности кожи к бактериям и грибкам. Были исследованы две группы пациентов: одни проходили только классическое системное лечение антибиотиками, а вторым был назначен курс фототерапии экземы с облучением 311 нанометров 5 раз в неделю. В группе, прошедшей курс фототерапии, зуд прошел за 3 дня, а улучшения наступили на 20-21 день. Было выявлено сильное иммуносупрессирующее и десенсибилизирующее действие. Ученые пришли к выводу, что если исключить антибиотики, но добавить в схему лечения экземы фототерапию, то ее эффективность будет сопоставима с классическим лечением.
Домашнее лечение экземы излучением 311 нанометров
Популяризации узкополосной фототерапии поспособствовали не только медицинские исследования. Для пациентов огромным преимуществом стало то, что проводить сеансы УФ-облучения 311 нм можно самостоятельно! Все другие УФО-процедуры требуют посещения медучреждения. А это всегда затраты времени и денег на оплату дорогостоящих курсов. Многие больные справедливо опасаются побочных последствий длинноволнового облучения, поэтому вообще отказываются от фототерапии. Есть и психологические факторы. Для пациентов с тяжелой формой заболевания каждый выход из дома (даже на процедуры в клинику) сопровождается стрессом из-за неприглядного внешнего вида кожи. Всего этого можно избежать, если в качестве базового метода выбрать современную узкополосную фототерапию.
Домашнее лечение экземы излучением 311 нанометров позволяет не только сэкономить средства на оплату курса, но и оградить себя от лишнего дискомфорта. Потребуется лишь заказать ультрафиолетовый облучатель Ультрамиг-311Р (расческа) с доставкой и проводить сеансы УФ-облучения дома. Если лечащий врач одобрил и включил в схему лечения экземы фототерапию, то можно приступать к ней незамедлительно. Процедуры безопасные, не вызывают последствий и осложнений. Но важно соблюдать правила проведения домашней фототерапии экземы. В частности, надевать защитные очки, обрабатывать открытые участки кожи лосьоном, не превышать времени облучения. Все эти правила подробно прописаны в инструкции к ультрафиолетовому облучателю Ультрамиг-311Р производства Хронос (СПб).

Фототерапия кожи – это основной метод светолечения, активно практикуемый в мировой и российской дерматологии. Количество пациентов с кожными заболеваниями ежегодно растет, на что есть множество причин. Среди них: общее ослабление иммунитета и снижение устойчивости к патогенным микроорганизмам, появление новых аллергенов и стрессовый образ жизни. Продолжают изобретать лекарства с еще более сильным действием, чтобы повысить эффективность лечения хронических кожных заболеваний. Но их нельзя принимать долгосрочно и в большом количестве из-за опасных побочных реакций. Фототерапия кожи ультрафиолетом позволяет сократить их прием и одновременно усилить лечебное действие! Давно доказала свою эффективность как ключевой физиотерапевтический метод с минимальным перечнем противопоказаний. Фототерапия заболеваний кожи максимально раскрыла свой потенциал с изобретением ламп PL-S 9W/01/2P-1CT - 311 нм, которые стали устанавливать в современные УФ-облучатели кожи. Метод стал доступен широкому контингенту пациентов, которым проблематично или нежелательно назначать мощное медикаментозное лечение.
Показания и противопоказания к фототерапии
На острой и прогрессирующей стадии заболевания кожи без традиционной лекарственной терапии не обойтись. В отдельных случаях допустима и комбинация с УФ-облучением, но это определяет только врач. На регрессирующем этапе, когда стихают все симптомы, можно ограничиться местной терапией мазями в сочетании с фототерапией. Курсовое облучение ультрафиолетом проводится при лечении хронических кожных заболеваний на подострой или статичной стадиях. Показания к фототерапии: 1) псориаз; 2) бляшечный парапсориаз: 3) атопический дерматит (нейродермит); 4) экзема; 5) себорейный дерматит; 6) отрубевидный (разноцветный) лишай; 7) грибовидный микоз; 8) очаговое выпадение волос (гнездовая алопеция). Фототерапия может являться монометодом или проводиться одновременно с лекарственным лечением или терапией мазями, если они не содержат фотосенсибилизаторы.
Абсолютными противопоказаниями к фототерапии являются: 1) серьезные заболевания глаз (глаукома, катаракта); 2) повышенная светочувствительность кожи: 3) гипертоническая болезнь на II и III стадиях; 4) туберкулез; 5) эндокринные нарушения; 6) любые доброкачественные и недоброкачественные опухоли; 7) психические расстройства. Относительными показаниями могут быть отдельные препараты, усиливающие восприимчивость кожи к ультрафиолету. К ним относятся нестероидные противовоспалительные, антигистаминные и гипогликемические средства, а также местные антисептики, топические анестетики, антидепрессанты и нейролептики. Прием лекарств из этих групп и облучение ультрафиолетом могут привести к сильным эритемам, ожогам и другим последствиям. По этой причине комбинированное лечение фототерапией и медикаментами должно проводиться только после консультации с врачом.
Основные методы фототерапии кожи
В современной дерматологии используют три основных вида УФ-облучения:
• длинноволновое А-лучами (ПУВА-терапия, 320-400 нм);
• средневолновое широкополосное В-лучами (280-320 нм);
• средневолновое узкополосное В-лучами (311 нанометров).
Образцовым с точки зрения эффективности, безопасности и легкой переносимости признано средневолновое облучение В-лучами на пике 311 нм. Узкополосная фототерапия стала приоритетной в лечении кожных заболеваний на разных стадиях, вплоть до среднетяжелой. Предназначена для локального облучения очагов поражения. При высоком терапевтическом результате обладает минимальным эритемообразующим действием. Позволяет усиливать лечебный эффект ультрафиолета, не захватывая большие площади здоровой кожи. Как показали исследования, фототерапия 311 нм нормализует показатели иммунного статуса, корректируя клеточный и гуморальный иммунитет. Процедуры фототерапии могут проводиться на переносном оборудовании в клинике или дома ручными УФ-облучателями. Дальнейшее описание особенностей фототерапии будет основано на узкополосном УФБ-облучении.
Что нужно знать при фототерапии кожных заболеваний?
Для начала определяется фототип кожи, который заложен у человека генетически и не меняется в течение жизни. Это реакция на ультрафиолет, проявляемая пигментацией. Различают шесть основных фототипов кожи, но в России в основном встречаются только четыре. Далее, для проведения фототерапии необходимо: 1) определить минимальную эритемную дозу (МЭД); 2) выбрать конкретную дозы облучения, не определяя МЭД. Лечение кожи без определения МЭД проводится в условиях медицинского учреждения, где врач может контролировать дозу облучения с учетом фототипа кожи. Более широкое распространение получила фототерапия с определением МЭД на основе времени облучения. Одной биодозой считают время, в течение которого достигается пороговая эритема. Это метод биологического дозирования УФ-лучей с учетом индивидуальной реакции человека на ультрафиолет.
Есть специальные приборы-биодозиметры, но ориентировочно определить МЭД может каждый при домашней фототерапии. Для этого нужно выбрать участок здоровой кожи и облучать его в течение нескольких секунд (в начале – не более 20-25). В следующий раз увеличивается время на 5-7 секунд и облучается уже соседний участок. За 3-4 дня можно определить МЭД – время, при котором наблюдается минимальное покраснение кожи. Это и есть 1 биодоза с образованием пороговой эритемы, равномерной и с четкими краями. Должна сама пройти спустя 2-3 часа. Начинать лечение кожи ультрафиолетом нужно с половины минимальной эритемной дозы, увеличивая ее с каждым последующим сеансом. Если появились сильные эритемы и зуд, то нужно вернуться к прежней дозе. Существуют также субэритемные дозы, не вызывающие покраснений. А эритемные делятся на слабые (1-2 биодозы), средние (3-4) и сильные (от 4-х). При каждом кожном заболевании УФ-облучение проводится по своей схеме.
Продолжительность и режимы фототерапии кожи
Рекомендуемая частота проведения процедур – 3-5 раз в неделю. На регрессирующей стадии заболевания кожи можно ограничиться 3-4 процедурами. Общая продолжительность курса – 20-25 сеансов. Курсы фототерапии ультрафиолетом 311 нм можно повторять, делая перерывы в 25-30 дней. Но безопасное количество ежегодных процедур УФ-облучения ограничено, поэтому в течение 12 месяцев желательно проходить не более 2-3 курсов. Этого должно быть достаточно для достижения регресса высыпаний, покраснений, зуда и других проявлений. Раз в год можно проходить курс в качестве поддерживающей или профилактической фототерапии. Особенно в зимний сезон года с недостатком естественного ультрафиолета и дефицита витамина D, который тоже играет важную роль в регуляции патологических процессов.
✓ Фототерапия псориаза. При этом хроническом воспалительном заболевании аутоиммунной природы облучение ультрафиолетом 311 нанометров признано методом первого выбора (монометодом). Терапевтический результат облучения может быть заметен уже на второй неделе, но рекомендуется пройти курс из 20-25 процедур. При наступлении регрессирующей стадии нет необходимости в увеличении дозы (времени) облучения. Если на 2-3 неделе начали ослабевать проявления псориаза, то фототерапия может проводиться с той же дозой.
✓ Фототерапия парапсориаза. Проводятся курсы обычно при бляшечной форме этого заболевания, включая мелко- и крупнобляшечную. Симптоматика похожа на псориаз, поэтому и метод лечения ультрафиолетом 311 нанометров такой же эффективный. Режим проведения фототерапии парапсориаза может быть 3-4 раза в неделю. Лечение должно проводиться до стадии регресса и ремиссии. Врачи отмечают, что в процессе УФ-облучения возможно появление новых высыпаний. Но это не должно пугать или вынуждать останавливать лечение.
✓ Фототерапия атопического дерматита. Лечение нейродермита начинают с субэритемной или минимальной эритемной дозы. Регулярность проведения процедур – 3-4 раза в неделю. Полный курс фототерапии нейродермита составляет 25-30 процедур. Аналогичная схема применяется и при почесухе – зудящем дерматозе с похожей симптоматикой. В связи с тем, что с сокращением солнечных дней в году у больных атопическим дерматитом наступает ухудшение, то можно проводить профилактические курсы УФБ-облучения 311 нм зимой.
✓ Фототерапия экземы. Стационарные и ручные ультрафиолетовые облучатели позволяют воздействовать на очаги поражения любой локализации. Лечение может проводиться в том же режиме, что и УФ-облучение при атопическом дерматите. Регулярность процедур – 3-4 раза в неделю, общее количество – 20-30. Применяется фототерапия экземы и при микробной форме. Клинически доказано, что улучшения начинаются на 20-й день облучения. Причем по эффективности фототерапия 311 нм экземы сопоставима с антибактериальным лечением!
✓ Фототерапия отрубевидного лишая. При этом заболевании грибковой природы достаточно УФ-облучения 3 раза в неделю. В данном случае методика становится вспомогательной, а основную функцию берет на себя противогрибковая терапия. Длительность курса определяется клиническим эффектом, то есть регрессом и постепенным восстановлением пигментации. Не рекомендуется включать в один курс более 30 процедур. В таком же режиме проводится фототерапия красного плоского лишая, хотя это не грибковый, а аутоиммунный дерматоз.
✓ Фототерапия себорейного дерматита. Как и при разноцветном лишае, причиной заболевания становится аномальная активность гриба, присутствующего в микрофлоре кожи. Основным методом становится лечение противогрибковыми средствами, а вспомогательным – 3-4-разовое облучение в неделю. Продолжительность курса – 20-25 процедур. Могут потребоваться повторные курсы. Эффективность фототерапии себорейного дерматита индивидуальна в зависимости от площади поражения и выраженности симптоматики.
✓ Фототерапия грибовидного микоза. Это опасное заболевание с онкологическим потенциалом, поэтому лечение ультрафиолетом допустимо только под контролем врача! При первичной Т-клеточной лимфоме проводится медикаментозная терапия, а среди назначенных препаратов могут быть фотосенсибилизаторы. Эффективность фототерапии грибовидного микоза доказана. Но сама схема лечения сложная, должна составляться дерматологом и онкологом. Это тот редкий случай, когда не следует проводить домашнюю фототерапию кожи.
✓ Фототерапия гнездовой алопеции. Локальное выпадение волос лечится эритемными дозами. Это пробуждает спящие фолликулы, активизирует местное кровообращение, обмен веществ и естественный рост волос. Можно выбрать 3-разовый режим облучения. Фототерапия очагового выпадения волос проводится более короткими курсами – 12-15 процедур. Но их допускается проходить повторно спустя месячный перерыв. Эффективность фототерапии зависит от площади и давности облысении, поэтому с УФ-лечением алопеции лучше не затягивать.
Какие облучатели подходят для домашней фототерапии?
Для самостоятельных процедур следует использовать только сертифицированные облучатели от проверенных производителей. В их число входят стационарный прибор Ультрамиг-311 и ручная расческа Ультрамиг-311Р от Хронос российского производства. Первый прибор более мощный за счет двух оригинальных УФ-ламп Philips. Используется для фототерапии кожи при поражении более 10% площади. УФ-облучатель в виде легкой портативной расчески имеет одну лампу и применяется при поражении менее 10% площади кожи. Удобен для облучения волосистой кожи головы, конечностей и отдельных участков тела. Облучатели от Хронос производятся в России, свободно продаются и бесплатно доставляются во все регионы РФ.
К ультрафиолетовым облучателям Ультрамиг прилагаются защитные очки и подробная инструкция. Очки предохраняют сетчатку глаз от ультрафиолета. Надевать их обязательно не только при облучении лица и головы, но и тела! Здоровые открытые участки кожи лучше прикрывать одеждой или мазать защитным кремом, чтобы не было сильной пигментации. Если нет противопоказаний, то без контроля врача можно проходить курс лечения ультрафиолетом один раз в год. При необходимости в повторном курсе нужно будет проконсультироваться с врачом. Основные рекомендации по расстоянию и времени облучения приведены в инструкции к УФ-облучателям Ультрамиг-311 и Ультрамиг-311Р. Если их соблюдать, то через 2-3 недели фототерапия докажет свою эффективность. По вопросам покупки, доставки и техобслуживания приборов Ультрамиг можно обратиться к производителю через контакты на официальном сайте.
Лучевой дерматит (радиационный или рентгеновский дерматит) — это воспалительные изменения, происходящие в коже в результате воздействия ионизирующего излучения. Клинические проявления лучевого дерматита зависят от дозы облучения. В остром периоде возможно покраснение, возникновение пузырей и образование плохо заживающих язв. В более позднем периоде возникает сухость и атрофические изменения, может развиться рак кожи. Характерная клиническая картина и четкая связь возникновения заболевания с ионизирующим излучением обычно не вызывает сомнений в постановке диагноза.
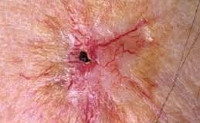
Общие сведения
В наше время лучевой дерматит может возникать в связи с профессиональной деятельностью (у рентгенологов) и при аварийных ситуациях. Он также может быть терапевтическим, то есть развившимся в результате лучевой терапии, которая применяется в лечении злокачественных опухолей и некоторых болезней кожи.

Симптомы лучевого дерматита
Повреждения кожи ионизирующим излучением делят на ранние и поздние. Ранние проявляются в период облучения или в течение 3-х месяцев после него. Поздние повреждения кожи могут развиваться спустя годы после лучевого воздействия. Между ранними и поздними лучевыми повреждениями существует промежуточный период длительностью от нескольких месяцев до многих лет.
Облучение кожи в дозе 12-20 Гр приводит к развитию буллезной формы лучевого дерматита. Она возникает на фоне покраснения, зуда, болезненности, отечности кожи и характеризуется появлением серозных пузырей. Когда пузыри вскрываются, на их месте образуются эрозии, которые покрываются корками и заживают в течение 2-3 месяцев. Буллезный лучевой дерматит сопровождается увеличением регионарных лимфоузлов, повышением температуры тела и выпадением волос.
При дозе облучения более 25 Гр развивается некротическая форма лучевого дерматита. Она сопровождается выраженными болями, высокой температурой, слабостью, бессонницей. Тяжесть состояния пациента зависит от площади пораженного участка кожи. Кожные проявления проходят от стадии покраснения и пузырей до образования длительно незаживающих язв. Причем язвы могут возникать в обход буллезной стадии.
Хронический лучевой дерматит может быть следствием острого или развивается первично в результате многократного воздействия на кожу малых доз ионизирующего излучения. Его возникновению способствуют повышенная инсоляция, сахарный диабет, воздействие на кожу химических раздражителей, сосудистая патология, гнойная инфекция и др. К проявлениям хронического лучевого дерматита относятся: сухость кожи, образование трещин, гиперкератоз, участки гипо- и гиперпигментации, атрофические лучевые язвы.
Лечение лучевого дерматита
Лечение эритематозной формы лучевого дерматита проводится кортикостероидными кремами. При буллезной и некротической формах показано купирование болевого синдрома и противовоспалительная терапия. Пузыри вскрывают или отсасывают их содержимое. Для улучшения заживления эрозий и язв применяют кортикостероидные мази и 10% метилурациловую мазь. Некротическая форма дерматита часто требует хирургического иссечения некротизированного участка.
Хронический лучевой дерматит с невыраженной кожной атрофией не нуждается в активном лечении. Необходимым является исключение раздражающих факторов и применение питательных кремов. При выраженной симптоматике назначают противовоспалительные и эпителизирующие средства (кортикостероидные мази, препараты из сыворотки крови молочных телят и др.). При образовании длительно незаживающей лучевой язвы показано ее иссечение.
Прогноз при лучевом дерматите
На фоне хронического лучевого дерматита может начаться развитие базалиомы или плоскоклеточного рака кожи. Примерно в половине случаев это происходит через 7-12 лет после многократного и длительного облучения. Однако возникновение подобных осложнений может наблюдаться и через десятки лет.
Мокнущая экзема — это острая форма экземы, которая протекает с выраженным экссудативным компонентом. Она проявляется отечностью, гиперемией кожи, образованием множественных везикулярных высыпаний и эрозий, сливающихся в очаги мокнутия. Для диагностики дерматоза проводится комплексное лабораторное обследование, гистологическое исследование биоптатов пораженных участков кожи, консультации смежных специалистов. Для купирования острой формы мокнущей экземы показано местное применение вяжущих препаратов, системное лечение антигистаминными, гипосенсибилизирующими, противовоспалительными средствами.
МКБ-10
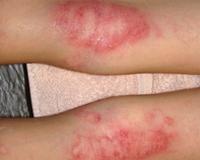
Общие сведения
Экзема — самое распространенное кожное заболевание, на долю которого приходится 25-40% всех кожных патологий. Термин «мокнущая экзема» не используется в официальных классификациях, поскольку он отражает один из этапов островоспалительной кожной реакции, которая возникает при острой стадии различных клинических форм патологического процесса. Лечение дерматоза представляет сложную задачу ввиду хронического течения, частых рецидивов, сложного этиопатогенеза, поэтому болезнь не теряет своей актуальности в практической дерматологии.

Причины
Конкретные этиологические факторы болезни до сих по не установлены. Согласно современной общепринятой концепции, мокнущая экзема представляет собой мультифакториальное кожное поражение, протекающее с нарушениями функций эпидермиса. Она развивается при сочетании эндогенных и экзогенных провоцирующих факторов, основными из которых являются следующие:
- Генетическая предрасположенность. Если патология диагностирована у одного из родителей, риск заболеть составляет 40%, при наличии заболевания у обоих родителей — повышается до 50-60%. Отягощенная наследственность проявляется определенными генами HLA, которые контролируют иммунный ответ.
- Экзогенные факторы. Заболевание провоцируется негативным воздействием химических веществ (бытовая химия, профессиональные вредности), физических факторов (повышенная инсоляция, температурные перепады), аллергизацией при употреблении некоторых продуктов питания, лекарственных препаратов.
- Инфекционно-аллергические факторы. Дерматоз может возникать при попадании в организм бактериальных или грибковых агентов извне. Нередко он начинается на фоне хронических очагов инфекции, особенно при отсутствии адекватного лечения. Во втором случае появления экзематозных симптомов вызвано хронической сенсибилизацией организма к антигенным детерминантам микробов.
- Неврологические нарушения. Функциональные нервные расстройства с преобладанием парасимпатических влияний повышают вероятность появления мокнущих высыпаний. Патология периферических нервов, сопровождающаяся ухудшением микроциркуляции, провоцирует возникновение клинических симптомов в пораженной зоне.
- Соматические заболевания. Стимулируют развитие кожного поражения и отягощают его течение при несоблюдении схемы лечения многие патологии внутренних органов: желудочно-кишечного тракта, панкреатобилиарной системы, мочевыделительной системы. Важная роль отводится нейроэндокринным нарушениям, метаболическим расстройствам, возникающим вследствие поражения желез внутренней секреции.
Патогенез
Основной патогенетический компонент мокнущей экземы — иммунное воспаление в коже, протекающее по типу реакции замедленного типа. В его формировании выделяют 4 предрасполагающих фактора: нарушения клеточного и гуморального иммунитета, сенсибилизация к эндо- или экзоантигенам, изменение функции ЦНС, генетически обусловленные особенности иммунного ответа.
Образование типичных мокнущих поражений кожного покрова связывают с дисфункцией Т-лимфоцитов, которые выделяют в ткани провоспалительные вещества: интерлейкины, интерферон, фактор некроза опухолей. Одновременно усиливается выброс лейкотриенов, простагландинов, гистамина, что завершается острой воспалительной реакцией с преобладаем экссудативного компонента.
В патогенезе дерматоза немаловажную роль играют иммунологические расстройства, ассоциированные с конкретными антигенами главного комплекса гистосовместимости. У пациентов снижается активность Т-лимфоцитов хелперов и супрессоров, что проявляется угнетением иммунологической реактивности. Вследствие этого происходит активация хронической инфекции, замедляется выведение антигенов из организма.
Также в механизме развития мокнущей экземы выделяют снижение активности неспецифических защитных факторов — комплемента, лизоцима, фагоцитов. При этом повышается риск присоединения вторичной инфекции, осложненного течения болезни. Отягощает ситуацию аллергическая перестройка организма, из-за которой кожа приобретает повышенную поливалентную чувствительность к антигенам.
Классификация
На сегодня отсутствует общепринятая систематизация, что обусловлено разнообразием клинических вариантов патологии, разными точками зрения экспертов на причины и механизмы формирования дерматоза, подбор схем лечения. Практикующие дерматологи используют несколько вариантов классификации, при которых учитываются следующие признаки:
- По течению процесс бывает острым, подострым, хроническим.
- По клиническим проявлениям болезнь подразделяется на истинную, микробную, детскую, профессиональную, варикозную формы.
- По классификации Хорнштейна существует экзогенная, эндогенная, дисрегуляторная экзема.
- По классификации Американской академии дерматовенерологии выделяются конкретные нозологические единицы дерматоза (астеатотическая экзема, нумулярный дерматит, белый питириаз и т. д.).
Симптомы мокнущей экземы
Мокнущая экзема манифестирует покраснением и отечностью кожи с последующим появлением высыпаний в виде мелких пузырьков. При механическом воздействии или самопроизвольно везикулы лопаются, обнажая эрозии с интенсивным мокнутием. Характерным симптомом острой формы дерматоза являются «серозные колодцы» — эрозии, из глубины которых выделяется прозрачная или слегка желтоватая жидкость.
Постепенно мокнущие поверхности подсыхают с образованием тонких корок. Одновременно с этим на пораженных участках могут появляться папулы — мелкие розовые узелки, пустулы со стерильным содержимым. Присутствие на кожном покрове различных морфологических элементов называется истинным полиморфизмом сыпи, этот признак считается типичным для истинной (идиопатической) экземы, не встречается при других формах дерматоза.
Из субъективных ощущений без лечения на первое место выходит сильный кожный зуд, вследствие которого больные расчесывают кожу до крови, усугубляя течение процесса. Зачастую в результате интенсивного зуда возникают нарушения работоспособности, раздражительность, сон становится прерывистым и не снимает усталость. Обширные мокнущие эрозии сопровождаются болезненностью, которая усиливается при соприкосновении пораженной кожи с одеждой.
В клинической картине мокнущего дерматоза выделяют особенности, связанные с конкретной формой. Истинная экземы характеризуется симметричным расположением элементов с их локализацией на коже туловища, верхних и нижних конечностей. Для микробного поражения типичны асимметричные очаги мокнущих высыпаний на нижних конечностях. При детской форме очаги мокнутия имеют блестящую, гиперемированную поверхность.
Осложнения
В периоде мокнутия пораженная кожа представляет открытую раневую поверхность, которая становится хорошими входными воротами для патогенных микроорганизмов. Поэтому самым распространенным осложнением в остром периоде без лечения является присоединение вторичной бактериальной инфекции, наиболее часто вызванной стафилококками или стрептококками. В тяжелых случаях возникает флегмона, регионарный лимфаденит.
У больных с длительным стажем патологии мокнущие элементы и расчесы приводят к утолщению кожи, усилению кожного рисунка, гиперпигментации, повышенной сухости. Такие дерматологические изменения приносят дискомфорт, поскольку кожа теряет эластичность, формируется значимый косметический дефект, что особенно беспокоит женщин.
Диагностика
Данные анамнеза и кожные проявления дерматоза дают врачу-дерматологу ценную информацию для постановки диагноза и выбора лечения. Наличие множественных эрозий, серозного отделяемого, сероватых корок является подтверждением мокнущей стадии экземы. В сомнительных случаях, а также для выявления возможных первопричин болезни показаны:
- Гистологический анализ. На мокнущей стадии в биоптатах кожи определяется спонгиоз, мелкие везикулы, внутриклеточный отек эпидермиса. В структуре дермы наблюдается лимфоидно-клеточная инфильтрация вокруг сосудов, расширение поверхностной сети капилляров.
- Анализы крови. Для подтверждения инфекционно-аллергической этиологии измеряется уровень иммуноглобулина Е, производится аллергологическое исследование для обнаружения антител к специфическим антигенам. Чтобы оценить общее состояние здоровья, назначается клинический, биохимический анализ крови.
- Микробиологические исследования. При подозрении на микробную экзему, осложнении процесса вторичной инфекцией необходим бакпосев отделяемого кожных элементов. По его результатам устанавливают точный вид патогенного возбудителя, чувствительность к антибактериальным препаратам, подбирают подходящее для лечения средство.
- Консультации специалистов. Если при первичной диагностике у человека присутствуют признаки поражения внутренних органов, которые потенциально могли стать провоцирующим фактором мокнущего дерматоза, дальнейшее обследование и лечение проводится с участием профильных врачей. Чаще всего требуется помощь гастроэнтеролога, психоневролога, эндокринолога.
Лечение мокнущей экземы
Системная терапия
Терапия мокнущей экземы подбирается индивидуально с учетом предположительных причин развития заболевания, степени тяжести клинических проявлений, наличия у больного сопутствующих патологий или осложнений. Для уменьшения сенсибилизации организма больным рекомендуется соблюдать гипоаллергенную диету, из которой исключают жирные сорта рыбы и мяса, устрицы и другие морепродукты, кофе и какао-продукты, цитрусовые, томаты, бобовые.
Если обострение болезни связано с воздействием экзогенных факторов, их устранение является необходимым условием для успешности лечения. Учитывая конкретную ситуацию, пациентам может потребоваться сменить место работы, исключить бытовые аллергены, переехать в более подходящие климатические условия. Комплексное лечение мокнущего аллергодерматоза требует применения ряда препаратов:
- Антигистаминные средства. Для ликвидации кожного зуда в острой фазе применяются гистаминоблокаторы первого поколения, а после купирования симптоматики возможно продолжение лечения медикаментами второго и третьего поколения.
- Десенсибилизирующие препараты. Используются растворы кальция, натрия тиосульфат. Лечение уменьшает проницаемость сосудов, оказывает противовоспалительный эффект, нормализует метаболические реакции в дерме.
- Стабилизаторы клеточных мембран. Чтобы усилить эффективность антигистаминных препаратов, показано лечение стабилизаторами мембран тучных клеток. Некоторые авторы советуют применять полиненасыщенные жирные кислоты омена-3 для нормализации структуры мембран клеток.
- Глюкокортикостероиды. При генерализованных формах мокнущей экземы, отсутствии эффекта от других вариантов лечения применяются гормоны в режиме пульс-терапии или длительного приема.
- Иммунокорригирующие средства. Рациональная иммунокоррекция назначается для облегчения состояния при непрерывно рецидивирующей форме мокнущей экземы. Лечение включает препараты тимуса, стимуляторы лейкопоэза.
- Антибиотики. Лечение антибактериальными средствами требуется при микробной форме дерматоза и доказанной инфекционно-аллергической природе болезни.
Поскольку в патогенезе мокнущей экземы играют роль различные соматические нарушения, лечение включает коррекцию этих патологий. Чтобы нормализовать работу пищеварительного тракта, целесообразно использовать заместительную ферментную терапию, пробиотики и синбиотики, витаминно-минеральные комплексы. Чтобы сбалансировать состояние центральной нервной системы, в схему лечения включаются легкие седативные средства, по отдельным показаниям назначаются транквилизаторы, антидепрессанты.
Местная терапия
В фазе мокнутия используются примочки с вяжущими препаратами, которые уменьшают экссудацию, способствуют более быстрому появлению корочек и регрессу болезни. В острой стадии назначаются ежедневные процедуры длительностью 1-1,5 часа, которые предполагают постоянную смену повязок по мере их подсыхания. Затем переходят к нанесению мазей с топическими кортикостероидами, антисептиками, ингибиторами кальциневрина.
Из физиотерапевтических методов лечения наибольшую результативность показывает селективная ультрафиолетовая терапия, во время которой облучение проводится светом узкого диапазона (311 нм). Также выполняется низкоинтенсивное лазерное облучение красного или инфракрасного спектра, электропунктура биологически активных точек, локальная гипертермия. На этапе ремиссии хороший эффект дает озонотерапия, бальнеотерапия, пелоидотерапия.
Прогноз и профилактика
Правильное лечение мокнущей острой экземы дает возможность быстро купировать кожную симптоматику и улучшить состояние пациентов в целом, поэтому прогноз благоприятный. Спустя 5-6 дней интенсивной терапии уменьшается выраженность зуда, сокращается объем кожных поражений, а выздоровление в неосложненных случаях наступает спустя 3-4 недели. Менее оптимистичный прогноз при развитии экземы у страдающих иммуносупрессией, хроническими патологиями.
Профилактика болезни предполагает соблюдение личной гигиены, исключение типичных пищевых, бытовых и профессиональных аллергенов. Пациентам с экземой в ряде случаев помогает молочно-растительная диета. Обязательными превентивными мерами являются лечение сопутствующих расстройств и правильный уход за кожей тела: применение смягчающих кремов, мягких очищающих продуктов, избегание массажа сухой щеткой и других агрессивных воздействий.
2. Экзема в практике семейного врача: клинические формы, дифференциальный диагноз, лечение/ Е.А. Бардова// Клиническая иммунологии, аллергологии, инфектологии. — 2013. — №1.
Читайте также:

