Липома что это такое баугиниевой заслонки
Обновлено: 23.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Атерома: причины появления, симптомы, диагностика и способы лечения.
Определение
Атерома – это киста (патологическая полость) сальной железы, возникающая в результате затруднения или полного прекращения оттока секрета (кожного сала) из железы. Сальные железы относятся к железам наружной секреции и располагаются практически на всех участках кожного покрова, за исключением ладоней, подошв и тыльной стороны стоп. Производимый ими секрет входит в состав водно-липидной мантии кожи. Если проток железы закупоривается, то секрет начинает в нем накапливаться, растягивает его с образованием полости, выстланной эпидермисом и содержащей продукты секреции сальной железы, кристаллы холестерина, ороговевшие клетки эпидермиса и детрит (продукты распада) – это и есть атерома.
Атеромы встречаются у 5-10% населения, преимущественно образуются в возрасте 20-30 лет, с одинаковой частотой у мужчин и у женщин.
Причины возникновения атером
Атерома возникает в результате нарушения работы сальных желез, что проявляется повышенной выработкой кожного сала и закупоркой протока. К этому предрасполагает ряд факторов: повышенное потоотделение, недостаточная гигиена, узость протоков сальных желез, индивидуально обусловленная высокая вязкость кожного сала, хроническая травматизация кожи, гормональные нарушения, обморожения и ожоги. Влияет на развитие атеромы и наследственный фактор.
Классификация заболевания
Выделяют истинные и ложные кисты. Истинные сальные кисты являются наследственно-обусловленным заболеванием и встречаются крайне редко. Они развиваются в результате генетического дефекта, влияющего на формирование железы. Обычно такие кисты встречаются у новорожденных и имеют небольшие размеры. Ложные кисты – это собственно атеромы, возникшие из-за нарушения оттока секрета сальной железы.
Симптомы атеромы
Атеромы чаще всего возникают на участках тела, где много сальных желез, например, на волосистой части головы, лице, шее, в межлопаточном пространстве.
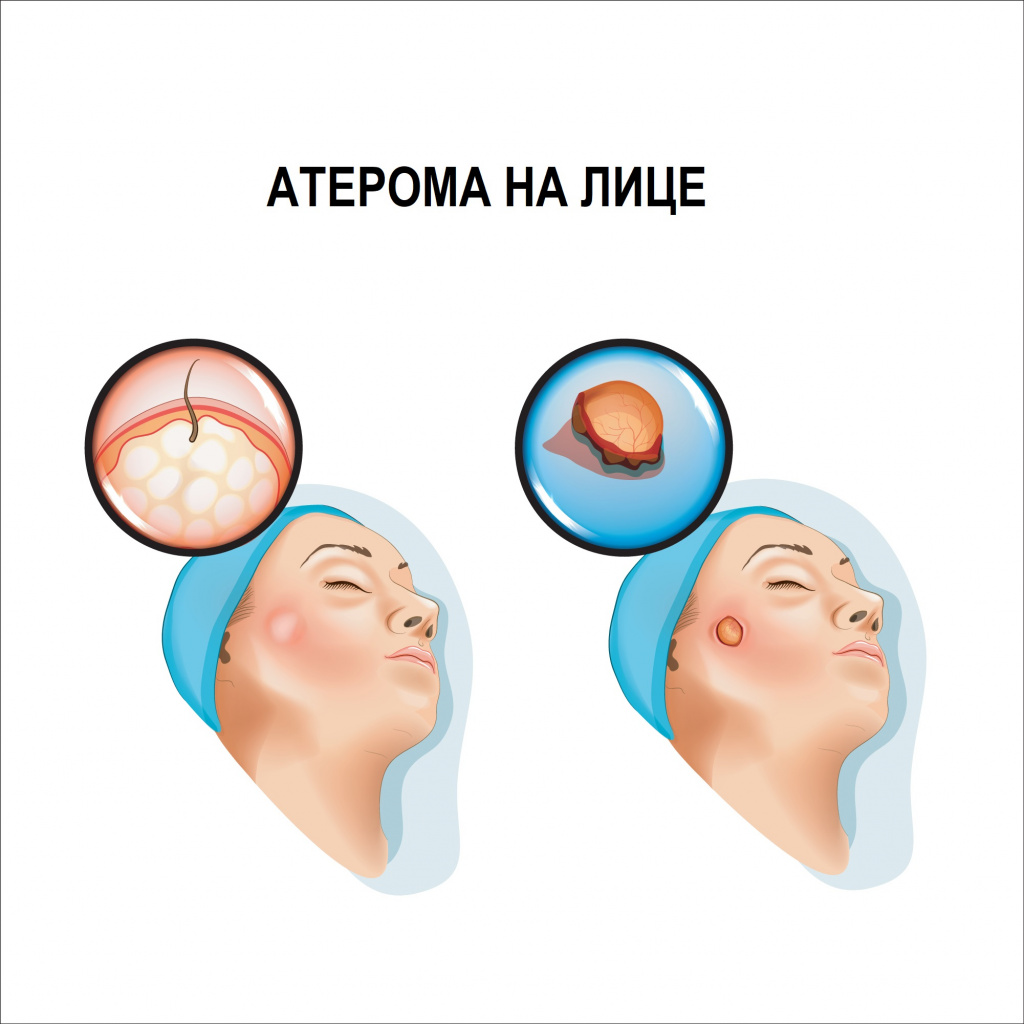
Атерома представляет собой подвижное образование округлой или слегка вытянутой формы, плотной или эластичной консистенции, покрытое неизмененной кожей. Характерным признаком атеромы, отличающим ее от других образований, является наличие точечной втянутости кожи (кратера) в области выводного протока железы и спаянность кожи с оболочкой кисты в этом же месте. Иногда посередине атеромы есть отверстие, через которое выделяется ее содержимое – творожистые массы с неприятным запахом.
Размер атеромы может варьировать от горошины до куриного яйца и даже больше, достигая 10 см. Атерома всегда возвышается над уровнем кожи, увеличивается медленно, обычно безболезненна.
Диагностика атеромы
Для постановки диагноза врач проводит клинический осмотр, в отдельных случаях может потребоваться ультразвуковое исследование.
Исследование мягких тканей для выявления патологических изменений и диагностики новообразований.
Кафедра общей хирургии и лучевой диагностики Российского научно-исследовательского медицинского университета им. Н.И. Пирогова Минздрава РФ
ГБУЗ «Городская клиническая больница №24» Департамента здравоохранения Москвы
Кафедра общей хирургии лечебного факультета Российского научно-исследовательского медицинского университета им. Н.И. Пирогова, Москва
Городская клиническая больница №24
Городская клиническая больница №24, Москва, Россия
Московский научно-исследовательский онкологический институт им. П.А. Герцена Росмедтехнологий
Городская клиническая больница №24, Москва, Россия
Липома баугиниевой заслонки — редкая причина толстокишечной непроходимости
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2015;(11): 77‑80
Кафедра общей хирургии и лучевой диагностики Российского научно-исследовательского медицинского университета им. Н.И. Пирогова Минздрава РФ
Кафедра общей хирургии и лучевой диагностики Российского научно-исследовательского медицинского университета им. Н.И. Пирогова Минздрава РФ
ГБУЗ «Городская клиническая больница №24» Департамента здравоохранения Москвы
Кафедра общей хирургии лечебного факультета Российского научно-исследовательского медицинского университета им. Н.И. Пирогова, Москва
Городская клиническая больница №24
Городская клиническая больница №24, Москва, Россия
Московский научно-исследовательский онкологический институт им. П.А. Герцена Росмедтехнологий
Городская клиническая больница №24, Москва, Россия
Неэпителиальные опухоли толстой кишки относятся к редко встречающимся новообразованиям. Липома толстой кишки (ЛТК) была впервые описана P. Bauer в 1757 г. [15]. По частоте ЛТК занимает второе место после аденоматозных полипов среди всех доброкачественных опухолей толстой кишки (от 0,035 до 4,4%) [4]. Чаще болеют женщины [14]. Пик заболеваемости приходится на возраст от 50 до 60 лет. ЛТК преимущественно являются одиночными, но в 6—20% наблюдений могут быть множественными [12]. В 50% наблюдений ЛТК располагается в правой половине ободочной кишки, реже — в поперечной ободочной, нисходящей, сигмовидной и прямой кишках [14]. В 90% наблюдений ЛТК локализуются в подслизистом слое, в 10% отмечается субсерозное расположение опухоли [12]. Термин «гигантская» липома используется для липом диаметром более 5 см.
Клинические проявления заболевания зависят от величины опухоли, размер которой наиболее часто варьирует от 2 мм до 30 см. Липомы большого размера могут имитировать картину злокачественных опухолей [7]. ЛТК менее 2 см в диаметре, как правило, бессимптомны, являются случайной находкой при колоноскопии, операциях, выполняемых по поводу иного заболевания либо при патологоанатомическом вскрытии [8]. При наличии симптомов больные чаще предъявляют жалобы на дискомфорт в животе, анемию, боли в животе, запор или, наоборот, диарею [10].
Большинство авторов [3, 7, 9, 14] подчеркивают трудности дооперационной верификации ЛТК. Чаще всего диагноз устанавливается на основании данных колоноскопии. Такие методы визуализации, как КТ, МРТ и ирригоскопия, имеют второстепенное значение. При колоноскопии липома имеет вид желтоватого шаровидного образования на ножке или без нее, при попытке биопсии опухоли отмечается поступление желтого жира. Однако выполнять биопсию при подозрении на липому толстой кишки не рекомендуется, потому что липома расположена в подслизистом слое и ткань опухоли в биоптат может не попасть. Кроме того, отсутствие атипичных клеток в биопсийном материале не исключает возможности злокачественного роста. Кроме того, при взятии биопсии высок риск кровотечения, перфорации и травмы слизистой оболочки с последующим развитием колита. Основываясь только на эндоскопической картине, бывает трудно дифференцировать липому и злокачественную опухоль, так как нередко на поверхности липомы могут быть эрозии и язвы [19]. В этих случаях используются дополнительные методы диагностики, такие как К.Т. При К.Т. липома имеет однородное строение, по плотности сопоставима с жировой тканью и хорошо отграничена от окружающих тканей [11]. Для липом небольшого размера КТ может иметь невысокую диагностическую ценность [18]. При ирригоскопии липома визуализируется как рентгенопозитивное образование с хорошо выраженным дефектом наполнения [5].
Существуют различные подходы к лечению ЛТК. Больные с липомами небольшого размера и бессимптомным течением заболевания нуждаются только в динамическом наблюдении. Абсолютным показанием к удалению липомы является диаметр опухоли более 2 см или осложненное течение заболевания. Развитие эндоскопических методик лечения, включающих энуклеацию и эндоскопическую электроэксцизию, привело к сужению показаний к лапароскопическим и лапаротомным операциям. Относительным противопоказанием к эндоскопическому удалению липомы является ее диаметр более 2 см. Эндоскопическое удаление липомы большего размера является спорным ввиду высокого риска повреждения стенки кишки с возможной последующей перфорацией стенки кишки. Некоторые авторы сообщают о допустимости эндоскопического удаления липом большого размера при условии наличия длинной ножки, что не сопряжено с высоким риском перфорации [2, 6, 10]. Определенный интерес представляет эндоскопический метод липомэктомии — эндоскопическое лигирование — Endoscopic ligation (Loop-And-Let-Go), это эндоскопическая техника лигирования липомы с помощью нейлоновой нити. Преимуществом метода является отсутствие риска перфорации кишки (как при электроэксцизии), однако лигирование применимо только в случае дооперационной верификации доброкачественной структуры опухоли [2].
Гистологическая верификация диагноза необходима для выбора хирургической тактики. Очень удобна для этого интраоперационная биопсия. Она позволяет подтвердить диагноз и еще в ходе выполнения операции сделать заключение о достаточности объема вмешательства или о необходимости его расширения [9].
В 25% наблюдений ЛТК вызывают осложнения, требующие экстренного либо срочного хирургического вмешательства [8]. Такие осложнения, как массивное кишечное кровотечение, кишечная инвагинация, острая кишечная непроходимость, перфорация опухоли с развитием перитонита, могут явиться первым клиническим признаком заболевания.
Кровотечение из ЛТК, как правило, возникает вторично на фоне изъязвления слизистой оболочки, а также может встречаться на фоне наличия у больного заболевания крови или на фоне приема антикоагулянтов.
Клиническая картина кишечной инвагинации может быть разнообразной. Болевой синдром является наиболее распространенным симптомом [17]. Часто наблюдается наличие гематохезии. При физикальном обследовании можно пальпировать через переднюю брюшную стенку объемное образование. Только у 9—10% больных встречается классическая триада: боли в животе, пальпируемое образование и гематохезия. Весьма информативным методом диагностики кишечной инвагинации у больных с ЛТК является К.Т. Чувствительность этого метода составляет от 71,4 до 87,5% [2].
Большинство хирургов считают резекцию методом выбора в лечении ЛТК более 2 см в диаметре [7, 9, 13]. Хирургическое лечение может включать резекцию, колотомию с иссечением стенки кишки в месте основания опухоли, ограниченную резекцию толстой кишки, сегментарную резекцию, гемиколэктомию или субтотальную колэктомию. Выбор метода оперативного вмешательства зависит главным образом от размера липомы, ее локализации и наличия выявленных до операции осложнений заболевания. Если в предоперационном периоде верифицирован диагноз липомы, предпочтительно выполнение ограниченной резекции кишки [1]. Гемиколэктомия и субтотальная резекция показаны при невозможности исключения злокачественного характера опухоли либо при гигантских размерах новообразования [16].
Больной С., 45 лет, госпитализирован в городскую клиническую больницу № 24 Москвы 07.10.14 с диагнозом: частичная толстокишечная непроходимость, опухоль восходящего отдела ободочной кишки. При поступлении общее состояние удовлетворительное, предъявлял жалобы на схваткообразные боли в нижних отделах живота, многократную рвоту, не приносящую облегчения. При сборе анамнеза указал, что 30.09.14 был выписан из одной из клиник Москвы, куда поступал с аналогичными жалобами, был обследован и выписан с клиническим диагнозом «острый отечный панкреатит». При колоноскопии было выявлено подслизистое образование восходящего отдела ободочной кишки, выполнена биопсия, результаты гистологического исследования неизвестны. Больному было рекомендовано дообследование в стационаре онкоколопроктологического профиля.
При физикальном обследовании кожный покров и видимые слизистые обычной окраски. Органы дыхания и кровообращения в пределах возрастной нормы. Живот симметричный, равномерно участвует в акте дыхания, умеренно вздут, при пальпации мягкий, умеренно болезненный в правой подвздошной области. Шум плеска не определяется. При аускультации перистальтика выслушивается. Симптомов раздражения брюшины нет. Стула не было 2 сут.
При осмотре прямой кишки и ректороманоскопии на расстоянии до 15 см от ануса патологических изменений не выявлено. Показатели анализов крови и мочи в пределах нормы. При эзофагогастродуоденоскопии, ультразвуковом исследовании и обзорной рентгенографии органов брюшной полости патологических изменений не выявлено.
По данным спиральной компьютерной томографии брюшной полости с внутривенным контрастированием определяется расширение поперечной ободочной кишки с пролабированием в ее просвет эксцентрично расположенной петли восходящей и слепой кишок с утолщенными стенками вместе с брыжейкой и образованием жировой плотности размером 66×42×44 мм. Дистальный край образования визуализируется практически на уровне селезеночного угла. Стенки поперечной ободочной и нисходящей кишок на уровне селезеночного угла тонкие, не изменены. Имеющаяся картина соответствует образованию жировой плотности — липоме слепой кишки, осложненной толстокишечной инвагинацией слепой и восходящей кишок в просвет поперечной ободочной кишки (рис. 1).

Рис. 1. Компьютерные томограммы в сагиттальной (а), коронарной (б) и аксиальной (в) проекциях.
На основании клинического и лучевого методов обследования установлен диагноз: липома слепой кишки. Частичная инвагинационная толстокишечная непроходимость.
После предоперационной подготовки 13.10 больной оперирован. После лапаротомии подтверждена инвагинация правых отделов толстой кишки в поперечную ободочную кишку. Инвагинированные кишки расправлены. В куполе слепой кишки обнаружено подвижное мягкоэластической консистенции объемное образование до 7 см в диаметре. Выполнена правосторонняя гемиколэктомия с наложением илеотрансверзоанастомоза конец в бок с помощью сшивающего аппарата.
Макропрепарат: отрезок кишки длиной 20 см, образование исходит из тканей в области баугиниевой заслонки, экзофитное, грушевидной формы, с изъязвлениями, размером 7×4×4 см, суживает просвет кишки до точечного. На разрезе — жировая ткань (рис. 2). При гистологическом исследовании картина липомы толстой кишки.

Рис. 2. Макропрепарат.
Послеоперационный период протекал без осложнений. Больной выписан в удовлетворительном состоянии 20.10.
В нашем наблюдении гигантская ЛТК, исходящая из баугиниевой заслонки, вследствие своего размера и высокой мобильности явилась причиной инвагинационной кишечной непроходимости. Интраоперационные данные позволили выбрать тактику хирургического лечения — выполнить правостороннюю гемиколэктомию. По нашему мнению, приведенное наблюдение является интересным для клиницистов широкого профиля, а выполненное оперативное пособие в полной мере соответствует современным стандартам лечения липом толстой кишки [1].

- Запись опубликована: 22.09.2021
- Reading time: 3 минут чтения
Баугиниевая заслонка представляет собой образование, разделяющее тонкий кишечник от толстого. Она обеспечивает движение химуса (содержимое кишечника) только в одном направлении: из подвздошной кишки в толстую. Приобретенные или врожденные повреждения илеоцекального клапана при отсутствии лечения грозят неприятными последствиями.
Общие сведения об илеоцекальном клапане
Илеоцекальный клапан или баугиниевая заслонка – это место, где тонкий кишечник переходит в толстый. Расположен в конце подвздошной кишки, последней части тонкой и, следовательно, в начале слепой кишки, первой части толстой.
Второе название – клапан Баухина – произошло от имени швейцарского врача Гаспара Баухина. Именно он первым описал илеоцекальный клапан. Интересно, что сначала он только подозревал о его существовании, а уже потом доказал это при вскрытии.
Строение илеоцекального клапана
Баугиниевая заслонка имеет щелевидную форму. Состоит из двух губ: верхней и нижней. Верхняя относится к восходящей ободочной кишке, а нижняя – к слепой. К губам присоединяются передняя и задняя уздечки.
Илеоцекальный клапан выстлан слизистой оболочкой, подслизистой и мышцей, составляющей мышцу сфинктера. Со стороны тонкой кишки покрыт кишечными ворсинками.
Принцип работы
Основная функция илеоцекального клапана – предотвращать попадание содержимого из толстой кишки в тонкую.
Клапан также действует как барьер для флоры толстой кишки. Благодаря ему перенос бактерий в тонкий кишечник практически отсутствует.
Недостаточность баугиниевой заслонки
Недостаточность баугиниевой заслонки – это несостоятельность, нарушение нормального строения и функционирования илеоцекального клапана, приводящая к оттоку содержимого толстой кишки в тонкую.
Делится на врожденную и приобретенную. Врожденная возникает по причине нарушения строения в период внутриутробного развития. Провоцирующие факторы:
- воздействие вирусов;
- воздействие радиоактивных веществ;
- влияние лекарств или веществ, обладающих тератогенным действием.
Причины приобретенной недостаточности баугиниевой заслонки:
- Ятрогенные. К ним относятся повреждение во время операции, формирование спаек после воспалительного процесса толстой или тонкой кишки.
- Баугинит. Воспаление клапана приводит к нарушению его строения, деформации. В результате клапан смыкается не полностью. Баугинит часто становится причиной недостаточности клапана, особенно при отсутствии или позднем лечении.
- Растяжение. Механическое повреждение клапана приводит к его растяжению и развитию функциональной несостоятельности. Возникает вследствие кишечной непроходимости (острый процесс), долихоколона, болезни Гиршпрунга (хронический).
- боли в животе справа, усиливающиеся после обильной еды;
- вздутие в эпигастральной области;
- отрыжка с неприятным, иногда гнилостным запахом.
Для диагностики используют ирригоскопию с контрастированием, капсульную эндоскопию. Лечение заключается в коррекции клапана хирургическим путем и носит название баугинопластика.
Недостаточность баугиниевой заслонки и СИБР
Нарушение баугиниевой заслонки может вызвать синдром избыточного бактериального роста (СИБР) кишечника. Заболевание препятствует обменным процессам и усвоению пищи и питательных веществ.
В первую очередь подвержены риску чрезмерного бактериального роста в кишечнике:
- пожилые люди;
- страдающие язвенной болезнью;
- диабетической невропатией;
- синдромом Огилви или псевдообструкции;
- склеродермией.
Симптомы. Проявляется СИБР в первую очередь диареей (жирной или водянистой), болями в животе и метеоризмом. Пациенты также жалуются на похудание и слабость. Для диагностики назначают копрограмму, интестиноскопию, УЗИ, рентгенографию с барием, дыхательные тесты. Терапия консервативная, заключается в применении антибактериальных средств, пробиотиков и ферментов.

Бактериальный рост в тонкой кишке
Недостаточность баугиниевой заслонки и туберкулез кишечника
Туберкулез кишечника – хроническое воспаление, вызываемое Mycobacterium tuberculosis. Развивается после туберкулеза легких. Чаще всего, в 85% случаев он располагается рядом с баугиниевой заслонкой Заболевание проявляется в первую очередь болями внизу живота и вокруг пупка. Иногда также наблюдается рвота, потеря веса, газообразование, потеря аппетита, диарея и повышение температуры тела.
Диагностика состоит из туберкулиновых проб, рентгена кишечника с контрастом, колоноскопии с биопсией. Лечение длительное, из нескольких курсов. Противотуберкулезная терапия дополняется диетой.
Доброкачественные образования и опухоли илеоцекального клапана встречаются очень редко, но случаи описаны.
При неприятных ощущениях, болях, локализованных в правой подвздошной области и сопутствующих диспепсических расстройствах рекомендуется обратиться к проктологу за консультацией. Это может быть признаком заболеваний баугиниевой заслонки.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Липома: причины появления, симптомы, диагностика и способы лечения.
Определение
Липома – это часто встречающаяся опухоль, состоящая из жировых клеток (адипоцитов) и обычно отграниченная от окружающих тканей тонкой соединительнотканной капсулой. Липомы могут образовываться в любом месте, где присутствуют жировые клетки, обычно располагаются подкожно, но иногда обнаруживаются на внутренних органах (например, в желудке, пищеводе или кишечнике, бронхах, сердце или в мышцах).
Липомы представляют собой доброкачественные новообразования, не имеют тенденции к озлокачествлению и не доставляют дискомфорта пациентам. Исключение составляют те случаи, когда липомы неудачно расположены (например, в области сустава) или быстро растут, что случается крайне редко.
Липомы – наиболее распространенные мезенхимальные опухоли (мезенхимальные опухоли – это опухоли мягких тканей и специфические опухоли костей). Заболеваемость составляет порядка 2,1 на 1000 человек в год, причем у мужчин диагностируется несколько чаще, чем у женщин.
Причины возникновения липомы
Точные причины развития липом неизвестны. Некоторые исследователи сходятся во мнении, что в их формировании играют роль генетические аномалии. Другая теория предполагает наличие связи между возникновением липомы и предшествующей травмой. Факторами риска развития липомы могут стать ожирение, злоупотребление алкоголем, заболевания печени, нарушение толерантности к глюкозе, гиперлипидемия. Появление липомы может стать следствием другого заболевания, например, семейного множественного липоматоза.
Классификация заболевания
Липомы бывают простыми и множественными (множественный липоматоз). К последним относятся болезнь Деркума, доброкачественный симметричный липоматоз (болезнь Маделунга), семейный липоматоз, врожденный инфильтрирующий липоматоз. Множественные липоматозы составляют примерно 5-10% от всех выявляемых случаев липом.
В зависимости от того, компоненты каких тканей вовлечены в патологический процесс, выделяют фибролипомы (с соединительнотканными элементами), миолипомы (в составе есть мышечные волокна), ангиолипомы (включают сосуды), миксолипомы (содержат слизистую ткань), миелолипомы (содержат кроветворные ткани).
Симптомы липомы
Липомы в подкожной жировой клетчатке на ощупь мягкие и подвижные, не спаянные с окружающими тканями. Липомы характеризуются медленным ростом, а их размер обычно составляет от 1 до 10 см. Липомы большего размера называются «гигантскими». Образования обычно безболезненные, если не затрагивают суставы, нервы или кровеносные сосуды. Кожа над липомой не изменена.
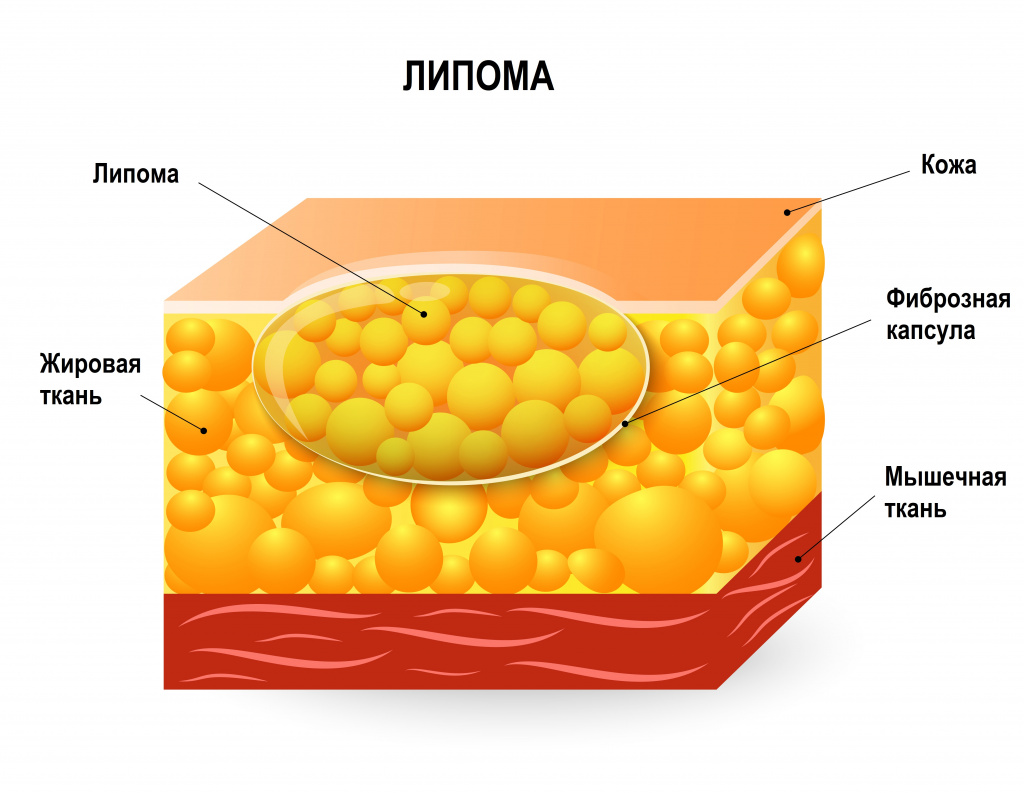
В желудочно-кишечном тракте липомы представляют собой подслизистые жировые опухоли. Они протекают бессимптомно, но способны провоцировать изъязвления и кровотечение. Липомы пищевода могут затруднять проглатывание пищи и жидкости, вызывать отрыжку, рвоту и рефлюкс.
Липомы тонкой кишки диагностируются, как правило, у пожилых людей, чаще всего располагаются в подвздошной кишке и опасны закупоркой (обтурацией) просвета кишечника.
Помимо того, липомы кишечника вызывают боль, обструктивную (механическую) желтуху и инвагинацию кишечника (внедрение одной части кишечника в другую).
Крайне редко липомы формируются в сердце: субэндокардиально – под внутренней выстилкой сердца (эндокардом) или интрамурально – внутри мышечного слоя (миокарда). Обычно сердечные липомы не покрыты капсулой, выглядят как желтая масса, выступающая в полость сердца. Липомы сердца могут стать причиной боли в груди, аритмии и одышки.
Диагностика липомы
Для постановки диагноза требуется клинический осмотр врачом и проведение ультразвукового исследования мягких тканей.
Исследование мягких тканей для выявления патологических изменений и диагностики новообразований.
Недостаточность баугиниевой заслонки — это органическая или функциональная несостоятельность илеоцекального клапана, приводящая к забросу содержимого толстой кишки в тонкую. Проявляется болью справа в подвздошной области, усиливающейся после обильного приема тяжелой пищи, диспепсией, сероватым налетом на языке и признаками интоксикации. Диагностируется с помощью копрограммы, бактериального исследования кала, ирригоскопии и капсульной эндоскопии. Для лечения используют препараты магния и антибактериальные средства. При терапевтически резистентных состояниях проводят баугинопластику.
МКБ-10
Общие сведения
Илеоцекальный клапан представляет собой горизонтальное сомкнутое губовидное анатомическое образование длиной от 25 до 28 мм в месте соединения подвздошной кишки со слепой. Иногда он бывает полуоткрыто-щелевидным, округлым или представлен возвышением за счет инвагинации тонкого кишечника в толстый. Рефлекторное ритмичное раскрытие и закрытие баугиниевой заслонки обеспечивает пассаж до 4 л тонкокишечного химуса в слепую кишку. В норме клапан является арефлюксным, разделяет тонко- и толстокишечные биотопы, физиологические и экологические характеристики которых существенно отличаются. При недостаточности баугиниевой заслонки возникает клиническая картина цекоилеального рефлюкса.

Причины
Развитие заболевания может быть обусловлено как анатомическими особенностями илеоцекального перехода (первичное нарушение запирательной функции), так и патологическими процессами в этом участке пищеварительного тракта (вторичное расстройство). Специалисты в сфере клинической проктологии называют следующие основные причины недостаточности баугиниевой заслонки:
Патогенез
Механизм развития илеоцекальной клапанной недостаточности зависит от причин, спровоцировавших заболевание. При врожденных дефектах и механической дилатации заслонки переход между подвздошной и слепой кишками временно или постоянно зияет. У больных с соединительнотканной дисплазией определяется повышенная эластичность волокнистых структур, что снижает устойчивость клапана к давлению содержимого толстого кишечника. Для воспалительных и послеоперационных расстройств характерно нарушение сократимости кишечной стенки.
Дальнейший патогенез обусловлен забросом толстокишечного содержимого в подвздошную кишку, ее колонизацией чужеродной флорой, бродильными и гнилостными процессами. Избыточный бактериальный рост способствует развитию хронического энтероколита. Под влиянием всасывающихся продуктов жизнедеятельности интенсивно размножающейся кишечной микрофлоры возникает аутоинтоксикация, снижается иммунная реактивность, повышается аллергическая готовность организма. В наиболее тяжелых случаях запускается каскад восходящих рефлюксов ЖКТ.
Симптомы
Чаще всего клиническая картина недостаточности баугиниевой заслонки развивается постепенно на фоне других патологий пищеварительного тракта. Пациенты жалуются на боли в правой подвздошной области, которые могут усиливаться после приема больших количеств тяжелой пищи. Для заболевания характерно появление диспепсических симптомов: отрыжки с неприятным гнилостным запахом, метеоризма, дискомфорта в эпигастральной области. Язык больных обложен сероватым налетом.
Другую группу признаков составляют внекишечные симптомы, возникающие вследствие функциональной недостаточности кишечника. О наличии анемии свидетельствует бледность кожи и видимых слизистых оболочек, частые головные боли и головокружения, одышка при физической нагрузке. При длительном течении болезни отмечается значительная потеря массы тела. Нарушения общего состояния представлены снижением работоспособности, депрессивными состояниями и повышенной утомляемостью.
Осложнения
В 100% случаев при нарушении запирательной способности баугиниевой заслонки наблюдается синдром избыточного бактериального роста (СИБР), который возникает вследствие постоянного заброса толстокишечных каловых масс в полость подвздошной кишки. Это приводит к формированию хронического энтероколита, который отличается высокой резистентностью к проводимой медикаментозной терапии. При этом у пациентов отмечается лиентерея, стеаторея и постоянное вздутие живота.
При недостаточности илеоцекальной заслонки и воспалении слизистой оболочки нарушаются процессы переваривания и всасывания питательных веществ. У больных наблюдается прогрессирующая потеря веса, гипопротеинемические отеки и симптомы гиповитаминоза. Зачастую выявляются различные формы дефицитных анемий. Наиболее тяжелое осложнение патологии — проникновение микробной флоры через ишемизированную стенку кишечника в брюшную полость с формированием перитонита.
Диагностика
Постановка диагноза при возможной недостаточности баугиниевой заслонки зачастую затруднена, что обусловлено редкой встречаемостью заболевания и трудностями при инструментальном обследовании больных. Верификация патологии предполагает проведение полной лабораторно-инструментальной диагностики для установления степени поражения илеоцекального клапана и наличия осложнений. Наиболее информативными являются:
- Исследование кала. В копрограмме обнаруживают непереваренные частицы пищи, большое количество мышечных волокон и зерен крахмала. Кислая реакция каловых масс свидетельствует об остром воспалительном процессе в баугиниевой заслонке. Также необходим бактериологический посев испражнений для определения патогенной бактериальной флоры.
- Ретроградная рентгенография кишечника. Высокую информативность у больных, страдающих недостаточностью илеоцекальной заслонки, имеет ирригоскопия с двойным контрастированием. Во время исследования выявляется рефлюкс контрастного вещества в просвет подвздошной кишки, деформация контуров в месте тонкотолстокишечного перехода.
- Видеоэндоскопическое исследование кишечника. Капсульная эндоскопия используется для изучения состояния труднодоступных участков тонкого кишечника. По результатам выполненных снимков просвета тонкой кишки оценивается состояние слизистой оболочки, наличие деформации баугиниевого клапана, признаки воспалительного процесса.
В общем анализе крови наблюдаются симптомы неспецифического воспаления – повышение уровня лейкоцитов и СОЭ. В биохимическом анализе крови может обнаруживаться снижение уровня общего белка, диспротеинемия. В сложных случаях выполняют посев аспиратов тонкой кишки. Для подтверждения СИБР проводят различные дыхательные тесты с меченными углеродом дисахаридами.
В первую очередь несостоятельность илеоцекальной заслонки дифференцируют с воспалением клапана. Эти заболевания характеризуются сходной клинико-инструментальной картиной, но в случае баугинита при ирригографии не определяются признаки заброса контрастного вещества из слепой кишки. При обострении недостаточности клапана необходимо проводить дифференциальную диагностику с острым аппендицитом. Для обследования пациента кроме проктолога по показаниям привлекают гастроэнтеролога и хирурга.
Лечение недостаточности баугиниевой заслонки
При разработке тактики ведения больного учитывают причины заболевания и выраженность клинической симптоматики. При отсутствии грубых анатомических изменений в области подвздошно-слепокишечного перехода возможна консервативная терапия с назначением медикаментов, влияющих на отдельные звенья патогенеза. Схема лечения может включать такие лекарственные средства, как:
- Оротовая соль магния. Использование препарата показано при первичной несостоятельности заслонки на фоне соединительнотканной дисплазии. Поступление ионов магния в удобной для усвоения форме восполняет магниевый дефицит, характерный для наследственной коллагенопатии, улучшает способность фибробластов к синтезу полноценного коллагена.
- Антибиотики. При дисбиозе, вызванном синдромом избыточного роста толстокишечных бактерий, чаще всего назначают полусинтетические производные рифампицина. Элиминация патогенной микрофлоры способствует уменьшению аутоинтоксикации организма. Пациентам с хроническими кишечными инфекциями антибиотикотерапию проводят с учетом чувствительности микрофлоры.
При терапевтической резистентности функционального расстройства, недостаточности, вызванной грубыми врожденными или приобретенными анатомическими изменениями баугиниевой заслонки, применяют хирургические методы коррекции. Операцией выбора является баугинопластика, в ходе которой арефлюксность илеоцекального перехода обеспечивается за счет формирования новых межкишечных взаимоотношений.
Прогноз и профилактика
Исход зависит от степени органического дефекта баугиниевой заслонки и своевременности выявления патологии. Прогноз относительно благоприятный для пациентов, которым в ранние сроки было проведено хирургическое лечение недостаточности илеоцекального клапана (эффективность операции достигает 87%). Для профилактики болезни необходима ранняя диагностика и адекватная терапия воспалительных заболеваний пищеварительного тракта. Больным рекомендовано следить за режимом питания, включать в рацион блюда, богатые растительной клетчаткой.
1. Сфинктерно-клапанные аппараты и рефлюксы пищеварительной системы. Учебно-методическое пособие / Мартынов В.Л., Мухин А.С., Рулев В.Н., Колчин Д.Г., Храмов С.В. – 2009/
2. Рефлюксы пищеварительного тракта и их хирургическая коррекция. Автореферат диссертации / Мартынов В.Л. — 2006.
3. Недостаточность баугиниевой заслонки как причина синдрома избыточного бактериального роста тонкой кишки / Мартынов В.Л,, Хайрдинов А.Х., Казарина Н.В. // Медицинский альманах – 2015 - №1.
Читайте также:

