Липодистрофия что это такое при сахарном диабете
Обновлено: 23.04.2024
Постинъекционная липодистрофия встречается наиболее часто и характеризуется атрофией или гипертрофией жировой ткани в местах повторных инъекций.
Что провоцирует / Причины Липодистрофии постинъекционной:
Согласно нейрогенно-дистрофической концепции, подобная липодистрофия связана с многократным повторным раздражением нервных структур в зоне инъекции, обусловленным химическим. термическим и механическим воздействием, физико-химическими свойствами инъецируемого лекарственного препарата, а также местными аллергическими реакциями. Риск развития постинъекционной липодистрофии увеличивается, если инъекции в течение длительного времени делают на ограниченном участке тела. В результате хронического раздражения происходят трофические изменения кожи и подкожной клетчатки.
Патогенез (что происходит?) во время Липодистрофии постинъекционной:
Патогенез недостаточно ясен.
Симптомы Липодистрофии постинъекционной:
Постинъекционная липодистрофия встречается чаще у женщин, преимущественно в виде липоатрофии; однако описаны случаи гипертрофии жировой клетчатки в местах инъекций. Возможно сочетание постинъекционной атрофии и гипертрофии жировой ткани. Объем жировой ткани в подкожной клетчатке при липоатрофии уменьшается вплоть до полного исчезновения жира. В зонах поражения развиваются гипостезия, реже гиперестезия кожи.
Диагностика Липодистрофии постинъекционной:
Диагноз устанавливают на основании характерных клин. проявлений и данных анамнеза.
Лечение Липодистрофии постинъекционной:
Лечение постинъекционных инсулиновых липодистрофии у больных сахарным диабетом проводят высокоочищенными (монокомпонентными) инсулинами; такой инсулин вводят в участки атрофии в дозе 4-5 ЕД. В отдельных случаях монокомпонентный инсулин смешивают с равным количеством (1-2 мл) 0,5% раствора новокаина. Применяют также массаж, физиотерапию.
Профилактика Липодистрофии постинъекционной:
Профилактика заключается в максимальном щажении тканей при повторных инъекциях в течение одного курса.
К каким докторам следует обращаться если у Вас Липодистрофия постинъекционная:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Липодистрофии постинъекционной, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Что такое дислипидемия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Чернышева Андрея Владимировича, кардиолога со стажем в 33 года.
Над статьей доктора Чернышева Андрея Владимировича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
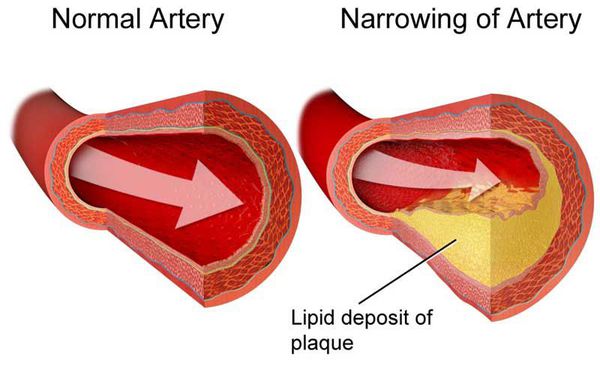
Дислипидемия (ДЛ) — патологический синдром, связанный с нарушением обмена липидов и липопротеидов, т.е. изменением соотношения их концентрации в крови. [1] Он является одним из главных факторов риска атеросклероз зависимых заболеваний.
Липиды и липопротеиды — одни из источников энергии, необходимой организму человека. Они представляют собой жироподобные органические соединения. Липиды входят в состав липопротеидов.
Причины, приводящие к развитию дислипидемии, можно разделить на неизменяемые (эндогенные) и изменяемые (экзогенные).
К первым относится возраст, пол, гормональный фон и наследственная предрасположенность.
Группа изменяемых факторов риска ДЛ более многочисленна. К основным причинам относятся:
- нерациональное питание (избыточное потребление калорий, насыщенных жиров, простых углеводов);
- курение табака;
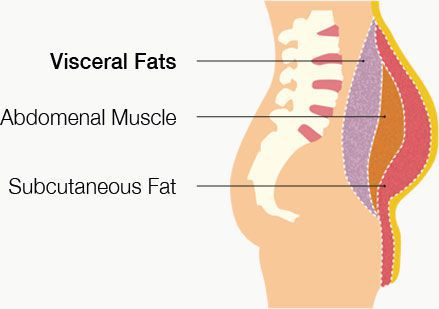
- избыточный вес (висцеральное ожирение);
- сахарный диабет;
- злоупотребление алкоголем;
- повышенное артериальное давление;
- длительный стресс;
- малоподвижный образ жизни;
- систематическое физическое перенапряжение;
- хроническое субклиническое воспаление.
Также причинами ДЛ могут быть различные заболевания, патологические синдромы и приём некоторых медикаментов.
От внешних факторов больше зависит содержание в крови таких жировых субстанций, как хиломикроны и триглицериды. До 80% холестерина липопротеинов низкой плотности синтезируется в организме, главным образом, в печени и в меньшей степени зависит от внешних факторов. Семейно-генетический формы ДЛ полностью зависят от наследственных факторов. [1] [9]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы дислипидемии
Так как ДЛ является лабораторным синдромом, то её проявления связаны с атеросклерозом артерий тех органов и тканей, которые они кровоснабжают:
- ишемия головного мозга;
- ишемическая болезнь сердца;
- облитерирующий атеросклероз артерий нижних конечностей и т. д.
Ишемическая болезнь сердца – наиболее распространённое и грозное атеросклероз зависимое заболевание. От него погибает больше людей, чем от всех видов рака. Чаще всего это заболевание проявляется в виде стенокардии или инфаркта миокарда.
Стенокардию раньше называли "грудной жабой", что точно характеризует симптомы заболевания — давящие или сжимающие ощущения за грудиной на высоте физической или эмоциональной нагрузки, продолжающиеся несколько минут и прекращающиеся после прерывания нагрузки или приёма нитроглицерина.
Инфаркт миокарда связан с разрывом атеросклеротической бляшки в сердечной артерии и формированием тромба на бляшке. Это приводит к быстрому перекрытию артерии, острой ишемии, повреждению и некрозу миокарда.
От хронической и острой ишемии может страдать головной мозг, что проявляется головокружением, потерей сознания, выпадением речевой и двигательной функции. Это не что иное, как мозговой инсульт или прединсультное состояние — транзиторная ишемическая атака. При облитерирующем атеросклерозе нижних конечностей происходит снижение кровоснабжение ног. Стоит отметить, что долгое время атеросклероз остаётся бессимптомным, клинические проявления начинаются при сужении артерии на 60-75%.
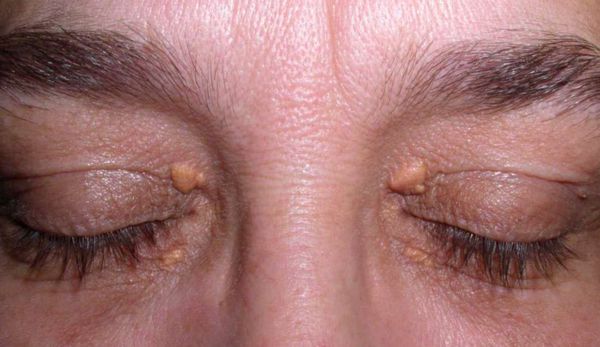
Семейно-генетические дислипидемии могут проявляться стигматами, такими как ксантомы кожи и ксантелазмы век.
Значительное повышение концентрации триглицеридов крови (более 8 ммоль/л) может приводить к острому панкреатиту, который сопровождается сильной болью в верхнем отделе живота, тошнотой, рвотой, учащённым сердцебиением и общей слабостью.
Патогенез дислипидемии
Основными липидами плазмы крови являются:
- холестерин (ХС) — предшественник желчных кислот, половых гормонов и витамина Д;
- фосфолипиды (ФЛ) — основные структурные компоненты всех клеточных мембран и внешнего слоя липопротеиновых частиц;
- триглицериды (ТГ) — липиды, образующиеся из жирных кислот и глицерина, которые поступают в организм с пищей, затем транспортируются в жировые депо или включаются в состав липопротеинов.
Жирные кислоты (ЖК) плазмы крови — источник энергии и структурный элемент ТГ и ФЛ. Они бывают насыщенными и ненасыщенными. Насыщенные ЖК входят в состав животных жиров. НенасыщенныеЖК составляют растительные жиры и делятся на моно- и полиненасыщенные жирные кислоты. Мононенасыщенные ЖК в большом количестве содержаться в оливковом масле, а полиненасыщенные — в рыбьем жире и других растительных маслах. Считается, что все эти жиры необходимы человеку, их сбалансированное количество должно составлять до 30% суточного каллоража пищи и распределяться примерно на три равные части между моно-, полиненасыщенными и насыщенными ЖК.
Липодистрофии (ЛД) представляют собой группу редких заболеваний, характеризующихся полной или частичной потерей подкожной жировой клетчатки (ПЖК), а также неправильным ее распределением, при отсутствии предшествующего голодания или катаболического состояния.
Кроме потери ПЖК для ЛД характерны нарушения углеводного и жирового обмена. Сахарный диабет, который развивается при ЛД, называют «Липоатрофическим сахарным диабетом».
Причины развития ЛД:
- мутации (изменения) в генах, приводящие к нарушению синтеза, дифференцировки и преждевременной гибели жировых клеток (адипоцитов)
- аутоиммунные нарушения
- причины развития некоторых форм ЛД на сегодняшний день не выяснены
Липодистрофии бывают: наследственными или приобретенными
По степени потери жировой ткани ЛД делятся на:
- генерализованные ЛД (полная потеря жировой ткани, встречаются чаще в раннем детском возрасте)
- парциальные ЛД (частичная потеря жировой ткани, чаще - в подростковом возрасте и у взрослых)
В каких случаях можно заподозрить ЛД:
- полная или частичная потеря подкожно-жировой клетчатки с первых месяцев жизни (при врожденной форме) или в подростковом возрасте (при приобретенной форме)
- выраженная рельефность скелетных мыщц, усиление венозного рисунка на конечностях
- СД с выраженной инсулинорезистентностью, резистентностью к кетозу, требующий назначения высоких доз инсулина
- нарушения жирового обмена: высокий уровень триглицеридов в крови, частые панкреатиты
- повышение печеночных трансаминаз (АЛТ, АСТ), увеличение размеров печени, признаки жирового гепатоза, стеатогепатита
- у девочек возможны проявления гиперандрогении: увеличение клитора, гирсутизм, нарушения менструального цикла, синдром поликистозных яичников
- семейный анамнез: похожая внешность или потеря ПЖК у родственников
При подозрении на ЛД врачом- эндокринологом решается вопрос о необходимости проведения молекулярно-генетического исследования. Генетическое тестирование позволяет уточнить тип ЛД, прогнозировать течение заболевания и определяет тактику лечения таких пациентов.

Липодистрофия – это патологическое состояние, для которого характерно отсутствие прослойки жира. При липодистрофии специальные терапевтические диеты никак не воздействуют на содержание жира в организме больного. Количество жиров не возрастает даже после съедения высококалорийных продуктов. Заболевание может появиться у человека любого возраста и пола, но признаки патологии обычно проявляются по-разному у мужчин и женщин.
Рацион больного никак не влияет на его вес. Баланс жиров, углеводов, белков никак не влияет на жировую прослойку. Масса тела не изменяется даже под влиянием силовых тренировок.
Липодистрофия при сахарном диабете очень опасна для здоровья человека. У этой патологии тяжелые осложнения. Липиды важны для нормального функционирования всех систем в организме, они играют важную роль в метаболизме.
Дистрофия и липодистрофия отличаются по симптоматике. При дистрофии мышечная масса исчезает, а при липодистрофии она остается. Человек выглядит здоровым, но отсутствие лечения обычно приводит к истощению внутренних органов, они начнут работать со сбоями.
Причины появления патологии
Ученые установили, что нарушения в метаболизме – одна из главных причин. Но другие причины еще не выявлены точно. При инсулиновой липодистрофии уколы гормоном в одно и то же место вызывают негативные изменения в тканях.
Питание человека может способствовать патологии. Печень истощается из-за частого употребления жареного, жирного, соленого и слишком сладкого. Несбалансированный рацион, нерегулярные приемы пищи, переедания и недоедания могут вызвать липодистрофию.

Правильное питание играет важнейшую роль в здоровье человека
Кроме питания и уколов, патологическое состояние могут вызвать:
- Частые приемы спиртного.
- Отравления и интоксикации.
- Плохие условия труда.
- Гепатит.
- Стероиды.
- Экологически загрязненный регион.
Симптомы
Локальная умеренная липодистрофия не опасна для жизни, это лишь косметический дефект. Однако многим женщинам она доставляет немало дискомфорта, становится причиной стрессов и депрессий.
Отсутствие жировой прослойки в разных участках тела, где даже не проводились инъекции инсулином, – серьезная причина обратиться за помощью к врачу. Жировая ткань атрофируется, на больных местах состояние сосудистой системы ухудшается. Инсулин на таких участках усваивается плохо. Из-за невосприятия гормона заболевание не получается компенсировать. Рассчитать дозы инсулиновых препаратов становится тяжелее.
Жировая ткань иногда гипертрофируется после уколов. Такой эффект также ослабляет действие инсулиновых препаратов. Жировики – серьезный косметический дефект.
Липодистрофия может развиваться и под влиянием наследственного фактора. Нарушения в обмене веществ довольно часто передаются от родителей к ребенку.
Проявления липодистрофии делят на два типа – на парциальную и тотальную формы. Тотальная форма патологии сопровождается сильным уменьшением подкожной жировой клетчатки во многих отделах туловища. Во время парциальной формы признаки те же, но жировой слой лица не затрагивается.
Формы патологии
У липодистрофии выделяют несколько форм. Генерализованная врожденная липодистрофия диагностируется очень редко, при этой форме у младенца прослойка жира есть только на голове и стопах.
Локальная форма патологии встречается чаще. У пациентов жир находится на лице, груди и шее. Заболевание встречается одинаково часто у представителей обоих полов.
Современная медицина знает редкие случаи приобретенной женской липодистрофии. Для такой формы характерно полное отсутствие подкожной жировой клетчатки, она пропадает еще в подростковом возрасте. Пациентки обычно страдают из-за проблем с выделительной системой.
Генерализованная липодистрофия встречается чаще других форм. Она возникает после перенесения тяжелых инфекций – гепатита, пневмонии, дифтерии. Клетки-гепатоциты отвечают за процессы обмена в организме. Из-за этих болезней деятельность клеток нарушается, появляются проблемы с метаболизмом. Из-за печеночной липодистрофии нормальное расщепление жиров нарушается.
Диабетическая липодистрофия – частое явление. Эту форму часто называют инсулиновой. Подкожная клетчатка исчезает из-за уколов гормонов. Если постоянно вводить инсулин в одно и то же место, жировая прослойка либо пропадает полностью, либо атрофируется.
Негативные процессы происходят из-за длительного травматизма жировой ткани, а также близлежащих периферических нервов. Иногда патология развивается как аллергия на введение инсулина.
Врачи утверждают, что реакция на сахоропонижающий гормон проявляется у некоторых пациентов после нескольких инъекций. Но чаще всего диабетическая липодистрофия развивается спустя десять лет после начала терапевтического курса. Поражения могут быть как незначительными, так и очень серьезными. В некоторых случаях исчезает всего лишь несколько миллиметров жира, а в других прослойка отсутствует полностью на обширных участках тела.
Все факторы, влияющие на слой жировой клетчатки, еще не изучены досконально. Чаще всего медики выделяют нарушения в метаболизме как самую вероятную причину.
На развитие липодистрофии влияют:
- Различные аллергические реакции.
- Курение.
- Распитие спиртного.
- Гормональные сбои.
- Инфекционные заболевания.
- Лямблиоз.
- Производственные отравления.
- Плохая экология.

Курение и распитие спиртных напитков пагубно отражается на здоровье человека
Липодистрофия и сахарный диабет
При сахарном диабете эта патология – одно из самых тяжелых и опасных осложнений. При диабетической липодистрофии выработка гормонов нарушается. Организм теряет способность к расщеплению и равномерному распределению жиров.
Жировая ткань атрофируется или гипертрофируется. Изменения заметнее всего на местах для укола инсулином. Лечение инсулиновой формы очень продолжительное и тяжелое. Сложность заключается в том, что необходимо восстановить гормональный фон, не прекращая инъекций инсулином.
Лечение диабетической липодистрофии и профилактика
Появившуюся патологию нельзя игнорировать ни в коем случае, особенно при сахарном диабете. Своевременное лечение может сохранить пациенту жизнь.
Измененная атрофированная жировая ткань не дает инсулину нормально всасываться. Из-за нарушений в структуре жировой клетчатки подобрать правильную дозу гормона сложно.
Инсулинорезистентность – самое опасное явление, которое может возникнуть из-за отсутствия жировой ткани. Организм не реагирует на инъекции гормоном. Такое осложнение появляется у четверти всех людей, страдающих от сахарного диабета.
Изменения кожных покровов тоже опасны. В местах, предназначенных для ввода гормона, скапливаются клетки жира. Если при инъекции попадают патогенные организмы или же зона укола травмируется, то могут возникнуть гангрены и трофические язвы. Эти осложнения требуют постоянного лечения.
Излечиться от всех осложнений трудно, а порой это и вовсе представляется невозможным. Проще не допустить их появления, чем потом пытаться вылечить негативные проявления. Профилактика диабетической липодистрофии позволит организму переносить инсулиновые инъекции легче.
Чтобы избежать полного исчезновения жировой ткани, важно следить за своим режимом питания, исключить из рациона продукты, содержащие быстрые углеводы (белый хлеб, сладости, манная крупа) и жирную пищу.
Рекомендуется проводить ультразвук и индуктометрию. Курс этих процедур содержит в себе около десяти сеансов. Между сеансами проводится перерыв в сутки.
Ультразвуковые волны проникают на 10-12 сантиметров в ткани. Они улучшают состояние кожных покровов, положительно влияют на кровоток. Перед проведением процедуры врач наносит специальную гидрокортизоновую мазь, способствующую восстановлению пораженных клеток.
Ультразвук и индуктометрия помогают предотвратить липодисрофию, а также улучшить общее состояние пациента.

Нельзя ставить инъекции с инсулином несколько раз подряд в одну и ту же область
Врачи настоятельно рекомендуют менять места для уколов инсулином. Препарат обязательно должен быть подогретым до 36-37 градусов. Места инъекции следует обрабатывать спиртом, после ввода гормона место укола следует протереть стерильной салфеткой.
Заключение
Избавиться от образовавшейся липодистрофии сложно. Это не только неприятный косметический дефект, но и серьезная угроза для жизни. Гормон перестает всасываться в кровь, а обменные процессы, связанные с жирами, останавливаются.
Правила ввода инсулина, сбалансированное питание и умеренная физическая активность – отличная профилактика патологии.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Жировой гепатоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Жировой гепатоз (жировая дистрофия печени, стеатоз) — заболевание, при котором в клетках печени накапливается жир. При этом воспалительные явления отсутствуют или выражены слабо. Накопление жира может быть реакцией печени на различные токсические воздействия, например, употребление алкоголя, прием некоторых лекарственных препаратов, нередко этот процесс связан с метаболическим синдромом.
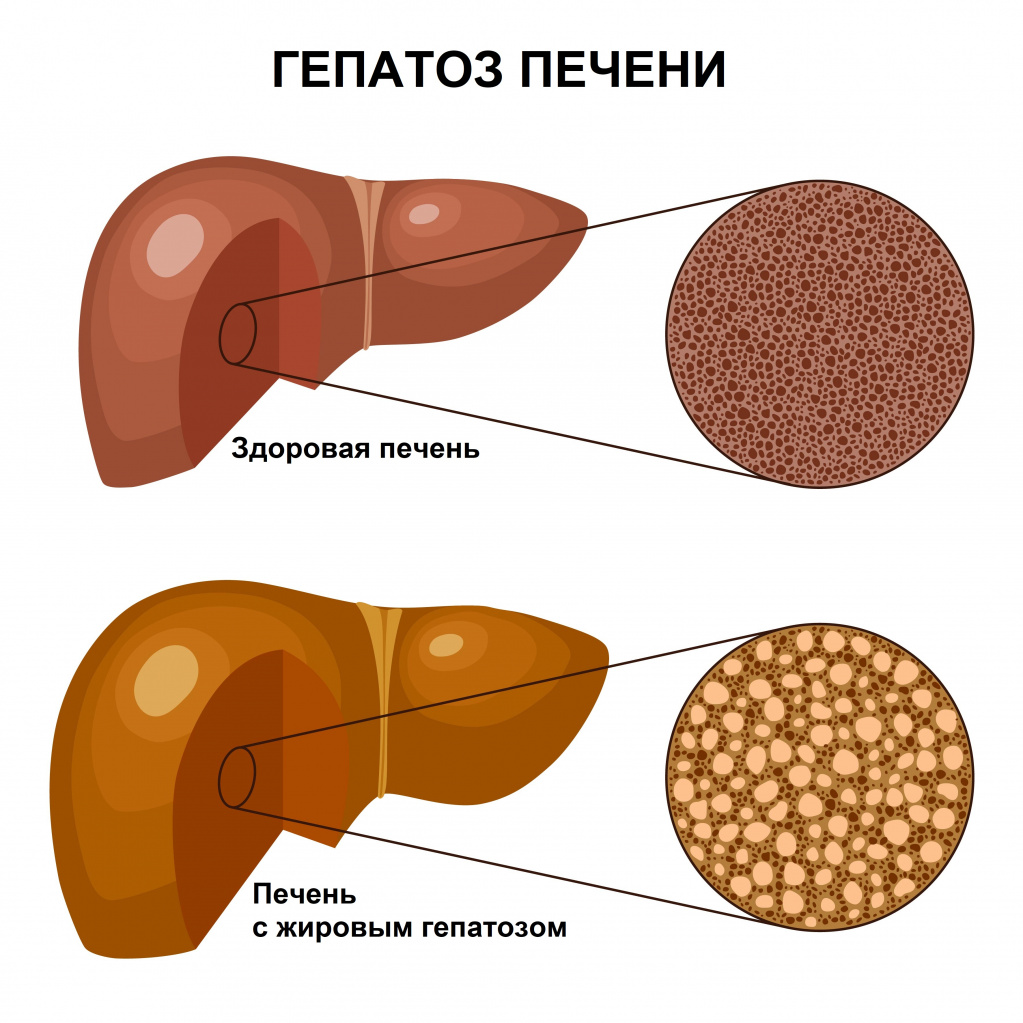
В зависимости от этиологии повреждения выделяют две группы заболеваний: неалкогольную жировую болезнь печени (НАЖБП) и алкогольную болезнь печени (АБП). Каждое из этих заболеваний может ограничиться гепатозом, а может прогрессировать до гепатита (воспалительного заболевания печени) или даже цирроза (замещения ткани печени соединительной тканью). Все это – стадии одного процесса.
Причины появления гепатоза
Главная причина развития и прогрессирования НАЖБП - нездоровый образ жизни: высококалорийное питание, избыточное потребление насыщенных жиров (продуктов животного происхождения – жирных сортов мяса, молочных продуктов высокой жирности), рафинированных углеводов (сахара, хлебобулочных и кондитерских изделий) в сочетании с недостаточной физической активностью.
Метаболический синдром – это комплекс метаболических, гормональных и клинических нарушений, являющихся факторами риска развития сердечно-сосудистых заболеваний, в основе которых лежит инсулинорезистентность и компенсаторная гиперинсулинемия.
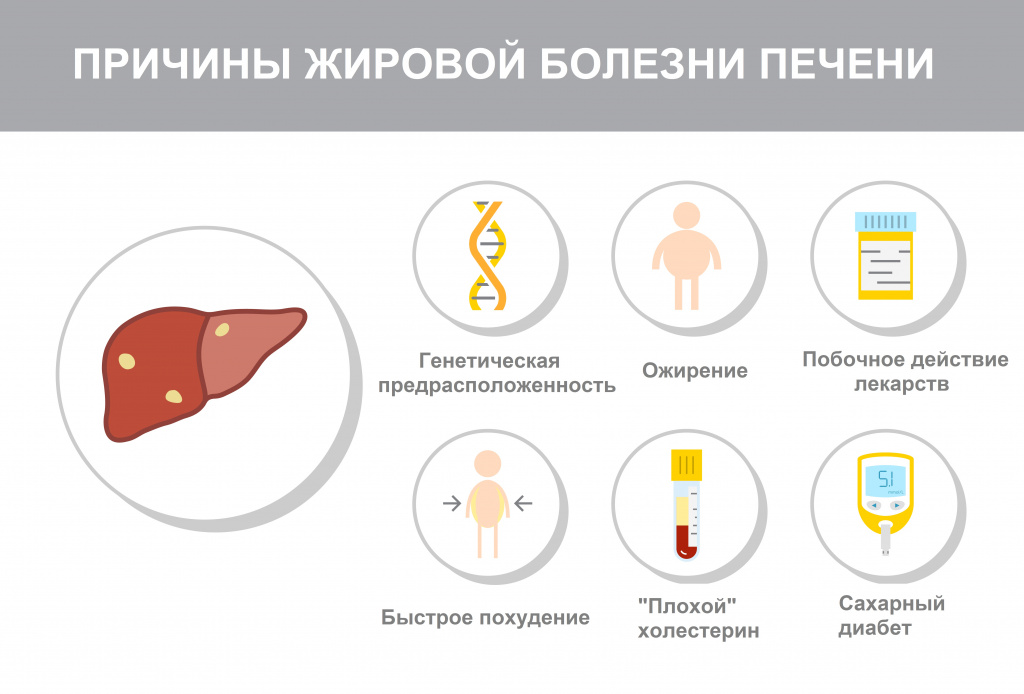
Инсулин – это гормон, вырабатываемый поджелудочной железой и обеспечивающий поступление глюкозы из крови в клетки. При инсулинорезистентности снижается чувствительность клеток к инсулину – возникает голодание клеток на фоне достаточного количества глюкозы в крови. Для поддержания нормального транспорта глюкозы требуется повышенная концентрация инсулина в крови, что и становится спусковым механизмом всех составляющих метаболического синдрома:
- абдоминального ожирения – избыточного отложения жира в области живота и в верхней части туловища (превышение окружности талии более 80 см у женщин, более 94 см у мужчин);
- дислипидемии – повышения уровня «вредного» холестерина – липопротеинов низкой плотности (ЛПНП) более 3,0 ммоль/л, снижения «полезного» холестерина – липопротеинов высокой плотности (ЛПВП) менее 1,1 ммоль/л у женщин и менее 0,9 ммоль/л у мужчин, повышения триглицеридов более 1,7 ммоль/л;
- раннего развития атеросклероза – отложения холестерина во внутренней оболочке артерий с образованием атеросклеротических бляшек, которые сужают просвет сосуда и нарушают кровоснабжение органов; в результате чего может развиться инфаркт миокарда, острое нарушение мозгового кровообращения (ишемический инсульт);
- артериальной гипертонии – повышения артериального давления свыше 130/85 мм рт. ст., что является фактором риска кровоизлияния в мозг (геморрагического инсульта);
- нарушения толерантности к глюкозе (глюкоза в крови из вены натощак 6,1-7,0 ммоль/л) или развития сахарного диабета 2-го типа (глюкоза в крови из вены натощак более 7,0 ммоль/л).
На фоне «засахаривания» крови страдает сосудистая стенка, что приводит к повреждению сердца, мозга, почек.
Важным критерием, позволяющим отличить АБП от НАЖБП, служит употребление пациентами алкоголя в токсичных для печени дозах, т.е. более 40 г чистого этанола в сутки для мужчин и более 20 г для женщин.
Однако вероятность поражения печени зависит не только от количества потребляемых спиртных напитков, но и от качества алкогольного напитка, типа потребления алкоголя и времени его воздействия, а также от индивидуальной и генетической предрасположенности, особенностей питания, инфицирования вирусами гепатита В и С.
Классификация гепатоза
В зависимости от типа отложения жира:
- очаговый диссеминированный гепатоз (зачастую не имеет клинических проявлений);
- выраженный диссеминированный гепатоз;
- зональный гепатоз (жир накапливается в разных отделах печени);
- диффузный гепатоз (микровезикулярный стеатоз).
Симптомы гепатоза
Большинство пациентов с гепатозом не предъявляют никаких жалоб. Болезнь нередко диагностируют случайно при обследовании по другому поводу. В случае неалкогольной жировой болезни печени у некоторых пациентов в клинической картине присутствуют различные проявления метаболического синдрома: ожирение, повышение артериального давления, признаки нарушения обмена глюкозы, холестерина.
Часть пациентов с гепатозом, независимо от его этиологии, предъявляет жалобы неспецифического характера - на повышенную утомляемость, ноющую боль или дискомфорт в области правого подреберья без четкой связи с приемом пищи.
Диагностика гепатоза
Нередко врач может заподозрить у пациента наличие гепатоза уже в процессе сбора анамнеза. Специалист оценивает режим питания и физическую активность, уточняет вопрос об употреблении алкоголя, приеме лекарственных препаратов.
При разговоре с пациентом и ознакомлении с медицинской документацией врач может обнаружить проявления метаболического синдрома, что будет говорить в пользу НАЖБП.
Важная роль в оценке состояния печени принадлежит лабораторной диагностике. Исследуют такие показатели биохимического анализа крови, как АсАТ, АлАТ, гамма-глутамилтранспептидаза, щелочная фосфатаза, билирубин общий, билирубин прямой. При гепатозе может определяться их незначительное повышение.
Синонимы: Глутамино-щавелевоуксусная трансаминаза; Глутамат-оксалоацетат-трансаминаза сыворотки крови (СГОТ); L-аспартат 2-оксоглутарат аминотрансфераза; ГЩТ. Aspartateaminotransferase; Serum Glutamicoxaloacetic Transaminase; SGOT; GOT. Краткая характеристика определяемого вещества АсАТ .
Читайте также:

