Лимфоматоидный папулез что это
Обновлено: 28.04.2024
Грибовидный микоз – это самая частая Т-клеточная лимфома. При ней страдает главным образом кожа, внутренние органы и лимфатические узлы изменяются редко и, как правило, после нескольких месяцев, а то и лет болезни. Классическая форма грибовидного микоза, которую описали в разные годы Алибер и Базэн, проявляется красными пятнами, уплотнениями и шелушением кожи. Внешне эти изменения напоминают кожный грибок, отсюда и название «грибовидный микоз». Болезнь протекает очень медленно, годами или даже десятилетиями. Общие симптомы (похудание, потливость, высокая температура) бывают очень редко, поэтому такие больные иногда ошибочно обращаются к специалисту по кожным заболеваниям, который и направляет пациента к гематологу.
Кроме классической формы существуют и другие виды грибовидного микоза. Они внешне отличаются от классической формы. Некоторые из них очень близки друг другу по лечению, течению и прогнозу (гипо- и гиперпигментационная, крупнопузырчатая формы). Другие имеют свои особенности как по лечению, так и по прогнозу (фолликулотропная, педжетоидный ретикулез, синдром Сезари, гранулематозное сморщивание кожи).
Диагноз
Чтобы поставить диагноз, необходимо взять фрагмент измененной кожи для гистологического и иммуногистохимического исследования. Если болезнь протекает долго, то можно найти опухолевые клетки и в крови методом проточной цитометрии. Только такой сложный, комплексный анализ позволяет поставить точный диагноз и провести эффективное лечение.
Чтобы узнать, не затронуты ли болезнью внутренние органы, необходимо сделать компьютерную томографию грудной клетки, брюшной полости и таза.
Лечение
Прогноз и лечение пациента во многом зависит от того, насколько болезнь распространилась по организму к моменту обращения за помощью гематолога. Так, например, если площадь шелушения и покраснения кожи составляет менее 10% поверхности тела, то практически все пациенты (98%) лечатся вполне успешно и живут многие годы.
Если болезнь находится только в коже и размер опухоли мал, то используют, как правило, местное лечение. Применят разные средства, начиная от простых гормональных мазей или мазей с лечебными химиопрепаратами и заканчивая такими сложными и современными методами, как облучение крови с псораленом, фотоферез, облучение всей кожи пучками электронов и другие. Более сильную терапию применяют в случаях, когда у пациента имеются опухоли во внутренних органах или болезнь перешла в более агрессивную крупноклеточную лимфому.
Фолликулотропная форма
При этой форме грибовидного микоза опухолевые клетки больше группируются вокруг волосяных луковиц, поэтому она чаще проявляется на коже шеи и головы. Кожа краснеет, возникают гнойнички, уплотнения, больного мучает сильный кожный зуд, у него могут выпадать волосы. Лечение фолликулотропной формы микоза в целом такое же, как и классической формы. Однако, поскольку опухолевые клетки лежат глубже и лечебным препаратам достигать их труднее, врач предпринимает более активные действия, такие как местное облучение или комбинированная лекарственная терапия.
Педжетоидный ретикулез
При этой форме грибовидного микоза на руках и ногах больного появляются плотные пятна, которые похожи на псориаз. Они растут чрезвычайно медленно, и пациенты живут с ними многие десятилетия. Для данной лимфомы также применяют местное лечение: удаление больных кожных пятен хирургически, местные лечебные химиотерапевтические или гормональные мази, локальное облучение.
Гранулематозное сморщивание кожи
Это чрезвычайно редкий вид грибовидного микоза, который выглядит как покраснение и сморщивание кожи обычно в паху или подмышками. Развивается болезнь крайне медленно – годами или десятилетиями. Лечение также местное.
Синдром Сезари
Признаки этой болезни разнообразны. У больных полностью или частично краснеет кожа, они страдают от кожного зуда, у них увеличиваются лимфатические узлы, в крови плавает большое количество опухолевых клеток. Лечение этой формы грибовидного микоза является одной из самых трудоемких, и лечебных воздействий применяют много. С успехом используют фотоферез (облучение крови специальным прибором), длительно лечат малыми, но достаточными дозами химиопрепаратов.
Лимфоматоидный папулез – доброкачественное заболевание лимфатической системы с рецидивирующими полиморфными кожными проявлениями. Клинически сопровождается папулезными высыпаниями различной величины, которые затем трансформируются в буллы, вскрываются, образуя эрозии, корочки, рубцы. Сыпь может располагаться на любом участке кожного покрова, субъективные ощущения отсутствуют. Диагноз выставляется на основании анамнеза, клинических данных, гистологического и иммуногистохимического исследований. В рамках лечебного курса лимфоматоидного папулеза применяются глюкокортикостероиды, антибиотики, цитостатики, ПУВА-терапия, однако все меры дают лишь кратковременный эффект.
МКБ-10
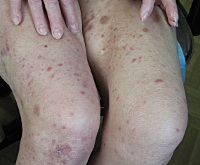
Общие сведения
Лимфоматоидный папулез – узелковая лимфоидная опухоль кожи доброкачественного характера, имеющая тенденцию к медленному росту. Может быть представлена как единичным образованием, так и множественными элементами. Заболевание не имеет гендерной окраски, сезонности, эндемичности, наследственной предрасположенности. Средний возраст манифестации патологии - 40 лет. Распространенность в популяции составляет 1-2 случая на 1 млн. человек. У представителей негроидной расы лимфоматоидный папулез практически не встречается. В самостоятельную нозологическую единицу заболевание выделил В. Маколей в 1968 году, отсюда другое название лимфоматоидного папулеза – болезнь Маколея.
В настоящее время лимфоматоидный папулез принято относить к группе первичных CD30+ лимфопролиферативных патологий кожи, наряду с такими процессами, как псевдолимфома, лимфогранулематоз, атипичный регрессирующий гистиоцитоз, анапластическая крупноклеточная лимфома кожи. С перечисленными заболеваниями лимфоматоидный папулез сближает не только общность происхождения, но и нередкое одновременное или последовательное развитие нескольких патологий у одного пациента. Повышенная настороженность дерматологов и онкологов в отношении лимфоматоидного папулеза объясняется возможностью его трансформации в злокачественную Т-клеточную лимфому (в 10-20% случаев).

Причины лимфоматоидного папулеза
Этиология заболевания неизвестна. Патогенез также является предметом споров и обсуждений. Большинство дерматологов, основываясь на гистологической картине лимфоматоидного папулеза, которая выглядит как истинная лимфома, считают заболевание лимфоцитарной опухолью кожи низкой степени злокачественности. Другие рассматривают лимфоматоидный папулез в качестве ограниченной доброкачественной лимфоплазии, возникающей при участии CD4-лимфоцитов, которые регулируют силу иммунного ответа. По всей вероятности, истина находится где-то посередине.
В развитии лимфоматоидного папулеза играет роль нарушение в дифференцировке Т-лимфоцитов, когда в результате латентно текущих аутоиммунных и системных заболеваний, врождённого или приобретённого иммунодефицита, ионизирующего излучения они начинают мутировать, провоцируя усиленную пролиферацию эпидермальных клеток, как здоровых, так и генетически деструктированных. Параллельно изменяются внутренние функции эпидермальных клеток, они начинают продуцировать цитокины и медиаторы, которые запускают механизм воспаления, усиливают пролиферацию клеток поражённой кожи. Так появляются доброкачественные лимфоидные образования дермы.
Экспрессия CD30-антигена атипичными лимфоидными клетками в сочетании с возможностью спонтанного перерождения лимфоматоидного папулеза в злокачественную лимфому свидетельствуют в пользу точки зрения тех дерматологов, которые считают лимфоматоидный папулёз разновидностью опухоли с небольшой степенью злокачественности. С другой стороны, редкость подобной трансформации говорит в пользу теории лимфоплазии. Таким образом, на текущий момент единого мнения не существует. Точно известно лишь то, что если пролиферация лимфоцитов перестанет подчиняться контролю иммунной системы, разовьётся злокачественная лимфома. Это свидетельствует о тесной связи иммунных и онкологических процессов в организме пациента.
Классификация лимфоматоидного папулеза
В современной дерматологии лимфоматоидный папулез классифицируют по гистологической картине, которая помогает в постановке диагноза. Существуют четыре разновидности лимфоматоидного папулеза:
- Тип А – в гистологической картине встречаются разные виды клеток: анапластические лимфоидные клетки, лимфоциты, эозинофилы, нейтрофилы, гистиоциты; процесс смешанноклеточный;
- Тип В – напоминает грибовидный микоз, в гистологическом препарате присутствуют единичные атипичные анапластические клетки злокачественной лимфомы, встречается редко;
- Тип С – гистологически схож с крупноклеточной лимфомой, в препарате преобладают атипичные лимфоидные клетки;
- Тип D – напоминает педжетоидный ретикулёз, наиболее агрессивен из всех типов.
Симптомы лимфоматоидного папулеза
Заболевание дебютирует с высыпания на коже (реже - на слизистых) бессимптомных или слегка зудящих бурых пятен до 3 см в диаметре, на которых в течение нескольких недель появляются узелки, буллы, выпуклые новообразования, покрытые чешуйками. Сыпь не имеет излюбленных мест локализации, появляется на лице, волосистой части кожи головы, конечностях, реже – на слизистых. Элементы сыпи лимфоматоидного папулеза подсыпают волнообразно, способны к саморазрешению и новым высыпаниям, склонны к группированию, особенно часто вокруг волосяных фолликулов.
Полный цикл существования первичных элементов при лимфоматоидном папулезе составляет около 2-8 недель. За это время буллы вскрываются с образованием эрозий, которые покрываются геморрагическими корочками; возможны расчёсы, присоединение вторичной инфекции. Иногда папулы начинают шелушиться - всё это создаёт картину ложного полиморфизма. Каждый элемент сыпи может инволютировать на любой стадии развития. Обычно разрешение первичных элементов начинается с центра, завершается образованием рубца, оставляющего после себя поствоспалительную гипер- или гипопигментацию. Субъективно состояние пациента не нарушается, в редких случаях возможны продромальные явления, зуд.
Диагностика и лечение лимфоматоидного папулеза
Диагностируют лимфоматоидный папулез на основании анамнеза, клиники, данных биопсии кожи, гистологического и иммуногистохимического исследования. Иногда производят биопсию поражённого лимфатического узла, расположенного поблизости. В сомнительных случаях выполняют цитогенетические и молекулярные исследования. Следует отметить, что надёжных критериев, способных предсказать злокачественную трансформацию лимфоматоидного папулеза, сегодня не существует. Дифференцируют заболевание с парапсориазом, лимфомами, крапивницей, медикаментозной токсидермией, чесоткой, синдромом Сезари, лимфогранулематозом.
Радикальных методов терапии лимфоматоидного папулеза нет. Применяют большие дозы тетрациклинов в сочетании с кортикостероидами, сульфонами (дапсон) и цитостатиками (кармустин). Иногда используют ретиноиды, интерфероны. При диссеминированных высыпаниях проводится облучение электронным пучком, ПУВА-терапия. Однако ни один из методов терапии не дает долгосрочного эффекта. Прогноз зависит от течения лимфоматоидного папулеза, количества рецидивов. Необходимо регулярное диспансерное наблюдение у дерматолога.
Лимфома кожи — опухолевые поражения кожи, возникающие в результате злокачественного размножения в ней лимфоцитов. В зависимости от вида размножающихся лимфоцитов различают Т- и В-клеточные лимфомы. Заболевание проявляется образованием на коже узелков, бляшек или эритродермических участков, что сопровождается увеличением лимфатических узлов. Диагностика проводится путем гистологического исследования биопсийного материала из пораженного участка. В лечении лимфомы кожи применяется химиотерапия, лучевая терапия, ПУВА-терапия, экстракорпорального фотофорез.
Общие сведения
По данным исследований Т-клеточные лимфомы кожи встречаются в 65-70% случаев, тогда как В-клеточные лимфомы кожи составляют 20-25%. Еще 10% занимают так называемые неклассифицируемые лимфомы кожи.
Причины возникновения лимфомы кожи
Развитие лимфомы кожи связано с мутацией Т или В лимфоцитов, которая приводит к их бесконтрольному размножению и миграции в кожу. Точные причины, запускающие этот механизм не известны. Предполагают, что возникновение злокачественного клона лимфоцитов может быть спровоцировано постоянной антигенной стимуляцией на фоне нарушенной иммунной защиты организма.
Провоцирующую роль отводят вирусным инфекциям, вызванным ретровирусами, цитомегаловирусом, вирусом простого герпеса 8 типа, вирусом Эпштейна—Барра. Действие различных химических веществ и канцерогенов, применяющихся в сельском хозяйстве, химической промышленности, строительстве и других областях, также может быть причиной возникновения лимфомы кожи.
Лимфома кожи бывает первичной, когда заболевание начинается с поражения дермы, и вторичной — в результате миграции лимфоцитов из лимфоидного органа, в котором происходит их размножение. К таким органом относится костный мозг, вилочковая железа, лимфатические узлы, селезенка, лимфоидные скопления по ходу дыхательных путей и желудочно-кишечного тракта.
Симптомы лимфомы кожи
Лимфомы кожи характеризуются полиморфизмом сыпи (пятна, бляшки, узлы), различной степенью выраженности зуда и увеличением периферических лимфатических узлов. По степени злокачественности выделяют лимфомы I, II и III степени. По клиническим проявлениям: узелковую, бляшечную и эритродермическую формы. Узелковая форма Т-клеточной лимфомы кожи I степени характеризуется мелкими плоскими узелками размером с просяное зерно. Узелки имеют сиреневый или желтоватый цвет, располагаются группами и склонны к спонтанному регрессу. При более злокачественном течении узелки увеличиваются, приобретают вишневый цвет и утрачивают тенденцию к группировке. Пациенты погибают от метастазов через 2-5 лет.
Редко встречается мелкоузелковая форма Т-клеточной лимфомы кожи, при которой фолликулярные узелки сливаются в бляшки с напоминающим псориаз поверхностным шелушением. На этом фоне появляются крупные узелки, которые затем подвергаются некрозу. Бляшечная форма Т-клеточной лимфомы кожи I степени представлена нерезко отграниченными бляшками желтоватого цвета. Размер бляшек может быть больше ладони. Они постепенно разрешаются с образованием участков атрофии и гиперпигментации.
Бляшечная форма II степени (грибовидный микоз Алибера) встречается в 26% всех лимфом кожи. Для нее характерно стадийное развитие. Вначале появляются шелушащиеся ярко-розовые пятна и другие элементы (эритематозная стадия). Затем на месте пятен формируются застойно-красные бляшки часто с мокнущей поверхностью и периферическим ростом (бляшечная стадия). В опухолевой стадии бляшки сменяются плоскими узлами размером до апельсина с некрозом в центре образования.
Эритродермическая форма Т-клеточной лимфомы кожи I степени (синдром пре-Сезари) часто развивается на фоне длительно, в течение 10-15 лет, существующей экземы или нейродермита. Кожа покрасневшая и отечная, покрыта крупными пластинками белых чешуек. Наблюдается генерализованное увеличение лимфоузлов, дистрофия ногтей, выпадение волос, лихорадка и мучительный зуд. Через несколько лет пациент может погибнуть от кахексии или процесс переходит в эритродермическую форму II степени (синдром Сезари), характеризующуюся выраженной инфильтрацией, шелушением и сухостью кожи.
Для В-клеточных лимфом кожи характерно отсутствие зуда и других субъективных ощущений при I и II степени злокачественности. Они проявляются бляшечной и узловатой формой. Для бляшечной формы характерны те же стадии, что и для Т-клеточной лимфомы кожи. Узловатая форма развивается с образованием одного или нескольких полушаровидных узлов плотно-эластической консистенции, величина которых достигает размеров грецкого ореха.
Диагностика лимфомы кожи
Во многих случаях лимфомы кожи сопровождаются изменениями в клиническом анализе крови. Для Т-клеточной лимфомы характерны лейкопения и моноцитоз. При синдроме пре-Сезари наблюдается лейкоцитоз и нейтрофилез, повышение количества эозинофилов. При синдроме Сезари может наблюдаться увеличение лейкоцитов до 30000-200000. В-клеточные лимфомы кожи характеризуются возникновением вначале нормохромной, а затем гемолитической анемии.
Решающее диагностическое значение имеет гистологическое и цитологическое исследование материала, взятого путем биопсии элементов лимфомы кожи, а при необходимости и лимфатических узлов. Биопсия позволяет дифференцировать Т и В клеточную лимфому кожи, а также определить степень ее злокачественности. При вовлечении в процесс внутренних органов проводят их исследование: УЗИ брюшной полости, рентгенографию легких, КТ легких и т. п.
Лечение и прогноз лимфомы кожи
Основным методом лечения пациентов с лимфомой кожи является химиотерапия. В ней используют цитостатики (винкристин, винбластин, циклофосфан), кортикостероиды (преднизолон, бетаметазон) и интерфероны (гамма-интерферон). В лечении отдельных пятен, бляшек и единичных опухолей применяют лучевую терапию, ПУВА-терапию, фототерапию. В некоторых случаях эффективно проведение экстракорпорального фотофореза. Часто комбинируют различные методы лечения и применяемые препараты. Например, облучение назначается совместно с химиотерапией и после нее.
При своевременном начале лечения и I-II степени злокачественности лимфомы кожи часто удается добиться выраженной ремиссии и продлить жизнь пациента. К летальному исходу в таком случае приводят интеркуррентные заболевания или осложнения лечения. Если лимфома кожи диагностирована в опухолевой стадии или имеет выраженную злокачественность, прогноз крайне неблагоприятный, летальный исход может наступить через 2 года после начала заболевания.
Псевдолимфомы кожи – группа доброкачественных реактивных дерматозов, характеризующихся гиперплазией лимфоидной ткани. Особенностью патологического процесса является локализация первичных элементов (эритем, узелков, бляшек) на лице, при некоторых видах псевдолимфомы может наблюдаться диссеминация высыпаний. Постановка диагноза осуществляется клинически с учётом анамнеза патологии (провоцирующих факторов), результатов гистологии, ПЦР-диагностики и иммуногистохимического тестирования. Лечение включает детоксикационную терапию, антигистаминные средства, кортикостероиды, энтеросорбенты и физиотерапию.
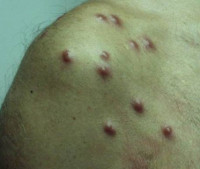
Общие сведения
Псевдолимфомы кожи – совокупность пролиферативных процессов лимфоидной ткани доброкачественного характера, способных к разрешению после курса базовой терапии или удаления провоцирующего агента. Патологический процесс встречается на всех географических широтах, не имеет расовых и сезонных различий. Впервые термин псевдолимфома был введён в дерматологическую практику в 1891 году М. Капоши. В 70-х годах прошлого столетия на основании иммуногистохимических методов исследования псевдолимфомы удалось разделить на две группы: Т-клеточные и В-клеточные – в зависимости от типа доминирующих в лимфоидном инфильтрате клеток. В-клеточные псевдолимфомы кожи чаще диагностируются у детей и подростков, Т-клеточные – у взрослых мужчин.
Современные дерматологи признают термин псевдолимфомы условно. Многие практикующие врачи считают более верным предложенный Г. Вудом термин клональный дерматит, в основу которого положено выявление клона лимфоцитов, преобладающих в развитии патологического процесса. Актуальность проблемы обусловлена возможностью озлокачествления псевдолимфом, необходимостью их точной и своевременной диагностики из-за преимущественной локализации на лице, а также снижения качества жизни пациента из-за возникающего эстетического дефекта.

Причины псевдолимфом кожи
Причин развития псевдолимфом несколько, одни из них известны, как, например, укус иксодового клеща при В-клеточных псевдолимфомах, другие установлены предположительно, как например, инфекция, свет, аутоиммунные процессы и аллергия при Т-клеточных псевдолимфомах. Общим является реактивный ответ кожи в виде усиления лимфопролиферативных процессов.
Механизм развития патологии зависит от разновидности псевдолимфомы. В случае В-клеточных псевдолимфом активная пролиферация связана с изменением клеточного метаболизма. Важнейшим моментом является насыщение клетки кислородом. Для нормальной работы иммунной системы лимфоидным клеткам необходимо достаточное количество энергии, чтобы вырабатывать В-лимфоциты, стимулировать защитные механизмы и восстанавливать нарушенную целостность дермы. В случае псевдолимфомы повышенная потребность лимфоидной ткани во внутриклеточном кислороде не удовлетворяется, поскольку значительную часть кислорода получают В-лимфоциты, нейтрализующие антиген-триггер.
Кроме того, нормальное кислородоснабжение необходимо клеткам дермы, участвующим в восстановлении кожных покровов. В результате перераспределения кислорода у Т- и В-лимфоцитов, призванных вместе с клетками ретикулоэндотелиальной системы восстановить дефект кожи, наступает гипоксия, провоцирующая усиленное компенсаторное деление клеток. В процесс включаются фибробласты, клетки гистиоцитарного ряда и плазмоциты, которые при исследовании выявляются в лимфоцитарном инфильтрате.
В случае Т-клеточных псевдолимфом механизм развития лимфопролиферативных процессов несколько отличается, ведущая роль в нём отводится нарушению дифференцировки Т-лимфоцитов на фоне системных аутоиммунных заболеваний. Измененные Т-лимфоциты провоцируют усиленную пролиферацию клеток дермы, которые в результате антигенного повреждения начинают выработку биологически активных веществ, стимулирующих воспаление и активизирующих пролиферацию Т-клеток. В обоих случаях (как при Т-, так и при В-клеточных псевдолимфомах) образуется доброкачественный лимфопролиферативный инфильтрат.
Классификация псевдолимфом кожи
Единой классификации патологического процесса не существует. Рабочей классификацией в современной дерматологии принято считать разделение псевдолимфом по клеточному составу. Выделяют В-клеточные и Т-клеточные псевдолимфомы, состоящие преимущественно из В-лимфоцитов и Т-лимфоцитов.
Наиболее распространенной В-клеточной псевдолимфомой является доброкачественная лимфоплазия кожи (ДЛК, лимфоцитома, лимфаденоз доброкачественный Бефверстедта, псевдолимфома Шпиглера-Фендта), возникающая под влиянием экзогенных факторов. Первичным элементом является спонтанно регрессирующий и вновь появляющийся бурый тестообразный узелок с чёткими границами, локализующийся на лице, ушных раковинах и в подмышечных впадинах. Различают:
- Постборрелиозную разновидность В-клеточной ДЛК – формируется во второй стадии боррелиоза, проявляется папулами и бляшками.
- Постскабиозную разновидность В-клеточной ДЛК (персистирующая узловая реакция на укусы насекомых, постскабиозная лимфоплазия кожи) – персистирующую псевдолимфому, зудящий дерматоз, первичным элементом которого являются папулы, локализующиеся в области половых органов, в подмышечных впадинах, на ягодицах и локтях.
Выделяют следующие разновидности Т-клеточных псевдолимфом:
- Лимфоцитарная инфильтрация Джесснера-Канофа – хронический доброкачественный патологический процесс, первичным элементом которого является плоская розово-синюшная бляшка, локализующаяся на лице.
- Истинная псевдолимфома (ретикулярная гиперплазия, реактивный ретикулёз, синдром псевдолимфомы, эритродермия псевдолимфоматозная) – доброкачественный патологический процесс, возникающий в ответ на действие лекарственных средств, бензина, ароматических масел и некоторых пищевых продуктов. Псевдолимфома склонна к спонтанному разрешению, ее отличительная черта – способность быть маркером латентного опухолевого процесса в организме. Клинически всегда сопровождается продромальными явлениями, первичным элементом является сливная эритема.
- Лимфоматоидный папулёз – доброкачественная медленно растущая узелковая опухоль кожи, первичным элементом является бурое пятно без излюбленной локализации.
- Актинический ретикулоид – редкий хронический фотодерматоз, гистологически напоминающий грибовидный микоз. Первичным элементом является эритема, возникающая под действием световых лучей и трансформирующаяся в эритродермию.
Симптомы псевдолимфом кожи
Клинические проявления Т-клеточных и В-клеточных псевдолимфом разнятся. В-клеточные псевдолимфомы чаще поражают детей и подростков, сопровождаются реактивным высыпанием мелкоузелковых или бляшечных розовато-фиолетовых элементов с четкими границами (одиночных или множественных), способных формировать более крупные инфильтраты. Локализация – лицо, шея, ушные раковины, подмышечные впадины, вокруг сосков молочной железы, на мошонке. Субъективное состояние пациентов не нарушено, в процесс часто вовлекаются регионарные лимфоузлы.
Т-клеточные псевдолимфомы встречаются у взрослых мужчин в виде спонтанного высыпания на лице, туловище и конечностях. Представляют собой синюшные папулы, растущие по периферии, образующие очаги инфильтративного поражения с регрессом в центральной части и самостоятельным разрешением. С течением времени процесс возобновляется на тех же участках кожного покрова или на неповреждённой коже.
Диагностика и лечение псевдолимфом кожи
Диагностика псевдолимфомы с неустановленной причиной возникновения представляет собой достаточно сложную задачу. Необходимо исключить злокачественный процесс, поэтому наряду с клиническими и анамнестическими данными используют результаты гистологического исследования. Обязательно проводят ПЦР-диагностику, иммуногистохимическое тестирование (выражена экспрессия иммуноглобулиновых лёгких цепей лямбда и каппа) и Саузерн-блот-анализ, позволяющий выявлять дефектные гены.
В-клеточные псевдолимфомы дифференцируют с иммуноцитомой, лимфосаркомой, В-лимфомой, лимфомой MALT-типа, саркоидозом, туберкулёзной волчанкой и эозинофильной гранулёмой лица. Дифференциальную диагностику Т-клеточных псевдолимфом проводят с токсикодермией, красной волчанкой, другими вариантами псевдолимфом, лимфомами кожи, каплевидным псориазом, папулонекротическим ангиитом, папулонекротическим туберкулёзом, грибовидным микозом, синдромом Сезари, фотодерматозами и узловатой почесухой.
Терапию осуществляет дерматолог, при необходимости к лечению подключают онколога и косметолога. Приоритет отдают детоксикационной терапии (гемодез, плазмаферез, гемосорбция). Используют кортикостероиды внутрь и наружно, назначают энтеросорбенты, антигистаминные препараты, аминохинолины, цитостатики и нестероидные противовоспалительные средства. В локальные очаги вводят глюкокортикоиды путем инъекций. Применяют ПУВА-терапию. Прогноз относительно благоприятный, необходимо регулярное наблюдение у дерматолога.
ОПРЕДЕЛЕНИЕ
Первичные лимфомы кожи (ЛК) представляют собой гетерогенную группу заболеваний, включающую кожные Т- и В-клеточные лимфомы, которые возникают в коже без обнаружения внекожных мест локализации на момент постановки диагноза. Первичные ЛК занимают второе по частоте встречаемости место среди экстранодальных неходжкинских лимфом (после лимфом желудочно-кишечного тракта) и представляют собой отдельный клинический и гистопатологический подтип экстранодальных лимфом, часто отличаясь от соответствующих им нодальных гистологических аналогов не только по характеру течения и прогнозу, но и по наличию специфических хромосомных транслокаций и экспрессии различных онкогенов.
СИНДРОМ СЕЗАРИ
Шифр по Международной классификации болезней МКБ-10
С84.1
Синдром Сезари (СС) представляет собой Т-клеточную лимфому кожи, характеризующуюся эритродермией, генерализованной лимфаденопатией и наличием циркулирующих злокачественных Т-лимфоцитов (клеток Сезари).

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
В 2005 году Всемирная организация здравоохранения совместно с Европейской Организацией по изучению и лечению рака (European Organization for Research and Treatment of Cancer – EORTC) создали ВОЗ-EORTC классификацию ЛК, которая содержит наиболее полную клиническую, гистологическую, иммунофенотипическую, молекулярно-биологическую и генетическую информацию, касающуюся первичных ЛК и нескольких лимфопролиферативных заболеваний, часто начинающихся с поражения кожи.
ВОЗ-EORTC-классификация кожных лимфом
В-клеточные лимфомы кожи
Гемодермии из клеток-предшественников
Эпидемиология
СС составляет менее чем 5% от всех первичных кожных лимфом. Болеют преимущественно люди пожилого возраста с преобладанием пациентов мужского пола, средний возраст начала заболевания составляет 60-65 лет.
Клиническая картина
Cимптомы, течение
СС начинается с развития эритродермии, которая сопровождается сильным зудом и шелушением. Впоследствии присоединяется ладонно-подошвенный гиперкератоз, алопеция и ониходистрофия. Увеличение периферических лимфатических узлов может происходить за счет дерматопатической лимфаденопатии или вовлечения их в опухолевый процесс. При лабораторных исследованиях обнаруживается поражение периферической крови.
Диагностика
Международным обществом по лимфомам кожи (ISCL) и Европейской организацией по изучению и лечению рака (EORTC) выработаны следующие критерии диагностики СС:
- отсутствие предшествующего ГМ;
- генерализованная эритродермия (диффузная эритема, покрывающая не менее 80% поверхности тела с/без шелушения);
- наличие в крови доминантного клона Т-лимфоцитов (определяется при помощи ПЦР или Southern blot);
- наличие одного или более следующих признаков:
1) абсолютное количество клеток Сезари в крови ≥ 1000 клеток/мм 3 ;
2) повышено содержание CD3+ или CD4+ клеток периферической крови с коэффициентом отношения CD4/CD8 ≥ 10 (определяется при помощи проточной цитометрии);
3) повышено содержание CD4+ клеток периферической крови с аберрантным иммунофенотипом, включающем отсутствие экспрессии CD7 (≥ 40% CD4+СD7- клеток) или CD26 (≥ 30% CD4+CD26- клеток).
Гистологическое, иммуногистохимическое и молекулярно-биологическое (определение реарранжировки гена Т-клеточного рецептора методом ПЦР) исследования кожи и лимфатических узлов (в случае их увеличения ≥ 1,5 см) являются дополнительными методами диагностики в неясных диагностических ситуациях у пациентов с хронической эритродермией неясной этиологии.
Стадирование и план обследования
Стадирование СС проводится согласно пересмотренной TNM классификации, предложенной Международным обществом по лимфомам кожи и Европейской организацией по изучению и лечению рака (ISCL-EORTC staging system) (см. раздел «Грибовидный микоз»). Так как пациенты с СС характеризуются эритродермией (Т4) и В2–вовлечением крови, они расцениваются как имеющие IVA или IVB стадию заболевания.
Для пациентов с СС рекомендован следующий план обследования:
- при наличии узлов – определение их общего количества, размеров наибольшего узла и вовлеченных областей кожи;
- идентификация пальпируемых лимфатических узлов и органомегалии при физикальном осмотре;
- определение абсолютного количества клеток Сезари в крови, проточная цитометрия (включая CD4+СD7- и CD4+CD26-), определение реарранжировки гена ТКР в крови;
- клинический и биохимический анализ крови (ЛДГ, мочевая кислота (маркеры агрессивного течения заболевания), печеночные ферменты);
- определение маркеров вируса гепатита В (HbsAg, anti-HbcAg, anti-HbsAg), гепатита С, ВИЧ и HTLV-1;
- УЗИ периферических лимфатических узлов;
- компьютерная томография органов грудной клетки, брюшной полости и малого таза;
- биопсия кожи (гистологическое исследование, иммуногистохимическое исследование, включающее следующие маркеры: CD2, CD3, CD4, CD5, CD7, CD8, CD20, CD30, определение реарранжировки гена ТКР);
- биопсия лимфатических узлов > 1,5 см в диаметре и/или с плотной, неравномерной консистенцией (гистологическое исследование, проточная цитометрия, определение реарранжировки гена ТКР);
*выполняется врачами-специалистами с хирургической специализацией. При выявлении специфического поражения лимфатических узлов пациент передается для дальнейшего ведения и лечения гематоонкологам.
- трепанобиопсия костного мозга.
*выполняется врачами-специалистами, владеющими методикой забора трепанобиоптата костного мозга (хирургами или гематоонкологами). При выявлении специфического поражения костного мозга пациент передается для дальнейшего ведения и лечения гематоонкологам.
Дополнительно может использоваться магнитно-резонансная и позитронно-эмиссионная томография.
Дифференциальный диагноз
СС необходимо дифференцировать от других видов эритродермических кожных Т-клеточных лимфом и эритродермий другой этиологии:
1) Эритродермическая форма ГМ (Э-ГМ): эритродермическая кожная Т-клеточная лимфома, развившаяся на фоне течения ГМ с отсутствием вовлечения крови. При развитии поражения крови и наличии выше перечисленных диагностических критериев для СС такие случаи рекомендовано обозначать как «СС с предшествующим ГМ» или «вторичный СС».
2) Эритродермическая кожная Т-клеточная лимфома, другая: случаи, которые не удовлетворяют диагностическим критериям СС и Э-ГМ.
3) Доброкачественные воспалительные дерматозы, характеризующиеся эритродермией и повышением количества клеток Сезари в периферической крови (например, актинический ретикулоид или синдром лекарственно-индуцированной псевдолимфомы). Если абсолютное количество клеток Сезари в крови ≥ 1000 клеток/мм 3 или коэффициент отношения CD4/CD8 ≥ 10, такие случаи рекомендовано обозначать как «псевдо-СС».
Для дифференциальной диагностики различных видов эритродермических состояний, перечисленных выше, рекомендуется следующий алгоритм.

Алгоритм дифференциальной диагностики эритродермической кожной Т-клеточной лимфомы, синдрома Сезари и доброкачественных эритродермий
ТКР – Т-клеточный рецептор
Э-КТКЛ – эритродермическая кожная Т-клеточная лимфома
*Анормальный фенотип: повышенная популяция CD4+ клеток в периферической крови; аберрантный фенотип: отсутствие экспрессии CD7 (≥ 40% CD4+СD7- клеток) или CD26 (≥ 30% CD4+CD26- клеток)
Лечение
Цели лечения: достижение полной (частичной) ремиссии с последующим контролем течения заболевания.
Общие замечания по терапии
Различными исследованиями было показано, что факторами, влияющими на прогноз заболевания, являются:
- возраст пациента;
- повышение уровня ЛДГ в крови;
- поражение лимфатических узлов;
- степень тяжести вовлечения крови.
Выбор вида терапии при СС должен базироваться на определении степени тяжести заболевания (учитываются степень инфильтрации кожи, наличие/отсутствие кожных узлов, выраженность лимфаденопатии, степень тяжести поражения крови, уровень повышения ЛДГ и лейкоцитов в периферической крови), скорости его прогрессирования и влияния на качество жизни пациента. При назначении терапии рекомендовано соблюдать следующие принципы:
- по возможности избегать подавления иммунного ответа, назначение иммуномодулирующей терапии является предпочтительным;
- проведение комбинированной или мультимодальной (например, сочетание системной иммуномодулирующей и наружной) терапии приводит к более эффективным результатам, чем проведение любой монотерапии;
- своевременная диагностика и лечение инфекционных осложнений (иногда даже при отсутствии клинических признаков инфекционного процесса на коже) приводит к улучшению состояния пациента;
- большое значение имеет лечение зуда, значительно снижающего качество жизни.
Из-за выраженной гетерогенности и низкой распространенности заболевания количество контролируемых клинических исследований невелико, поэтому все рекомендации данного раздела имеют уровень доказательности C-D.
Схемы лечения
Виды комбинированной терапии, используемые при лечении синдрома Сезари (терапия первой линии)
| Комбинация | |
| системной терапии | наружной терапии |
| IFN-α | ПУВА |
| Метотрексат | Топические глюкокортикостероидные препараты |
| ЭКФ | ТОК |
| IFN-α | ТОК |
| Комбинация | |
| системной терапии | системной терапии |
| ЭКФ | IFN-α |
| ЭКФ | Метотрексат |
| IFN-α | Метотрексат |
ПУВА - псорален+ультрафиолетовое облучение спектра А
ЭКФ – экстракорпоральный фотоферез
ТОК – тотальное облучение кожи
Адьювантная терапия.
Наружные и системные глюкокортикостероидные препараты (10-20 мг преднизолона в сутки) используются в виде поддерживающей терапии у пациентов с СС. При длительном применении их отмена обычно ассоциирована с рецидивом заболевания, побочные эффекты включают атрофию кожи (при длительном наружном применении) и подавление функции надпочечников и/или остеопороз (при распространенной аппликации наружных или длительном приеме системных глюкокортикостероидных препаратов).
К дополнительным видам терапии относится фототерапия: ПУВА-терапия и узковолновое УФО спектра В (311 нм) (см. КР «Грибовидный микоз»).
Применение лейкафереза улучшает результаты стандартных видов терапии, уменьшает зуд и количество клеток Сезари в крови.
Тотальное облучение кожи (ТОК) в дозе 20-40 Гр рекомендовано комбинировать с другими видами системной терапии или в виде монотерапии с паллиативными целями.
Большое значение в ведении пациентов с СС имеет терапия, направленная на снижение интенсивности зуда и различных нейропатий (ощущений жжения, боли, стягивания кожи, парестезий). Для уменьшения этих ощущений используются увлажняющие кремы и антигистаминные препараты. Известно, что кожа больных СС избыточно колонизирована S.aureus, поэтому антибиотикотерапия приводит не только к снижению зуда, но и к улучшению течения заболевания. При выраженном зуде рекомендовано назначение габапентина – препарата, используемого для лечения нейропатических болей. Начинают с дозы 900 мг в сутки в 3 приема и постепенно увеличивают дозу до 3600 мг в сутки. Побочный эффект в виде седации позволяет пациентам нормализовать ночной сон. Для усиления снотворного эффекта в ночное время к терапии можно применять 7,5-15 мг миртазапина на ночь.
Критерии эффективности лечения
При СС используются критерии ответа на лечение, предложенные ISCL, EORTC и Американским консорциумом по кожным лимфомам (USCLC) (см. КР «Грибовидный микоз»).
Информация
Источники и литература
Информация
Персональный состав рабочей группы по подготовке федеральных клинических рекомендаций по профилю "Дерматовенерология", раздел «Лимфомы кожи»:
1. Белоусова Ирена Эдуардовна – доцент кафедры кожных и венерических болезней Военно-медицинской академии им. С. М. Кирова, доктор медицинских наук, г. Санкт-Петербург.
2. Самцов Алексей Викторович - заведующий кафедрой кожных и венерических болезней Военно-медицинской академии им. С. М. Кирова, доктор медицинских наук, профессор, г. Санкт-Петербург.
Эксперты-патоморфологи:
Байков В.В., Ковригина А.М., Криволапов Ю.А., Мационис А.Э., Петров С.В.
Эксперты-радиологи:
Ильин Н.В., Сотников В.М., Трофимова О.П.
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
| Сила | Описание |
| А | По меньшей мере один мета-анализ, систематический обзор или РКИ, оцененные как 1++ , напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследований, оцененные как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов |
| В | Группа доказательств, включающая результаты исследований, оцененные как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных как 1++ или 1+ |
| С | Группа доказательств, включающая результаты исследований, оцененные как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов; или экстраполированные доказательства из исследований, оцененных как 2++ |
| D | Доказательства уровня 3 или 4; или экстраполированные доказательства из исследований, оцененных как 2+ |
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Консультация и экспертная оценка:
Предварительная версия была выставлена для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.
Читайте также:

