Лимфоцитома кожи что это такое
Обновлено: 23.04.2024
Доброкачественная лимфоплазия кожи. Признаки доброкачественной лимфоплазии кожи.
Как самостоятельное заболевание доброкачественная лимфоплазия кожи была описана Е. Spiegler в 1894 г. и Н. Fendt в 1900 г. Нередко в литературе это заболевание обозначается как псевдолимфома Шпиглера— Фендта или доброкачественный лимфаденоз Бефверстедта. Другим, более распространенным названием для данной нозологической формы псевдолимфомы является «лимфоцитома кожи».
Доброкачественная лимфоплазия кожи встречается чаще у детей и юношей. Предполагают, что процесс может возникнуть в результате гиперплазии эмбриональной лимфоидной ткани. В свете современных концепций патогенеза лимфопролиферативных заболеваний кожи можно считать, что в основе развития заболевания лежит доброкачественная гиперплазия лимфоидной ткани, ассоциированной с кожей.
Провоцирующими факторами развития доброкачественной лимфоплазии кожи являются укусы насекомых, в частности клещей и Ixodes ricinus, передающих спирохеты из рода Borrelia, травмы, инсоляция, перенесенные вирусные инфекции. Известны случаи появления лимфоцитомы после аппликации на кожу некоторых медикаментов, обладающих раздражающими и сенсибилизирующими свойствами.
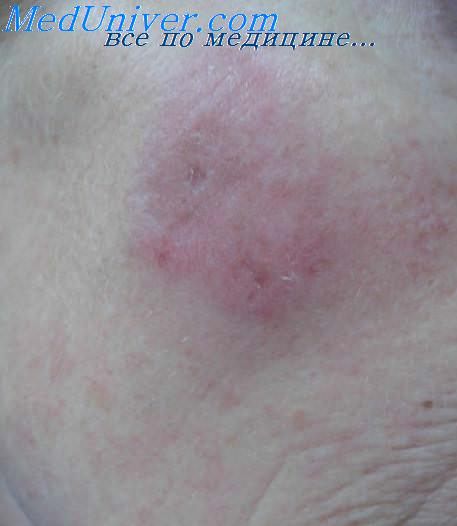
Предпочтительная локализация доброкачественной лимфоплазии кожи — кожа лица, молочных желез, половых органов — связана со скоплениями резидентных лимфоидных элементов в этих местах. Хроническая антигенная стимуляция кожи перечисленными выше агентами приводит к усиленному хемотаксису лимфоцитов в кожу, их аккумуляции, активации и пролиферации in situ. Нередко определяются фолликул оподобные структуры в коже, что позволяет проводить аналогию с опухолями, которые разиваются из лимфоидной ткани, ассоциированной со слизистыми оболочками (MALT), в частности в желудочно-кишечном тракте. Возможно даже появление неопластического клона лимфоцитов, но такие клетки элиминируются системой противоопухолевого надзора кожи, в противном случае может развиться ЗЛК.
Доброкачественная лимфоплазия кожи возникает одинаково часто у мужчин и женшин. Общее состояние больных хорошее, субъективные ощущения, как правило, отсутствуют, но может быть незначительный зуд кожи. Клинически процесс представляет собой папулезные, мелкие, узловатые или бляшечные очаги размером от нескольких миллиметров до 1 -2 см в диаметре с довольно четкими границами, овальных или округлых очертаний. Форма очагов может быть сферической или уплощенной, окраска бывает различной — от интенсивно-розовой до синюшной, поверхность, какправило, гладкая, блестящая, шелушение бывает редко. Чаще очаги располагаются асимметрично, изолированно или сгругппированно. Может быть отдельный крупный очаг в виде бляшки или узла. Иногда вокруг таких очагов располагаются мелкие элементы. При пальпации определяется тестоватая консистенция очагов. Возможен спонтанный регресс очагов, после чего могут остаться гиперпигментированные пятна Может наблюдаться увеличение регионарных лимфатических узлов.
Дифференциальный диагноз доброкачественной лимфоплазии кожи необходимо проводить со злокачественными лимфомами кожи (главным образом с В-лимфомами — иммуноцитомой, В-лимфомой из клеток фолликулярного центра, лимфомой MALT-типа), лейкемидами, саркоидозом, эозинофильной гранулемой лица, лимфангиомой, некоторыми формами дискоидной красной волчанки.
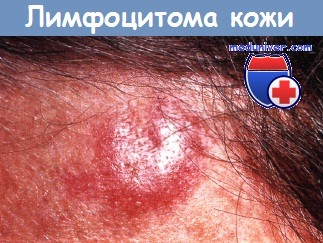
Лимфоцитома кожи.
Безболезненный узел диаметром 1 см персистировал более года на лбу у мальчика-подростка.
Биопсия кожи из центра очага показывает лимфоцитарный инфильтрат в дерме, который образовал лимфоидные, напоминающие фолликулярные структуры.
Внутриочаговое введение КСП привело к некоторому улучшению.
Гистологически эпидермис при доброкачественной лимфоплазии кожи обычно мало изменен, под ним определяется узкая полоска коллагена, отделяющая его от инфильтрата, располагающегося обычно в дерме, иногда и в подкожной жировой клетчатке. Инфильтрат, как правило, резко отграничен, локализуется вокруг сосудов и придатков кожи, реже диффузный. Клеточный состав пролиферата полиморфный, в связи с чем лимфоцитому делят на три типа: лимфоретикулярный, гранулематозный и фолликулярный; существуют и смешанные типы. Основной клеточный тип — малые лимфоциты, центроциты, отдельные лимфобласты и плазмоциты. Среди них располагаются гистиоциты (макрофаги), образуя картину «звездного неба». Отдельные гистиоциты могут быть многоядерными и содержать в цитоплазме фагоцитированный материал (полихромные тельца). Высокое содержание гидролитических ферментов четко контурирует макрофаги. Иногда в краевой зоне инфильтрата располагаются нейтрофильные и эозино-фильные гранулоциты, а также тканевые базофилы. Для фолликулярного типа характерно наличие выраженных зародышевых центров, имитирующих вторичные фолликулы лимфатического узла и состоящих из широкого лимфоиитарного вала по периферии и бледно окрашенного центра, в котором находятся преимущественно центроциты, гистиоциты, центробласты, иногда с примесью плазмоцитов и иммунобластов. Для лимфоцитомы очень характерна активность стромальных элементов в виде фибробластической реакции, новообразования сосудов и увеличения количества тканевых базофилов. При диссеминированной форме эта картина более выражена, и доброкачественность процесса распознается труднее. При фенотипировании выявляются маркеры В-клеток (CD19, CD20, CD79a) в фолликулярном компоненте. В нем же определяются концентрически расположенные цепочки дендритических клеток CD21+. В целом соотношение В- и Т-лимфоцитов в клеточном составе составляет 2:1. Межфолликулярные пространства содержат Т-лимфоциты CD43+. Реакция с легкими цепями (к и X) IgG подтверждает поликлональный состав инфильтрата. Генотипирование не выявляет перестройки генов IgG или внутрихромосомные транслокации. Для лимфоцитомы также характерны активность гистиоцитов, новообразование сосудов, присутствие базофилов в очаге. Указанные гистологические признаки дают основание рассматривать доброкачественную лимфоплазию как вариант псевдо-В-лимфомы. Преобладание в клеточном составе пролиферата у больных доброкачественной лимфоплазией В-лимфоиитов отличает это заболевание от лимфоцитарной инфильтрации Исснера—Канофа, при которой большинство клеток инфильтрата составляют Т-лимфоциты.
Окончательный диагноз доброкачественной лимфоплазии кожи может быть установлен на основании сопоставления данных анамнеза (указание на провоцирующий фактор), клинической картины заболевания, результатов гистологического и иммунофенотипического исследований. Нередко диагностика лимфоцитомы требует динамического наблюдения, при котором такие симптомы, как склонность очагов к спонтанному разрешению и их быстрый регресс под воздействием местного лечения кортикостероидными мазями, позволяют предположить доброкачественный характер процесса.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лимфома кожи — опухолевые поражения кожи, возникающие в результате злокачественного размножения в ней лимфоцитов. В зависимости от вида размножающихся лимфоцитов различают Т- и В-клеточные лимфомы. Заболевание проявляется образованием на коже узелков, бляшек или эритродермических участков, что сопровождается увеличением лимфатических узлов. Диагностика проводится путем гистологического исследования биопсийного материала из пораженного участка. В лечении лимфомы кожи применяется химиотерапия, лучевая терапия, ПУВА-терапия, экстракорпорального фотофорез.
Общие сведения
По данным исследований Т-клеточные лимфомы кожи встречаются в 65-70% случаев, тогда как В-клеточные лимфомы кожи составляют 20-25%. Еще 10% занимают так называемые неклассифицируемые лимфомы кожи.
Причины возникновения лимфомы кожи
Развитие лимфомы кожи связано с мутацией Т или В лимфоцитов, которая приводит к их бесконтрольному размножению и миграции в кожу. Точные причины, запускающие этот механизм не известны. Предполагают, что возникновение злокачественного клона лимфоцитов может быть спровоцировано постоянной антигенной стимуляцией на фоне нарушенной иммунной защиты организма.
Провоцирующую роль отводят вирусным инфекциям, вызванным ретровирусами, цитомегаловирусом, вирусом простого герпеса 8 типа, вирусом Эпштейна—Барра. Действие различных химических веществ и канцерогенов, применяющихся в сельском хозяйстве, химической промышленности, строительстве и других областях, также может быть причиной возникновения лимфомы кожи.
Лимфома кожи бывает первичной, когда заболевание начинается с поражения дермы, и вторичной — в результате миграции лимфоцитов из лимфоидного органа, в котором происходит их размножение. К таким органом относится костный мозг, вилочковая железа, лимфатические узлы, селезенка, лимфоидные скопления по ходу дыхательных путей и желудочно-кишечного тракта.
Симптомы лимфомы кожи
Лимфомы кожи характеризуются полиморфизмом сыпи (пятна, бляшки, узлы), различной степенью выраженности зуда и увеличением периферических лимфатических узлов. По степени злокачественности выделяют лимфомы I, II и III степени. По клиническим проявлениям: узелковую, бляшечную и эритродермическую формы. Узелковая форма Т-клеточной лимфомы кожи I степени характеризуется мелкими плоскими узелками размером с просяное зерно. Узелки имеют сиреневый или желтоватый цвет, располагаются группами и склонны к спонтанному регрессу. При более злокачественном течении узелки увеличиваются, приобретают вишневый цвет и утрачивают тенденцию к группировке. Пациенты погибают от метастазов через 2-5 лет.
Редко встречается мелкоузелковая форма Т-клеточной лимфомы кожи, при которой фолликулярные узелки сливаются в бляшки с напоминающим псориаз поверхностным шелушением. На этом фоне появляются крупные узелки, которые затем подвергаются некрозу. Бляшечная форма Т-клеточной лимфомы кожи I степени представлена нерезко отграниченными бляшками желтоватого цвета. Размер бляшек может быть больше ладони. Они постепенно разрешаются с образованием участков атрофии и гиперпигментации.
Бляшечная форма II степени (грибовидный микоз Алибера) встречается в 26% всех лимфом кожи. Для нее характерно стадийное развитие. Вначале появляются шелушащиеся ярко-розовые пятна и другие элементы (эритематозная стадия). Затем на месте пятен формируются застойно-красные бляшки часто с мокнущей поверхностью и периферическим ростом (бляшечная стадия). В опухолевой стадии бляшки сменяются плоскими узлами размером до апельсина с некрозом в центре образования.
Эритродермическая форма Т-клеточной лимфомы кожи I степени (синдром пре-Сезари) часто развивается на фоне длительно, в течение 10-15 лет, существующей экземы или нейродермита. Кожа покрасневшая и отечная, покрыта крупными пластинками белых чешуек. Наблюдается генерализованное увеличение лимфоузлов, дистрофия ногтей, выпадение волос, лихорадка и мучительный зуд. Через несколько лет пациент может погибнуть от кахексии или процесс переходит в эритродермическую форму II степени (синдром Сезари), характеризующуюся выраженной инфильтрацией, шелушением и сухостью кожи.
Для В-клеточных лимфом кожи характерно отсутствие зуда и других субъективных ощущений при I и II степени злокачественности. Они проявляются бляшечной и узловатой формой. Для бляшечной формы характерны те же стадии, что и для Т-клеточной лимфомы кожи. Узловатая форма развивается с образованием одного или нескольких полушаровидных узлов плотно-эластической консистенции, величина которых достигает размеров грецкого ореха.
Диагностика лимфомы кожи
Во многих случаях лимфомы кожи сопровождаются изменениями в клиническом анализе крови. Для Т-клеточной лимфомы характерны лейкопения и моноцитоз. При синдроме пре-Сезари наблюдается лейкоцитоз и нейтрофилез, повышение количества эозинофилов. При синдроме Сезари может наблюдаться увеличение лейкоцитов до 30000-200000. В-клеточные лимфомы кожи характеризуются возникновением вначале нормохромной, а затем гемолитической анемии.
Решающее диагностическое значение имеет гистологическое и цитологическое исследование материала, взятого путем биопсии элементов лимфомы кожи, а при необходимости и лимфатических узлов. Биопсия позволяет дифференцировать Т и В клеточную лимфому кожи, а также определить степень ее злокачественности. При вовлечении в процесс внутренних органов проводят их исследование: УЗИ брюшной полости, рентгенографию легких, КТ легких и т. п.
Лечение и прогноз лимфомы кожи
Основным методом лечения пациентов с лимфомой кожи является химиотерапия. В ней используют цитостатики (винкристин, винбластин, циклофосфан), кортикостероиды (преднизолон, бетаметазон) и интерфероны (гамма-интерферон). В лечении отдельных пятен, бляшек и единичных опухолей применяют лучевую терапию, ПУВА-терапию, фототерапию. В некоторых случаях эффективно проведение экстракорпорального фотофореза. Часто комбинируют различные методы лечения и применяемые препараты. Например, облучение назначается совместно с химиотерапией и после нее.
При своевременном начале лечения и I-II степени злокачественности лимфомы кожи часто удается добиться выраженной ремиссии и продлить жизнь пациента. К летальному исходу в таком случае приводят интеркуррентные заболевания или осложнения лечения. Если лимфома кожи диагностирована в опухолевой стадии или имеет выраженную злокачественность, прогноз крайне неблагоприятный, летальный исход может наступить через 2 года после начала заболевания.
Псевдолимфомы кожи – группа доброкачественных реактивных дерматозов, характеризующихся гиперплазией лимфоидной ткани. Особенностью патологического процесса является локализация первичных элементов (эритем, узелков, бляшек) на лице, при некоторых видах псевдолимфомы может наблюдаться диссеминация высыпаний. Постановка диагноза осуществляется клинически с учётом анамнеза патологии (провоцирующих факторов), результатов гистологии, ПЦР-диагностики и иммуногистохимического тестирования. Лечение включает детоксикационную терапию, антигистаминные средства, кортикостероиды, энтеросорбенты и физиотерапию.
Общие сведения
Псевдолимфомы кожи – совокупность пролиферативных процессов лимфоидной ткани доброкачественного характера, способных к разрешению после курса базовой терапии или удаления провоцирующего агента. Патологический процесс встречается на всех географических широтах, не имеет расовых и сезонных различий. Впервые термин псевдолимфома был введён в дерматологическую практику в 1891 году М. Капоши. В 70-х годах прошлого столетия на основании иммуногистохимических методов исследования псевдолимфомы удалось разделить на две группы: Т-клеточные и В-клеточные – в зависимости от типа доминирующих в лимфоидном инфильтрате клеток. В-клеточные псевдолимфомы кожи чаще диагностируются у детей и подростков, Т-клеточные – у взрослых мужчин.
Современные дерматологи признают термин псевдолимфомы условно. Многие практикующие врачи считают более верным предложенный Г. Вудом термин клональный дерматит, в основу которого положено выявление клона лимфоцитов, преобладающих в развитии патологического процесса. Актуальность проблемы обусловлена возможностью озлокачествления псевдолимфом, необходимостью их точной и своевременной диагностики из-за преимущественной локализации на лице, а также снижения качества жизни пациента из-за возникающего эстетического дефекта.

Причины псевдолимфом кожи
Причин развития псевдолимфом несколько, одни из них известны, как, например, укус иксодового клеща при В-клеточных псевдолимфомах, другие установлены предположительно, как например, инфекция, свет, аутоиммунные процессы и аллергия при Т-клеточных псевдолимфомах. Общим является реактивный ответ кожи в виде усиления лимфопролиферативных процессов.
Механизм развития патологии зависит от разновидности псевдолимфомы. В случае В-клеточных псевдолимфом активная пролиферация связана с изменением клеточного метаболизма. Важнейшим моментом является насыщение клетки кислородом. Для нормальной работы иммунной системы лимфоидным клеткам необходимо достаточное количество энергии, чтобы вырабатывать В-лимфоциты, стимулировать защитные механизмы и восстанавливать нарушенную целостность дермы. В случае псевдолимфомы повышенная потребность лимфоидной ткани во внутриклеточном кислороде не удовлетворяется, поскольку значительную часть кислорода получают В-лимфоциты, нейтрализующие антиген-триггер.
Кроме того, нормальное кислородоснабжение необходимо клеткам дермы, участвующим в восстановлении кожных покровов. В результате перераспределения кислорода у Т- и В-лимфоцитов, призванных вместе с клетками ретикулоэндотелиальной системы восстановить дефект кожи, наступает гипоксия, провоцирующая усиленное компенсаторное деление клеток. В процесс включаются фибробласты, клетки гистиоцитарного ряда и плазмоциты, которые при исследовании выявляются в лимфоцитарном инфильтрате.
В случае Т-клеточных псевдолимфом механизм развития лимфопролиферативных процессов несколько отличается, ведущая роль в нём отводится нарушению дифференцировки Т-лимфоцитов на фоне системных аутоиммунных заболеваний. Измененные Т-лимфоциты провоцируют усиленную пролиферацию клеток дермы, которые в результате антигенного повреждения начинают выработку биологически активных веществ, стимулирующих воспаление и активизирующих пролиферацию Т-клеток. В обоих случаях (как при Т-, так и при В-клеточных псевдолимфомах) образуется доброкачественный лимфопролиферативный инфильтрат.
Классификация псевдолимфом кожи
Единой классификации патологического процесса не существует. Рабочей классификацией в современной дерматологии принято считать разделение псевдолимфом по клеточному составу. Выделяют В-клеточные и Т-клеточные псевдолимфомы, состоящие преимущественно из В-лимфоцитов и Т-лимфоцитов.
Наиболее распространенной В-клеточной псевдолимфомой является доброкачественная лимфоплазия кожи (ДЛК, лимфоцитома, лимфаденоз доброкачественный Бефверстедта, псевдолимфома Шпиглера-Фендта), возникающая под влиянием экзогенных факторов. Первичным элементом является спонтанно регрессирующий и вновь появляющийся бурый тестообразный узелок с чёткими границами, локализующийся на лице, ушных раковинах и в подмышечных впадинах. Различают:
- Постборрелиозную разновидность В-клеточной ДЛК – формируется во второй стадии боррелиоза, проявляется папулами и бляшками.
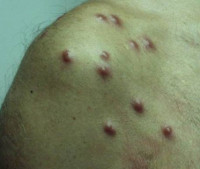
- Постскабиозную разновидность В-клеточной ДЛК (персистирующая узловая реакция на укусы насекомых, постскабиозная лимфоплазия кожи) – персистирующую псевдолимфому, зудящий дерматоз, первичным элементом которого являются папулы, локализующиеся в области половых органов, в подмышечных впадинах, на ягодицах и локтях.
Выделяют следующие разновидности Т-клеточных псевдолимфом:
- Лимфоцитарная инфильтрация Джесснера-Канофа – хронический доброкачественный патологический процесс, первичным элементом которого является плоская розово-синюшная бляшка, локализующаяся на лице.
- Истинная псевдолимфома (ретикулярная гиперплазия, реактивный ретикулёз, синдром псевдолимфомы, эритродермия псевдолимфоматозная) – доброкачественный патологический процесс, возникающий в ответ на действие лекарственных средств, бензина, ароматических масел и некоторых пищевых продуктов. Псевдолимфома склонна к спонтанному разрешению, ее отличительная черта – способность быть маркером латентного опухолевого процесса в организме. Клинически всегда сопровождается продромальными явлениями, первичным элементом является сливная эритема.
- Лимфоматоидный папулёз – доброкачественная медленно растущая узелковая опухоль кожи, первичным элементом является бурое пятно без излюбленной локализации.
- Актинический ретикулоид – редкий хронический фотодерматоз, гистологически напоминающий грибовидный микоз. Первичным элементом является эритема, возникающая под действием световых лучей и трансформирующаяся в эритродермию.
Симптомы псевдолимфом кожи
Клинические проявления Т-клеточных и В-клеточных псевдолимфом разнятся. В-клеточные псевдолимфомы чаще поражают детей и подростков, сопровождаются реактивным высыпанием мелкоузелковых или бляшечных розовато-фиолетовых элементов с четкими границами (одиночных или множественных), способных формировать более крупные инфильтраты. Локализация – лицо, шея, ушные раковины, подмышечные впадины, вокруг сосков молочной железы, на мошонке. Субъективное состояние пациентов не нарушено, в процесс часто вовлекаются регионарные лимфоузлы.
Т-клеточные псевдолимфомы встречаются у взрослых мужчин в виде спонтанного высыпания на лице, туловище и конечностях. Представляют собой синюшные папулы, растущие по периферии, образующие очаги инфильтративного поражения с регрессом в центральной части и самостоятельным разрешением. С течением времени процесс возобновляется на тех же участках кожного покрова или на неповреждённой коже.
Диагностика и лечение псевдолимфом кожи
Диагностика псевдолимфомы с неустановленной причиной возникновения представляет собой достаточно сложную задачу. Необходимо исключить злокачественный процесс, поэтому наряду с клиническими и анамнестическими данными используют результаты гистологического исследования. Обязательно проводят ПЦР-диагностику, иммуногистохимическое тестирование (выражена экспрессия иммуноглобулиновых лёгких цепей лямбда и каппа) и Саузерн-блот-анализ, позволяющий выявлять дефектные гены.
В-клеточные псевдолимфомы дифференцируют с иммуноцитомой, лимфосаркомой, В-лимфомой, лимфомой MALT-типа, саркоидозом, туберкулёзной волчанкой и эозинофильной гранулёмой лица. Дифференциальную диагностику Т-клеточных псевдолимфом проводят с токсикодермией, красной волчанкой, другими вариантами псевдолимфом, лимфомами кожи, каплевидным псориазом, папулонекротическим ангиитом, папулонекротическим туберкулёзом, грибовидным микозом, синдромом Сезари, фотодерматозами и узловатой почесухой.
Терапию осуществляет дерматолог, при необходимости к лечению подключают онколога и косметолога. Приоритет отдают детоксикационной терапии (гемодез, плазмаферез, гемосорбция). Используют кортикостероиды внутрь и наружно, назначают энтеросорбенты, антигистаминные препараты, аминохинолины, цитостатики и нестероидные противовоспалительные средства. В локальные очаги вводят глюкокортикоиды путем инъекций. Применяют ПУВА-терапию. Прогноз относительно благоприятный, необходимо регулярное наблюдение у дерматолога.
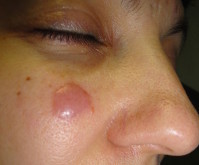
Лимфоцитома кожи – доброкачественный хронический дерматоз с поражением лимфоретикулярной ткани. Клинически проявляется одиночными или множественными полиморфными кожными высыпаниями, чаще локализующимися на лице. Первичным элементом является бурый узелок размером с горошину с четкими границами и плотноватой консистенцией. Характерны медленный рост и склонность к саморазрешению. Субъективные ощущения отсутствуют. При диагностике учитывают анамнез, клинику, данные дерматоскопии, серологических проб, гистологии и иммунофенотипирования (наличие поликлональных иммуноглобулинов). Специфической терапией считается облучение рентгеновскими лучами.
Общие сведения
Лимфоцитома кожи – реактивный доброкачественный дерматоз, характеризующийся лимфоплазией кожи, клинически и гистологически напоминающей истинную лимфому. Заболевание не имеет яркой гендерной окраски, эндемичности, возрастных и расовых различий. Сведения о распространённости разнятся, что может быть обусловлено отсутствием однозначного понимания термина «лимфоцитома кожи», которое устраивало бы всех дерматологов.
Понятие «лимфоцитома» было введено в дерматологическую практику Кауфманом в 1921 году, но впервые данную патологию еще в 1894 году описал австрийский дерматолог Шпиглер под видом саркоматоза, метастазов злокачественной опухоли в лимфоидную систему. В 1900 году немецкому врачу Фендту удалось доказать доброкачественность патологических изменений при данной патологии. Он назвал заболевание саркоидом – кожным проявлением саркоидоза. Следует отметить, что позднее, в 1943 году, шведский дерматолог Бефверстедт объединил все доброкачественные лимфоретикулярные опухоли кожи в одну группу, что остается актуальным и на современном этапе развития дерматологии.

Причины лимфоцитом кожи
Лимфоцитома кожи считается полиэтиологическим заболеванием. Одной из причин возникновения данной патологии, по мнению Вентолта (1953 год), Готтона (1960 год) и Римбауда (1962 год), является укус клеща, вызывающий развитие реактивной кожной реакции в месте внедрения клещевого токсина с параллельным распространением патологического процесса по кровеносной и лимфатической системе. Наряду с указанной выше, существует много других теорий возникновения и развития лимфоцитомы. Например, в 1965 году Пильсбери предложил разделить лимфоцитомы кожи на единичные (локальные) и множественные (диссеминированные) и считать первые доброкачественными лимфофолликулярными новообразованиями, а вторые – разновидностью ретикулярноклеточной лимфомы. Похожей точки зрения ещё в 1959 году придерживался Пьорини, противопоставлявший лимфоцитому кожи злокачественным новообразованиям лимфоидной ткани.
Начиная с 1965 года в дерматологии общепринятой считается точка зрения на лимфоцитомы кожи как разновидность псевдолимфом, способных возникать при любом повреждении кожных покровов экзо- и эндогенного характера: укусе клеща или другого насекомого, ранении, уколе, нанесении татуировки, вакцинации или акупунктуре. Патология может развиваться на фоне опухолевого процесса, фотодерматоза, акросклероза или кожных заболеваний с накоплением и пролиферацией тучных клеток в тканях. По сути, лимфоцитома кожи – это доброкачественной ответ иммунной системы организма и ретикулярной системы кожи в виде пролиферации гистиоцитов, Т- и В-лимфоцитов на патологическое нарушение целостности кожных покровов.
В качестве защитной реакции в ответ на любое повреждающее начало включается механизм воспаления, конечной целью которого является уничтожение возбудителя и восстановление целостности кожи. В воспалении со стороны иммунной системы участвуют Т-лимфоциты, обеспечивающие доброкачественность процесса на клеточном уровне, и В-лимфоциты, продуцирующие антитела, которые отвечают за гуморальную составляющую иммунитета. Т- и В-лимфоциты стимулируют пролиферацию атипичных лимфоцитов, становящихся одной из составляющих лимфоцитомы кожи. От того, какие именно атипичные лимфоциты преобладают в лимфоцитоме кожи, зависит клиника, течение и прогноз заболевания. Со стороны кожи в воспалении участвуют макрофаги, стимулирующие процесс гиперплазии и пролиферации клеток дермы, которые также становятся частью патологического процесса. Так формируется воспалительный инфильтрат при лимфоцитоме кожи.
Классификация
Поскольку нет единого мнения о причинах возникновения и развития лимфоцитомы кожи, не существует и общепринятой классификации данного заболевания. С учётом известного состава лимфоцитомы принято разделять на две группы:
Т-клеточные лимфоцитомы кожи, имеющие в своей основе преимущественно Т-лимфоцитарный инфильтрат:
- Фолликулярная лимфоцитома кожи – доброкачественный вариант лимфомы кожи. Характеризуется поражением волосяных фолликулов под действием экзо- и эндогенных факторов.
- Лимфоцитома кожи при болезни Лайма – реактивный ответ ретикулоэндотелиальной и лимфоидной системы на укус клеща.
- Лимфоцитома Сезари – лимфоцитарная инфильтрация кожи с вовлечением в процесс костного мозга, особая разновидность заболевания, в некоторых случаях приводящая к хроническому лимфолейкозу.
В-клеточные лимфоцитомы кожи, новообразования с преобладанием В-клеточной лимфоцитарной инфильтрации:
- Лимфоплазия кожи доброкачественная – самая часто встречающаяся разновидность лимфоцитомы, реактивная реакция кожи и лимфоидной системы на патогенное начало.
Симптомы лимфоцитомы кожи
Многообразие клинических проявлений лимфоцитомы кожи, связанное с гетерогенностью нозологических форм, нередко влечёт за собой несвоевременную и некорректную диагностику. Уменьшить количество диагностических ошибок помогает четкое определение первичного элемента лимфоцитомы кожи. Таким элементом всегда является плоский уплотненный бурый узел небольших размеров, располагающийся преимущественно на коже лица. Доля единичных новообразований по отношению к множественным в клинике лимфоцитомы кожи составляет 2:1. С течением времени узелки меняют свой цвет, что, вероятно, обусловлено отложением частиц гемосидерина. Наблюдается медленный рост элементов, отмечается склонность узлов к саморазрешению. Субъективные ощущения при лимфоцитоме кожи отсутствуют, регионарные лимфоузлы в процесс не вовлекаются.
Клинически различают два варианта течения Т- или В-лимфоцитомы кожи: поверхностно-инфильтративную и опухолевую. Первая характеризуется высыпанием бурых дискообразных поверхностных гладких инфильтратов, окружённых мелкими шелушащимися узелковыми элементами. Отличительной чертой второй разновидности являются первичные элементы в виде плоских полуплотных узелков бурого цвета величиной с фасоль, выступающих над поверхностью дермы. Элементы локализуются в глубоких слоях кожи и подкожной жировой клетчатке. Узлы спрессованы с кожей, однако легко сдвигаются при пальпации окружающих тканей. Лимфоцитома кожи имеет длительное течение с возможным саморазрешением процесса, после чего в противовес длительным светлым промежуткам на фоне специфической терапии наступает быстрый рецидив.
Симптоматика лимфоцитомы Сезари отличается от проявлений других видов лимфоцитом. Эта разновидность сопровождается постоянно прогрессирующей Т-хелперной лимфоцитарной инфильтрацией кожи на фоне зуда и отслаивания эпидермиса. Со временем инфильтрация сменяется опухолевидными разрастаниями не только на лице, но и на спине и голенях. Кожные проявления обычно предшествуют лейкемизации процесса, сочетающейся с проникновением лимфоцитов в кровеносное русло. Реже наблюдается одновременное возникновение кожных проявлений и лейкемизации. Типичная картина расцвета лимфоцитомы Сезари включает в себя зуд, генерализованную эритродермию с отёком в области лодыжек, диффузной алопецией, дистрофией ногтей и инфильтрацией кожи лица.
Диагностика
Диагностику проводят на основании анамнеза, клинических проявлений, данных дерматоскопии (видны зёрна гемосидерина), электронного микроскопирования и лабораторного обследования (биохимия, клинические анализы крови). Окончательный диагноз выставляют после обязательного гистологического подтверждения. Гистопатология лимфоцитомы кожи представлена внутридермальными крупноочаговыми лимфоцитарно-ретикулярными инфильтратами, отделёнными коллагеновой прослойкой от базального слоя эпидермиса. Гистологически лимфоцитома кожи напоминает фолликулы лимфатических узлов. Существует несколько гистологических разновидностей заболевания: с инфильтратом из плазматических клеток и клеток ретикулярной ткани, с гранулематозной, лимфоцитарной или околофолликулярной инфильтрацией.
При необходимости проводят серологические пробы, выявляя специфические антитела методами РСК и РИГА, анализируют результаты миелограммы и иммунофенотипирования. Лимфоцитому дифференцируют с псевдолимфомами, системной красной волчанкой, саркоидозом, туберкулёзом кожи, эозинофильной гранулёмой лица, лимфосаркомой и лейкемидами кожи.
Лечение лимфоцитомы кожи
Терапию проводят коллегиально при участии дерматолога, онколога, инфекциониста и хирурга. Специфическим способом лечения считается рентгенологическое облучение лимфоцитомы кожи с последующим радикальным удалением и поддерживающей дозой послеоперационного облучения для профилактики рецидива. В отдельных случаях используют криодеструкцию. Применяют введение кортикостероидов инъекционно в очаг поражения. При установленном боррелиозе назначают антибиотики (цефтриаксон). Прогноз благоприятный, необходимо постоянное наблюдение у дерматолога с целью исключения трансформации лимфоцитомы кожи в злокачественное новообразование.
Лимфоцитома кожи — хронический доброкачественный дерматоз, поражающий преимущественно кожу лица. Типично образование опухолей (псевдолимфом), состоящих в основном из лимфоцитов и гистиоцитов. Имеет общее происхождение с хронической мигрирующей эритемой Афцелиуса–Липшютца и хроническим атрофирующим акродерматитом.
Этиология. Возбудители — Borrelia burgdorferi, Borrelia garinii и Borrelia afzelii, вызывающие поликлональную пролиферативную реакцию лимфоцитов.
Эпидемиология • Возбудители циркулируют в природных очагах с умеренным климатом • На территории России основные переносчики — Ixodes ricinus и Ixodes persulcatus.
Факторы риска. Пребывание в эндемичных очагах с риском укуса клещей (посещение леса, сбор грибов, ягод).
Патогенез • Возбудитель интенсивно размножается в кожных покровах, затем распространяется гематогенно и лимфогенно • Вызывает поликлональную активацию иммунокомпетентных клеток: пик образования IgM — 3–4 нед болезни, IgG — второй месяц после заражения • Увеличивается количество Т-хелперов и Т-супрессоров, усиливаются пролиферативные реакции лимфоцитов периферической крови.
Клиническая картина • Высыпания чаще ограниченные, локализация — лицо, лоб, мочки ушей, редко область плечевого пояса, мошонка, кожа вокруг сосков, подмышечные впадины. Характерны единичные (1–2) медленно растущие полушаровидные опухолевидные элементы. Они имеют мягкую или плотноэластическую консистенцию, величиной с горошину и более. Цвет элементов буроватый, коричневый • Течение болезни медленное, бессимптомное, прогноз благоприятный.
Методы исследования • Гистологическое исследование биопсийного материала из очагов поражения • Выявление АТ серологическими методами (РСК, РНГА и др.).
Дифференциальная диагностика • Саркоидоз • Туберкулёз кожи • СКВ • Эозинофильная гранулёма лица • Другие псевдолимфомы.
Лечение. В начальной стадии заболевания — антибиотики, например бензилпенициллин по 1 млн ЕД/сут в/м в течение 2 нед (см. также Болезнь Лайма).
Профилактика. После посещения эндемичного очага следует тщательно осмотреть открытые участки кожи, удалить клещей, смазать места укусов 2% р-ром йода.
Синонимы • Лимфаденоз кожи доброкачественный • Лимфоретикулоцитома • Ретикулёма доброкачественная лимфоидноклеточная • Саркоид Шпиглера–Фендта
МКБ-10 • A69.8 Другие уточнённые спирохетозные инфекции/
Код вставки на сайт
Лимфоцитома кожи — хронический доброкачественный дерматоз, поражающий преимущественно кожу лица. Типично образование опухолей (псевдолимфом), состоящих в основном из лимфоцитов и гистиоцитов. Имеет общее происхождение с хронической мигрирующей эритемой Афцелиуса–Липшютца и хроническим атрофирующим акродерматитом.
Этиология. Возбудители — Borrelia burgdorferi, Borrelia garinii и Borrelia afzelii, вызывающие поликлональную пролиферативную реакцию лимфоцитов.
Эпидемиология • Возбудители циркулируют в природных очагах с умеренным климатом • На территории России основные переносчики — Ixodes ricinus и Ixodes persulcatus.
Факторы риска. Пребывание в эндемичных очагах с риском укуса клещей (посещение леса, сбор грибов, ягод).
Патогенез • Возбудитель интенсивно размножается в кожных покровах, затем распространяется гематогенно и лимфогенно • Вызывает поликлональную активацию иммунокомпетентных клеток: пик образования IgM — 3–4 нед болезни, IgG — второй месяц после заражения • Увеличивается количество Т-хелперов и Т-супрессоров, усиливаются пролиферативные реакции лимфоцитов периферической крови.
Клиническая картина • Высыпания чаще ограниченные, локализация — лицо, лоб, мочки ушей, редко область плечевого пояса, мошонка, кожа вокруг сосков, подмышечные впадины. Характерны единичные (1–2) медленно растущие полушаровидные опухолевидные элементы. Они имеют мягкую или плотноэластическую консистенцию, величиной с горошину и более. Цвет элементов буроватый, коричневый • Течение болезни медленное, бессимптомное, прогноз благоприятный.
Методы исследования • Гистологическое исследование биопсийного материала из очагов поражения • Выявление АТ серологическими методами (РСК, РНГА и др.).
Дифференциальная диагностика • Саркоидоз • Туберкулёз кожи • СКВ • Эозинофильная гранулёма лица • Другие псевдолимфомы.
Лечение. В начальной стадии заболевания — антибиотики, например бензилпенициллин по 1 млн ЕД/сут в/м в течение 2 нед (см. также Болезнь Лайма).
Профилактика. После посещения эндемичного очага следует тщательно осмотреть открытые участки кожи, удалить клещей, смазать места укусов 2% р-ром йода.
Синонимы • Лимфаденоз кожи доброкачественный • Лимфоретикулоцитома • Ретикулёма доброкачественная лимфоидноклеточная • Саркоид Шпиглера–Фендта
МКБ-10 • A69.8 Другие уточнённые спирохетозные инфекции/
Читайте также:

