Лимфаденит при хроническом фарингите
Обновлено: 18.04.2024
Увеличение подчелюстных лимфоузлов (подчелюстная лимфаденопатия) — это наличие у края нижней челюсти лимфоидных образований диаметром более 0,5 см. Пораженные узлы имеют тугоэластичную или каменистую консистенцию. Симптом наблюдается при ОРВИ, заболеваниях миндалин, инфекционной, стоматологической и онкопатологии. Чтобы уточнить причину подчелюстной лимфаденопатии, назначают УЗИ, лимфографию, КТ, МРТ, биопсию лимфоузлов, лабораторные анализы, инструментальные осмотры профильных специалистов. Для облегчения состояния применяют анальгетики, при явных признаках ОРВИ, ангин, тонзиллита и стоматита рекомендованы полоскания рта антисептиками.
Причины увеличения подчелюстных лимфоузлов
Две группы из 6-10 лимфатических узлов, расположенных симметрично справа и слева в клетчатке за дугой нижней челюсти, собирают лимфу от слюнных желез, небных миндалин, неба, языка, щек, носа, челюстей и губ. Поэтому их увеличение наблюдается при поражении указанных органов и тканей. Лимфоидная гиперплазия провоцируется инфекциями носо- и ротоглотки, стоматологической патологией, локальными опухолевыми процессами, может свидетельствовать о развитии лимфомы, лимфогранулематоза. Реже поражением лимфоузлов осложняются глазные болезни — дакриоаденит, ячмень на веке.
Инфицирование пневмотропными вирусами — частая и очевидная причина доброкачественной лимфаденопатии, при которой одновременно увеличиваются подчелюстные и шейные лимфоузлы. Изменения лимфоидной ткани, через которую фильтруется лимфа из рото- и носоглотки, более заметны при развитии ОРВИ при беременности и у детей. В первом случае это связано с физиологическим снижением иммунитета для уменьшения угрозы прерывания беременности, во втором — с возрастным становлением защитных механизмов.
Подчелюстная лимфаденопатия чаще наблюдается при аденовирусной инфекции, парагриппе, заражении риновирусами или ассоциацией вирусных патогенов. Обычно лимфатической реакции предшествуют так называемые катаральные явления — насморк, ощущение першения в горле, боль при глотании, сухой кашель, слезотечение. Зачастую повышается температура, причем до высоких (фебрильных) цифр — от 38° С и выше. Характерна умеренно выраженная астения — слабость, разбитость, утомляемость. Возможны мышечные и суставные боли.
При ОРВИ кожа над подчелюстными лимфатическими узлами имеет естественную окраску. Увеличение лимфоидных образований незначительно (чуть больше 1 см). Лимфоузлы уплотненные, но не каменистые, имеют гладкую поверхность, подвижны. Во время прощупывания может определяться болезненность. Как правило, отмечается симметричное увеличение узлов в обеих подчелюстных группах, что связано с распространением вирусных частиц по лимфатической системе. По мере стихания инфекционного процесса восстанавливаются нормальные размеры и плотность подчелюстных лимфоузлов.
Ангина и хронический тонзиллит
При одностороннем остром тонзиллите чаще реагируют челюстные лимфоузлы на соответствующей стороне, при двухстороннем выявляется лимфоидная реакция слева и справа. Зачастую в процесс вовлекаются шейные лимфатические группы. На ощупь узлы плотные, болезненные, подвижные. Увеличение размеров может сохраняться на протяжении 1-2 недель после стихания основного заболевания, затем диаметр подчелюстных лимфоузлов постепенно уменьшается до нормы, если процесс не принял хронический характер.
Для хронического тонзиллита характерно симметричное умеренное увеличение узлов обеих нижнечелюстных групп без вовлечения лимфатических образований шеи. Болезненность выражена меньше. При простой форме хронического воспаления небных миндалин длительная лимфаденопатия I степени часто становится наиболее заметным проявлением болезни. У больных с токсико-аллергическим вариантом тонзиллита выражены симптомы поражения гланд с болью и першением в горле, дискомфортом при глотании, неприятным запахом изо рта. Часто сохраняется стойкий субфебрилитет.

Другие инфекционные заболевания
Поражение подчелюстных лимфоузлов определяется при ряде системных инфекций, бактериальных, вирусных и грибковых процессах, поражающих дыхательную систему и слюнные железы. Реакция подчелюстных узлов обусловлена выполнением барьерной функции при попадании в лимфатическую систему патогенов со слизистых носа, ротовой полости, органов головы. Нижнечелюстная лимфаденопатия проявляется при таких общих и местных инфекционных болезнях, как:
- Инфекционный мононуклеоз. Подчелюстные узлы первыми реагируют на внедрение вируса Эпштейна-Барра. Их увеличение вызвано лимфоидной гиперплазией, в первую очередь — реакцией В-лимфоцитов, специфически поражаемых вирусными частицами. На начальных этапах патологического процесса кроме локальной лимфоидной реакции отмечается субфебрилитет, ощущается першение в горле, заложенность носа. Позже заболевание проявляется ангиной, генерализованным увеличением лимфоузлов, печени и селезенки.
- Герпетическая инфекция. Гиперплазия лимфоузлов подчелюстных групп выявляется при герпетическом стоматите. Характерно повышение температуры, усиленная секреция слюны, эрозивное и афтозное поражение слизистой рта. Кроме гиперплазии возможно воспаление лимфоидной ткани с развитием нижнечелюстного лимфаденита. Еще тяжелее протекает герпетиформная экзема Капоши, при которой также поражаются затылочные, шейные лимфоузлы, присутствуют везикулезные, пустулезные, эрозивные поражения кожи.
- Цитомегалия (ЦМВИ). Вовлеченность подчелюстных лимфоузлов обусловлена чувствительностью цитомегаловирусов к протоковому эпителию слюнных желез с возникновением околоушного сиалоаденита как одного из патогномоничных признаков болезни. Подчелюстная лимфаденопатия сочетается с шейной, определяется высокая температура, слабость, головная боль, другие признаки интоксикации. Яркая клиника отмечается у 4-5% пациентов, при этом чаще наблюдается манифестация цитомегаловирусной инфекции у беременных.
- Респираторный микоплазмоз. Умеренное увеличение подчелюстных лимфоузлов характерно для микоплазменных инфекций верхних дыхательных путей. Возможно одновременное поражение шейных лимфатических узлов. Лимфаденопатии предшествует короткий период катаральных симптомов — мучительного сухого кашля, насморка с обильным отделением слизи, болей в горле, инъецированности сосудов склер. В дальнейшем респираторный микоплазмоз может распространиться нисходящим путем на трахею, бронхи, легкие.
- Болезнь кошачьих царапин. Подчелюстные узлы поражаются при локализации укуса или царапины кошки в области лица. Лимфаденопатия быстро осложняется подчелюстным лимфаденитом. Патогномонично сочетание лимфоидной реакции с красноватым узелком (папулой), а затем и гнойничком (пустулой) в месте повреждения кожи. Воспаленные лимфоузлы увеличены до 1,5-2 см, резко болезненны. Лимфаденит сохраняется до 2 месяцев и сопровождается фебрильной температурой, слабостью, разбитостью, миалгиями, головной болью.
- Скрофулодерма. При лимфогенном колликвативном туберкулезе кожи ведущим признаком является образование плотных красновато-лиловых узлов (туберкулезных гранулем) в области подчелюстных и шейных лимфоузлов, из которых происходит диссеминация палочек Коха. Увеличение лимфатических образований соответствует лимфаденопатии I, реже II степени и дополняет нагнаивающиеся подкожные бугорки, которые прорываются свищами и медленно замещаются грубой рубцовой тканью.
Стоматологическая патология
Подчелюстные узлы служат основными коллекторами лимфы от органов, расположенных в ротовой полости. Поэтому они в числе первых реагируют на любые воспаления слизистой рта, тканей зубов, верхней и нижней челюстей. Причиной увеличения лимфоузлов становится защитная гиперплазия лимфоидной ткани в ответ на присутствие и размножение патогена, а в более тяжелых случаях при лимфогенном распространении процесса — инфильтрация стромы воспалительными элементами.
Умеренно выраженное увеличение узлов поднижнечелюстной группы на стороне патологии отмечается при периодонтите, альвеолите, периостите челюсти. Обычно лимфоузлы гиперплазируются на фоне боли в проекции поражения, гнилостного запаха изо рта, субфебрильного или фебрильного повышения температуры, разбитости, слабости, других проявлений интоксикации. Подчелюстной лимфаденит, развившийся на фоне яркого покраснения, множественных изъязвлений, грязновато-серого налета и очагов некроза ротовой слизистой — признак язвенно-некротического стоматита.
Злокачественные новообразования
Лимфогенные метастазы в подчелюстные узлы обнаруживаются у пациентов с поздними стадиями онкологических заболеваний органов головы. Характерно сочетание нижнечелюстной лимфаденопатии с увеличением узлов других групп: при раке губы — с подбородочными и яремными, раке языка — подбородочными и затылочными, раке нижней челюсти — шейными, меланоме глаза — шейными и околоушными. Уплотнение и увеличение подчелюстных узлов — важный признак злокачественных опухолей слюнных желез.
Выявление измененных лимфатических образований обычно свидетельствует о давности онкологического процесса (раннее метастазирование типично только для опухолей нижней челюсти и меланом). Диаметр узлов может достигать 2 см. На ощупь они определяются как твердые, каменистые, иногда имеют бугристую поверхность, бывают спаяны между собой и окружающей кожей в единый конгломерат. Лимфаденопатии предшествуют патогномоничные признаки опухолевого процесса — выросты и изъязвления кожи, слизистых, плотные инфильтраты, локальная болезненность, ограничение движений и др.
Обследование
Наиболее часто пациенты, выявившие у себя увеличенные лимфоузлы в подчелюстной зоне без других заметных клинических проявлений, обращаются к специалистам-гематологам. При явной патологии со стороны органов головы или вероятных признаках инфекционного процесса (температура, кожная сыпь, увеличение селезенки, печени) организацией их обследования занимаются врачи соответствующего профиля. Диагностический поиск направлен как на определение первопричин лимфаденопатии, так и на оценку состояния пораженных узлов. Наибольшей информативностью обладают:
- Ультразвуковое исследование. УЗИ лимфатических узлов применяется для быстрого установления размеров, формы, расположения, структуры лимфоидных образований. Метод позволяет уточнить вовлеченность в процесс окружающих тканей, а также дифференцировать лимфаденопатию с поражениями слюнных желез.
- Радиодиагностика. С целью определения особенностей лимфотока в зоне поражения назначается лимфография с использованием рентгеновского контраста. В более сложных диагностических случаях показана КТ лимфатических узлов. Ценным неинвазивным методом уточняющей диагностики является МРТ лимфоузлов.
- Биопсия. Забор лимфоидной ткани для гистологического исследования — точный способ обнаружения воспалительных процессов, фиброзного перерождения лимфатического узла, степени его поражения онкологическим процессом. Биопсия лимфоузлов подчелюстной зоны выполняется пункционным и открытым способом.
- Лабораторные анализы. Обследование начинается с общего анализа крови, выявляющего воспалительные изменения и возможное неопластическое изменение состава клеточных элементов. Для подтверждения инфекционного характера лимфаденопатии проводят посев мазка из зева, РИФ, ИФА, ПЦР-диагностику.
- Специальная инструментальная диагностика. Чтобы установить причину увеличения подчелюстных лимфоузлов, выполняют фарингоскопию, риноскопию, отоскопию. Для исключения офтальмологических заболеваний показан осмотр структур глаза. При возможной стоматологической патологии применяют рентгенографию зубов и челюстей, другие инструментальные исследования.

Симптоматическая терапия
До назначения специального лечения для более быстрого восстановления размеров и плотности подчелюстных лимфоузлов при ОРВИ, ангине, других воспалительных процессах в полости рта эффективны полоскания растворами антисептиков. При наличии боевого синдрома возможен прием анальгетиков. В остальных случаях терапия подбирается только после установления причин состояния. Сочетание лимфаденопатии с лихорадкой, быстрым ухудшением самочувствия, головной болью, обнаружением опухолевых образований в области головы является показанием для экстренного обращения к врачу.
2. Дифференциальный диагноз при лимфаденопатиях/ Дворецкий Л.И.// Справочник поликлинического врача — 2005 – Т.3, № 2.
3. Лимфаденопатии. Дифференциальная диагностика инфекционных болезней/ Казанцев А.П., под общей ред. Зубик Т.М. – 1991.
4. Клинические рекомендации по диагностике лимфаденопатий/ Национальное гематологическое общество – 2014.
На сервисе СпросиВрача доступна бесплатная консультация лора онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте!
По узи лимфоузлов есть реактивное увеличение подчелюстных узлов, но это , конечно, обусловлено Вашим тонзиллитом и фарингитом. Горло и ,правда, требующее лечения.
Общий анализ крови недавно сдавали?

Если анализ крови в норме, то переживать не стоит! Да, такие лимфоузлы у многих бывают именно в подчелюстной области, потому что близко к горлу. Вы обследовались на ВЭБ и цитомегаловирус, вирус герпеса 6 типа?
Светлана, есть немного антител к ВЭБ. Инфекционист сказала что когда-то я им переболел и на этом всё, он не в активной фазе сейчас.
Светлана, в подчелюстной ладно, бывают такие у всех. А вот на шее? Их прям видно у меня когда я сильно голову поворачиваю. Это нормально? По УЗИ они 5мм. Гематолог даже трогать их не стала.

Если в горле хроническая инфекция, то лимфоузлы будут реагировать на нее и увеличиваться.
В норме у взрослых лимфоузлы до 1 см.

В мазке у Вас гемофильная палочка, золотистый стафилококк и стрептококк.
Конечно, это всё нужно пролечивать.

Светлана, мне моя ЛОР сказала что они есть у всех, и она смотрит именно на их количество — а количество по её мнению в норме. Это не так?

Да, сейчас так говорят, а раньше заставляли всех пролечивать.
У Вас причина такого горла гэрб получается а в целом с пищеварением всё хорошо?
гэрб нужно в любом случае вылечивать. Иначе бесполезно лечить горло.
Что стало пусковым моментом гэрб? или в зале качаетесь, тяжелое поднимаете? после инфекции?
стресс?
Светлана, стресс. ГЭРБ вылечить невозможно, у меня он уже лет 7. Но по ФГДС всё нормально, пищевод чистый, гастрита нет. Только кардия не смыкается, а она только хирургически закрывается, но этого я делать не собираюсь. Да и ГЭРБ у каждого третьего в нашем мире.
Светлана, ГЭРБ у меня уже лет 7-8, но проблемы с горлом появились только сейчас. Изжога частая присутствует, но после всех курсов лечений за столько лет ничего не меняется. Пока лекарства пью - изжоги нет, как курс лечения заканчивается - через месяц изжога возвращается.

Светлана, ем всё что можно. Когда я сидел на антирефлюкстной диете, изжога у меня всё равно была. То есть от еды это как-то не зависит, она что при диете была, что если диеты нет она тоже есть. Просто при диете я сбросил 10кг веса и стал весить 43! Сейчас я нормально питаюсь и вес мой уже 55. Для меня это нормальный вес. На диету возвращаться не хочу, там нет калорийности никакой. Вот и получается, что какой-то замкнутый круг. Ни один гастроэнтеролог мне не помог полностью убрать изжогу. За 7 лет с ГЭРБ единственное где я не лечился, это у психотерапевта.

Психотерапевт назначал антидепрессанты?
Сейчас гэрб еще называют нейроэзофагальный рефлюкс, потому что идет связь со стрессами.
На диете сидеть не обязательно, но есть ряд продуктов, которые усиливают изжогу. И эти продукты индивидуальны. Хеликобактер есть у Вас ?

Если часто стрессуете и вообще тревожное состояние имеет смысл сходить к грамотному психотерапевту .
Вам достаточно будет одного антидепрессанта из группы обратного захватата серотонина в небольшой дозировке. Вам сразу скажу не подойдет флуоксетин, он снижает аппетит. Более мягкий по действию сертралин.

По гэрб сейчас идут хорошие схемы. Это альфазокс по 1 пакетику после еды 14 дней.Далее ребагит по 1 т 3 р в д месяц.
У многих изжогу провоцирует дрожжевой хлеб, понаблюдайте.

Неплохо проверить флору кишечника. Это основа нашего иммунитета. Анализ кал на дисбактериоз и патогенную флору.
молоко переносите?

Здравствуйте, пробки Вам ЛОр-врач промывал?
альфазокс и сок алоэ от ГЭРБ Вы пробовали (это не симптоматическое средство)?
Мария, здравствуйте. Да, промывали 1 раз но пробки всё равно появлялись потом. Альфазокс и сок алое не пробовал, буду пробовать.

если в горле есть хроническое воспалние, то лимфоузлы регионарные будут увеличиваться-это нормально, т.к. они выполняют своб защитную работу. Нужно лечить горло, ГЭРБ. сдавать мазок из горла на флору, ОАК, кровь на АСЛО СРБ и РФ. Также лимфоузлы могут увеличиваться при активизации герпес-вирусов в организме ( анализ- ПЦР слюны к герпесам 1,2, 6 ТИПОВ , вэб, цмв)
Мария, посмотрите пожалуйста, я прикрепил фото мазка из горла на флору. ПЦР слюны ко всем герпесам я сдавал, там нет ничего активного, есть только антитела к ВЭБ. Инфекционист сказала что когда-то я им переболел и на этом всё, ничего не нужно делать. Что можете сказать по мазку? Мой ЛОР сказала что там ничего критичного в принципе нет и по поводу флоры ничего не выписывала. Там ничего не нужно?
Мария, скажите пожалуйста, какие мои действия? Что мне делать дальше? По мазку что-то лечить нужно или оно в нормальных количествах?

по мазку все в допустимых количествах, но горло воспаленное и есть пробки, их нужно обязательно промывать у лор. И учитывая внешний вид глотки я рекомендую Вам пройти курс метной противомикробной терапии мирамистином 7 дней и затем рассасывать бактоблис 1 месяц,чтобы заселить полезные бактерии в глотку


вообще лимфоузлы до 1 см, безболезненные и эластичные считаются нормой, полностьюна узи они не исчезнут и не должны исчезать
Мария, спасибо. Скажите пожалуйста, я думал от ковида прививку ставить, мои ЛОР органы не противопоказания для этого? Прививку ставить можно?


Здравствуйте. В целом лимфоузлы неплохие, только по данным УЗИ увеличены в подчелюстной области. Вам все верно трактуют тем более и гематолог смотрел. Да они увеличены они беспокоят вас но это из за хронического очага инфекции в горле ничего страшного в этом нет. Да и еще ГЭРБ который наслаивает всю эту проблему. Будьте здоровы
Данил, здравствуйте. Если я начну у ЛОРа лечение, то лимфоузлы же полностью не уйдут? Это нормально и этого не нужно бояться?


Не нормальные. Они у вас реагируют на хроническое воспаление в глотке.
Посанируйте очаг инфекции у ЛОР врача. Необходимо аппаратное промывание лакун небных миндалин от казеозных пробок. Походить в физ кабинет на кварц и электрофорез на лимфоузлы.
Пропейте курс Лимфомиозот 20к на 100мл воды 3 раза в день 14 - 30 дней
Исключите хронические инфекции организма. ИФА крови на антитела к вэб, цмв, впг

Лимфоузлы могут быть увеличены при хроническом тонзиллите. Так как лимфоузлы реагируют на источник инфекции в организме, в Вашем случае, это может быть хронический тонзиллит.
По фото горла есть признаки хронического тонзиллита и фарингита. Разумеется, ГЭРБ провоцирует дискомфорт в горле. Но! Я бы сказала, что у Вас "2 в 1", то есть и тонзиллит, и ГЭРБ дают неприятные ощущения в горле.
Мазок. По мазку есть рост нормальной микрофлоры и условно-патогенной микрофлоры. Титры не очень большие и не требуют лечения антибиотиками.
Что делать? Я рекомендую Вам обследоваться, чтобы понимать, "работают" миндалины или нет, то есть выполняют ли они защиту организма или нет. Для этого, я рекомендую сдать кровь на АСЛО, С-реактивный белок и ревматоидный фактор, а так же, провезти исследование функции небных миндалин (тонзиллоцитограмма). На основании этих исследований принимать решение о дальнейшем лечении.
На сервисе СпросиВрача доступна бесплатная консультация онколога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно. Задайте свой вопрос и получите ответ сразу же!

У вас все хорошо везде.Лимфлузлы по верхней границе нормы и там и там.Если давно не делали ФЛЮ - сделайте.Найдите адекватного ЛОРа и пролечите фарингит.Лимфомы у вас НЕТ.


Здравствуйте. Это не признаки лимфомы, а реакция лимфоузлов на хронический фарингит. Лечите горло у Лора. Лимфоузлы длительно могут быть увеличены на фоне инфекции, но если они не более 2 см, не спаяны с окружающими тканями и кожа над ними не изменена, то повода для тревоги нет

Здравствуйте! Никакой лимфомы у вас нет. При фарингите так как идёт воспаление , лимфатические узлы увеличиваются, но это не значит лимфома. Вам надо пролечить фарингит и симптомы все стихнут . Сходите на очный приём к лору

Здравствуйте! Данных за лимфому нет, у вас лимфаденит, связан с хроническим фарингитом. Продолжайте лечение фарингита.

Александр, но по узи этот лимфоузел не похож на онкологию? И если не сложно, можете описать каким бы он должен был быть при лимфоме?

Ваш лимфоузел в пределах нормы, просто воспаление. При лимфоме обычно описывают конгломерат лимфоузлов, спаянных с кожей, с нарушенной эхоструктурой, неподвижные или ограниченно подвижные. Также при лимфоме обычно очень долго держится температура 37С, потливость повышенная, резкое снижение веса. Так что лимфомы у Вас нет, Будьте здоровы!




Александр, а вот еще вопрос, может ли подмышечный лимфоузел увеличиваться из-за инфекционного процесса? Фарингит же вызван каким-то возбудителем или может быть просто следствием какой-то болезни перенесённой. Но при этом это же так и так воспаление. Лимфоузел под мышкой может увеличиться же? Просто меня даже сейчас очень напрягает этот лимфоузел, он же вообще никак с шейными не связан

Макар, возможно как следствие какого-либо либо инфекционного процесса, в т.ч. вирусной инфекции. После бритья в подмышечной области, особенно если чувствительная кожа, тоже иногда происходит увеличение лимфоузлов( опять же на фоне воспаления в этой области).
Александр, но с лимфомой это уже точно не связано, да? Просто у меня такие лимфоузлы не знаю сколько. Если бы я не прочитал, какие узлы нужно щупать при лимфоме, я бы даже не обратил внимания никакого на подмышки, так как ничего не мешает и тд.

Александр, а может такой лимфоузел быть вариантом нормы? Я не знаю сколько он лет (он и правда может уже больше года быть) у меня.

Макар, может. После воспаления лимфоузел может оставаться прежних размеров длительное время. Поводов для беспокойства в Вашем случае я не вижу.
Что такое хронический тонзиллит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Селютиной Елены Александровны, ЛОРа со стажем в 26 лет.
Над статьей доктора Селютиной Елены Александровны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Хронический тонзиллит (Chronic tonsillitis) — это длительный стойкий хронический процесс воспаления нёбных миндалин, которому сопутствуют такие рецидивные обострения, как ангина и общая токсико-аллергическая реакция. [5]
Функции миндалин
Миндалины (лат. tonsillae) — скопления лимфоидной ткани, расположенные в области носоглотки и ротовой полости. Они являются частью иммунной системы и препятствуют проникновению микробов в организм через рот или нос.
Почему развивается воспаление нёбных миндалин
К воспалению миндалин приводит длительное воздействие патогенов. Человеческий организм воспринимает воспаление как чужеродное образование и включает аутоиммунный механизм (борьба иммунитета против своих же тканей). [4]
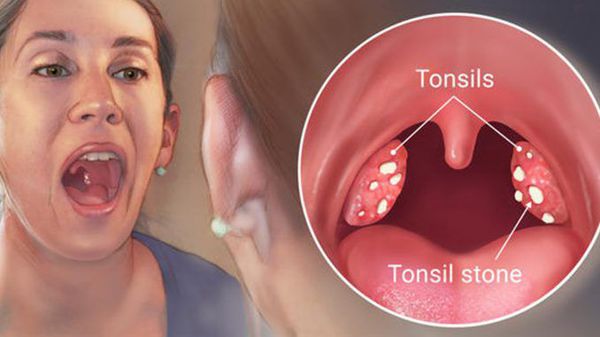
Однако данная теория аутоиммунной причины воспаления пока полностью не доказана, так как не выявлено существенных изменений в показателях системного иммунитета из-за их транзиторного (временного) характера.
Общество оториноларингологов Европы под хроническим тонзиллитом подразумевает именно инфекционное воспаление в миндалинах и ротоглотке, продолжительностью от трёх месяцев. Европейские врачи утверждают, что установление диагноза «хронический тонзиллит» может осуществляться только путём клинических исследований.
Косвенно о наличии хронического тонзиллита свидетельствует проходящая под действием системных антибиотиков боль в горле, которая возвращается после отмены из применения. [9]
Факторы риска
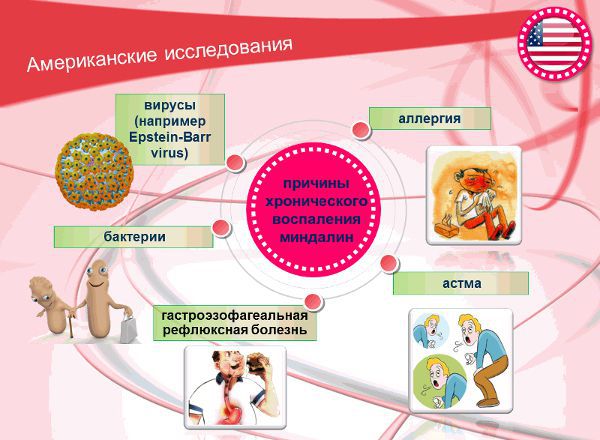
Американские учёные среди причин хронического воспаления миндалин выделяют астму, аллергию, бактерии и вирусы (в частности вирус Эпштейна), гастроэзофагеальную рефлюксную болезнь (заброс кислого содержимого желудка в пищевод).
Однако механизм влияния данных причин на появление хронического тонзиллита зарубежными экспертами не объясняется. Остаются открытыми вопросы:
- Как именно вышеперечисленные американскими учёными причины смогут способствовать поражению лимфатической ткани инфекцией?
- Насколько активно данные факторы участвуют в патогенезе хронического воспаления миндалин?
Так, в современной оториноларингологии остаётся множество нерешённых вопросов, связанных с хроническим тонзиллитом. Существуют разногласия по поводу классификации, методов диагностики и тактики лечения среди врачей в России и других странах мира. Поэтому тема хронического тонзиллита весьма актуальна.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы хронического тонзиллита
К симптомам хронического тонзиллита у взрослых относятся:
- постоянные болезненные ощущения в горле, пробки;
- неприятный запах изо рта;
- лимфаденит шеи.
Признаки тонзиллита у маленьких детей:
- слюнотечение из-за затруднённого или болезненного глотания;
- отказ от еды;
- повышенное беспокойство [13] .
Патогенез хронического тонзиллита
Длительное взаимодействие вируса и микроорганизма формирует очаг хронического тонзиллита и способствует развитию тонзиллогенных процессов.
Согласно материалам авторов России и зарубежья, бета-гемолитический стрептококк группы А и вирусы — основные причины развития хронического тонзиллита. [3]
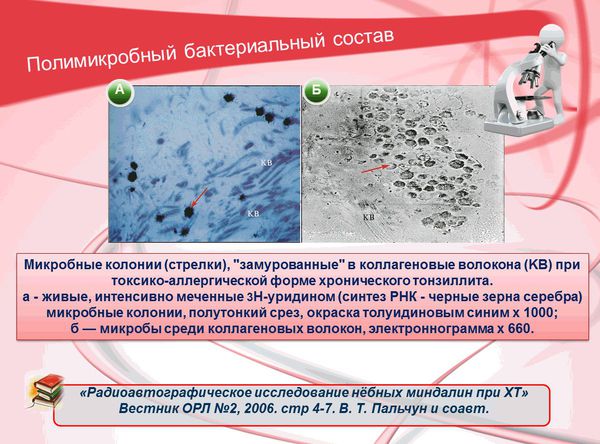
Так же у пациентов с диагнозом «хронический тонзиллит» (в частности, токсико-аллергическая форма) в лимфоидной ткани (в криптах миндалин и даже в просвете сосудов) были обнаружены колонии живых размножающихся микробов, что может стать фактором периодического субфебрилитета (повышения температуры).
В паренхиме (составляющих элементах) и сосудах здоровых миндалин бактерий не выявлено.
В настоящее время рассматривается вопрос о влиянии биоплёнок на течение хронического инфекционного процесса в аденотонзиллярной ткани. [12]
J. Galli и соавт. (Италия, 2002) в образцах аденоидной ткани и тканях нёбных миндалин детей, у которых наблюдалась хроническая аденотонзиллярная патология, смогли обнаружить прикреплённые к поверхности кокки, организованные в биоплёнки. Исследователи выдвигают предположение, что биоплёнки, образованные бактериями на поверхности аденоидной ткани и нёбных миндалинах, помогут выяснить, в чём заключается трудность эрадикации (уничтожения) бактерий, участвующих в образовании хронического тонзиллита.
На данный момент подтверждено внутриклеточное расположение:
- золотистого стафилококка;
- пневмококка;
- гемофильной палочки;
- аэробного диплококка (Moraxella catarrhalis);
- бета-гемолитического стрептококка группы А.
Для того, чтобы обнаружить и идентифицировать расположение микроорганизмов внутри клеток, можно применить полимеразную цепную реакцию (ПЦР), а также гибридизацию in situ (FISH-метод).
Однако приведённые исследования не позволяют выявить один патогенный микроорганизм, вызывающий клинику хронического воспаления миндалин. Поэтому весьма вероятно, что течение заболевания способен вызвать любой микроорганизм, который находится в ротоглотке, в условиях, способствующих воспалительному процессу в ткани нёбных миндалин. К подобным условиям можно отнести гастроэзофагеальный рефлюкс.
Определённую роль в возникновении хронического воспаления миндалин и сопряжённых с ним болезней играют прямые лимфатические связи миндалин с различными органами, прежде всего с центральной нервной системой и сердцем. Морфологически доказаны лимфатические связи миндалин и мозговых центров.
Классификация и стадии развития хронического тонзиллита
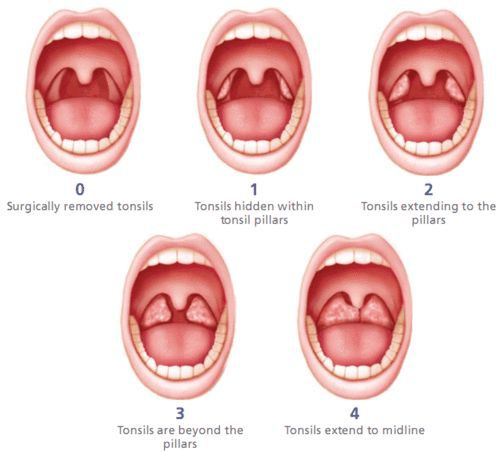
В России существует две классификации хронического тонзиллита, сформированные около 40 лет назад: Б.С. Преображенского — В.Т. Пальчуна 1965 года и И.Б. Солдатова 1975 года.
Формы хронического тонзиллита
Классификация Б.С. Преображенского — В.Т. Пальчуна включает в себя две клинические формы хронического тонзиллита:
Устоявшиеся клинические критерии диагностики были созданы описательной медициной и не изменились с появлением доказательной медицины. К примеру, признаки простой формы хронического воспаления миндалин субъективны и зависят, в основном, от индивидуального восприятия врача.
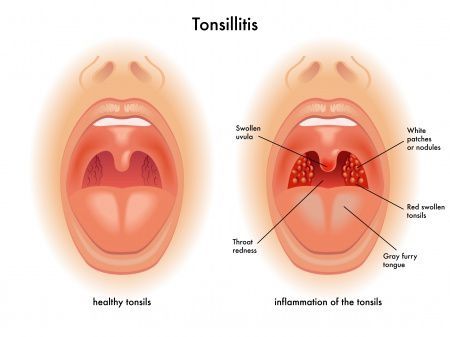
Классификация И.Б. Солдатова подразделяет хронический тонзиллит на:
- компенсированную форму;
- декомпенсированную форму.
Однако термин «компенсация» по отношению к данному заболеванию довольно условный, так как никакой компенсации (восстановления здорового состояния) хронического воспалительного процесса в миндалинах и в организме не происходит. Признаки декомпенсированной формы схожи с токсико-аллергической формой хронического тонзиллита, выделенной Б.С. Преображенским.
Все эти классификации объединены субъективным подходом, так как одинаковые состояния нёбных миндалин различаются лишь их формулировкой.
Осложнения хронического тонзиллита
Самое распространенное осложнение — кровотечение. По оценкам, 2-8% пациентов страдают от кровотечения.
Воспаление или отёк миндалин могут приводить к следующим осложнениям:
-
;
- скопление гноя вокруг и за миндалинами (тонзиллярный целлюлит и паратонзиллярный абсцесс) [13] .
Чем опасен хронический тонзиллит
Очень редкими, но опасными для жизни являются внутричерепные осложнения: менингит, тромбоз синусов мозговых оболочек, абсцесс мозга.
Из осложнений после тонзиллэктомии следует отметить подкожную эмфизему, пневмонию, абсцесс и ателектаз лёгкого, парезы отдельных нервов или их ветвей, медиастинит, тонзиллогенный сепсис.
Диагностика хронического тонзиллита
Когда необходимо обратиться к врачу
Посетить врача-отоларинголога следует при болезненных ощущения в горле, неприятном запахе изо рта и воспалении шейных лимфоузлов.
При диагностике хронического тонзиллита важно определить наличие следующих симптомов:
- симптом Гизе — гиперемия краёв нёбных дужек;
- симптом Зака – отёк в области верхнего угла между нёбно-язычной и нёбно-глоточной дужками;
- симптом Преображенского – валикообразное утолщение краёв передней и задней нёбных дужек.
Эти признаки хронического тонзиллита возникают в связи с раздражением слизистой оболочки содержимым лакун миндалин, выдавливаемое при напряжении дужек, например во время глотания. Фарингоскопически симптомы хронического воспаления нёбных миндалин легко определяются, но диагностическая ценность их ограничена тем, что они могут встречаться при других заболеваниях (к примеру, при остром обострении хронического фарингита). Следующий фарингоскопический симптом — спайки между дужками и поверхностью миндалин. Бесспорный признак хронического тонзиллита — присутсвие жидкого гнойного экссудата (накопившейся жидкости) в лакунах.
Все эти признаки характеризуют простую (по Б.С. Преображенскому) или компенсированную (по И.Б. Солдатову) форму хронического тонзиллита, при которой ещё не выявляются симптомы очаговой инфекции.
Токсико-аллергическая форма I степени характеризуется начальными проявлениями общего заболевания. Они связаны с обострениями хронического тонзиллита и диагностируются в течение некоторого времени после ангины. Чаще всего поражается сердечно-сосудистая система. На данном этапе заболевания изменения носят функциональный характер и не выявляются на электрокардиограмме. Центральный механизм нарушения сердечной деятельности в этой стадии доказан экспериментально. Другие признаки токсико-аллергической формы I степени — субфебрилитет и тонзиллогенная интоксикация в виде быстрой утомляемости, слабости, снижения работоспособности в течении некоторого времени после ангины. Эти признаки неспецифичны и могут быть связаны с различными состояниями организма. Между тем, их идентификации и установление связи с заболеванием миндалин имеют принципиально важное значение для разработки рационального лечения хронического тонзиллита. Для установления связи субфебрилитета и интоксикации с хроническим тонзиллитом используют диагностический прием — пробное лечение. Если после курсового промывания лакун нёбных миндалин симптомы исчезают — они связаны с хроническим тонзиллитом.
Токсико-аллергической форме II степени характерно развернутое проявление очаговой инфекции. Признаки хронического тонзиллита теряют связь с обострениями и существуют постоянно, их можно зарегистрировать при функциональных исследованиях. Кроме того, для этой стадии характерно наличие сопряженных заболеваний. К сопряженным заболеваниям относятся коллагенозы (системная красная волчанка, ревматизм, склеродермия, узелковый периартериит, дерматомиозит), заболевания кожи (экзема, псориаз, нефрит, многоморфная экссудативная эритема, тиреотоксикоз и др.).
В России и в старанах Европы диагноз «хронический тонзиллит» можно установить только клиническим путём. В США же при наличии вышеперечисленных признаках проводят исследования, чтобы исключить астму, гастроэзофагеальную рефлюксную болезнь, аллергию. Ревмопробы и исследование иммунного статуса не проводятся.
Лечение хронического тонзиллита
Хронический тонзиллит принято лечить консервативными и хирургическим методами.
Консервативное лечение хронического тонзиллита
Консервативный метод лечения показан, если хронический тонзиллит имеет компенсированную форму. Консервативное лечение применяется при наличии противопоказаний к хирургическому методу лечения.
К консервативным методам лечения относятся: [8] [10]
- Средства, которые способствуют повышению естественной резистентности (сопротивлению) организма: рациональный распорядок дня, правильное питание, витаминотерапия, санаторно-курортное лечение.
- Гипосенсибилизирующие средства: препараты, в состав которых входят кальций, аскорбиновая кислота, антигистаминные препараты.
- Иммунокорректирующие средства — применение препаратов иммунокоррекции (левамизол, тималин и др.) и иммуностимулирующих воздействий (облучение миндалин гелий-неоновым лазером).
- Средства с санирующим воздействием на нёбные миндалины: промывание лакун нёбных миндалин антисептическими растворами или раствором антибиотиков при помощи шприца или на аппарате «тонзиллор».
- Средства рефлекторного воздействия: иглорефлексотерапия, новокаиновые блокады.
Беременность и хронический тонзиллит
Хронический тонзиллит у беременных лечат только консервативно — орошением глотки антисептиками.
Оперативное лечение
В случае неэффективности консервативного лечения применяют полухирургические способы лечения: ультразвуковую биологическую чистку или лазерную вапоризацию лакун нёбных миндалин.
При декомпенсации хронического воспаления, применяется полное удаление миндалин — тонзиллэктомия.
Недостаточная эффективность системной антибиотикотерапии при хроническом тонзиллите подтверждается клинически. Исследование, основанное на изучении бактериологического состава с поверхности нёбных миндалин у 30 детей, подвергшихся их удалению, доказало: антибиотики, которые дети принимали шесть месяцев до начала операции, не повлияли на бактериологию миндалин к моменту тонзиллэктомии. [6] [7] [9]
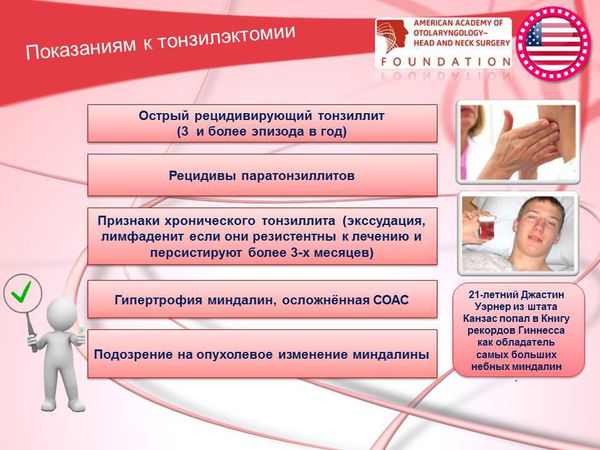
Показаниями к тонзиллэктомии являются:
- острая рецидивирующая форма тонзиллита (от 3-х эпизодов в год);
- рецидивы паратонзиллитов;
- симптомы хронического тонзиллита (экссудация, лимфаденит, если они резистентны к лечению и персистируют более 3-х месяцев);
- гипертрофия миндалин, осложнённая СОАС;
- подозрение на опухолевое изменение миндалины.
В популяции обструктивное сонное апноэ из-за гипертрофии лимфатического кольца глотки регистрируется у 11% детей. [1] [2] Превышение у детей индекса апноэ/гипопноэ более 5 эпизодов в час является показанием к хирургическому вмешательству.
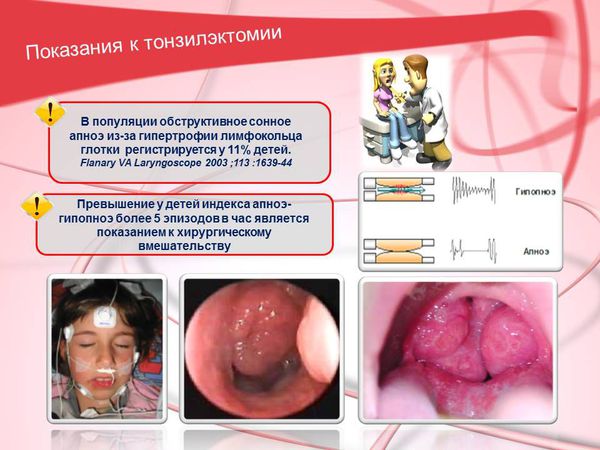
В результате многочисленных исследований сделаны выводы:
- Тонзиллэктомия не даёт последствий на общий иммунитет.
- Астма и предрасположенность к аллергии у пациента не являются противопоказаниями к операции. Отягощающий эффект тонзиллэктомии на дальнейшую жизнь детей с атопией не доказан.
В настоящее время во многих лечебных учреждениях тонзиллэктомия выполняется под общей анестезией.
Техника операции заключается в выделении верхнего полюса миндалины с помощью скальпеля, ножниц или специального наконечника от электрохирургических приборов (коблатор, квазар, лазер и т. д). Затем миндалина отделяется от дужек и паратонзиллярной клетчатки тупым путём. На завершающем этапе операции нижний полюс миндалины отсекаю от подлежащих тканей.
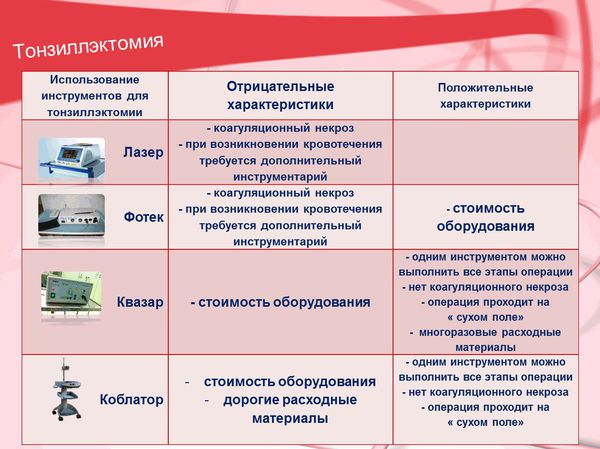
Противопоказания к тонзиллэктомии
- пороки сердца, гипертоническая болезнь;
- тяжёлая форма анемии, лейкоз;
- декомпенсированный сахарный диабет.
Лечение народными средствами
После консультации ЛОР-врача можно орошать глотку отваром ромашки и "Хлорофиллиптом" (препаратом, содержащим экстракт листьев эвкалипта). Эти средства используются только в комплексе с терапией, которую назначил доктор.
Прогноз. Профилактика
Профилактика хронического тонзиллита — это общегигиенические и санационные мероприятия. Она по праву считается действенной мерой вторичной профилактики заболеваний, в генезе которых важную роль играют ангины и хронический тонзиллит. Из общегигиенических мероприятий наиболее важны закаливание, рациональное питание, соблюдение правил гигиены жилища и рабочих помещений. Все больные с хроническим тонзиллитом должны обязательно находиться на диспансерном учёте у оториноларинголога.
Тонзиллофарингит – это острый инфекционный процесс, поражающий слизистую оболочку ротоглотки и ее лимфатический аппарат (небные миндалины, лимфоидные гранулы). Сопровождается болевыми ощущениями в горле (особенно при глотании), гиперемией слизистой, налетом на миндалинах, регионарным лимфаденитом, лихорадкой. Диагностика базируется на фарингоскопической картине, данных экспресс-тестов и бакпосева мазка из зева. В лечении используются антибактериальные, противовирусные или противогрибковые препараты, местные антисептики, полоскания горла, ингаляции.
МКБ-10



Общие сведения
Тонзиллофарингит (фаринготонзиллит) – инфекционное воспаление небных миндалин (тонзиллит) и задней глоточной стенки (фарингит). Острый тонзиллофарингит ежегодно переносит около 10% населения, из них большинство (75%) составляют лица моложе 30 лет. У детей до 3-х лет преобладают вирусные ангины и фарингиты, среди дошкольников и подростков – стрептококковые тонзиллофарингиты. Актуальность острых фарингеальных инфекций заключается в опасности развития местных гнойных осложнений, иммуно-опосредованного поражения сердца, суставов, почек.

Причины тонзиллофарингита
Острые инфекции горла могут иметь бактериальную, вирусную, грибковую природу. Этиологическая структура тонзиллофарингитов выглядит следующим образом:
- Бактериальная инфекция. Самый частый микробный возбудитель ‒ β-гемолитический стрептококк группы А (БГСА). Он является причиной 30% фарингеальных воспалений в детской популяции и 10% во взрослой. Реже встречается другая неспецифическая флора (пневмококки, гемофильная палочка, арканобактерии), специфические бактерии (коринебактерии, нейссерии, спирохеты Венсана), атипичные микроорганизмы (хламидии, микоплазмы).
- ОРВИ. Из респираторных вирусов тонзиллофарингиты чаще вызывают аденовирусы, РСВ, коронавирусы, возбудители парагриппа, риновирусы. В меньшем числе случаев этиологическими агентами выступают вирусы Коксаки и Эпштейна-Барр.
- Микотическая инфекция. Более 90% фарингомикозов имеют в своей основе колонизацию ротоглотки дрожжеподобными грибами кандида альбиканс.
- Неифекционные формы. Диффузное воспаление глотки и миндалин может быть связано с аллергией, травмами (инородными телами, хирургическими вмешательствами), воздействием физических факторов (горячего пара, холодного воздуха, химических веществ, ионизирующего излучения).
Источником распространения инфекции выступают клинически здоровые патогеноносители или больные люди, которые выделяют возбудителей во внешнюю среду при разговоре, чихании, кашле. Заражение окружающих в основном происходит воздушно-капельным путем. При контаминации патогенами пищевых продуктов встречается алиментарная передача. Заболеваемость тонзиллофарингитом увеличивается в осенне-зимний период.
Предрасполагающие факторы
Определенную роль в повышении риска заболеваемости тонзиллофарингитом играют дополнительные условия, изменяющие реактивность организма и способствующие быстрому распространению инфекции:
- локальное и общее переохлаждение;
- гиповитаминозы;
- лимфатико-гиперпластический диатез;
- иммунодефициты;
- чрезмерная скученность людей.
Патогенез
При попадании возбудителя в верхние дыхательные пути развивается местный и системный воспалительный ответ. В очаге инвазии происходит повреждение эпителиальных клеток, начинаются процессы альтерации и экссудации. Высвобождение медиаторов воспаления приводит к локальному отеку тканей, полнокровию и лимфостазу. На поверхности миндалин образуется налет. При преодолении локальных защитных барьеров инфекционные агенты распространяются по лимфатическим путям, вызывая реакцию со стороны регионарных лимфоузлов.
В патогенезе стрептококкового тонзиллофарингита, кроме местной инвазии, большую роль играют такие факторы патогенности БГСА, как токсины (стрептолизин, гемолизин, лейкоцидин) и протеазы (стрептокиназа, гиалуронидаза, С5а-пептидаза). Они не только оказывают прямое повреждающее действие на клетки сердца и ЦНС, но и вызывают образование аутоантител, которые разрушают эндотелий сосудов, почек, синовиальные оболочки суставов. Развивается системный инфекционно-воспалительный ответ.

Классификация
Острые инфекции ротоглотки в клинической отоларингологии классифицируют на основании этиологии, локализации и формы воспаления. В зависимости от причины тонзиллофарингиты подразделяются на:
- инфекционные: бактериальные (стрептококковые, нестрептококковые), вирусные, грибковые;
- неинфекционные (аллергические, травматические, термические, химические).
С учетом преимущественной локализации воспаления в том или ином отделе глотки различают тонзиллит, фарингит, тонзиллофарингит. По характеру воспалительной реакции выделяют следующие формы:
- катаральная– поражается только слизистая глотки;
- лакунарная – протекает с вовлечением лакун небных миндалин;
- фолликулярная– в воспаление вовлекаются лимфоидные фолликулы;
- фибринозная – характеризуется наличием пленочного налета, выходящего за границы миндалин;
- флегмонозная – сопровождается абсцедированием паратонзиллярной клетчатки;
- язвенно-пленчатая– отличается появлением эрозивно-язвенных и некротических очагов на миндалинах и задней стенке глотки;
- смешанная.
Симптомы тонзиллофарингита
Ведущим клиническим симптомом при любом фарингеальном воспалении является боль в горле. Ее интенсивность варьирует от дискомфорта (саднения, царапанья, покалывания) до выраженной болезненности, усиливающейся при сглатывании слюны и приеме пищи. Першение в горле и стекающая из носоглотки слизь вызывают покашливание. При образовании налета и пробок в миндалинах появляется неприятный привкус и запах во рту.
Системные проявления тонзиллофарингитов представлены лихорадкой и интоксикационным синдромом: разбитостью, головной болью, ломотой в теле. Иногда пальпируются увеличенные болезненные шейные лимфоузлы. Клиническая картина фарингеальных инфекций, вызванных разными возбудителями, имеет свои характерные отличия.
Отдельные формы тонзиллофарингита
Аденовирусная инфекция представляет собой сочетание фарингита, ринита и конъюнктивита. Лихорадка имеет волнообразный характер. Отмечается шейный и подчелюстной лимфаденит. Отличительным признаком герпетического фарингита служит везикулярная сыпь в области глотки.
Острый стрептококковый тонзиллофарингит сопровождается фебрильной температурой, ознобами, сильной интоксикацией. Глотание затруднено и болезненно. Может иметь место скарлатиноподобная сыпь. Передне-шейные лимфоузлы увеличены. Кашель и ринорея не характерны.
При грибковом тонзиллофарингите на миндалинах и слизистой глотки видны белые или бело-желтые творожистые наслоения, общие симптомы выражены слабо. Микоплазменный фаринготонзиллит в начальном периоде проявляется симптомокомплексом, включающим боль в горле, кашель, головную боль. В дальнейшем развивается бронхит, пневмония.
Осложнения
Вирусные тонзиллофарингиты осложняются присоединением бактериальной флоры, поэтому катаральное воспаление за несколько дней может перейти в гнойное. Стрептококковые инфекции горла дают осложнения на структуры уха (евстахиит, средний отит, мастоидит), носоглотки (гайморит, этмоидит).
При распространении воспаления на окружающую клетчатку развиваются паратонзиллярные и парафарингеальные абсцессы, а при переходе инфекции на клетчатку средостения – медиастинит. Опасным в отношении прогноза является тонзилогенный сепсис.
Диагностика
Диагноз тонзиллофарингита ставит врач-отоларинголог, основываясь на данных клинической картины, орофарингоскопии. Этиологическая принадлежность устанавливается с помощью лабораторных тестов. На амбулаторном приеме проводится:
- Фарингоскопия. При осмотре глотки видна гиперемия небных дужек, миндалин, задней фарингеальной стенки. По характеру налета, высыпаний и элементов на слизистой можно предположительно судить об этиологии тонзиллофарингита.
- Идентификация возбудителя. Забор мазка для культурального исследования производится с миндалин, задней стенки глотки. Для быстрого обнаружения стрептококкового антигена в амбулаторной практике используется стрептатест. При необходимости выполняются вирусологические исследования, ПЦР, ИФА.

Дифференциальная диагностика
При проведении диагностических процедур исключаются другие заболевания, вызывающие видимые изменения и боль в глотке:
- ларингофарингеальный рефлюкс;
- синдром постназального затека;
- агранулоцитарная ангина;
- острый тиреоидит;
- невралгия языкоглоточного нерва;
- рак ротоглотки;
- ангина при лейкозе.
Лечение тонзиллофарингита
Консервативная терапия
Инфекции горла, как правило, не требуют госпитализации, за исключением случаев тяжелой интоксикации и высокого риска осложнений. Больным с тонзиллофарингитом рекомендуется обильное теплое витаминизированное питье, голосовой покой, отказ от грубой, острой, слишком горячей пищи. Назначается системное и местное лечение, включающее:
- Этиотропную терапию. При ОРВИ применяются интерфероны и индукторы интерферона. Тонзоллофарингиты, вызванные БГСА, требуют проведения антибактериальной терапии с использованием β-лактамов, цефалоспоринов, макролидов. При фарингомикозах показана антимикотическая терапия.
- Вспомогательную терапию. Для облегчения лихорадочного состояния и болей в горле рекомендуется прием НПВС. На фоне проводимой системной терапии целесообразно назначение антигистаминных препаратов. При затянувшемся или рецидивирующем тонзиллофарингите возможен прием адаптогенов, витаминов.
- Местные процедуры. Включают полоскание горла фиторастворами, использование оросептиков в виде спреев, пастилок для рассасывания. Рекомендуется прием топических иммуномодуляторов. По показаниям осуществляется промывание миндалин (ручное, на аппарате Тонзиллор).
- Физиотерапия. При отсутствии температуры проводятся лекарственные ингаляции, ОКУФ-терапия, ультрафонофорез на область миндалин. Доказанным саногенным и противовоспалительным эффектом обладает галотерапия.
Хирургическое лечение
К хирургической тактике прибегают при развитии гнойных осложнений. При формировании паратонзиллярного абсцесса производят его широкое рассечение или абсцесстонзиллэктомия. При рецидиврующих тонзиллофарингитах выполняется плановая тонзиллэктомия.
Прогноз и профилактика
Вирусные тонзиллофарингиты у лиц с нормальным иммунитетом редко осложняются и обычно заканчиваются выздоровлением в течение недели. Прогноз стрептококковой инфекции зависит от адекватности лечения и развития системных осложнений. Особую настороженность должны вызывать пациенты с разного рода иммунодефицитами, сахарным диабетом. Профилактика тонзиллофарингита сводится к мерам предупреждения распространения ОРВИ (мытье рук, ношение СИЗ, закаливание, витаминизация), изоляции заболевших, исключению контакта с токсичными и агрессивными веществами.
3. Дифференциальная диагностика и лечение острого тонзиллфарингита. Клинические рекомендации. – 2014.
4. Тонзиллофарингиты. Выбор антибактериальной терапии однозначен?/ Т.И. Геращенко, Бойкова Н.Э.// Медицинский совет. – 2015.
Читайте также:

