Летальный исход при кожных заболеваниях
Обновлено: 18.04.2024
Крапивница – это кожный симптом аллергии или другой патологии, связанной с выбросом гистамина. Свое название получила из-за покраснения и волдырей, очень похожих на ожог крапивы. Можно также встретить названия «крапивная лихорадка» или «уртикария».
Это состояние требует тщательного обследования и лечения, так как чревато осложнениями: отеком Квинке и анафилактическим шоком.
Симптомы и проявления крапивницы
- Кожные высыпания и покраснение.
- Зуд кожи.
- Лихорадка, озноб.
- Иногда тошнота, рвота, боль в животе.
При контакте с аллергеном тучные клетки активизируются и высвобождают гистамин – вещество, вызывающее отек кожи и слизистых, что приводит к образованию волдырей.
Эти высыпания похожи на пузыри или узелки, на ощупь плотные, имеют четкие очертания, возвышаются над здоровой кожей и бледнеют при надавливании. Диаметр от одного миллиметра до нескольких сантиметров, крупные волдыри могут сливаться друг с другом, образуя большое пятно неправильной формы. Цвет варьируется от белого до ярко-красного. Исчезают, не оставляя пятен и рубцов. Обязательно сопровождаются зудом – от умеренного до мучительного.
Для волдырей характерна летучесть, то есть они быстро возникают и так же быстро проходят, но могут вернуться через несколько часов. В некоторых случаях эпизоды высыпаний повторяются многократно.
Локализация крапивницы различна – на лице, шее, руках, спине и животе. При генерализованной форме высыпаниями покрыта большая часть тела.
Клинические формы
По характеру течения заболевания выделяют острую и хроническую формы. Острая длится от нескольких часов до 1,5 месяцев. В течение этого времени симптомы могут угасать, но полностью не проходят.
Для хронической формы характерно цикличное чередование светлых промежутков (ремиссии) с периодами обострения. Иногда и вовсе не наблюдается выраженной ремиссии.
По этиологии возникновения выделяют формы:
- аллергическая – проявляется при контакте с пищевым, лекарственным, ингаляционным и прочими аллергенами;
- холодовая – от контакта с холодной водой или нахождения на холодном воздухе. При местной кожной реакции волдыри образуются вокруг охлажденного участка кожи;
- тепловая или холинергическая – провоцируется горячим душем или баней;
- от воздействия давления – возникает в местах сдавления кожи тесной одеждой и обувью, туго затянутым ремнем или плотными чулками;
- контактная – при непосредственном контакте кожи с аллергеном, например, латексом или средствами бытовой химии.
Факторы риска
Спровоцировать эпизод крапивницы или развитие хронической формы может один из факторов, либо их сочетание:
- выявленная ранее аллергия, особенно с кожными проявлениями;
- наследственная предрасположенность – играет значительную роль при тепловой и холодовой формах;
- употребление в пищу продуктов, способствующих выбросу гистамина – клубника, креветки, рыба, соя, орехи, цитрусовые;
- наличие в организме очагов хронической инфекции – кариес, тонзиллит, гайморит. Это повышает иммунную напряженность и может спровоцировать аллергические реакции;
- инфекционные заболевания (вирусный гепатит, герпес, инфекционный мононуклеоз) и гельминтозы;
- гормональные сбои в период беременности, лактации, полового созревания и менопаузы;
- прием лекарств – аспирин и другие НПВС, кодеин, оральные контрацептивы, некоторые препараты, понижающие артериальное давление;
- стресс – провоцирующий фактор.
Осложнения крапивницы
Отек Квинке или ангионевротический отек
Неотложное состояние, по своему механизму развития схожее с крапивницей, характеризующееся отеком глубоких слоев кожи, слизистых и подкожной клетчатки.
Иногда крапивница переходит в отек Квинке, либо они развиваются одновременно друг с другом. Опасность заключается в возможном развитии отека гортани, затруднении дыхания и удушении.
Миокардит и гломерулонефрит
Редкие, но грозные осложнения крапивницы. Их развитие связано с нарушением проницаемости сосудистой стенки, что чревато нарушением ритма сердца и фильтрационной функции почек.
Анафилактический шок
При прогрессировании аллергии есть вероятность развития анафилактического шока при контакте с аллергеном. Это опасное для жизни состояние, сопровождающееся угнетением всех жизненно-важных функций организма. Требует незамедлительной медицинской помощи. Риск летального исхода очень высок.
Гнойное поражение кожи
Из-за мучительного зуда больные крапивницей часто сильно расчесывают пораженные участки. При снижении иммунитета, либо при нарушении гигиены есть опасность попадания бактериальной флоры. Это приводит к появлению гнойничков и фурункулов.
Нужно ли обращаться к врачу
Несмотря на то, что крапивница чаще всего проходит быстро и без последствий, выявить ее причины необходимо. Как минимум для того, чтобы избежать серьезных осложнений. Как максимум, чтобы предупредить ее появление в дальнейшем и обезопаситься от дискомфорта.
АО «Медицина» (клиника академика Ройтберга) расположена в центре Москвы по адресу 2-й Тверской-Ямской переулок 10 в пешей доступности от метро Маяковская, Белорусская, Тверская, Чеховская, Новослободская.
Диагностика и обследования при крапивнице
Ведущую роль в постановке диагноза играет выявление провоцирующего фактора, особенно если не удается установить взаимосвязь крапивницы с чем-либо. В таких случаях приходят на помощь диагностические пробы:
- кожная – внутрикожное введение предполагаемых аллергенов;
- холодовая – помещение на кожу кубика льда с оценкой реакции;
- солнечная – инсоляция участка кожи волной определенной длины;
- пищевой провокационный тест;
- провокация физической нагрузкой.
Некоторые из этих проб проводятся в день обращения, для других может потребоваться подготовка. При постановке проб на аллергены необходимо исключить прием антигистаминных препаратов на две недели – для корректного результата.
Для полноты клинической картины проводят исследование крови и мочи, флюорографию, ЭКГ и другие обследования по показаниям.
АО «Медицина» (клиника академика Ройтберга) имеет современное отделение аллергологии и иммунологии, укомплектованное квалифицированными специалистами. За каждым пациентом закрепляется лечащий врач, который курирует процесс обследования и лечения. При наличии у пациента сопутствующих заболеваний, например, бронхиальной астмы или сердечной патологии, к лечению привлекаются профильные специалисты.
Лечение разных форм крапивницы
Медикаментозное лечение назначается и корректируется только врачом, самолечение недопустимо. Дозировки препаратов зависят от массы тела пациента, его возраста и тяжести течения заболевания.
При аллергической этиологии необходим прием антигистаминных средств. При холодовой и холинергической формах применяют блокаторы гистаминовых рецепторов. При тяжелых аутоиммунных формах и неэффективности обычной терапии к лечению добавляют гормональные препараты (глюкокортикостероиды).
При подборе лекарственной терапии необходимо учесть наличие сопутствующих заболеваний и противопоказаний, а также возможные побочные реакции.
Участие пациента в лечении
Помимо приема назначенных препаратов, пациенту необходимо соблюдать здоровый образ жизни и отслеживать реакцию организма на аллергены и провоцирующие факторы.
При пищевой аллергической крапивнице стоит придерживаться гипоаллергенной диеты – исключить все, на что ранее наблюдалась реакция, и с осторожностью употреблять продукты, содержащие гистаминолибераторы. В эту группу входят коровье молоко, яйца, многие виды рыбы, икра и морепродукты, специи и пряности, маринады, алкоголь, а также все продукты, содержащие красители, ароматизаторы и консерванты.
Следует внимательно относиться к гигиене кожи, чтобы избежать гнойничковых заболеваний. Рекомендуется принимать теплый, но не горячий душ с жидким гипоаллергенным мылом и аккуратно использовать мягкую мочалку, чтобы не травмировать раздраженную кожу.
Снять кожный зуд при крапивнице помогут мази с гормонами.
Как попасть на прием к врачу
Наш адрес: Москва, 2-й Тверской-Ямской переулок, дом 10.
Удобнее всего добираться от станции метро Маяковская – всего 5 минут пешком. Также в пешей доступности находятся станции: Белорусская, Тверская, Чеховская и Новослободская.

Рожа— инфекционное заболевание слетальным исходом (клинический случай)
Федянина Виктория Валерьевна, студент;
Глушкова Екатерина Николаевна, старший лаборант
Южно-Уральский государственный медицинский университет (г. Челябинск)
Беспалова Марина Константиновна, врач-инфекционист, заведующая отделением
МБУЗ г. Челябинска городская клиническая больница № 8
Ратникова Людмила Ивановна, доктор медицинских наук, профессор, заведующая кафедрой;
Шип Степан Александрович, кандидат медицинских наук, доцент, ассистент
Южно-Уральский государственный медицинский университет (г. Челябинск)
В статье приводится клинический случай рожи с летальным исходом. Данный случай рожи отличает изначально тяжелое состояние пациентки: выраженная интоксикация, обширная площадь поражения, буллезно-геморрагический характер местного воспаления, некрозы. Отягощающими коморбидными факторами послужили: сердечно-сосудистая патология, ожирение, сахарный диабет, трофическая язва, микоз. Приведены иллюстрации (фотографии).
Ключевые слова: рожа, клинический случай, летальный исход, коморбидность, erysipelas, clinical case, the lethal outcome, comorbidity
Тяжелые патологические процессы в живом организме нередко приводят к декомпенсации имеющихся фоновых соматических заболеваний [1, 2, 3]. В клинической практике пусковым фактором декомпенсации неинфекционных заболеваний нередко служат инфекционные болезни [4, 5, 6, 7]. Рожа является инфекционным заболеванием преимущественно стрептококковой этиологии с выраженной гендерной специфичностью [8, 9, 10, 11, 12]. Инфекционный процесс при роже характеризуется значительной тяжестью течения, трудностью дифференциальной диагностики и высоким риском осложнений [13, 14, 15, 16, 17]. Проблема рожи как инфекционного заболевания поражающего преимущественно лиц старших возрастных групп определяется, кроме всего прочего, высокой частотой различной коморбидной патологии [18, 19, 20, 21, 22]. Кроме того, существуют значительные сложности в выборе оптимальной патогенетической терапии у больных с диагнозом «рожа» [23, 24, 25].
Между тем, выработка практических навыков очень важна для формирования профессиональных компетенций специалиста, проходящего обучение в вузе [26, 27, 28]. Особенно актуальны практические навыки в профессии врача [29, 30]. Обучение по дисциплине инфекционные болезни является обязательным для будущего медика [31, 32].
В статье приводится клинический случай рожи с летальным исходом, курацию которого проводил обучающийся медицинского университета, с целью повышения своих профессиональных компетенций по инфекционным болезням.
Случай из практики: Больная Ф., 63 года, поступила в отделение реанимации и интенсивной терапии инфекционного стационара 17 окт.
Жалобы при поступлении: отечность, гиперемия, болезненность правой нижней конечности, повышение температуры тела до 39,6 о С, общая слабость, недомогание.
Анамнез заболевания: Считает себя больной с 15 окт., когда заметила гиперемию и отечность правой нижней конечности; 16 окт. местные проявления нарастали; 17 окт. на фоне увеличения площади воспалительного очага присоединилась лихорадка до 39,6ºС, вызвала бригаду СМП и была доставлена в приемный покой инфекционного стационара.
Эпидемиологический анамнез: Контакт с инфекционными больными отрицает, проживает в квартире (2 человека), за границу не выезжала. Рожа впервые. Провоцирующие факторы указать затрудняется.
Анамнез жизни: Сопутствующие заболевания: гипертоническая болезнь, ожирение, трофическая язва на правой голени. Операция по поводу внематочной беременности. Травма в анамнезе — резаная рана средней трети правого бедра. Вирусные гепатиты, ВИЧ — отрицает. Аллергоанамнез не отягощён.
Локальный статус (см. рис. 1–3): В области правой нижней конечности (стопа, голень, бедро, область паха) наблюдается гиперемия с четкими границами, на фоне которой в области стопы и голени имеются буллы с серозным и серозно-геморрагическим содержимым. На внутренней поверхности правого голеностопного сустава — зона формирующегося некроза. На передней поверхности правой голени — трофическая язва размером 3 х 4 см с серозным отделяемым. Микоз кожи стоп, онихомикоз (клинически), гиперкератоз кожи стоп.
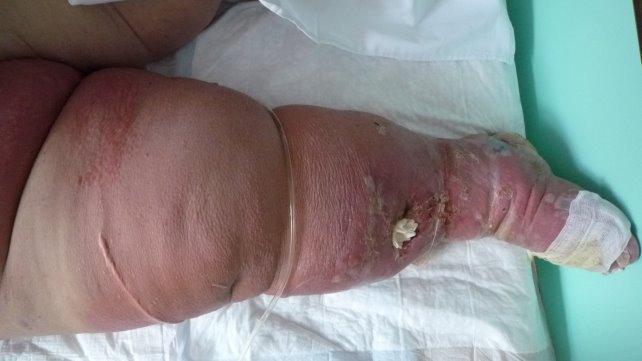
Рис. 1. Первичная распространённая рожа (правая нижняя конечность (стопа, голень, бедро), паховая область), буллезно-геморрагическая форма; 7 сутки от начала заболевания
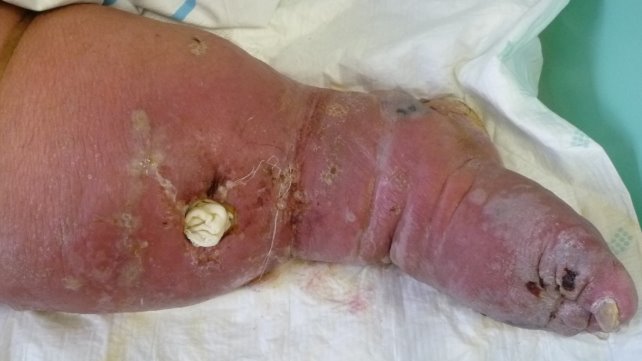
Рис. 2. Серозно-геморрагический характер воспаления; трофическая язва на передней поверхности голени; онихомикоз; 7 сутки от начала заболевания
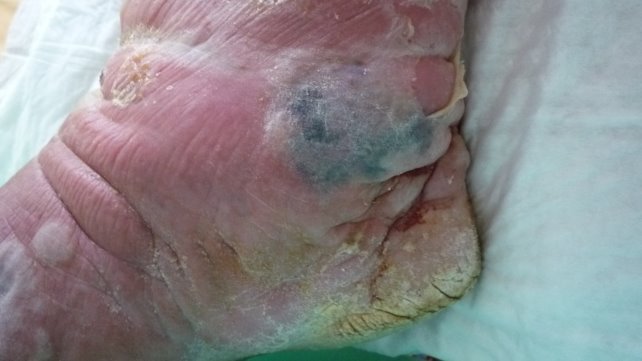
Рис. 3. Серозно-геморрагический характер воспаления; зона формирующегося некроза по внутренней поверхности голеностопного сустава; микоз кожи стоп (клинически); 7 сутки от начала заболевания
Динамика развития заболевания: 17 окт. (на момент поступления): Общее состояние тяжелое, сознание ясное, вялая, гиподинамичная, на вопросы отвечает. Кожные покровы бледноватые, сухие, тургор сохранен. Правая нижняя конечность отёчна, гиперемирована, болезненна при пальпации. На передней поверхности правой голени имеется трофическая язва с серозно-гнойным отделяемым. Дыхание самостоятельное, ЧДД 22–24 в мин., насыщение гемоглобина кислородом 95–97 % на воздухе. Тоны сердца приглушены, правильного ритма. ЧСС 120 в мин., АД 150 и 100 мм. рт. ст. Стула не было, моча выводится катетером, диурез 300 мл.
18 окт.: общее состояние без существенной положительной динамики, площадь гиперемии и болезненность в месте воспаления нарастает, насыщение гемоглобина кислородом 92–94 % на воздухе, ЧСС 100 в мин., стула нет, моча выводится катетером 1300 мл.
20 окт.: Состояние тяжёлое, к жалобам присоединилась одышка смешанного характера. В сознании, энцефалопатия. На тыльной поверхности правой стопы на фоне гиперемии идет формирование некрозов. Дыхание самостоятельное, одышка нарастает, ЧДД 26 в мин., насыщение гемоглобина кислородом 92–91 % на воздухе. ЧСС 85 в мин., АД 170 и 100 мм. рт. ст. Живот вздут, стула нет, диурез крайне снижен (50 мл.).
21 окт.: в связи с нарастающей дыхательной недостаточностью больная была переведена на ИВЛ.
22 окт.: на фоне нарастающей полиорганной недостаточности наступил летальный исход.
Заключительный клинический диагноз (основной): первичная распространённая рожа (правая нижняя конечность (стопа, голень, бедро), паховая область), буллезно-геморрагическая форма, тяжелое течение. Осложнение: сепсис, синдром полиорганной недостаточности, летальный исход.
Данные дообследования:
Общий анализ крови 17 окт.: RBC — 4,06 х 10^12/л; WBC — 22,8 х 10^9/л; PLT — 163 х 10^9/л, LYM — 1,0 х 10^9/л (4,6 %); GRAN — 21,4 х 10^9/л (93,8 %).
Общий анализ мочи 18 окт.: цвет желтый, мутная, реакция кислая, уд. вес — 1029, белок — 0,165 г/л, глюкоза — отрицат., ацетон — положит.; лейкоциты -5–6, эритроциты — 4–6, цилиндры зернистые — 3–4 в п. зр.
Коагулограмма 17 окт.: ПТИ-94 %, АЧТВ 25’’
Коагулограмма 20 окт.: ПТИ 87 %, МНО 1,2, АЧТВ 45’’
Иммунохимия 20 окт.: прокальцитонин — 18,050 нг/мл — высокий риск сепсиса (N 0,000–0,046).
Биохимическое исследование крови 18 окт.: К+ — 4,15 ммоль/л (N 3,3–5,5), Na+ — 139,5 ммоль/л (N 133–153), АЛАТ — 24 Ед/л (N 0–40), АСАТ — 59 Ед/л (N 0–40), билирубин общий — 15,1 мкмоль/л (N 1,7–21), билирубин прямой — 6,3 мкмоль/л (N 1,71–3,4), КФК — 1170 Ед/л (N 0–171), амилаза — 49 Ед/л (N 0–100), креатинин — 239 мкмоль/л (N 53–115), глюкоза — 8,5 ммоль/л (N 3,9–6,4), мочевина — 23,5 ммоль/л (N 2,8–8,1), щелочная фосфатаза — 180 Ед/л (N 3–258), общий белок — 61,1 г/л (N 66–88), КФК-МБ-33.3 Ед/л (N 0–24).
Биохимическое исследование крови 21 окт.: К+ — 4,9 ммоль/л (N 3,3–5,5), Na+ — 140 ммоль/л (N 133–153), АЛАТ — 24 Ед/л (N 0–40), АСАТ — 59 Ед/л (N 0–40), билирубин общий — 11,2 мкмоль/л(N 1,7–21), билирубин прямой — 7,5 мкмоль/л (N 1,71–3,4), амилаза — 70 Ед/л, креатинин — 265 мкмоль/л (N 53–115), мочевина — 29,4 ммоль/л (N 2,8–8,1), щелочная фосфатаза — 176 Ед/л (N 3–258), общий белок — 59,8 г/л (N 66–88).
Газово-электролитный состав крови 17 окт.: рН — 7,329, рСО2–42,8, рО2–23,9, ctHb — 147g/L, sO2–28 %, FO2Hb — 27,6 %, FCOHb — 0,7 %, К+ — 2,5 ммоль/л, Na+ — 137 ммоль/л, Са2+ — 0,37 ммоль/л, Cl- — 96 ммоль/л.
Рентгенография органов грудной клетки 17 окт.: легочные поля без видимых очаговых и инфильтративных теней, легочный рисунок диффузно усилен за счёт сосудистого компонента.
Маркёры вирусных гепатитов 19 окт.: HBsAg — не обнаруж., aнти-HCV-сум. — не обнаруж.
Осмотр гнойного хирурга 17 окт. — инфицированная трофическая язва правой голени.
Осмотр терапевта 18 окт. — гипертоническая болезнь III ст., АГ 2 ст. ИБС. Стенокардия III функциональный класс, ХСН IIБ. Хронический бронхит вне обострения.
Осмотр абдоминального хирурга 19 окт. — убедительных данных за острую хирургическую патологию органов брюшной полости нет.
Осмотр эндокринолога 21 окт.: — стрессовая гипергликемия, сахарный диабет?, экзогенно-конституциональное ожирение (ЭКО) 3 ст. по ВОЗ (морбидное).
УЗИ органов брюшной полости 21 окт.: — не исключается кишечная непроходимость.
Назначенная стартовая терапия: реамберин 1,5 % — 500 мл в/в кап.; магния сульфат 250 мг/мл на 400 мл ацесоль в/в кап.; цефтриаксон 2,0 х 2 р/сут. в/в стр. на 20,0–0,9 % раствора NaCl; пентоксифиллин 5 мл на 400 мл раствора NaCl; лефлобакт 500мг по 1 т 2 р/сут. per os; омепразол 20,0 per os; диклофенак 75 мг в/м; гепарин 2500 Ед п/к живота; лоратадин 0,01 по 1 т per os.
Последующая коррекция лечения: Смена этиотропной терапии: меронем 2,0 в/в линеомат 10 мл/час 2 р/сут; ротомокс 400 мг в/в. Коррекция инфузионной терапии, глюкокортикостероиды, коррекция АД, стимуляция диуреза.
Заключение куратора относительно пациента: Описанный клинический случай рожи отличает изначально тяжелое состояние пациентки: выраженная интоксикация, обширная площадь поражения, буллезно-геморрагический характер местного воспаления, некрозы. Отягощающими факторами послужили имеющиеся различные коморбидные состояния: сердечно-сосудистая патология, ожирение, сахарный диабет, трофическая язва, микоз. Всё вышеперечисленное негативно сказалось на течении основного заболевания, способствовало развитию синдрома полиорганной недостаточности, что, к сожалению, привело к летальному исходу, несмотря на проводимую интенсивную терапию в условиях ОРИТ.
- Сафронова Э. А., Горфинкель А. Н., Запольских Л. Г., Давыдова Е. В., Соколова Т. А., Шадрина И. М., Глушкова Е. Н., Думин Н. М., Елисеев В. А. Морфологические особенности синоатриального узла у пациентов с ишемической болезнью сердца // Научный альманах. — 2016. — № 2–3 (16). — С. 141–146.
- Михеева Т. В., Ратникова Л. И., Шип С. А. Патогенетическое значение продукции оксида азота в развитии дегидратации при сальмонеллезе // Известия высших учебных заведений. Уральский регион. — 2015. — № 3. — С. 102–105.
- Сафронова Э. А., Давыдова Е. В., Соколова Т. А., Шадрина И. М., Глушкова Е. Н., Елисеев В. А. Влияние нитроглицерина на содержание активных форм кислорода у пациентов с нестабильной стенокардией // Научный альманах. — 2016. — № 4–3 (18). — С. 371–374.
- Шип С. А., Ратникова Л. И. Свободно-радикальные окислительные процессы в организме // Известия высших учебных заведений. Уральский регион. — 2015. — № 2. — С. 105–109.
- Леванович В. В., Тимченко В. Н. Эволюция стрептококковой инфекции: руководство для врачей. — СПб.: СпецЛит, 2015. — 495 с.
- Ратникова Л. И., Шип С. А. Клинические проявления, интенсивность процессов перекисного окисления липидов и особенности синтеза оксида азота у больных рожей // Журнал инфектологии. — 2011. — № 2. — С. 47–51.
- Шип С. А., Ратникова Л. И., Михеева Т. В. Продукция оксида азота при гастроинтестинальных формах сальмонеллеза // Инфекционные болезни. — 2016. — Т. 14. № 1. — С. 19–23.
- Ратникова Л. И., Шип С. А., Дубовикова Т. А. Современные аспекты рожи как первичной формы неинвазивной стрептококковой инфекции // Эволюция стрептококковой инфекции: руководство для врачей / Л. Н. Аббакумова, Ю. С. Александрович, Т. В. Антонова и др.; под ред. В. В. Левановича, В. Н. Тимченко. — СПб.: СпецЛит, 2015. — 495 с. — Гл. 20. — С. 337–377.
- Шип С. А., Ратникова Л. И. Рожа как вариант неинвазивной стрептококковой инфекции: клинические аспекты // Известия высших учебных заведений. Уральский регион. — 2014. — № 2. — С. 132–142.
- Шип С. А., Ратникова Л. И. Эпидемиология рожи как клинического варианта неинвазивного стрептококкоза // Эпидемиология и инфекционные болезни. Актуальные вопросы. — 2012. — № 1. — С. 34–37.
- Ратникова Л. И., Дубовикова Т. А., Шип С. А., Жамбурчинова А. Н. Гендерные особенности рожи // Эпидемиология и инфекционные болезни. — 2011. — № 4. — С. 36–40.
- Ратникова Л. И., Дубовикова Т. А., Шип С. А., Лаврентьева Н. Н. Гендерные особенности и современные аспекты в терапии рожи // Известия высших учебных заведений. Уральский регион. — 2010. — № 1. — С. 80–85.
- Ратникова Л. И., Шип С. А., Иванькова Г. И., Михеева Т. В., Мисюкевич Н. Д. Дифференциальная диагностика рожи с заболеваниями хирургического профиля // Журнал инфектологии. — 2016. — Т. 8. № S2. — С. 80–81.
- Ратникова Л. И., Шип С. А., Беспалова М. К., Гарифанова А. Р. Рожа как вариант неинвазивной стрептококковой инфекции и коморбидные кожные болезни // Universum: медицина и фармакология. — 2016. — № 6 (28). — С. 4.
- Шип С. А. Особенности синтеза оксида азота и состояние процессов свободнорадикального окисления у больных рожей. Автореф. дисс. канд. мед. наук. М., 2011.
- Шип С. А. Клиника и эпидемиологическая характеристика рожи на современном этапе // В книге: АСПИРАНТСКИЕ ЧТЕНИЯ — 2010 Материалы докладов Всероссийской конференции. ГОУ ВПО «СамГМУ Росздрава». — 2010. — С. 142–143.
- Ратникова Л. И., Шип С. А., Дубовикова Т. А., Жамбурчинова А. Н. Современные клинико-лабораторные и гендерные особенности рожи // Известия высших учебных заведений. Уральский регион. — 2011. — № 3. — С. 107–110.
- Ратникова Л. И., Шип С. А., Беспалова М. К., Гарифанова А. Р., Круглова М. А., Мининкова Н. С. Клинико-эпидемиологические особенности рожи как варианта неинвазивной стрептококковой инфекции в городе Челябинске // Журнал инфектологии. — 2016. — Т. 8. № S2. — С. 80.
- Шип С. А., Ратникова Л. И., Беспалова М. К., Гарифанова А. Р. Коморбидность рожи как варианта неинвазивной стрептококковой инфекции и хронической лимфовенозной недостаточности // Молодой ученый. — 2016. — № 10. — С. 555–559.
- Шип С. А., Ратникова Л. И., Беспалова М. К., Гарифанова А. Р. Рожа как вариант неинвазивной стрептококковой инфекции и коморбидные кожные болезни // Сборники конференций НИЦ Социосфера. — 2016. — № 35. — С. 34–36.
- Шип С. А., Ратникова Л. И. Рожа как разновидность стрептококковой инфекции и проблема коморбидных состояний // Вестник Совета молодых учёных и специалистов Челябинской области. — 2016. — Т. 2. № 3 (14). — С. 73–78.
- Ратникова Л. И., Шип С. А., Беспалова М. К., Гарифанова А. Р. Коморбидность рожи и эндокринных заболеваний // Научный альманах. — 2016. — № 5–3 (19). — С. 341–346.
- Шип С. А., Беспалова М. К. Значение процессов липопероксидации в развитии местных воспалительных изменений при роже // Известия высших учебных заведений. Уральский регион. — 2014. — № 3. — С. 121–127.
- Шип С. А. Новые аспекты патогенеза рожи и перспективные направления терапии // Известия высших учебных заведений. Уральский регион. — 2010. — № 4. — С. 98–100.
- Шип С. А. Изучение клинико-эпидемиологических особенностей рожи в г. Челябинске как основа создания единого электронного реестра данной категории больных с целью повышения эффективности диагностических и лечебно-профилактических мероприятий // В сборнике: Материалы VII международной (XIV итоговой) научно-практической конференции молодых ученых — 2016. — С. 102–103.
- Ратникова Л. И., Шип С. А., Мисюкевич Н. Д. Лекции в техническом вузе — нужны ли они студентам? // Образование и воспитание. — 2016. — № 2 (7). — С. 71–75.
- Шип С. А., Мисюкевич Н. Д., Ратникова Л. И. Лекция — основная форма учебного процесса в вузе, ее востребованность среди студентов гуманитарных специальностей // Известия высших учебных заведений. Уральский регион. — 2016. — № 1. — С. 97–102.
- Шип С. А., Ратникова Л. И. Расширенные видеолекции (РАВИЛ) -инновационный метод повышения качества образования // В сборнике: Оптимизация высшего медицинского и фармацевтического образования: менеджмент качества и инновации Материалы IV Всероссийской (VII внутривузовской) научно-практической конференции. — 2016. — С. 155–158.
- Ратникова Л. И., Шип С. А., Мисюкевич Н. Д. Лекции в медицинском вузе — нужны ли они студентам? // Педагогика высшей школы. — 2016. — № 1 (4). — С. 100–104.
- Шип С. А. Расширенные видеолекции (РАВИЛ) в учебном процессе кафедры инфекционных болезней ЮУГМУ как способ организации дистанционного образования // В сборнике: Материалы VII международной (XIV итоговой) научно-практической конференции молодых ученых — 2016. — С. 104–106.
- Ратникова Л. И., Шип С. А. Востребованность расширенных видеолекций в непрерывном медицинском образовании по специальности «инфекционные болезни» // Непрерывное медицинское образование и наука. — 2016. — Т. 11. № 2. — С. 17–20.
- Аклеев А. А., Аксенов А. В., Красильникова И. В., Пешиков О. В., Пешикова М. В., Ратникова Л. И., Тур Е. В., Шип С. А., Шлепотина Н. М. Преемственность в изучении ВИЧ-инфекции в Южно-Уральском государственном медицинском университете // Вестник Совета молодых учёных и специалистов Челябинской области. — 2016. — Т. 2. № 3 (14). — С. 4–11.
Основные термины (генерируются автоматически): летальный исход, правая нижняя конечность, трофическая язва, III, правая голень, инфекционное заболевание, насыщение гемоглобина, рожа, сахарный диабет, челябинск.

Одним из наиболее распространенных онкологических заболеваний является рак кожи. Так называют патологию злокачественного характера, которая представляет собой атипическую трансформацию эпителиальных клеток с возможным разрастанием в мягкие ткани. Эта разновидность рака составляет примерно десятую часть от всех случаев онкозаболеваний в стране. Болезнь одинаково поражает мужчин и женщин, группа риска представлена пожилыми пациентами в возрасте 65 лет и старше.
Как появляется?
Основной причиной рака кожи онкологи называют чрезмерное УФ-облучение. В доказательство можно привести локализацию новообразований: примерно в 90% случаев трансформированные клетки развиваются на коже лица, шеи или рук, т. е. на участках, в наибольшей степени подвергающихся инсоляции. Среди факторов риска следует упомянуть:
- длительное и регулярное пребывание под прямыми солнечными лучами;
- светлый тип кожи с минимальной выработкой меланина;
- частые контакты кожи с канцерогенными химическими соединениями (горюче-смазочными материалами, мышьяком, дегтем, табачным дымом и т.д.);
- термический или радиоактивный ожог кожи;
- некоторые кожные заболевания, при которых пораженные клетки могут со временем трансформироваться в злокачественные;
- образование рубцов после травмирования кожи;
- наследственную предрасположенность.
Патологии, несущие риск перерождения клеток кожи в раковые новообразования, называют предраковыми. В эту группу входят различные виды невусов, старческая кератома, трофические язвы, хронические инфекционные воспаления и др.
Как выглядит?
Внешние симптомы рака кожи довольно разнообразны и зависят от конкретного типа заболевания.
- Плоско-клеточный. Патология заключается в перерождении плоского эпителия – верхних слоев кожи, состоящих из плоских клеток. Новообразование возникает на любом участке тела в виде пятна красного цвета, покрытого твердыми чешуйками, легко кровоточит. Комковатые выпуклые разрастания часто болезненны при прикосновении.
- Базально-клеточный. Он составляет более половины всех проявлений рака кожи. Новообразование принимает вид долго не заживающей открытой раны или выпуклости, отличающийся от обычной кожи более темным цветом. Опухоль может беспокоить зудом или болью при прикосновениях.
- Меланома. Обычно развивается на лице, туловище или ногах и является наиболее злокачественным типом патологии. Как правило, о новообразовании сигнализирует резкое изменение цвета или размера родинки или ее части, сочащиеся выделения, болезненность или зуд.
- Аденокарцинома. Как правило, она появляется на тех участках кожи, где расположено большое количество потовых или сальных желез, – в подмышечных впадинах, паху, под молочными железами. На коже появляется небольшая папула, которая постепенно, очень медленно разрастается.
В отличие от меланом и плоско-клеточных образований, базально-клеточная форма развивается медленно и не метастазирует в другие части тела. Остальные разновидности патологии распространяют метастазы вначале по лимфоузлам, затем во внутренние органы.
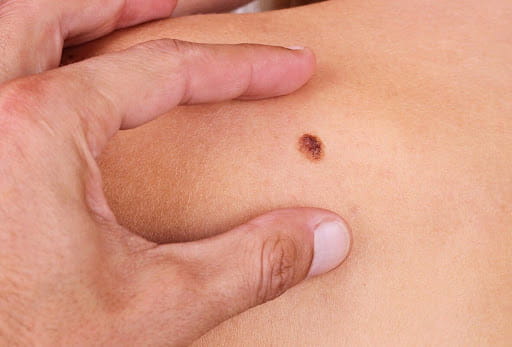
Необходимо срочно обратиться к врачу для обследования, если у вас появились следующие признаки рака кожи:
- красное пятно, блестящая бляшка или серо-желтый твердый узелок на коже;
- отсутствие дискомфорта на ранней стадии;
- появление зуда, покалывания, дискомфорта в дальнейшем;
- появление в середине новообразования маленькой мокнущей язвочки, иногда с кровоточивостью или коркой;
- рост новообразования;
- различимое при пальпации уплотнение в основании пятна без признаков воспаления.
При отсутствии лечения новообразование разрастается в глубину, проникая в мягкие ткани и разрушая их. В зависимости от локализации опухоль может поражать органы зрения или слуха, ткани головного мозга.
Как диагностируют заболевание
После осмотра пациента дерматоонколог назначает исследования и анализы для диагностики рака кожи и определения степени поражения тканей:
- цитологическое исследование мазка с поверхности язвы;
- биопсию опухоли для гистологического исследования пораженной ткани;
- биопсию лимфоузла по показаниям;
- УЗИ участка, на котором расположена опухоль, а также внутренних органов;
- рентгенограмму легких;
- компьютерную томографию и др.
Исследования внутренних органов необходимы, чтобы убедиться в отсутствии в них новообразований или метастазов.
Лечится ли заболевание?
Способ лечения рака кожи подбирается индивидуально. Современная медицина обладает обширным арсеналом методов, в числе которых:
- лучевой: для устранения первичной опухоли и метастазов местной локализации пораженные участки подвергают воздействию радиационного излучения, повреждающего клеточные структуры;
- хирургический: измененные ткани удаляют хирургическим путем;
- химический: пациенту вводят препараты, повреждающие клетки опухоли либо препятствующие их бесконтрольному росту;
- лазерный/криогенный: новообразования небольшого размера, расположенные рядом с костной или хрящевой тканью, удаляют лазером и криотерапией;
- фотодинамический: базально-клеточную опухоль, расположенную в области носа или глаз, подвергают облучению светом после введения фоточувствительного вещества, в результате пораженные клетки разрушаются.
Успех лечения зависит от особенностей и стадии рака кожи, размеров опухоли, а также наличия или отсутствия метастазов. Если пациент обращается к врачу на начальных стадиях болезни, то заболевание полностью излечивается в ста процентах случаев.
Часто возникающие вопросы
Заразен ли рак кожи при близком общении с больным?
Нет, заразиться раком кожи от больного человека невозможно. Это неинфекционное заболевание, поэтому опасность его передачи полностью отсутствует.
Опасен ли рак кожи?
Показатель смертности от рака кожи является одним из наиболее низких для всех типов онкологических патологий и составляет три человека на 100 тысяч населения. Однако при отсутствии лечения опухоль разрастается и дает метастазы в другие ткани и внутренние органы, что приводит к летальному исходу.
Как проявляется рак кожи?
Новообразование, в зависимости от вида и стадии болезни, может выглядеть как небольшой узелок, пятно или родинка, как язва или эрозия кожи, открытая или с плотной сухой корочкой. Любые образования, появляющиеся на коже, должны послужить поводом для визита к врачу, поскольку на поздних стадиях болезни успешное лечение не может быть гарантировано пациенту.

Инфекционное заболевание сепсис является очень опасным для человека. В прошлом оно заканчивалось летальным исходом в 80% случаев. Сегодня благодаря достижениям современной медицины этот показатель уменьшился, но продолжает оставаться достаточно высоким и составляет 30-40%.
Что представляет собой сепсис
Что такое сепсис простыми словами? Сепсис («гниение» в переводе с греч.) – это общее инфекционное заражение организма, распространение инфекции при котором происходит кровотоком. Заболевание поражает не отдельный орган, а весь организм.
Часто сепсис становится продолжением развития различных местных воспалений, например, фурункула, флегмоны, абсцесса, менингита, вызываемого менингококковой инфекцией, которая также может привести к развитию менингококкового сепсиса.
Пациенты, больные сепсисом, как правило, имеют иммунитет, ослабленный первичным воспалительным процессом. Именно на фоне сниженных защитных функций организма повышается риск развития сепсиса, как вторичного воспалительного процесса.
Классификация
Классификация сепсиса проводится по нескольким критериям:
По темпам развития:
- молниеносный – стремительное развитие с возможностью летального исхода в течение 1-2 суток;
- острый – продолжительность развития до 4 недель;
- подострый – продолжительность развития инфекции сепсиса 3-4 месяца;
- рецидивирующий – характерно чередование обострений и затуханий заболевания, продолжительность до полугода;
- хронический – продолжительность более года.
Формы сепсиса у взрослых вторичного типа по зоне локализации первичного очага:
- тонзиллогенный – развивается на фоне ангин, которые были вызваны стафилококками и стрептококками;
- акушерско-гинекологический – риск развития на фоне осложнений после аборта или родов;
- хирургический сепсис – занесение инфекции в кровь из послеоперационной раны;
- плевро-легочный – первичным очагом являются гнойные заболевания легких;
- уросепсис – очагами становятся органы мочеиспускательной системы;
- одонтогенный – связан с заболеваниями, развивающимися в зубочелюстной системе;
- кожный – гнойные заболевания кожи, а также глубокие повреждения кожных покровов (ожоги, инфицированные раны и т.д.);
- отогенный – развивается на фоне заболеваний уха (гнойный средний отит, например);
- риногенный – развивается на фоне распространения инфекций в организме из носовой полости;
- перитонеальный – локализация первичных очагов в органах брюшной полости.
Отдельно следует выделить неонатальный сепсис – системное инфекционное заболевание у новорожденных первых 28 дней жизни. Источником становится образование гнойного процесса в тканях и сосудах пуповины.
Симптомы и признаки сепсиса
Признаки и симптомы сепсиса у взрослых могут быть достаточно обширными и разнообразными. К общим признакам сепсиса относятся:
- повышенная температура тела;
- появление сильного озноба;
- образование местных гнойников;
- обильное потоотделение;
- бледность кожи и усталый, отрешенный вид;
- психоэмоциональные изменения – состояние эйфории или наоборот полная апатия и пассивность;
- гиперемированность лица.
При сепсисе можно наблюдать петехиальные кровоизлияния, которые образовываются на поверхности голеней и предплечий и имеют вид пятен или полос.
По симптомам сепсиса специалисты различают следующие формы:
- синдром системной воспалительной реакции;
- сепсис;
- тяжелый сепсис;
- септический шок.
Причины развития сепсиса
Главное условие развития гнойного сепсиса – попадание в организм пациента возбудителей инфекции (вирусов, грибков, бактерий). Иммунная система начинает активную борьбу с возбудителями, следствием чего и становится воспалительный процесс в организме – происходит массовое инфицирование гнилостными продуктами, образовавшимися в результате разрушения патогенных микроорганизмов. Ослабление иммунной системы приводит к тому, что она не справляется с задачей своевременной локализации патогенных организмов. Они попадают в кровотоки, в результате чего сепсис в крови разносится по всему организму, поражая все органы и системы.
Причины развития сепсиса кроются в создании в организме пациента ряда благоприятных условий:
- появление первичного источника инфекции;
- распространение патогенных возбудителей с потоками крови по всему организму;
- формирование вторичных очагов, которые также становятся источниками распространения инфекции по всему организму;
- развитие воспалительного процесса, как ответ иммунной системы на проникновении инфекции;
- ослабление иммунной системы и, как следствие, её неспособность локализовать инфекцию.
Факторы риска
Дополнительно факторами, которые увеличивают риск развития сепсиса, являются:
- расстройства и нарушения функционирования иммунной системы;
- неправильный подбор при лечении инфекций антибактериальных препаратов;
- несоблюдение правил асептики и антисептики при проведении оперативных вмешательств и при обработке гнойных ран.
Осложнения
Осложнения сепсиса могут быть очень серьезными.
- Септический шок – происходит нарушение функционирования всех органов и систем, нарушается кровоток и обмен веществ. Особая группа риска среди пациентов – люди с ослабленным иммунитетом и пожилые лица. Статистика летального исхода при данном осложнении достигает 50%.
- Тромбофлебит – происходит воспаление венозных стенок, которое сопровождается образованием тромбов. Пациент может испытывать при этом болевые ощущения в зонах поражения вен, на кожных покровах отмечается покраснение и появляется отек конечностей.
- Тромбоэмболия легочной артерии – в большинстве случаев развивается в качестве осложнения на фоне тромбофлебита. Происходит отрыв части тромба и попадание его по токам к крови сначала в сердце, а далее в легочные сосуды. Достигнув мелкого сосуда, тромб способен перекрыть его. Симптоматика может выражаться одышкой, посинением кончиков пальцев, губ и носа, появлением сильной боли в грудной клетке и за грудиной, снижением артериального давления, потерей сознания, обмороками и даже впадением в кому.
- Тромбоэмболия сосудов головного мозга – также одно из осложнений тромбофлебита, при котором часть тромба попадает в головной мозг. Для данного осложнения характерен отрыв тромба в ночное время. Тромбоэмболия данного типа сопровождается состоянием оглушенности и нарушением сознания у пациента, отмечается нарушение движений и чувствительности рефлексов, потеря ориентации во времени и пространстве. Симптоматика в некоторой степени напоминает менингит.
- Кровотечения – результатом поражения сосудов в различных органах могут открываться очаги кровотечения. У пациента появляется характерная бледность, слабость.
- Снижение массы тела – по статистике каждый пациент, страдающий этим заболеванием, теряет около 20% массы своего тела.
Когда следует обратиться к врачу
При появлении любых признаков или симптомов сепсиса рекомендуется обратиться к специалистам для консультации. В зависимости от формы и клиники сепсиса заболевание может лечиться в интенсивной терапии, инфекционном или терапевтическом стационаре, отделении реанимации. В АО «Медицина» (клиника академика Ройтберга) в центре Москвы вы найдете всех необходимых врачей.
Диагностика сепсиса
Диагностика сепсиса проводится с использованием целого ряда клинических и лабораторных методов исследования. Специалист назначает анализы при сепсисе и аппаратные исследования:
- общий анализ крови для определения общей картины по течению воспалительного процесса;
- посев крови (может выполняться многократно) позволяет учесть для лечения сепсиса жизненный цикл патогенных возбудителей;
- бакпосев из гнойного очага;
- выделение ДНК патогенного возбудителя методом ПРЦ;
- аппаратные исследования с целью выявления первичных очагов воспаления – УЗИ, рентген, МРТ, компьютерная томография и др.
Лечение сепсиса
Лечение сепсиса назначается в соответствии с установленным диагнозом и распространяется на первичный источник инфицирования. Важным фактором для выбора интенсивных методов терапии является присутствие риска летального исхода.
Основные методы лечения:
- внутривенное введение максимально возможных доз антибиотиков (учитывается чувствительность и индивидуальные особенности организма пациента);
- интенсивная терапия, направленная против токсикоза;
- стимулирование иммунной системы пациента, восстановление её функций.
Ключевым является устранение инфекции из первичных очагов. Антибиотики могут дополняться гормональной терапией. В некоторых случаях может требоваться вливания плазмы крови, глюкозы и глобулина.
Для пациента создаются условия изоляции и покоя. В качестве дополнительной терапии назначается специальная диета. В критических случаях питание пациента осуществляется внутривенно.
При наличии вторичных гнойных очагов для лечения сепсиса применяется хирургическое вмешательство – удаление гноя и промывание очагов специальными растворами, вскрытие абсцессов, хирургическое иссечение пораженных тканей вместе с прилегающими здоровыми.
Профилактика сепсиса
Главным методом профилактики сепсиса – является своевременное и правильное лечение инфекций, ставших причиной развития первичных очагов.
Второй важный момент – строгое соблюдение асептических и антисептических правил проведения любых медицинских операций.
Использование антибактериальных средств должно быть грамотным. Вирусы, грибы и микробы имеют свойство приспосабливаться. Неоправданное применение сильных антибиотиков ведет к тому, что инфекции адаптируются, становятся умней и бороться с ними становится сложней. Самолечение следует исключить принципиально. Лучшее решение – обращение к специалисту.
Как записаться к специалисту
Для записи на прием в АО «Медицина» (клиника академика Ройтберга) доступны следующие способы:
Все исследования проводятся на современном оборудовании, в максимально сжатые сроки. При назначении лечения врачи всегда применяют индивидуальный подход, позволяющий победить болезнь максимально щадящим способом для организма. Помните, что чем раньше вы обратитесь к врачу, тем более простым и коротким будет лечение.
На сайте клинике можно ознакомиться с информацией о стоимости предоставляемых услуг. Звоните, если у вас остались какие-то вопросы, мы поможем вам!
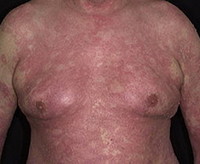
Генерализованный пустулезный псориаз – редкая разновидность тяжёлого течения псориаза с экссудативно-пролиферативными процессами в дерме, чередованием ремиссий и рецидивов. Клинически проявляется эритемой, на фоне которой высыпает пузырная сыпь, с течением времени превращающаяся в мелкие ярко-розовые пустулы. Высыпания не имеют предпочтения в локализации, сливаются между собой, регрессируя, вскрываясь, шелушась, инфильтрируя поражённые участки кожи. Основной диагностический критерий - наличие псориатической триады: феномена стеаринового пятна, терминальной плёнки, капельного кровотечения. Лечение направлено на купирование воспаления и подавление пролиферации.
МКБ-10
Общие сведения
Генерализованный пустулезный псориаз (болезнь Цумбуша) – хронический, рецидвирующий иммуноопосредованный дерматоз тяжёлого течения, представляющий опасность для жизни человека. В отличие от вульгарного псориаза, составляющего около 3% всех кожных заболеваний, пустулёзный псориаз широко не распространён. Он не имеет гендерной окраски, может дебютировать в любом возрасте, но преимущественно возникает в период полового созревания. Не обладая эндемичностью, пустулёзный псориаз даёт высокую заболеваемость в районах, где употребление в пищу «жирных» продуктов приводит к нарушениям липидного обмена (атерогенный профиль питания).
Первые упоминания о псориазе под именем «лепры», «псоры», «лихена» есть уже в трудах Гиппократа. Разновидности псориаза описывали А. Цельс, Р. Виллан, Д.Вильсон, однако объединил их в одно целое Ф. Герба в 1841 году. Пустулёзный псориаз первым описал австрийский дерматолог Цумбуш в 1910 году, дав своё имя этому дерматозу. В 1917 году под видом пузырного псориаза эту разновидность патологии описал немецкий врач А. Кисмайер, в нашей стране в 1965 году - профессор Л.Н. Машкиллейсон. Актуальность генерализованного пустулезного псориаза связана с возможностью летального исхода.

Причины
Единого мнения о причине возникновения и развития заболевания не существует. Известно, что генерализованный пустулёзный псориаз в 60% случаев возникает у пациентов, уже болеющих вульгарным псориазом, в 40% - развивается «спонтанно», на фоне полного благополучия. Если причина недуга в первом случае практически ясна – это неадекватная терапия вульгарного псориаза с «перебором» в дозировке и длительности применения цитостатиков, кортикостероидов, топических препаратов, вызывающая своеобразный аллергический контактный дерматит, то со «спонтанным» развитием патологии всё гораздо сложнее. Причина такого дебюта заболевания неизвестна.
Патогенез
Механизм развития не изучен до конца. В настоящее время в дерматологии основными считаются две теории: иммунная и обменная. Современные исследователи полагают, что наиболее вероятен иммунный механизм развития генерализованного пустулёзного псориаза с выраженным генетическим акцентом. Пусковым механизмом являются экзо-эндогенные «провокаторы» (наследственная предрасположенность, стресс, алкоголь, инфекция, лекарство, травма кожи).
Сбой в работе иммунитета происходит на клеточно-гуморальном уровне. В периферической крови нарушается соотношение иммунных комплексов, Т- и В-лимфоцитов, что приводит к сенсибилизации кожи, развитию реакции антиген-антитело. При этом роль антигена начинают играть, в том числе, клетки собственного эпидермиса. Параллельно нарушается внутриклеточная регуляция, вызывая гиперпролиферацию здоровой кожи. Агрессивное изменение поведения кератиноцитов способствует развитию воспаления в дерме, новой активации Т-лимфоцитов, заставляя их заново выполнять роль медиаторов воспаления, пролиферации. Так создаётся порочный круг, определяющий хроническое течение дерматоза.
В основе обменной теории патогенеза генерализованного пустулёзного псориаза лежит дислипидемия: низкий уровень ЛПВП (липопротеинов высокой плотности), высокий - общего холестерина, триглицеридов (ТГ), окисленно модифицированных липидов, ЛПНП (липопротеинов низкой плотности). При этом клетки кожи начинают секрецию специальных белков – цитокинов. В коже усиливаются ферментативные процессы, убыстряется цикл развития эпидермоцитов, активизируется процесс образования гиперкератоза. В пользу обменной теории свидетельствует тот факт, что при генерализованном пустулёзном псориазе выражен метаболический синдром, включающий дислипидемию в качестве основной составляющей.
Классификация
Единого мнения о классификации генерализованного пустулёзного псориаза нет. Некоторые авторы интерпретируют этот дерматоз, как конструктор, состоящий из 3-х составляющих: пустулёзного псориаза Цумбуша, генерализованного акродерматита Аллопо, герпетиформного импетиго. Однако акродерматит Аллопо, поражающий исключительно конечности, и герпертиформное импетиго, возникающее у беременных, по сути, являются самостоятельными нозологическими единицами. Поэтому, на наш взгляд, классифицировать болезнь Цумбуша можно только с точки зрения стадийности процесса. При этом выделяют следующие стадии заболевания:
- стадия прогрессирования – развитие воспалительного процесса, сопровождающегося высыпанием первичных элементов, зудом, шелушением;
- стационарная стадия – никаких изменений в клинической картине не происходит;
- стадия регресса – финал кожного процесса с регрессом первичных элементов, начинающимся с центра, с исходом в депигментацию.
Симптомы
Для генерализованного пустулёзного псориаза характерно острое начало: высокая температура, лихорадка, озноб, внезапное появление яркой гиперемии в любом месте кожного покрова. Эритематозное пятно горячее на ощупь, сопровождается чувством жжения кожи. Почти сразу же на фоне эритемы возникают первичные элементы воспалительного процесса – мелкие пузырьки, наполненные прозрачным содержимым, которые быстро мутнеют, трансформируясь в пустулы. Элементы сыпи начинают сливаться между собой в очаги псориатического воспаления, где пустулы вскрываются, подсыхают, образуют чешуйко-корки на поверхности элементов, начинают шелушиться. Очаги имеют тенденцию к периферическому росту, о чём свидетельствует яркий воспалительный венчик, лишённый чешуек, по периметру.
Так протекает стадия «созревания», прогрессирования заболевания. Вслед за ней наступает относительный покой. Очаги воспаления приобретают вид бляшек, новых элементов не появляется, кожа инфильтрирована, обильно шелушится. Это – стационарная стадия. Наконец, наступает стадия регресса, когда эритема и инфильтрация заметно уменьшаются, шелушение прекращается, бляшки начинают разрешаться с центра, по периферии возникает псевдоатрофический поясок. Исход регресса - депигментация.
При генерализованной форме пустулёзного псориаза поражаются ногти. Они утолщаются, становятся мутно-жёлтыми, крошатся, ломаются. На ногтевой пластинке появляются мелкие вдавления, ноготь становится похожим на исколотую иголкой пластину, напёрсток. Подногтевое пространство поражается пустулами, величиной с булавочную головку, визуально этот процесс напоминает масляное пятно. Часто происходит полная деформация (онихогрифоз), «растворение» ногтевой пластинки (онихолизис). Волосистая часть кожи головы поражается на «общих основаниях», волосы не изменяются, не выпадают.
От выраженности, скорости распространения патологического процесса зависит степень тяжести генерализованного пустулёзного псориаза, финалом которого может быть летальный исход. В связи с этим очень важным становится прогнозирование течения патологии с помощью PASI – специального индекса, рассчитываемого в баллах (всего 72) с учётом площади поражённой поверхности кожи, степени гиперемии, инфильтрации, шелушения. Тяжёлые формы оцениваются на 50 и более баллов.
Диагностика
Диагноз ставится на основании выявления специфической триады клинических симптомов, которые можно получить на отдельных бляшечных элементах распространённого процесса: стеариновое пятно при поскабливании чешуек на поверхности бляшки, терминальная плёнка под удалёнными чешуйками с проступающим сквозь неё капельным кровотечением. Учитывают симптом «напёрстка» ногтевых пластинок, «масляного пятна» в подногтевом пространстве; появление новых элементов в местах нарушения целостности кожного покрова в результате ссадины или травмы (симптом Кебнера). Дифференцируют генерализованный пустулёзный псориаз с себореей, красным плоским лишаём, розовым лишаём Жибера, нейродермитом, парапсориазом, токсикодермией.
Лечение генерализованного пустулёзного псориаза
Терапия болезни Цумбуша требует времени, терпения, настойчивости. Необходимо провести симптоматическое, противовоспалительное лечение, подавить пролиферацию с учётом степени тяжести и распространённости процесса. 50-балльные формы (и более) лечат стационарно, подбирая пациентам индивидуальный курс терапии. В лечении используют ретиноиды, иммуносупрессоры (циклоспорин), цитостатики (метотрексат), гепатопротекторы, ингибиторы фосфодиэстеразы (винпоцетин). Показаны плазмаферез, гемосорбция, селективная фототерапия. Купировать процесс полностью нельзя, но добиться длительной ремиссии возможно.
Формы с оценкой менее 50 баллов лечат амбулаторно. Применяют ретиноиды, витаминотерапию (D, С, Е), антигистаминные средства (клемастин), седативные препараты, ПУВА-терапию псориаза, гемодез, УФО. Наружно наносят кератолитики, гормональные мази. Показано климатолечение: Мацеста, Нафталан, Мертвое море. Прогноз относительно неблагоприятный, учитывая возможность летального исхода.
Читайте также:

