Лейкодерма что и как лечить
Обновлено: 19.04.2024
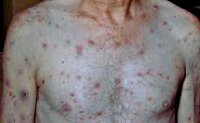
Вторичный сифилис — следующий за первичным период сифилиса, который характеризуется диссеминированной сыпью с большим полиморфизмом элементов (розеолы, папулы, везикулы, пустулы), поражением соматических органов, опорно-двигательного аппарата, нервной системы и генерализованным лимфаденитом. Диагностика вторичного сифилиса проводится путем выявления бледной трепонемы в отделяемом кожных элементов, пунктате лимфоузлов и спиномозговой жидкости; постановкой серологических реакций. Лечение включает пенициллинотерапию и симптоматическую терапию поражений внутренних органов.
Общие сведения
Период вторичного сифилиса начинается через 2-3 месяца после проникновения в организм бледных трепонем и связан с их попаданием в кровь и лимфу. По кровеносным и лимфатическим сосудам возбудители сифилиса разносятся во внутренние органы, лимфоузлы и нервную систему, вызывая их поражение. Под воздействием иммунного ответа организма бледная трепонема может образовывать споры и цисты, в которых она сохраняется в невирулентном виде, обуславливая развитие скрытого периода вторичного сифилиса. При снижении активности иммунных механизмов возбудитель способен снова трансформироваться в патогенную подвижную форму, вызывающую рецидив вторичного сифилиса.

Классификация вторичного сифилиса
Свежий вторичный сифилис — развивается после первичного сифилиса и проявляется обильной диссеминированной мелкой полиморфной сыпью, наличием твердого шанкра в стадии разрешения и полиаденитом. Продолжительность 2-4 месяца.
Скрытый вторичный сифилис — характеризуется исчезновением клинических симптомов и выявляется только положительными результатами серологических исследований. Длится до 3-х месяцев и более.
Рецидивный вторичный сифилис — происходит чередование рецидивов сифилиса со скрытыми периодами. Во время рецидивов опять появляется сыпь. Однако, в отличие от свежего вторичного сифилиса, она менее обильная, более крупная и располагается группами, образуя дуги, кольца, гирлянды и полукольца.
Симптомы вторичного сифилиса
Развитие вторичного сифилиса часто начинается с общих симптомом, сходных с проявлениями ОРВИ или гриппа. Это недомогание, повышение температуры, озноб, головная боль. Отличительной особенностью вторичного сифилиса является артралгии и миалгии, усиливающиеся в ночное время. Только через неделю после появления этих продромальных симптомов возникают кожные проявления вторичного сифилиса.
Высыпания вторичного сифилиса — вторичные сифилиды — отличаются значительным полиморфизмом. При этом они имеют целый ряд сходных характеристик: доброкачественное течение без периферического роста и разрушения окружающих тканей, округлая форма и четкое отграничение от окружающей их кожи, отсутствие субъективной симптоматики (изредка отмечается небольшой зуд) и островоспалительных признаков, заживление без образования рубцов. Вторичные сифилиды содержат большую концентрацию бледных трепонем и обуславливают высокую инфекционную опасность больного вторичным сифилисом.
Наиболее распространенной формой сыпи при вторичном сифилисе является сифилитическая розеола или пятнистый сифилид, проявляющийся округлыми бледно-розовыми пятнами диаметром до 10 мм. Обычно они локализуются на коже конечностей и туловища, но могут быть на лице, стопах и кистях. Розеолы при вторичном сифилисе появляются постепенно по 10-12 штук в день в течение недели. Типично исчезновение розеолы при надавливании на нее. К более редким формам розеолезной сыпи при вторичном сифилисе относятся шелушащаяся и приподнимающаяся розеолы. Первая имеет небольшое западение в центре и покрыта пластинчатыми чешуйками, вторая — возвышается над общим уровнем кожи, что делает ее похожей на волдырь.
На втором месте по распространенности при вторичном сифилисе находится папулезный сифилид. Наиболее типичная его форма лентикулярная, имеющая вид плотноэластичных папул диаметром 3-5 мм розового или медно-красного цвета. Со временем в центре папулы вторичного сифилиса начинается шелушение, которое распространяется на периферию. Характерен «воротничок Биетта» - шелушение по краю папулы в то время, как в центре оно уже закончилось. Разрешение папул заканчивается образованием длительно существующей гиперпигментации. К более редким формам папулезного сифилида относят себорейный, монетовидный, псориазиформный, мокнущий сифилид, папулезный сифилид ладоней и подошв, а также широкие кондиломы.
Редкой формой высыпаний вторичного сифилиса является пустулезный сифилид. Его появление обычно наблюдается у ослабленных пациентов (больных туберкулезом, наркоманов, алкоголиков) и свидетельствует о более тяжелом течении вторичного сифилиса. Пустулезный сифилид характеризуется наличием гнойного экссудата, который высыхает с образованием желтоватой корочки. Клиническая картина напоминает проявления пиодермии. Пустулезный сифилид вторичного сифилиса может иметь следующие формы: импетигинозную, угревидную, эктиматозную, оспенновидную, рупоидную.
При рецидивном вторичном сифилисе может наблюдаться пигментный сифилид (сифилитическая лейкодерма), появляющийся на боковой и задней поверхности шеи в виде округлых беловатых пятен, получивших название «ожерелье Венеры».
Кожные проявления вторичного сифилиса сопровождаются генерализованным увеличением лимфатических узлов (лимфаденитом). Увеличенные шейные, подмышечные, бедренные, паховые лимфоузлы остаются безболезненными и не спаяны с окружающими их тканями. Нарушение питания корней волос при вторичном сифилисе приводит к выпадению волос с развитием диффузной или очаговой алопеции. Часто отмечаются поражения слизистых оболочек ротовой полости (сифилис полости рта) и гортани. Последние обуславливают характерную осиплость голоса у больных вторичным сифилисом.
Со стороны соматических органов наблюдаются в основном функциональные изменения, которые быстро проходят при проведении лечения и отсутствуют в периоды скрытого вторичного сифилиса. Поражение печени проявляется ее болезненностью и увеличением, нарушением печеночных проб. Часто наблюдается гастрит и дискинезия ЖКТ. Со стороны почек возможна протеинурия и возникновение липоидного нефроза. Поражение нервной системы проявляется раздражительностью и нарушением сна. У некоторых пациентов с вторичным сифилисом наблюдается сифилитический менингит, легко поддающийся терапии. Возможно поражение костной системы с развитием остеопериоститов и периоститов, проявляющихся ночными болями преимущественно в костях конечностей и протекающих без костных деформаций. В отдельных случаях вторичного сифилиса могут наблюдаться отит, сухой плеврит, ретинит, нейросифилис.
Диагностика вторичного сифилиса
Разнообразная клиническая картина вторичного сифилиса диктует необходимость проводить исследования на сифилис у каждого пациента с диффузной сыпью, сочетающейся с полиаденопатией. В первую очередь это исследование отделяемого кожных элементов на наличие бледной трепонемы и постановка RPR-теста. Выявить бледную трепонему можно и в материале, взятом при пункционной биопсии лимфатического узла. Исследование цереброспинальной жидкости, полученной путем люмбальной пункции в период свежего вторичного сифилиса или рецидива, также часто выявляет наличие возбудителя.
При вторичном сифилисе у большинства пациентов отмечаются положительные серологические реакции (РИБТ, РИФ, РПГА). Исключение составляют лишь 1-2% случаев ложноотрицательных реакций, обусловленных слишком высоким титром антител, который можно понизить путем разведения сыворотки.
Клинические проявления со стороны внутренних органов могут потребовать дополнительной консультации гастроэнтеролога, уролога, окулиста, невролога, отоларинголога; проведения УЗИ органов брюшной полости, гастроскопии, фарингоскопии, УЗИ почек, рентгенографии легких и пр.
Дифференциальная диагностика вторичного сифилиса
Выраженный полиморфизм высыпных элементов при вторичном сифилисе обуславливает большой перечень заболеваний, с которыми необходимо проводить его дифференциальную диагностику. Это инфекционные заболевания, сопровождающиеся сыпью (краснуха, корь, сыпной тиф, брюшной тиф, ветряная оспа и др.), дерматологические заболевания (токсикодермия, псориаз, красный плоский лишай, туберкулез кожи, угри), грибковые заболевания (отрубевидный лишай, розовый лишай Жибера, кандидоз), инфекционных поражений кожи (вульгарная эктима, стрептококковое импетиго). Широкие кондиломы вторичного сифилиса необходимо дифференцировать от остроконечных кондилом, обусловленных ВПЧ. Поражения слизистой дифференцируют с афтозным стоматитом, лейкоплакией, глосситом, СКВ, ангиной, ларингитом, молочницей.
Лечение вторичного сифилиса
В терапии вторичного сифилиса применяются те же препараты, что и в лечении первичного сифилиса. При поражении соматических органов дополнительно используют симптоматические средства. Наиболее эффективным считается лечение вторичного сифилиса водорастворимыми пенициллинами, в ходе которого постоянно поддерживается необходимая концентрация пенициллина в крови. Но подобную терапию можно проводить только в стационарных условиях, поскольку требуется внутримышечное введение препарата каждые 3 часа.
Не соблюдение адекватной схемы лечения или достаточной продолжительности терапии приводит к дальнейшему развитию заболевания и его переходу в следующую стадию — третичный сифилис.
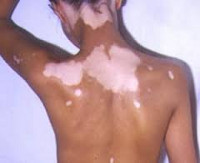
Лейкодерма – полиэтиологическое дерматологическое состояние, которое характеризуется нарушением образования и накопления или ускоренным разрушением пигмента на определенных участках тела. Проявляется наличием обесцвеченных участков кожных покровов. Размеры, количество и локализация участков зависят от причин расстройства. Диагностика лейкодермы основывается на результатах осмотра дерматолога и общего обследования организма больного, проводимого для выявления скрытых патологий. В некоторых случаях может потребоваться биопсия тканей из пораженных участков. Тактика лечения зависит от этиологии данного состояния, возможны как специфическая терапия провоцирующего заболевания, так и поддерживающие мероприятия в виде витаминотерапии и УФ-облучения.
Общие сведения
Лейкодерма не является отдельным кожным заболеванием, это симптом, свидетельствующий об общем или местном нарушении пигментного обмена. Состояние известно с глубокой древности, в некоторых культурах больные с подобными изменениями кожи признавались как отмеченные богами. Лейкодерма является очень распространенной дерматологической патологией, по некоторым данным от ее различных форм страдает от 5 до 8% населения планеты. Может быть как приобретенным состоянием, возникшим вследствие определенного образа жизни человека или воздействия на его организм различных факторов внешней среды, так и врожденным, генетически обусловленным. Последняя разновидность характеризуется особой сложностью в процессе лечения и нередко беспокоит пациента уже в раннем детстве. Половое распределение лейкодермы зависит от типа и формы патологии. Одни состояния встречаются только у мужчин (сцепленные с Х-хромосомой наследственные разновидности), другие могут одинаково часто поражать лиц обеих полов или несколько чаще возникать у женщин.

Причины лейкодермы
Оттенок кожи человека зависит от наличия в ней нескольких пигментов, главным из которых является меланин. Скорость образования этого соединения зависит от двух факторов – наличия в организме тирозина, служащего субстратом для образования меланина, и перерабатывающего фермента тирозиназы. При альбинизме, который рассматривается некоторыми дерматологами как крайний вариант лейкодермы, имеются дефекты в структуре тирозиназы. Фермент не работает, что обуславливает отсутствие синтеза меланина. При некоторых формах лейкодермы наблюдается аналогичный процесс – нарушается работа фермента, пигмент не синтезируется, в результате появляются обесцвеченные участки кожи.
Есть и иной механизм гипопигментации при этом дерматологическом состоянии. Меланин должен не только синтезироваться, но откладываться в особых клеточных включениях – меланосомах. Существуют факторы экзогенной и эндогенной природы, затрудняющие этот процесс. Под их влиянием при нормальном или даже повышенном синтезе меланина на определенных участках кожи не откладывается пигмент, что приводит к появлению очагов лейкодермы. Вариантом такого процесса может быть избирательная гибель меланоцитов кожи, обусловленная инфекционными агентами, иммунологическими нарушениями или воздействием некоторых химических веществ. Из-за повышенной скорости распада пигментных клеток не происходит их своевременная замена, что также провоцирует возникновение симптомов лейкодермы.
К вышеописанным нарушениям может приводить огромное количество разнообразных патологических состояний и неблагоприятных факторов. Наиболее часто лейкодерма возникает вследствие некоторых инфекционных заболеваний (сифилиса, лепры, определенных дерматомикозов), аутоиммунных состояний (системной красной волчанки, склеродермии), генетических патологий (болезни Вульфа, Ваандербурга и пр.). Кроме того, существуют формы так называемой профессиональной лейкодермы, провоцируемой воздействием некоторых промышленных химических веществ на организм. Отдельно обычно выделяют витилиго и идиопатические формы патологии. Кроме того, к развитию лейкодермы могут приводить некоторые глистные инвазии, нарушения иммунитета и эндокринные расстройства.
Классификация лейкодермы
Современная классификация лейкодермы в дерматологии основана на этиологии этого состояния. Однако даже общепринятый перечень разновидностей не может охватить абсолютно все формы патологии. Из-за этого в отдельный тип выделяют идиопатическую лейкодерму, относя к ней все формы и разновидности состояния с неустановленной причиной. Данная классификация наиболее полно и объективно разделяет различные группы лейкодермы по причинам их появления. Удобство классификации заключается еще и в том, что лейкодермы, входящие в определенную группу, характеризуются сходством клинической симптоматики – это позволяет дерматологу только по внешнему виду больного примерно определить перечень возможных этиологических факторов. Чаще всего у пациентов выявляются следующие виды лейкодермы:
- Инфекционная лейкодерма – гипохромия, обусловленная воздействием на кожу различных микроорганизмов, которые могут либо прямо поражать меланоциты, либо нарушать местный метаболизм в тканях настолько, что в них затрудняется синтез и накопление пигмента. К этому типу относят сифилитическую и лепрозную лейкодерму, а также гипопигментацию вследствие различных форм лишая.
- Иммунная лейкодерма – в эту группу исследователи включают витилиго и некоторые другие аутоиммунные состояния (склеродермию, волчанку), которые могут сопровождаться нарушением пигментации кожи. Причинами иммунной лейкодермы также становятся иммунологические нарушения, возникающие на фоне глистных инвазий. Объединяющим фактором является поражение меланоцитов собственной иммунной системой.
- Токсическая лейкодерма обусловлена местным или общим воздействием некоторых химических веществ, в том числе лекарственных препаратов. К этой группе относится так называемая профессиональная гипохромия, которая возникает у сотрудников определенных химических производств при длительном воздействии промышленных токсинов.
- Врожденная лейкодерма имеет генетические причины или (реже) вызывается внутриутробным поражением. Характеризуется разнообразием симптоматики, нередко помимо кожных нарушений у больных встречаются пороки развития и другие нарушения.
- Послевоспалительная лейкодерма часто возникает на фоне рубцовых изменений после ожогов, а также при длительно протекающих кожных заболеваниях воспалительного характера (например, при экземе).
- Идиопатическая лейкодерма включает в себя все формы патологии с не выявленными или неясными причинами.
Симптомы лейкодермы
Основным проявлением лейкодермы является нарушение пигментации кожных покровов на различных участках тела. Характер нарушений пигментации различается в зависимости от формы и причин состояния. Так, при инфекционной сифилитической лейкодерме обесцвечивание кожи происходит в основном на шее, туловище, иногда лице и может иметь три клинические формы: сетчатую, мраморную и пятнистую. В первом случае участки депигментации состоят из множества мелких волокнистых очагов, напоминающих кружева, во втором – из беловатых точек с нечеткими контурами, имеющих тенденцию к слиянию. Пятнистая сифилитическая лейкодерма характеризуется образованием отдельных круглых очагов гипохромии с четкими контурами и практически одинакового размера.
Лепрозная лейкодерма часто возникает на руках, бедрах, спине и ягодицах. Ее особенностью является формирование круглых очагов поражения с четкими границами. Очаги после своего появления могут долгие годы сохраняться без изменений. Иммунные формы гипохромии, развивающиеся при системной красной волчанке, склеродермии и глистной инвазии, часто сопровождаются не только очаговой потерей пигмента, но и шелушением или атрофией кожи. При правильно проведенном лечении инфекционной или аутоиммунной лейкодермы выраженность кожных проявлений снижается, поскольку исчезает фактор, оказывающий негативное воздействие на меланоциты или метаболизм пигментов. Аналогичная картина наблюдается в случае химической или токсигенной гипохромии – зачастую центральным элементом лечения этих форм становится устранение провоцирующего фактора, само по себе позволяющее снизить выраженность кожных проявлений.
Врожденные формы лейкодермы имеют разнообразные симптомы, которые во многом определяются основным заболеванием. Кожные проявления (очаги депигментации различных размеров и форм) могут сочетаться с нарушениями со стороны других органов и систем. Послевоспалительная лейкодерма характеризуется появлением гипохромии на тех участках кожи, которые подверглись ожогам, псориазу или себорее. Нередко в центре очага с пониженной пигментацией можно обнаружить рубцовые изменения. Локализация пигментных нарушений зависит от расположения предшествовавших воспалительных поражений кожи. При этих формах лейкодермы, а также при витилиго восстановление нормальной окраски кожных покровов может быть сильно затруднено, нарушения сохраняются на протяжении многих лет.
Диагностика лейкодермы
Лейкодерму достаточно легко определить при обычном осмотре кожных покровов пациента, однако для выяснения ее причин может потребоваться целый комплекс различных клинических исследований. При осмотре кожи больного выявляются участки депигментации различной формы, размеров и локализации, в некоторых случаях очаги окружены ободком гиперпигментации (компенсаторная реакция организма). При подозрении на инфекционный характер лейкодермы производится общий анализ крови, в котором могут определяться неспецифические признаки воспаления (лейкоцитоз, увеличение СОЭ). Эозинофилия может указывать на наличие глистной инвазии. Для определения возбудителя также могут быть назначены серологические анализы: реакция Вассермана, тест на наличие лепры и другие.
Путем изучения основных показателей крови пациента и некоторых диагностических тестов можно выявить не только воспалительную, но и иммунную лейкодерму. Например, при волчанке определяют наличие антинуклеарных антител. Немаловажную роль в диагностике лейкодермы играет опрос больного и тщательное изучение анамнеза, поскольку при токсигенных и послевоспалительных формах этого дерматологического состояния именно предшествующие заболевания чаще всего обуславливают аномалии пигментации. Для более точного определения лейкодермы и ее дифференциации от некоторых форм лишая используют ультрафиолетовую лампу Вуда.
В спорных случаях могут прибегать к биопсии кожи из очагов пониженной пигментации и ее гистологическому исследованию. В зависимости от формы и причин лейкодермы в очагах могут выявляться признаки воспаления, рубцовая ткань, отек дермы или изменения эпидермиса. В наиболее распространенных случаях депигментации обычно отмечаются аномалии меланоцитов – они либо вовсе отсутствуют, либо имеют структурные изменения (низкое количество меланосом, деформации отростков). При некоторых врожденных формах лейкодермы используют генетические тесты.
Лечение лейкодермы
Терапия лейкодермы сводится к устранению причин, которые привели к нарушению пигментации кожи. При инфекционных формах используют антибиотики, при аутоиммунной патологии применяют иммуносупрессивные и цитостатические средства, при глистных инвазиях назначают противоглистные препараты. При токсической лейкодерме специального лечения может не потребоваться, в некоторых случаях достаточно обеспечить прекращение контакта больного с токсическим веществом. Это возможно путем смены рода деятельности (при работе на химических производствах) или отмены (замены) некоторых лекарственных средств. Сложнее всего поддаются лечению формы лейкодермы, обусловленные наследственными факторами, а также витилиго – при последнем некоторые специалисты практикуют пересадку нормально пигментированной кожи пациента, взятой с другой части тела, на очаги гипохроматоза.
Поддерживающая терапия может значительно улучшить состояние кожных покровов больного и ускорить восстановление нормальной пигментации. Назначают общие и местные формы витаминов А, Е, РР и группы В, витаминно-минеральные комплексы с содержанием цинка и меди. По некоторым данным обогащение рациона тирозином также способствует уменьшению симптомов лейкодермы, поэтому в питании больных должны присутствовать яйца, морепродукты, печень, овсяная и гречневая крупы. Из специфических методик, применяемых в дерматологии, используется ПУВА-терапия – обработка кожных покровов особыми фотоактивными веществами с последующим ультрафиолетовым облучением. Важно учитывать, что некоторые формы лейкодермы реагируют на УФО увеличением степени депигментации, поэтому подобные техники следует назначать с осторожностью.
Прогноз и профилактика лейкодермы
Прогноз лейкодермы относительно жизни пациента всегда благоприятный – данное дерматологическое состояние никогда не создает угрозу летального исхода или тяжелых осложнений, на это способны лишь сопутствующие пороки развития при врожденных формах и синдромах. Относительно выздоровления и восстановления нормальной пигментации кожных покровов прогноз чаще неопределенный даже в случае относительно легких токсигенных форм заболевания. Врожденные и иммунные разновидности лейкодермы, а также витилиго крайне тяжело поддаются лечению. Профилактика включает в себя употребление богатых тирозином продуктов, защиту кожи от ультрафиолетового излучения и избегание контакта с химическими веществами, способными вызвать депигментацию.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Лейкодерма - как лейкоциты, лейкемия и лейкопластырь - термин греческой этиологии, и leukos означает «белый». Хотя, согласитесь, если не знать, в чем суть лейкодермы, то название этой кожной болезни (по созвучию с раком крови - лейкемией) выглядит зловеще.
Может быть, именно поэтому дерматологи в случаях с лейкодермой часто употребляют и такие названия, как гипопигментация, гипохромия или же гипомеланоз.
В окраске кожи – пигментации – участвует четыре пигмента, но основную роль играет всем нам известный меланин. Его синтез и накопление происходит в особых клетках – меланоцитах. Исходным «материалом» меланогенеза является незаменимая аминокислота тирозин. Тирозин поступает в организм извне, но под воздействием гормонов гипофиза и фермента фенилаланин-4-гидроксилазы может образовываться из имеющейся в белках мышечных тканей аминокислоты L-фенилаланина. Когда в этом сложнейшем биохимическом процессе случается какой-либо сбой, кератиноциты (основные клетки эпидермиса) перестают получать меланин, и наступает дисхромия – нарушение кожной пигментации. Одним из таких нарушений является уменьшение количества меланина или его полное отсутствие в коже – лейкодерма.

[1], [2], [3], [4]
Код по МКБ-10
Причины лейкодермы
Несмотря на то, что биохимический механизм нарушения кожной пигментации - нарушения метаболизма аминокислот - науке известен, причины лейкодермы во многих случаях остаются невыясненными.
По мнению одних специалистов, гипомеланоз является вторичной дисхромией. Другие различают гипохромию первичную, вторичную, а также приобретенную и врожденную. И на сегодняшний день причинами данного заболевания большинство из них считают различные дерматологические воспаления, а также расстройства нервной или эндокринной систем организма. Некоторые врачи-дерматологи все причины возникновения лейкодермы делят на две группы. К первой группе отнесены все инфекции, а ко второй – неизвестные причины…
Первичной формой гипомеланоза является химическая гипохромия и лекарственная лейкодерма. Химическая лейкодерма, которую также называют профессиональной – диагноз тех, кто вынужден в процессе производственной деятельности постоянно иметь дело с химическими веществами, негативно действующими на кожу. К примеру, гипопигментацию могут вызывать гидрохинон и его производные, которые используются в производстве резины, пластиков и красителей. А причина лекарственной гипохромии – воздействие каких-либо медицинских препаратов.
Первичной лейкодермой является такая распространенная дерматологическая патология, как витилиго. Выяснением точных причин витилиго специалисты занимаются до сих пор, а пока приняты две версии этиологии этой формы гипохромии: врожденная (то есть генетическая) и аутоиммунная.
Среди врожденных форм лейкодермы, которая проявляется в детском возрасте, а во взрослом бесследно исчезает, следует отметить ахроматическое недержание пигмента или гипомеланоз Ито. Данная патология выявляет себя бесцветными пятнами различной формы, которые разбросаны по всему телу и образуют всевозможные «рисунки», имеющие четкие границы. К достаточно редким аутосомно-доминантным формам первичного гипомеланоза относятся также неполный альбинизм (пиебалдизм) и полный альбинизм, с которыми людям приходится мириться всю жизнь.
Вторичная лейкодерма – не самостоятельное заболевание, а лишь один из симптомов или последствий другой патологии. Вот, к примеру, сифилитическая лейкодерма, которая, как правило, проявляется через полгода после заражения этой венерической болезнью, относится к именно к вторичным гипохромиям. И потеря пигмента меланина кожными высыпаниями при поражении организма возбудителем сифилиса бледной трепонемой является ключевым признаком вторичного сифилиса.
Аналогичная ситуация и с лепрозной лейкодермой. Симптом лепры (проказы) - розово-красные пятна с «ободком», которые с течением этого инфекционного заболевания бледнеют, а затем теряют окраску и атрофируются. А пигментные леприды (пятна на коже) при туберкулоидной лепре с самого начала болезни гораздо светлее остальной кожи.
К счастью, причина вторичной гипохромии в большинстве случаев более прозаична. Обесцвеченные пятна на кожных покровах появляются там, где были высыпания различного характера у людей, страдающих такими дерматологическими заболеваниями, как кератомикозы (лишай чешуйчатый, разноцветный, розовый), себорейная экзема, трихофития, псориаз, парапсориаз, очаговый нейродермит и др. То есть потеря меланина на определенных участках кожи – результат их первичных поражений.
Типичные симптомы так называемой солнечной лейкодермы, этиологически также связанной с другими кожными болезнями (чаще всего с лишаями), проявляются депигментированными пятнами, которые приходят на смену различным высыпаниям под воздействием солнечных лучей. Кстати, многие дерматологи убеждены в том, что ультрафиолетовые лучи способствуют регрессированию кожных высыпаний, хотя обесцвеченные пятна остаются на коже очень долго, но они уже не беспокоят пациентов шелушением и зудом.

[5], [6], [7]
Симптомы лейкодермы
Главный симптом лейкодермы - появление на коже обесцвеченных пятен различных форм, размеров, оттенков и локализации. В некоторых случаях края лишенных меланина участков кожи бывают обрамлены более интенсивно окрашенной «каймой».
Симптомы сифилитической лейкодермы включают такие разновидности, как кружевная (сетчатая), мраморная и пятнистая. В первом случае мелкие депигментированные пятна сливаются в сетку, которая располагается на шее и носит название «ожерелье Венеры». При мраморном сифилитическом гипомеланозе белесые пятна не имеют четких границ и как бы «расплываются». А пятнистая сифилитическая лейкодерма проявляется в виде большого количества практически одинаковых по размеру светлых пятен круглой или овальной формы на фоне кожи более темного цвета. Эти пятна могут быть как в области шеи, так и на коже других частей тела.
Локализация симптомов лепрозной лейкодермы - бедра, поясница, ягодицы, руки. Эта гипохромия ведет себя по-разному: она может оставаться годами без каких-либо изменений, может захватывать новые участки тела, а может сама по себе исчезать с возможностью отдаленных рецидивов.
Симптом лейкодермы при хронической системной красной волчанке присущ дискоидной форме этого аутоиммунного заболеваниям. В третьей стадии волчаночного дерматоза по центру высыпаний появляются белые пятна с характерной рубцовой атрофией.
Лейкодерма склеродермическая (склеро-атрофический лихен) является вторичной дисхромией и проявляется в виде небольших светлых пятен, локализованных в основном на шее, плечах и верхней части грудной клетки. Пятна белого цвета могут возникать на месте высыпаний и расчесов при нейродермите (атопическом дерматите). И это, пожалуй, один из немногих случаев, когда после успешного лечения этого неврогенно-аллергического заболевания кожи ее нормальный цвет восстанавливается - постепенно и без всякого медикаментозного воздействия.
А вот восстановление нормальной пигментации обесцвеченных участков кожи при витилиго - случай редкий. При этом гипомеланозе, который не вызывает никаких иных симптомов, бесцветные участки кожи имеют четко обозначенные границы, и типичными местами их локализации являются верхняя часть грудной клетки, лицо, кисти рук с тыльной стороны, стопы, локтевые и коленные суставы. С прогрессированием болезни площадь гипопигментации увеличивается, вовлекая в патологический процесс волосы, растущие на пораженных участках кожи.
В числе симптомов такого редкого вида лейкодермы, как пиебалдизм, то есть неполный альбинизм - наличие на теменной части головы пряди совершенно белых волос, белесых пятен на лбу, на грудной клетке, в области коленных и локтевых суставов, а также темных пятен на участках обесцвеченной кожи живота, плеч и предплечий.
Вероятно, всем известны внешние симптомы альбинизма, который ближе к аномалиям, чем к болезням. Но кроме очевидных признаков у альбиносов наблюдаются нистагм (непроизвольные ритмичные движения глазных яблок), светобоязнь, а также функциональное ослабление зрения одного или обоих глаз (амблиопия) из-за врожденного недоразвития зрительного нерва. По оценкам ученых, частота возникновения альбинизма в мире составляет примерно один человек на 17 тыс. А больше всего людей с этой врожденной формой лейкодермы появляется на свет в Африке – южнее пустыни Сахары.
Диагностика лейкодермы
В определении дерматологической патологии при сифилисе или волчанке основное – диагностика данных заболеваний. Диагностика лейкодермы базируется на комплексном обследовании пациентов, которое включает тщательный осмотр кожных покровов, развернутый биохимический анализ крови, дерматоскопию, дифференциацию клинической картины болезни, сбор анамнеза, в том числе ближайших родственников. Также врач обязательно выясняет, какие медпрепараты принимал человек, и связь его работы с химическими веществами.
Обследование кожных покровов при первичной или вторичной лейкодерме позволяет дерматологу определить характер гипомеланоза и выявить его этиологию.
Вспомогательный метод в диагностике лейкодермы - люминесцентная диагностика с помощью лампы Вуда, которая дает возможность обнаружить невидимые очаги поражения. Правда, по словам самих врачей, люминесцентная диагностика применима лишь при подозрении на лишай, и верный диагноз при гипохромии она гарантировать не может.

[8], [9], [10], [11], [12], [13]
Сифилис характеризуется длительным течением заболевания и определенной стадийностью.
Заражение возбудителем сифилиса (бледная трепонема или Treponema pallidum) происходит преимущественно половым путем.
При непосредственном соприкосновении слизистой оболочки структур урогенитального тракта во время незащищенного секса.
Инкубационный период (время с момента проникновения бледной трепонемы в организм до появления первых клинических признаков заболевания) в среднем длится 2-3 недели.

После чего на половых органах (реже полость рта после занятия оральным сексом) появляется твердый шанкр – первичный сифилис.
Он представляет собой безболезненное изъявление слизистой оболочки в виде кратерообразного углубления.
Без проведенного адекватного лечения, направленного на уничтожение возбудителя сифилиса, инфекционный процесс переходит во вторичную стадию.
Она характеризуется тем, что появляются
красные пятна при сифилисе
В этой статье мы подробно разберем, какие могут пятна при сифилитической инфекции.
Вы узнаете, где могут располагаться элементы и как их отличить от других заболеваний.
Расскажем, что делать, если появились подозрительные пятна у взрослого или ребенка.
Подробно разберем, какие анализы сдавать при появлении симптомов, и, какой врач занимается лечением патологии.
Пятна на коже могут появляться как при вторичном, так и при первичном сифилисе.
Это может быть в случае нетипичного течения заболевания.
Пятна при первичном сифилисе
Для первичного сифилиса характерным является формирование твердого шанкра в области проникновения возбудителя инфекции.
В редких случаях (атипичное течение заболевания) может появляться красное пятно в горле.

Пятна в горле при сифилисе
Пятнистая сыпь, ярко красного цвета может появляться на слизистой:
- Небных дужек
- Миндалин
- Язычка
Это своеобразный аналог появления шанкра.
Сыпь во рту появляется только, если инфекция проникла в организм этим путем.
Редко подобную сыпь наблюдают у детей при бытовом заражении.
Сифилис миндалин и слизистой оболочки рта без образования изъязвления чаще бывает у женщин после незащищенного орального секса.
Сифилис сегодня является одним из самых опасных и распространенных в России венерических заболеваний. Что бы поставить диагноз женщинам, гинеколог смотрит на симптомы и жалобы пациента.

О том какие симптомы сифилиса
у мужчин и женщин рассказывает
подполковник медицинской службы,
врач Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием венеролога | 900.00 руб. | |
| Микрореакция на сифилис качественно (RPR) | 1 д. | 500.00 руб. |
Локализация пятен при вторичном сифилисе
Давайте уточним, в каком месте возникают сифилитические пятна.
Образования могут появляться по всему телу.
Но, наиболее часто проявляются в определенных местах.
Это является отличительной особенностью сыпи при сифилисе и учитывается врачом при диагностике.
Выделяют следующие места расположения пятен:
- 1. Спина и живот
- 2. Плечи
- 3. Шея и грудь
- 4. Лицо и лоб
Это наиболее типичные места расположения элементов.
Стоит отметить, что пятна можно обнаружить и на других участках тела.
Редко пятна появляются на ногах.
Это считаться нетипичной локализацией и может затруднить диагностику.
Важно! Если Вы обнаружили на коже подозрительные пятна, следует немедленно обратиться к врачу.
Обязательно стоит пройти диагностические мероприятия.
Какие пятна могут быть при сифилисе?
Сифилис часто проявляется яркими элементами розового или красного цвета.
По морфологическому признаку, наиболее часто выявляют два вида пятен при вторичном сифилисе.
Это такие элементы, как:
Реже встречаются другие образования, например лейкодерма.
Разберем подробнее эти элементы.
Обычно при вторичной стадии заболевания образуются небольшие пятна на теле при сифилисе.
Они имеют красное или розовое окрашивание, размеры до 5 мм в диаметре не выступают над поверхностью кожи.
При надавливании пальцем исчезают после чего вновь появляются.
Такие элементы сыпи называются розеолы.
Четкой излюбленной локализации розеол при вторичном сифилисе нет.
Они могут обнаруживаться на коже туловища, конечностей, лица.
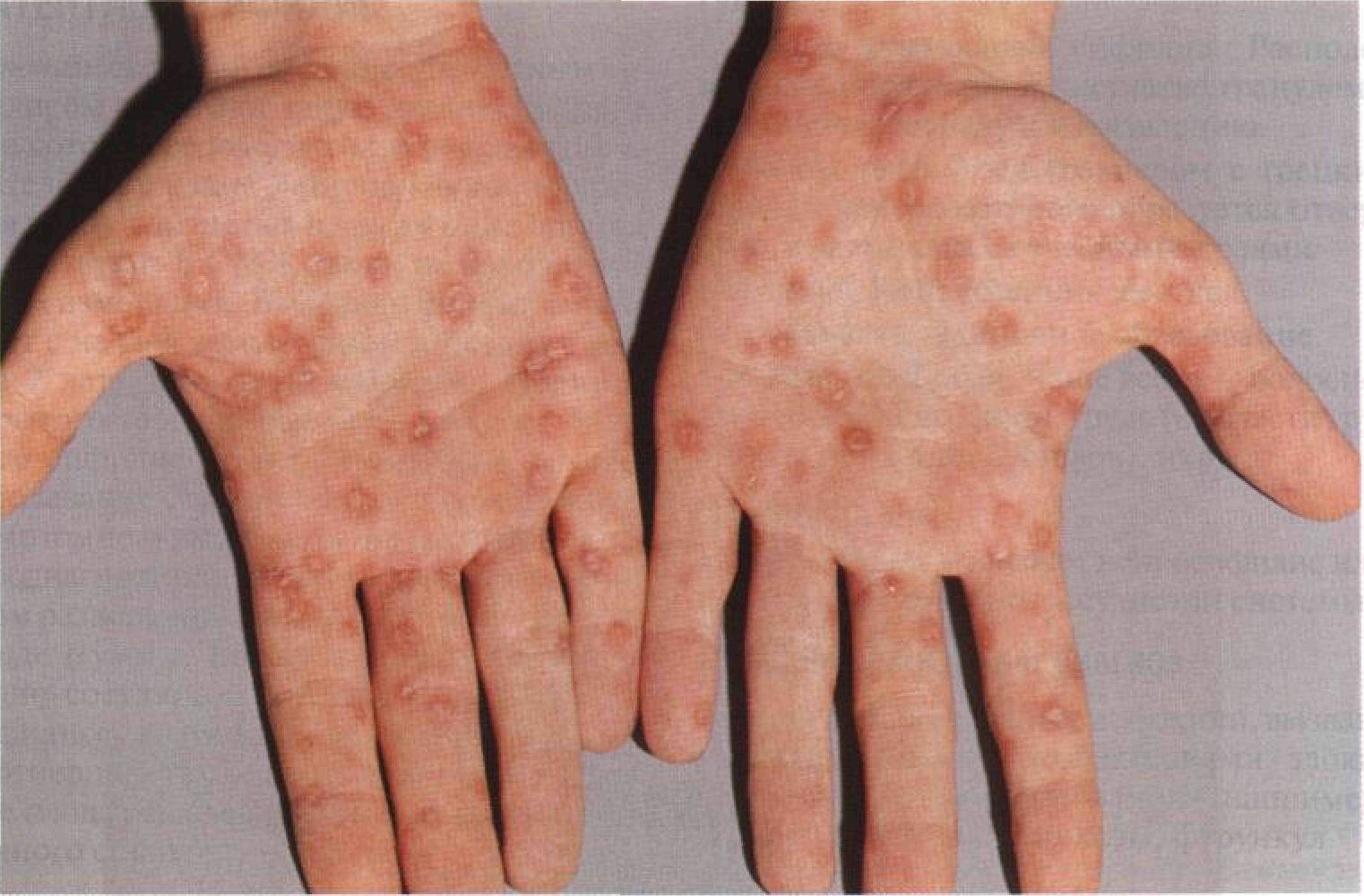
Часто пятна на коже при сифилисе формируются на груди и шее, что получило название «ожерелье Венеры».
Несколько реже на развитие вторичной стадии инфекции указывают папулы.
Они представляют собой насыщенно красные пятна при сифилисе, которые обычно выступают над кожей и не исчезают при надавливании.
Какие пятна сифилиса имеют нехарактерные свойства?
Вследствие особенностей течения инфекционного процесса, индивидуальных особенностей организма человека или свойств бледной трепонемы, классическая розеолезная сыпь при сифилисе может не развиваться.
При этом на коже появляются высыпания, которые имеют определенные особенности:
- I. Белые пятна. При сифилисе попадание патогенных бактерий в кожу может сопровождаться нарушением функциональной активности меланоцитов. Это клетки, которые вырабатывают пигмент, отвечающий за окраску кожи. Такие пятна не имеют воспалительной природы. Они характеризуются белым цветом, различной формой и размерами.

- II. Атипичная локализация сыпи, которая может указывать на сифилис. Пятна на ногах развиваются реже, но при их расположении на коже сгибательных поверхностей суставов могут появляться мокнутия (выделение серозной жидкости из элемента сыпи). Они сопровождаются болевыми ощущениями и выделением значительного количества микроорганизмов.
Белые пятна при сифилисе
Белые пятна на коже больного сифилисом появляются спустя 6-8 месяцев на второй стадии заболевания, при вторичном затяжном или «рецидивном» сифилисе.
Рассмотрим подробнее эти элементы, чем они отличаются и что делать при появлении пятен такого характера.
Как мы уже писали, данные элементы называются сифилитические лейкодермы или «ожерельем Венеры».
Пятна представляют собой ограниченные участки депигментации размером с зерно или монету, не выступают над поверхностью кожи и не причиняют беспокойства человеку.
Сифилитическая лейкодерма напоминает кружево.
Основная локализация подобных образования, это шея.
Может встречаться лейкодерма и на других участках кожи:
Часто на данные образования инфицированный человек не обращает особого внимания.
Внимание! Белые пятна не доставляют особого беспокойства, не болят и не чешутся.
В зависимости, сливаются ли пятна или нет, различают следующие виды сифилитической лейкодермии:
- пятнистую (без сливания)
- сетчатую (сливаются частично)
- мраморную (полное сливание)
Чаще белые пятна при сифилисе возникают у женщин.
Доказано, что в пятнах не присутствует возбудитель сифилиса, бледная трепонема.
Механизм образования лейкодермии точно не известен.
Считается, что нарушается синтезирование меланина под воздействием инфекции.
По другой версии, нарушение пигментации происходит в результате поражения нервной системы с нарушением питания кожи и разрушением пигмента.
Сифилитическая лейкодерма обратима, исчезает на фоне лечения в течение 2 - 3 месяцев.
Бывают ли коричневые пятна при сифилисе?
Редко, но можно наблюдать и коричневатые пятна на коже.
Давайте разберем, когда они могут появиться.
Коричневые пятна при сифилисе, также как и белые, являются нарушением пигментации кожи при сифилитической лейкодерме.
Появляются при вторичном «рецидивном» сифилисе.
Окраска пятен с гиперпигментацией может быть – от желтовато-бурого до темно-коричневого цвета.
Через 2–3 недели на данных участках кожи появляются светлые гипопигментированные пятна, округлой или овальной формы.
Пятна при сифилисе у детей
Если у ребенка появились пятна, это всегда должно насторожить.
Разберем особенности пятен при сифилисе и как отличить их от других заболеваний.
Появление сыпи при сифилисе у детей происходит во второй этап развития болезни.
Это признак вторичного сифилиса.
Сифилитическая сыпь у детей напоминает сыпь при детских инфекциях (ветрянка, корь, краснуха).
Также как и при детских инфекциях сопровождается температурой, в течение 1-5 дней.
Как же отличить сифилитические высыпания от сыпи другой этиологии?
Главной отличительной чертой является:
- 1. длительность высыпаний – от 2-3 недель до нескольких месяцев
- 2. волнообразным течением – периоды высыпаний сменяются периодами обманчивого благополучия в течение всего вторичного периода
Сыпь у детей, как и у взрослых может быть разной окраски.
В зависимости от характера элементов, различают следующие виды сифилитической сыпи:
- розеолезная – пятна по 2-3 мм
- папулезная – узелки от 1мм до 1см
- пустулезная – наличие гнойничков
После приема антибиотиков, количество сыпи может уменьшаться.
Важно! При обнаружении подобных высыпаний у ребенка, следует обязательно пройти анализы на сифилис.
Педиатры редко назначают этот анализ.
В результате, ребенок не получает лечения и заболевание прогрессирует.
Стоит понимать, что ребенок может заразиться не только от родителей, но и контактным путем.
Например, если источник заболевания есть среди его окружения или в дошкольном учреждении.
Сифилис может передаваться:
- Через посуду
- Посредством общей питьевой воды
- При тесном контакте (маленькие дети)
При отсутствии правильного лечения, данный вид сифилиса переходит в третичный!
Инфекция крайне опасна, может привести к поражению внутренних органов, инвалидности и смертельному исходу.
Лечение пятен при сифилисе у детей проводится только при помощи длительной антибиотикотерапии.
При необходимости проводится госпитализация.
Сифилис без появления пятен
Очень редко вторичный сифилис может протекать без образования пятен.
Это значительно ухудшает выявляемость заболевания.
А человек остается заразным для окружающих (для вторичного сифилиса характерна возможность инфицирования человека контактно-бытовым путем).

Сегодня для своевременного выявления сифилиса проводится скрининоговое лабораторное исследование для всех пациентов лечебных учреждений перед поступлением в стационар.
Появились пятна: что делать
Если обнаружены любые признаки, подозрительные на сифилис, следует обратиться к специалисту.
Помните! Самолечением заниматься не стоит, это чревато развитием осложнений.
Пятна при сифилисе: к какому врачу обратиться
Причина развития пятен у мужчин и женщин почти всегда одна – инфекция.
Частая причина инфицирования – незащищенный половой акт.
Лечением таких заболеваний занимаются врачей нескольких специальностей.
Это дерматовенеролог, гинеколог и уролог.
При тяжелом течении инфекции, необходим комплексный подход.
Венеролог – главный врач в лечении сифилиса.
При воспалении мочевого пузыря, уретры или нарушении половой функции – подключается уролог.
У женщин часто необходима консультация гинеколога.
Инфицирование приводит к бесплодию, нарушению менструального цикла и другим проблемам.
Если выявлены сифилитические пятна у ребенка, может потребоваться консультация педиатра.
Для лечения и проведения диагностики при любых пятнах, можно записаться на прием в нашу специализированную клинику.
Собственная лаборатория обеспечивает быстрое проведение диагностики.
Своевременная диагностика обеспечит назначение адекватного лечения.
Важно! Мы выполняем все виды диагностики сифилиса на любой стадии.
Анализы можно сдать на анонимных условиях, а результат будет готов максимально быстро.
При любом подозрении на сифилис, обращайтесь к автору этой статьи – венерологу, урологу в Москве с 15 летним опытом работы.
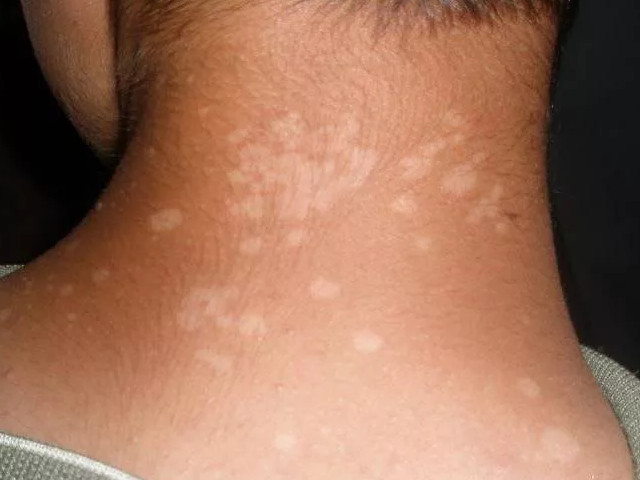
Ожерелье Венеры – один из признаков вторичного периода сифилиса.

По-другому его называют сифилитическая лейкодерма.
Ожерелье Венеры фото:

Как выглядит ожерелье Венеры
Ожерелье Венеры – не отдельная болезнь, а один из симптомов сифилиса.
Во вторичном периоде у пациентов развивается сифилитическая лейкодерма.
По-другому её называют пигментный сифилид.
Это нарушение пигментации кожных покровов.
В классическом варианте появляются гипопигментированные светлые пятна.
Они образуются на коже с признаками гиперпигментации.
За счет такого контраста эти пятна отчетливо визуализируются.
Наиболее частая локализация пигментного сифилида – задняя и боковая поверхность шеи.
Отсюда и название данного симптома.
Если посмотреть на фото ожерелья Венеры у женщин, то светлые пятна будто находятся по окружности шеи.
Выделяют три разновидности пигментного сифилида.
Наблюдается отчетливо выраженная контрастность между участками кожи с усиленной и ослабленной пигментацией.
Зоны гиперпигментированных участков широкие.
Светлые пятна обычно небольшие.
Расположены обособленно, без слияния.
Зоны гиперпигментации узкие.
Пятна светлого цвета, наоборот, большие, сливаются между собой.
Отмечается минимальная контрастность между участками гипо- и гиперпигментации.
Кожа выглядит как грязная.
Несмотря на то, что симптом называют ожерельем Венеры, далеко не всегда пятна появляются исключительно на шее.
Они также могут образования на:
- груди
- верхних конечностях
- в подмышечной области
Встречается симптом ожерелье Венеры далеко не у всех пациентов с сифилисом.
У женщин наблюдается чаще, чем у мужчин.
Почему появляется ожерелье Венеры на шее
Ученые до сих пор точно не знают механизма формирования пигментного сифилида.
Есть несколько теорий, объясняющих данный синдром.
Основная гласит, что это нейродистрофический процесс.
То есть, изменение пигментации кожи связано с повреждением нервной ткани.
Об этом свидетельствует частое сочетание ожерелья Венеры с нейросифилисом.
Почти всегда обнаруживаются сопутствующие изменения в спинном мозге.

Кроме того, при биопсии кожи и гистологическом исследовании отмечается, что в зоне локализации участков нарушенной пигментации повреждены нервы.
В них выявляются глубокие дегенеративные процессы.
Остальные морфологические изменения кожи соответствуют таковым при сифилитической розеоле.
Другая теория объясняет появление пигментаций нарушением функции надпочечников.
К изменению окраса кожи на различных её участках приводит как увеличение, так и понижение уровня глюкокортикоидных гормонов.
Когда появляется ожерелье Венеры
Сифилитическая лейкодерма появляется через 4-6 месяцев после заражения.
Инкубационный период сифилиса составляет около 1 месяца.
Затем в течение 1-1,5 месяца существует сифилитический шанкр.
После этого может в течение 1-2 месяцев болезнь протекать в скрытой форме.
Первые симптомы вторичного сифилиса возникают в среднем через 4 месяца после инфицирования.
Иногда ожерелье Венеры становится одним из начальных признаков вторичного сифилиса.
В иных случаях другие элементы сыпи появляются раньше.
Появляется пятнистый сифилид постепенно.
Вначале в различных частях тела формируются очаги гиперпигментации.
Эти участки кожи темнее, чем другие.
Интенсивность пигментаций может быть различной.
Иногда кожа становится желтовато-коричневой.
В иных случаях – почти черной.
Только через 2-3 недели на фоне гиперпигментаций формируются светлые пятна.
Они вначале мелкие, но затем растут по периферии.
Увеличиваются в среднем до 1-2 сантиметров.
Располагаются пятна на разном расстоянии друг от друга.
Но у одного пациента по величине приблизительно одинаковые.
Количество пятен у разных больных значительно отличается.
У одних пациентов их 10-20 штук.
У других – огромное количество, не поддающееся подсчету.
При ожерелье Венеры в пятнах не отмечается признаков воспаления.
Нет никаких субъективных ощущений у пациента (боли, зуда, жара и т.д.).
Может ли ожерелье Венеры быть первым симптомом
Сифилитическая лейкодерма иногда может быть первым проявлением сифилиса.
В случае заражения половым путем это невозможно.
Потому что тогда вначале развивается первичный сифилис.
Появляется эрозия на половых органах.
Она также может сформироваться на других участках тела.
Увеличиваются лимфатические узлы.
Только во вторичном периоде появляется пигментный сифилид.
Но иногда первичная стадия заболевания отсутствует.
Это возможно, если заражение происходит не во время секса, а парентеральным путем.
Тогда болезнь сразу манифестирует со вторичной стадии.
В данном случае ожерелье Венеры вполне может проявиться в качестве одного из начальных признаков патологии.
Ожерелье Венеры и сопутствующие симптомы
У сифилиса множество симптомов.
Но далеко не все они появляются одновременно с ожерельем Венеры.
Чаще всего в этот же период появляется сифилитическая алопеция.
Он характеризуется выпадением волос на голове.
Существует три формы плешивости при сифилисе:
Это патогномоничный симптом сифилиса.
При других заболеваниях такого вида облысения не бывает.
Волосы на голове выглядят как изъеденная молью шуба.
Очаги облысения локализуются в основном на затылке, темени, у висков.
Обычно они расположены хаотично.
Средний диаметр «лысых» очагов – от одного до полутора сантиметров.
Они имеют правильную круглую форму.
Нет склонности к слиянию в крупные очаги.
Обычно они расположены обособленно.
Выпадают не все волосы.
К этому синдрому также относят симптом Фурнье.
Так называют плешивость, возникающую на бороде, усах, лобке и бровях.
Ещё одним симптомом является признак Пинкуса.
Ресницы выглядят как ступеньки.
Потому что они выпадают постепенно, по мере распространения патологического очага.
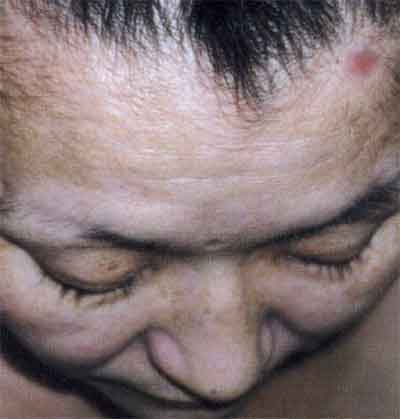
Отрастают тоже постепенно, что и отражается в «лестничной» структуре.
Выпадение волос может происходить при сифилисе равномерно.
Начинается облысение с висков.
В редких случаях человек полностью теряет волосяной покров.
Выпадают даже пушковые волосы, брови и ресницы.
Представляет собой сочетание двух вышеописанных форм у одного пациента.
Алопеция при сифилисе проходит самостоятельно в течение 3 месяцев.
А под действием лечения – через 2 недели.
За такой короткий срок волосы, конечно же, не отрастают.
Но прекращается их выпадение.
Как часто связано с поражением сифилисом нервной системы
При появлении ожерелья Венеры обнаруживаются:
- патологические изменения в спинномозговой жидкости
- дистрофические поражения периферических нервов в зоне формирования пятен
Но с нейросифилисом пятнистый сифилид сочетается редко.
Потому что поражение нервной системы происходит обычно не ранее чем через 2 года от начала заболевания.
В то время как ожерелье Венеры появляется на теле через 4-6 месяцев, а исчезает в среднем через полгода-год.
То есть, через год-полтора после заражения его уже нет.
Дифференциальная диагностика при ожерелье Венеры
Опытный врач всегда знает, как отличить ожерелье Венеры от других заболеваний.
Дифференциальную диагностику ожерелья Венеры в медицине проводят с такими патологиями:
- вторичная лейкодерма после лечения дерматологических заболеваний (псориаза, красного плоского лишая)
- псевдолейкодерма
- витилиго
- невус Сеттона
- нейрофиброматоз
Вторичная лейкодерма выглядит так же, как сифилитическая.
Но у неё локализация может быть другой.
Пятна часто неравномерные.
Они могут появляться на обычной, а не гиперпигментированной коже.
Помогают разобраться в диагнозе и анамнестические данные.
В анамнезе у пациента лечение псориаза или других кожных заболеваний.
Псевдолейкодерма при отрубевидном лишае.
Это заболевание, вызванное условно-патогенными грибами.
На светлой коже появляются красноватые пятна.
На темной коже они выглядят как белые.

Темной может быть кожа на фоне инсоляции.
При этом участки, пораженные отрубевидным лишаем, не загорают.
Отличается отрубевидный лишай локализацией.
Пятна обычно формируются на груди и спине, волосистой части головы.
Хотя в ряде случаев расположение совпадает с ожерельем Венеры.
При отрубевидном лишае иногда наблюдаются субъективные ощущения (зуд), в то время как при сифилитической лейкодерме они отсутствуют.
Витилиго – это депигментированные участки кожи.
Отличается от пигментного сифилида длительным течением.
Пятна сохраняются годами.
Они полностью белые.
Волосы на пораженных участках тоже лишены пигмента.
Невус Сеттона – это крупная родинка, возле которой есть гипопигментированные пятна.
Отличается от ожерелья Венеры отсутствием правильной округлой формы элементов.
Участок лишенной пигмента кожи расположен всегда вокруг невуса, чего нет при сифилисе.
Развивается патология постепенно.
Она прогрессирует месяцами.
В то время как сифилитическая лейкодерма появляется за 2-3 недели.
Пятна «кофе с молоком» появляются при нейрофиброматозе первого типа.
Это наследственное заболевание.
Оно манифестирует ещё в детском возрасте.
Помимо пятен наблюдается множество других симптомов, которых нет при сифилисе.
Это искривление позвоночника, нарушения речи, увеличение окружности головы и т.д.
Анализы крови при ожерелье Венеры
Сифилис диагностируют с помощью лабораторных анализов.

Какие бы ни были на теле человека ожерелья или другие внешние проявления этой инфекции, они не являются достаточным основанием для установления диагноза.
По симптомам сифилитическую инфекцию можно лишь заподозрить.
В дальнейшем требуется подтверждение.
Для этого используются различные исследования:
Подтверждение диагноза обычно возможно после двух разных положительных тестов на сифилис.
Первый считается скрининговым.
Второй – подтверждающим.
На том сроке, на котором появляется ожерелье Венеры, большинство анализов на сифилис уже покажут эту инфекцию, если она присутствует в организме.
Методы исследования направлены на обнаружение антител к бледной трепонеме.
Они могут использоваться как скрининговые.
При положительном результате необходимо подтверждение с помощью трепонемного теста.
Ожерелье Венеры: как лечить
Наличие ожерелья Венеры говорит о том, что у пациента вторичный ранний сифилис.
Лечение проводится препаратами пенициллина.
Схемы используются разные.
Наиболее удобная для пациента схема предусматривает использование дюрантных пенициллинов.
Они обладают длительным действием.
Поэтому используются 1 раз в неделю.
Всего нужно сделать 3 инъекции.
Разовая доза – 2,4 млн ЕД.
Применяются и другие препараты.
Это Бициллины 1, 3 и 5, прокаин-пенициллин, новокаиновая и натриевая соль пенициллина.

Препараты короткого действия не слишком удобны для амбулаторного лечения.
Поэтому чаще врачи отдают предпочтение препаратам среднего или длительного действия.
Как быстро проходит при лечении и без лечения
Ожерелье Венеры исчезает без лечения.
Но происходит это только через полгода-год после формирования сифилитической лейкодермы.
Если назначить лечение, этот процесс обычно не ускоряется.
Ожерелье Венеры слабо реагирует на специфическую терапию.
Поэтому нередко оно сохраняется даже после проведённого успешного лечения.
То есть, когда анализы на сифилис показывают отрицательный результат.
Ожерелье Венеры: куда обращаться
Появление ожерелья Венеры может говорить о том, что у вас сифилис.
Чтобы узнать это, обратитесь к венерологу нашей клиники.

Наши услуги:
- осмотр, оценка состояния пациента, установление предварительного диагноза
- обследование на сифилис (анализы крови)
- расшифровка результатов диагностических тестов
- при подтверждении сифилиса – назначение лечения
В большинстве случаев терапия проходит амбулаторно.
При необходимости обследование и лечение может быть выполнено анонимно.
При появлении симптома ожерелье Венеры обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.
Читайте также:

