Легкие тени под глазами характерны при холере при обезвоживании
Обновлено: 24.04.2024
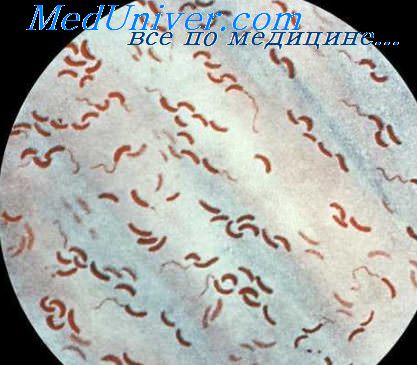
Диагностические критерии холеры. Принципы современного лечения холеры
Диагноз холеры при ее типичном течении с выраженным обезвоживанием и характерным видом больного не представляет большого затруднения, особенно когда уже были случаи с ее бактериологическим подтверждением. Наиболее ответственной является диагностика первых случаев холеры, которые требуют обязательного бактериологического подтверждения диагноза - выделения культуры холерного вибриона из кишечного содержимого или рвотных масс с точной ее идентификацией. Легкие формы холеры даже при начавшейся эпидемической вспышке должны иметь бактериологическое подтверждение диагноза, который занимает обычно 36-48 ч (при круглосуточной работе лаборатории). В части случаев возникает необходимость бактериологического исследования на холеру трупного материала (отрезка тонкой кишки).
Существуют серологические методы диагностики холеры (РА, РНА, определение вибриоцидных антител в сыворотке крови и др., включая экспресс-методы), но решающего значения в установлении диагноза холеры они не имеют. Они могут быть использованы только для решения частных задач эпидемиологического анализа.
Принципы современного лечения холеры
Все больные холерой, подозрительные на нее и вибриононосители подлежат обязательной госпитализации. Для этой цели в период эпидемической ситуации создают госпитальную базу с дифференцированным профилем стационаров. Главное значение имеют госпитали для больных с клинически выраженной холерой, которые должны быть обеспечены современными возможностями для диагностики и лечения больных. В них должен работать персонал наиболее профессионально подготовленный. Лечение холеры должно начинаться немедленно и быть направлено на восстановление водно-электролитных потерь и кислотно-щелочного состояния (первичная регидратация) и на коррекцию продолжающихся потерь воды и солей (корригирующая регидратация).
Первичная регидратация по своей сути является реанимационным мероприятием, поэтому тяжелых больных (IV степени обезвоживания и некоторых с III степенью) следует сразу направлять в отделение (палаты) интенсивной терапии. На догоспитальном этапе, а также в стационаре при I и II степенях обезвоживания регидратацию проводят введением растворов внутрь. Для этой цели разработаны глюкозо-солевые растворы (глюкоза ускоряет всасывание) -«глюкосолан», «цитроглюкосолан», «регидран», «оралит». Водно-солевые потери до начала лечения необходимо восполнять в течение 2-4 ч. При рвоте растворы вводят через назогастральныи зонд. Лечение заканчивают после полного прекращения диареи.
Время перехода со струйного на капельное введение раствора зависит от улучшения клинической симптоматики, ее динамики и определения параметров гомеостаза до начала и во время лечения (удельный вес плазмы крови, Ht, pH, BE, количество калия, хлора, натрия). В.И. Покровский (1996 г.) подчеркивает необходимость слежения за динамикой болезни в целом, чтобы избежать двух крайностей: недостаточной регидратации и гипергидратации. Об этом свидетельствует и наш опыт во время лечения больных холерой в Астрахани в 1970 г. Регидратационная корригирующая терапия после выведения больного из гиповолемического шока должна быть адекватной продолжающимся потерям жидкости и солей, что достигается точным измерением объема испражнений и рвотных масс за 4-6-часовые интервалы, регистрируемым в специальной реанимационной карте больного, куда вносят сведения об объеме выделяемой мочи и основных параметрах гомеостаза, а также показатели АД, ЧСС, ЧДД. С учетом этих данных планируется объем вводимой жидкости на следующие 4-6 ч.
В лечении больных холерой антибиотики не имеют решающего значения, но они существенно повышают его эффективность, уменьшают объем водно-солевых потерь, длительность диареи и реконвалесцентного вибрионовыделения. Наибольшая эффективность признана за тетрациклинами и левомицетином.
Перед выпиской из стационара после выздоровления проводят посевы кала в течение трех дней подряд и однократный посев желчи (порций В и С) в связи с возможным сохранением возбудителя в желчевыделительной системе.
Что такое дизентерия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Шигеллёзы, или дизентерия — это группа острых/хронических заболеваний, вызываемых бактериями рода Шигелла, которые поражают желудочно-кишечный тракт (преимущественно дистальный отдел толстой кишки). Манифестные формы (клиническая картина) дизентерии: синдром общей инфекционной интоксикации, синдром поражения желудочно-кишечного тракта (дистальный колит), синдром обезвоживания. При отсутствии адекватного лечения приводит к серьёзным осложнениям и хронизации.
Возбудитель дизентерии
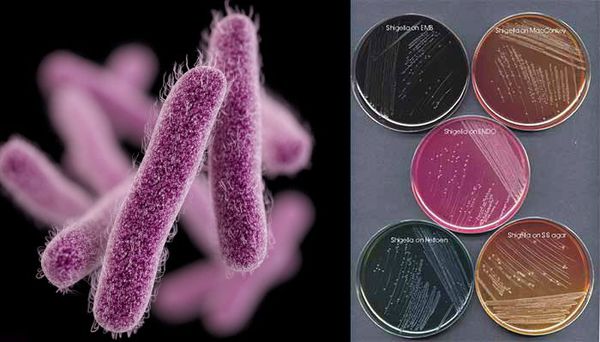
семейство — кишечные бактерии (Enterobacteriaceae)
род — Шигелла (Shigella)
виды — 4 основных:
- Dysenteriae (серовары — шигелла Григорьева-Шига, Штутцера-Шмитца, Ларджа-Сакса);
- Flexneri (Флекснера);
- Boydii (Боудии);
- Sonnei (Зонне).
Являются факультативно-анаэробными (способны существовать как при наличии, так и при отсутствии кислорода), граммотрицательными, неподвижными палочками. Хорошо растут на обычных питательных средах.
Имеют О-антиген (серологическая специфичность) и К-антиген (оболочечная структура). Клеточная стенка частично состоит из эндотоксина (липополисахарида), высвобождающегося при гибели микроорганизма. Бактерии вида Shigella Dysenteriae серовара Григорьева-Шига продуцируют высокоактивный цитотоксин, который нарушает синтез белка рибосомами клеток кишечного эпителия. Цитотоксин в совокупности с энтеротоксином (усиливающим секрецию жидкости и солей в просвет кишки) и нейротоксином (оказывающим нейротоксическое действие на сплетения Ауэрбаха) образует экзотоксином — токсин, выделяемый в процессе жизнедеятельности шигелл (Цитотоксин + энтеротоксин + нейротоксин = экзотоксин). Также у данной группы микроорганизмов происходит выделение гемолизинов — веществ, разрушающих эндотелий капилляров и вызывающий ишемию в тканях кишечника).
Факторы патогенности шигелл (механизм приспособления бактерий):
- адгезия (прикрепление к слизистой оболочке кишечника);
- инвазия (проникновение в эпителиальные клетки слизистой оболочки толстого кишечника);
- токсинообразование;
- внутриклеточное размножение.
Тинкториальные свойства (особенности микроорганизмов при окрашивании): быстро изменяют чувствительность к антибактериальным препаратам. Характерна высокая выживаемость во внешней среде (в воде, почве и пище при комнатной температуре сохраняются до 14 дней, в канализационных стоках — до 30 дней, при благоприятных условиях могут быть жизнеспособны до 4 месяцев). Способны к размножению в пищевых продуктах. При воздействии УФО (ультрафиолетового облучения) погибают за 10 минут, в 1% феноле — за 30 минут, при кипячении — мгновенно.
Интересная особенность: чем выше ферментативная активность возбудителя дизентерии, тем ниже вирулентность (минимальная доза возбудителя, способная заразить человека) и наоборот. [3] [6]
Эпидемиология
Антропоноз (повсеместное распространение).
Источник инфекции — человек (больной, носитель и лица с субклинической формой заболевания).
Минимальная инфицирующая доза для бактерии Григорьева-Шига — 10 микробных тел в 1 грамме вещества, для Флекснера — 10 2 бактерий, для Зонне — от 10 7 .
Длительное время в РФ превалировали случаи заражения, вызванные шигеллой Флекснера 2а, однако в настоящее время ввиду широкого развития туризма длительного преобладания какой-либо формы нет.
Механизм передачи — фекально-оральный (пищевой, водный, контактно-бытовой), из них преимущественно:
- Григорьева-Шига (контактно-бытовой путь);
- Зонне (с молоком и молочными продуктами);
- Флекснера (водный путь);
- Дизентериа (пищевой путь).
Наибольшую опасность представляют работники питания и водоснабжения. Больные заразны с начала болезни (конца инкубационного периода) и до трёх недель болезни.
Иммунитет непродолжителен и моноспецифичен (вырабатывается только к одному серотипу, который вызвал заболевание). [1] [4] [5]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы дизентерии
Инкубационный период — от 1 до 7 дней.
Начало заболевания острое (развитие основных синдромов наблюдается в первые сутки заболевания), характерна лихорадка постоянного типа.
Что такое сальмонеллез? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Сальмонеллёз — это острое инфекционное заболевание желудочно-кишечного тракта с возможностью дальнейшей генерализации процесса (распространением заболевания по всему организму). Причина развития сальмонеллёза — различные серотипы бактерий рода Salmonella. К клиническим характеристикам сальмонеллёза относят синдром общей инфекционной интоксикации, синдром поражения желудочно-кишечного тракта (гастрит, энтерит), синдром обезвоживания, гепатолиенальный синдром (увелечение печени и/или селезёнки) и иногда синдром экзантемы (высыпания).
Возбудитель
семейство — кишечные бактерии (Enterobacteriaceae)
род — Сальмонелла (Salmonella)
Существует 7 подвидов (более 2500 сероваров). Наиболее актуальные серовары: typhimurium, enteritidis, panama, london.
Представлены следующей антигенной структурой:
- О-антиген (соматический, термостабильный);
- H-антиген (жгутиковый, термолабильный);
- К-антиген (поверхностный, капсульный);
- Vi-антиген (антиген вирулентности — степень способности штамма вызвать заболевание; является компонентом О антигена);
- М-антиген (слизистый).
К факторам патогенности (механизмам приспособления бактерий) относятся:
- холероподобный энтротоксин — интенсивная секреция жидкости в просвет кишки;
- эндотоксин (липополисахарид) — общее проявление интоксикации;
- инвазия — заражение.
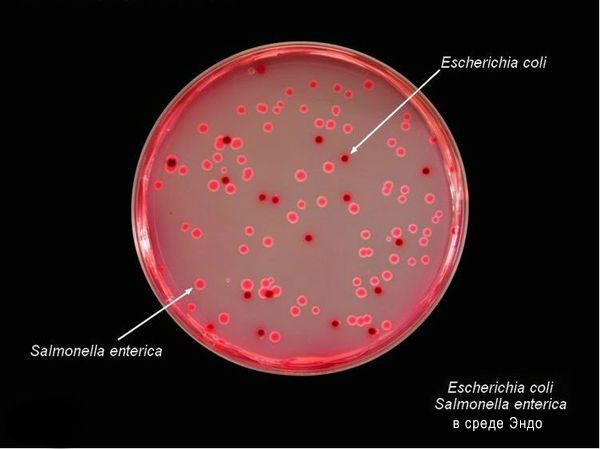
Тинкториальные свойства: разлагают глюкозу и маннит, образовывая кислоту и газ, продуцируют сероводород. Грамм-отрицательные палочки подвижны, спор и капсул не образуют. Растут на обычных питательных средах, образуя прозрачные колонии, на мясо-пептонном агаре с образованием колоний голубоватого цвета, на среде Эндо образуют прозрачные розовые колонии, на среде Плоскирева — бесцветные мутные, на висмут-сульфитном агаре — чёрные с металлическим блеском.
Высокоустойчивы во внешней среде (без агрессивных воздействий), активно размножаются в мясе и молоке (до 20 суток), в воде сохраняют жизнесособность до 5 мес., в почве — до 9 мес., в комнатной пыли — до 6 мес., в колбасе — до 1 мес., в яйцах — до 3 мес., в фекалиях сохраняются до 4 лет. При 56 °C погибают через 3 минуты, при кипячении мгновенно. Сальмонеллы, которые находятся в куске мяса массой 400 гр и толщиной до 9 см, погибают при его варке за 3,5 часа. Соление и копчение оставляет сальмонелл в живых. Воздействие кислот и хлорсодержащих дезинфицирующих средств вызывает их гибель. В последнее десятилетие появились штаммы сальмонелл, устойчивые ко многим антимикробным препаратам. [2] [5]
Эпидемиология
Зооантропоноз, распространённый повсеместно.
Источники инфекции: домашние животные (сами не болеют), птицы, человек (больной и носитель).
Резервуары инфекции и причина эпидемических вспышек сальмонеллеза: грызуны, дикие птицы, тараканы, улитки, лягушки, змеи.
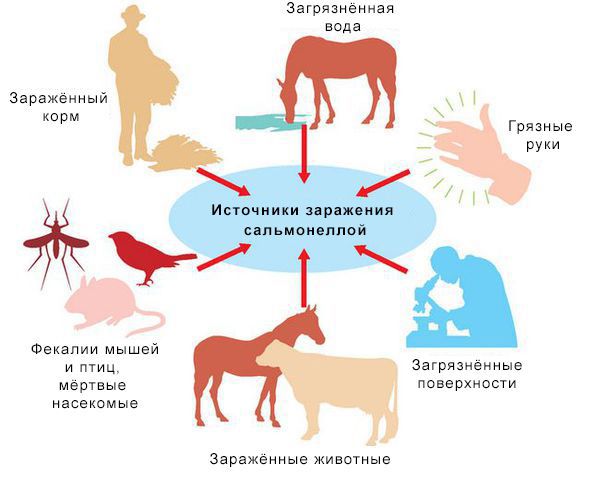
Механизм передачи: фекально-оральный (пути — алиментарный, т. е. через органы ЖКТ, водный, контактно-бытовой). В основном источниками заражения являются птицы, яйца и молочные продукты. Инфицирующая доза 10*5-10*8 микробных тел.
Факторы риска
- детский возраст до 5 лет;
- возраст до 12 месяцев, особенно высока вероятность заболеть без грудного вскармливания;
- иммунодефицит (в основном у младенцев и лиц старше 65 лет, а так же у пациентов с ВИЧ в стадии СПИДа, принимающих иммунодепрессивные препараты);
- регулярный приём препаратов, снижающих кислотность желудка;
- употребление сырого и недостаточно термически обработанного мяса, молочных продуктов и яиц;
- частый контакт с животными с несоблюдением правил гигиены;
- посещение стран с низким уровнем жизни.
В России в 2016 г. заболеваемость была – 26 на 100 тыс. населения, у детей в до 14 лет – 71 на 100 тыс. Для сравнения в США среднегодовая заболеваемость — 15 на 100 тыс. (1,35 миллиона заболеваний, 26 500 госпитализаций и 420 смертей ежегодно). Иммунитет строго типоспецифичен (возможно многократное инфицирование различными штаммами) и непродолжителен [2] [6] [9] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы сальмонеллеза
Инкубационный период — от 6 часов (при алиментарном заражении) до 3 суток. При внутрибрюшном заражении (искусственно) — до 8 дней.
Начало заболевания острое (т. е. развитие основных синдромов происходит в первые сутки заболевания).
Холера – это острая кишечная инфекция, возникающая при поражении человека холерным вибрионом. Холера проявляется выраженной частой диареей, обильной многократной рвотой, что приводит к значительной потере жидкости и обезвоживанию организма. Признаками дегидратации служат сухость кожных покровов и слизистых, снижением тургора тканей и сморщивание кожи, заострение черт лица, олигоанурия. Диагноз холеры подтверждается результатами бактериологического посева каловых и рвотных масс, серологическими методиками. Лечение включает изоляцию холерного больного, парентеральную регидратацию, терапию тетрациклиновыми антибиотиками.
МКБ-10
Общие сведения
Холера – особо опасная инфекция, вызываемая энтеропатогенной бактерией Vibrio cholerae, протекающая с развитием тяжелого гастроэнтерита и выраженным обезвоживанием вплоть до развития дигидратационного шока. Холера имеет тенденцию к эпидемическому распространению и высокую летальность, поэтому отнесена ВОЗ к высокопатогенным карантинным инфекциям.
Наиболее часто эпидемические вспышки холеры регистрируются в странах Африки, Латинской Америки, Юго-Восточной Азии. По оценкам ВОЗ, ежегодно холерой заражается 3-5 млн. человек, около 100-120 тыс. случаев заболевания заканчивается смертельно. Т. о., на сегодняшний день холера остается глобальной проблемой мирового здравоохранения.

Причины холеры
Характеристика возбудителя
На сегодняшний день обнаружено более 150 типов холерных вибрионов, различающихся по серологическим признакам. Холерные вибрионы разделяют на две группы: А и В. Холеру вызывают вибрионы группы А. Холерный вибрион представляет собой грамотрицательную подвижную бактерию, выделяющую в процессе жизнедеятельности термостабильный эндотоксин, а также термолабильный энтеротоксин (холероген).
Возбудитель устойчив к действию окружающей среды, сохраняет жизнеспособность в проточном водоеме до нескольких месяцев, до 30 часов в сточных водах. Хорошей питательной средой является молоко, мясо. Холерный вибрион погибает при химическом дезинфицировании, кипячении, высушивании и воздействии солнечного света. Отмечается чувствительность к тетрациклинам и фторхинолонам.
Пути передачи
Резервуаром и источником инфекции является больной человек или транзиторный носитель инфекции. Наиболее активно выделяются бактерии в первые дни с рвотными и фекальными массами. Тяжело выявить инфицированных лиц с легко протекающей холерой, однако они представляют опасность в плане заражения. В очаге обнаружения холеры обследованию подвергаются все контактировавшие, вне зависимости от клинических проявлений. Заразность с течением времени уменьшается, и обычно к 3-й неделе происходит выздоровление и освобождение от бактерий. Однако в некоторых случаях носительство продолжается до года и более. Удлинению срока носительства способствуют сопутствующие инфекции.
Холера передается бытовым (грязные руки, предметы, посуда), пищевым и водным путем по фекально-оральному механизму. В настоящее время особое место в передаче холеры отводится мухам. Водный путь (загрязненный источник воды) является наиболее распространенным. Холера является инфекцией с высокой восприимчивостью, наиболее легко происходит заражение людей с гипоацидозом, некоторыми анемиями, зараженных гельминтами, злоупотребляющих алкоголем.
Симптомы холеры
Диспепсия
Инкубационный период при заражении холерным вибрионом продолжается от нескольких часов до 5 дней. Начало заболевания острое, обычно ночью или утром. Первым симптомом выступает интенсивный безболезненный позыв к дефекации, сопровождающийся дискомфортным ощущением в животе. Первоначально стул имеет разжиженную консистенцию, но сохраняет каловый характер. Довольно быстро частота дефекаций увеличивается, достигает 10 и более раз за сутки, при этом стул становится бесцветным, водянистым.
При холере испражнения обычно не зловонны в отличие от других инфекционных заболеваний кишечника. Повышенная секреция воды в просвет кишечника способствует заметному увеличению количества выделяемых каловых масс. В 20-40% случаев кал приобретает консистенцию рисового отвара. Обычно испражнения имеют вид зеленоватой жидкости с белыми рыхлыми хлопьями, похожими на рисовые.
Нередко отмечается урчание, бурление в животе, дискомфорт, переливание жидкости в кишечнике. Прогрессирующая потеря жидкости организмом приводит к проявлению симптомов обезвоживания: сухость во рту, жажда, затем появляется ощущение похолодания конечностей, звон в ушах, головокружение. Эти симптомы говорят о значительном обезвоживании и требуют экстренных мер по восстановлению водно-солевого гомеостаза организма.
Поскольку к диарее зачастую присоединяется частая рвота, потеря жидкости усугубляется. Рвота возникает обычно спустя несколько часов, иногда на следующие сутки после начала диареи. Рвота обильная, многократная, начинается внезапно и сопровождается интенсивным ощущением тошноты и болью в верхней части живота под грудиной. Первоначально в рвотных массах отмечаются остатки непереваренной пищи, затем желчь. Со временем, рвотные массы также становятся водянистыми, приобретая иногда вид рисового отвара.
При рвоте происходит быстрая потеря организмом ионов натрия и хлора, что приводит к развитию мышечных судорог, сначала в мышцах пальцев, затем всех конечностей. При прогрессировании дефицита электролитов мышечные судороги могут распространиться на спину, диафрагму, брюшную стенку. Мышечная слабость и головокружение нарастает вплоть до невозможности подняться и дойти до туалета. При этом сознание полностью сохраняется.
Выраженной болезненности в животе, в отличие от большинства кишечных инфекций, при холере не отмечается. 20-30% больных жалуются на умеренную боль. Не характерна и лихорадка, температура тела остается в нормальных пределах, иногда достигает субфебрильных цифр. Выраженная дегидратация проявляется снижением температуры тела.
Дегидратация
Сильное обезвоживание характеризуется побледнением и сухостью кожных покровов, снижением тургора, цианозом губ и дистальных фаланг пальцев. Сухость характерна и для слизистых оболочек. С прогрессированием дегидратации отмечают осиплость голоса (снижается эластичность голосовых связок) вплоть до афонии. Черты лица заостряются, живот втягивается, под глазами проявляются темные круги, сморщивается кожа на подушечках пальцев и ладонях (симптом «рук прачки»). При физикальном исследовании отмечается тахикардия, артериальная гипотензия. Снижается количество мочи.
Дегидратация организма различается по стадиям:
- на первой стадии потеря жидкости не превышает 3% от массы тела;
- на второй - 3-6%;
- на третьей - 6-9%;
- на четвертой стадии потеря жидкости превышает 9% массы тела.
При потере более 10% массы тела и ионов происходит прогрессирование дегидратации. Возникает анурия, значительная гипотермия, пульс в лучевой артерии не прощупывается, периферическое артериальное давление не определяется. При этом диарея и рвота становятся менее частыми в связи с параличом кишечной мускулатуры. Данное состояние называют дегидратационным шоком.
Нарастание клинических проявлений холеры может прекратиться на любом этапе, течение может быть стертым. В зависимости от тяжести дегидратации и скорости нарастания потери жидкости различают холеру легкого, среднетяжелого и тяжелого течения. Тяжелая форма холеры отмечается у 10-12% пациентов. В случаях молниеносного течения развитие дегидратационного шока возможно в течение первых 10-12 часов.
Осложнения
Холера может осложняться присоединением других инфекций, развитием пневмонии, тромбофлебита и гнойного воспаления (абсцесс, флегмона), тромбозом сосудов брыжейки и ишемией кишечника. Значительная потеря жидкости может способствовать возникновению расстройств мозгового кровообращения, инфарктом миокарда.
Диагностика
Тяжело протекающая холера диагностируется на основании данных клинической картины и физикального обследования. Окончательный диагноз устанавливают на основании бактериологического посева каловых или рвотных масс, кишечного содержимого (секционный анализ). Материал для посева необходимо доставить в лабораторию не позднее 3-х часов с момента получения, результат будет готов через 3-4 суток.
Существуют серологические методики выявления заражения холерным вибрионом (РА, РНГА, виброцидный тест, ИФА, РКА), но они не являются достаточными для окончательной диагностики, считаясь методами ускоренного ориентировочного определения возбудителя. Ускоренными методиками для подтверждения предварительного диагноза можно считать люминисцентно-серологический анализ, микроскопию в темном поле иммобилизованных О-сывороткой вибрионов.
Лечение холеры
Поскольку основную опасность при холере представляет прогрессирующая потеря жидкости, ее восполнение в организме является основной задачей лечения этой инфекции. Лечение холеры производится в специализированном инфекционном отделении с изолированной палате (боксе), оборудованной специальной койкой (койка Филипса) с весами и посудой для сбора испражнений. Для точного определения степени дегидратации ведут учет их объема, регулярно определяют гематокрит, уровень ионов в сыворотке, кислотно-щелочной показатель.
Первичные регидратационные мероприятия включают восполнение имеющегося дефицита жидкости и электролитов. В тяжелых случаях производится внутривенное введение полиионных растворов. После этого производят компенсаторную регидратацию. Введение жидкости происходит в соответствии с ее потерями. Возникновение рвоты не является противопоказанием к продолжению регидратации. После восстановления водно-солевого баланса и прекращения рвоты начинают антибиотикотерапию. При холере назначают курс препаратов тетрациклинового ряда, а в случае повторного выделения бактерий – хлорамфеникол.
Специфической диеты при холере нет, в первые дни могут рекомендовать стол №4, а после стихания выраженной симптоматики и восстановления кишечной деятельности (3-5-й день лечения) - питание без особенностей. Перенесшим холеру рекомендовано увеличить в рационе содержащие калия продукты (курага, томатный и апельсиновый соки, бананы).
Прогноз и профилактика
При своевременном и полном лечении после подавления инфекции наступает выздоровление. В настоящее время современные препараты эффективно действуют на холерный вибрион, а регидратационная терапия способствует профилактике осложнений.
Специфическая профилактика холеры заключается в однократной вакцинации холерным токсином перед посещением регионов с высоким уровнем распространения этого заболевания. При необходимости через 3 месяца производят ревакцинацию. Неспецифические меры профилактики холеры подразумевают соблюдение санитарно-гигиенических норм в населенных местах, на предприятиях питания, в районах забора вод для нужд населения. Индивидуальная профилактика заключается в соблюдении гигиены, кипячении употребляемой воды, мытье продуктов питания и их правильной кулинарной обработке. При обнаружении случая холеры эпидемиологический очаг подлежит дезинфекции, больные изолируются, все контактные лица наблюдаются в течение 5-ти дней на предмет выявления возможного заражения.
Обезвоживание организма — это патологическое состояние, возникающее, когда потери воды превышают ее поступление. Характеризуется жаждой, уменьшением диуреза, сухостью кожи. В тяжелых случаях отмечаются такие симптомы, как гипотензия, нарушение сознания, диффузный цианоз. Обезвоживание диагностируется по результатам лабораторного обследования, которое позволяет обнаружить рост показателей гематокрита, изменение КОС. Также учитывается уровень центрального венозного давления. Специфическое лечение: восполнение дефицита ОЦК, нормализация гематокрита, коррекция электролитных нарушений .
МКБ-10
Общие сведения
Обезвоживание организма (дегидратация, эксикоз) – патология, связанная с острым недостатком жидкости в организме. По современным представлениям, обезвоживание возникает уже при дефиците воды 40-50 мл/кг. При этом масса тела пациента уменьшается на 4-5% от исходной. Тяжесть состояния нарастает по мере нарушения водного баланса. Смерть наступает после утраты 20-25% от общего объема жидкости, содержащейся в составе крови, межклеточного матрикса и клеток. Причина гибели – тканевая ишемия и метаболические расстройства.

Причины
Основная причина обезвоживания организма – чрезмерно высокая и быстрая потеря воды. Чаще эксикозы развиваются в жарком климате, у лиц, имеющих хронические заболевания или расстройства пищеварения. Ведущие этиофакторы:
- Кишечные инфекции. На их долю приходится около 48% от общего количества случаев дегидратации. Жидкость теряется с рвотными массами и жидким стулом. Обезвоживание на фоне кишечных инфекций обычно выявляют у детей в возрасте до 5-6 лет. Это связано с низкими компенсаторными возможностями у данной категории пациентов.
- Обширные ожоги. Обезвоживание организма возникает на фоне массивного выделения ожогового экссудата, если пациент не получает адекватную инфузионную терапию. Симптомы дефицита жидкости отмечаются уже при II степени термического поражения, если его площадь превышает 10-15% тела.
- Усиленное потоотделение. Происходит при повышенной температуре тела или нахождении в помещениях с высокой температурой окружающего воздуха. Признаки обезвоживания появляются через несколько часов интенсивного выделения пота без компенсации потерь воды за счет обильного питья.
- Недостаточность питания. В норме человек ежедневно теряет около полутора литров жидкости даже при отсутствии факторов, усиливающих ее выведение. Обезвоживание организма происходит, если суточное потребление воды оказывается меньшим, чем объем ее выведения с мочой, калом, потом и другими физиологическими выделениями.
- Одышка. С каждым выдохом из организма выводится некоторое количество водяного пара. Чем больше выдохов делает человек, тем больше влаги он теряет. Этим обусловлено обезвоживание у больных, страдающих респираторной патологией, а также у туристов во время поездок в горные районы.
Факторы риска
Существует ряд факторов, которые повышают вероятность развития дегидратации. Люди, подвергающиеся их воздействию, должны много пить и употреблять богатые жидкостью продукты (сельдерей, огурцы, помидоры, болгарский перец), а также постоянно контролировать свое состояние. Условия, провоцирующие обезвоживание:
- проживание в тропическом климате;
- выполнение физической работы на жаре;
- интенсивные занятия спортом;
- регулярный прием диуретиков;
- болезни органов дыхания;
- пребывание в горах.
В группе особого риска − пациенты, длительно находящиеся на ИВЛ. Недостаточно увлажненная дыхательная смесь высушивает альвеолы. За счет активизации компенсаторных механизмов усиливается образование сурфактанта, что требует дополнительного расхода жидкости. Потери компенсируются за счет постоянной инфузии солевых растворов и увлажнения поступающего через аппарат воздуха.
Патогенез
Потеря большого количества воды сопровождается снижением объема циркулирующей в сосудах плазмы и повышением вязкости крови. Сердечный выброс уменьшается, тканевая микроциркуляция замедляется. Возникает гипоперфузия и ишемия внутренних органов, в том числе головного мозга. Отмечается изменение баланса электролитов, снижение концентрации калия, натрия, кальция.
Недостаток минеральных солей приводит к возникновению у пострадавшего симптомов коронарной патологии. Отмечаются значительные нарушения ритма. Проведение нервного импульса замедляется, что становится причиной снижения тонуса гладкой мускулатуры, развития ацидоза. После многократной рвоты желудочным содержимым выявляется алкалоз.
Классификация
Обезвоживание организма разделяется на несколько больших групп:
- по течению патологии (легкое, средней тяжести, тяжелое);
- по причинам (внутренние, внешние);
- по наличию осложнений (осложненное, неосложненное).
Наиболее распространенным и клинически значимым вариантом считается классификация эксикозов по концентрации электролитов крови:
- Гиперосмолярная форма. Утрата воды преобладает над потерей солей. Концентрация последних в крови нарастает. Происходит выделение H2O из клеток и межклеточного пространства в сосудистое русло. ОЦК снижается медленно, артериальное давление длительно сохраняется в пределах нормы. Жизненно опасные симптомы возникают при выраженном нарушении водного баланса.
- Гипоосмолярная форма. Выведение солей протекает быстрее, чем потеря жидкой фракции. Характеризуется быстрым нарушением сознания и возникновением других неврологических симптомов за счет набухания нейронов ЦНС. Даже при сравнительно малом дефиците воды отмечается тяжелая недостаточность кровообращения.
- Изоосмолярная форма. Вода и минералы теряются пропорционально друг другу. Происходит уменьшение внеклеточного пространства. Сосудистая реакция сохраняется на достаточно высоком уровне. Характерные симптомы — снижение диуреза и ЦВД на фоне сохранного или незначительно сниженного артериального давления.
Симптомы обезвоживания организма
Легкая степень
При недостатке 40 мл жидкости на килограмм массы тела у пациента отмечаются следующие симптомы: жажда, незначительное психическое беспокойство. Тургор кожи сохранен, слизистые оболочки влажные, пульс в норме или несколько повышен. Время присутствия бледного пятна при нажатии на дистальные отделы конечностей – не более 2 секунд.
Средняя степень
Дегидратация проявляется снижением диуреза до 1-0,5 мл/кг/ч. Слизистые оболочки становятся сухими, липкими, глаза западают. Выявляется тахикардия, напряжение и наполнение пульса уменьшается. Психоэмоциональные нарушения становятся более выраженными. Человек беспокоен или заторможен. Уровень артериального давления колеблется в пределах +/- 20 % от привычных показателей.
Тяжелая степень
Тяжелое обезвоживание организма сопровождается психической заторможенностью. Уровень сознания – сопор. Внешние симптомы прогрессируют. Глаза становятся более запавшими, кожа приобретает синеватый оттенок. Накожная температура падает. Белое пятно сохраняется дольше 3 секунд, АД существенно ниже нормы. Пульс учащен за счет активации компенсаторных механизмов. Дыхание глубокое, затрудненное.
Осложнения
Обезвоживание организма легкой степени не приводит к развитию осложнений. Среднетяжелые процессы повышают вероятность образования тромбов с последующей обструкцией кровеносных сосудов сердца, легких, головного мозга. Симптомы тяжелого эксикоза — показание для дальнейшего наблюдения пациента неврологом. Существует риск формирования парезов, хронических головных болей, снижения когнитивных способностей.
Диагностика
Обезвоживание организма диагностируется на основании данных клинического и лабораторного обследования. Симптомы легкого эксикоза выявляет участковый терапевт или педиатр во время самостоятельного визита больного в ЛПУ. Тяжелые и среднетяжелые процессы диагностируют сотрудники скорой помощи. Для постановки диагноза используется:
- Физикальное обследование. Присутствуют характерные клинические симптомы дегидратации. Пациент сообщает о наличии многократной рвоты, диареи или других факторов, способствующих выведению воды. Аускультация и перкуссия малоинформативны. Возможно некоторое ослабление сердечных тонов, однако оно присутствует не во всех случаях.
- Измерение ЦВД. Для определения ЦВД применяют аппарат Вальдмана. В норме давление в правом предсердии и подключичной вене колеблется от 6 до 12 см водного столба. Его снижение на 2 и более сантиметра свидетельствует о гиповолемии.
- Лабораторные анализы. Наибольшее диагностическое значение имеет уровень гематокрита, который не должен превышать 36-45% (зависит от возраста). Рост Ht свидетельствует о сгущении крови вследствие потерь жидкости. Также обнаруживается снижение концентрации электролитов.
Лечение обезвоживания организма
Эксикоз любого генеза и степени тяжести лечится консервативно. Пациентам с легкой степенью патологии помощь оказывают амбулаторно, все остальные категории больных должны быть госпитализированы. Значительные расстройства гемодинамики и высшей нервной деятельности требуют помещения больного в ОРИТ. Методы лечения:
- Оральная регидратация. Показана при легкой степени обезвоживания. Рекомендуется употреблять большое количество подсоленной жидкости, аптечных регидратирующих средств.
- Инфузионная терапия. Неукротимая рвота, симптомы значительного обезвоживания — прямое показание для внутривенного вливания растворов. Объем последних зависит от степени патологии и варьирует в пределах 1-2,5 литров. Применяется р-р глюкозы, солевые субстанции.
- Симптоматическая терапия. Если пациент перенес тяжелую тканевую ишемию, могут быть назначены нейропротекторы или кардиотропные препараты. Кроме того, может потребоваться ИВЛ, введение препаратов калия, искусственное поддержание жизненно важных функций.
Лечение осуществляется до окончательной стабилизации диуреза, гемодинамики и других показателей жизнедеятельности. После восполнения ОЦК выясняется, что привело к развитию обезвоживания.
Прогноз и профилактика
Обезвоживание организма легкой степени имеет благоприятный прогноз. При своевременном начале терапии симптомы патологии полностью исчезают в течение 1-2 дней. При тяжелом эксикозе возможно наступление стойких инвалидизирующих осложнений, летального исхода. К числу профилактических мер относится употребление 1,5 литров воды ежедневно. Следует избегать пребывания в жарких помещениях и воздействия других факторов риска. При длительной диарее показан прием регидратирующих растворов.
1. Неотложные состояния при острых кишечных инфекциях у детей/ А.П. Кудин, А.А. Астапов, Г. М. Лагир —2010.
2. Руководство по скорой медицинской помощи/ Хубутия М.Ш., Верткин А.Л., Багненко С.Ф., Мирошниченко А.Г. — 2007.
Читайте также:

