Лечится ли розацеа солью мертвого моря
Обновлено: 24.04.2024
Розацеа – заболевание кожи лица с ярко выраженными поражениями. Среди его проявлений можно выделить покраснение кожи в области щек, носа, лба, наличие воспалительных элементов («розовых угрей»), сосудистых «звездочек». Кожа лица при розацеа имеет очень характерный, неэстетичный вид. Эти дефекты кожи очень сложно замаскировать при помощи декоративной косметики, более того – она может усугубить течение воспалительных процессов в коже. Розацеа всегда доставляют немало дискомфорта пациентам, ведь страдает не только их здоровье, но и практически все сферы жизни: люди становятся менее уверенными в себе, испытывают постоянный стресс, им сложнее найти работу, выстроить личные отношения.
А много ли мы знаем о самом заболевании? Как мы можем помочь больному розацеа в аптеке? Как помочь ему создать объективное представление об этом заболевании и избавить от заблуждений? Основные мифы о розацеа мы попытались развенчать в этой статье.
Миф № 1: Розацеа – это простое покраснение кожи, которое можно вылечить подручными средствами
Миф № 2: Акне и розацеа – одинаковые заболевания, так как при них появляются угри
Да, с одной стороны, эти два заболевания схожи между собой, но только частично, так как причины образования угрей в случае розацеа и акне различны.
Во-первых, акне чаще всего встречается в подростковом периоде, в то время как появлению розацеа в 3 раза чаще подвержены женщины, как правило, после 30 лет.
Во-вторых, условиями образования угрей при акне являются повышенная продукция кожного сала, закупоривание протоков сальных желез, развитие бактериального воспаления. При розацеа все происходит иначе. Первое проявление этого заболевания – покраснение кожи, связанное с тем, что под воздействием разных факторов мелкие сосуды кожи расширяются, к ним приливает кровь, лицо приобретает розовый или красноватый оттенок.
В-третьих, лечение этих заболеваний различное. При акне лечение направлено на подавление выработки кожного сала, снижения скопления «мертвых» клеточек кожи и борьбу с бактериями. При розацеа терапия нацелена преимущественно на предупреждение появления «розовых угрей» на лице, недопущение развития воспаления с необратимыми изменениями в коже.
Миф № 3: Окружающие думают, что покраснение кожи моего лица связано с употреблением алкоголя.
Такое суждение о людях, страдающих розацеа, не редкость. Но алкоголь – это не единственный триггер заболевания. Есть целый ряд причин, которые способствуют «приливам» к коже лица, образованию «розовых угрей» и которые так сложно устранить из повседневной жизни. «Провокаторами» выступают солнце, стресс, внешнее воздействие на кожу высоких или низких температур, алкоголь, острая пища и многие другие факторы. .
Миф № 4: Моя знакомая успешно справлялась с покраснением кожи лица с помощью тонального крема
Пудра, тональный крем – наверное, на первых порах это самое простое решение проблемы. Но розацеа – заболевание прогрессирующее, если его не лечить, проявления будут только усугубляться. Более того, само «замазывание» высыпаний при розацеа косметическими средствами также может только усилить проблему, а вот помогут здесь только лекарственные средства. Увы, полностью избавиться от этого заболевания пока не получается, но остановить его развитие и свести к минимуму беспокоящие симптомы вполне возможно. «Золотым стандартом» лечения розацеа является местная терапия, в частности метронидазол, который обладает комплексным действием: противовоспалительным, антимикробным и противопротозойным.
Миф № 5: Все метронидазолы для наружного применения одинаковые
Если лечащий врач назначил пациенту метронидазол, то хорошей рекомендацией в аптеке может быть крем Розекс. Это один из наиболее инновационных топических препаратов метронидазола, имеющий особую сбалансированную основу, которая улучшает способность активного вещества проникать внутрь кожи, что позволяет получить необходимый терапевтический эффект при более низкой концентрации метронидазола: 0,75% против 1% в аналогах. При этом более низкая концентрация действующего вещества обеспечивает более высокую переносимость препарата и сводит к минимуму возникновение побочных эффектов даже при длительном применении. А это очень важно, когда речь идет о лечении хронического заболевания. Именно эти особенности и делают Розекс препаратом выбора для лечения розацеа на всех стадиях.
Применение крема Розекс:
Крем применяется наружно 2 раза в сутки. Наносится тонким слоем на предварительно очищенные пораженные участки кожи, при этом следует избегать его попадания на слизистую глаз, губ и носа.
Средняя продолжительность лечения составляет 3–4 месяца.
Работник аптеки не реже, чем дерматолог, сталкивается с разнообразными заблуждениями пациентов о лечении розацеа. Участие фармацевта очень важно: именно он может обеспечить пациента, пришедшего в аптеку с такой проблемой, точной медицинской информацией. Важно рассказать покупателю о необходимости применения при данном заболевании качественных средств с доказанной эффективностью, о важности соблюдения курса лечения. Розекс – препарат метронидазола для наружного применения, который на сегодняшний день является препаратом выбора для лечения розацеа за счет оптимальной дозировки 0,75%, позволяющей добиться необходимого терапевтического эффекта и сводящей к минимуму возникновение побочных эффектов даже при длительном применении.
Розацеа - хроническое кожное заболевание, с характерным покраснением кожи и воспалительными элементами в виде папул и гнойников.
Это ангионевроз (изменения кожи) находится в зоне иннервации тройничного нерва и обусловлен несколькими причинами: сосудистые нарушения, изменения в соединительной ткани средних слоев кожи, иммунные нарушения, изменения сально-волосяного фолликула, неблагоприятные климатические факторы, стрессы, психовегетативные расстройства.
Покраснение, сосудистая сетка на лице и воспаления на этом фоне - это не просто прыщи, а особое кожное заболевание, способное спровоцировать и ухудшить течение болезни и целый ряд сопутствующих внешних и внутренних факторов. Самостоятельно розацеа не пройдет, нужно обратиться к врачу, чтобы снять обострение и понять, как жить, чтобы избегать неприятных обострений.
Розацеа, красное лицо, сосудистые звездочки

Сосудистые звездочки на лице
Красное лицо. Вы его видите у себя?
Очень часто, пациенты приходят на консультацию и говорят о том, что их беспокоит красное лицо. Кто-то замечает эту красноту сам, когда сходит в баню, после того как выпьет красного вина или после пробежки. И красное лицо остается очень долго. Краснота сходит медленно. У некоторых людей покрасневшее лицо вообще не проходит.

Врач-косметолог Юлиана Шиян
Комментарий врача-косметолога, дерматолога Юлианы Шиян:
Приходит пациентка за антивозрастной коррекцией губ. Она говорит, что видит оплывший овал лица и упавшие скулы, но совершенно не замечает своего красного лица. Это не обязательно сосудистые звездочки, а именно нисходящая краснота на лице.
И когда я спрашиваю: А что-то ещё вас беспокоит кроме возрастных изменений? Она не говорит что её беспокоит красное лицо, потому что она просто этого не замечает.
Подвох этого состояния в том, что краснота на лице развивается очень постепенно. Когда-то в юности она замечала, что после бани, сауны или пробежки - лицо краснело, но проходило. Со временем это проходить перестает, но мы каждый день видим себя в зеркале и привыкаем к отражению. И медленно растущее покраснение остается незамеченным.
Не зря говорят некоторые пациенты: Я выгляжу как алкоголичка!
Такая краснота на лице придает женщине налет некой асоциальности.
Какие причины могут вызывать красноту лица?

- просто покраснение
- покраснение с высыпанием
- покраснение проходящее
- покраснение непроходящее
- покраснение сопровождающиеся зудом и сухостью
- комбинация всех этих признаков
Сюда добавляются и офтальмологические симптомы. Офтальморозацеа - покраснение глаз.
Есть понятие - Прерозацеа . Это не диагноз, но у человека явно прослеживается склонность к таким покраснениям, что в дальнейшем может привести к тому, что разовьётся определённая форма розацеа.
Прерозацеа проявляется таким образом, когда покраснения на носу, в области щек, на подбородке и в центральной части лица - проходят и появляются спустя некоторое время. Это может происходить по разным причинам:
- стресс
- переохлаждение
- алкоголь
- горячие напитки
В принципе любой вот провокатор имена для розацеа, он провоцирует и прерозацеа. И если у вас краснеет определенная зона на лице, то значит надо менять условия создающие это покраснение.
Как не допустить развитие розацеа и покраснение лица? Провокаторы розацеа
Розацеа - (так называемый, купероз и сосудистые звёздочки) - конституциональная особенность и это значит, что полностью вылечить пациента невозможно. Мы только можем снять обострение у человека и в дальнейшем, он должен соблюдать определенные правила поведения и питания. Конституциональная особенность розацеа, это врожденное реагирование сосудов на определённые факторы (провокаторы).
Видео: Чем лечить розацеа, купероз и красное лицо
Надо избегать таких провокаторов, либо снижать их воздействие на свой организм. Если исключить полностью невозможно, то необходимо ограничивать. Было проведено много исследований по этому поводу и ученые вывели самые распространённые факторы-провокаторы розацеа:
- Солнце - загар, длительное пребывание на солнце
- Повышение температуры (бани-сауны,солярии). Даже если вы закрываете в солярии лицо от загара, у вас всё-равно происходит нагрев тканей и это является провоцирующим фактором. Даже горячий душ в лицо и какие-то жаркие страны, жаркий климат - является провокатором розацеа.
- Резкие перепады температуры: когда из жары в холод из холода в жар.
- Интенсивные тренировки: кардионагрузки, когда вы очень долго бегаете и активно занимаетесь спортом. Сам тренажерный зал это не такой сильный провокатор, а вот кардионагрузки при беге или велосипедное езде, действительно влияют значительно.
- Алкоголь является сильным провокатором - крепкий алкоголь, всё что выше 40 градусов (коньяк, водка и так далее). Алкоголь в виде красного вина очень сильный провокатор. Если у вас есть покраснение лица, то вы могли заметить усиление покраснения после бокала красного вина. Пища тоже является провокатором, причём не просто состав пищи, но и температура еды.
- Если вы пьете очень горячий чай, очень горячий кофе, едите горячий суп. Если вы употребляете острую пищу, в которой содержится капсаицин - это красный перец. Перец Чили является очень сильным провокатором (это доказано). Провокаторами, являются продукты в которых содержится Циннамальдегид. Это могут быть совершенно обычные продукты: помидоры, цитрусовые, корица, баклажаны, имбирь, лук. Их надо избегать в своём рационе. Интересно: Многие думают, что кофе, шоколад, крепкий чай являются провокаторами - на самом деле нет! Сейчас доказано, что эти продукты содержащие высокие дозы кофеина снижают риски проявления розацеа. Так что, кофе тёплый (не горячий) и тёплый чай вы можете пить спокойно.
- Еще одним провокатором, чуть ли не самым главным, является стрессовая нагрузка. Стрессовая нагрузка может быть непросто в виде каких-то очень сильных потрясений. Это могут быть регулярные хронические переживания в виде внутренней тревоги. Если у вас есть склонность к покраснению никогда не терпите эти переживания и всегда пейте легкие седативные препараты (растительного происхождения: валериана, пустырник). Обратитесь к неврологу чтобы он назначил вам седативные средства.
Эти постоянные стрессовые нагрузки приведут к тому, что у вас будет красное лицо и как следствие - Розацеа. Когда я рассказала вам об этих провокаторах, теперь кажется, что не надо выходить на улицу, ничего толком не есть, в баню не сходи, никуда не сходи, пол солнце не выйди! Понятно, что исключить всё это из своей жизни невозможно! Но зная, что у вас есть склонность к покраснениям, какие-то моменты вы всё-же можете исключить.
Видео: Провокаторы Розацеа. Жизнь без видимых сосудов
Врач-косметолог рассказывает о возможности предотвращения розацеа
Как аллергия на какой-то препарат или аллергия на какой-то продукт. Вы знаете что вас есть аллергия - Вы можете съесть клубники и получить сыпь, а можете не съесть клубники и не получить сыпь.
Аналогично с розацеа. Если вы знаете выпив красного вина, запустите провоцирующий фактор, выпейте белого в конце концов! Если вы любите ходить в баню раз в неделю, но прошли лечение, успокоили своё лицо, и при этом продолжаете ходить в баню, тогда просто смиритесь с тем, что всё ваше лечение пройдёт мимо вас и эффект от него очень краткосрочным!
Выбор всегда за вами. Не надо исключать все продукты, но вы можете исключить только горячее, только острое и некоторые продукты которые я перечислила выше.
Вы можете заниматься спортом, но при этом не делать очень интенсивные нагрузки, которые провоцируют прилив крови к лицу.
Вы можете ходить в баню с друзьями, но при этом сидеть где-то в предбаннике.
Шутки шутками, но я думаю, что вы уловили мою мысль. Если для вас важно, чтобы лицо было светлое, чистое, не покрасневшее, без высыпаний и розацеа, то придется себя ограничивать.

В поликлинику № 12 г. Краснодар обратилась пациентка 45 лет с жалобами на высыпания и красноту кожи лица, не проходящие полностью в течение 1,5 лет.
Жалобы
Высыпания и стойкая краснота кожи лица сопровождалась неприятными ощущениями зуда, покалывания, "горения", которые проявлялись преимущественно днём, а также во время работы.
Пациентка замечала увеличение интенсивности и количества высыпаний после приёма алкоголя, длительного пребывания на работе (работает поваром), появление неприятных ощущений, чувства жжения и покалывания кожи лица при длительном пребывании на улице.
Анамнез
Впервые высыпания и краснота лица возникли 1,5 года назад летом после отдыха на море. Самостоятельно не лечилась, к врачам не обращалась. Через месяц после выхода на работу отметила повторное появление высыпаний на коже лица, уже сопровождающееся покалыванием и жжением. Использовала наружно крем "Бепантен", улучшений не отмечала. Со слов пациентки к врачу не обращалась за неимением времени. Высыпания приобрели постоянный характер, с течением времени появилась тенденция увеличения их количества, а также интенсивности красноты кожи лица. Субъективно ощущала зуд, жжение, покалывание в области кожи щёк.
Росла и развивалась соответственно возрасту. Жилищно-бытовые условия удовлетворительные. Семейный анамнез по заболеванию Розацеа не отягощён.
Обследование
Кожный патологический процесс носит ограниченный характер, расположен на коже центральной области лица, лба, щёк, подбородка, представлен стойкой эритемой, многочисленными телеангиэктазиями, единичными папулопустулами. Комедоны отсутствуют. Субъективно: чувство жжения, "горения кожи" лица.
ОАК: лимфоциты 38 %. БАК: норма. Соскоб с кожи на Demodex folliculorum: abs. ИФА крови на АТ к Helicobacter pylory: > 1,3 ЕД/мл — положительно.
Диагноз
Лечение
Избегание инсоляции, перепадов температуры, посещения бань, саун и соляриев, тепловых процедур, стрессовых ситуаций, приёма острой, горячей пищи и напитков, алкоголя, ванили, агрессивных косметологических процедур (глубоких пилингов, скрабов,УЗ чисток). Внутрь: "Гинкго билоба" (аскорутин) по 1 таблетке в день в течение одного месяца; "Лактофильтрум" по 2 пакетика 3 раза в день на протяжении 14 дней (за час до еды). Наружно: крем "Солантра" 1 раз в день на чистую сухую кожу до 3-4 месяцев; гель-пенка "Setaphil dermacontrol" вечером — длительно; лосьон "Setaphil" физиологический 1-2 раза в день — длительно; спрей "Laroshe Posay Anthelios XL" SPF с 50+ — ежедневно в дневные часы перед выходом на улицу, длительно.
Динамика кожного патологического процесса через 1,5 месяца лечения положительная. Новых высыпаний пациентка не отмечала, старые регрессируют, на коже щёк и лба сохранялась эритема и многочисленные телеангиэктазии. Иногда отмечала ощущение покалывания кожи в области щёк. При явке к врачу на контроль через 3,5 месяца лечения динамика кожного патологического процесса оставалась положительной, новых высыпаний не было, старые регрессировали, остались телеангиэктазии. Субъективных ощущений пациентка не предъявила. Принято решение продолжить поддерживающую наружную терапию в виде 1% крема "Солантра" 1 раз в 3-4 дня. Ежедневное применение фотозащитного крема с SPF 50+ ("Bioderma") днём.
Курс лечения ивермектином 1% (крем "Солантра") комплексно с системными ангипротекторами и наружной уходовой терапией позволил через 3,5 месяца добиться полного регресса высыпаний, неприятных ощущений и, следовательно, ремиссии "капризного" заболевания Розацеа.
Заключение
Приверженность к терапии адекватная (тандем врач-пациент): системная наружная терапия дали возможность пациентке улыбаться, видя своё отражение в зеркале. Женщина довольна результатом, терапию перенесла без осложнений. Так как Розацеа — заболевание хроническое, склонное к рецидивам, рекомендовано наблюдение в динамике: посещение дерматолога 1 раз в 2 месяца, продолжение использования рекомендованных врачом наружных средств.
Что такое купероз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тюлис Галины Геннадьевны, дерматолога со стажем в 27 лет.
Над статьей доктора Тюлис Галины Геннадьевны работали литературный редактор Маргарита Тихонова , научный редактор Динар Сафин и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Купероз — это заболевание кожи, которое развивается из-за хрупкости капиллярных стенок и локального нарушения кровообращения. Сопровождается нарушением цвета кожи, потерей её эластичности и появлением телеангиэктазий — сосудистых звёздочек или сеточек [1] .
Как правило, купероз не является самостоятельной болезнью. Это симптом, который сопутствует основному заболеванию.
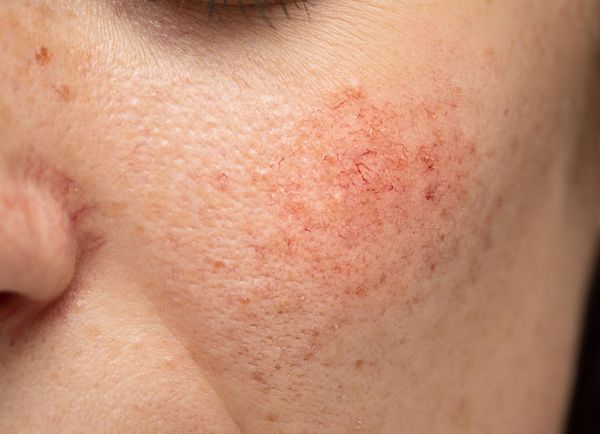
Расширение и ломкость сосудов сосудов происходят по ряду причин. Ими могут быть как внутренние, так и внешние факторы.
Внутренние факторы:
-
— основная причина развития купероза;
- физиологические гормональные изменения — в подростковом возрасте, во время беременности, климакса или при приёме гормональных контрацептивов;
- заболевания яичников, щитовидной и поджелудочной железы;
- заместительная терапия эндокринной патологии [5] ;
- сердечно-сосудистые заболевания ( артериальная гипертензия и атеросклероз );
- заболевания пищеварительной системы (гастрит, дисбактериоз кишечника , болезни печени и поджелудочной железы); и наследственные аутоиммунные заболевания (болезнь Стерджа — Вебера, синдром Луи — Бар, болезнь Рандю — Ослера).
При гормональных нарушениях обособленные частички гормонов вступают во взаимодействие с рецепторными клетками, образуя биологически активные биологические соединения. Эти соединения влияют на стенки сосудов, уменьшают их упругость и эластичность, делая их ломкими.
Во время беременности происходит серьёзная гормональная перестройка организма. Сосуды могут не выдержать такую нагрузку и расшириться. Так как такая перестройка временная, в течение 2-3 месяцев после родов сосуды обычно восстанавливаются. Но из-за развития других заболеваний (например, гипертонии) сужение сосудов после родов может и не произойти.
При наследственных аутоиммунных заболеваниях количество нитевидного белка, придающего упругость и эластичность сосудистым стенкам, уменьшается и сосуды становятся ломкими. Склеродермия сопровождается отторжением соединительной ткани. Это также сказывается на сосудах.
При розацеа поражаются сальные железы, волосяные луковицы и капилляры кожи лица. За счёт стойкого расширения сосудов и прилива крови появляются телеангиэктазии.
Внешние факторы :
- вредные привычки ( курение , злоупотребление алкоголем);
- неправильное питание (употребление большого количества кофе, шоколада, острой и горячей пищи);
- перепады температуры;
- ультрафиолетовое облучение.
Курение влияет на сосуды, разрушая баланс липидов в крови. Липиды — это жиры, которые влияют на обмен веществ у человека. Разрушенные частицы из липидного баланса оседают на сосудистых стенках, закупоривая их просвет. Сердце с возросшей нагрузкой проталкивает кровь по сосудам, в результате в сосудах с венозной и артериальной кровью образуется разное давление, что приводит к расширению капиллярной сети.
Чрезмерное употребление алкоголя также способствует скоплению жиров в сосудистых стенках, а этанол расширяет капилляры. Он снижает давление крови за счёт расслабления сосудистых стенок, тем самым эластичность сосудов теряется и они остаются расширенными.
Люди с чувствительной и светлой кожей наиболее подвержены развитию купероза, особенно под влиянием перепадов температуры и ультрафиолетового излучения. Такая кожа быстро реагирует на внешние факторы, что способствует повреждению стенок сосудов.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы купероза
Купероз может проявляться на любых участках кожи, например на ногах, спине или грудной клетке, но чаще — на лице: в области крыльев носа, лба, подбородка и щёк [9] . Это обусловлено эластичностью и небольшой толщиной кожи.
Из-за нарушения целостности сосудистой стенки образуются небольшие кровоизлияния, которые становятся заметны невооружённым глазом. Вначале появляются розово-красные или тёмно-фиолетовые сосудистые звёздочки и сеточки. Их цвет зависит от степени поражения и диаметра сосудов (от 1-2 мм до 4-5 см).
Боль не характерна, но может возникнуть чувство жжения или зуда. При расширении вен на ногах появляется мышечная слабость, тяжесть в конечностях при ходьбе.
На фоне поражения печени может появится зуд. Такой печёночный зуд возникает под влиянием желчных кислот. Они формируются из холестерина в печёночных клетках, после транспортируются вместе с током желчи в желчный пузырь и двенадцатиперстную кишку. При нарушении транспортировки желчных кислот они попадают в кровоток. Кислоты накапливаются в организме, что и приводит к зуду кожи.
При наследственных аутоиммунных заболеваниях соединительной ткани расширение капилляров сопровождается поражением сосудов и неспецифическим воспалительным процессом, который возникает под влиянием множества внешних и внутренних факторов.
Если не заняться лечением, симптомы купероза начинают прогрессировать. Капилляры значительно расширяются, кровь в них застаивается, из-за чего сосуды становятся синюшно-фиолетового цвета. На других участках кожи нарушается приток крови и выработка коллагена, кожа тускнеет, теряет эластичность, становится более дряблой.
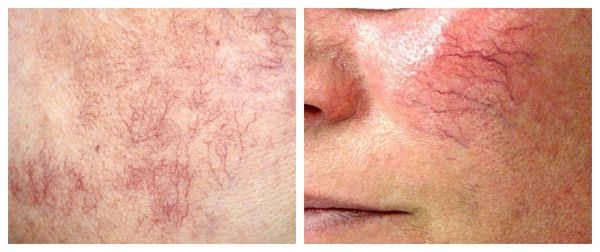
Патогенез купероза
Кожу кровоснабжают поверхностные и глубокие сосудистые сплетения: капилляры, прекапиллярные сосуды, артерии и вены. Поверхностная сосудистая сеть находится в сосочковом слое дермы, глубокая — в нижних слоях дермы и гиподерме (подкожно-жировой клетчатке). Сообщаются эти сплетения при помощи анастомозов — соединений между кровеносными сосудами [2] .
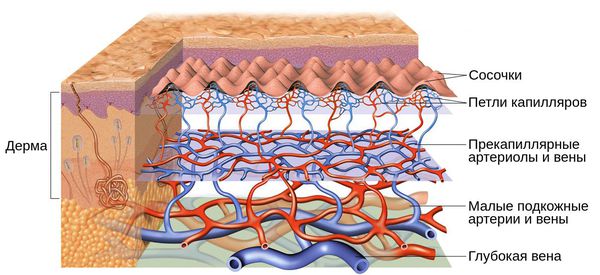
Под влиянием различных факторов образуется большое количество вазоактивных веществ, влияющих на тонус и диаметр сосудов. Среди них эндотелин, простагландины, простациклины и оксид азота [2] . Процесс сужения и процесс расширения сосудов находятся в своеобразном балансе и уравновешивают друг друга. Однако при постоянном воздействии провоцирующих факторов этот баланс нарушается и смещается в сторону расширения сосудов. Вначале развивается временный, а затем постоянный эритроз — покраснение кожи в области щёк и носа. В дальнейшем стойкий эритроз приводит к появлению телеангиэктазий. Если в среднем диаметр нормальных мелких сосудов составлял 5-10 микрон, то при куперозе они расширяются до 100 микрон — их диаметр увеличивается в 10 раз.
Телеангиэктазии могут быть единичными и множественными, локальными или распространёнными, мелкими и крупными, бледно-розовыми и синюшно-фиолетовыми. Красные тонкие сосудистые звёздочки, не выступающие над поверхностью кожи, развиваются из капилляров и артериол. Более широкие, синеватые телеангиэктазии, выступающие над поверхностью кожи, формируются из венул.
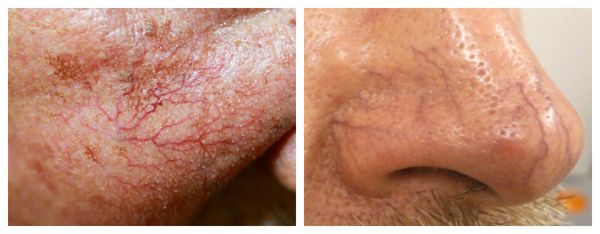
Внешний вид повреждённого капилляра может меняться: если первоначально он был тонким и красным, то затем становится синим. Это происходит из-за хронически повышенного гидростатического давления в капиллярах со стороны венозной крови. Гидростатическое давление — это явление, при котором на артериальном конце капилляра давление больше, чем на венозном. Приток крови становится больше, чем надо, и стенки венозных капилляров расширяются.

Классификация и стадии развития купероза
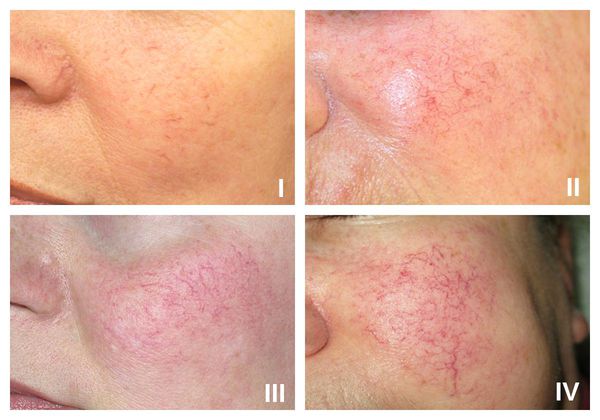
В рамках розацеа выделяют четыре стадии купероза:
- I стадия — начало болезни. Отмечается периодические ощущения "приливов". Кожа краснеет на щеках, иногда на туловище, руках и кистях [6] . На этой стадии сосуды ещё эластичны, могут полностью сократиться. Поэтому интенсивность красноты постепенно уменьшается и исчезает самостоятельно, не оставляя никаких следов. На фоне покраснения наблюдается сухость кожи и не больше 2-3 расширенных капилляров.
- II стадия. Наблюдается более стойкое покраснение в области щёк при любом прикосновении к коже лица, даже во время умывания. Появляется сосудистый рисунок в виде сосудистых звездочек, жжение, покалывание, незначительный зуд.
- III стадия. Также отмечается стойкое покраснение и сосудистая сеточка. Сосуды расширились, потеряли тонус и эластичность, не сокращаются. Усиливается сухость кожи, что приводит к развитию воспалительной реакции.
- IV стадия. В процесс вовлекаются почти все сосуды лица. Из-за спазмирования сосудов появляются бледные участки кожи.
Осложнения купероза
Единственное осложнение купероза — преждевременное старение кожи. Из-за нарушенного кровоснабжения она недополучает кислорода и питательных веществ [8] . В результате становится тусклой, дряблой, сухой, а видимые сосуды кожи вызывают эстетический дискомфорт.
Однако не стоит забывать, что купероз может быть проявлением сердечно-сосудистых, эндокринных, гастроэнтерологических или наследственных аутоиммунных заболеваний. Поэтому чтобы не допустить развития осложнений основной болезни, важно обратиться к врачу при первых признаках купероза.
Диагностика купероза
Распознать купероз по клиническим проявлениям не оставляет труда. Однако самостоятельно поставить правильный диагноз невозможно: купероз может быть проявлением начальной стадии наследственного аутоиммунного заболевания, патологии соединительной ткани и других болезней. Поэтому за помощью необходимо обратиться к врачу. Только доктор сможет установит причину купероза и подобрать правильное лечение.
При сборе анамнеза врач уточняет, какие факторы могли повлиять на развитие болезни: есть ли у пациента жалобы на щитовидную железу или яичники, были ли у него заболевания, связанные с нарушением гормонального фона [3] .
Для лучшей визуализации поражения кожи во время осмотра используют дерматоскоп. Он позволяет разглядеть тонкие паутинки расширенных сосудов, которые не видны невооружённым глазом.
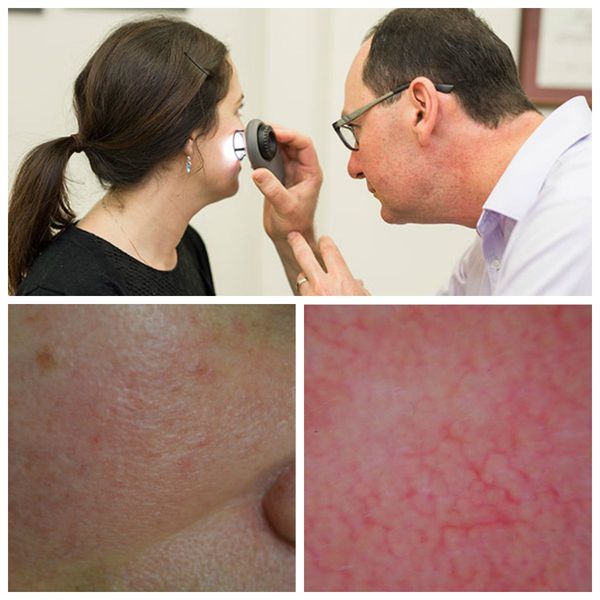
Далее врач назначает необходимые лабораторные и инструментальные исследования, чтобы выявить основное заболевание, ставшее причиной развития купероза :
- общий анализ мочи (ОАМ) — делается для определения функции почек;
- общий анализ крови (ОАК) с лейкоцитарной формулой — позволяет выяснить, какие нарушения есть в организме;
- биохимический анализ крови — также позволяет выявить изменения в организме, например в пищеварительном тракте или печени;
- анализы на свободный тироксин (Т4), тиреотропный гормон (ТТГ), прогестерон, тестостерон — обнаруживает гормональные нарушения;
- УЗИ щитовидной железы;
- УЗИ органов брюшной полости.
Все эти анализы обязательны, особенно для пациентов с тонкой чувствительной кожей. Они дают полную картину и позволяют назначить правильное лечение.
Лечение купероза
Лечение купероза должно быть направлено не только на устранение косметического дефекта, но и на борьбу с основным заболеванием, которое привело к поражению капилляров. Поэтому оно может потребовать участия не только дерматолога, но и других специалистов: эндокринолога, кардиолога, гастроэнтеролога или ревматолога.
В настоящее время существует много методов, которые помогают избавиться от купероза. Только врач может назначить то, что непосредственно подойдёт пациенту.
На ранних стадиях заболевания (I и II стадии) возможно амбулаторное лечение в виде мазей с флавоноидами (например, Троксевазин ), таблеток Аскорутин , а также витаминов группы С, Р. Они укрепляют стенки сосудов и препятствуют развитию рецидива [5] .
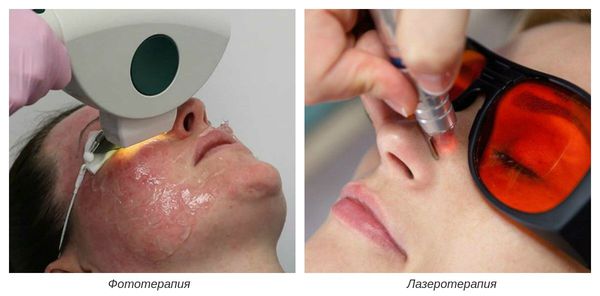
На III-IV стадиях болезни показано удаление расширенных сосудов при помощи аппаратных методов лечения. К ним относятся: электрокоагуляция, фототерапия, лазеротерапия и озонотерапия [10] .
- Электрокоагуляция — удаление повреждённых сосудов под воздействием электрического тока. Процедура безболезненная, её повторяют от 3 до 5 раз.
- Фототерапия — восстановление сосудов при помощи фотовспышек. Процедура выполняется с помощью аппарата, излучающего интенсивный импульсный свет (IPL).
- Лазеротерапия — сужение сосудов под воздействием лазерного луча [4] . Наиболее эффективным при куперозе является неодимовый лазер. Не повреждая кожу, он нагревает гемоглобин крови, тем самым как бы "запаивает" сосуд, и сосудистые звёздочки буквально исчезают.
- Озонотерапия — введение озоно-кислородной смеси в просвет повреждённого сосуда. Данная смесь обладает выраженным лечебным действием, улучшает кровообращение и ускоряет восстановление тканей.
Во время беременности лечение купероза проводят при необходимости, но только после 12-й недели, так как до 12-й недели идёт формирование плода [1] . Опасность связана с внешним и психологическим состоянием будущей мамы. Из-за постоянных стрессов понижается и без того ослабленный иммунитет. На этом фоне обостряются хронические нарушения, которые могут повлиять на формирование и развитие плода.
Беременным и кормящим противопоказана электрокоагуляция, фото- и лазеротерапия. Если во время беременности купероз возник на фоне розацеа, то не рекомендуется принимать изотретиноин и тетрациклин, так как эти препараты негативно влияют на плод [11] .
Прогноз. Профилактика
Обращая внимание на кожу, зная симптомы заболевания, можно на ранних стадиях обратиться к специалисту и вовремя устранить купероз.
Прогноз зависит от причин, вызвавших расширение и ломкость сосудов. Если развитие купероза связано с хроническими заболеваниями, особенно розацеа, лечение будет наиболее длительным. Оно требует постоянного наблюдения у специалиста. При прекращении лечения или воздействии любого фактора риска возможны периоды обострения.
Чтобы не допустить развитие купероза, необходимо придерживаться несложных правил:
- отказаться от вредных привычек;
- придерживаться правильного питания;
- пересмотреть свой образ жизни;
- правильно ухаживать за кожей;
- избегать прямых солнечных лучей;
- использовать кремы с солнцезащитным фактором;
- летом с 12:00 до 17:00 не находиться на солнце;
- зимой использовать питательные кремы, которые противостоят воздействию внешних неблагоприятных факторов [5] .
При очищении кожи лица рекомендуется использовать специальные мягкие очищающие средства, которые предохраняют кожу от обезвоживания. Пользоваться мыльными пенками и мылом не желательно, так как они разрушают липидный слой, который защищает кожу от испарения молекул воды. Также нужно отказаться от использования губки, спонжа, щёточек, кисточек, пилингов, скрабов и средств, содержащих спирт. Они будут раздражать и сушить кожу [10] .
Умываться нужно только тёплой водой. Для снятия декоративной косметики с сухой кожи желательно использовать специальные сливки или молочко. В их составе содержатся масла, которые питают и увлажняют кожу.
Крема, в которых есть ланолиновая кислота, витамины группы С, К, Е, также питают кожу и укрепляют стенки кровеносных сосудов. Перед сном можно обработать кожу успокаивающей сывороткой.
Немаловажную роль в профилактике купероза играет питание. Еда должна быть богата витаминами:
- витамин Р содержится в моркови, гречке, красном болгарском перце, спарже и петрушке;
- витамин К — в шпинате, белокочанной капусте, петрушке, спарже, брокколи, сушеных специях, водорослях и листьях одуванчика;
- витамин С — в луке, цитрусовых, чёрной смородине и квашеной капусте;
- витамин D — в молочных продуктах;
- Омега-3 — в рыбных продуктах, особенно в рыбьем жире.
Пищу желательно готовить на пару или запекать. Также рекомендуется соблюдать водный режим: выпивать 1,5-2,0 литра воды в день. Можно пить зеленый чай. Вода должна быть негазированной, так как газированная вода усиливает кислотность слизистой желудка и рефлекторное расширение сосудов лица. То же самое происходит и при употреблении острой, солёной пищи, кофе и шоколада [10] .
Кожные заболевания всегда доставляют немало дискомфорта пациентам, особенно если их симптомы затрагивают лицо. Актуальность таких патологий очень велика, ведь страдает не только здоровье человека, но и практически все сферы его жизни.
Поэтому крайне важно не только вовремя диагностировать нарушение, но и подобрать оптимальное лечение, позволяющее минимизировать выраженность неприятных симптомов.
Об особенностях лечения одного из таких заболеваний - розацеа - мы сегодня поговорим с врачом-дерматологом, кандидатом медицинских наук Анной Михайловной Марченко.
- Анна Михайловна, скажите, пожалуйста, что же такое розацеа и чем оно опасно?
- Розацеа - это хроническое воспалительное заболевание кожи лица неинфекционной природы. Кому-то оно больше известно как розовые угри или купероз, но эти термины не совсем верны, так как отражают лишь часть симптоматики розацеа.
Я бы не сказала, что это заболевание опасно, но для самих пациентов оно, безусловно, приносит немало психологических проблем, которые со временем только нарастают по мере того, как розацеа прогрессирует.
- Что же вызывает это неприятное заболевание и можно ли выделить какую-то группу риска?
- Симптомы розацеа впервые появляются у людей в возрасте 30-40 лет и постепенно прогрессируют, достигая максимума к 45-50 годам. Чаще всего от него страдают женщины, особенно светлокожие, но при этом самые тяжелые формы розацеа более характерны для мужчин.
Точные причины розацеа до сих пор не установлены, есть лишь ряд общепризнанных факторов, которые предрасполагают к развитию болезни и могут спровоцировать ее обострение. Так, например, негативное влияние оказывают сосудистые нарушения, сбои в работе иммунной системы, эндокринные и желудочно-кишечные заболевания, а также различные внешние провоцирующие факторы - от частого употребления алкоголя до ультрафиолетовых лучей.
- Какие симптомы позволяют предположить, что у человека развивается розацеа?
- Заболевание начинается почти незаметно, у пациента периодически отмечаются кратковременные приливы крови к лицу, сопровождающиеся небольшим симметричным покраснением кожи щек и крыльев носа.
В дальнейшем частота и выраженность таких «приливов» нарастает, покраснение кожи становится все заметнее, распространяется на лоб и подбородок, а расширение сосудов становится практически постоянным, появляются сосудистые «звездочки». Сопутствующий этому застой крови травмирует микрокапилляры, что приводит к развитию местного воспаления и отека.
- Что происходит, если заболевание прогрессирует?
- Со временем на фоне воспалительного отека развивается нарушение работы сальных желез, лицо покрывается воспаленной угревой сыпью, которая то исчезает, то возвращается с новой силой. Эта стадия розацеа продолжается очень долго, в течение многих лет, периоды относительной ремиссии могут сменяться внезапными обострениями, но полностью эритема и воспаление не исчезают никогда.
И со временем, если не проводится полноценное лечение, хроническое воспаление приводит к закономерному итогу - разрастанию соединительной ткани в коже лица, которое уродует пациента.
- Можно ли вылечить розацеа и какие методы для этого используются?
- Увы, полностью избавиться от этого заболевания пока не получается, но остановить его развитие и свести к минимуму беспокоящие пациентов симптомы вполне возможно. «Золотым стандартом» лечения розацеа является местная терапия, в частности метронидазол, который обладает комплексным действием: противовоспалительным, антимикробным и противопротозойным.
- Какой именно препарат метронидазола можно было бы рекомендовать пациентам?
- Если пациенту лечащим врачом назначен метронидазол, то хорошей рекомендацией может быть крем Розекс. Это один из наиболее инновационных топических препаратов метронидазола, имеющий особую сбалансированную основу, которая улучшает способность активного вещества проникать внутрь кожи.
Это позволяет получить необходимый терапевтический эффект при более низкой концентрации метронидазола: 0,75% против 1% в аналогах. При этом более низкая концентрация действующего вещества обеспечивает более высокую переносимость препарата и сводит к минимуму возникновение побочных эффектов даже при длительном применении.
А это очень важно, когда речь идет о лечении хронического заболевания. Именно эти особенности и делают Розекс препаратом выбора для лечения розацеа на всех стадиях.
Применение крема Розекс:
Крем применяется наружно 2 раза в сутки. Наносится тонким слоем на предварительно очищенные пораженные участки кожи, избегая попадания на слизистую глаз, губ и носа.
Средняя продолжительность лечения составляет 3-4 месяца.
Читайте также:

