Лечение угревой болезни антибиотиками какие антибиотики
Обновлено: 24.04.2024
Данный Сайт использует cookie-файлы в целях предоставления Вам лучшего пользовательского опыта на нашем Сайте, а также в целях обеспечения быстрой и эффективной навигации по Сайту. Продолжая использовать данный Сайт, вы соглашаетесь с использованием нами cookie-файлов.
Файлы cookie, необходимые для выполнения веб-сайтом важнейших функций и задач
Эти файлы cookie абсолютно необходимы для надлежащей работы нашего сайта. Они гарантируют его безопасность и правильное отображение контента.
Файлы, улучшающие работу веб-сайта
Эти файлы cookie позволяют нам улучшить работу веб-сайта и сделать его удобнее. Например, с их помощью мы можем определить, способен ли ваш браузер выполнять на веб-сайте небольшие программы (скрипты), расширяющие его функциональность, или сохранить ваши предпочтения, такие как размер шрифта или язык.
Аналитические файлы cookie и технологии
Эти файлы cookie используются для сбора информации о том, как посетители работают с нашим сайтом. Мы используем эти сведения для создания отчетов и улучшения сайта. Эти файлы cookie собирают анонимную информацию, в том числе о количестве посетителей сайта, ресурсах, с которых они перешли, и страницах, которые они посмотрели.
Рекламные файлы cookie и технологии
Эти файлы cookie используются для сбора информации о том, как посетители используют наш веб-сайт, и позволяют показывать им рекламу, отвечающую их интересам, на нашем и других сайтах.
Эти файлы cookie и технологии позволяют вам делиться страницами и материалами, которые заинтересовали вас на нашем сайте, через социальные сети и другие сторонние ресурсы.
Компании, использующие такие файлы cookie и технологии, могут предоставлять ваши сведения третьим лицам и/или использовать их для демонстрации вам целевой рекламы на других веб-сайтах.
Некоторые файлы cookie, создаваемые с этой целью, могут храниться до 24 месяцев с момента последнего посещения вами нашего сайта.
Файлы cookie и технологии, расширяющие функциональность веб-сайта
Такие файлы cookie используются для добавления на наш веб-сайт функций, предоставляемых сторонними поставщиками. Без них посетителям будут недоступны некоторые возможности нашего сайта. Данные, собираемые нашими поставщиками услуг с этой целью, могут предоставляться в анонимизированной форме третьим сторонам и использоваться для показа целевой рекламы.
Файлы cookie для обеспечения безопасности
Эти файлы cookie помогают повысить безопасность нашего сайта и защищают его от вредоносных действий посетителей. Данные, собираемые нашими поставщиками услуг с этой целью, могут предоставляться в анонимизированной форме третьим сторонам и использоваться для показа целевой рекламы.
Для получения дополнительной информации об используемых файлах cookie, а также способах их отключения и блокировки см: Политика Cookies и Пользовательское соглашение АО «АКРИХИН».
Обыкновенные угри — хроническое мультифакториальное заболевание волосяных фолликулов и сальных желез. 80% пациентов в возрасте от 12 до 25 лет и примерно 30–40% пациентов в возрасте старше 25 лет подвержены acne vulgaris.
Обыкновенные угри — хроническое мультифакториальное заболевание волосяных фолликулов и сальных желез. 80% пациентов в возрасте от 12 до 25 лет и примерно 30–40% пациентов в возрасте старше 25 лет подвержены acne vulgaris.
Начальные морфологические изменения при акне связаны с нарушением процессов ороговения устья волосяного фолликула и образованием микрокомедонов, которые закупоривают выводной проток сальной железы волосяного фолликула. Создавшиеся в результате этого анаэробные условия являются оптимальными для быстрого роста и размножения Propionibacterium acnes, с жизнедеятельностью которого связывают формирование воспалительных элементов угревой сыпи. В результате хронического воспаления на месте разрешившихся элементов угревой сыпи формируются стойкие дисхромии и рубцы.
Значительная роль в механизме образования акне отводится половым гормонам.
Кожа человека является комплексом андрогенчувствительных структур (сальные и потовые железы, волосяные фолликулы). Первые клинические признаки акне появляются в пубертатном периоде на фоне гиперактивной работы половых желез. Нередко угри возникают у женщин в связи с длительным приемом андрогенов при различных эндокринных заболеваниях, анаболических стероидов и противозачаточных препаратов. Авторы одной из теорий возникновения обыкновенных угрей во главу угла ставят наследственную предрасположенность.
Усугубить течение акне могут различные экзо- и эндогенные факторы: профессиональные вредности, косметические средства, длительная инсоляция.
Классификация, предложенная G. Plewig, A. Kligman (1991 г.), следующая.
- Неонатальные угри.
- Младенческие угри: конглобатные угри младенцев.
- Юношеские угри: комедональные, папуло-пустулезные, конглобатные, индуративные, флегмонозно-некротические, келоидные, твердый персистирующий отек лица при акне, механические.
- Угри взрослых: локализованные на спине; тропические; постювенильные угри у женщин; постменопаузальные; тестостерон-индуцированные молниеносные угри у чрезвычайно высоких подростков мужского пола, избыток андрогенов у мужчин, допинговые.
- Контактные угри: косметические; акне на помаду; хлоракне; жирные и смоляные угри.
- Комедональные угри вследствие воздействия физических факторов: единичные комедоны (болезнь Фавра–Ракушо); солярные; майорка-акне; угри обыкновенные в результате ионизирующей радиации.
Различают следующие клинические формы акне:
- невоспалительные (комедоны открытые и закрытые; милиумы);
- воспалительные (поверхностные папулы и пустулы; глубокие индуративные, конглобатные; осложненные абсцедирующие, флегмонозные, молниеносные, акне-келоид, рубцующиеся).
Тяжесть заболевания оценивается на основании подсчета высыпаний на одной стороне лица; классифицируют по градации и степени тяжести. Градация I — количество комедонов менее 10; II — 10–25; III — 26–50; IV — более 50. Степень I — количество папуло-пустул менее 10; II — 10–20; III — 21–30; IV — более 30.
Папулезные акне — воспалительный инфильтрат у основания комедонов, в результате чего образуется небольшой узелок ярко-красного цвета, слегка возвышающийся над уровнем кожи.
Пустулезные акне возникают на месте папулезных, воспалительный инфильтрат увеличивается, в центре узелков появляется полость с гнойным содержимым.
Индуративные акне формируются в результате мощного инфильтрата вокруг воспаленных волосяных фолликулов, достигающего размеров боба. Они обычно оставляют обезображивающие рубцы.
Флегмонозные акне образуются в результате слияния крупных пустул, глубоко залегающих и быстро созревающих, склонных к абсцедированию. Они имеют багрово-красный цвет и достигают размеров сливы.
Конглобатные акне — глубокие абсцедирующие инфильтраты, образовавшиеся около нескольких комедонов и фолликулитов, с образованием крупных конгломератов. После разрешения остаются келлоидные рубцы.
Выбор тактики лечения зависит от клинической формы заболевания, тяжести и длительности течения, переносимости препаратов, наличия сопутствующей эндокринной и соматической патологии, возраста, пола, психоэмоциональных особенностей пациента.
В комплексной терапии большое внимание уделяется режиму питания. Больным рекомендуют ограничить потребление животных жиров, копченостей, легкоусвояемых углеводов (мед, варенье), а также экстрактивных веществ.
Перед лечением рекомендуется провести клинико-лабораторное обследование больного, выяснить причину возникновения данного заболевания, факторы риска.
Обязательные лабораторные исследования: биохимический анализ крови (общий билирубин и его фракции, триглицериды, аланин-аминотрансфераза, аспартат-аминотрансфераза, холестерин, щелочная фосфатаза, креатинин, глюкоза).
Рекомендуемые лабораторные исследования: проверка гормонального профиля у женщин при наличии клинических признаков гиперандрогенемии (фолликулостимулирующий гормон, лютеинизирующий гормон, свободная фракция тестостерона и др.); выделение и идентификация микробной флоры кожи с определением чувствительности к антибиотикам; бактериологическое исследование кишечной флоры; общий анализ крови.
Применяется местная и системная терапия.
Наружные препараты, включающие кератолитики (комедонолитики), себостатики, противовоспалительные, антибактериальные средства назначают в виде монотерапии при невоспалительных акне легкой и средней тяжести, при воспалительных акне легкой степени.
Рекомендовано протирать кожу обезжиривающими и дезинфицирующими спиртовыми растворами с антибиотиками (5% левомицетиновый спирт), взбалтываемыми взвесями с серой, ихтиолом; резорцином (2%), салициловой кислотой (2–5%), камфорой (5–10%).
Кератолитики — препараты, нормализующие процессы кератинизации в устье фолликула, предотвращают образование микрокомедонов.
Третиноин (ретин-А) — крем или лосьон равномерно наносят на вымытую и высушенную поверхность пораженного участка кожи 1–2 раза в сутки. Курс лечения — 4–6 нед. Побочные эффекты: сухость, гиперемия, отечность, временные очаги гипер- или гипопигментации, фотосенсибилизация.
Адапален (дифферин) — метаболит ретиноида. Оказывает противовоспалительное действие, обладает комедонолитической активностью, нормализует процессы кератинизации и дифференциации эпидермиса. 0,1% крем или гель равномерно, не втирая, наносят на пораженные участки сухой, чистой кожи 1 раз в сутки перед сном. Терапевтический эффект развивается после 4–8 нед терапии, стойкое улучшение — через 3 мес от начала терапии. Побочные эффекты заключаются в покраснении и шелушении кожи. Не рекомендовано применение во время беременности и в период кормления грудью. Следует избегать попадания в глаза и на губы, не подвергать инсоляции; не рекомендовано использовать косметические продукты с подсушивающим или раздражающим эффектом (в том числе духи, этанолсодержащие средства). Обычно терапию начинают с геля, при чувствительной и сухой коже показан крем, содержащий увлажняющие компоненты.
Препараты, обладающие антибактериальным действием, назначают при воспалительных формах акне легкой и средней тяжести; при тяжелых формах акне — как дополнение к системной антибиотикотерапии.
Эритромициновую мазь (10 000 ЕД/г) наносят 2 раза в сутки. Продолжительность применения не должна превышать 5 нед в связи с риском развития резистентности микрофлоры.
Пиолизин — комбинированный препарат, мазь для наружного применения, содержащая фильтрат питательной среды бульонных культур микроорганизмов (Escherichia Coli, Pseudomonas aeruginosa, Streptococcusspp., Enterococcus spp., Staphylococcus spp.), консервированных раствором фенола, а также салициловую кислоту и цинка оксид. Оказывает противомикробное, противовоспалительное, иммуностимулирующее действие, улучшает регенерацию тканей. Мазь наносят тонким слоем на пораженные участки кожи 1–3 раза в сутки или чаще — в зависимости от состояния больного. Противопоказанием служит повышенная чувствительность к салицилатам.
Бензоил пероксид (базирон АС) — обладает широким спектром антибактериальной и противодрожжевой активности без развития микробной резистентности. Оказывает комедонолитическое и противовоспалительное действие, улучшает оксигенацию тканей, подавляет продукцию кожного жира в сальных железах. Гель наносят на чистую и сухую поверхность пораженных участков кожи 1 или 2 раза в сутки.
Зинерит — благодаря содержанию эритромицин-цинкового комплекса оказывает противовоспалительное, антибактериальное, комедонолитическое действие. Выпускается в виде порошка для приготовления раствора для наружного применения в комплексе с растворителем и аппликатором. Наносят тонким слоем на пораженный участок кожи 2 раза в сутки; утром (до нанесения макияжа) и вечером (после умывания). Курс лечения — 10–12 нед. После высыхания раствор становится невидимым.
Клиндамицин (далацин) — 1% гель, наносят его тонким слоем 2 раза в сутки. Побочные местные реакции проявляются в виде сухости кожи, покраснения, кожного зуда, шелушения, повышенной жирности кожи. Противопоказанием является указание в анамнезе колита, связанного с применением антибиотиков.
Азелаиновая кислота (скинорен) — 15% гель, 20% крем. Наносят равномерно тонким слоем 2 раза в сутки на предварительно очищенные (мягкими очищающими средствами и водой) участки кожи лица и, при необходимости, шеи и верхней части груди, пораженной угревой сыпью. Выраженное улучшение обычно наблюдается через 4 нед. Местные побочные реакции в виде жжения, покалывания, покраснения проходят самостоятельно в течение 15 мин. В случаях сильно выраженного раздражения кожи в первые недели лечения препарат можно применять 1 раз в сутки.
Цинка гиалуронат (куриозин) — гель, наносится тонким слоем на тщательно очищенную кожу 2 раза в день. Возможно ощущение стягивания кожи, гиперемия кожных покровов. Обычно данные проявления исчезают самостоятельно при продолжении терапии. Не обладает фотосенсибилизирующими свойствами, не окрашивает кожу и белье.
Системная терапия назначается для лечения больных со среднетяжелой или тяжелой формами акне, особенно в случае образования рубцов, а также при выраженной депрессии на фоне легкого течения акне. Кроме того, такое лечение показано при отсутствии эффекта от наружной терапии, проводимой в течение 3 мес.
Антибиотики (макролиды, тетрациклины) применяются не более 2–3 нед.
При неэффективности антибактериальной терапии или торпидном течении заболевания рекомендован синтетический ретиноид изотретиноин (роаккутан) — суточная доза составляет 0,5–1,0 мг на 1 кг массы тела, не должна превышать 60–80 мг/сут, капсулы принимать во время еды. Противопоказан беременным, кормящим матерям. Контрацепцию рекомендуют начать за 1 мес до начала терапии, проводить в течение всего ее срока и еще 1 мес после окончания лечения, так как препарат обладает тератогенным и эмбриотоксическим эффектом. Не рекомендуется сочетать с антибиотиками тетрациклинового ряда.
У женщин репродуктивного возраста при наличии гормональных нарушений и при неэффективности обычной терапии показано применение антиандрогенов (андрокур, диане-35), эстрогенов (жанин). Гормональные препараты назначаются женщинам со среднетяжелой и тяжелой формами акне после консультации гинеколога-экдокринолога с последующим наблюдением.
Для сокращения сроков медикаментозной терапии, закрепления положительного результата лечения и продления ремиссии необходимо дополнительно применять комплекс средств лечебной косметики.
Правильное очищение кожи — один из обязательных этапов избавления от угрей.
Очищающий гель «Клинанс» (лаборатория Авен, Пьер Фабр Дермо-Косметик, Франция) бережно очищает кожу с акне, не нарушая гидролипидную пленку. Смывается водой.
Регулирующий крем «Диакнеаль» воздействует на все звенья патогенеза акне за счет уникального сочетания ретинальдегида и гликолевой кислоты. Выравнивает рельеф кожи, препятствует формированию рубчиков. Наносят 1 раз вечером на сухую очищенную кожу. Применяется с 15-летнего возраста.
Себорегулирующий, кераторегулирующий крем «Клинанс К» смягчает, выравнивает кожу, устраняет «черные точки», небольшие воспалительные элементы. Применяется с 12-летнего возраста. Наносят на сухую очищенную кожу 1–2 раза в день.
На фоне лечения акне возможно появление сухости, раздражения, шелушения. Для устранения побочных эффектов терапии рекомендовано использование увлажняющего успокаивающего крема «Клин АК», в состав которого входит термальная вода, глюконат цинка, масло жожоба, масло каритэ. Наносят на очищенную кожу утром и/или вечером.
Для ежедневного ухода за проблемной кожей в качестве основы под макияж наносят 1–2 раза в день себорегулирующую матирующую эмульсию «Клинанс» (бесцветную и тональную), а также двухцветный корректирующий карандаш «Клинанс» для маскировки акне, зеленая часть которого оказывает дополнительное бактерицидное и подсушивающее действие. Наносят точно на элементы акне.
Рекомендована серия средств «Эксфолиак» (Мерк Медикасьон Фамильяль, Франция): очищающий гель «Эксфолиак» (для гигиены) и кремы (крем 10, являющийся базовым средством при уходе за кожей с акне I–II степени тяжести; крем-15 — для ежедневного ухода за кожей при акне III-IV степени тяжести).
Препараты серии «Клерасил Ультра» (Реккит Бенкизер): очищающий лосьон, гель для умывания, гель для глубокого очищения, крем от угревой сыпи — способствуют хорошей очистке кожных пор, обладают противовоспалительным, антибактериальным, комедонолитическим, себоцидным действием.
Средства серии «Сетафил» (Галдерма, Швейцария) — гель для ежедневного очищения и ухода за кожей и лосьон, наносимый 2–3 раза в сутки или по мере необходимости. Лосьон можно смывать водой или оставлять на коже.
Препараты линии «Зениак» (Лаборатории эволюционной дерматологии, Франция) предназначены для жирной кожи, склонной к появлению угрей. Система постепенного высвобождения за счет использования микрогубок обеспечивает продолжительный матирующий эффект и оптимальную переносимость активных веществ.
После применения очищающего геля, не содержащего мыла, роликового карандаша для локального ухода, лосьона, крема исчезает сальный блеск, кожа приобретает матовый оттенок, исчезают микрокисты, комедоны, угри.
В качестве средства ухода за кожей, склонной к появлению угрей, используют «Сфингогель» (Лаборатории эволюционной дерматологии) — очищающий гель для умывания 1–2 раза в сутки до исчезновения высыпаний, не менее 2 мес. В качестве поддерживающего лечения применяют 1 раз в день вечером, постоянно. Назначается как самостоятельно, без добавления традиционных лечебных средств, так и в сочетании с препаратами системного действия.
Угревую болезнь необходимо дифференцировать с воспалительными формами (розовыми угрями). В патогенезе розацеа ведущую роль играют сосудистые нарушения, обусловленные воздействием экзогенных (алкоголь, горячие напитки, пряности, обнаружение в коже клещей Demodex folliculorum) и эндогенных факторов (заболевания эндокринной системы, нарушения иммунной системы и др.).
Начало заболевания характеризуется ливидной эритемой, которая многие месяцы и годы может быть единственным клиническим признаком.
В дальнейшем на месте эритемы на коже лба, подбородка появляется инфильтрация, возникают папулы, пустулы. Вследствие длительного хронического прогрессирующего течения патологический процесс приводит к образованию воспалительных узлов, инфильтратов и опухолевидных разрастаний за счет прогрессирующей гиперплазии соединительной ткани и сальных желез и к стойкому расширению сосудов.
Локализуются высыпания на носу, щеках, реже на подбородке, лбу, ушных раковинах.
Лечение зависит от стадии розацеа и включает местные и системные препараты.
Метронидазол — противопротозойное средство, применяют внутрь, по 250 мг 4 раза в сутки в течение 4–6 нед (возможно до 8 нед) или орнидазол по 500 мг 2 раза в сутки — 10 дней. Рекомендуются антибиотики (макролиды, тетрациклины) плюс холодные примочки с 1–2% борной кислотой, настоями лекарственных трав. Применяют:
- адапален, или изотретиноин, или азелаиновую кислоту;
- метронидазол — 1% гель или крем — 2 раза в сутки до 8 нед;
- фузидовую кислоту — 2% гель 2 раза в сутки в течение 3–5 нед.
Дополнительные методы лечения. Физиотерапевтические методы ускоряют разрешение воспалительных элементов угревой сыпи: электрофорез с 10–30% раствором ихтиола 2–3 раза в неделю, курс — 5–10 процедур, или криотерапия (криомассаж) 2–3 раза в неделю, курс — 10 процедур.
Внутриочаговое введение триамцинолона с 4% гентамицином (в соотношении 1:1) 1 раз в неделю является наиболее эффективным методом лечения узловато-кистозной формы угревой сыпи.
Аутогемотерапия рекомендуется при тяжелых формах угревой сыпи.
Лечение вторичных поствоспалительных изменений кожи (гиперпигментаций, псевдоатрофий, рубцов). Микрокристаллическая дермабразия проводится 1 раз в неделю, рекомендовано 5–10 процедур. Обязательными условиями являются: полное купирование воспалительного процесса на коже, защита кожи от инсоляции во время проведения и в течение 1 мес после лечения.
Кроме того, проводятся поверхностные химические пилинги альфагидроксильными кислотами (30–70%, рН менее 3,5). Пациентам со вторичными поствоспалительными изменениями не рекомендуется проводить глубокие шлифовки кожи (СО2-лазер, эрбиевый лазер, дермабразия), поскольку они нередко приводят к рецидиву угревой сыпи.
А. Г. Пашинян, доктор медицинских наук, профессор
РГМУ, Москва
Угревую болезнь (акне) относят к числу часто встречающихся в практике врача-дерматолога заболеваний кожи. Дебют заболевания обычно проявляется у девочек в возрасте от 12 до 14 лет, у мальчиков — в 14–15 лет.
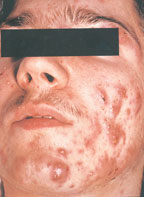
Угревую болезнь (акне) относят к числу часто встречающихся в практике врача-дерматолога заболеваний кожи. Дебют заболевания обычно проявляется у девочек в возрасте от 12 до 14 лет, у мальчиков — в 14–15 лет. В этом возрасте возможны два варианта течения заболевания — «физиологические» акне и «клинические» акне, наблюдаемые у 15% пациентов, которые требуют назначения лечения. У 7% пациентов возможно развитие поздних акне, возникающих после 40 лет [1, 3, 5].
Угревая болезнь нередко является одним из осложнений жирной или смешанной форм себореи. У значительной части больных угревая болезнь склонна к хроническому течению, частым рецидивам и нередко оказывается резистентной к проводимой терапии.
Патоморфологически вульгарные угри представляют собой гнойное воспаление сальной железы и перигландулярной ткани. Принято различать несколько клинических разновидностей этого заболевания. К более легким и относительно благоприятно протекающим формам относят вульгарные или юношеские, папулезные и пустулезные угри. Они легче поддаются лечению и обычно не оставляют после себя грубых рубцовых изменений на коже. Напротив, индуративные, сливные, флегмонозные и конглобатные угри в связи с резистентностью к проводимой терапии, частыми рецидивами и возникновением при этих формах грубых косметических дефектов представляют для врача и больного сложную медицинскую и социально-психологическую проблему [3].
Психоэмоциональные расстройства выявляются у 40–50% пациентов с угревой болезнью, ведущим является нозогенная депрессия невротического уровня, чаще протекающая по астено-тревожному и тревожному типам. Наибольшая частота психоэмоциональных расстройств наблюдается при II–III степени тяжести акне, при этом характерна обратная зависимость выраженности психоэмоциональных расстройств от степени тяжести и длительности болезни [2].
Поэтому важным для практического врача является ранняя диагностика, правильная клиническая оценка, своевременное назначение эффективных и безопасных препаратов в зависимости от клинической формы заболевания, что позволяет избежать состояния дисморфофобии, неудач в лечении и улучшить качество жизни больных.
Патогенез акне является мультифакторным. На сегодняшний день выделяют четыре ведущих фактора в этиологии заболевания: фолликулярный гиперкератоз, увеличение количества Propionibacterium acnes, изменение продукции кожного сала и воспаление.
Начальным этапом формирования заболевания является появление микрокомедонов, которые в дальнейшем колонизируются Propionibacterium acnes. Микрокомедоны являются результатом развития двух процессов — гиперпролиферации кератиноцитов акроворонки волосяного фолликула и избыточной продукции кожного сала, что в сочетании приводит к закупорке фолликула и формированию открытых и закрытых комедонов. Для кератиноцитов характерно увеличение тонофиламентов и десмосом, повышенное количество кератинов К6 и К16 [9].
Propionibacterium acnes являются анаэробными резидентными представителями микрофлоры кожи человека, способными проявлять свои патогенные свойства только в определенных условиях. Propionibacterium acnes участвуют в развитии воспаления в очаге заболевания, способствуя освобождению хемотаксических факторов и цитокинов, а также превращению триглицеридов кожного сала в свободные жирные кислоты.
В механизме развития акне важными являются следующие компоненты патогенеза — относительный недостаток линолевой кислоты, действие андрогенов и свободных жирных кислот. На продукцию кожного сала огромное влияние оказывают андрогены, которые в большом количестве начинают поступать в кожу в пубертатном периоде, определенное значение имеет гормон роста, инсулиноподобный фактор роста и вещества, активирующие образование пероксисом [8].
Мишенями действия половых гормонов в коже являются эпидермис, волосяные фолликулы, сальные железы, фибробласты. На продукцию кожного сала влияют гормоны тестикулярного или овариального (свободный тестостерон) и надпочечникового (дегидроэпиандростерон, андростендион) происхождения. Подобное действие оказывает и предшественник тестостерона, эстрогенов и адренокортикостероидов — прогестерон, обладающий андрогенным и антиэстрогенным воздействием на секрецию сальных желез. Этим объясняется повышение салоотделения и усиление образования акне в предменструальный период.
Важное значение имеет не только повышение уровня андрогенов, но и повышенная чувствительность клеток-мишеней, в частности клеток сальной железы, к андрогенам, циркулирующим в крови.
В патогенезе угрей важная роль отводится дефициту цинка, который регистрируется у 80% больных. На фоне цинкдефицитного состояния возрастает темп экскреции кожного сала, а тяжесть течения болезни коррелирует со степенью снижения цинка в организме больного. Цинк снижает активность 5a-редуктазы, что способствует нормализации соотношения гормонов и ведет к уменьшению салоотделения.
Наружная терапия является первой линией лечения акне у новорожденных, в детском возрасте, при дебюте акне и юношеских угрях. Назначение только наружной терапии показано при легких воспалительных и невоспалительных формах акне, невоспалительных формах акне средней тяжести. Во всех остальных случаях назначается комбинированная терапия с системными препаратами.
Препараты для наружной терапии назначаются длительно, минимальный курс лечения составляет 3 мес, после окончания курса необходимо назначение лекарственных средств с профилактической целью для предотвращения обострения заболевания.
В 2002 г. разработаны рекомендации и алгоритм патогенетического лечения различных форм акне (XX Всемирный конгресс по дерматологии, Париж, 2002), в которых препаратами первого выбора врача при лечении акне являются местные ретиноиды. Топические ретиноиды влияют на процессы ороговения (кератинизацию и десквамацию), снижают салоотделение, усиливают пролиферацию эпителиоцитов кожи и обладают определенным противовоспалительным действием. Наиболее перспективным является адапален (дифферин), обладающий хорошей переносимостью, отсутствием фотосенсибилизирующего действия, высокой эффективностью при комедональных и папуло-пустулезных акне [6]. Адапален применяется после очищения кожи 1 раз в сут на ночь, стойкое клиническое улучшение наблюдается через 3 мес, в поддерживающем режиме препарат наносят 2–3 раза в неделю.
Бензоила пероксид (базирон АС, окси-5, окси-10) после нанесения на кожу приводит к освобождению активных форм кислорода, уменьшению синтеза свободных жирных кислот и образования микрокомедонов. Препарат обладает выраженным влиянием на P. acnes, St. epidermidis, Malassezia furfur и снижает риск развития резистентности при комбинировании с антибиотиками. Выпускается бензоил пероксид в виде геля 2,5 –10% и 5–10% лосьона. Бензоил пероксид наносят на кожу 2–3 раза в день в течение 1–3 мес. Побочными эффектами препарата являются раздражающее действие, особенно при применении высоких концентраций, а также повышение фоточувствительности за счет истончения рогового слоя. Препарат способен обесцвечивать волосы, поэтому рекомендуется его применение при сочетании акне и гипертрихоза. Противопоказанием является повышенная чувствительность к компонентам препарата.
Широко применяется для наружного лечения акне азелаиновая кислота (скинорен), обладающая способностью нормализовать процессы кератинизации фолликула, антимикробным и противовоспалительным действием, способная уменьшать пигментацию кожи [6]. Препарат выпускают в виде 20% крема и 15% геля. Наносят его на всю поверхность лица или другие пораженные участки кожи утром и вечером, лечение продолжают до достижения терапевтического эффекта. Специфических противопоказаний к препарату нет.
Топические антибиотики. Назначение показано при папуло-пустулезных акне легкой и средней тяжести в комбинации с топическими ретиноидами или бензоил пероксидом. Среди антибиотиков для наружного применения на первом месте стоят эритромицин, клиндамицин, фузидиевая кислота. Монотерапия местными антибиотиками не даст желательного эффекта, так как не оказывает достаточного влияния на основные патогенетические факторы, кроме колонизации P. acnes.
Эритромицин выпускается в комбинации с препаратом цинка (зинерит). Лосьон наносят на кожу 2 раза в день в течение 12 нед. Побочное действие — сухость, жжение, дерматит.
Клиндамицин выпускается в виде 1% геля или лосьона, который при нанесении на кожу гидролизуется в выводных протоках сальных желез. Несмотря на минимальное всасывание, препарат может вызывать нарушения со стороны желудочно-кишечного тракта, аллергические реакции. Наносят препарат 1–2 раза в день в течение 3 мес.
Фузидиевая кислота выпускается для наружного применения в виде 2% крема (фуцидин), обладает способностью хорошо проникать через неповрежденную кожу и оказывает выраженное бактерицидное действие [7]. Крем применяют 2 раза в день в течение 7 дней. Не отмечено системного действия препарата и индивидуальной непереносимости.
Местные формы антибиотиков обычно хорошо переносятся, аллергический контактный дерматит развивается редко. Длительное наружное применение антибиотиков может привести к развитию бактериальной резистентности P. acnes.
α-гидроксикислоты (АНА) — яблочная, тартаровая, цитрусовая, молочная, гликолевая — обладают комедолитическим свойством. При концентрации АНА 30–70% (гликолевый пилинг) лечение проводится утром 1 раз в день, в вечернее время назначают ретиноиды. Препараты с концентрацией кислоты 10–15% (эксфолиак, крем 10; эксфолиак, крем 15) назначают пациентам с акне ежедневно в течение 8 нед. При низких концентрациях АНА лекарственные средства назначаются в межрецидивный период и для профилактики осложнений угревой болезни (рубцов и пигментации).
β-гидроксикислоты — салициловая кислота, резорцин — влияют на фолликулярный гиперкератоз, так как являются слабыми кератолитиками и обладают противовоспалительными свойствами. Применяются в различных лекарственных формах, чаще — растворах (салициловая кислота 0,5%–5%, резорцин 1–3%).
Гиалуроновая кислота в сочетании с цинком (куриозин, гель) используется как профилактическое средство после разрешения клинических проявлений акне. Гиалуроновая кислота способствует формированию косметических рубцов. Препарат наносят 2 раза в сут до достижения клинического эффекта. Побочными реакциями являются жжение, чувство стягивания кожи, легкая гиперемия, которые самостоятельно исчезают при продолжении терапии.
Системная терапия акне показана для лечения больных с акне средней или тяжелой формы, особенно в случаях образования рубцов, дисхромий или значительных психосоциальных расстройств. Системная терапия может быть необходима при непереносимости или неэффективности местного лечения.
Наиболее эффективным препаратом для лечения акне среднетяжелой и тяжелой форм является изотретиноин (роаккутан), который при системном применении вызывает длительные ремиссии или излечение у большинства больных. Препарат является ретиноидом, рекомендуемым для системного применения, влияет на процессы дифференцировки и кератинизации клеток эпидермиса, в том числе сальных желез, обладает выраженным себостатическим и противовоспалительным действием. Оптимальная суточная доза изотретиноина составляет 0,5–1,0 мг на 1 кг массы тела больного. Стандартная начальная терапевтическая доза 0,5 мг/кг. Обычные сроки лечения составляют 4–8 мес. После достижения выраженного терапевтического эффекта (чаще к концу 2-го месяца) начальная суточная доза снижается (с 1,0 до 0,5 мг/кг; с 0,5 до 0,2–0,3 мг/кг) и используется до излечения пациента. При флегмонозных и конглобатных угрях снижение суточной дозы целесообразно проводить в более поздние сроки (через 3–4 мес после начала лечения) [3].
Роаккутан обладает тератогенным действием, что ограничивает его применение для женщин детородного возраста. До начала лечения обязательно исключается беременность, пациентки должны использовать эффективные контрацептивные средства за 1 мес до начала лечения, весь период лечения и в течение 1 мес после его прекращения.
Побочные реакции при приеме роаккутана многообразны и касаются различных органов и систем (сухость кожи и слизистых, хейлит, конъюнктивит, носовые кровотечения, ретиноидный дерматит, фотосенсибилизация кожи, мышечная скованность, гиперостоз, повышение активности трансаминаз, липидов крови и др.), кроме тератогенного эффекта остальные побочные реакции являются дозозависимыми. До начала и в процессе лечения необходим тщательный контроль состояния пациента. Пациенты с почечной и печеночной недостаточностью, сахарным диабетом, склонностью к нарушению обмена веществ (гиперлипидемия) не должны получать лечение этим препаратом.
Системные антибиотики. Наиболее часто применяют эритромицин и тетрациклин. Лечение антибиотиками проводят длительно, 6–8 нед и дольше. Назначаются дозы с 1 г в сутки циклами по 5–10 дней без перерывов, но со снижением суточной дозы в каждом последующем цикле на 0,1–0,2 г, доводя постепенно суточную дозу до 0,1–0,2 г [3]. Одновременно с антибиотиками необходимо назначать противогрибковые препараты для профилактики кандидозов и препараты цинка (сульфат или окись цинка 0,02–0,05 — 2–3 раза в день после еды). Противопоказаниями для назначения системных антибиотиков являются индивидуальная непереносимость, беременность и кормление грудью, наличие сопутствующих грибковых поражений кожи и слизистых, тяжелые заболевания печени и почек, лейкопении.
Оральные контрацептивы (диане-35) обладают фармакологическим действием, связанным с блокированием рецепторов андрогенов и уменьшением их эндогенного синтеза. В результате тормозится секреция сальных желез. Диане-35 содержит 2 мг ципротерона ацетата и 35 мкг этинилэстрадиола. Препарат назначают только женщинам, с 5-го дня менструального цикла ежедневно 1 драже в сутки в течение 21 дня, затем — 7-дневный перерыв. Противопоказаниями для назначения препарата являются беременность и лактация, тяжелые заболевания печени, тромбоэмболические процессы, сахарный диабет, нарушения липидного обмена, гипертоническая болезнь.
По степени влияния на основные факторы патогенеза действие препаратов проявляется так, что ретиноиды являются самыми эффективными средствами для контроля гиперкератинизации фолликула и предотвращения развития микрокомедонов. В меньшей степени на этот процесс влияют бензоил пероксид, азелаиновая и салициловая кислота. По влиянию на P. acnes на первом месте стоит бензоил пероксид, затем антибиотики и азелаиновая кислота и в меньшей степени изотретиноин. Уменьшению секреции кожного сала способствуют ретиноиды и гормональные препараты. Менее всего современные лекарственные средства влияют на процесс воспаления в области угревых элементов [8].
Ни один из современных методов лечения угрей не может гарантировать отсутствие рецидивов заболевания в будущем. Поэтому при достижении клинического выздоровления каждому пациенту следует рекомендовать комплекс лечебно-профилактических мероприятий, которые могут быть разделены на рекомендации по уходу за кожей и общие.
Среди общих рекомендаций важными являются санация очагов хронической инфекции, обследование органов желудочно-кишечного тракта и эндокринной системы, общее закаливание организма.
Диета с ограничением шоколада, кофе, углеводов, алкоголя должна рекомендоваться в тех случаях, когда употребление в пищу этих продуктов приводит к усилению жирности кожи лица и обострению заболевания.
Развитие акне не связано с недостаточностью ухода за кожей лица, как это часто считают пациенты, начиная лечение заболевания с посещения косметолога. В то же время выполнение ежедневных очищающих процедур косметического характера показано при любой тяжести заболевания. Рекомендуется ежедневное очищение кожи с использованием различных моющих средств, поддерживающих нейтральный или кислый рН кожи и обладающих антибактериальным действием. Пациент должен знать о необходимости исключения косметических средств, вызывающих закупорку протоков сальных желез (мази, жирные кремы), и скрабов.
Таким образом, располагая широким выбором средств для лечения акне и косметической продукцией для ухода за кожей, склонной к угревой болезни, врач в процессе лечения может переходить от направленного воздействия на одни механизмы патогенеза к препаратам, влияющим на его другие компоненты. При этом самым важным является регулярная коррекция назначенного лечения и длительное динамическое, диспансерное наблюдение за пациентом, даже после достижения клинической ремиссии.
Литература
И. Г. Сергеева, кандидат медицинских наук
Ю. М. Криницына, доктор медицинских наук
Информация предназначена для специалистов здравоохранения и не может быть использована иными лицами, в том числе для замены консультации с врачом и для принятия решения о применении данных препаратов!
Акне или угревая болезнь (УБ) является одной из наиболее актуальных проблем современной дерматологии. Повышенный интерес к данной патологии кожи объясняется, по мнению Cunlife, известного ученого, много лет плодотворно работающего по проблеме УБ, тем, «что во всем мире пациентов с акне не просто стало больше, а увеличилось количество трудноизлечимых форм».
По его мнению, это может быть обусловлено ухудшением экологической обстановки на Земле, что ведет к нарастанию генетических нарушений в популяции, а также нарастанием резистентности к лекарственным препаратам, прежде всего, к антибиотикам (3).
Акне – генетически обусловленное длительно протекающее полиморфное многофакторное заболевание кожи, сальных желез и волосяных фолликулов. Акне является одним из наиболее распространенных заболеваний кожи у лиц молодого возраста, встречается у 85% юношей и девушек в возрасте от 12 до 24 лет, причём у 10% сохраняется до возрастного периода 25 – 45 лет. У большинства женщин к 25 годам происходит самопроизвольное обратное развитие акне. Лишь у 11% угревые высыпания встречаются в возрасте 25 – 35 лет и у 5% — в возрасте 40 лет и старше. В последнее время наметилась тенденция к увеличению числа женщин, у которых дебют угревых высыпаний приходится на возраст 25 лет и старше.
Сложное влияние генетических факторов остается предметом изучения, однако важную, если не основную, роль играет генетически детерминированный тип секреции сальных желез в период полового созревания.
Известно, что кожа человека, прежде всего ее придатки (волосяные фолликулы, сальные и потовые железы), имеют стероидочувствительные рецепторы, которые воспринимают гормонорегулирующие влияния на развитие и секреторную активность этих структур. В период полового созревания эти взаимодействия начинают себя активно проявлять. Основными кожными мишенями для половых стероидов являются эпидермис, волосяные фолликулы, сальные железы, меланоциты и фибробласты.
Немецкий ученый С. Шмитц назвал кожу самой большой эндокринной железой в организме человека. Кожа принимает активное участие в метаболизме стероидных половых гормонов, в частности в экстрагландулярном образовании андрогенов из стероидов-предшественников, являясь одновременно основной тканью-мишенью для андрогенов.
Кожа является периферическим звеном метаболизма мужских половых гормонов, их действие осуществляется через специфические андрогенные рецепторы, которые обнаруживаются в различных андрогензависимых структурах кожи. Стимуляция андрогенных рецепторов повышает митотическую активность и дифференцировку клеток эпидермися, увеличивает синтез межклеточных липидов, стимулирует рост волос и секрецию кожного сала (3).
Важным аспектом является участие в развитии воспаления Propionibacterium acnes: они синтезируют различные хемоаттрактанты, притягивающие лейкоциты в очаг воспаления, липазы и целый ряд ферментов, которые приводят к повреждению стенки фолликула; продуцируют вазоактивные амины, подобные гистамину, которые усиливают воспаление.
Общепризнанной классификации УБ до настоящего времени не разработано. Существует большое количество классификаций, которые основаны либо на клинических проявлениях заболевания, либо на оценке его степени тяжести.
Наиболее удобная и часто используемая в дерматологической практике классификация предложена Американской академией дерматологии. Согласно этой классификации различают следующие степени тяжести УБ:
– 1-я степень – характеризуется наличием комедонов (закрытых и открытых) и до 10 папул;
– 2-я степень – комедоны, папулы, до 10 пустул;
– 3-я степень – комедоны, папуло-пустулезная сыпь, до 3 узлов;
– 4-я степень – выраженная воспалительная реакция в глубоких слоях дермы с формированием множественных болезненных узлов и кист.
Среди клинических проявлений УБ наиболее распространенной является папуло-пустулезная форма – 70–80% случаев. Комедональная форма и самые тяжелые проявления акне – конглобатные угри – встречаются у 10-15% больных.
Существует несколько подходов к лечению УБ. Тактика лечения зависит от степени выраженности и распространенности клинических симптомов. Кроме того, необходимо учитывать возраст, пол, наличие сопутствующей патологии. План лечения строится на оценке тяжести клинического течения.
При легких формах УБ бывает достаточно наружной терапии. УБ средней тяжести и тяжелая требуют сочетания системной и наружной терапии (2,5).
Наружная терапия заключается в назначении взбалтываемых взвесей, включащих серу, резорцин, салициловую кислоту; геля бензоилпероксида. В современной наружной терапии используются также препараты третиноина, азелоиновой кислоты, топические антибактериальные средства, среди которых наиболее популярны тетрациклины, эритромицин и клиндамицин. Они уменьшают обсеменённость P. acnes на поверхности кожи и в фолликулах. К тому же антибиотики обладают противовоспалительным эффектом, угнетающим лейкоцитарный хемотаксис, и регулируют содержание свободных жирных кислот в поверхностных жирах.
Современная системная терапия УБ включает антибиотики, ретиноиды, антиандрогенозаместительную терапию и глюкокортикостероидные препараты. Достаточно длительные курсы этих препаратов оказывают противовоспалительное действие, нормализуют кератинизацию в фолликулах, влияют на состав кожного сала.
В некоторые схемы лечения фульминантных угрей введены салицилаты, глюкокортикостероиды, дапсон.
Системные препараты пациентам с акне, как указано выше, назначаются при среднетяжелом и тяжелом течении заболевания. Из большого перечня антибактериальных средств только некоторые могут быть рекомендованы для лечения акне. Учитывая тот факт, что при УБ антибиотики назначают достаточно длительное время, они должны иметь низкую токсичность.
Пенициллин при УБ оказался неэффективным, а сульфаниламиды тяжело переносились больными. Антибактериальные препараты, обладающие противовоспалительными свойствами, такие как тетрациклин (и его дериваты – доксициклин, миноциклин) и макролиды (эритромицин и азитромицин) являются препаратами выбора при папулло-пустулезных акне.
Применение тетрациклина в терапии акне обусловлено его способностью обновлять содержание свободных жирных кислот в поверхностных липидах. Доза тетрациклина была установлена путем клинического опыта, для других препаратов дозу подбирали в пересчете на тетрациклин.
Без конкретных обоснований некоторые дерматологи рассматривают антибиотикотерапию при акне только как антибактериальное воздействие на патологический процесс. В связи с этим следует остановиться на разнообразной обоснованной мотивации применения как системных, так и топических антибактериальных средств при УБ. Следует отметить, что акне не является инфекционным заболеванием, но антибиотики включают в схемы лечения этого заболевания как весомый элемент. Во-первых, P. acnes оказались чувствительными ко всем антибиотикам, активным в отношении грамположительных патогенов. Во-вторых, все эффективные препараты на 90% и более уменьшают количество P. acnes, снижая на 50% долю свободных жирных кислот в поверхностных липидах. Уровни жирных кислот могут быть снижены и без видимого влияния на P. acnes. Одним из доказанных механизмов угнетения бактериального роста является уменьшение концентрации жирорасщепляющих липаз. Тетрациклины ингибируют бактериальные липазы более эффективно, чем эритромицин, что приводит к ожидаемому терапевтическому эффекту. Антибиотики, особенно тетрациклин, а также сульфоны обеспечивают фармакологический эффект, который не имеет прямого отношения к бактериальному угнетению. Они обладают умеренным противовоспалительным действием, воздействуя на нейтрофильный хемотаксис и макрофагальные функции. Эти препараты также эффективны при розацеа, периоральном дерматите, лихеноидном питириазе, которые не вызваны бактериями.
В настоящее время в лечении акне применяют только две группы антибиотиков: тетрациклины и макролиды. Сравнительная характеристика часто основана на измерении концентрации препарата в крови, однако этого недостаточно. Уровень антибиотика в крови не дает представления о его концентрации в тканях-мишенях. Липофильные тетрациклины, такие как миноциклин, лучше проникают в богатые липидами себацитные фолликулы и микрокомедоны. Доксициклин моногидрат имеет такую же эффективность, как и миноциклин, но не оказывает побочного действия на центральную нервную систему.
Макролиды составляют весомую альтернативу тетрациклинам (4). Значительным их преимуществом является возможность назначения во время беременности и лактации. Из современных макролидов в качестве препарата для лечения УБ вызывает интерес азитромицин – антибиотик широкого спектра действия подгруппы азалидов группы макролидов. Не создавая высоких концентраций в крови, азитромицин, благодаря высокой липофильности, хорошо распределяется в организме, проникая во многие органы, ткани и среды. Благодаря дополнительному транспорту нейтрофилами он накапливается в очаге воспаления в очень больших концентрациях (в десятки-сотни раз превышающих сывороточные уровни) и удерживается в течение длительного времени, оказывая постантибиотический эффект. Азитромицин устойчив к разрушению в желудочном соке.
Учитывая то, что при УБ оправдано применение антибиотиков только двух групп (тетрациклинов и макролидов), можно утверждать, что назначение тетрациклинов в основном преследует цель изменения химизма кожного сала, макролиды же реализуют бактерицидный эффект в отношении P. аcnes, обладают противовоспалительным и иммуномодулирующим действием.
В дерматологической практике широко применяется препарат азитромицина « Азикар ». При лечении УБ Азикар принимают в дозе 500 мг 1 раз в сутки в течение 3-х дней, затем – 500 мг 1 раз в неделю в течение 9 недель.
Для лечения УБ нами использовался Азикар у 45 пациентов с различными формами патологического процесса. Лечение пациентов проведено по схеме, предложенной выше. Клинический эффект был достигнут у всех (100%) пациентов. Лечение всеми больными переносилось хорошо. Побочных явлений на фоне терапии отмечено не было. Т.о., мы рекомендуем Азикар в лечении УБ как препарат выбора.
Безусловно, при проведении лечения УБ антибиотиками необходимо учитывать возможные побочные реакции. Иногда при использовании антибактериальных средств могут наблюдаться тошнота, рвота, желудочно-кишечные расстройства. Наиболее часто такие проявления развиваются при назначении макролидов эритромицина и джозамицина, но данные препараты не применяют при акне средней тяжести. Тетрациклины могут вызывать такие реакции, как фототоксичность, локализующуюся на лице, нижних конечностях и стопах, а также фототоксический онихолизис. В некоторых случаях у лиц со светлой кожей возможны тяжелые реакции в виде пузырей. Иногда регистрируют аллергические реакции и фиксированную эритему. Изредка ингибиция грамположительных бактерий приводит к изменению микрофлоры в сторону грамотрицательных микроорганизмов, и могут формироваться грамотрицательные фолликулиты. Нельзя исключить возможность развития кандидозного поражения, преимущественно в виде кандидозного вагинита. При применении тетрациклина и миноциклина могут развиться пигментации. Кроме кожи пигментные включения отмечали в щитовидной железе, костном мозге, в некоторых висцеральных органах.
Антибактериальные препараты при акне можно, а иногда необходимо сочетать с курсами третиноина, поскольку их комбинация оказывается более эффективной, чем каждый препарат в отдельности (3). Третиноин влияет на васкуляризацию, что увеличивает концентрацию антибиотика в тканях.
Системные ретиноиды угнетают секрецию кожного сала и способствуют дифференцировке клеток эпидермиса. Одним из представителей ретиноидов является изотретиноин (роаккутан). Препарат снижает активность сальных желез, уменьшает их размеры, образование кожного сала, тормозит процесс кератинизации и этим устраняет гиперкератоз устья выводного протока сальной железы, предотвращая образование комедонов, позитивно влияет на бактериальную флору кожного сала и уменьшает колонизацию P. acnes. Наиболее серьезные побочные эффекты роаккутана – эмбриотоксический и тератогенный.
Гормональная заместительная терапия иногда дает положительный эффект у женщин, у которых традиционное лечение акне оказалось малоэффективным. Исключительно редко при тяжелых формах акне назначают антиандрогены (ципростерон ацетат), спиронолактон (калийсберегающий диуретик).
В начале лечения фульминантных угрей или других тяжелых форм воспалительных акне приблизительно на 1 месяц назначают глюкокортикостероиды: 6-8 таблеток в сутки в пересчете на преднизолон с последующим последовательным снижением дозы.
Таким образом, установление диагноза тяжелых форм УБ предполагает обязательное включение в план лечения системных препаратов, в первую очередь антибиотиков. Умелое сочетание препаратов патогенетического действия для наружного и системного применения позволяет добиться хорошего клинического эффекта, улучшить качество жизни у большинства больных различными формами акне.
Литература
1. Cуворова К.Н., Котова Н.В.. Тяжелые формы акне. Междун. мед. журн. 2000; с. 732 – 26.
2. Collier A., Freemann S., Dellavalle R. Acne vulgaris. In: Evidence–based dermatology, Blackwelle Publishing, 2008; 83 – 104.
3. Cunliffe WJ, Collnick HM. Acne. Diagnosis and management. – London, 2001. – 166 р.
4. Kus S., Yucelten D., Aytug A.C. // Clin Exp Dermatol 2005; 30: 215 – 20.).
Читайте также:

