Лечение при эрозии губы
Обновлено: 02.05.2024
Среди патологических процессов, локализующихся на слизистой оболочке полости рта (СОПР) и красной кайме губ, эрозивно-язвенные поражения при лейкоплакии и плоском лишае (ПЛ) занимают особое место. Это обусловлено тем, что при их лечении практическому врачу нередко приходится сталкиваться с трудностями, связанными с наличием у больных длительного, упорного течения данных заболеваний с часто возникающими рецидивами [1, 3, 6, 7].
Комплексное лечение данной патологии включает мероприятия, направленные на уменьшение боли, снятие воспаления и ускорение процессов регенерации после максимально возможного устранения причинных факторов. Однако возможность использования медикаментозного и физиотерапевтического лечения у данных пациентов часто ограничена из-за наличия сопутствующих общесоматических заболеваний.
Актуальность проблемы также определяется тем, что данный вид поражений имеет значительную распространенность (у населения Барнаула в различных возрастных группах составляет от 2 до 28 % случаев) и относится к факультативному предраку с высокой частотой озлокачествления [1, 3—6]. Это требует онкологической настороженности врача и повышения эффективности и своевременности лечения. Интересным представляется опыт применения сложной мази, разработанной в МГМСУ (2005) для лечения хронических заболеваний губ [2].
Цель исследования
Оценить клиническую эффективность применения сложной мази в комплексном лечении эрозивно-язвенных поражений СОПР при лейкоплакии и плоском лишае.
Материал и методы
При клиническом обследовании пациентов в процессе опроса выявляли наличие перенесенных и сопутствующих заболеваний, вредных привычек, профессиональных вредностей. Кроме того, обращали внимание на аллергологический статус и наследственность. Устанавливали продолжительность заболевания, характер жалоб, а также время появления первых симптомов. Выясняли, проводилось ли лечение по поводу данного заболевания, какова была его эффективность.
Осмотр и пальпация челюстно-лицевой области включали определение цвета, целостности, тургора кожных покровов, состояния костной и мышечной системы, регионарных лимфатических узлов. Оценивая состояние СОПР, обращали внимание на архитектонику, цвет, увлажненность, наличие патологических элементов. Определяли состояние тканей пародонта, зубов, наличие разнородных металлов, выявляли травматические факторы.
Стоматоскопическое обследование СОПР проводили с помощью светового стоматоскопа «Визионер 21А» фирмы Morita Corporation (Япония) при увеличении от 10 до 40 раз. Визуально и пальпаторно исключали признаки озлокачествления, при необходимости пациента направляли к врачу-онкологу для уточнения диагноза.
Изучение анамнеза обследованных больных, результатов лабораторных исследований, консультативных заключений позволило установить фоновые заболевания, сопутствующие эрозивно-язвенной форме лейкоплакии и ПЛ. У всех пациентов выявлялась патология желудочно-кишечного тракта (100 %) и нервной системы (100 %). Трое больных страдали заболеваниями сердечно-сосудистой и эндокринной систем (9 %).
Для оценки сроков исчезновения боли использовали показатель индекса боли (ПИБ) по шкале Хоссли — Бергмана. Оценка производилась в баллах от 0 до 4 до и после лечения: боли нет — 0 баллов, слабая боль — 1 балл, умеренная боль — 2 балла, сильная боль — 3 балла, нестерпимая — 4 балла.
В план лечения включали санацию полости рта, профессиональную гигиену, устранение травмирующих факторов. Больным рекомендовали отказаться от вредных привычек: курения, приема алкоголя, кусания губ и щек.
После местного устранения травмирующих факторов лечение эрозивно-язвенных поражений проводили по следующей схеме:
- Аппликационное обезболивание (гель «Камистад», «Холисал», «Лидохлор», пиромекаиновая мазь 5%-ная и др.).
- Аппликации протеолитических ферментов (0,1%-ный раствор трипсина или химотрипсина).
- Обработка антисептиками (0,05%-ный раствор хлоргексидина, 1%-ный раствор йодинола, отвары трав и др.).
- Аппликация сложной мази, разработанной в МГМСУ (2005).
Состав сложной мази:
- Sol. Retinoli acetatis olesae — 1,0
- Sol. Tocopheroli olesae — 1,0
- Thiamini bromidi — 0,2
- Insulini acropidi — 3,0
- Ung. Celestodermi — 30,0
- Ung. Solcoseryli — 20,0
- M.f. unguentum
- D.S. Для аппликаций на слизистую оболочку полости рта.
Результаты
При изучении клинической картины до лечения у больных в полости рта определяли эрозии и язвы размером от 0,5 до 2,2 см на фоне отечной гиперемированной слизистой с папулами, сливающимися в сетчатый рисунок (43 % случаев), на фоне очагов плоской (31 %) или веррукозной лейкоплакии (26 %). Наиболее частым местом локализации эрозивно-язвенных поражений была слизистая оболочка щек и языка, реже десневого края и дна полости рта (рис. 1) .
Рис. 1. Эрозии и язвы языка при лейкоплакии (до лечения).
Высыпания на коже, характерные для ПЛ, были у 3 пациентов (20 %). Стоматоскопически выявляли чередование участков гиперемии и гиперкератоза с дефектами эпителия. Рельеф поверхности слизистой оболочки полости рта был ровный или мелкобугристый, ороговение разной степени выраженности, ангиоархитектоника в виде крапа, полос и петлевидных сосудов.
После курса лечения с применением аппликаций сложной мази у всех больных на 2-й день наблюдалась начальная эпителизация. Пациенты отмечали уменьшение боли при приеме пищи и улучшение общего состояния. Через 3 суток боли полностью исчезали (рис. 2) , и через 1,5 недели наблюдалась полная эпителизация СОПР (рис. 3) .
Рис. 2. Эпителизация эрозий и язв языка при лейкоплакии (на 4-й день лечения). Рис. 3. Состояние языка через 1,5 недели после лечения лейкоплакии.
Стоматоскопически на СОПР отмечали ровный рельеф, ороговение отсутствовало, сосудистая архитектоника была представлена в виде крапа и полос.
Для повышения местного иммунитета и профилактики рецидивов пациентам был назначен иммуностимулирующий препарат местного применения «Имудон» по 6—8 таблеток в сутки сублингвально в течение 20 дней.
Отдаленные результаты лечения больных с эрозивно-язвенными поражениями прослежены на протяжении 5 лет. Рецидивы наблюдали через полгода у 7 пациентов вследствие нарушения диеты и обострения общесоматических заболеваний.
На основании вышеизложенного можно заключить, что сложная мазь является эффективным средством в комплексном лечении эрозивных форм ПЛ и лейкоплакии СОПР и рекомендуется для внедрения в стоматологическую практику.
Что такое эрозия шейки матки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лубнина Дмитрия Михайловича, гинеколога со стажем в 22 года.
Над статьей доктора Лубнина Дмитрия Михайловича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Эрозия шейки матки не является заболеванием. Это физиологическое явление, при котором цилиндрический эпителий, выстилающий канал шейки матки, выходит за пределы канала и располагается снаружи шейки. Шейка матки является неотъемлемой частью матки — входом в ее полость, по форме она напоминает узкое горлышко у фляжки. Часть шейки расположена во влагалище, ее покрывает многослойный плоский неороговевающий эпителий, по сути, кожа, только без плотного наружного слоя. На стыке канала шейки он встречается с сочным цилиндрическим эпителием, имеющим железы для производства слизи. Это зона трансформации. Когда эта зона смещается наружу, цилиндрический эпителий виден на поверхности шейки матки в виде ярко-красного пятна, окружающего вход в шейку. Подобный вид придает эрозии кислая среда влагалища, оказывающая раздражающее действие на нежный цилиндрический эпителий.
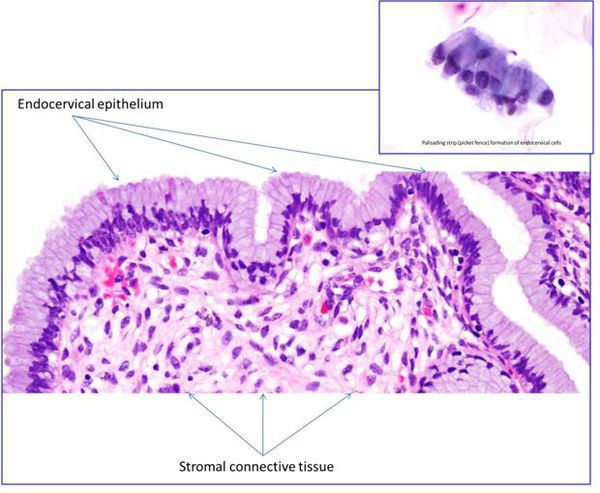
Что такое эктопия и эктропион
Термин "эктопия" заменил устаревший термин "эрозия", однако последний иногда ещё используется врачами.
Эктропион — это осложнённая форма эктопии шейки матки, выворот внутренней части шейки матки в полость влагалища
Как возникает эрозия шейки матки
Причины появления эрозии шейки матки неизвестны. На Западе она считается нормальным физиологическим явлением, не требующим вмешательства, в то время как в Китае эрозия шейки матки признана разновидностью хронического цервицита и часто подлежит лечению. [1] Считается, что раннее начало половой жизни (до 16-17 лет) также провоцирует ее появление, так как шейка матки еще незрелая в этом возрасте, и зона трансформации в норме может выступать за пределы канала шейки матки, что приводит к ее травматизации во время полового акта.
Эрозия шейки матки выявляется у 80 % сексуально активных молодых женщин, а ее распространенность снижается между 30-40 годами. Поскольку причины эрозии шейки матки до сих пор не совсем понятны, существует предположение о том, что она может быть связана с гормональными колебаниями. В пользу этой версии свидетельствует тот факт, что эрозия наиболее часто встречается у девочек-подростков и беременных женщин. [2]
Ранее считалось, что эрозия значительно более распространена у женщин, принимающих оральные контрацептивы, чем у тех, кто использует барьерные методы контрацепции. [3] Ряд современных исследователей связывают возникновение эрозии шейки матки с использованием не только оральных контрацептивов, но и внутриматочных, так как считается, что те склонны к травматизации шейки матки. Не исключается и инфекционная природа эрозии шейки матки, в частности, виновниками ее возникновения в ряде случаев называются Chlamydia trachomatis [4] , Neisseria gonorrhea [5] и вирус простого герпеса [6]
Чем опасна эрозия шейки матки
Эрозия (эктопия) шейки матки никакой опасности для организма женщины не несёт. Истинная эрозия шейки матки встречается редко, чаще всего это следствие травмы или воспаления на шейке, но может быть и следствием дисплазии шейки матки. Если истинная эрозия является следствием воспаления или травмы — она проходит в процессе лечения этих заболеваний самостоятельно. Если эрозия является проявлением дисплазии (чаще всего в довольно запущенных случаях), она иссекается при эксцизии или конизации шейки.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эрозии шейки матки
Эрозия шейки матки проявляется в основном обильными слизистыми выделениями из половых путей, а также контактными кровянистыми выделениями, возникающими после полового акта.
Причиной появления выделений является избыточное образование слизи цилиндрическим эпителием. Контактные кровотечения возникают из-за травматизации поверхностных тонкостенных сосудов, которые могут располагаться на эрозированной поверхности шейки матки. Примерно у четверти женщин, которые отмечают жалобы на посткоитальное кровотечение, была диагностирована эрозия шейки матки. [7]
Что может чувствовать женщина
В подавляющем большинстве случаев эрозия шейки матки протекает безболезненно и бессимптомно.
Патогенез эрозии шейки матки
Эрозия шейки матки — чаще всего врожденное состояние. Во время созревания репродуктивной системы цилиндрический эпителий изначально расположен снаружи шейки и по мере созревания уходит в канал шейки матки. Вероятно, не всегда этот процесс завершается до начала половой жизни, которая может влиять на скорость его завершения. Наличие эрозии также связывают с приемом контрацептивов, с периодом беременности. Предполагается, что это связано с воздействием эстрогенов на шейку матки. Наличие воспалительного процесса в канале шейки матки также может поддерживать наличие эрозии, препятствуя ее исчезновению.
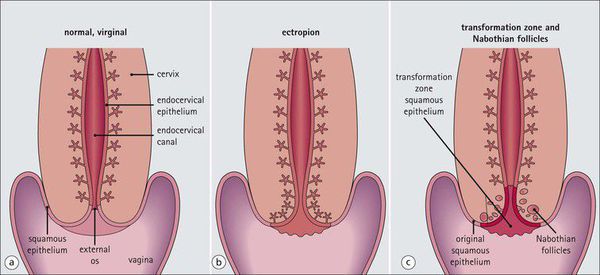
Классификация и стадии развития эрозии шейки матки
Виды эрозии:
- врожденная (эктопия, псевдоэрозия);
- истинная, возникающая как проявление заболевания шейки матки, являющаяся изолированным дефектом на шейке матки и имеющая отношение к более серьезным заболеваниям.
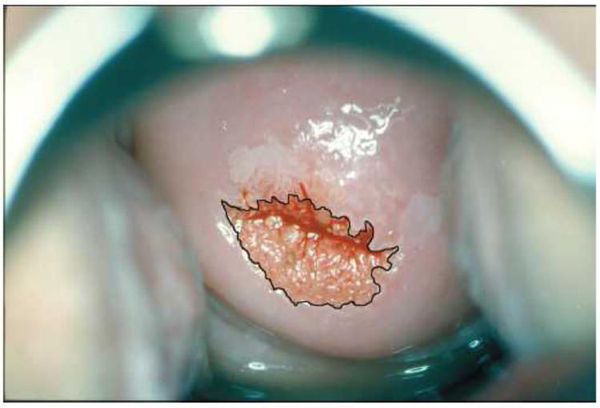
Эрозия шейки матки по данным кольпоскопии
Осложнения эрозии шейки матки
Цилиндрический эпителий за счет особенностей своего строения легче восприимчив к развитию в нем воспаления, которое вызывают условно патогенные микроорганизмы и инфекции, передающиеся половым путем. При этом развивается такое состояние как цервицит — воспаление канала шейки матки. Цервицит может быть причиной длительного существования эрозии.
Эрозия шейки матки сама по себе не имеет никакого значения в развитии дисплазии шейки матки и рака шейки матки. Эти опасные заболевания развиваются на шейке матки независимо от наличия эрозии.
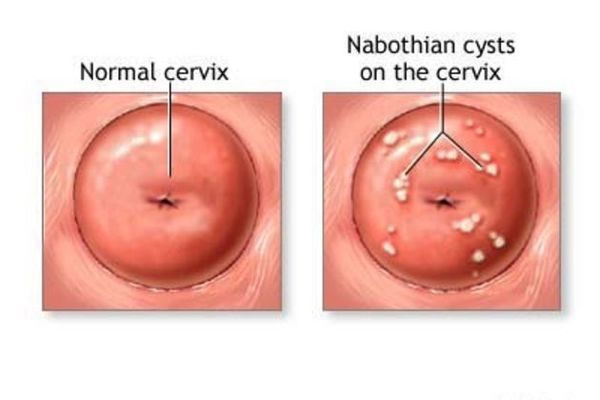
В процессе самостоятельного заживления эрозии или после проведения ее деструкции многослойный плоский эпителий нарастает на цилиндрический, в результате перекрывается часть выводных протоков желез. В результате формируются кисты на шейке матки, которые еще называются “наботовы кисты”. Они бывают различного размера и совершенно не опасны, лечить их не надо.
Эрозия шейки матки при беременности
Эрозия шейки матки часто встречается у беременных женщин и является одной из основных причин появления кровянистых выделений во время беременности. Такое кровотечение возникает из небольших поверхностных сосудов эрозии и совершенно неопасно.
Диагностика эрозии шейки матки
Эрозия шейки матки легко выявляется при ее осмотре на кресле с использованием зеркала, она выглядит как ярко-красное пятно различного размера вокруг входа в канал шейки матки. На следующем этапе проводится кольпоскопия — исследование шейки матки под микроскопом с применением окрасок.
Осмотр
В этом исследовании есть три этапа:
- просто осмотр шейки под микроскопом;
- осмотр после окраски уксусной кислотой;
- осмотр после окраски люголем.
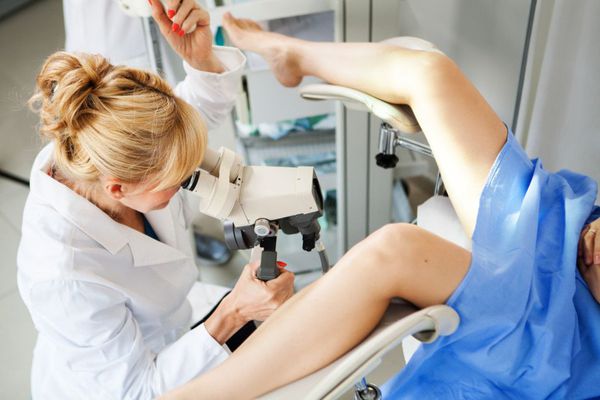
Кольпоскопия
Это исследование совершенно безболезненное. Кольпоскопия позволяет выявить на шейке признаки, характерные для различных заболеваний, которые не видны при обычном осмотре.
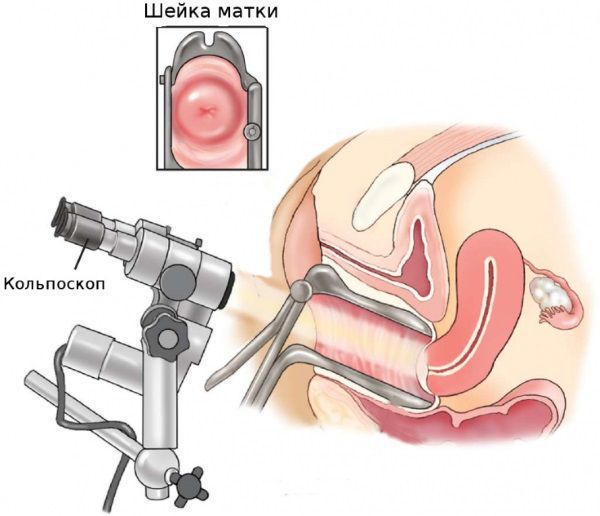
Необходимые лабораторные исследования
Третьим обязательным методом обследования является цитологический мазок с шейки матки, желательно выполнять так называемую “жидкостную цитологию”, такой вариант анализа является более информативным и точным. Цитологическое исследование позволяет не только подтвердить диагноз эрозия, но и исключить или выявить наличие атипических клеток, характерных для дисплазии шейки матки.
При отсутствии в результатах кольпоскопии и цитологического мазка патологических элементов, присущих дисплазии шейки матки, показаний для проведения биопсии шейки матки нет.
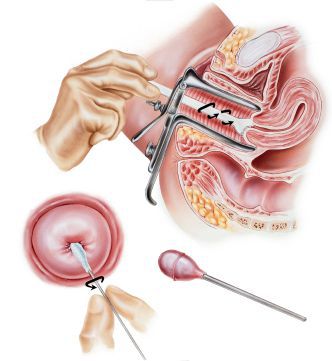
Лечение эрозии шейки матки
Нужно ли лечить эрозию
В подавляющем большинстве случаев показаний для лечения эрозии шейки матки нет, она сама исчезает со временем. Процесс ее заживления еще называют словом “эпителизация”, то есть при этом процессе на цилиндрический эпителий нарастает многослойный плоский, и граница между этими эпителиями отодвигается ко входу в канал шейки матки.
Лечение эрозии до беременности
Большая часть исследователей сходится во мнении, что эрозия в лечении не нуждается, если протекает бессимптомно и не доставляет женщине неудобств. [9] Хотя большинство современных методов лечения в значительной степени способствуют регрессии эрозии шейки матки, некоторые симптомы могут так и не исчезнуть после лечения. [10]
Последствия эрозии шейки матки. Почему нельзя запускать патологию
Поскольку наличие эрозии шейки матки может значительно повысить восприимчивость шеечного эпителия к инфекциям, среди которых хламидии, папиломавирус, цитомегаловирус и даже ВИЧ, понимание этиологических факторов, которые способствуют возникновению эрозии шейки матки, является важным направлением для исследований. [11]
В пользу необходимости лечения эрозии шейки матки говорит тот факт, что при наличии эрозии увеличивается секреция шеечной слизи, что может доставлять женщине значительные неудобства. Кроме того, в очень редких случаях некоторые связывают с эрозией шейки матки, помимо посткоительных кровотечений, болезненные ощущения в области малого таза. [8]
Радиоволновое лечение и лазерная вапоризация
Лечение эрозии шейки матки предполагает деструкцию цилиндрического эпителия на той части шейки матки, где он располагаться не должен. Оптимально выполнить прижигание эрозии шейки матки радиоволновым прибором (Фотек, Сургитрон) или лазером.
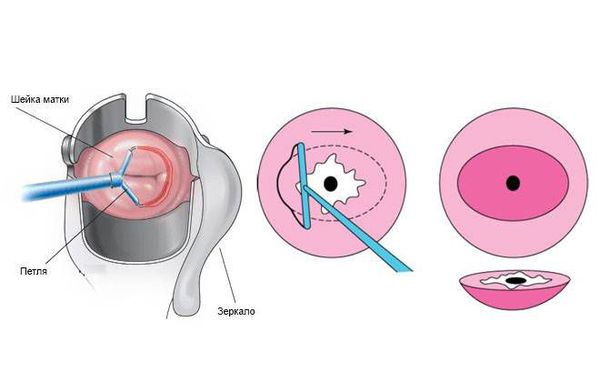
Описание метода прижигания эрозии шейки матки
Существует только два показания для лечения эрозии шейки матки: наличие большого количества обильных слизистых выделений из половых путей, а также появление контактных кровянистых выделений (после полового акта или в результате физической активности).
Прижигание эрозии радиоволновым прибором или лазером — это быстрая безболезненная амбулаторная процедура, которая занимает 10-15 минут. Если возникла необходимость прижечь эрозию, то бояться этого не нужно. Современные методы лечения не оказывают никакого отрицательного воздействия на шейку с точки зрения перспективы беременности и родов.
Химическая коагуляция
Химические методы (например, с помощью "Солковагина") трудоёмки и требуют нескольких посещений врача, в то время как радиоволна или лазер справляются с задачей за одну процедуру.
Диатермокоагуляция и криокоагуляция
Методы устарели и для лечения эрозии шейки матки больше не применяются.
Медикаментозное лечение
Медикаментозное лечение при эрозии шейки матки не проводят. Исключение — ситуация, когда причиной истинной эрозии является воспаление. В таком случае принимают препараты, необходимые для устранения основного заболевания, а эрозия в процессе лечения проходит самостоятельно.
В чем опасность несвоевременного прижигания эрозии
Никакой опасности для организма существование эктопии не создаёт. Наоборот, прижигание эктопии без показаний приводит к переводу переходной зоны шейки матки в канал, что не позволяет следить за изменениями эпителия в этой зоне.
Рекомендации после проведённого прижигания
После прижигания эктопии шейки матки рекомендуется воздержаться от половой жизни, активного спорта и посещения бани на 40 дней.
А возможна ли беременность после прижигания
Репродуктивная функция после прижигания эрозии не нарушается.
Лечение эрозии народными средствами
Народные методы лечения не проверяют в ходе клинических исследований, поэтому их безопасность и эффективность не доказаны.
Прогноз. Профилактика
Прогноз у эрозии шейки матки всегда благоприятный. Так как она чаще всего выявляется у женщин, рано начавших половую жизнь, профилактикой этого явления может быть только рекомендация воздержаться от столь раннего дебюта (речь идет о возрасте до 15-17 лет).
Что такое язвенный стоматит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Грачевой Юлии Александровны, стоматолога со стажем в 17 лет.
Над статьей доктора Грачевой Юлии Александровны работали литературный редактор Вера Васина , научный редактор Елена Страндстрем и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Язвенный стоматит — воспаление и нарушение поверхностного слоя слизистой оболочки полости рта с появлением язв. Болезненные язвы также могут образовываться и на языке. Немного реже возникают беловатые поражения слизистой, и совсем редко ротовая полость выглядит нормальной, но присутствует синдром жжения во рту .
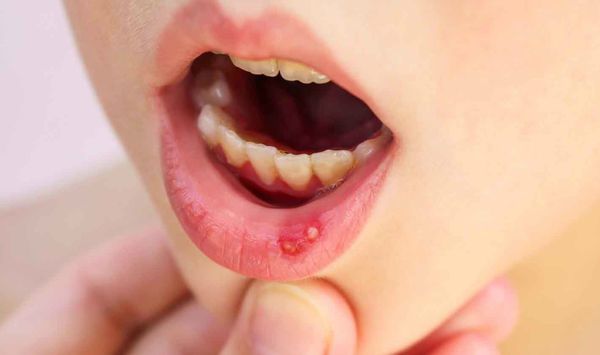
Язвенный стоматит — это самая сложная форма стоматита. Его проявления в полости рта мешают приёму пищи, могут приводить к обезвоживанию и развитию вторичной инфекции, особенно это выражено у пациентов с иммунодефицитом.
Предрасполагающие факторы для развития язвенного стоматита:
- ослабление иммунной системы;
- курение, алкоголь;
- травмы ротовой полости;
- передача инфекции через грязную еду, игрушки, бытовые вещи, от животных;
- пища и вода плохого качества.
Часто причиной стоматитов становится аллергия или токсическая реакция на некоторые вещества, используемые в стоматологии — препараты для анестезии, пломбировочный материал, брекеты, протезы, ортодонтические пластинки.
Провоцирующими факторами также являются:
- воспалительные заболевания кишечника (язвенный колит, синдром Рейтера);
- болезни системы кровообращения (циклическая нейтропения, хроническая анемия);
- гормональные дисфункции;
- хронический иммунодефицит;
- травмы рта, возникающие, например, из-за плохо подобранных зубных протезов;
- аллергия;
- хронический стресс.
Стоматитам наиболее подвержены дети, распространённость в зависимости от возраста:
- дети 1—3 лет (31 % от общего числа детей, заболевших стоматитом);
- дети грудного возраста (26 %);
- дошкольного возраста (20 %);
- младшего школьного возраста (13 %);
- старшего школьного возраста (10 %).
Чаще всего стоматиты возникают в весенний период, на который приходится 38 % заболевших детей, что связано с ослаблениеи защитных сил организма в это время года. Затем следует зима — 26 %, осень — 25 % и лето — 11 % [17] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
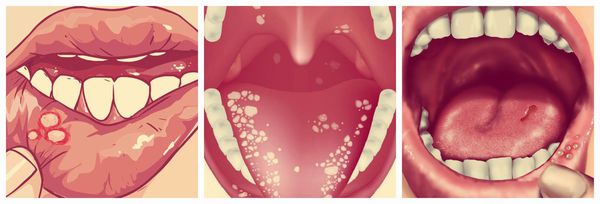
Симптомы язвенного стоматита
Виды язвенного стоматита:
- травматический;
- инфекционный;
- аллергический;
- хронический рецидивирующий афтозный стоматит.
Все эти формы обладают схожими симптомами: отёком, покраснением слизистой оболочки, наличием язвенных элементов. Расположение воспаления зависит от причины возникновения, например, язвы на боковой поверхности языка могут появляться при травмировании острым краем разрушенного зуба или съёмным зубным протезом.
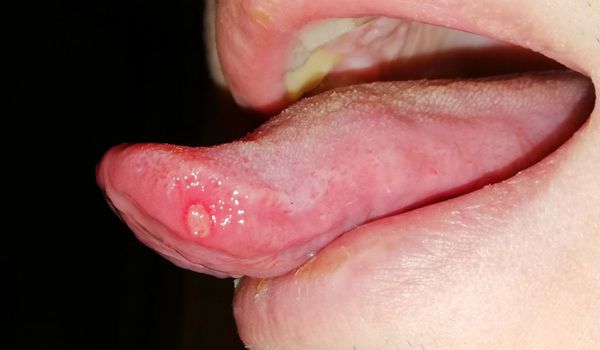
Ещё одним симптомом язвенного стоматита являются везикулы (пузырьки). Они появляются в основном при инфекционном стоматите. Везикулы возникают на слизистой оболочке рта и коже лица (крыльях носа, щеках, верхней губе) и сохраняются 10-12 дней. Мелкие пузырьки быстро превращаются в эрозии с налётом. Воспаление может сопровождаться болями в суставах, мышцах, невралгией, головной болью и увеличением лимфатических узлов.
Другие симптомы язвенного стоматита — зуд, жжение и сухость во рту, а также боль при приёме пищи. На слизистой оболочке возникают отёк и покраснение, может наступить омертвение сосочков языка. Подобные симптомы чаще наблюдаются при аллергическом стоматите.
Патогенез язвенного стоматита
Механизмы развития стоматита до конца не изучены, но, вероятнее всего, заболевание вызвано реакцией иммунной системы на раздражители. Одна из самых распространённых теорий возникновения заболевания — инфекционно-аллергическая [18] . Согласно ей, стоматит возникает в результате повышенной чувствительности организма к различным аллергенам и микроорганизмам . Важное значение в развитии заболевания имеют аутоиммунные процессы — на слизистой оболочке полости рта обитают различные микроорганизмы, в ответ на их присутствие организм вырабатывает антитела, которые могут атаковать собственные клетки эпителия.
При первых симптомах стоматита под влиянием медиаторов воспаления происходит раздражение чувствительных нервных окончаний . При этом возникает аллергическая реакция немедленного типа с выделением биологически активных веществ, таких как гистамин, брадикинин, ацетилхолин и др. Это приводит к повреждению эпителия слизистой оболочки , расширению стенок сосудов, увеличению их проницаемости, что становится причиной отёка.
К развитию стоматита также могут приводить хронические инфекции желудочно-кишечного тракта и ЛОР-органов. Они способствуют повышению чувствительности к аллергенам и снижению сопротивляемости к микробам.
Хроническое течение и рецидивы могут быть связаны с обострением болезней внутренних органов. Рецидивы обусловлены развитием иммунопатологических реакций на фоне ослабления защитных сил организма.
Классификация и стадии развития язвенного стоматита
Выделяют:
- Травматический стоматит.
- Инфекционный стоматит:
- герпетический;
- везикулярный;
- язвенно-некротический стоматит Венсана.
- Аллергический стоматит.
- Хронический рецидивирующий афтозный стоматит.
- Стоматиты, вызванные интоксикацией солями тяжёлых металлов (свинца, ртути, висмута).
Травматические стоматиты возникают при повреждении слизистой оболочки зубным камнем, краем разрушенной коронки зуба, съёмным зубным протезом, неправильно расположенными зубами. При этом происходит воспаление дёсен, а в дальнейшем — образование язв.
Инфекционные стоматиты. К развитию герпетического стоматита приводит вирус простого герпеса первого типа. При поражении слизистой оболочки сперва появляется воспаление в виде пятна, которое затем превращается в пузырёк с прозрачным либо с мутным содержимым. После этого возникает язва — болезненный покрасневший участок слизистой. В дальнейшем язва превращается в афту — белесоватое внутри образование с покраснением по краям. Затем афта вновь переходит в пятно, и происходит заживление.
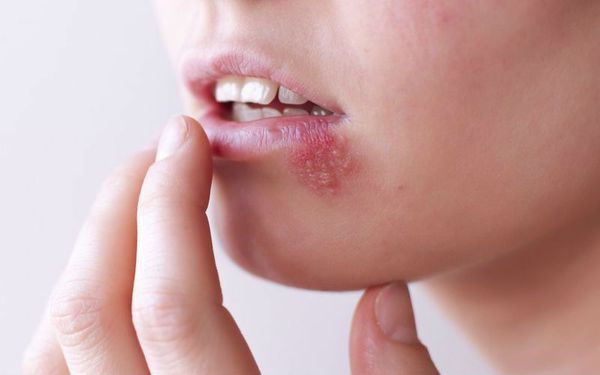
Везикулярный стоматит — острая форма инфекционного заболевания, вызванная везиловирусом. Инкубационный период составляет 2-6 дней, после чего пациент ощущает головную боль, дискомфорт при движениях глаз, общую мышечную слабость, озноб, появляется насморк, боль в горле, повышается температура тела. Больные часто жалуются на увеличение шейных лимфоузлов. При везикулярном стоматите на слизистой оболочке рта появляются пузырьки с красным контуром, наполненные жидкостью. Везикулы расположены на дёснах, губах, языке и внутренней поверхности щёк. Они чувствительны, поэтому приём пищи вызывает боль [10] [13] .
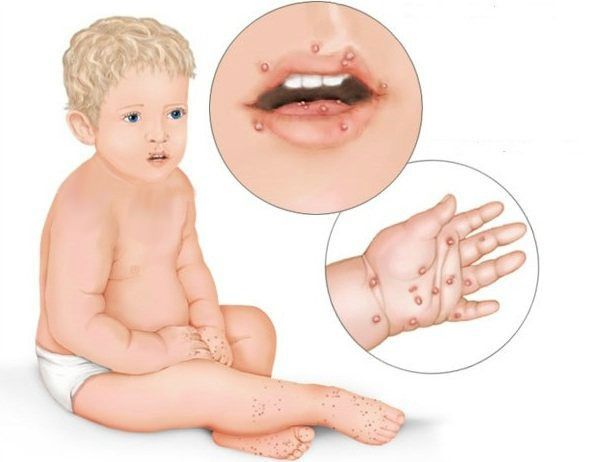
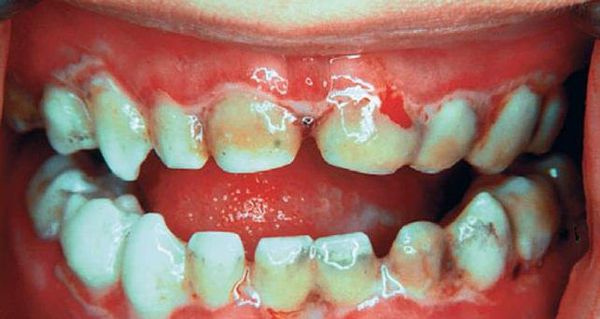
При язвенно-некротическом стоматите Венсана на десневых сосочках появляются поверхностные язвочки, покрытые беловатым налётом. В начале заболевания пациенты испытывают головную боль, общую слабость, у них повышается температура, возникает ломота в суставах. У больных кровоточат дёсны, во рту возникает ощущение жжения и сухости. Боль усиливается при малейшем прикосновении, из-за этого язык при разговоре малоподвижен. Приём пищи и чистка зубов практически невозможны. Усиливается выделение слюны, увеличиваются и становятся болезненными регионарные лимфатические узлы, появляется сильный гнилостный запах изо рта.
Для аллергического стоматита характерны покраснение и отёк дёсен. При пузырно-эрозивной форме появляется эрозия с беловатым налётом и крупный пузырь на слизистой оболочке твёрдого нёба, который впоследствии разрывается. Аллергический стоматит часто возникает при аллергии на лекарственные препараты. Самая тяжёлая его форма — язвенно-некротическая, при которой сперва появляются язвы, а в дальнейшем происходит отмирание тканей и образование рубцов на поверхности слизистой.
Хронический рецидивирующий афтозный стоматит. Выделяют три формы:
- Фибринозная форма (афта Микулича) — чаще заболевают девочки и женщины в возрасте от 10 до 30 лет. В полости рта появляются резко болезненные одиночные или множественные изъязвления (афты). Количество афт составляет от 1 до 100, в большинстве случаев — 1-6. Заживление происходит за 7-14 дней с образованием нежного рубца или без видимого рубцевания.
- Некротический периаденит (афта Сеттона) — стоматит начинается как глубокая язва, протекает длительно и волнообразно. Количество язв, как правило, от 2 до 10. При заболевании встречается "ползущая" язва, для которой характерны заживление на одном полюсе и рост на другом. Размер язв — от 1 см до значительного поражения участков слизистой оболочки. При заживлении образуется деформирующий рубец.
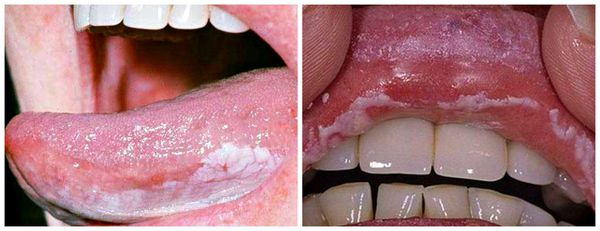
- Герпетиформный афтозный стоматит — множественные мелкие неглубокие афты, резко болезненные с частыми рецидивами и кратковременными ремиссиями в течение 1-3 лет. Заболевание начинается с небольших эрозий размером 1-2 мм, которые затем увеличиваются и сливаются в обширные эрозивные поверхности. Изъязвления могут поражать любые участки полости рта.
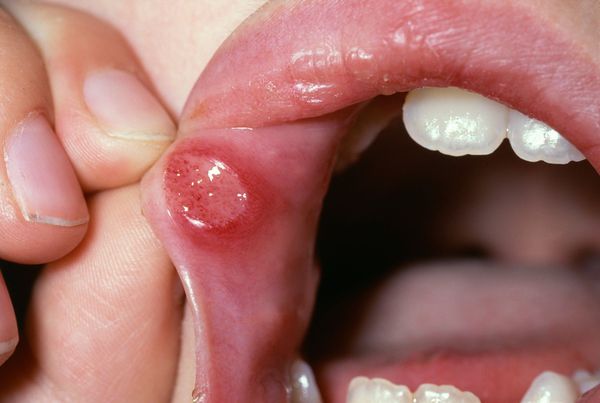
Осложнения язвенного стоматита
Длительное воздействие слабого раздражителя, например зубного протеза, приводит к разрастанию участков слизистой оболочки щёк, губ, нёба. Вследствие этого может развиться лейкоплакия — заболевание, поражающее слизистую оболочку и приводящее к её визуальным и структурным изменениям. На начальных стадиях болезнь проявляется ороговением и покрытием белесым налетом слизистой нёба, дёсен, языка, внутренней стороны щёк. В дальнейшем возможно образование злокачественной опухоли.
При язвенном стоматите нередко кровоточат дёсны, в отдельных случаях могут выпадать зубы. Также при заболевании снижается иммунитет, из-за чего организм более подвержен инфекциям. Речь больного становится осипшей или хриплой, что чревато возникновением ларингита — болезни горла и связок.
Диагностика язвенного стоматита
На приёме врач расспросит пациента , как давно проявились первые симптомы заболевания, какова их интенсивность, возникали ли подобные случаи ранее. Также доктору необходимо знать о сопутствующих и перенесённых заболеваниях и аллергологическом статусе.
При осмотре ротовой полости стоматолог обратит внимание на зубные отложения, наличие острых краёв коронок зубов, на состояние ортопедических конструкций, патологическую стираемость зубов.
В ряде случаев потребуется лабораторная диагностика. Для этого из полости рта берётся мазок, который поможет выявить возбудителя и подобрать лекарственные препараты.
При аллергическом стоматите дополнительная диагностика может включать биохимический анализ слюны с выявлением активности ферментов. Также может потребоваться определение болевой чувствительности слизистой оболочки и гигиеническая оценка протезов.
Дифференциальную диагностику проводят с трофической язвой, с изъязвлённой опухолью, туберкулёзной и сифилитической язвами, стоматитом Венсана.
Инфекционный стоматит дифференцируют с другими вирусными заболеваниями (везикулярным стоматитом, ящуром и др.), а также с аллергическим стоматитом. Пузырно-эрозивные поражения при аллергическом стоматите слизистой оболочки рта следует отличить от пузырчатки, многоформной экссудативной эритемы, герпетического стоматита.
Лечение язвенного стоматита
Основная цель терапии состоит в том, чтобы уменьшить боль и ускорить заживление. Прежде всего необходимо устранить раздражители, которые причиняют дискомфорт пациенту. Далее следует уменьшить симптомы настолько, насколько это возможно.
Для лечения стоматита назначают полоскания растворами фурацилина, мирамистина, хлоргексидина, перекисью водорода. Полоскания уменьшат боль и зуд, очистят ротовую полость от остатков пищи, которые травмируют повреждённые участки.
При сильной боли назначают аппликации с обезболивающими средствами — "Камистадом", "Лидокаин асептом". Лечение различных форм стоматитов будет отличаться.
Инфекционный стоматит. При лечении в первую очередь необходимо понять, вследствие какой проблемы с иммунитетом возникло это состояние, и укрепить защитные силы организма. Для этого внутримышечно вводят "Продигиозан", полость рта обрабатывают антисептиками, протеолитическими ферментами, назначают УФ-терапию [11] .
Везикулярный стоматит. Для уменьшения симптомов будут полезны полноценный отдых, обильное питьё, приём жаропонижающих препаратов. Также слизистую оболочку рта обрабатывают антисептиками ("Супрастин", "Гексэтидин", "Пипольфен") и применяют противовирусные мази — риодоксоловую и теброфеновую. Часто назначают антигерпетические препараты — "Фамцикловир", "Ацикловир", "Валацикловир". Если придерживаться рекомендаций врача, то симптомы заболевания быстро уходят, и больной выздоравливает.
Язвенно-некротический стоматит Венсана. При лечении тщательно удаляют зубные отложения, обрабатывают слизистую оболочку полости рта антисептиками и назначают приём поливитаминов (например, "Компливита").
Аллергический стоматит. Лечение заключается в устранении причины аллергии и приёме внутрь антигистаминных препаратов. В тяжёлых случаях аллергического стоматита вводят внутривенно раствор тиосульфата натрия. При лечении в стационаре назначают капельное вливание гемодеза, изотонического раствора хлорида натрия, полиглюкина, а также приём кортикостероидов.
Хронический рецидивирующий афтозный стоматит. При местном лечении устраняют травматические факторы, полоскают рот тетрациклином (250 мг на 5 мл воды 4 раза в день в течение 5-7 дней), делают аппликации с кортикостероидами и антибиотиками, назначают обезболивающие. При глубоких язвах применяют протеолитические ферменты.
Общее лечение включает приём препаратов:
-
, рифампицин (две капсулы дважды в сутки); (по одной таблетке дважды в сутки в течение 20 дней); (10 мл 30 % раствора внутривенно один раз в сутки или 1,5-3 г внутрь);
- "Продигиозан" (начинают с 15 мкг один раз в пять дней и увеличивают дозу до 100 мкг); (50 мг три раза в сутки два дня подряд в неделю или 150 мг однократно);
- "Делагил" (по одной таблетке один раз в день);
- "Колхицин" (по одной таблетке дважды в день в течение двух месяцев);
- "Аевит" (1 мл один раз в день внутримышечно в течение 20 дней);
- "Гистаглобулин" (2 мл подкожно один раз в три дня) [11] .
Стоматиты при интоксикациях солями тяжёлых металлов и химическими растворами. Если на слизистую попало химическое вещество, необходимо сразу смыть его нейтрализующим раствором. Дальнейшее лечение пациентов с химическими ожогами проводится обезболивающими и антисептическими средствами и препаратами, ускоряющими восстановление эпителия. Также важна высококалорийная диета. При обширных рубцах показано оперативное вмешательство [15] .
Прогноз. Профилактика
При своевременном обращении к врачу и адекватном лечении прогноз благоприятный [12] . Тяжелее всего поддаётся терапии хронический рецидивирующий афтозный стоматит. Для профилактики рецидивов следует:
- исключить контакты с провоцирующими факторами;
- придерживаться диеты;
- соблюдать гигиену полости рта;
- своевременно лечить инфекции;
- отказаться от вредных привычек [7][12] .
Для предпреждения стоматита важно следить за состоянием зубов: регулярно посещать стоматолога, вовремя лечить кариес, снимать зубные отложения.
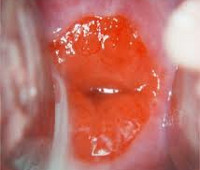
Эрозия шейки матки – это дефект, повреждение плоского эпителия шейки матки на ее влагалищной части вокруг наружного зева. Чаще возникает вследствие эндоцервицита и других воспалительных заболеваний половой сферы, гормональных нарушений в женском организме. Течение может быть бессимптомным или проявляться патологическими выделениями слизисто-гнойного, иногда кровянистого характера, тянущими болями в области крестца. Является фактором риска возникновения новообразований шейки матки (полипов, рака). Главными способами диагностики эрозии шейки матки выступают осмотр шейки в зеркалах и кольпоскопия. В лечении могут применяться методы диатермокоагуляции, лазеровапоризации и криодеструкции, а также радиоволновой метод
МКБ-10

Общие сведения
Термином «эрозия шейки матки» обозначается дефект, нарушение целостности эпителия влагалищного сегмента шейки матки. Эрозия шейки матки относится к наиболее частой гинекологической патологии и встречается у 15% женщин. Эрозия шейки матки может возникать в подростковом возрасте и у нерожавших женщин. Эрозии шейки матки (псевдоэрозии - фолликулярные, папиллярные, смешанные), отличающиеся длительным, упорным, рецидивирующим течением, не поддающиеся консервативной терапии, имеющие микроскопические признаки дисплазии, склонные к контактным кровотечениям, расцениваются как предопухолевые заболевания.

Причины
Причины развития эрозии шейки матки могут быть различными. Изменения в слизистой шейки матки могут развиваться вследствие механических повреждений, воспалительных заболеваний шейки матки, гормональных нарушений.
- Воспалительная теория. Нередкой причиной появления эрозии шейки матки служат половые инфекции – хламидиоз, гарднереллез, уреаплазмоз, трихомониаз и др., возбудители которых, проникая в поврежденную слизистую, вызывают в ней воспаление. Эндоцервицит и цервицит, сопровождающиеся патологической секрецией из шеечного канала и матки, ведут к раздражению эпителиального покрова в области наружного зева и последующему отторжению эпителия. Образуется истинная эрозия, которую заселяет микрофлора влагалища и шейки матки.
- Дисгормональная теория. Выдвигает в качестве причины развития эрозии шейки матки изменение уровня половых гормонов-стероидов. Клинические наблюдения показывают появление эрозий шейки матки в течение беременности и регресс в послеродовом периоде со стабилизацией гормонального фона.
- Травматическая теория. Эрозии также образуются при эктропионе (вывороте) слизистой оболочки канала шейки матки при родовых травмах, вследствие прерываний беременности.
Патогенез
Шейка является нижней частью матки, выступающей во влагалище, внутри которой проходит узкий цервикальный (шеечный) канал. Верхний отдел цервикального канала оканчивается внутренним зевом, нижний отдел – наружным зевом. Наружный зев открывается на влагалищной части шейки матки и имеет форму поперечной щели у рожавших женщин и округлую форму – у нерожавших.
Выступая во влагалище, шейка матки подвергается воздействию инфекций, травмированию во время полового акта и медицинских манипуляций. Повреждение многослойного плоского эпителия вокруг наружного зева влагалищной части шейки матки проявляется в виде эрозии шейки матки. Длительное существование эрозии шейки матки может приводить к изменениям в клетках эпителия и появлению доброкачественных новообразований (полипов шейки матки) и злокачественных опухолей (рак шейки матки).
Виды эрозий шейки матки
Эрозии шейки матки бывают следующих видов:
Истинная эрозия шейки матки
Истинной принято называть эрозию шейки матки, образующуюся в результате повреждения и слущивания плоского эпителия вокруг наружного зева влагалищной части шейки матки. Для истинной эрозии шейки матки характерно образование раневой поверхности с признаками воспаления. Наиболее частой причиной развития истинной эрозии шейки матки служит раздражение слизистой патологическими выделениями шеечного канала при эндоцервиците.
Истинная эрозия обычно ярко-красного цвета, неправильной округлой формы, легко кровоточащая при контакте. При кольпоскопическом осмотре и микроскопии эрозированной поверхности видны расширенные сосуды, отечность, инфильтрация, следы фибрина, крови, слизисто-гнойных выделений. Через 1-2 недели истинная эрозия переходит в стадию заживления – псевдоэрозию.
Псевдоэрозия
В процессе заживления происходит замещение дефекта плоского эпителия цилиндрическим, распространяющимся на эрозивную поверхность из канала шейки матки. Клетки цилиндрического эпителия имеют более яркий цвет в сравнении с клетками многослойного плоского эпителия, и эрозивная поверхность остается ярко-красного цвета.
Стадия замещения плоских эпителиальных клеток цилиндрическими - это первая стадия заживления истинной эрозии шейки матки. Обычно в этой стадии эрозия шейки матки диагностируется врачом-гинекологом.
Разрастание цилиндрического эпителия происходит не только по поверхности эрозии, но и в глубину с образованием ветвящихся железистых ходов. В эрозионных железах выделяется и скапливается секрет, при затруднении оттока которого формируются кисты – от мельчайших – до видимых при визуальном осмотре и кольпоскопии. Иногда крупные кисты, расположенные около наружного зева, внешне напоминают полипы шейки матки. Множественные кисты приводят к утолщению – гипертрофии шейки матки.
- фолликулярные (железистые) – имеющие выраженные железистые ходы и кисты;
- папиллярные - имеющие на поверхности сосочковые разрастания с признаками воспаления;
- железисто-папиллярные или смешанные – сочетающие признаки первых двух видов.
Псевдоэрозия без лечения может сохраняться на протяжении нескольких месяцев и лет вплоть до устранения причин ее развития и существования. Псевдоэрозия сама является источником воспалительного процесса в шейке матки из-за присутствия инфекции в эрозионных железах.
При стихании воспаления самостоятельно или в результате лечения происходит процесс обратного замещения цилиндрического эпителия плоским, т. е. восстановление нормального покровного эпителия шейки матки - вторая стадия заживления эрозии. На месте зажившей эрозии нередко остаются мелкие кисты (наботовы кисты), образующиеся в результате закупорки протоков эрозионных желез.
Длительное течение псевдоэрозий и сопутствующего воспалительного процесса может приводить к патологическим изменениям клеток эпителия – атипии и дисплазии. Эрозия шейки матки с наличием эпителиальной дисплазии рассматривается как предраковое заболевание.
Псевдоэрозии могут иметь небольшие размеры (от 3 до 5 мм) или захватывать значительную часть влагалищного сегмента шейки матки. Преимущественная локализация – вокруг наружного зева или по заднему краю (губе) шейки матки. Псевдоэрозии представляют собой видоизмененный участок слизистой неправильной формы, с ярко-красной окраской, бархатистой или неровной поверхностью, покрытой слизистыми или гноевидными выделениями. По краям заживающей псевдоэрозии видны участки плоского эпителия бледно-розового цвета и наботовы кисты.
Псевдоэрозии, в особенности папиллярные, легко кровоточат при половых контактах и инструментальных исследованиях. Также повышенная кровоточивость отмечается при дисплазии псевдоэрозии и в период беременности. Заживление псевдоэрозии считается полным, если происходит отторжение эрозионных желез и цилиндрического эпителия и восстановление плоского эпителия по всей поверхности дефекта.
Врожденная эрозия шейки матки
Образование врожденных эрозий шейки матки происходит в результате смещения границ цилиндрического эпителия, выстилающего цервикальный канал, за его пределы. Смещение (эктопия) эпителия происходит еще во внутриутробном периоде развития плода, поэтому такие эрозии считаются врожденными.
Врожденная эрозия шейки матки обычно занимает небольшой участок по линии наружного зева, имеет ярко-красную окраску, ровную поверхность. При объективном исследовании (в зеркалах или кольпоскопии) патологическая секреция из шеечного канала и симптомы воспаления отсутствуют.
Врожденные эрозии шейки матки выявляются в детском и подростковом возрасте, часто излечиваются самостоятельно. При сохранении врожденной эрозии до половозрелого периода, возможно ее инфицирование, воспаление и последующие изменения. Изредка на фоне врожденных эрозий шейки матки развиваются плоские кондиломы, озлокачествления врожденных эрозий не отмечается.
Диагностика
Диагностика эрозии шейки матки часто затруднена ввиду отсутствия характерных жалоб пациентки либо бессимптомного течения болезни. Изменения в субъективном состоянии обычно вызываются заболеванием, служащим причиной развития эрозии. Поэтому основными методами диагностики являются визуальный осмотр шейки матки в зеркалах и кольпоскопия, позволяющая детально рассмотреть патологический очаг под многократным увеличением.

Метод расширенной кольпоскопии используется при подозрении на озлокачествление эрозии шейки матки. Зона эрозии обрабатывается 5% спиртовым раствором йода и рассматривается под кольпоскопом. Истинная эрозия (псевдоэрозия) имеет светло-розовый цвет, зона дисплазии – желтый, атипические очаги – белый цвет. При обнаружении участков эрозии, сомнительных в плане дисплазии, проводят прицельную биопсию шейки матки с гистологическим анализом полученной ткани.
Лечение эрозии шейки матки
В лечении эрозий шейки матки практическая гинекология придерживается следующих правил:
- наблюдение за врожденными эрозиями, отсутствие необходимости их лечения;
- истинные эрозии и псевдоэрозии лечатся одновременно с фоновыми заболеваниями, вызвавшими или поддерживающими их;
- при наличии признаков воспаления проводимая терапия должна быть направлена на возбудителей инфекции (трихоионады, хламидии, гонококки и др.);
- эрозию в активной стадии воспаления лечат щадящими способами (влагалищные тампоны с облепиховым маслом, рыбьим жиром, синтомициновой эмульсией, аэрозолями с содержанием антибиотиков - хлорамфеникол и др.).
Методы деструкции эрозии
Современные подходы к лечению эрозии шейки матки основываются на использовании механизма разрушения клеток цилиндрического эпителия, их отторжения и последующего восстановления плоского эпителия на поверхности псевдоэрозии. С этой целью применяются методы диатермокоагуляции, лазеровапоризации, криодеструкции, радиоволновой метод.
- Диатермокоагуляция является методом прижигания измененнной ткани воздействием переменного электротока высокой частоты, вызывающего значительный нагрев тканей. Коагуляция не применяется у нерожавших пациенток из-за опасности образования рубцов, препятствующих раскрытию шейки матки в родах. Метод травматичен, отторжение некроза коагулированной поверхности может сопровождаться кровотечением. Полное заживление после диатермокоагуляции наступает спустя 1,5-3 месяца. После диатермокоагуляции нередко развивается эндометриоз, поэтому проведение процедуры целесообразно планировать на вторую фазу менструального цикла.
- Лазеровапоризация или «прижигание» эрозии шейки матки лазерным лучом проводится на 5-7 сутки менструального цикла. Перед лазеровапоризацией пациентка проходит курс тщательной санации влагалища и шейки матки. Процедура безболезненна, не оставляет рубца на шейке матки, и, следовательно, не осложняет течение последующих родов. Лазерная деструкция измененных тканей вызывает быстрое отторжение зоны некроза, раннюю эпителизацию и полную регенерацию раневой поверхности уже месяц спустя.
- Криодеструкция (криокоагуляция) основана на вымораживании, холодовом разрушении тканей эрозии шейки матки жидким азотом или закисью азота. В сравнении с диатермокоагуляцией, криокоагуляция безболезненна, бескровна, не влечет последствий рубцового сужения канала шейки матки, характеризуется сравнительно быстрой эпителизацией раневой поверхности после отторжения некроза. Первые сутки после криодеструкции отмечаются обильные жидкие выделения, отек шейки матки. Полная эпителизация дефекта происходит через 1-1,5 месяца.
- Радиоволновое лечение эрозии шейки матки аппаратом "Сургитрон" заключается в воздействии на патологический очаг электромагнитными колебаниями сверхвысокой частоты – радиоволнами, которые человек физически не ощущает. Процедура занимает менее минуты, не требует обезболивания и дальнейшей послеоперационной обработки. Радиоволновой метод в лечении эрозии шейки матки рекомендован ранее нерожавшим женщинам, т. к. не ведет к образованию ожогов и рубцов, затрудняющих роды.
Диатермокоагуляция, лазеровапоризация, криодеструкция, лечение радиоволновым методом проводится после расширенной кольпоскопии и прицельной биопсии для исключения онкопроцесса. При подозрении на злокачественное перерождение эрозии шейки матки показано радикальное хирургическое лечение. Даже после излечения эрозии шейки матки одним из названных методов, женщина должна находиться на диспансерном учете и наблюдении у гинеколога.
На губах очень тонкая кожа, поэтому они практически не защищены от внешнего воздействия. Из-за этого каждому человеку хотя бы раз в жизни приходилось сталкиваться с различными болезнями губ. В медицине у них есть общее название – хейлит. Существует около десятка разновидностей этого заболевания.

Причины почему развиваются заболевания губ
Губы человека очень уязвимы, что часто приводит к их покраснению, раздражению, сухости и даже образованию ранок и корочек. Чаще всего хейлит развивается под воздействием внешних факторов: низкой температуры, ветра, солнечных лучей. Под их влиянием происходит пересыхание кожи вокруг рта, что уже само по себе неприятно. Если ничего с этим не делать, проблема только усугубиться.
Второй фактор, который вызывает болезни губ, – это различные аллергены. Виновником патологической реакции могут стать как продукты питания, так и косметические средства. Неполадки в функционировании внутренних систем организма тоже могут отразиться на лице.
Чаще всего нежная кожа вокруг рта страдает из-за нарушений в гормональном фоне, грибковых и вирусных поражений. Авитаминоз, расстройство желудка и общее ухудшение иммунитета могут усугубить ситуацию.
Есть и менее распространенные причины развития заболеваний губ. Обычно они приводят к определенным типам хейлита.
Разновидности болезней губ
Хейлит можно поделить на несколько категорий. Вот их названия:
- эксфолиативный;
- гландулярный;
- метеорологический;
- актинический;
- атопический;
- экзематозный;
- кандидозный.
Вдобавок есть и другие заболевания, не относящиеся к хейлиту. Поэтому сухость, шелушение, образование корки, красная кайма возле губ – причины для серьезного беспокойства и повод для обследования всего организма.
Атопический хейлит

Атопический хейлит иногда называют аллергическим, поскольку вызывают его различные раздражители. Причиной развития болезни может стать еда или косметика. Выходит, аллерген действует на кожу губ как изнутри, так и снаружи.
Заболевание проявляется в виде воспаления красной каймы губ. Кожа становится сухой, шелушится. Возможно возникновение трещин, зуда и жжения.
Чаще всего от аллергии на губах страдают дети и подростки. Нередко она является единственным симптомом нейродермита или атопического дерматита.
Гландулярный хейлит
Гландулярный хейлит – это воспаление слюнных желез, которые находятся у поверхности слизистой оболочки губ. Заболевание чаще встречается у мужчин старше 50 лет и характеризуется следующими признаками:

- на нижней губе возникают заметные красные точки;
- обильное выделение слюны из воспаленных желез, появление «капелек росы»;
- сухость, трещины и эрозии;
- в раздраженные каналы могут попасть бактерии, приводящие к образованию гноя.
Различают первичную и вторичную форму гландулярного хейлита. Первичный недуг развивается из-за генетической предрасположенности. Причиной вторичного заболевания губ может стать волчанка, лейкоплакия ротовой полости или красный плоский лишай.
Метеорологический хейлит
С этим недугом людям приходится сталкиваться постоянно. Стандартное обветривание, которое чаще проявляется зимой – это и есть метеорологический хейлит.
Первый признак болезни – ощущение стянутости кожи. В запущенных случаях она краснеет, иссыхает, покрывается трещинами. Лечить такое воспаление губ можно на дому. Достаточно отгородить себя от вредных факторов, увлажнять и питать кожу до полного восстановления.
Экзематозный хейлит

Экзематозный хейлит является одним из проявлений экземы – воспалительного процесса нейроаллергической природы, который чаще проявляется на лице или сухих участках тела. Обычно недуг сопровождается постоянной сухостью и покраснением. В запущенных случаях кожа начинает шелушиться и покрывается пузырьками.
Болезнь часто поражает ткани вокруг губ, поэтому у больного может образоваться красная кайма, как на фото справа. Этот участок кожи постоянно зудит и чешется.
Если заболевание носит хронический характер, симптомы проявляются менее выраженно. Но в таком случае на коже появляются уплотнения.
Актинический хейлит
Многие считают, что губы нужно защищать только зимой. Поэтому именно в это время года люди запасаются увлажняющими и питающими бальзамами, чтобы уменьшить сухость и зуд губ. Однако нежную кожу нужно защищать не только от мороза, но и от жгучего солнца.

При повышенной чувствительности к ультрафиолету и длительном пребывании на открытой местности образуется актинический хейлит. Симптомы у него стандартные:
- сухость, шелушение;
- краснота и отечность;
- уплотнение отдельных участков.
Если ничего не делать, губы покрываются коркой. Так организм пытается хоть как-то защитить уязвимую часть лица. Этот симптом проявляется реже остальных.
В запущенных случаях вокруг ротовой полости возникают язвы, эрозии и небольшие уплотнения. Такое состояние является предраковым.
Эксфолиативный хейлит
Эксфолиативная форма болезни возникает из-за стрессов и нарушений в работе иммунитета. Большую роль играет генетическая предрасположенность. Если такое заболевание было у ваших родителей, велик риск, что оно возникнет и у вас.

Эксфолиативный хейлит на губах протекает в двух формах: экссудативной и сухой. В первом случае можно наблюдать так называемые желтые губы (на фото). На коже образовывается плотная корочка этого оттенка.
Желтую корку легко оторвать, данный процесс не доставляет особого дискомфорта. Под коркой нет эрозий или других повреждений.
При сухой форме заболевания тоже образуется корочка на губах, но не желтого, а более светлого оттенка. Больного беспокоит сухость кожных покровов, что объясняет название недуга. Возникает желание облизать зубы, но лучше этого не делать: можно занести инфекцию и спровоцировать большее раздражение.
Кандидозный хейлит
Если губы покраснели, воспалились и покрылись коркой с творожистым налетом белого или желтоватого цвета, значит, причиной такой симптоматики стал кандидоз. Если счистить налет, обнажатся воспаленные участки кожи. Как проявляется подобное заболевание губ, показано на фото.

Болезнь возникает из-за чрезмерного развития грибка Candida. Возбудитель обитает на слизистых оболочках человека постоянно, но активное развитие грибка начинается только при благоприятных условиях, к которым относятся:
- снижение иммунитета из-за перенесенных болезней или нехватки полезных веществ;
- длительный прием антибиотиков;
- резкая смена климата на более жаркий и влажный.
Грибковое воспаление губ начинается снаружи, но может распространиться и на внутренние ткани полости рта, приведя, таким образом, к кандидозному стоматиту.
Рак губ
Многие из перечисленных заболеваний, если не уделить должного внимания их лечению, приводят к раку. Пожалуй, это самый страшный недуг, который может коснуться губ и ротовой полости.

Поначалу симптомы рака ничем не примечательны. Губы покраснеют, появится небольшое воспаление. Кожа может иссохнуть и покрыться трещинами. Если больной увлажняет и питает пораженные ткани, но губы остаются воспаленными в течение нескольких недель, ему стоит забить тревогу и обратиться к специалисту. Позже могут появиться язвы и уплотнения.
Обычно, если правильно и вовремя начать лечение, рак отступает полностью. Лишь в редких случаях возможны рецидивы.
Есть еще одно заболевание, которое сравнивают с раком – синдром Манганотти. Недуг проявляется в виде заметной язвы на губе, которая является предраковой. Однако из-за того, что в большинстве случаев синдром все же перерастает в опухоль, его чаще относят к онкологическим заболеваниям.
Особенности протекания хейлита у детей
Губы страдают из-за минимальной защиты. У малышей она еще слабее, поэтому хейлит тревожит их несколько чаще. Помимо детей, в группу риска входят пожилые люди и беременные женщины.
Основные причины появления хейлита в детском возрасте:
- аллергическая реакция на продукты питания;
- применение средств для ухода за кожей губ и вокруг них, непредназначенных для детей;
- генетическая предрасположенность;
- инфекционные и грибковые поражения;
- погодные условия.
Обычно детский хейлит не развивается до критических стадий. Когда у детей краснеют губы, родители сразу начинают лечить их. Ведь к здоровью младшего поколения люди относятся с большим вниманием, чем к своему. Если хейлит у детей все же требует лечения, терапия не затягивается дольше, чем на несколько недель. Главное, убрать из детского рациона все аллергены и сбалансировать питание.
Как лечить губы при хейлите
Самое важное в лечении хейлита – это выявить его причину, что сложно сделать без профессиональной помощи. Придется обращаться к специалисту. Сначала лучше пойти к терапевту, а уже он направит вас к врачу узкого профиля.
Обычно лечение заболеваний губ и кожи вокруг рта основывается на устранении не симптомов, а первопричины. Оно включает изменение образа жизни, правильное питание, прием медикаментозных препаратов.
Если причиной воспаления стало инфекционное или грибковое поражение, в терапию включаются препараты местного действия. Обычно больным назначают различные лечебные мази для наружного применения, которые необходимо наносить на поврежденную кожу по несколько раз в день:
- противовоспалительные – Тетрациклиновая, Эритромициновая;
- противогрибковые – Клотримазол;
- гормональные – Преднизолон.
Чтобы вылечить губы, нужно воздействовать на них не только снаружи, но и изнутри. Кожа вокруг рта часто страдает от нехватки витаминов группы B, поэтому их часто назначают при лечении губ.
Как избавиться от неприятных симптомов в домашних условиях
Лечиться дома, не обращаясь к врачу, не стоит. Однако есть способы, к которым можно прибегнуть для уменьшения дискомфорта:
- Если губы воспаляются из-за солнца или холода, желательно, чтобы они всегда были покрыты защитным слоем бальзама.
- При сильном зуде и жжении, проявляющихся практически при всех формах хейлита, помогут холодные компрессы. Перед их прикладыванием кожу покрывают слоем бальзама, чтобы одновременно с уменьшением боли происходило и лечение губ.
- Если губы покраснели и покрылись трещинами, язвочками или любыми другими открытыми ранами, нужно позаботиться о том, чтобы в них не попали бактерии. Следует обрабатывать окружающую их кожу и зубы ватным диском, смоченным в перекиси водорода или в Мирамистине. Лучший эффект окажут специальные антисептические мази.
- Если боль и зуд нетерпимы, можно использовать обезболивающие препараты. Такое же действие окажут мази с охлаждающим эффектом.
Все методы народного лечения хейлита окажутся бесполезными, если прибегать к ним необдуманно – без консультации с врачом. В большинстве случаев воспаление, покраснение и зуд губ безвредны. Такие симптомы могут пройти даже без терапии, но иногда они свидетельствуют об опасных заболеваниях, поэтому пренебрегать врачебной помощью нельзя.
Читайте также:

