Лазерное лечение при раке кожи
Обновлено: 19.04.2024
Лазерная хирургия. Особенности лазерной хирургии при лечении опухолей кожи.
В клинической практике методика лазерокоагуляции опухоли применяется чаще, чем метод иссечения ее сфокусированным лучом. Обычно с этой целью используются мощные импульсные неодимовые (длина волны 1 060 нм) и углекислотные (длина волны 10 600 нм) лазеры. Показанием для лазерокоагуляиии являются небольшие (до 1-2 см) размеры опухоли, первично-множественные очаги поражения, рецидивные опухоли, а также новообразования, локализующиеся в местах, трудно доступных для других методов лечения (наружный слуховой проход, внутренняя поверхность крыльев носа и т.д.). Среди эпителиальных опухолей кожи лазерокоагуляцию чаще всего проводят при базали-оме, плоскоклеточном раке кожи (до 2-3 см в диаметре), кератоакантоме, новообразованиях из придатков кожи, папилломе, гигантской кондиломе Бушке—Левенштейна, атакже при рецидивах этих опухолей. Преимуществом ее является одновременное удаление опухоли с коагуляцией кровеносных сосудов, что предупреждает кровотечение. Поэтому лазерокоагуляция используется также при пиогенной гранулеме и кавернозной ангиоме. Важным преимуществом лазерокоагуляции является то обстоятельство, что она не дает местных и общих осложнений, в связи с чем может применяться при лечении опухолей с подлежащей хрящевой и костной тканью.
Лазерокоагуляция обычно проводится амбулаторно и осуществляется, как правило, однократно. Необходимо отметить, что при этом не развивается резистентность к проводимой терапии, поэтому при рецидиве опухоли возможна повторная лазерокоагуляция. Кроме того, при лазерокоагуляции более благоприятно протекает послеоперационный период. В ряде случаев с использованием лазерных лучей лечат значительные по площади новообразования кожи, а также проводят пластические операции. Применение лазерокорагуляции позволяет получить клиническое излечение в 85,65% случаев, при этом рецидивы опухоли наблюдаются в 7-15% случаев. Они более часты при лечении рецидивных новообразований, а также при локализации опухоли в области лица, крупном размере опухоли, при ее прорастании в подлежащие ткани и склонности к образованию келоидов. С целью получения более выраженного противоопухолевого эффекта лечение лазерами сочетают с применением цитостатичес-ких препаратов и лучевой терапией.
Ниже приводится краткая характеристика лазеров, применяемых в дерматоонкологии.
Лазеры на углекислом газе испускают излучение длиной 10 600 нм (далекая инфракрасная область). Поскольку оно невидимо глазом, луч для его наведения создается дополнительным гелий-неоновым лазером. Мощность излучения углекислотного лазера варьирует от 1 до 30 Вт, адлительность импульсов от 0,01 до 0,1 с (возможен и непрерывный режим работы). Лазеры используются с фокусировкой (для иссечения) или без нее (деструкция с помощью менее интенсивного воздействия). Энергия света поглощается водой, приводя к испарению тканей опухоли. В расфокусированном режиме лазеры на углекислом газе чаше применяются для лечения бородавок, старческих ангиом, слизистой кисты пальцев, лейкоплакии, предраковых поражений губ. При использовании этого типа лазеров следует предпринять меры к удалению дыма, образующегося во время процедуры, т. к. он может содержать вирусы и привести к образованию бородавок на слизистой оболочке носоглотки у врачей. Поэтому важным условием работы является ношение маски и применение специальных вакуумных очистителей воздуха, а также использование очков из стекла или прозрачного пластика, предохраняющих глаза от действия генерируемых лучей.
Аргоновый лазер дает излучение 7 различных длин волн: 80% лучей имеют длину волны 488 нм (голубой диапозон) и 514,5 нм (зеленый) и поглощаются оксигемоглобином и меланином. Этот тип лазера используется для лечения телеангиэктазий и крупных капиллярных ан-гиоматозных невусов.
Импульсные лазеры на красителях (чаще флюоресцирующих — радомин и др.) вызывают с елективный фототермолиз. Генерируют излучение с длиной волны 200-700 нм. Для лечения сосудистых опухолей используют волны длиной 577 или 585 нм (желтый цвет), соответствующие наибольшим пикам по] лощения для оксигемоглобина и не дающие сходного эффекта в отношении меланина. Применение лазеров этого типа исключает риск формирования рубца при воздействии на мелкие сосуды, поэтому они чаще всего используются для лечения детей, страдающих капиллярными ангиоматозными невусами, слабо окрашенными меланоцитарными невусами, телеангиэктазиями, бородавками, а также применяются при сосудистых опухолях у взрослых. Следует учитывать, что они не эффективны при лечении венозных опухолей, а остающаяся после лечения пурпура разрешается через 7-10 дней.
Криптоновый лазер генерирует излучение с длиной волны 520 нм (зеленый цвет), применяемое для лечения пигментных образований эпидермиса, и 568 нм (желтый), используемое для лечения сосудистых опухолей (чаще капиллярного ангиоматозного невуса у взрослых). При его применении проблемой является перегревание поверхности и рассеивание света, поэтому перед процедурой и во время ее проведения прибегают к охлаждению кожи.
Лазер на парах меди — лазер постоянного действия, генерирующий излучение с длиной волны 511 нм (зеленый цвет) и 578 нм (желтый). Действует по принципу фототермолиза. В зеленом диапазоне используется для лечения пигментных образований эпидермиса, в желтом — для лечения небольших капиллярных ангиоматозных невусов, а также для удаления телеангиэктазий. Преимущества: после воздействия не возникает пурпуры, может действовать на глубоко располагающиеся сосудистые опухоли. Отрицательной стороной его использования является возможность более выраженного повреждения окружающих тканей, по сравнению с лазерами на красителях, повышающая риск формирования рубца.
Неодимовый ИАТ-лазер (иттрий-алюминий -гранатовый) снабжен системой модуляции добротности. Генерирует излучение с длиной волны 1 064 нм (ближний инфракрасный цвет), однако свет должен проходить через удвоитель частоты, после чего длина волны уменьшается до 532 нм. Его излучение способно проникать на глубину 7мм, поэтому лазер эффективен при лечении пигментных новообразований, располагающихся глубоко в дерме. Однако лечение может привести к гипо- или типе рпигментации и рубцеванию. Лазер этого типа используется также для выведения красных татуировок.
Рубиновый лазер (его активная среда окись алюминия с присадками хрома) генерирует излучение с длиной волны 699 нм. Используется для лечения дермальных пигментных опухолей. Недостаток — возможность гиперпигментации и рубцевания
Лазер на александритах (активная среда — хризорабиновый кристалл, к которому присажен хром). Модулирует излучение с длиной волны 755 нм. Работает по принципу селективного фототермолиза. Используется для лечения пигментных опухолей дермы и эпидермиса, а также для выведения синих, черных и зеленых татуировок.
Резюмируя приведенные данные, необходимо отметить, что ввиду довольно высокой терапевтической эффективности и вполне удовлетворительных косметологических результатов использование лазера в дерматоонкологии получило большое распространение. Этому также способствует возможность применения его в амбулаторной практике.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
В Сети огромное количество материала о раке кожи. К сожалению, информация, которая представлена не в виде научных статей и не на сайтах дерматоонкологов, не выдерживает никакой критики.
В этой статье я отвечу на многие животрепещущие вопросы: «как распознать у себя рак кожи?», «опасен ли рак кожи?», «какие варианты лечения рака кожи существуют?» и другие.
Виды рака кожи
Существует 3 вида часто встречающихся злокачественных опухолей кожи. Они различаются как по частоте заболеваемости (т. е. шансу заболеть), так и по степени опасности для жизни – базалиома, плоскоклеточный рак и меланома.
Меланома – одна из редких и опасных опухолей кожи. Она составляет всего 4 % от общего количества злокачественных образований кожи, но является причиной почти 80 % смертей при этой локализации. О меланоме можно подробно прочитать здесь.

Записывайтесь на вебинар "Канцерогены в косметике: правда, ложь и. маркетинг"
Базальноклеточный рак кожи
Базалиома – самый частый, но вместе с тем и наиболее безопасный вид рака кожи. Смерть от базалиомы возможна только в очень запущенных случаях или при агрессивных формах (базосквамозной) опухоли. Благоприятное течение базалиомы обусловлено тем, что она практически никогда не дает метастазов (всего 0,5 % случаев).
Симптомы и признаки
Наиболее часто базалиома возникает на коже носа, чуть реже на лице и значительно реже – на остальных частях тела.
Пик заболеваемости приходится на возраст старше 40 лет. Самой молодой пациентке, которой по гистологии установили диагноз базалиома, было 39 лет.
То, как выглядит базальноклеточный рак кожи, зависит от формы:
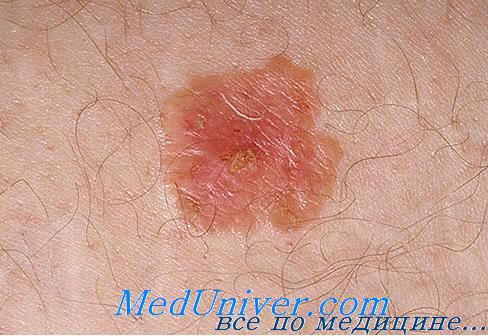
- Узловая форма (синоним нодулярная). Опухоль представлена в форме узелка. Отличить ее от других образований кожи можно по увеличенному количеству сосудов на поверхности, восковидному блеску и мелким серо-голубым включениям. Все эти признаки видны на фото.
Узловая форма базалиомы
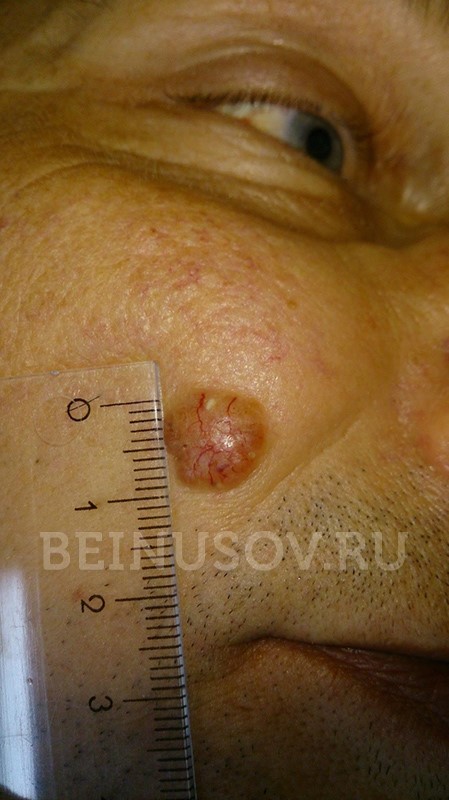
Кроме того, на поверхности узловой базалиомы может быть еще один характерный признак – изъязвление.
Узловая базалиома с изъязвлением
- Поверхностная форма базалиомы в большинстве случаев представлена в виде участка покраснения на коже. Возможны также элементы шелушения и уже упоминавшийся выше восковидный блеск.
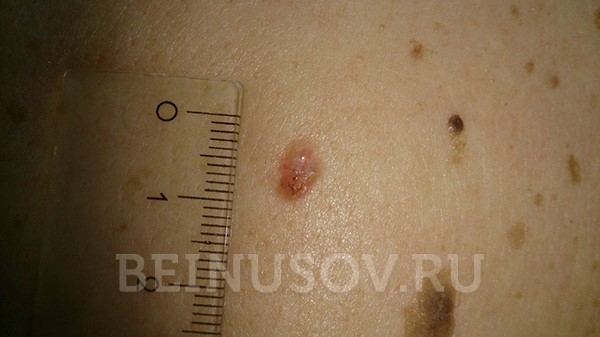
Поверхностная форма базалиомы
- Склеродермоподобная форма базалиомы – очень редкая и часто представляет трудности в диагностике. Она характеризуется более светлым и более твердым в сравнении с окружающей кожей уплотнением.
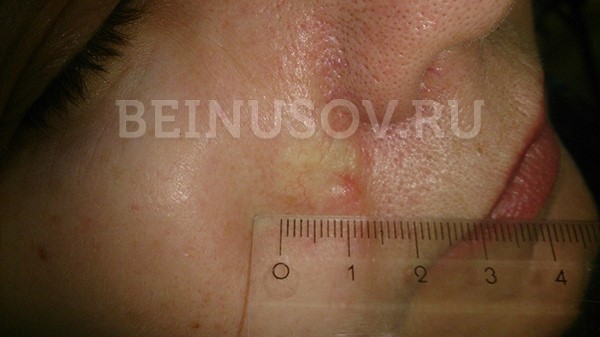
Склеродермоподобная форма базалиомы
- Пигментная форма базалиомы составляет очень малую часть от общего числа этих опухолей. Ее отличает большое количество пигмента. В связи с этим базалиому часто принимают за меланому при осмотре без дерматоскопа.
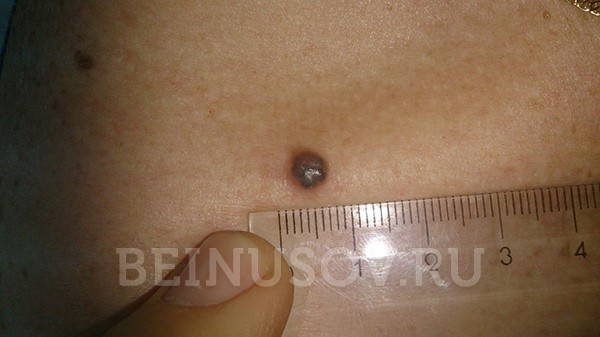
Пигментная форма базалиомы
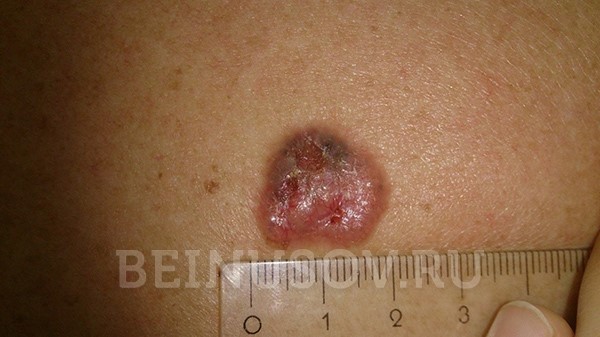
- Язвенная форма базалиомы может достигать очень больших размеров и в запущенных случаях практически не поддается лечению.
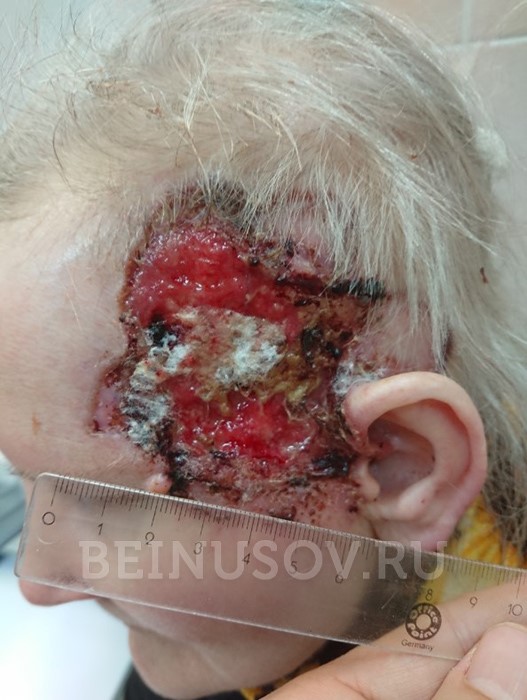
Язвенная форма базалиомы
Фото в начальной стадии
К сожалению, базальноклеточный рак кожи крайне сложно диагностировать на ранних стадиях, т. е. при минимальных размерах. Вот несколько фотографий:
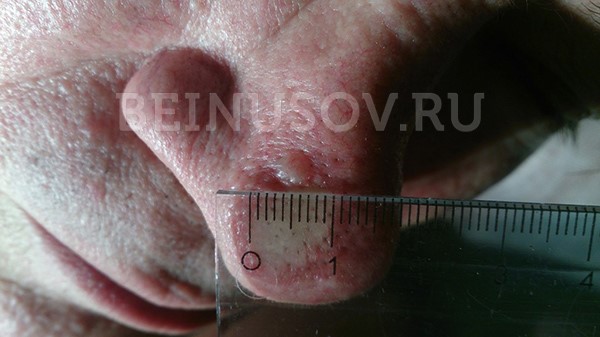
Базалиома кожи носа, узловая форма, размер 5 мм
Базалиома, узловая форма, 3 мм в диаметре
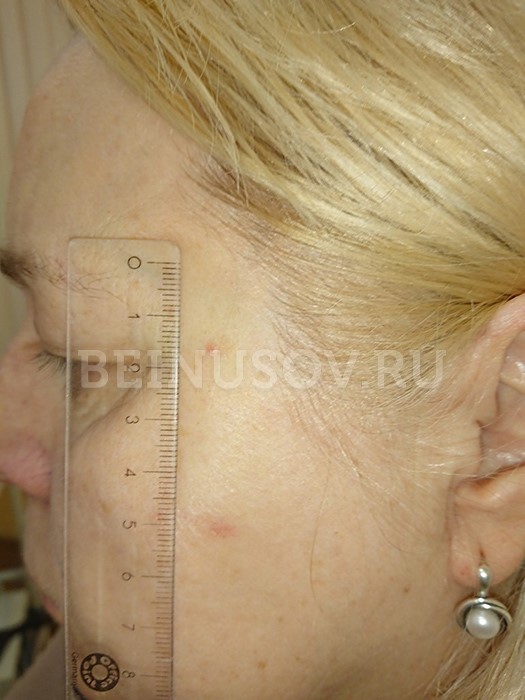
Узловая базалиома височной области, диаметр 2 мм
Диагностика базалиомы на ранних стадиях, при маленьких размерах опухоли, может представлять значительные трудности. Только сочетание комплексного осмотра всей кожи, тщательного выяснения истории существования образования и дерматоскопии поможет в установке диагноза базалиома на ранней стадии.
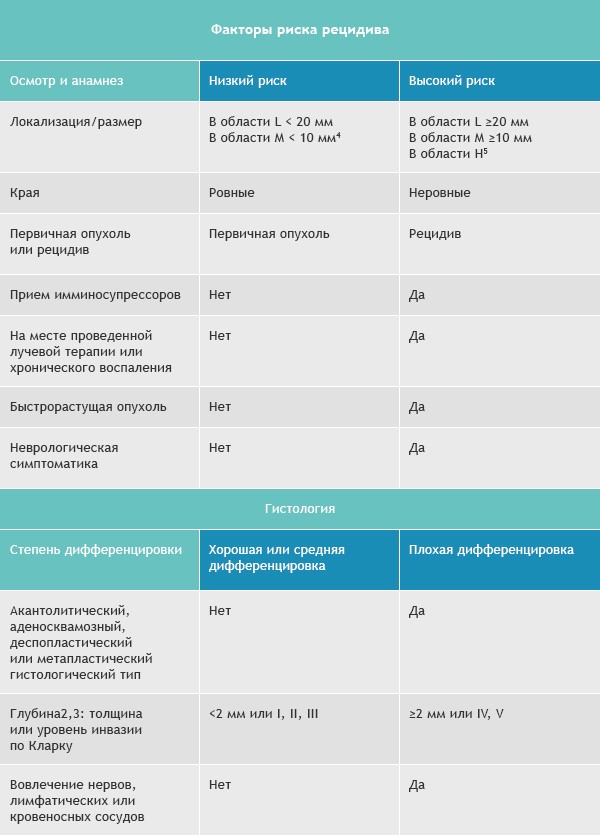
Базалиомы с высоким и низким риском рецидива (NCCN, 2018)
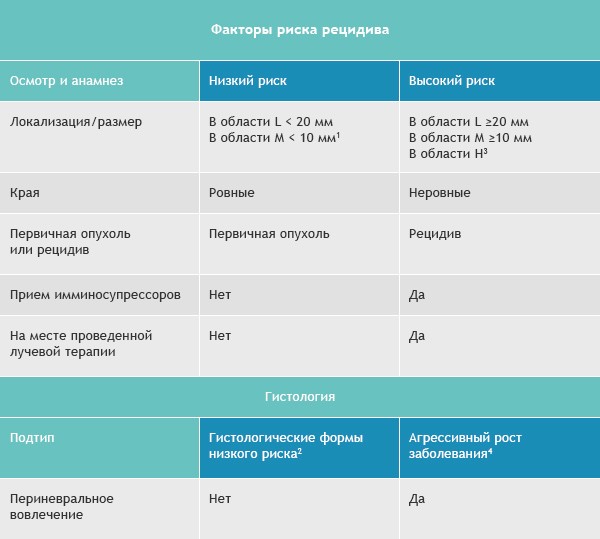
Область H: маска лица (включая веки, брови, кожа вокруг глаз, нос, губы [кожа и красная кайма губ], подбородок, нижняя челюсть, кожа/борозды перед и за ушной раковиной, виски, уши), гениталии, ладони и ступни.
Область M: щеки, лоб, волосистая часть головы, шея и голени
Область L: туловище и конечности (исключая голени, ладони, ступни, ногтевые части и лодыжки)
Примечания
- Локализация вне зависимости от размера может быть признаком высокого риска
- Гистологические формы низкого риска: узловая (нодулярная), поверхностная, кератотическая, пилоидная, с дифференцировкой в сторону придатков кожи, фиброэпителиома Пинкуса
- Область H означает высокий риск вне зависимости от размера
- Морфеаподобный, базосквамозный (метатипический), склерозирующий, смешанный инфильтративный, микронодулярный в любой части опухоли
Для присвоения опухоли статуса «высокий риск рецидива» достаточно только одного из факторов из правого или левого столбца.
Лечение базалиомы
Основной целью лечения базальноклеточного рака является полное удаление опухоли с максимальным сохранением косметических свойств и функций тех частей тела, где развилось это новообразование.
Как правило, наилучший результат обеспечивается хирургическими методами. Однако желание сохранить функциональность и косметические свойства может привести к выбору лучевой терапии в качестве основного метода лечения.
В зависимости от степени риска рецидива (см. выше) подход к лечению базалиомы может различаться.
У пациентов с поверхностной формой базалиомы и низким риском рецидива, когда хирургия или лучевая терапия противопоказаны или неприменимы, могут быть использованы следующие методы лечения:
- 5-фторурациловая мазь;
- мазь «Имиквимод» («Алдара», «Кераворт»);
- фотодинамическая терапия;
- криодеструкция.
Микрографическая хирургия по Mohs может быть рекомендована пациентам с высоким риском рецидива.
Химиотерапия при базалиоме включает препараты-ингибиторы сигнального пути hedgehog – висмодегиб (эриведж) и сонидегиб (одомзо). Эти препараты могут помочь в случае, когда хирургические методы, как и лучевая терапия, неприменимы или противопоказаны.
Что нужно знать о базалиоме?
- В подавляющем большинстве случаев базалиома не представляет угрозы для жизни.
- Если при гистологическом исследовании удаленного образования получен ответ базальноклеточный рак – ничего страшного в этом нет. Важно убедиться, что образование удалено полностью – обязательно проконсультируйтесь с онкологом.
- Если после удаления базалиомы в гистологическом исследовании есть фраза «в крае резекции опухолевые клетки» или что-то похожее – необходимо дальнейшее лечение с целью полного удаления опухоли.
- Настоятельно не рекомендую удалять базалиому без гистологического исследования, т. к. даже очень типично выглядящее образование может быть вовсе не тем, чем кажется на первый взгляд.
- Базалиому нужно лечить. Наблюдение – плохой вариант при подобном диагнозе. Лечение запущенных форм (см. фото язвенной формы) крайне трудное и дорогостоящее.
- Если у вас уже удалили базалиому, необходимо регулярно проходить осмотр всей кожи у онколога с целью возможного выявления еще одной такой опухоли.
- Вероятность метастазирования у метатипического (базосквамозного) гистологического типа выше, чем у остальных видов.
Плоскоклеточный рак
Встречается реже, чем базалиома, второй по частоте вид рака кожи и имеет чуть менее благоприятный прогноз. Однако необходимо отметить, что течение заболевания значительно менее злокачественное, чем при меланоме.
Метастазы возникают относительно редко – в среднем в 16 % случаев [1]. У больных плоскоклеточным раком кожи размером менее 2 см 5-летняя выживаемость составляет около 90 %, при больших размерах и прорастании опухоли в подлежащие ткани – менее 50 % [1].
Может возникать на любых участках тела, в том числе на гениталиях и на слизистых, однако наиболее часто – в местах, подверженных попаданию солнечных лучей.
Симптомы и признаки
То, как выглядит плоскоклеточный рак кожи, зависит во многом от клинической формы заболевания.
Ороговевающая форма – возвышение или ровная поверхность, покрытая роговыми чешуйками, которые могут нарастать и отваливаться. При повреждении может кровоточить.
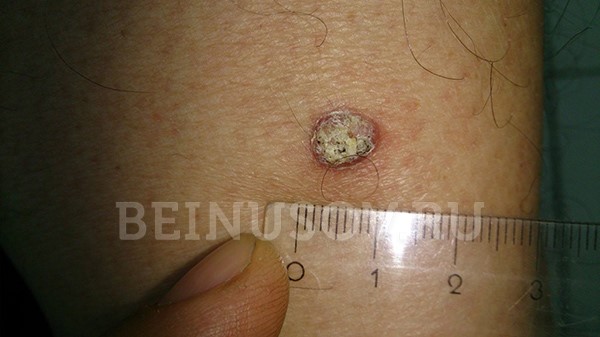
Ороговевающая форма плоскоклеточного рака кожи
Необходимо помнить, что под маской кожного рога может скрываться именно ороговевающая форма плоскоклеточного рака. В связи с этим подобные образования всегда стоит удалять только с гистологическим исследованием:

Кожный рог следует удалять с гистологией – под его маской может скрываться ороговевающая форма плоскоклеточного рака
Неороговевающая эндофитная форма (растущая в направлении окружающих тканей). Чаще всего выглядит как длительно не заживающая рана или язва, которая может со временем углубляться и расширяться.
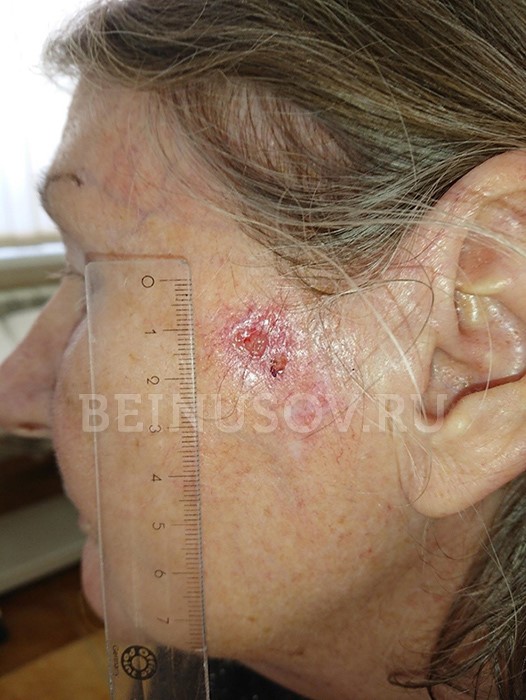
Неороговевающая эндофитная форма плоскоклеточного рака кожи
Экзофитная неороговевающая форма плоскоклеточного рака кожи выглядит как узел, возвышающийся над уровнем кожи. Поверхность узла может быть эрозирована или мокнуть.
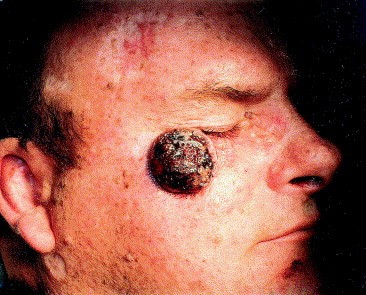
Экзофитная неороговевающая форма плоскоклеточного рака кожи
Фото в начальной стадии
Под начальной стадией плоскоклеточного рака понимается состояние, когда злокачественный процесс ограничен эпидермисом – самым верхним слоем кожи. Обозначается в диагнозе как in situ или внутриэпидермальный плоскоклеточный рак. Это заболевание не представляет опасности для жизни, если удалено полностью.
Существует 2 формы этой фазы заболевания:
Болезнь Боуэна
Чаще всего представлена одиночными плоскими бляшками, с четкими границами, асимметричной формой, неровными краями. Размер достигает 7–8 мм. Образование может постепенно увеличиваться, на поверхности часто отмечается шелушение либо образование корочек.
Цвет красный или коричневый, располагается на любых участках тела. [3]
От себя добавлю, что в моей практике гистологически подтвержденная болезнь Боуэна встретилась всего один раз. Выглядела как небольшое (3 х 4 х 3 мм) телесного цвета уплотнение с гладкой поверхностью на коже ствола полового члена у мужчины 43 лет.

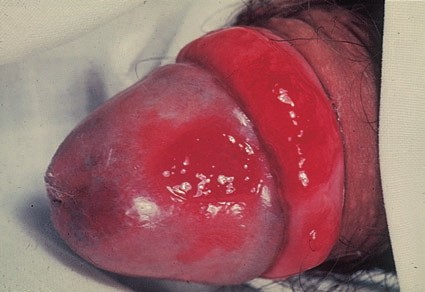
Эритроплазия Кейра
Вторая форма рака кожи начальной стадии, которая развивается наиболее часто на коже крайней плоти полового члена или головке. Значительно реже заболевание поражает женские наружные половые органы.
Наиболее частый внешний вид эритроплазии Кейра – ярко-красное пятно с четкими границами, влажной блестящей поверхностью [3].
Лечение плоскоклеточного рака кожи (NCCN, 2018)
Как и в случае с базалиомой, для плоскоклеточной карциномы выделяют группы высокого и низкого рисков рецидивирования и метастазирования.
Область H: маска лица (включая веки, брови, кожа вокруг глаз, нос, губы [кожа и красная кайма губ], подбородок, нижняя челюсть, кожа/борозды перед и за ушной раковиной, виски, уши), гениталии, ладони и ступни.
Область M: щеки, лоб, волосистая часть головы, шея и голени
Область L: туловище и конечности (исключая голени, ладони, ступни, ногтевые части и лодыжки)
Примечания
- Ободок гиперемии должен быть учитываться при измерении размера.
- Эксцизионная биопсия более предпочтительна, чем инцизионная.
- Модифицированное измерение толщины по Бреслоу должно исключать паракератоз и «корочку», должно проводиться от основания язвы, если таковая имеется.
- Локализация независимо от размеров может быть признаком высокого риска.
- Область H подразумевает высокий риск вне зависимости от размера.
Основные принципы и методы лечения при плоскоклеточном раке – такие же, как и при базалиоме.
Основная цель – сохранить функциональность и косметические качества. Наиболее эффективным принято считать хирургический метод – удаление опухоли с захватом 4–6 мм здоровых тканей при низком риске рецидивирования и метастазирования. Для опухолей с высоким риском рекомендована микрографическая хирургия по Mohs либо иссечение в более широких границах, чем при низком риске.
Лучевая терапия применима в случаях, когда другие методы не могут быть использованы. При химиотерапии плоскоклеточного рака могут применяться препараты платины (цисплатин, карбоплатин), а также ингибиторы EGFR (цетуксимаб).
Как не заболеть раком кожи? Чего избегать?
Солнечный свет. Наиболее доказанной причиной появления обоих видов рака кожи, впрочем, как и меланомы, является воздействие солнечного света. Если вы любите бывать в жарких странах, у вас светлые волосы и кожа или ваша работа связана с длительным пребыванием на солнце – стоит серьезно озаботиться защитой от ультрафиолета.
Предраковые заболевания кожи – следующий фактор, который может предшествовать развитию плоскоклеточной формы: актинические (солнечные) кератоз и хейлит, лейкоплакия, папилломавирусная инфекция слизистых оболочек и гениталий. Этот вид опухоли может развиться также на фоне рубцовых изменений после ожогов или лучевой терапии.
Контакт с канцерогенами
Различные химические вещества могут приводить к развитию рака кожи: мышьяк и нефтепродукты.
Ослабленная иммунная система. Люди, принимающие иммуносупрессоры после трансплантации органов, или носители ВИЧ-инфекции имеют повышенный риск развития рака кожи плоскоклеточного типа.
Резюме
Рак кожи в подавляющем большинстве случаев – не смертельное заболевание. На ранних стадиях он лечится вполне успешно, в арсенале врачей много разных методов. В случае агрессивных форм или длительного течения без лечения рак кожи может представлять опасность для жизни.

Базалиома – кожное новообразование, которое относительно часто встречается у пожилых людей, особенно у мужчин. Её злокачественная природа несёт в себе определённый уровень опасности для поражённого – при разрастании и глубинном проникновении в ткани, базалиома способна затрагивать и разрушать близлежащие ткани и органы. Учитывая, что наиболее часто эта опухоль поражает ткани лица и головы, от неё обязательно необходимо избавиться при обнаружении. Одним из способов выведения новообразования является удаление базалиомы лазером – метод, при котором опухоль подвергается воздействию лазерного луча с определёнными физическими характеристиками.
Базалиома – опасность онкологического заболевания
Опухоль, которая возникает из-за атипичного роста базальных клеток эпидермиса, называется базалиомой. Её характерная особенность заключается в том, что она растёт не в оболочке или капсуле, а произвольно проникая в соседние здоровые ткани, и разрушая их.
Из-за того, что в клетках происходит сбой, они перестают нормально зарождаться, делиться и отмирать, вызывая появление различного рода образований на коже. Поэтому медики относят это новообразование к злокачественным. Однако, даже если озвучен такой диагноз, пациенту не стоит впадать в отчаяние. Среди всех опухолевых заболеваний злокачественного характера, базалиома имеет самый высокий процент выживаемости больных, а также самые лучшие прогнозы эффективности лечения. Во-первых, этот тип опухоли не даёт метастазов в находящиеся рядом органы и ткани, во-вторых, её рост обычно составляет всего лишь около 5 миллиметров в год. С такой скоростью развития, образование хорошо поддаётся лечению. Кроме того, базалиома имеет низкую вероятность возникновения рецидива.
Заболевание редко поражает молодых людей, значительно чаще его можно встретить у тех, кто пересёк пятидесятилетний рубеж. Мужчины в среднем чаще подвержены появлению этого типа опухолей, чем женщины.

В 90% случаев диагностированного новообразования, оно локализуется на лице или волосистой части головы, и только у 10% пациентов опухоль располагается на туловище или конечностях.
Значительную опасность для больного базалиома может представлять, если она разрастается вглубь, и затрагивает соседние органы и ткани – оболочки мозга, зрительный и слуховой аппарат, костные структуры черепа. В таких случаях возможна даже смерть больного.
Почему у человека может развиться такое заболевание? На сегодняшний день, вопрос этиологии большинства онкологических болезней остаётся открытым. Учёные и медики говорят о том, что возможными факторами, провоцирующими развитие злокачественных опухолей на коже, являются некоторые свойства самой кожи, например, склонность к ожогам и появлению веснушек, а также образ жизни поражённого, например, злоупотребление естественным и искусственным загаром, частые и продолжительные контакты кожи с канцерогенными веществами, влияние ионизирующего облучения.
Техника лазерного удаления опухолей: как это работает
История появления лазерных технологий и использования их в медицинских целях начинается с конца 19-го века, когда впервые начали всерьёз изучаться медицинские свойства светового излучения в отношении человеческого организма, с целью их практического применения. Первым практиком “светолечения” стал датский медик Нильс Рюберг Финзен, который занимался лечением красной волчанки посредством облучения больных угольными дуговыми лампами. В 1903 году учёный получил Нобелевскую премию за свой вклад в медицину.
Уже в 20-х годах прошлого столетия Альберт Эйнштейн впервые разработал теорию о взаимодействии направленного излучения и вещества, которая подразумевала возможность разработки аппаратов для генерации электромагнитных волн, а также квантовых усилителей.
Его наработки, а также работы других учёных – Н. Басова, Ч. Таунса, А. Прохорова, дали возможность американскому инженеру Теодору Мейману в 1960-м году собрать первую в мире лазерную установку, которая позволяла проводить хирургические операции, а также некоторые косметические процедуры. Так, в первую очередь новое изобретение было опробовано для разрушения волосяных фолликулов в человеческой коже.

Рабочая среда установки была создана на основе искусственного рубина – хрома с оксидом алюминия. Генератор аппарата работал в импульсном режиме, излучая световую волну, которая имела длину 694,3 нм.
Уже на момент 1964 года было изобретено три типа лазера:
- углеродный, или СО2-лазер;
- аргоновый ионный с непрерывным излучением;
- лазер на алюмоитриевом гранате с неодимовым легированием.
Между собой они отличались, в основном, длиной волны. Так, особенностью углеродного лазера является длина волнового излучения 10600 нм, за счёт чего его хорошо поглощает водная среда. На его основании был изобретён лазерный скальпель.
Только в 1967 году метод лазерной хирургии был впервые применён для лечения раковых заболеваний кожи. Профессор Эндре Местер проводил некоторые опыты с участием поражённых онкологическими болезнями, а с 1971 года начал лечение больных с незаживающими кожными язвами.
Суть метода заключается в использовании луча света, который проходит через специальную систему зеркал, и пронизывает рабочую среду.
На сегодняшний день, в медицине используется два типа лазерной деструкции новообразований – с введением фотосенсибилизаторов (фотодинамическая терапия), а также без них. Второй способ реже практикуется в современных медицинских учреждениях из-за того, что без фотосенсибилизирующих средств сложнее достигнуть нужной глубины воздействия луча и полностью удалить образование.
Кроме того, такой метод опасен высокой вероятностью возникновения рецидива опухоли. Базосквамозная, склерозирующая и язвенная более 2 сантиметров в диаметре базалиома вообще обладает устойчивостью к лазерной терапии без фотодинамической терапии.
Процедура обычно проводится с использованием углеродного лазера. Воздействие лазерного луча определённой длины приводит к удалению заражённой ткани, при этом здоровые клетки затрагиваются только минимально.
Показания и противопоказания: когда используют лазер
Назначение процедуры происходит при наличии у пациента диагностированной базалиомы на коже. Внешне это новообразование похоже на бородавку или родинку, а, по мере развития, её поверхность может покрываться незаживающей язвой характерного ярко-малинового цвета, ранкой или плёнкой.

В зависимости от гистологической природы образования, в медицине принята такая классификация базалиом:
- Узловая: наиболее часто встречающийся тип, который выглядит как объёмная родинка, возвышающаяся над кожей. Через тонкий кожный покров хорошо просматривается сосудистая сетка, а в случаях, когда кожная оболочка лопается, рана покрывается корочкой.
- Поверхностная: в основном, локализуется на туловище или конечностях, и выглядит как красноватое пятно, незначительно приподнимающееся над кожей.
- Рубцовая: внешне и на ощупь напоминает рубцовую ткань, имеет телесный цвет.
- Язвенная: возникает в виде раны на коже, края которой приподнимаются над кожей валиком, а середина находится в ямке.
Лазерная методика удаления, в сочетании с фотодинамической терапией, эффективна для любых типов базалиом.
Кроме того, опухоль подлежит срочному удалению, если:
- отмечается её рост более чем на 5-7 миллиметров за шесть месяцев;
- она покрывается незаживающей язвой;
- изменяется её окрас;
- она постоянно подвергается механическому травмированию;
- после пройденной процедуры лечения появляется рецидив.
Удаление базалиомы лазером не проводится при наличии у пациента таких противопоказаний:
- сахарного диабета;
- острых инфекционных и воспалительных процессов;
- болезней сердечно-сосудистой системы;
- у женщин – беременности или периода лактации.
Преимущества и недостатки методики
В целом, способ удаления опухоли лазером медики отмечают как эффективный, а по отзывам пациентов его можно определить как практически безболезненный. Среди других преимуществ лазерной деструкции – отсутствие контакта аппарата с раневой поверхностью, вследствие чего минимизируется вероятность попадания в рану инфекции. Лазерная процедура оставляет лишь незначительные шрамы или рубцы, особенно если образование имело небольшой размер. С его помощью можно безбоязненно проводить повторные курсы, если образуется рецидивирующая опухоль. Заживление кожи и реабилитация после процедуры происходит достаточно быстро.

Что касается недостатков, к ним относится вероятность появления осложнений, например, отёка от введения фотосенсибилизатора. Кроме того, процедура удаления опухоли лазером может длиться до 30-40 минут, в то время как криодеструкция занимает до 10-15 минут в сложных случаях.
Вероятность развития рецидива после лазерного удаления незначительно больше, чем после криодеструкции, и составляет примерно 8,2%.
Техника подготовки и процесс удаления образования
Как таковой специфической подготовки от пациента не требуется. Если доктор посчитает нужным, он направляет больного на сдачу некоторых анализов за 7-10 дней до планируемой процедуры.
Удаление лазером производится в условиях амбулатории, например, в поликлинике или в онкоцентре, и для его проведения нет необходимости определять пациента в стационар или открывать ему больничный лист.
Если базалиома расположена на голове или на лице, близко к волосам, их необходимо закрыть, чтобы не допустить воспламенения. Для защиты глаз от попадания лазера и выжигания сетчатки, пациенту предлагается надеть специальные защитные очки.
Пациент снимает все аксессуары и украшения, которые могут помешать доступу луча лазера к опухоли, и располагается на кушетке.
Обычно процесс не доставляет больному особого дискомфорта, однако при необходимости доктор может предложить местное обезболивание.
Если процедура проводится без применения сенсибилизирующих веществ, доктор протирает область работы антисептическими средствами и сразу приступает к обработке новообразования лазером. Аппарат оснащён специальной насадкой, которая и фокусирует луч на поражённое место. Действуя как высокоточный электронож, лазерный луч выжигает базалиому, одновременно коагуллируя все повреждённые кровеносные сосуды.
Контакт между поверхностью опухоли и насадкой прибора отсутствует. Когда луч попадает непосредственно на ткани опухоли, клетки в них резко начинают терять влагу, и буквально сгорают.
Деструкция лазером захватывает примерно 3-5 миллиметров здоровой кожи вокруг базалиомы, так как в ней могут содержаться невидимые глазу раковые клетки.
Для тех форм базалиом, которые проявляют высокую устойчивость к воздействию лазерного луча, применяется использование фотодинамической терапии. Перед тем, как подвергнуть поверхность опухоли лазерному разрушению, пациенту вводят специальные препараты, которые усиливают восприимчивость кожи к световому воздействию. Препараты могут вводиться инъекционно, или наноситься на поражённое место в виде мази. Интервал между нанесением вещества и началом процедуры составляет один или два часа.
Реабилитация после лазерного воздействия

Процесс удаления опухоли лазером не вызывает кровотечений, и происходит бесконтактно, то есть поверхность кожи не прикасается к лазерному аппарату. Из-за того, что вероятность инфицирования в результате минимальна, и кровопотеря практически отсутствует, пациенту не нужно находиться в стационаре или осуществлять какие-либо особенные меры для восстановления после операции.
Безусловно, уход после процедуры включает особую обработку повреждённой кожи – раневую поверхность необходимо каждый день промывать антисептиком, например, настойкой календулы или слабым раствором марганцовки, хотя бы 2 раза в сутки. Поверх можно накладывать стерильную марлевую повязку, чтобы не допустить попадания патогенных микроорганизмов в рану.
Пока поражённая кожа полностью не заживёт, рекомендуется избегать попадания на кожу прямых солнечных лучей, нельзя загорать в солярии, посещать бассейны, сауну, баню, купаться в открытых водоёмах.
Уже через 2-4 дня после лазерной деструкции, на месте опухоли появляется корочка, которая со временем отпадает сама. Процесс восстановления тканей завершается, в среднем, через 14-20 дней.
Что касается лазерного удаления с фотодинамической терапией, реабилитация происходит несколько по-другому. Вокруг раны может образоваться отёк, кожа начинает краснеть и шелушиться. Кроме того, присутствуют и болевые ощущения. Для их смягчения рекомендуется принимать противовоспалительные препараты типа Нимесила.
В первые 7-10 дней после деструкции с ФДТ необходимо не только избегать нахождения на открытом солнце – нельзя находится в помещениях с ярким электрическим освещением, а также сидеть перед компьютером или телевизором суммарно более, чем по 7 часов в сутки.
Процесс заживления в таком случае длится до месяца, и сопровождается кожным зудом. Облегчить неприятное ощущение помогают мази с содержанием дигоксина.
Возможные осложнения после процедуры
Лазерное лечение базалиомы относится к наиболее безвредным процедурам удаления раковых новообразований. После него крайне мала вероятность развития кровотечений. Из-за того, что удаление происходит бесконтактным способом, в процессе удаётся избежать инфицирования раны, поэтому после лазерного воздействия практически не возникают воспаления раневой поверхности.
Однако, если образование имеет достаточно большую глубины и обширную площадь, после его деструкции, вероятно, останется рубцовая ткань. Кроме того, место сведения базалиомы может временно потерять чувствительность. Спустя несколько месяцев чувствительность кожного покрова восстанавливается.
Появление воспаления возможно только в случае, если в процессе деструкции, или после, во время заживления раны, не соблюдались правила асептики. Оно проявляется в виде покраснения кожных покровов вокруг корочки раны, в опухании и болезненности кожных покровов. В тяжёлых случаях могут даже развиваться симптомы лихорадки. При появлении таких симптомов необходимо обратиться к лечащему врачу – он выпишет специальную антибактериальную терапию.
Осуществление лазерного разрушения базалиомы – популярный метод, часто используемый для борьбы с этим злокачественным кожным образованием. Он менее болезненный, чем, к примеру, криодеструкция, а процесс реабилитации после него проходит несколько проще.
Современная медицина использует две разновидности лазерной деструкции – с применением фотосенсибилизирующих веществ, и без них. Первый метод считается более предпочтительным, так как показывает большую эффективность. Однако, если тип опухоли позволяет обойтись без ФТД, процедура проводится с использованием только лазерного аппарата, а её результативность целиком зависит от квалификации врача.
Рак кожи, скелета и мягких тканей имеет самые разные проявления. В зависимости от типа опухоли, степени ее агрессивности, наличия или отсутствия других патологий, симптомы могут существенно варьироваться. Поэтому важно обратить внимание на следующие признаки.
Рак кожи
Рак кожи достаточно легко обнаруживается, так как имеет поверхностные, накожные признаки. При этом, злокачественную природу таких очагов не всегда может распознать даже квалифицированный и опытный специалист: без гистологических исследований невозможно определить, с каким характером новообразования он имеет дело и требуется ли лечение рака кожи или «обычного» дерматологического заболевания.
Следует без промедления обратиться к врачу, если выявлен даже один из следующих признаков возможной меланомы , базалиомы и пр.:
- появление на каком-либо участке тела родинки, шелушения, мокнутия, уплотнения, ранки или язвы, которые увеличиваются в размерах;
- прежде присутствующая родинка увеличилась в размерах, ее контуры изменились, она стала вздутой или, наоборот, углубленной в кожу;
- зуд, жжение, боль или другие проявления дискомфорта в участке с родинкой, уплотнением и пр.
Важно помнить, что онкологические заболевания кожи чаще развиваются у людей, чрезмерно увлекающихся загаром, работающих на открытом воздухе без защиты кожи от УФ-лучей, а также у лиц, в семейной истории которых присутствуют случаи меланомы, базалиомы и др.
Рак скелета
Рак скелета может быть самостоятельным заболеванием, когда опухоль развивается в костной ткани. Но также он может быть вторичным процессом, когда наблюдается развитие метастазов из злокачественного новообразования, которое присутствует в других органах. Так, часто встречается саркома костей и мягких тканей - фибросаркома, которая поражает преимущественно соединительные ткани: хрящи, сухожилия, мышцы.
О возникновении возможного злокачественного процесса в каких-либо отделах скелета свидетельствуют такие признаки:
- необъяснимые отеки в какой-либо области тела;
- боль, напряжение, выраженное чувство дискомфорта в отдельном участке скелета;
- переломы костей, спровоцированные незначительной травмой, которая при обычных обстоятельствах не приводит к повреждению костей;
- снижение массы тела, значительное и резкое, которое нельзя объяснить снижением калорийности рациона или повышением уровня физических нагрузок.
Это общие симптомы, которыми проявляется рак костей . Но в зависимости от локализации злокачественного процесс, наличия или отсутствия метастазов и вовлеченности внутренних органов и тканей, могут также присутствовать головная боль, выраженное снижение подвижности, высокая утомляемость и пр. Лечение рака скелета назначается только после комплексного и полного обследования и детализации всех обстоятельств болезни.
Рак мягких тканей
Рак мягких тканей можно назвать одной из самых редких разновидностей злокачественных процессов. Но именно этим он опасен. Далеко не каждый врач, к которому пациент обратился с неспецифическими симптомами, заподозрит в них признаки онкологического заболевания и направит больного к узкому специалисту.
Поэтому важно знать, как может проявляться рак мягких тканей , чтобы вовремя проконсультироваться у онколога. Десмоидные фибромы , интра- и экстраабдоминальные, мультифокальные опухоли могут иметь следующие проявления:
- уплотнение на любом участке тела - на начальной стадии безболезненное и проявляющееся болью или дискомфортом после того, как опухоль начинает оказывать давление на соседние структуры;
- нарушения чувствительности в участке с новообразованием мягких тканей (онемение, парестезия, ощущение холода или жара);
- нарушения функций органа, который вовлечен в опухолевый процесс (проблемы с опорожнением кишечника или мочевого пузыря, снижение амплитуды сустава и пр.).
Лечение рака мягких тканей подразумевает привлечение многих специалистов в области медицины - от онкологов и радиологов, до хирургов и морфологов.
Диагностика
Лечение рака кожи, скелета и мягких тканей начинается с диагностики. Это необходимо для оценки всех особенностей опухоли: ее причин, типа, степени распространения, наличия или отсутствия метастазов, вовлечения в патологический процесс внутренних органов, мягких тканей, костей и пр.
Лечение рака кожи , как правило, начинается с консультации дерматолога или онколога, который, по результатам осмотра и данных анамнеза направляет пациента на инструментальную и лабораторную диагностику. Она включает в себя биопсию клеток с подозрительного участка кожи, и в ряде случаев - подлежащих мягких тканей. Обычно этого исследования достаточно для понимания характера новообразования: злокачественный ( меланома , базалиома и пр.) или доброкачественный. Также может быть назначена контрастная РГ, КТ, ПЭТ-КТ, МРТ на выбор врача.
Лечение рака мягких тканей требует определения точной локализации опухоли, дифференцирования ее от других патологий со схожими клиническими проявлениями и оценки степени распространения. Десмоидная фиброма , экстра - и интраабдоминальные опухоли могут исследоваться эндоскопическим методом или посредством диагностической хирургии, в зависимости от того, в каких мягких тканях развился злокачественный процесс.
Рак костей диагностируется на основании результатов обычной и контрастной рентгенографии, а также КТ или МРТ для понимания того, распространился ли процесс в мягких тканях.
Во всех случаях, независимо от того, выявлена меланома, десмоидная фиброма , саркома костей и мягких тканей или другой тип заболевания, проводятся лабораторные исследования (биохимический, клинический анализ крови, анализ на онкомаркеры и пр.). Это важно для оценки работы внутренних органов и формирования программы терапии.
Лечение рака скелета, кожи и мягких тканей
Лечение рака скелета, кожи и мягких тканей назначается в соответствии с особенностями клинического случая. Учитывается локализация и распространенность опухоли скелета, мягких тканей или кожи, стадия заболевания, возраст пациента, наличие у него других патологий и прогнозы, которые позволяет сделать рак данного типа.
Лечение рака мягких тканей и кожи использует хирургическое направление как основное. В ходе операции удаляется десмоидная фиброма , базалиома или другое новообразование.
Хирургическое лечение рака скелета затруднено при локализации опухоли в позвоночнике, лицевом и мозговом отделе черепа.
Поэтому при саркоме костей и мягких тканей , хондросаркоме и пр. терапия подбирается строго индивидуально, после взвешивания всех рисков и польз.
Лечение рака кожи, скелета , соединительных или мышечных тканей и пр. предусматривает комбинацию нескольких методов. Направлением первого выбора является химиотерапия, которая позволяет замедлить рост опухоли и уменьшить ее перед операцией, а после нее - вызвать гибель раковых клеток, которые могли остаться незамеченными. Такой же принцип действия у радиологического лечения (облучения) , но этот метод чаще применяется при раке костей.
Базальноклеточный рак кожи— далеко не самый агрессивный тип злокачественных опухолей. Он очень редко метастазирует, но со временем все глубже прорастает в окружающие ткани, и его лечение становится все более затруднительным. Поэтому базалиому нужно удалять как можно раньше, как только она диагностирована.
Существуют разные методы лечения базальноклеточного рака. Врач-онколог выбирает подходящий в зависимости от места расположения, размеров, стадии опухоли, возраста, общего состояния здоровья пациента и наличия у него сопутствующих заболеваний. Определенную роль играют и пожелания самого больного.
Хирургическое лечение
При базалиомах прибегают к одному из трех вариантов хирургических вмешательств:
- Кюретаж и электрокоагуляция.
- Операция Мохса.
- Иссечение опухоли.
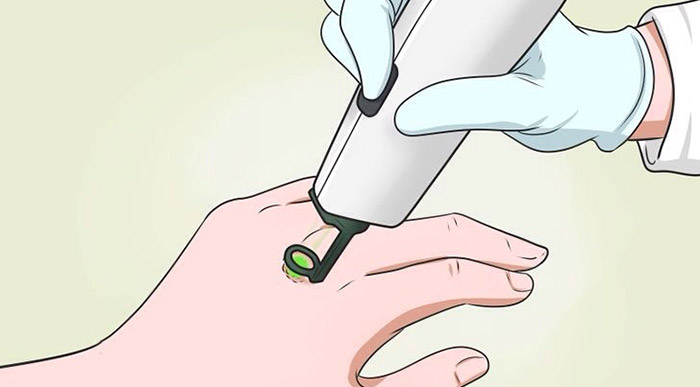
Кюретаж с электрокоагуляцией применяют при небольших новообразованиях. Процедуру проводят под местной анестезией. Хирург удаляет опухоль с помощью кюретки — специального инструмента, наконечник которого имеет вид кольца с острыми краями. Затем это место прижигают электрокоагулятором. Эффективность такого вмешательства достигает 95%. При необходимости, для того чтобы уничтожить оставшиеся раковые клетки, процедуру проводят повторно. На месте вмешательства остается небольшой шрам белого цвета. Кюретаж не подходит для больших, агрессивных базалиом, если опухоль находится в местах, где важен косметический эффект.
Микрографическая хирургия Мохса предполагает удаление опухоли слоями. Хирург срезает тонкий слой опухолевой ткани, и ее тут же изучают под микроскопом. В месте, где обнаружены раковые клетки, срезают новый слой, и снова осматривают под микроскопом. Процедуру повторяют до тех пор, пока опухолевые клетки не перестают обнаруживаться.
Иссечение опухоли — классическая операция, во время которой хирург с помощью скальпеля удаляет базалиому и небольшой участок окружающей здоровой ткани. На рану накладывают швы. Удаленную ткань отправляют в лабораторию для исследования края резекции. Важно, чтобы рядом с местом разреза не было опухолевых клеток. В таком случае лаборатория выдает результат «негативный край резекции», это означает, что базалиома удалена полностью. Эффективность вмешательства, как и в случае с кюретажем, составляет 95%.
Лучевая терапия
Лучевая терапия может уничтожить базальноклеточный рак, эффективность этого метода лечения составляет около 90%. Обычно проводят несколько процедур в течение нескольких недель, в некоторых случаях требуются ежедневные процедуры в течение месяца.
Основные показания к лучевой терапии при базалиомах:
- Пожилой возраст, плохое состояние здоровья, серьезные сопутствующие заболевания у пациента, когда не имеет большого значения результат в долгосрочной перспективе.
- Невозможность хирургического удаления опухоли.
- Локализация опухоли в области носа, век, ушей.
- После хирургического лечения, если нет уверенности, что рак был удален полностью.
Криодеструкция
Этот метод лечения базальноклеточного рака в настоящее время применяется крайне редко, так как он обладает низкой эффективностью — 85–90%. Опухоль уничтожают с помощью низкой температуры. Охлаждающий агент непосредственно прикладывают к коже или распыляют из специального баллончика. К криодеструкции прибегают при поверхностных базалиомах, если у пациента нарушена свертываемость крови и имеется риск сильного кровотечения во время хирургического вмешательства.
Фотодинамическая терапия (ФДТ)
ФДТ иногда применяют при поверхностном базальноклеточном раке кожи. Его эффективность составляет 70–90%. На опухоль наносят фотосенсебилизирующий агент — 5-аминолевулиновую кислоту. Она повышает чувствительность раковых клеток к свету. Затем на кожу в этом месте воздействуют синим светом высокой интенсивности. Это приводит к гибели опухоли. После процедуры нужно избегать солнечных лучей, так как они могут активировать оставшееся лекарство, и возникнет ожог.
С помощью ФДТ нельзя уничтожить опухолевые клетки, которые находятся глубоко, поэтому показания к ее применению ограничены.
Лазерная хирургия
Этот метод не одобрен для лечения базалиом, но в западных странах его иногда применяют, если неэффективны другие процедуры. Опухоль уничтожают с помощью луча лазера. Частота рецидивов примерно та же, что после применения ФДТ.
Таргетная терапия
Таргетные препараты — это лекарственные средства, которые блокируют определенные молекулы, необходимые для выживания и бесконтрольного размножения опухолевых клеток. При базальноклеточном раке их применяют редко, в случаях, если имеются метастазы, или рак не удается уничтожить с помощью перечисленных выше способов.
В настоящее время в мировой практике для лечения базалиом применяют два таргетных препарата:
- висмодегиб (Эриведж);
- сонидегиб (Одомзо).
Может ли произойти рецидив?
Риск рецидива зависит от метода лечения. Он колеблется от 5% при операции Мохса до 15% при применении других процедур. Большие базалиомы рецидивируют чаще, чем маленькие и поверхностные.
Метастатический базальноклеточный рак встречается настолько редко, что показатели выживаемости для него оценить сложно. В одном исследовании ученые наблюдали за 100 пациентами и выявили, что в среднем люди с запущенной базалиомой живут 4,5 года.

В целом данный тип рака довольно успешно лечится. Важно удалить опухоль как можно раньше. Вовремя диагностировать рак кожи и меланому помогает ежегодная дерматоскопия — осмотр кожи под увеличением с помощью специального инструмента. Врачи «Евроонко» проводят эту процедуру с применением современного немецкого аппарата ФотоФайндер. Он помогает составить «карту родинок», отслеживать ситуацию в динамике и выявить мельчайшие патологические изменения на коже. Для лечения базалиом мы применяем наиболее современные методики, работаем по международным протоколам. Свяжитесь с нами, чтобы узнать подробности.
Читайте также:

