Кристаллы соли на коже при муковисцидозе
Обновлено: 26.04.2024
Название заболевания происходит от латинских слов mucus — «слизь» и viscidus — «вязкий». Муковисцидоз - это системное наследственное заболевание, при котором поражаются все органы, которые выделяют слизь: бронхолегочная система, поджелудочная железа, печень, потовые железы, слюнные железы, железы кишечника, половые железы. Муковисцидоз является одним из наиболее распространенных наследственных заболеваний, однако на протяжении долгих лет лечению детей с этим диагнозом не уделялось достаточного внимания. Только в конце ХХ века в России начали создаваться Российские и региональные центры по борьбе с муковисцидозом. Основу терапевтической помощи больным составляет грамотно подобранная пожизненная лекарственная терапия, регулярные профилактические осмотры и стационарное лечение в период обострений.
Причины заболевания
Причиной патологических изменений при муковисцидозе является мутация гена трансмембранного регулятора муковисцидоза. Этот белок регулирует транспорт электролитов (главным образом хлора) через мембрану клеток, выстилающих выводные протоки экзокринных желез. Мутация приводит к нарушению структуры и функции синтезируемого белка, в результате чего секрет, выделяемый этими железами, становится чрезмерно густым и вязким.
Симптомы муковисцидоза
Выделяют следующие основные формы муковисцидоза:
- смешанная (легочно-кишечная, 75-80%);
- бронхо-легочная (15-20%);
- кишечная (5%).
При бронхо-легочной форме муковисцидоза уже на 1-2 году жизни ребенка появляются признаки поражения дыхательного аппарата. В мелких и средних бронхах скапливается большое количество вязкой мокроты, снижается ее отделение.
Клиническая картина кишечной формы муковисцидоза обусловлена недостаточностью ферментативной активности желудочно-кишечного тракта, которая особенно ярко проявляется после перевода ребенка на искусственное вскармливание или прикорм. Расщепление и всасывание питательных веществ снижено, в кишечнике преобладают гнилостные процессы, сопровождающиеся накоплением газов. Очень частый стул, суточный объём каловых масс в 2—8 раз может превышать возрастную норму. Вздутие живота становится причиной схваткообразных болей животе.
Аппетит в первые месяцы сохранен или даже повышен, но вследствие нарушения процессов пищеварения у больных быстро развивается гипотрофия, полигиповитаминоз.
У 10-15 % больных муковисцидоз проявляется в первые дни жизни в виде кишечной (мекониевой) непроходимости. В таком случае у ребенка наблюдается рвота с примесью желчи, отсутствие стула, вздутие живота. Через 1—2 дня состояние новорожденного ухудшается: кожные покровы сухие и бледные, на коже живота появляется выраженный сосудистый рисунок, беспокойство сменяется вялостью и адинамией, нарастают симптомы интоксикации.
Вне зависимости от формы муковисцидоза у многих детей отмечается синдром "соленого ребенка", что выражается в отложении кристаллов соли на коже лица или подмышечных впадин, кожа ребенка соленая «на вкус».
Диагностика муковисцидоза
При подозрении на муковисцидоз участковый педиатр направит вас в Российский или региональный центр по борьбе с муковисцидозом.
Для постановки диагноза заболевания необходимо наличие четырёх основных критериев: хронический бронхолёгочный процесс и кишечный синдром, случаи муковисцидоза в семье, положительные результаты потового теста. Потовая проба основана на определении концентрации хлоридов пота. У ребенка, больного муковисцидозом, этот показатель обычно выше нормы. Однако следует знать, что отрицательный результат не может исключить заболевание на 100%.
Если вашему ребенку поставлен диагноз, врач направит вашу семью на генетический анализ. Это важно не только для подтверждения диагноза, но и для дородовой диагностики при последующих беременностях.
Что можете сделать Вы
Если вы заметили у своего ребенка какие-то из перечисленных симптомов, постарайтесь как можно скорее посоветоваться с педиатром. Чем раньше будет поставлен диагноз и начата грамотная терапия, тем легче будет состояние вашего малыша.
Очень важную роль в лечении детей с муковисцидозом играют родители. На плечи мамы и папы ложится большая ответственность по уходу за больным ребенком. Ведь терапия этого заболевания пожизненная и требует скрупулезного выполнения всех рекомендаций врача. Только родители, находясь с ребенком каждую минуту, могут оценить изменение состояния малыша и вовремя обратиться за медицинской помощью.
Первыми признаками начинающегося обострения являются: вялость, снижение аппетита, повышение температуры тела, усиление кашля, изменение цвета и количества мокроты, выраженные нарушения стула (частый, жирный, неоформленный, зловонный), появление болей в животе. Обострения заболевания, как правило, требуют госпитализации в стационар.
Чем поможет врач
В зависимости от тяжести состояния лечение может проводиться в специализированном отделении больницы, в дневных стационарах или на дому.
Терапия муковисцидоза носит комплексный характер и направлена на разжижение и удаление вязкой мокроты из бронхов, борьбу с инфекционными заболеваниями легких, замещение недостающих ферментов поджелудочной железы, коррекцию поливитаминной недостаточности, разжижение желчи. Важное место в терапии бронхо-легочной формы муковисцидоза занимает кинезотерапия (специальный комплекс упражнений и дыхательной гимнастики, направленных на удаление мокроты). Занятия должны быть ежедневными и пожизненными.
Профилактика
Если в вашей семье имеются случаи муковисцидоза, то при планировании беременности вам обязательно следует обратиться к медицинскому генетику. В настоящее время стала возможной дородовая диагностика муковисцидоза у плода. Именно поэтому при возникновении каждой новой беременности необходимо сразу же (не позднее 8 недели беременности) обратиться в центр дородовой диагностики.
Муковисцидоз – относится к самым распространенным наследственным системным заболеваниям поражающим все органы выделяющие слизь. Причиной его является мутация гена, нарушающая структуру и функцию белка. Болезнь может быть обнаружена даже во внутриутробном периоде.
| Название услуги | Цена |
|---|---|
| Акция! Первичная консультация репродуктолога и УЗИ | 0 руб. |
| Первичная консультация репродуктолога, к.м.н. Осиной Е.А. | 10 000 руб. |
| Консультация генетика по скайпу или телефону | 2 500 руб. |
| Повторная консультация генетика | 2 500 руб. |
| Первичная консультация генетика (Консультация генетика - выявление риска рождения ребенка с наследственными заболеваниями) | 3 500 руб. |
| Консультация генетика перед ПГД | 3 300 руб. |
| Тест Vistara (Natera) | 78 000 руб. |
| Тест Vistara совместно с Panorama базовой (Natera) | 95 550 руб. |
| Тест Vistara совместно с Panorama расширенной (Natera) | 107 250 руб. |
| Неинвазивное пренатальное исследование плода на наличие анеуплодий (PANORAMA) | 33 900 руб. |
| Неинвазивное пренатальное исследование плода на наличие анеуплоидий + панель микроделеций (PANORAMA) | 47 500 руб. |
| Цитогенетическое исследование материала абортуса (24 хромосомы, aGGH) | 15 000 руб. |
| Тест ANORA цитогенетический анализ абортуса ( Natera) | 53 200 руб. |
| Пренатальный комплекс 10-13 нед. (свободная b-субъединица хорионического гонадотропина человека (свободный b-ХГЧ, free b-hCG) | 2 100 руб. |
| Пренатальный комплекс 14-20 нед. (Хорионический гонадотропин человека (ХГЧ, бета-ХГЧ, б-ХГЧ, Human Chorionic gonadotropin, HCG) | 2 400 руб. |
| Панель Horizon 4 (Natera) | 27 300 руб. |
| Панель Horizon 27 (Natera) | 31 200 руб. |
| Панель Horizon 106 (Natera) | 42 900 руб. |
| Панель Horizon 274 (Natera) | 50 700 руб. |
| Предварительный этап ПГТ для носителей моногенных мутаций (кровь с ЭДТА) | 112 500 руб. |
| ПГТ моногенные заболевания (до 8 эмбрионов) | 187 000 руб. |
| ПГТ на 24 хромосомы при проведении ПГТ моногенного заболевания (1 эмбрион) | 20 000 руб. |
| Преимплантационное генетическое тестирование на 24 хромосомы (1 эмбрион) бесплатная консультация генетика по результатам ПГТ | 23 000 руб. |
| Преимплантационная генетическая экспресс диагностика на 24 хромосомы (1 эмбрион) | 48 000 руб. |
| Преимплантационное генетическое тестирование на 24 хромосомы - за каждый дополнительный эмбрион, начиная с 3-го | 20 000 руб. |
| Преимплантационное генетическое тестирование 24 хромосомы + транслокация (до 2 эмбрионов) | 72 000 руб. |
| Преимплантационное генетическое тестирование 24 хромосомы + транслокация (за каждый дополнительный эмбрион, начиная с 3) | 35 000 руб. |
| Преимплантационное генетическое тестирование эмбрионов, остановившихся в развитии | 60 000 руб. |
| Подготовка эмбрионов для повторного генетического исследования | 10 780 руб. |
Муковисцидоз может поражать:
- Бронхолегочную систему;
- Потовые железы;
- Поджелудочную железу;
- Печень;
- Железы кишечника.
Признаки легочного муковисцидоза
Респираторный муковисцидоз, признаки которого, проявляются в детском возрасте, сопровождается следующими симптомами:
- Частые простудные заболевания, осложняющиеся длительными повторяющимися пневмониями или бронхитами. Кашель при муковисцидозе напоминает коклюш, он приступообразный с густой гнойной мокротой;
- Слабая прибавка в весе, несмотря на нормальное питание;
- Вялость и плохое самочувствие;
- Бледностью кожных покровов;
- Жесткое дыхание, при котором прослушиваются сухие или влажные хрипы, в некоторых случаях переходящее в бронхиальную астму;
- Легочная или сердечная недостаточность.
Нарушение дыхательной функции может провоцировать и внешние изменения, при которых деформируется грудная клетка. Она может стать бочкообразной или килеобразной. Конечные фаланги пальцев, напоминают барабанные палочки, утолщаясь на концах, а ногтевые пластины деформируются.
Независимо от формы, первые признаки муковисцидоза могут проявиться в виде «соленого ребенка». На коже и подмышками у малыша откладываются кристаллы соли, а кожа становится соленой.
Получить бесплатную консультацию врача
Признаки муковисцидоза кишечника
Заболевание может быть обнаружено у новорожденных детей. Если у ребенка развивается кишечный муковисцидоз, признаки заболевания следующие:
- Частый зловонный слизистый стул, при котором каловые массы содержат остатки непереваренной пищи с видимыми частичками жира. Он плохо отстирывается с одежды или смывается с горшка;
- Нарушение физического развития;
- Частые запоры и вздутие живота;
- Схваткообразные боли в животе.
Особенно ярко признаки заболевания проявляются при переводе ребенка на искусственное вскармливание, или после введения прикорма. У 15% новорожденных с муковисцидозом, в первые дни жизни наблюдается мекониевая непроходимость, проявляющая в виде рвоты с большим количеством желчи, вздутия живота, и отсутствия стула. Состояние ребенка быстро ухудшается, проявляется сосудистый рисунок на животе, и нарастают признаки интоксикации.
Для диагностики и адекватного лечения заболевания, необходимо обратиться за консультацией к врачу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Муковисцидоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Муковисцидоз – это мультисистемное, наследственное, опасное для жизни заболевание, характеризующееся поражением экзокринных желез, а также жизненно важных органов и систем: дыхательных путей, желудочно-кишечного тракта, поджелудочной железы, печени, слюнных и потовых желез, репродуктивной системы.
В России частота заболевания составляет 1 на 9000 новорожденных. В прошлом (из-за высокой ранней смертности) муковисцидозом болели в основном дети. Современный уровень диагностики и лечебных мероприятий позволяет значительно продлить жизнь таких больных – до 35-50 лет. В Москве медиана выживаемости достигает 39,5 лет.
Причины появления муковисцидоза
Причиной патологических изменений при муковисцидозе является мутация гена, находящегося в длинном плече 7-й хромосомы и передающегося по аутосомно-рецессивному типу при наследовании двух мутантных генов родителей. Ген назван муковисцидозным трансмембранным регулятором (МВТР). На сегодняшний день выделено более 2000 мутаций этого гена. Он регулирует транспорт электролитов (главным образом хлора) через мембраны эпителиальных клеток, выстилающих выводные протоки экзокринных желез. Мутация приводит к нарушению структуры и функции синтезируемого белка, в результате чего секрет, выделяемый этими железами, становится чрезмерно густым и вязким.
В патогенезе данного генетического заболевания выделяют следующие патологические звенья:
- нарушение функции экзокринных желез;
- нарушение электролитного обмена;
- поражение соединительной ткани, что часто связано с формированием иммунных комплексов к синегнойной палочке.
В современной классификации выделяют:
- Классический муковисцидоз:
- с панкреатической недостаточностью (смешанная или легочно-кишечная форма заболевания);
- с ненарушенной функцией поджелудочной железы (преимущественно легочная форма заболевания);
- неуточненный – неопределенный диагноз при положительном неонатальном скрининге на муковисцидоз.
Тяжесть протекания муковисцидоза напрямую зависит от возраста, когда стали проявляться первые симптомы, — чем младше ребенок, тем тяжелее течение заболевания и неблагоприятнее прогноз. У большинства детей отмечаются часто рецидивирующие респираторные инфекции с явлениями бронхита. Достаточно рано появляется кашель с выделением гнойной мокроты, тошнотой, рвотой и нарушением сна. Также может отмечаться свистящее дыхание, одышка, задержка прибавки веса, частый, с примесью жира и зловонным запахом стул.
Симптомы в разные возрастные периоды имеют свои особенности:
- у новорожденных к основным симптомам относят рвоту с примесью желчи, отсутствие стула, вздутие живота, продолжительную обструктивную желтуху, кишечную (мекониевую) непроходимость, выраженный сосудистый рисунок на коже живота, интоксикацию, полигиповитаминоз, быстрое сморщивание кожи пальцев в воде, бронхообструктивный синдром, гипонатриемию и гипокалиемию, анемию, выбухание родничка и паралич лицевого нерва, отставание в физическом развитии, недостаточность ферментативной активности желудочно-кишечного тракта (особенно ярко проявляется после перевода ребенка на искусственное вскармливание или прикорм), быстро развивающуюся гипотрофию;
- у детей дошкольного возраста преобладают бронхообструктивный синдром, рецидивирующие синуситы, полипы носа, непереносимость жары, выпадение прямой кишки, панкреатит, гепатомегалия и др.;
- у детей школьного возраста в мокроте выделяют синегнойную палочку, бронхоэктазы, симптом «барабанных палочек», нарушение углеводного обмена, наблюдаются полиурия, полидипсия, снижение массы тела, цирроз печени, гипертензия, спленомегалия, асцит, варикозное расширение вен пищевода, задержка физического развития.
![Бронхи.jpg]()
Альвеолярный мешок здорового человека (слева) и альвеолярный мешок пациента с муковисцидозом (справа)
Взрослые с поздней манифестацией и атипичной формой заболевания имеют скрытые формы болезни, которые чаще всего случайно проявляются в виде рецидивирующего бронхита, синусита, хронической обструктивной болезни легких, цирроза печени, бесплодия.
Диагностика муковисцидоза
Диагностика муковисцидоза основана на данных лабораторных и инструментальных исследований, клинической картине, физикальном обследовании и тестах функциональной диагностики.
Скрининг новорожденных на муковисцидоз направлен на доклиническое выявление патологии и основан на определении иммунореактивного трипсина в сухом пятне капиллярной крови.
Образец крови берется у доношенного ребенка из пятки на 4-й день жизни через 3 часа после кормления и на 7-й день – у недоношенного.
К специфическим лабораторным критериям муковисцидоза относятся:- потовый тест — определение электролитов пота (показывает концентрацию ионов натрия и/или хлора);
- исследование назальных потенциалов;
- исследование панкреатической эластазы кала;
Синонимы: Анализ кала на эластазу 1. Faecal elastase 1. Краткая характеристика определяемого вещества Панкреатическая эластаза Панкреатическая эластаза (эластаза 1) представляет собой протеолитический фермент, катализирующий гидролиз эластина. Синтезируется панкреатическая эластаза ацинарными к.
Исследование частых мутаций в гене CFTR. Тип наследования. Аутосомно-рецессивный. Гены, ответственные за развитие заболевания. CFTR -трансмембранный регулятор муковисцидоза (CYSTIC FIBROSIS TRANSMEMBRANE CONDUCTANCE REGULATOR). Ген локализован на длинн.
Определение носительства частых мутаций в генах, ответственных за развитие наиболее частых аутосомно-рецессивных заболеваний: муковисцидоз, несиндромальная нейросенсорная тугоухость, фенилкетонурия и спинальная амиотрофия. CFTR (7791), GJB2, PAH (7781), SMN (7771). Перечень исследуемых мутаций м.
- рентгенография ;
- исследование функции внешнего дыхания;
Спирометрия - это неинвазивный метод исследования функции внешнего дыхания, который позволяет оценить состояние легких и бронхов.
Электрокардиография (ЭКГ) - повсеместно распространенный метод изучения работы сердца, в основе которого лежит графическое изображение электрических импульсов сердца.
Исследование, позволяющее оценить функциональные и органические изменения сердца, его сократимость, а также состояние клапанного аппарата.
Исследование, позволяющее получить данные о состоянии органов грудной клетки и средостения.
Исследование, позволяющее выявлять различные патологии ЛОР-органов.
Исследование, позволяющее получить данные о состоянии органов брюшной полости (печень, желчный пузырь, селезенка, почки, поджелудочная железа), сосуды брюшной полости и абдоминальные лимфатические узлы).
Сканирование внутренних органов брюшной полости для оценки его функционального состояния и наличия патологии.
К каким врачам обращаться
Если у ребенка наблюдаются какие-то из перечисленных симптомов, следует безотлагательно сообщить об этом врачу-педиатру . При подозрении на муковисцидоз участковый педиатр дает направление в Российский или региональный центр по борьбе с муковисцидозом. Лечение муковисцидоза представляет собой трудную задачу, которая требует консультаций пульмонолога , гастроэнтеролога и других специалистов.
Лечение муковисцидоза
Терапия муковисцидоза носит комплексный характер и направлена на разжижение и удаление вязкой мокроты из бронхов, борьбу с инфекционными заболеваниями легких, замещение недостающих ферментов поджелудочной железы, коррекцию поливитаминной недостаточности, разжижение желчи.
Важное место в терапии бронхо-легочной формы муковисцидоза занимает кинезотерапия (специальный комплекс упражнений и дыхательной гимнастики, направленных на удаление мокроты). Занятия должны быть ежедневными и пожизненными. Необходимо обеспечить физическое развитие ребенка согласно возрастным нормам, максимально высокое качество жизни пациента, профилактику осложнений.
В зависимости от тяжести состояния лечение может проводиться в специализированном отделении больницы, в дневных стационарах или на дому. Такое лечение включает:
- проведение активной муколитической терапии;
- назначение бронхолитической терапии (ингаляционных бронходилататоров, в некоторых случаях кортикостероидов);
- антибактериальную терапию, включая ингаляционную;
- противогрибковую терапию (по показаниям);
- лечение гепатотропными препаратами;
- высококалорийную диету (иногда требуется дополнительное энтеральное зондовое питание).
- лапаротомия с резекцией части кишки (в период новорожденности при мекониальном илеусе);
- полипэктомия (при полипозе носа);
- постановка порт-системы (венозного катетера, имплантируемого под кожу) — при длительных курсах внутривенной антибактериальной терапии;
- спленэктомия, шунтирующие и склерозирующие манипуляции (при портальной гипертензии);
- плеврэктомия, плевродез (при повторных пневмотораксах).
При тяжелом течении заболевания необходимо пребывание пациента в условиях стационара с длительной кислородотерапией и практически постоянный прием антибактериальных препаратов.
При соблюдении этих условий терминальная фаза болезни может продолжаться несколько лет. В этой фазе больные планируются на пересадку легких.
Очень важную роль в лечении детей с муковисцидозом играют родители. На их плечи ложится большая ответственность по уходу за больным ребенком, поскольку терапия этого заболевания пожизненная и требует скрупулезного выполнения всех рекомендаций врача. Только родители, постоянно находясь с ребенком, могут оценить изменение в состоянии малыша и вовремя обратиться за медицинской помощью.
Основной причиной осложнений и летальности являются патологии дыхательных путей. К неблагоприятным и тяжелым последствиям муковисцидоза относятся:
- абсцессы;
- ателектазы;
- пневмоторакс, пиопневмоторакс;
- гипоксемия;
- гиперкапния;
- легочное сердце;
- желудочное и легочное кровотечение;
- отечный синдром;
- сахарный диабет;
- печеночная энцефалопатия;
- амилоидоз почек;
- острая и хроническая почечная недостаточность;
- фиброз печени, гепатоцеллюлярная недостаточность, желчнокаменная болезнь;
- неукротимая рвота;
- диарея, приводящая к обезвоживанию и выраженным электролитным нарушениям и др.
Рецидивирующие респираторные заболевания в виде бронхитов, бронхиолитов, пневмонии приводят к еще большему увеличению вязкости мокроты, обструкции дыхательных путей, инфекциям и частым воспалениям.
Повышенная вязкость секрета желез внешней секреции опасна хроническим воспалительным процессом в легких, экзокринной недостаточностью поджелудочной железы, гепатобилиарной патологией и аномально высоким содержанием электролитов в поте.
Вязкий кишечный секрет может привести к мекониальной непроходимости у новорожденных (мекониальному илеусу) и иногда к синдрому мекониевой пробки. У детей старшего возраста и взрослых также могут быть симптомы хронического запора и непроходимости кишечника.
Другие проблемы со стороны желудочно-кишечного тракта включают инвагинацию кишечника, странгуляционную кишечную непроходимость, ректальный пролапс, периаппендикулярный абсцесс, панкреатит, повышенный риск развития рака гепатобилиарного и желудочно-кишечного трактов (включая рак поджелудочной железы), гастроэзофагеальный рефлюкс, эзофагит, болезнь Крона и целиакию.
Бесплодие наблюдается у 98% мужчин из-за недоразвития семявыносящих протоков или других форм обструктивной азооспермии. У женщин фертильность несколько снижается из-за вязкого цервикального секрета, хотя многие женщины вынашивают беременность полностью. Исходы беременности для матери и новорожденного связаны со здоровьем матери.
Другие осложнения включают остеопению/остеопороз, депрессию и беспокойство, хроническую боль, обструктивное апное во сне, почечные камни, диализозависимую хроническую почечную недостаточность, железодефицитную анемию и эпизодические артралгии/артриты.
Течение заболевания во многом определяется степенью поражения легких. Ухудшение неизбежно, что приводит к истощению и, в конечном итоге, к смерти, как правило, из-за сочетания дыхательной недостаточности и легочного сердца. Прогрессирование легочной и сердечной недостаточности является наиболее частой причиной смерти пациентов (95%). Среди других причин выделяют осложнения при трансплантации органов (12%), заболевания печени и печеночную недостаточность (2,3%), травмы (2,1%), суицид (0,8%), другие (1,3%).
Профилактика муковисцидоза
Если в семье есть случаи муковисцидоза, то при планировании беременности обязательно следует обратиться к медицинскому генетику. В настоящее время стала возможной дородовая диагностика муковисцидоза у плода. Именно поэтому при возникновении каждой новой беременности необходимо сразу же (не позднее 8 недели беременности) обратиться в центр дородовой диагностики.
В конце ХХ века начали создаваться Российские и региональные центры по борьбе с муковисцидозом. Основу терапевтической помощи больным составляет грамотно подобранная пожизненная лекарственная терапия, регулярные профилактические осмотры и стационарное лечение в период обострений.
- Клинические рекомендации «Кистозный фиброз (муковисцидоз)». Разраб.: Союз педиатров России, Ассоциация медицинских генетиков, Российское респираторное общество. – 2019. – 89 с.
- Баранов А.А., Намазова-Баранова Л.С., Симонова О.И., Каширская Н.Ю. и соавт. Современные представления о диагностике и лечении детей с муковисцидозом // Педиатрическая фармакология. – 2015; 12 (5): 589–604.
- Aurora P, Gustafsson P, Bush A, et al: Multiple breath inert gas washout as a measure of ventilation distribution in children with cystic fibrosis. Thorax 59:1068–1073, 2004.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Холестаз: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Холестаз – это клинико-лабораторный синдром, характеризующийся повышением в крови содержания экскретируемых (выводящихся) с желчью веществ вследствие нарушения синтеза, секреции и оттока желчи.
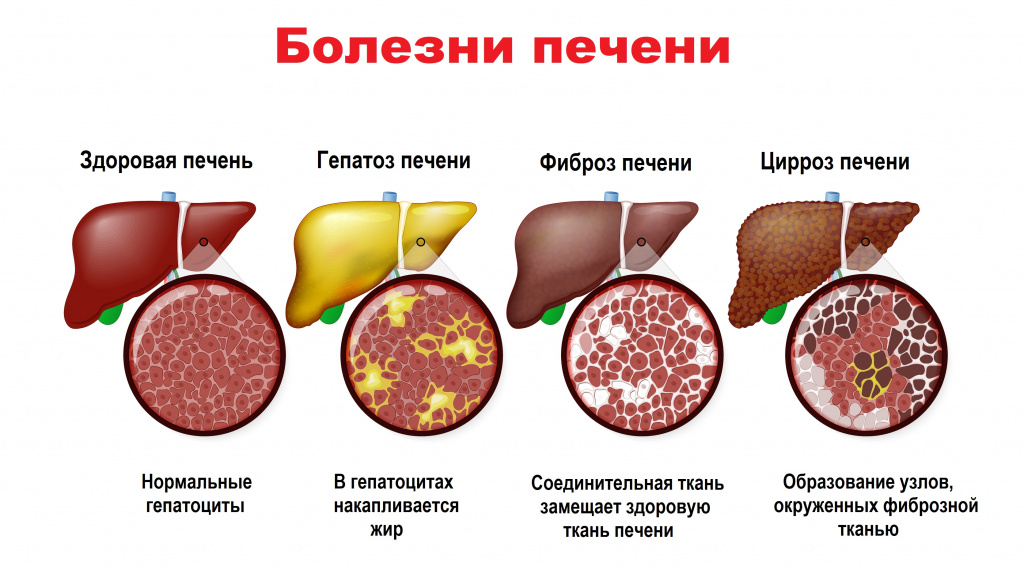
Холестаз вызывает ряд гистологических изменений в печени: расширение желчных капилляров, образование желчных тромбов, повреждение клеточных мембран, ведущее к повышению их проницаемости, попадание желчи в кровь, отек и склероз, воспаление, инфаркты, развитие микроабсцессов, гибель клеток и др. Персистирующий холестаз ведет к необратимым изменениям в печени и развитию билиарного цирроза.
![Печень.jpg]()
К симптомам холестаза можно отнести кожный зуд, желтуху, слабость, боль и дискомфорт в правом подреберье, обесцвеченный кал, темный цвет мочи, проблемы с пищеварением, бессонницу, повышенную кровоточивость, которая объясняется нарушением всасывания витамина К, снижение остроты зрения и ухудшение адаптации глаз в темноте вследствие недостатка витамина А. Некоторые пациенты обращаются к дерматологу из-за сильного кожного зуда.
При хроническом течении процесса за счет увеличения уровня липидов в крови и отложения холестерина под кожей формируются ксантомы на коже век, под молочными железами, в области шеи и спины, на ладонной поверхности кистей.
Бывает, что симптомы холестаза не доставляют особых неудобств – тогда этот синдром диагностируют только на основании изменений в анализах крови, случайно, в ходе диспансерного обследования или при проведении исследования крови по поводу другого заболевания.
В редких случаях диагноз выявляют уже на стадии развития осложнений портальной гипертензии, характеризующейся наличием асцита, печеночной энцефалопатии, кровотечения из варикозно- расширенных вен пищевода.
Разновидности холестаза
Холестаз подразделяется на внутрипеченочный и внепеченочный, острый и хронический, желтушный и безжелтушный.
Клиническая картина холестаза в значительной мере обусловлена признаками основного заболевания печени. Например, первичный билиарный цирроз (аутоиммунное прогрессирующее хроническое воспаление мелких внутрипеченочных желчных протоков, которое постепенно приводит к замещению здоровых клеток печени фиброзной тканью) проявляется слабостью, кожным зудом, желтухой. Может присутствовать боль или дискомфорт в правом подреберье, увеличение размеров печени и селезенки, ксантелазмы.
При первичном склерозирующем холангите (хроническом прогрессирующем холестатическом заболевании печени) наблюдаются воспаление и фиброз внутри- и внепеченочных желчных протоков, зуд, боль в правом подреберье, слабость, потеря массы тела, эпизоды лихорадки. В итоге развиваются цирроз и печеночная недостаточность. У большинства пациентов с первичным склерозирующим холангитом имеются воспалительные заболевания кишечника (язвенный колит).
Прогрессирующий семейный внутрипеченочный холестаз – это группа генетических аутосомно-рецессивных заболеваний, которые проявляются у новорожденных или в раннем детском возрасте. Зуд и желтуха развиваются в течение первых недель после рождения. Дети отстают в развитии. Цирроз печени формируется в течение первых десяти лет жизни.
Холестаз во время беременности характеризуется интенсивным кожным зудом, возникающим во втором или третьем триместрах беременности и спонтанным разрешением всех симптомов в течение 4–6 недель после родов. Значение холестаза во время беременности заключается в риске преждевременных родов, асфиксии во время родов, внутриутробной смерти.
При остром вирусном гепатите больного беспокоят тупые боли в правом подреберье, лихорадка, слабость, боли в суставах. Затем появляется желтуха, а разбитость и артралгии значительно уменьшаются. На коже могут появляться синяки. Моча приобретает темный желто-зеленый цвет, кал становится светлее.
Холестаз при остром алкогольном гепатите может протекать с выраженной желтухой, признаками портальной гипертензии, явлениями печеночно-клеточной недостаточности. Больных беспокоят слабость, недомогание, снижение аппетита, тошнота, горечь во рту, повышение температуры. Печень увеличена и болезненна.
Лекарственный гепатит возникает в результате токсико-аллергического воздействия на печень лекарственных средств (некоторых антибиотиков, сульфаниламидов, цитостатиков, анаболических стероидов и др.) или токсических веществ.
При циррозе печени наблюдаются телеангиэктазии в зоне лица и плечевого пояса, эритема ладоней, побледнение ногтей, деформация концевых фаланг пальцев в виде «барабанных палочек», кровоточивость десен, подкожные кровоизлияния, атрофия скелетной мускулатуры, усиленный венозный рисунок на животе. Может быть асцит.
Холестаз вследствие нарушения оттока желчи по внепеченочным протокам приводит к изменению количества поступающей в пищеварительный тракт желчи. В результате нарушается нормальное всасывание и переваривание пищи. Отток желчи может затрудняться за счет камня, опухоли, рубцовой стриктуры протоков.
При присоединении инфекции манифестирует холангит, при котором наблюдаются желтуха, увеличение печени, пациент жалуется на боль и лихорадку. В тяжелых случаях может развиться сепсис. При закупорке опухолью (рак головки поджелудочной железы) желчный пузырь может увеличиваться, но не быть болезненным.
![Желчь.jpg]()
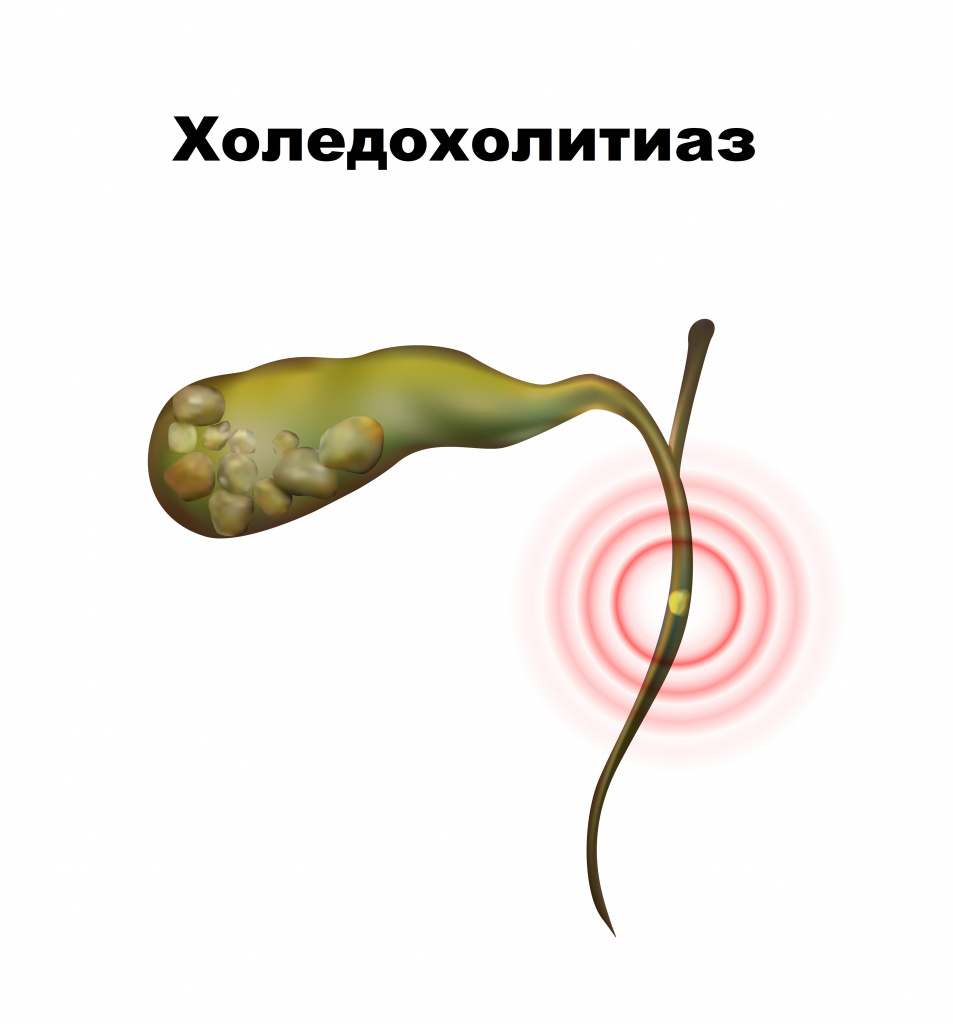
При прохождении желчного камня из пузыря и его задержке в общем желчном протоке возникает холедохолитиаз. Пациенты жалуются на коликообразные боли в правом подреберье с иррадиацией в спину, повышение температуры, головную боль, озноб, кожный зуд, кожа и слизистые приобретают желтый оттенок.
Возможные причины холестаза
Внепеченочный холестаз развивается при механической обструкции магистральных внепеченочных или главных внутрипеченочных протоков (камни, опухоли).Внутрипеченочный холестаз развивается при отсутствии обструкции магистральных желчных протоков и может быть следствием:
- функциональных дефектов образования желчи на уровне гепатоцита,
- обструкции на уровне внутрипеченочных желчных протоков,
- обоих механизмов (при лимфомах).
- Гепатоцеллюлярный холестаз развивается при сепсисе, вирусных гепатитах, алкогольном и неалкогольном стеатогепатите, генетических нарушениях (доброкачественный рецидивирующий внутрипеченочный холестаз, прогрессирующий семейный внутрипеченочный холестаз, дефицит ABCB4, эритропоэтическая протопорфирия и др.), злокачественных процессах (гематологических заболеваниях, метастазах опухолей, при амилоидозе, саркоидном гепатите, болезнях накопления, паранеопластических синдромах (лимфогранулематозе), врожденном печеночном фиброзе, узловой регенеративной гиперплазии, при различных сосудистых патологиях (синдроме Бадда–Киари, веноокклюзионной болезни, застойной печени), циррозе.
- Холангиоцеллюлярный холестаз развивается на фоне первичного билиарного цирроза, первичного склерозирующего холангита, IgG4-ассоциированного холангита, идиопатической дуктопении взрослых, порока развития желчных протоков (билиарной гамартомы, синдрома Кароли), муковисцидоза, лекарственной холангиопатии.
- с вовлечением билиарного тракта (недостаточность α1-антитрипсина, муковисцидоз);
- без вовлечения билиарного тракта (галактоземия, тирозинемия, дефекты окисления жирных кислот, болезни накопления липидов и гликогена и др.);
- специфические расстройства билиарной функции (прогрессирующий семейный внутрипеченочный холестаз).
- с наличием синдромов (синдром Алажиля);
- без синдромов.
Инфекции (бактериальные, вирусные).
Токсические факторы (лекарства).
Идиопатический неонатальный гепатит.
Цирроз любой этиологии.
- камни, опухоли, кисты, абсцессы, стриктуры;
- лимфаденопатия узлов в воротах печени;
- паразитарные инфекции (описторхоз, фасциолез, аскаридоз, клонорхоз, эхинококкоз);
- аневризма печеночной артерии.
При подозрении на заболевание печени, для уточнения диагноза и определения дальнейшей тактики лечения пациенту необходимо обратиться к терапевту , педиатру . В дальнейшем может потребоваться консультация гастроэнтеролога , гепатолога, гематолога, онколога , инфекциониста, хирурга .
Диагностика и обследования при холестазе
При обследовании больного с холестазом необходимо разграничение внутри- и внепеченочного холестаза на основании тщательного сбора анамнеза, объективного обследования, данных лабораторного исследования крови (диагностическими критериями холестаза принято считать повышение уровня щелочной фосфатазы в 1,5 раза и уровня γ-ГТП в 3 раза от верхней границы нормы), ультразвукового исследования с целью выявления закупорки желчных путей, проведения холангиографии, исследования антимитохондриальных антител в сыворотке, магнитно-резонансной холангиопанкреатографии, биопсии печени, генетического анализа.
Выполняется комплекс лабораторно-инструментальных методов обследования:
-
клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Тромбоцитопения: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
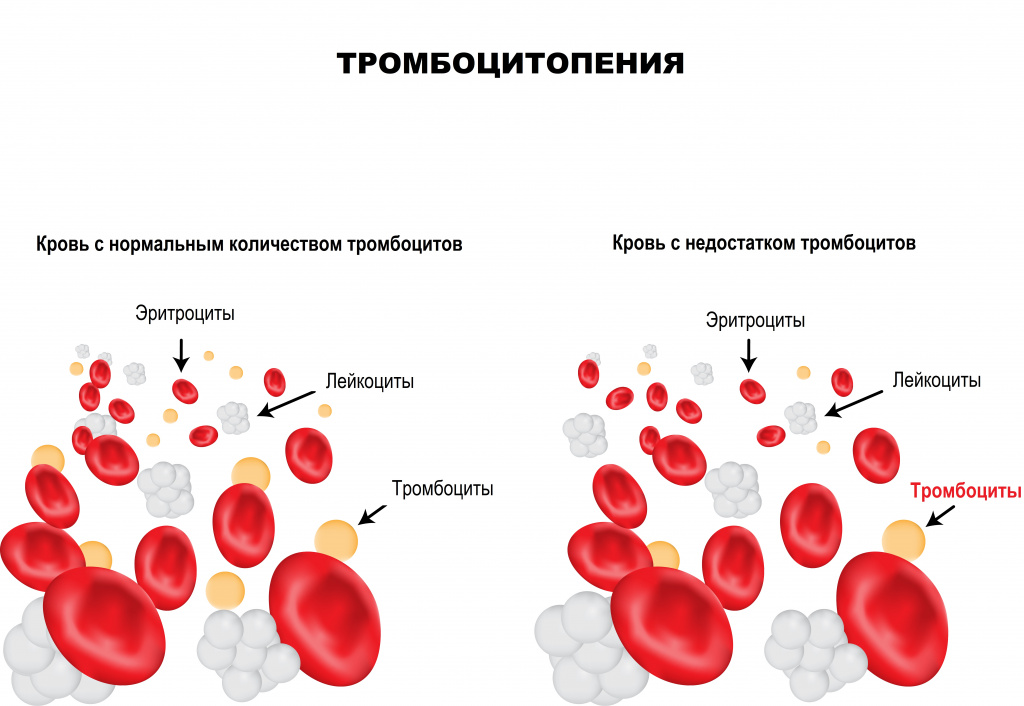
Тромбоциты – клетки крови, имеющие форму пластинки, которые участвуют в процессах свертывания крови. Их основная функция – закрытие раны при кровотечении путем образования тромба, или сгустка крови. Тромбообразование является естественным процессом защиты от массивной кровопотери при любых травмах. Дефицит тромбоцитов в крови называется тромбоцитопенией. Данное состояние достаточно часто протекает бессимптомно, однако может являться опасным для жизни при значительном уменьшении числа тромбоцитов крови.
![Тромбоцитопения.jpg]()
Помимо остановки кровотечения (гемостаза), тромбоциты выполняют ряд важных функций в организме человека: выделение веществ, суживающих сосуды при кровотечении; стимуляция восстановления тканей при любой травме; регулирование процессов местного воспаления и иммунитета.
Эти функции активизируются при любом повреждении эндотелия (внутреннего слоя, покрывающего стенки сосудов). Недостаток тромбоцитов приводит к нарушению системы свертывания крови и, как результат, повышенной кровоточивости, гематомам (синякам) и темно-красной сыпи на коже и слизистых (при надавливании такая сыпь не исчезает).
Продолжительная кровоточивость десен, большой объем кровотечений из маленьких ран и при менструациях – тревожный сигнал, говорящий о возможной проблеме системы свертывания крови.
Разновидности тромбоцитопении
Под тромбоцитопенией понимают уменьшение количества тромбоцитов в периферической крови ниже 150 тыс./мкл. Среди всех тромбоцитопений выделяют следующие состояния:- Тромбоцитопения разведения – возникает при массивных кровотечениях и восполнении объема циркулирующей крови растворами.
- Тромбоцитопения распределения – часто возникает при избыточной патологической утилизации тромбоцитов в увеличенной селезенке.
- Продуктивная тромбоцитопения – возникает при нарушении функции костного мозга в результате различных заболеваниях или лучевой терапии.
- Тромбоцитопения потребления – возникает при ДВС-синдроме (диссеминированном внутрисосудистом свертывании крови – патологическом состоянии, когда образуются тромбы в кровеносном русле многих органов) или при постоянном аутоиммунном повреждении эндотелия сосудов. Происходит патологическая активация тромбоцитов и их быстрое расходование (потребление) организмом.
- Псевдотромбоцитопения – возникает при нарушении техники проведения анализа с развитием агрегации тромбоцитов.
Одной из частых причин тромбоцитопении является избыточное потребление тромбоцитов в организме, например, при ДВС-синдроме.
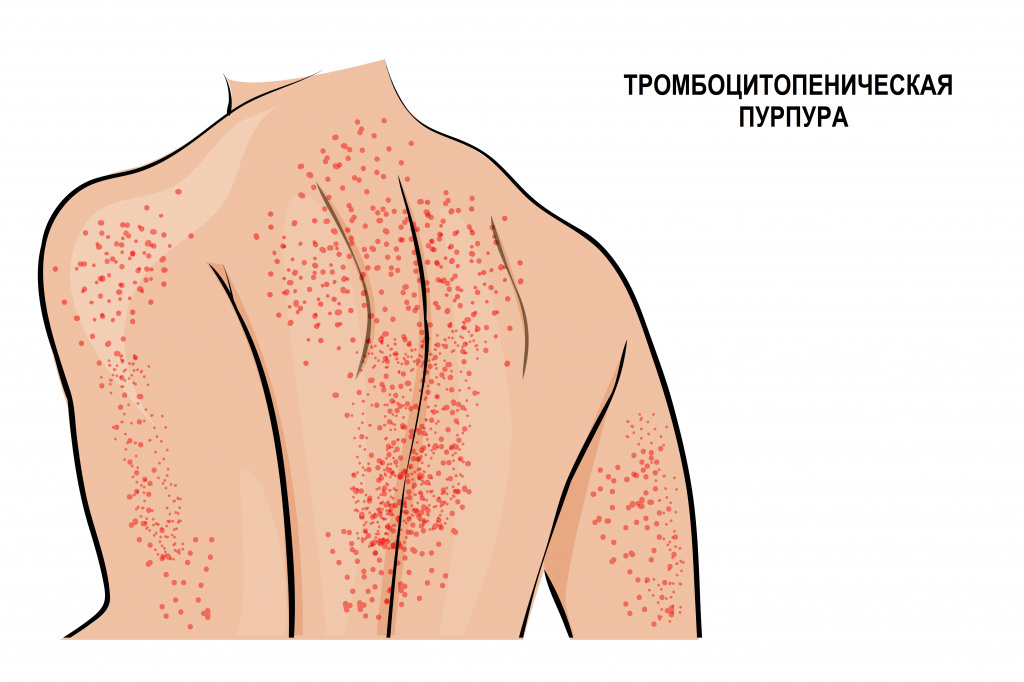
Иммунная форма тромбоцитопении считается самой частой иммунной патологией крови. Развивается быстро, с подъемом температуры тела и появлением обильной сыпи на коже нижних конечностей, ягодиц, вокруг крупных суставов, иногда достигая лица. Сыпь представляет собой мелкие кровоизлияния в кожу, часто сопровождается болью в суставах, отеками и нарушением движения в пораженных суставах. Иногда проявляется схваткообразной болью в животе, тошнотой, рвотой и жидким стулом. Описаны случаи появления крови в моче.
![Пурпура.jpg]()
Аутоиммунная тромбоцитопения (идиопатическая тромбоцитопеническая пурпура, болезнь Верльгофа) вызвана уменьшением продолжительности жизни тромбоцитов из-за воздействия антитромбоцитарных аутоантител. Такая тромбоцитопения может протекать волнообразно – с чередованием периодов обострения и ремиссии. Нередко заболевание дает о себе знать на фоне инфекционных заболеваний: гриппа, вируса иммунодефицита человека (ВИЧ), вируса Эпштейна–Барр (ВЭБ), парвовируса В19, цитомегаловирусной инфекции (ЦМВ), вирусных гепатитов В и С.
Среди продуктивных тромбоцитопений особое место занимают апластические анемии, опухолевые процессы в костном мозге, лучевые поражения.
Для всех перечисленных состояний характерно резкое снижение гемопоэтической (кроветворной) функции костного мозга за счет тех или иных структурных изменений.
Апластическая анемия характеризуется уменьшением продукции всех трех ростков кроветворения: эритроцитов, лейкоцитов и тромбоцитов. Каждый росток отвечает за определенные функции в организме, и уменьшение производимых клеток приводит к появлению соответствующих симптомов. Уменьшение тромбоцитов ведет к повышенной кровоточивости, снижение количества эритроцитов говорит о признаках анемии (бледность, утомляемость, ломкость волос, боль за грудиной), а уменьшение лейкоцитов ведет к инфекционным осложнениям в виде рецидивирующих ангин, пневмоний и др. В некоторых случаях костный мозг замещается жировой тканью, что также нарушает образование клеток крови.
При В12- и фолиеводефицитной анемиях происходит нарушение созревания будущих тромбоцитов, они погибают еще до стадии созревания. Заболевание проявляется бледностью кожи, учащенным сердцебиением, одышкой. При выраженном дефиците витамина В12 возможны нарушение чувствительности, парезы и параличи.
Различные виды лейкозов приводят к появлению опухолевых клеток, которые делятся с огромной скоростью и вскоре замещают собой костный мозг. При этом нарушается функция всех трех ростков кроветворения. В костном мозге и крови появляются незрелые клетки, неспособные выполнять свою функцию.
Медикаментозная тромбоцитопения может развиться в результате приема некоторых лекарственных препаратов, например, цитостатиков, которые угнетают образование тромбоцитов в костном мозге.
Заболевания, сопровождающиеся увеличением размера селезенки (спленомегалией), способны привести к повышенному разрушению тромбоцитов, или гиперспленизму (увеличению утилизации тромбоцитов селезенкой). Помимо тромбоцитов также разрушаются эритроциты, что ведет к развитию не только тромбоцитопенического состояния, но и к гемолитической анемии.
К таким заболеваниям относят цирроз печени, в том числе алкогольной этиологии, хроническую сердечную недостаточность, лимфопролиферативные заболевания.
К каким врачам обращаться при тромбоцитопении
Диагноз «тромбоцитопения» устанавливается с помощью лабораторных исследований. Чаще всего пациенты, у которых впоследствии обнаруживается тромбоцитопения, обращаются к терапевту с жалобами на повышенную кровоточивость, сыпь, недомогание, усталость. При обнаружении снижения количества тромбоцитов терапевт назначит консультацию гематолога. В некоторых случаях требуется консультация онколога , гепатолога, ревматолога.Диагностика и обследования при тромбоцитопении
При выявлении признаков тромбоцитопении врач назначит комплекс лабораторно-инструментальных методов исследования:
-
клинический анализ крови: общий анализ с подсчетом тромбоцитов, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также: