Крем от морщин при дерматите
Обновлено: 23.04.2024
В.Р. Воронина, врач-дерматовенеролог, к. м. н., ГБОУ ВПО «Российский национальный исследовательский университет им. Н.И. Пирогова», Обособленное структурное подразделение - Научно-исследовательский клинический институт педиатрии им. академика Ю.Е. Вельтищева
Сокращения: ТГКС - топические глюкокортикостероиды, ТИК - топические ингибиторы кальциневрина, АтД - атопический дерматит
Ключевые слова: атопический дерматит, наружная терапия, базовая терапия, топические глюкокортикостероиды, топические ингибиторы кальциневрина
Key words: atopic dermatitis, topical treatment, basic treatment, topical corticosteroids, topical calcineurin inhibitors
Атопический дерматит (АтД) - мультифакторное заболевание кожи, возникающее, как правило, в раннем детском возрасте у лиц с наследственной предрасположенностью к атопическим заболеваниям, имеющее хроническое рецидивирующее течение, возрастные особенности локализации и морфологии очагов воспаления, характеризующееся кожным зудом, обусловленное гиперчувствительностью как к аллергенам, так и к неспецифическим раздражителям [1, 2]. Заболевание в типичных случаях начинается в раннем детском возрасте и значительно нарушает качество жизни больного и членов его семьи. Распространенность среди детского населения составляет до 20%, тогда как у взрослых достигает только 1-3% [2]. Лечение АтД должно быть комплексным и патогенетически обоснованным, включающим элиминационные мероприятия, диету, гипоаллергенный режим, местную и системную фармакотерапию, обучение больного и членов его семьи [3]. Наружная терапия является абсолютно необходимой для достижения улучшения состояния и должна проводиться дифференцированно с учетом изменений кожи, мультифакторного генеза заболевания (интегральный подход) [4, 5].
При назначении терапии следует включать:
Всем больным АтД вне зависимости от тяжести, распространенности, остроты кожного процесса, наличия или отсутствия осложнений назначаются средства базового ухода за кожей. Базовая терапия должна включать рациональный уход за кожей, направленный на восстановление нарушенной функции кожного барьера путем использования смягчающих и увлажняющих средств, средств для очищения кожи, а также выявление и устранение контакта со специфическими и неспецифическими триггерами [5].
Купание ребенка с АтД является необходимой процедурой, позволяющей очистить кожу от нанесенных ранее слоев препаратов, слущивающихся чешуек эпидермиса, корок. Очищение кожи позволяет достигнуть непосредственного контакта лекарственного средства с кожей. Исключением является наличие очагов выраженного мокнутия, вторичного инфицирования кожи. В этот период целесообразно воздержаться от принятия ванной, общего душа в течение нескольких дней, для того, чтобы избежать диссеминации инфекции. Далее купание можно проводить ежедневно, соблюдая комфортную для малыша температуру воды. Вода для купания должна быть 35-36 градусов и желательно дехлорированной (отстаивание воды в течение 1-2 часов). Один-два раза в неделю используются не щелочные моющие средства (так называемые синдеты), без использования жестких мочалок. Высушивание кожи проводится промокающими движениями, без травмирующего растирания кожи. После очищения кожи необходимо обработать расчесы, трещины раствором антисептика (фукорцин, зеленка, мирамистин или др.). Это позволяет свести к минимуму риск вторичного инфицирования и возникновения инфекционно-зависимых обострений дерматита, избежать попадания компонентов наружных средств на участки с нарушенной целостностью кожных покровов, ведущее к возникновению неприятных субъективных ощущений в виде жжения и зуда.
Сразу после купания необходимо использование увлажняющих, релипидирующих средств по уходу за кожей. Это позволяет удержать влагу в эпидермисе, исключить пересыхание кожи [6, 7]. Следует избегать нанесения средств косметического ухода за кожей на очаги острого и подострого воспаления. Конкретный препарат и его лекарственная форма подбираются индивидуально на основании предпочтений пациента, индивидуальных особенностей кожи, сезона, климатических условий, а также времени суток.
Общие рекомендации по применению увлажняющих и смягчающих средств согласно федеральным клиническим рекомендациям по лечению атопического дерматита [2]:
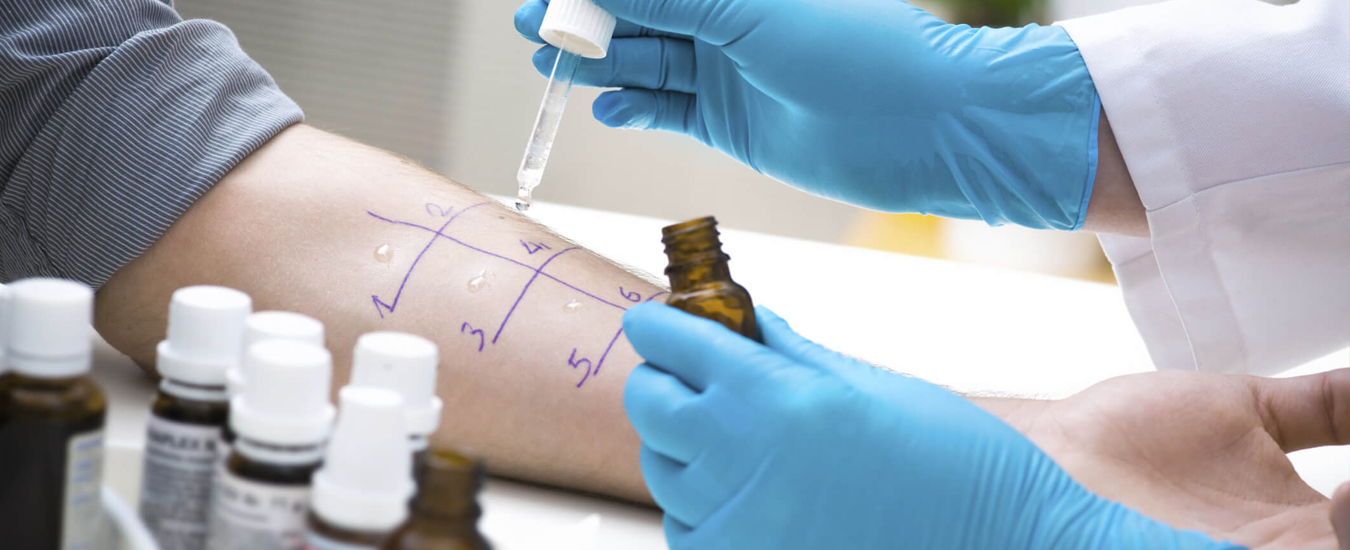
Средства с противовоспалительной активностью выбираются в соответствии со стадией воспалительного процесса (табл.) [7,11].
Таблица.
Применение лекарственных форм при различных стадиях атопического дерматита
| Характер воспалительного процесса | Лекарственная форма |
Острое воспаление с мокнутием (фото 1, 2)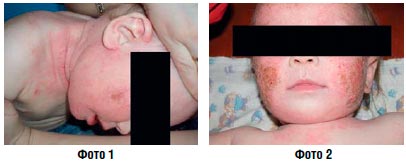 | Примочка Аэрозоль Лосьон Раствор |
Острое воспаление без мокнутия (фото 3)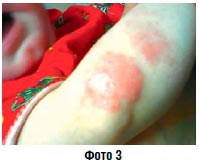 | Водные болтушки Крем Липокрем Паста Аэрозоль |
Подострое воспаление (фото 4, 5)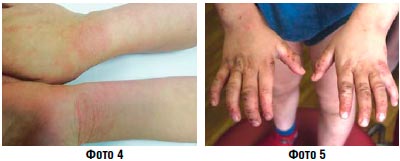 | Крем Липокрем Паста |
Хроническое воспаление (фото 6)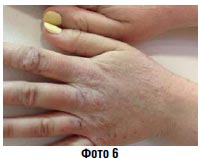 | Мазь Паста Компресс |
Количество топического препарата для наружного применения измеряется согласно правила «длины кончика пальца» (FTU, FingerTipUnit), при этом одна 1 FTU соответствует столбику мази диаметром 5 мм и длиной, равной дистальной фаланге указательного пальца, что соответствует массе около 0,5 г. Этой дозы топического средства достаточно для нанесения на кожу двух ладоней взрослого человека, что составляет около 2% всей площади поверхности тела. Наружные противовоспалительные лекарственные средства необходимо наносить на увлажненную кожу, непосредственно на очаги поражения кожи. Их применение прекращают при разрешении процесса и переходят на базовую терапию. В последнее время рекомендуют метод проактивного лечения: длительное использование малых доз топических противовоспалительных препаратов на пораженные участки кожи в сочетании с применением эмолиентов на весь кожный покров и регулярное посещение дерматолога для оценки состояния кожного процесса [2,12]. Эффективность наружной терапии зависит от трех основных принципов: достаточная сила препарата, достаточная доза и правильное нанесение. При атопическом дерматите с противовоспалительной целью используются топические глюкокортикостероиды, топические ингибиторы кальциневрина, активированный пиритоин цинка. Также возможно использование экстемпоральных мазей, паст, примочек, имеющих в своем составе салициловую кислоту, вазелин, вазелиновое масло, метилурацил, ланолин, нафталан, ихтиол, дерматол, цинк, крахмал, висмут, тальк, борную кислоту, йод, масло оливковое, они обладают комплексным противовоспалительным, кератолитическим, кератопластическим, дезинфицирующим, высушивающим действием.
На сегодняшний день основой местной терапии при обострениях АтД являются топические глюкокортикостероиды (ТГКС). Выбор ТГКС определяется тяжестью течения и обострения. Согласно Европейской классификации (Miller J., Munro D., 1980), выделяют четыре класса данных препаратов в зависимости от их активности. Основные глюкокортикостероидные препараты, рекомендуемые для лечения АтД у детей: гидрокортизон, флутиказона пропионат, мометазона фуроат, гидрокортизона бутират, метилпреднизолона ацепонат. Наружные глюкокортикостероидные препараты наносят на пораженные участки кожи от 1 до 3 раз в сутки, в зависимости от выбранного препарата и тяжести воспалительного процесса. Не рекомендуется разведение официнальных топических препаратов индифферентными мазями, так как такое разведение изменяет концентрацию действующего вещества, но не снижает частоту появления побочных эффектов. Необходимо избегать использования ТГКС высокой активности на кожу лица, область гениталий и интертригинозные участки. Для этих областей обычно рекомендуются ТГКС с минимальным атрофогенным эффектом (мометазона фуроат, метилпреднизолона ацепонат, гидрокортизона-17-бутират). Во избежание резкого обострения заболевания дозу ТГКС следует снижать постепенно. Это возможно путем перехода к ТГКС средствам меньшей степени активности с сохранением ежедневного использования или путем продолжения использования сильного ТГКС, но со снижением частоты аппликаций (интермиттирующий режим) [2, 13]. В ряде клинических исследований было показано, что использование топических ТГКС совместно со смягчающими/увлажняющими средствами позволяет уменьшить курсовую дозу ТГКС [14].
При наличии или подозрении на инфекционное осложнение показано назначение ТГКС, комбинированных с антибиотиками и противогрибковыми средствами (фото 2, 5). Следует учитывать. Что многие комбинированные препараты содержат высокоактивный бетаметазона дипропионат, применение которого у детей нежелательно.
Группа топических ингибиторов кальциневрина (ТИК) включает такролимус и пимекролимус. Фармакологическое действие ТИК обусловлено ингибированием кальциневрина и дальнейшего выделения Т-лимфоцитами и тучными клетками воспалительных цитокинов и медиаторов.
Общие рекомендации по применению ТИК [13]:
Такролимус - наиболее активный представитель топических ингибиторов кальциневрина. Предназначен для лечения АД средней тяжести и тяжелого течения, в том числе стероидрезистентных форм. Многочисленные клинические исследования продемонстрировали, что такролимус обладает эффективностью, сравнимой с таковой сильных ГКС, при этом лишен присущих ГКС побочных эффектов (в частности, не вызывает атрофии кожи) [5]. Показаниями к назначению такролимуса являются среднетяжелое и тяжелое течение АтД в случае резистентности к стандартной терапии. У детей применяется 0,03%-я мазь таролимус. Режим применения - 2 раза в день ежедневно до достижения очищения кожи. Двухкратный режим дозирования должен использоваться не дольше 3 недель, далее мазь наносится однократно. Клинический эффект достигается как правило в течение первой недели. У пациентов, подверженных частым рецидивам заболевания, такролимус необходимо наносить на все обычно поражаемые при обострениях участки кожи 1-2 раза в неделю (перерыв между нанесениями должен составлять 2-3 дня). При возникновении обострения - вновь перейти на режим применения 2 раза в день. Если в течение 6 недель не удается достигнуть улучшения, при переходе на поддерживающий режим дозирования препарата возникает обострение - дальнейшее использование препарата нецелесообразно. Длительность профилактического использования такролимуса - 12 месяцев, затем необходимо провести освидетельствование пациента для принятия решения, продолжать или отменить терапию такролимусом. Во время курса лечения необходимо избегать инсоляции, использовать фотозащитный крем на открытые участки кожи, обрабатываемые мазью такролимус.
Наиболее частые побочные эффекты - покраснение, чувство жжения, усиление зуда на участках обрабатываемых такролимусом. Эти симптомы беспокоят, как правило, в первые дни лечения и разрешаются к концу первой недели. Тяжесть их коррелирует с остротой атопического дерматита. Охлаждение мази в холодильнике перед нанесением и использование увлажняющего средства за 10-15 минут до мази ТИК уменьшает выраженность реакции. Эффекты раздражения кожи можно уменьшить, применяя ацетилсалициловую кислоту внутрь.
Вакцинацию необходимо провести до начала применения мази или спустя 14 дней после последнего использования мази такролимус. В случае применения живой аттенуированной вакцины этот период должен быть увеличен до 28 дней.
Пимекролимус 1%-й крем показан при атопическом дерматите легкого и среднетяжелого течения и может применяться у детей старше 3 месяцев. Однако в ряде стран Европы, США и Канаде пимекролимус разрешен к применению у детей старше 3 лет. Препарат обладает выраженным действием на большинство штаммов Malazessia, что может быть полезно в случаях сенсибилизации к этому грибу [3]. В 2013 году рядом авторов предложен новый алгоритм терапии атопического дерматита легкой и средней тяжести с применением 1%-го крема пимекролимус [13]. При длительно существующем АтД легкой степени тяжести препарат используется дважды в день при появлении первых признаков обострения. Острый АтД легкой и средней тяжести: на протяжении 3-4 дней использование ТКС, с дальнейшим назначением пимекролимуса дважды в день на все пораженные участки до исчезновения симптомов. Предложено проведение поддерживающей терапии длительностью до 3 месяцев 1 раз в день или реже, по усмотрению лечащего врача, на ранее пораженных участках кожи для предотвращения обострений заболевания.
Активированный пиритион цинка (аэрозоль 0,2%, крем 0,2% и шампунь 1%) является нестероидным препаратом, обладающим широким спектром фармакологических эффектов. Может применяться у детей от 1 года, допускается использование на всех участках тела без ограничений по площади. Препарат снижает колонизацию кожи Malassezia furfur, другими грибами, а также S. aureus, участвующими в патогенезе атопического дерматита. Его применение сопровождается уменьшением выраженности кожного зуда, уменьшением степени тяжести и активности кожного процесса, снижением потребности в использовании топических и антигистаминных препаратов. Крем наносят 2 раза в сутки, возможно применение под окклюзионную повязку. Аэрозоль используют в случаях выраженного мокнутия, распыляют с расстояния 15 см 2-3 раза в сутки [2].
Таким образом, современный интегральный подход к терапии АтД включает ступенчатое использование ТГКС, ТИК или других противовоспалительных средств, постоянное использование базовой терапии эмолиентами, бережное очищение кожи, своевременное назначение наружных антисептиков, антибактериальных, противогрибковых препаратов.
ЛИТЕРАТУРА

Атопический дерматит — довольно распространенное явление, ведь в среднем 1 человек из 12 страдает им. Полностью вылечить дерматит невозможно, поэтому лечение обычно сводится к повседневному уходу, поддерживающему состояние ремиссии. Давайте рассмотрим, как ухаживать за дерматитом, чтобы не было рецидивов.
Обращение к врачу
Дерматологические заболевания разнообразны и коварны, и порой без взгляда специалиста и анализов нельзя точно поставить диагноз. Если вы ранее не были у врача, то при появлении красных высыпаний, шелушений или зуда лучше сразу записаться на прием к дерматологу. Не занимайтесь самодиагностикой и уж тем более не назначайте лечение, исходя из диагноза, поставленного самостоятельно. Так, уход при аллергическом дерматите кардинально отличается от лечения псориаза, а внешне эти болезни можно спутать.
Избавляемся от причин атопического дерматита
Сейчас ученые относят атопический дерматит к нервно-аллергическим заболеваниям. Это означает, что течение болезни может быть вызвано и усугублено как аллергенами, так и нервными расстройствами. Соответственно, важная часть ухода при атопическом дерматите состоит из устранения аллергенов и причин нервозов.
Устраняем аллергены
Даже если вы не ярко выраженный аллергик, стоит позаботиться о своем окружении и устранить возможные аллергены. У взрослых часто встречается аллергия на продукты питания: шоколад, цитрусовые, яйца, морепродукты, орехи и ягоды. У детей до трех лет часто встречается непереносимость молочного белка.
Пыль — один из самых распространенных аллергенов. Точнее, не сама пыль, а продукты жизнедеятельности пылевых клещей, которые в ней обитают. Влажная уборка должна стать регулярным ритуалом.
Аллергию также может вызывать бытовая химия. Агрессивные чистящие порошки, средства для мытья посуды, стиральный порошок — все это может провоцировать обострения. Выбирайте наиболее щадящие составы, отдавайте предпочтение специальным детским стиральным порошкам и используйте бытовую химию только в перчатках.
Избавляемся от нервных расстройств
Не стоит недооценивать влияние психологического состояния на здоровье. Именно эмоциональная нагрузка часто приводит к рецидивам атопического дерматита, поэтому уход за кожей включает в себя визиты к психотерапевту.
Уход за кожей при атопическом дерматите
Вторая половина лечения — это устранение симптомов, а именно сухости, зуда, покраснений и боли. Повседневный уход состоит из нежных очищающих средств и интенсивных увлажняющих. Участки, пораженные атопическим дерматитом, нуждаются в деликатных средствах по уходу за кожей. Во время обострения пациентам с дерматитом нужны противовоспалительные препараты. Многие такие средства относятся к гормональным, принимать их нужно только по указанию врача. Дерматолог также может назначить специальные процедуры (обертывания, примочки, аппликации и т.д.).

Уход за кожей лица при дерматите
При поражении кожи лица, необходимо сменить ежедневный уход на более щадящий. Отличным выбором станут гидрофильные масла для умывания — они не сушат кожу, бережно удаляют загрязнения и не вызывают раздражения.

Ванные процедуры
При дерматите лучше сократить длительность любых водных процедур: вместо принятия долгой ванны обойтись быстрым душем. Снизьте температуру воды для умывания — горячая вода быстро лишает кожу влаги. Для людей с дерматитом оптимальной будет температура в 32–35°C.
Постарайтесь избегать агрессивных отшелушивающих средств, жестких мочалок, скрабов. Вместо этого выбирайте мягкие очищающие средства — гели и масла, не содержащие мыла. Сразу после душа нанесите увлажняющий крем, чтобы кожа не теряла влагу. Это особенно важно в зимний период, когда кожу сушит и холодный воздух, и центральное отопление.
У детей уход при атопическом дерматите абсолютно аналогичен. Уделяйте особое внимание выбору средств для увлажнения, ищите гипоаллергенные составы, одобренные детскими дерматологами.
Уход за кожей при себорейном дерматите
Если при атопическом дерматите кожа сохнет и трескается, то при себорейном она начинает лосниться, на ней могут появиться жирные чешуйки. У детей до 3 лет заболевание обычно проявляется на макушке. Уход за кожей при себорейном дерматите в этом случае сводится к использованию специальных шампуней, назначенных дерматологом. Важно купировать зуд, ведь ребенок может расчесать место поражения и случайно занести инфекцию.

При себорейном дерматите используют средства, снижающие воспаление кожи: кератолитики, кортикостероиды, противогрибковые средства. Применять их стоит только по назначению врача. Если себорея стала хронической, дерматолог может назначить прием противогрибковых препаратов внутрь.

Рассматривая, какие мази применяют при дерматите, стоит сразу сказать, что они делятся на две большие группы: гормональные и негормональные. Они отличаются не только составом, но также степенью эффективности и безопасности.
Мазь считают лучшей от дерматита на коже у конкретного пациента, если она отвечает ряду требований:
- эффективно снимает жжение и зуд;
- купирует острые и хронические воспалительные процессы;
- увлажняет кожу;
- снижает выраженность болевых ощущений;
- препятствует проникновению в очаги воспалений вирусов, грибков и бактерий (об этом говорит отсутствие вторичных присоединившихся инфекций).
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
- Антисептические. Действие направлено на то, чтобы обеззаразить кожу и исключить проникновение бактерий через образующиеся язвочки.
- Противовоспалительные. Направлены на снятие зуда и раздражения, устранение воспалительных процессов.
- Увлажняющие. Косвенно способствуют выздоровлению за счет восстановления водного баланса кожи.
- Регенерирующие. Их основное действие – стимуляция процессов заживления за счет активации естественной регенерации кожного покрова.
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
- Бепантен,
- Пантенол,
- Цинковая мазь,
- Радевит,
- Видестим,
- Левосин,
- Фенистил,
- Топикрем.
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
- могут вызывать аллергию у людей, склонных к аллергическим проявлениям;
- проявляют свое действие не при всех видах дерматита, чаще при контактном и аллергическом.
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
- слабые,
- средние,
- сильные,
- очень сильные.
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
- Гидрокортизоновая,
- Целестодерм,
- Акридерм,
- Адвантан,
- Элоком,
- Дермовейт,
- Фуцикорт.
Главные недостатки гормональных мазей при лечении дерматита:
- Привыкание. Самый главный минус, который заключается в том, что со временем мазь перестает быть эффективной для лечения конкретного пациента. Одни и те же активные компоненты гормональных мазей вызывают привыкание.
- Побочные эффекты. Ввиду гормональной природы такие мази имеют множество неприятных побочных действий. Они проявляются при неправильном или слишком долгом применении. В тяжелых случаях может развиться атрофия кожи и даже недостаточность надпочечников.
- Наличие синдрома отмены. Как и в случае с негормональным, при использовании гормональных мазей нельзя прерывать курс и пропускать нанесение. Особенно сильно синдром отмены проявляется при резком отказе от гормонального средства. Это проявляется в том, что симптомы дерматита могут внезапно вернуться. По этой причине гормональные средства отменяют постепенно, уменьшая дозу и количество нанесений.
- венерические заболевания;
- туберкулез;
- беременность и лактацию;
- герпес;
- бактериальные или грибковые поражения кожи.
Какую же мазь использовать
Как видно из обзора мазей от дерматита, и гормональные, и негормональные средства нельзя назвать идеальными для лечения такого заболевания. Клиника «ПсорМак» предлагает в качестве альтернативы и эффективную, и безопасную мазь. Она создана по собственной рецептуре и показывает свою эффективность уже в течение более 25 лет.

В составе мази отсутствуют гормоны. Вместо них только натуральные природные компоненты, которые делают мазь безопасной для детей, беременных и кормящих. Мазь не вызывает побочных эффектов, не приводит к аллергии и обострению симптомов.
Кроме того, мы комплексно подходим к лечению заболевания, прибегая к всесторонней работе с пациентом путем психотерапии, игло- и гирудотерапии. Еще мы разрабатываем для пациентов индивидуальную диету. Такой подход позволяет добиться стойкой ремиссии до 6 лет, что подтверждают отзывы и результаты лечения наших пациентов.
У людей с диагнозом «атопический дерматит» особенная кожа. Она чувствительна практически ко всему: от одежды до водных процедур и косметических средств. Минимизировать влияние внешних факторов можно только при правильном уходе. Это помогает действовать на опережение, т. е. не дожидаться, когда на кожных пороках вновь появятся высыпания, а предпринимать все, чтобы их не допустить. Такой подход эффективен для продления ремиссии. В связи с этим рассказываем про атопический дерматит и особенности лечения и ухода за кожей при таком заболевании.
Основные правила и принципы ухода
Цель ухода при таком заболевании — защитить кожу от негативных факторов и тем самым уменьшить риск обострений. Для этого нужно справляться с зудом, сухостью, шелушением и покраснением. Чтобы их предотвратить или минимизировать, необходимо знать, как ухаживать за кожей с атопическим дерматитом:
- Проводить водные процедуры не чаще 2 раз в сутки. Кожу нельзя слишком часто подвергать контакту с водой. При мытье не нужно использовать мочалки, которые сильно раздражают покровы. Вода должна быть теплой — примерно 32-35 °C. После душа кожу не растирают, а промокают полотенцем, а после высушивания обрабатывают увлажняющим средством.
- Не использовать спиртосодержащую косметику. Спирт пересушивает кожу, чего ни в коем случае нельзя допускать при атопии. То же касается отдушек, консервантов, красителей. Лучше выбирать натуральную косметику, которая не вызывает раздражение и воспаление.
- Правильно подбирать одежду. Поскольку она постоянно контактирует с кожей, может серьезно влиять на течение заболевания. Чтобы не раздражать кожные покровы, лучше носить одежду из мягких тканей вроде хлопка. Стоит отказаться от полиэстера, шерсти, нейлона. Причем одежда не должна быть обтягивающей и плотно прилегающей. Лучше свободная одежда, не провоцирующая прение и шелушение.
- Правильно обрабатывать одежду. Стирать лучше с применением жидких средств, а при выборе режима стиральной машинки включать функцию дополнительного полоскания.

Не менее важно следить за уровнем влажности в доме. Она должна быть на уровне 60%. В жаркую погоду нужно использовать кондиционер. Для снижения риска рецидивов нельзя злоупотреблять спортом, т. е. тренироваться слишком интенсивно. Пот раздражает кожу, и, если сразу после тренировки не принять душ и не воспользоваться увлажняющим средством, это может спровоцировать обострение.
В уход при атопическом дерматите входят:
- устранение зуда,
- очищение,
- увлажнение,
- защита от ультрафиолета.
Смягчение зуда
Чтобы не расчесывать кожу и не подвергать ее повышенному риску присоединения вторичной инфекции, важно не допускать усиления зуда. Для этого можно всегда держать под рукой какое-либо наружное противозудное средство или термальную воду.
Очищение
Следующий этап ухода — очищение. Здесь нужны средства, которые действуют бережно, не вызывают стянутости и сухости. Обычно на них указывают, что они предназначены для атопической кожи. К таким относят термальные воды, различные тоники, лосьоны и мягкие пилинги. Чаще всего приходится пробовать несколько разных средств, поскольку не каждое из них подойдет любому человеку. Конкретный уход за кожей при атопическом дерматите подбирают с учетом субъективных ощущений.
Увлажнение
Качественное увлажнение — ключевой этап ухода. Атопической коже необходимо суперувлажняющее средство, которое помогает поддерживать ее увлажненной и не допускать пересушивания. Подобным средством нужно пользоваться как при обострении, так и в период ремиссии, сразу после этапа очищения.
Даже когда кожа выглядит почти идеально, важно ее увлажнять по мере необходимости, но не менее 2 раз в день вне рецидива, а при усилении симптомов чаще. Причем лучше выбирать средства с пролонгированным действием, чтобы кожа дольше была под защитой, а обрабатывать ее приходилось реже.

Защита от ультрафиолета
Необходима, чтобы исключить влияние раздражающих факторов, к которым атопическая кожа особенно чувствительна. Речь о прямых солнечных лучах. Из-за них может развиться фотодерматоз. Для защиты от солнечных лучей нужно пользоваться специальными средствами с SPF не менее 30+, а также носить легкую, но закрывающую кожу одежду, не находиться на солнце слишком долго и в часы, когда оно особенно активно.
Особенности и правила ухода у детей
План ухода при атопическом дерматите у детей почти не имеет разницы с рекомендациями, разработанными для взрослых. Отличие одно — необходимо еще более бережно относиться к кожным покровам. Это заключается в выборе специальных детских средств для мытья и ухода, которые предназначены для нежной кожи тела.

Кроме того, в рамках ухода необходимо минимизировать влияние всех негативных факторов: следить за одеждой, качеством ткани и швов, еще чаще менять подгузники, стирать только с применением гипоаллергенных моющих средств. После контакта с водой кожу ребенка нужно обязательно успокоить, нанеся увлажняющее средств, предназначенное именно для детей с атопией.
Т.А.Белоусова, М.В.Каиль-Горячкина
ФГБОУ ВО «Первый Московский государственный университет им. И.М.Сеченова» Минздрава России. 119991, Москва, ул. Трубецкая, 8, стр. 2
Представлены общее сведения о причинах возникновения и механизмах развитии сухости кожи. Описаны клинические проявления ксероза. Представлена классификация хумектантов и окклюзивов - основных компонентов базовых средств в терапии ксероза кожи. Сделан акцент на эмолентах как на наиболее эффективных лечебных средствах у пациентов с сухостью кожи. Разобран топический комбинированный препарат крем Декспан плюс, обладающий увлажняющим, смягчающим, регенерирующим и противовоспалительным действием. Приведен клинический пример использования препарата.
Ключевые слова: сухость кожи, ксероз, аллергодерматоз, атопический дерматит, кожный барьер, хумектанты, окклюзивы, эмоленты, декспантенол, аллатоин, масло карите.
I.M.Sechenov First Moscow State Medical University of the Ministry of Health of the Russian Federation. 119991, Russian Federation, Moscow, ul. Trubetskaya, d. 8, str. 2
TA.Belousova, M.V.Kail-Goriachkina
For citation: Belousova T.A., Kail-Goriachkina M.V. Dermatology (Suppl. Consilium Medicum). 2017; 2
В последнее время отмечается увеличение числа пациентов, имеющих в той или иной степени выраженные проявления сухости кожи и нуждающихся в дерматокосметических средствах ухода за ней. Сухая кожа - тревожный знак нарушения барьерных свойств кожи, которые могут носить временный или длительный характер. Клинически это проявляется совокупностью симптомов. Больные с сухой кожей испытывают чувство стянутости, повышенную чувствительность и раздражительность к внешним воздействиям. Кожа становится вялой, теряет эластичность и тургор. В дальнейшем появляется целый комплекс болезненных симптомов: неровность поверхностного рельефа, шероховатость, морщинистость, шелушение, микротрещины, склонность к воспалению. При выраженном нарушении гидролипидного баланса развивается тяжелое патологическое состояние кожи - ксероз. Клиническими признаками ксероза являются появление на поверхности кожи большого количества мелких и крупных серовато-белых чешуек. Кожа становится тусклой, безжизненной, грубой и жесткой на ощупь. На этом фоне появляются участки покраснения и огрубения кожи. Периодически возникают поверхностные, а иногда и глубокие трещины. Эти изменения сопровождаются выраженными субъективными ощущениями: стягиванием, покалыванием, зудом и даже болью [1].
Сухость кожи провоцируется рядом экзогенных и эндогенных факторов. Сухость может быть обусловлена климатическими воздействиями (сухим и холодным ветром, сухостью воздуха, длительным пребыванием на солнце). Большое значение на состояние кожи оказывают влияние окружающей среды, в частности к сухости кожи приводит длительное нахождение в помещениях с центральным отоплением или воздушными кондиционерами. Шелушение может быть спровоцировано нерациональным уходом за кожей. Частое мытье с использованием жестких мочалок, некачественных моющих и косметических средств для демакияжа. Постоянный контакт кожи рук с водой, моющими средствами, стиральным порошком вызывают выраженный ксероз, проявляющийся огрубением, шероховатостью, трещинами кожи кистей. Сухость может быть опосредована лекарственными средствами: системными и топическими ретиноидами, спиртсодержащими растворами, болтушками, бензоил пероксидом, фототерапией, наружными и системными глюкокортикоидными препаратами. Она может определяться генетическими факторами и являться симптомом генодерматозов. Конституциональная сухость кожи, обусловленная врожденной недостаточностью эпидермального барьера, отмечается у больных атопическим и себорейным дерматитом, ихтиозом, фолликулярным кератозом, фолликулярным дискератозом Дарье и при ряде других генодерматозах. Сухость кожи неизбежно возникает в зрелом и пожилом возрасте как признак ниволюционных изменений.
Сухость кожи развивается в результате использования наружных и системных глюкокортикоидных препаратов. В ряде экспериментальных исследований установлено, что даже кратковременное (в течение 3 дней) нанесение на кожу сильного топического стероида сопровождается нарушением эпидермального барьера. Глюкокортикоиды путем торможения пролиферации и дифференцировки кератиноцитов угнетают образование липидов межклеточного матрикса рогового слоя и уменьшают прочность связей между корнеоцитами за счет снижения плотности и размеров корнеодесмосом.
Сухость кожи является симптомом целого ряда соматических заболеваний: гиповитаминозов, гипотиреоза, сахарного диабета, гепатита и цирроза печени, заболеваний почек [2, 3].
Обладая повышенной чувствительностью к внешним воздействиям, сухая кожа склонна к раздражительности и воспалению. Это объясняется тем, что при повреждении рогового слоя повышается его проницаемость и в кожу начинают активно проникать микроорганизмы, токсины, аллергены, а также тем, что повреждение рогового слоя является большим стрессом для кожи. Даже при незначительном нарушении эпидермального барьера и повышении его проницаемости клетки эпидермиса начинают вырабатывать цитокины, которые регулируют процесс восстановления рогового слоя. При обширном или слишком частом повреждении рогового слоя эти цитокины запускают воспалительную реакцию. Воспаление всегда сопровождается выработкой свободных радикалов, что приводит к дальнейшему повреждению клеток [4].
Научные исследования последних лет убедительно показали, что одним из важных параметров, характеризующих состояние кожного барьера, является содержание жидкости в роговом слое. В отличие от тканей внутренних органов, содержащих 70-80% воды, в роговом слое содержание воды мало и составляет 10-30% в зависимости от влажности окружающей среды. При этом вода в роговом слое распределена неравномерно: ее концентрация с глубиной увеличивается. Содержание жидкости обеспечивает пластичность, растяжимость и целостность кожи, и они находятся в прямо пропорциональной зависимости. Достижение постоянного высокого уровня увлажненности кожи обеспечивается 2-уровневой системой регуляции гидратации в коже. В эпидермисе вода присутствует в 2 формах: динамичной (трансэпидермальной) или статичной (связанной). Первый вид представляет постоянно передвигающуюся воду из глубоких слоев дермы к роговому слою, в которой растворены соли металлов, мочевина и аминокислоты. Определенное количество движущей воды улавливается билипидными межкератиноцитарными слоями и удерживается в липидном матриксе. Вода между липидными пластами создает упругую среду, разглаживающую роговой слой. Статичная вода связана с компонентами натурального увлажняющего фактора (Natural moisturizing factors -NMF), вырабатывающегося из филаггрина корнеоцитов в процессе его метаболизма. Он может составлять до 10% массы корнеоцита. В его состав входят аминокислоты гистидин, глутамин, аргинин (40%), пирролидонкарбоксиловая кислота (12%), молочная кислота (12%), мочевина (8%), а также сахара и минеральные ионы. В глубоких слоях рогового слоя NMF формирует с кератином комплекс, притягивающий и связывающий молекулы воды. Благодаря этому обеспечивается необходимый уровень гидратации верхних и средних отделов рогового слоя, и кератин обретает пластичность. Повреждение кожного барьера при сухой коже приводит к чрезмерной трансэпидермальной потери воды (ТЭПВ) и уменьшению концентрации натурального увлажняющего фактора кожи 4.
Исследования средств для увлажнения кожи особенно активно начали проводиться в 1950-е годы, когда I.Blank показал, что недостаточная увлажненность кожи является патологическим состоянием, клинически проявляется сухостью кожного покрова. Целью ежедневного ухода за сухой кожей, как известно, является адекватная гидратация кожи и препятствие ТЭПВ. Для этого, прежде всего, используются хумектанты и вещества, образующие пленку (окклюзионные/влагоудерживающие средства) и кератолитические средства [7].
Хумектанты - это водорастворимые соединения с высокой способностью к абсорбции воды. Они проникают в толщу рогового слоя и повышают его влагоудерживающий потенциал. Некоторые хумектанты обладают бактериостатическим действием.
К современным хумектантам относят:
Окклюзионные средства при нанесении на поверхность рогового слоя образуют пленки, ограничивая трансэпидермальную потерю воды, или встраиваются в липидный матрикс рогового слоя, удерживая влагу внутри и предотвращая испарение воды с поверхности кожи. К веществам, образующим пленку, относят субстанции, составляющие масляную фазу любой эмульсии (крема). В группу окклюзивов входят: вазелин, парафин, воск, ланолин, различные силиконы, пропиленгликоль, натуральные масла, богатые полиненасыщенными жирными кислотами (рыбий жир, примула, виноградные косточки и др.), некоторые жирные спирты (цетиловый спирт). Лучшими на сегодняшний день из класса окклюзивов являются вазелин и минеральное масло. Кератолитические средства включают в себя мочевину (в концентрации выше 10%), салициловую кислоту, гидроксикислоты, пропиленгликоль. Как правило, указанные вещества применяют при гиперкератозе, сопровождающем ксероз кожи, фотостарении и других состояниях. Также актуальным направлением в разработке увлажняющих средств является применение компонентов, стимулирующих синтез собственных липидов (например, витамин РР) и антиоксидантов, активно влияющих на окислительно-восстановительные процессы в коже [5, 7-9].
Базисными средствами наружной терапии для коррекции нарушений барьерных свойств сухой кожи являются - эмоленты (от франц. molle - мягкий), препараты, обладающие свойством увлажнять, смягчать, насыщать жировыми компонентами клетки кожи. Они уменьшают ТЭПВ и восполняют пласты межкорнеоцитарных липидов. Действие эмолентов частично объясняется эффектом заполнения разрывов между отшелушивающимися кератиноцитами, но самый главный их терапевтический эффект заключается в увеличении содержания воды в роговом слое. Повышение гидратации оказывает благоприятное действие на механические свойства рогового слоя, улучшая растяжимость и гибкость кожи, другой важный эффект восстановленной гидратации - это нормализация десквамации кожи. Многие эмоленты обладают функциями хумектантных и окклюзионных увлажнителей. Предполагают, что некоторые эмоленты обладают и другими полезными действиями: антимитотическим, противовоспалительным и противозудным, однако данные эффекты изучены недостаточно хорошо.
По механизму действия выделяют 4 типа эмолентов:
В современной дерматологической практике эмоленты признаны высокоэффективными средствами, незаменимыми при ведении пациентов с сухой кожей. Назначение эмолентов в составе комплексного дерматологического лечения способствует прежде всего повышению активности проводимой терапии, сокращению продолжительности основного курса лечения, удлинению периодов ремиссии, а значит, улучшению прогноза заболевания в целом, таким образом, способствуя повышению качества жизни пациента. Известно, что в Европе, США и Японии «золотым стандартом» ведения пациентов с атопическим дерматитом и экземой является назначение наружных глюкокортикостероидных препаратов совместно с эмолентами (steroidsparing effect) [5, 7-11].
Крем Декспан плюс - новая, эффективная и безопасная комбинация декспантенола, аллантоина, а также эмолентов включая масло Ши (Карите), разработанная для ухода за сухой и поврежденной кожей с первых дней жизни.
Главным действующим компонентом крема является декспантенол. Декспантенол это производное пантотеновой кислоты - водорастворимого витамина В5 (ее провитамин). Повышенная потребность в пантотеновой кислоте, как раз и наблюдается при сухости кожи. Активно проникая в кожу, декспантенол превращается в пантотеновую кислоту, которая входит в состав кофермента А. Последний является ключевым элементом цикла Кребса, в котором образуется энергия, необходимая для репарации кожи. Декспантенол помимо регенеративного действия способствует увеличению прочности коллагеновых волокон, активирует пролифирацию фибробластов. Таким образом, он оказывает регенерирующее, заживляющее и умеренное противовоспалительное действие, что доказано в ряде зарубежных и отечественных исследованиях.
Так F.Ebner и соавт., В.А.Ревякина отмечают значительное улучшение состояния кожи в виде уменьшения раздражения и сухости кожи, регресса гиперемии и лихенификации, снижения интенсивности зуда, а также быстрое заживления эрозий и трещин при применении декспантенола у пациентов с аллергодерматозами [12, 13].
Декспантенол является безопасным препаратом (его разрешено включать в состав пищевых продуктов).
Вторым компонентом крема Декспан плюс является аллатоин - природное соединение, которое содержится в корнях растения Symphytum officinale (Окопник лекарственный). Аллатоин, оказывает смягчающее и увлажняющее действие, стимулирует заживление ран и обновление клеток эпидермиса, устраняет шелушение кожи, делает ее гладкой и эластичной. Масло ши (карите) - третий активный ингредиент, издавна широко применяется в косметологии как эмолент, представляет собой жир естественного происхождения из плодов дерева ши, произрастающего на территории 19 стран Африки. Масло ши по сравнению с другими растительными маслами преимущественно состоит из олеиновой и стеариновой жирных кислот и характеризуется более высоким содержанием неомыляемых жиров. В масле также присутствуют триглицериды, фенолы, токоферолы, тритерпены, стероиды. Масло стимулирует метаболизм клеток, обладает регенерирующим действием и улучшает капиллярное кровообращение. Эффективно защищает кожу от вредного воздействия внешних факторов, устраняет шелушение, смягчает, питает и увлажняет. Обеспечивает более глубокое проникновение в кожу декспантенола и аллатонина. Недавно проведенные работы позволили выяснить, что масло карите обладает противовоспалительной активностью. Добавление в крем Декспан плюс других эмолентов (цетилового спирта, изопропилпальмитата и триглицеридов среднецепочечных) усиливает действие масла ши, дополнительно смягчает и питает кожу, делая ее более эластичной и бархатистой, уменьшая испарение воды с поверхности эпидермиса. Кроме того, цетиловый спирт прекрасно дезинфицирует поверхность кожи, выполняя роль слабого антисептика. С его помощью намного быстрее заживают мелкие ранки, царапины и порезы. В состав основы крема входит пропиленгликоль, который обладает функциями окклюзива и хумектанта, а также обладает антимикробной активностью. Как было показано в различных исследованиях, пропиленгликоль способен увеличивать пенетрационные свойства кортикостероидных препаратов, что повышает эффективность сочетанной терапии. В состав крема Декспан плюс также включен сорбитол, представляющий собой 6-атомный алифатический спирт. Подобно родственному глицерину он действует как активный увлажнитель, загуститель и вяжущее вещество. Сорбитол удерживает воду на поверхности кожи. Таким образом, данный компонент помогает коже сохранить собственную влагу, снижая ТЭПВ, Сочетание сорбитола с другими увлажняющими и окклюзионными компонентами усиливает увлажняющее свойство крема [7, 12-18].
Таким образом, крем Декспан плюс хорошо сбалансирован по своему составу и способствует заживлению, восстановлению и увлажнению кожи у младенцев, детей и взрослых. Он не содержит ароматических веществ и красителей, является гипоаллергенным. Крем быстро впитывается, подходит для деликатных зон с чувствительной тонкой кожей, не оставляет масляных пятен, не имеет запаха, что говорит о хороших органолептических свойствах препарата и его высокой комплаентности. Крем Декспан плюс разрешен к использованию у детей с рождения для устранения раздражения кожи (например, при пеленочном дерматите) и для смягчения кожи при сухости (ксерозе), что говорит о высокой степени безопасности продукта, его можно смело рекомендовать в домашнюю аптечку для всей семьи.
Клинический случай
Пациент C. 48,5 лет. Диагноз: хроническая экзема кистей (рис. 1, 2).
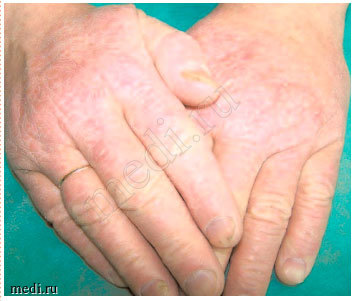
Рис. 1. Экзема кистей до лечения.
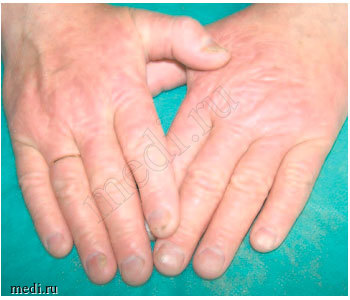
Рис. 2. Экзема кистей после лечения.
Работает стоматологом-протезистом, контактирует с медикаментами, дезинфицирующими средствами. Давность заболевания 4,5 года, когда впервые после контакта с латексными перчатками на коже тыльной поверхности обеих кистей отметил гиперемию, а спустя некоторое время появление мелких пузырьков, точеных эрозий и мокнутия. Высыпания сопровождались сильным зудом. В медицинском центре был поставлен диагноз: аллергический дерматит и назначены топические стероиды, антигистаминные препараты, инъекции глюконата кальция. Лечение дало временный эффект. Спустя несколько недель после контакта с цементом возникло обострение кожного процесса, но в менее острой форме. Лечился самостоятельно кортикостероидными и антигистаминными препаратами. Обострения возникают каждые 2-4 мес (на ношение перчаток, иногда на дезинфицирующие средства). Настоящее обострение связывает с использованием нового мыла с дезинфицирующим эффектом.
Status localis. Процесс хронического воспалительного характера в стадии умеренного обострения. Локализуется на тыльной поверхности обеих кистей, симметричный. Представлен очагами, занимающими весь тыл кистей с переходом на межпальцевые поверхности с нечеткими границами, неправильных очертаний. В пределах очагов кожа синюшно-красного цвета, инфильтрирована, лихенифицирована, сухая, покрыта мелкими сероватыми чешуйками и местами поверхностными трещинами, особенно над суставами. В некоторых местах сохраняются мелкие сухие эрозии. Субъективно умеренный зуд.
Сопутствующая патология: хронический гастродуоденит, остеохондроз шейного отдела позвоночника, онихомикоз стоп, аллергический ринит на цветение растений.
Назначено следующее лечение:
Сведения об авторах
Белоусова Татьяна Алексеевна - канд. мед. наук, доц. каф. кожных и венерических болезней лечебного фак-та ФГБОУ ВО «Первый МГМУ им. И.М.Сеченова».
Каиль-Горячкина Мария Владимировна - канд. мед. наук, ФГБОУ ВО «Первый МГМУ им. И.М.Сеченова».
Читайте также:

