Красные шишки на ногах болят как синяки
Обновлено: 19.04.2024
Что такое узловатая эритема? Причины возникновения, диагностику и методы лечения разберем в статье доктора Загидулины Марии Валерьевны, дерматолога со стажем в 13 лет.
Над статьей доктора Загидулины Марии Валерьевны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Узловатая эритема — это воспаление подкожно-жировой клетчатки, которое сопровождается появлением болезненных пальпируемых подкожных узелков красного или фиолетового цвета. Чаще всего они появляются на голенях, иногда в других областях.
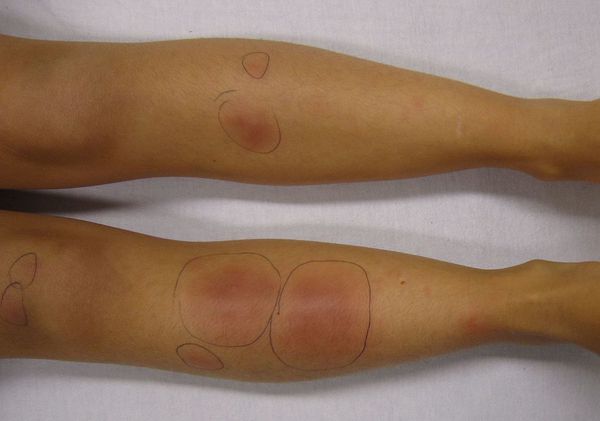
Это заболевание обусловлено повышенной иммунной реакцией организма на возбудителя [1] [3] . Несмотря на многочисленные исследования данной патологии, причины возникновения узловатой эритемы и механизм её развития изучены недостаточно. Однако существует теория о том, что основной причиной узловатой эритемы могут быть различные инфекционные заболевания.
Таблица 1. Причины узловатой эритемы.
К факторам риска появления узловатой эритемы относятся грибковые заболевания, воспалительные заболевания желудочно-кишечного тракта, нарушения гормонального фона, туберкулёз, приём различных лекарственных средств [2]
Важную роль играют провоцирующие факторы, такие как смена климата, переходное время года, стрессы, перепады температуры (переохлаждение), варикоз нижних конечностей и др. Заболевание имеет сезонность, обычно появляется ранней весной и поздней осенью, что обусловлено частыми простудными заболеваниями, ангинами, снижением иммунитета.
Заболеваемость узловатой эритемой в разных странах может варьировать от 1 до 5 случаев на 100 000 населения в год [12] . Это зависит от распространённости болезней, которые могут вызвать узловатую эритему, в конкретной местности. В основном узловатая эритема выявляется у людей 20-30 лет [2] [12] . Именно в этом возрасте человек впервые встречается со многими инфекциями.
Женщины, которые имеют ген HLA В8, более подвержены возникновению узловатой эритемы, что может подтверждать факт наследственной предрасположенности к данному заболеванию [4] . HLA (Human Leukocyte Antigen — человеческий антиген лейкоцитов) отвечает за распознавание чужеродных клеток и активацию иммунного ответа на них. При запуске этого механизма мы видим клиническую картину воспаления, причиной которого является реакция иммунной системы.
Известно, что HLA В8 располагает к нескольким группам заболеваний, в том числе к узловатой эритеме. И так запрограммировано, что чаще он встречается у женщин [11] . Именно поэтому женщины болеют гораздо чаще, чем мужчины (примерно в 3-6 раз) [12] . Если не брать в расчёт изменение генома, то узловатая эритема встречается пропорционально одинаково у мужчин и женщин, так как стрептококковой инфекции и другим заболеваниям они подвержены одинаково.
Узловатая эритема чаще выявляется у населения Европы, в частности в Скандинавии, при этом у азиатов её диагностируют редко, так как ген HLA B8 у них почти не встречается [11] [13] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы узловатой эритемы
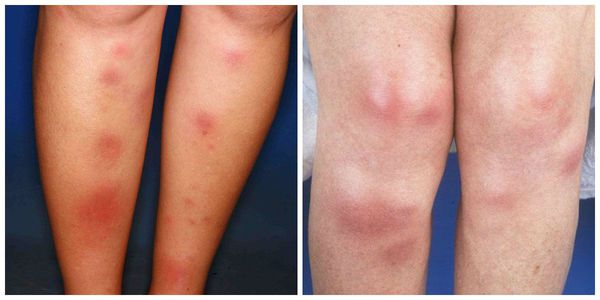
Узелки могут сливаться между собой, образуя красные уплотнения. В редких случаях они распространяются на кожу бёдер, задней поверхности рук, шеи и даже лица [6] . Узлы прощупываются нечётко, так как вокруг них имеется отёк [7] . По центру узлы имеют возвышение. Как правило, на 3-10 день узлы становятся плотными и болезненными, поэтому их часто принимают за абсцессы. Но уже на 10-14 день они постепенно размягчаются и спадают.
На 10-14 день узлы из красных превращаются в синие или сине-багровые, что визуально напоминает обычный синяк. Вся клиническая картина держится примерно 14-20 дней, после этого кожа на месте узлов и вокруг них начинает шелушиться [9] . Такой симптом довольно характерен для узловатой эритемы, что позволяет диагностировать её и на поздних стадиях. Язв не возникает, что также является диагностически важным признаком при постановке диагноза. Параллельно могут беспокоить боли в суставах и мышцах.
На месте узлов, как правило, ничего не остаётся, они исчезают бесследно. Повторное возникновение узловатой эритемы наблюдается нечасто [6] .
Для детей характерно более лёгкое течение болезни, узлов обычно немного. Боли в суставах бывают редко [7] .
Патогенез узловатой эритемы
Кожа — это показатель здоровья всего организма, поэтому любые изменения должны направлять врача и пациента на поиск их причины.
Узловатая эритема начинается с того, что бактерии, вирусы или другие агенты попадают в организм. Они могут проникнуть извне или из очага инфекции, который находится в организме, например в кишечнике, миндалинах и т. д. В ответ на их внедрение срабатывает иммунная система, начинают вырабатываться антитела — белки, которые связываются с антигенами (возбудителями), маркируют их или нейтрализуют самостоятельно. Комплексы, состоящие из антител и антигенов, называются циркулирующими иммунными комплексами (ЦИК). С током крови ЦИК разносятся по организму и задерживаются в различных органах и тканях. В том числе иммунные комплексы оседают в подкожно-жировой клетчатке, стенках сосудов и вокруг венул, находящихся в соединительнотканных перегородках подкожной клетчатки .
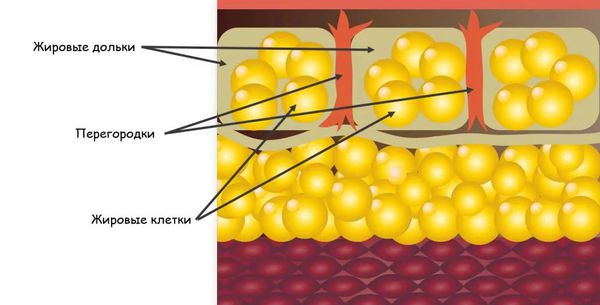
В результате возникает избыточная иммунная реакция местного характера, которая характеризуется воспалением и повреждением тканей. Это приводит к образованию узлов на коже.
Сочетание воспалительного процесса с расширением сосудов обусловливает красное окрашивание узлов в первые дни заболевания, а изменения в подкожно-жировой клетчатке приводит к образованию узлов, которые прощупываются под кожей [4] . По некоторым источникам инфекционные агенты параллельно могут вызывать развитие васкулита (воспаления стенок сосудов), что усугубляет течение узловатой эритемы [5] .
Можно сделать вывод, что большую роль в процессе развития узловатой эритемы играет чрезмерный иммунный ответ организма на внедрение инфекции, вируса или другого возбудителя. Как это происходит, до сих пор до конца не изучено. И почему организм реагирует так бурно, тоже точно неизвестно.
Классификация и стадии развития узловатой эритемы
По возникновению узловатая эритема бывает двух видов::
- Первичная (идиопатическая) — узловатая эритема протекает самостоятельно, без наличия других заболеваний.
- Вторичная — есть основное заболевание, на фоне которого возникла узловатая эритема.
Таблица 2. Узловатая эритема по течению и клиническим проявлениям.
Заболевание проходит три стадии:
Осложнения узловатой эритемы
Осложнения узловатой эритемы напрямую связаны с основным заболеванием. Нужно отметить, что и сама узловатая эритема является следствием запущенного процесса в организме.
Опасность острой узловатой эритемы заключается в её переходе в хроническую форму, так как при рецидивирующем характере заболевания возможно тяжёлое течение.
В единичных случаях осложнением патологии у детей может быть поражения глаз. В основном речь идёт о патологии переднего отрезка глаза: эписклерит (воспаление соединительного слоя между склерой и конъюнктивой), пигментная эпителиопатия (снижение остроты зрения вследствие появления множественных очагов сероватого или беловатого цвета) [9] .
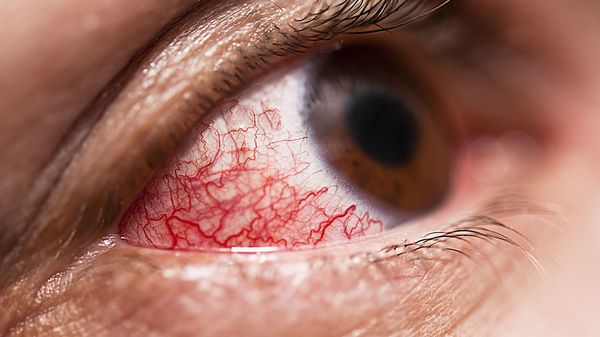
Диагностика узловатой эритемы
Диагностика узловатой эритемы начинается со сбора анамнеза. При этом необходимо учитывать:
- чем болел пациент в последнее время, не было ли заболевания, которое могло спровоцировать узловатую эритему.
- приём лекарственных препаратов;
- наследственность;
- заболевания печени, поджелудочной железы;
- поездки в другие страны, смена климата и т. д.
Минимальный перечень лабораторных исследований:
- Общий анализ крови. Как правило, показывает повышение скорости оседания эритроцитов (СОЭ), что отображает картину воспаления. Лейкоциты чаще остаются в пределах нормы.
- Биохимический анализ крови: печёночные ферменты (АЛТ, АСТ), амилаза, липаза, трипсин, ферритин. Печень является индикатором очищения организма, изменения показателей печени показывают нарушение процессов в организме.
- Иммунологическое обследование:
- С-реактивный белок (СРБ) — белок острой фазы воспаления, повышается при развитии узловатой эритемы и при некоторых других заболеваниях. Одним из первых повышается в крови, говорит об общем процессе воспаления, не является специфичным, а лишь направляет врача в диагностике заболевания.
- Антистрептолизин О (АСЛ-О). Повышение этого показателя говорит о наличии стрептококковой инфекции в организме, в частности гемолитического стрептококка, который вызывает ангины, тонзиллит, фарингит и другие инфекции, которые могут спровоцировать развитие узловатой эритемы. Увеличение АСЛ-О в крови можно увидеть через неделю от начала заболевания (например ангины). Для достоверности анализ сдают двукратно, с интервалом 2-4 недели. Если уровень значительно повышен, это подтверждает причину возникновения узловатой эритемы
Для исключения воспалительного процесса в организме выполняют следующие исследования:
- Внутрикожный туберкулиновый тест. Реакция манту выполняется всем для исключения туберкулёза [7] .
- Рентгенограмма или компьютерная томография органов грудной клетки. Данное обследование зависит от жалоб, от клиники, оснащения больницы др. В некоторых случаях могут провести рентгенограмму, а затем при необходимости компьютерную томографию. В других случаях сразу выполняют КТ внутренних органов для исключения и\или выявления саркоидоза [8] .
- Биопсия узла (редко). Гистологический анализ показывает наличие или отсутствие характерных клеток для узловатой эритемы в материале [7] .
Дифференциальная диагностика проводится со следующими заболеваниями:
- кольцевидная эритема;
- клещевая мигрирующая эритема;
- эритема Базена;
- гранулематозный саркоидоз;
- ревматологические заболевания;
- рожа;
- узелковый полиартериит;
- спонтанный панникулит;
- синдром Свита [7] .
Лечение узловатой эритемы
Как будет проходить лечение, амбулаторно или стационарно, зависит от жалоб пациента, клинической картины и тяжести заболевания.
Показания к госпитализации:
- Неэффективное амбулаторное лечение.
- Ухудшение клинической картины, распространённость кожного процесса, его усиление.
- Наличие основного заболевания, которое обострилось и ухудшает самочувствие пациента [7] .
В остальных случаях лечение и необходимое дообследование проводят в амбулаторных условиях.
Лечение включает в себя:
- Постельный режим. Он необходим, так как долгое хождение или сидение вызывает у пациента выраженную отёчность ног, которая усиливается, при этом нарастает боль в ногах. В связи с этим рекомендуется по возможности держать ноги в приподнятом положении, а при значительном дискомфорте бинтовать их обычными или эластическими бинтами или носить эластические чулки [8] .
- Лекарственная терапия. Обычно проводится симптоматическое лечение, либо лечение, зависящее от основного заболевания, при его выявлении. Может включать:
- Для обезболивания — НПВС (нестероидные противовоспалительные средства).
- Одновременно назначаются сосудистые препараты ( пентоксифиллин ) для улучшения микроциркуляции, что способствует более быстрому разрешению процесса.
- В случаях с выраженным отёчным синдромом к лечению добавляют мочегонные препараты.
- При необходимости назначают антибактериальные, противовирусные препараты [7] .
- В условиях стационара включают инфузионную терапию.
- Назначаются витамины, препараты кальция для поддержания иммунитета и снижения реактивности организма.
- Местно на узлы применяют:
- раствор диметилсульфоксида 33 % (аппликации);
- НПВС мази и гели;
- клобетазола дипропионат 0,05 % (мазь);
- ангиопротекторы для улучшения микроциркуляции ( "Троксевазин") .
- Физиотерапевтические методы : электрофорез, фонофорез с гидрокортизоном 1 % (мазь) на узлы [7] .
При хроническом течении терапия направлена большей частью на лечение основного заболевания. Оно проводится по клиническим общепринятым рекомендациям. Следует разобраться в причине возникновения узловатой эритемы, выявить возбудителя, тогда врач сможет назначить лечение, которое будет направлено на профилактику рецидивов. В следующие 2-3 месяца после окончания терапии пациентам нужно беречь своё здоровье, так как процесс снова может активироваться.
Учитывая инфекционную природу заболевания, важным направлением в исследованиях, посвящённых узловатой эритеме, является разработка различных схем и методов антиинфекционной терапии в комплексном лечении рассматриваемой патологии [10] .
Прогноз. Профилактика
Прогноз для жизни при узловатой эритеме в большинстве случаев благоприятный. Как правило, при остром течении заболевание резко возникает и так же резко исчезает без последствий для организма. Рецидивы заболевания возникают редко. Иногда они наблюдаются при узловатой эритеме, связанной со стрептококковыми или нестрептококковыми инфекциями верхнего респираторного тракта. В некоторых случаях хроническое течение возможно у пациентов с заболеваниями сердечно-сосудистой системы [8] . В этом случае прогноз полностью зависит от особенностей заболевания, сил организма и эффективности лечения.
С целью профилактики узловатой эритемы при возникновении ангин, гайморитов и герпетических инфекций нужно обязательно обращаться к врачу, делать анализы для выявления возбудителя, проходить терапию, специфичную для данного возбудителя. Так можно обезопасить себя от возникновения узловатой эритемы и многих других процессов.
Профилактика рецидивов в первую очередь направлена на полноценное лечение основного заболевания, также важно избегать провоцирующих факторов. После основного лечения следует наблюдаться у дерматолога и необходимых специалистов, продолжать лечение с профилактической целью и проходить полное клиническое обследование до нормализации показателей анализов.
Рекомендуется защищаться от простудных заболеваний, повышать иммунитет, для этого сбалансированно питаться, заниматься физической активностью, особенно в течение года после болезни. При плохом самочувствии или ОРВИ обращаться к своему лечащему врачу для предотвращения рецидива. Врачам следует аккуратно назначать вакцинации и новые лекарственные средства [3] .
Тромбоз глубоких вен (ТГВ) возникает, когда сгусток крови (тромб) образуется в одной или нескольких глубоких венах вашего тела, обычно в ногах. Тромбоз глубоких вен может вызвать боль в ногах или их отек, но может протекать бессимптомно.
ТГВ может быть связан с заболеваниями, которые влияют на процесс свертывания крови. Тромб в ногах также может образоваться, если вы не двигаетесь долгое время, например, после операции или несчастного случая. Но и ходьба на экстремально большие расстояния может приводить к образованию тромбов.
Тромбоз глубоких вен – серьезное заболевание, потому что сгустки крови в ваших венах могут перемещаться по кровотоку и застревать в легких, блокируя кровоток (тромбоэмболия легочной артерии). Однако тромбоэмболия легочной артерии может возникать без признаков ТГВ.
Когда ТГВ и тромбоэмболия легочной артерии возникают одновременно, это называется венозной тромбоэмболией (ВТЭ).
Симптомы
Признаки и симптомы ТГВ:
- Отек пораженной ноги. В редких случаях отеки появляются на обеих ногах.
- Боль в ноге. Боль часто начинается в икре и может ощущаться как спазмы или болезненные ощущения.
- Красная или обесцвеченная кожа на ноге.
- Ощущение тепла в пораженной ноге.
Тромбоз глубоких вен может протекать без заметных симптомов.
Когда обратиться к врачу
Если у вас признаки или симптомы ТГВ, обратитесь к врачу.
При появлении признаков или симптомов тромбоэмболии легочной артерии (ТЭЛА) – опасного для жизни осложнения тромбоза глубоких вен – обратитесь за неотложной медицинской помощью.
Предупреждающие признаки и симптомы тромбоэмболии легочной артерии включают:
- Внезапная одышка
- Боль или дискомфорт в груди, которые усиливаются при глубоком вдохе или кашле.
- Ощущение головокружения или головокружения или обморока
- Учащенный пульс
- Учащенное дыхание
- Кашель с кровью
Подозреваете тромбоз глубоких вен? Обратитесь к профессионалам.
Причины
Все, что препятствует нормальному течению или свертыванию крови, может вызвать образование тромбов.
Основными причинами ТГВ являются: повреждение вены в результате хирургического вмешательства или травмы, а также в связи воспалением от инфекции или травмы.
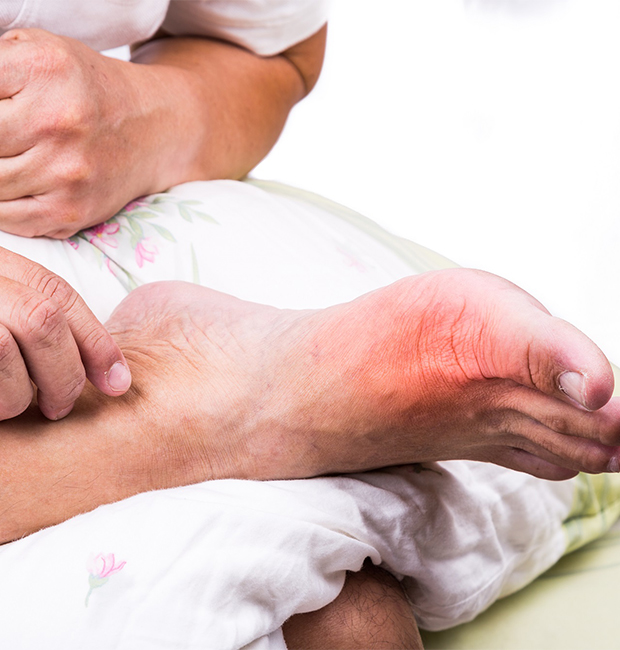
Подагра – это болезнь, связанная с нарушением обмена веществ, при которой ураты (соли мочевой кислоты) накапливаются в суставах. Подагру еще во времена Гиппократа называли «болезнью королей», так как неумеренность в еде и спиртном могли позволить себе только знатные люди.
array(6) < ["ID"]=>string(5) "29154" ["WIDTH"]=> int(620) ["HEIGHT"]=> int(650) ["SRC"]=> string(74) "/upload/sprint.editor/355/img-1653227876-8784-164-podagra-i-genetika-1.jpg" ["ORIGIN_SRC"]=> string(74) "/upload/sprint.editor/355/img-1653227876-8784-164-podagra-i-genetika-1.jpg" ["DESCRIPTION"]=> string(0) "" >
По статистике, в России подагрой болеет каждый 3 человек из 1000. Чаще всего этому заболеванию подвержены мужчины, достигшие 40 лет. Женщины тоже болеют подагрой, но, как правило, после менопаузы. По сути, подагра является одной из разновидностей патологий костно-суставной системы, причиной которой является отложение солей.
Заболевание влияет на все суставы, начиная от суставов пальцев рук до суставов пальцев ног.
Основной причиной возникновения подагры является злоупотребление либо едой (мясом, копченостями, субпродуктами (печенью, почками), бобами, рыбно-соленой пищей, фасолью, шоколадом), либо спиртными напитками. Причиной могут также являться:
- Отягощённая наследственность;
- Характер питания;
- Повышение уровня мочевой кислоты в крови.
К группе риска относятся люди, имеющие:
Заболевание желудочно-кишечного тракта
Люди с малоподвижным образом жизни
Во время течения заболевания происходит накапливание производных мочевой кислоты (кристаллы уратов) в суставах, тканях, органах и других системах организма. Нарушение целостности сустава (частичное или полное разрушение) происходит из-за того, что урат кристаллизуется и откладывается в виде мелких частичек.
Большое содержание мочевой кислоты в организме человека происходит по нескольким причинам:
- Абсолютно здоровые почки не выводят огромное количество мочевой кислоты;
- Мочевая кислота выбрасывается в нормальном количестве, но почки не могут её вывести из организма.
В Юсуповской больнице оказывают современную и эффективную медицинскую помощь пациентам со всеми ревматическими болезнями, в том числе и пациентам с подагрой. В больнице работают квалифицированные ревматологи с многолетним опытом клинической работы. В Юсуповской больнице проводят качественную лабораторную диагностику и инновационные инструментальные методы исследования (ультразвуковая диагностика, магнитно-резонансная томография, компьютерная томография и прочие), которые позволяют распознать развитие ревматических заболевания на ранних стадиях.
array(6) < ["ID"]=>string(5) "29155" ["WIDTH"]=> int(1110) ["HEIGHT"]=> int(737) ["SRC"]=> string(62) "/upload/sprint.editor/08b/img-1653228004-5651-300-dsc-5751.jpg" ["ORIGIN_SRC"]=> string(62) "/upload/sprint.editor/08b/img-1653228004-5651-300-dsc-5751.jpg" ["DESCRIPTION"]=> string(0) "" >
Что такое подагра у мужчин на ногах?
Подагра, как правило, имеет хроническое течение, поэтому полностью излечить её практически невозможно. Данное заболевание проявляется чаще на ногах. У мужчин подагра характеризуется следующими симптомами:
- Острая боль в суставах, усиливающаяся в утреннее время;
- Покраснение и отечность первого пальца;
- Скованность в конечностях;
- Ограничение подвижности;
- Подъем артериального давления;
- Повышение температуры тела;
- Чувство жара;
- Потеря аппетита;
- Частая смена настроения.
array(6) < ["ID"]=>string(5) "29156" ["WIDTH"]=> int(1024) ["HEIGHT"]=> int(642) ["SRC"]=> string(86) "/upload/sprint.editor/c8b/img-1653228036-6491-840-c951616eaba0dad11d051ca79e3a3b53.jpg" ["ORIGIN_SRC"]=> string(86) "/upload/sprint.editor/c8b/img-1653228036-6491-840-c951616eaba0dad11d051ca79e3a3b53.jpg" ["DESCRIPTION"]=> string(0) "" >
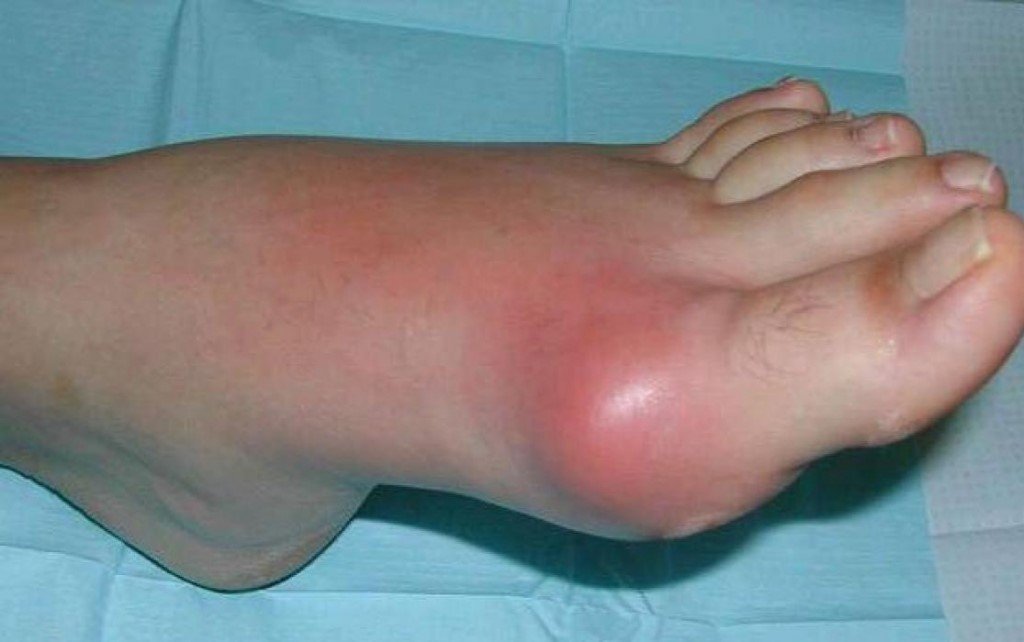
Помимо того, что больных беспокоит сильнейшая боль, во время приступа сустав начинает распухать, краснеть, кожа в этой области становится ярко-красной или багряной, теплой или горячей на ощупь. Даже незначительное прикосновение к воспаленному месту или минимальное движение в суставе причиняют невыносимую боль. После нескольких дней мучительной боли (3-4 дня) симптомы резко прекращаются, будто ничего и не было.
Однако спустя определенное количество времени боль также внезапно возобновляется. Причем, если в начале интервалы между приступами были достаточно длительными (от одного месяца до года), а сами атаки подагрического артрита непродолжительные, то со временем клиническая картина меняется в худшую сторону. Атаки становятся более длительными, а интервалы между ними более короткими.
В конце концов, наступает такой момент, когда боль в суставах имеет постоянный характер, а светлые промежутки между приступами практически исчезают. Данное состояние носит название «подагрический статус», или хронический подагрический артрит. При хроническом подагрическом артрите наступает разрушение суставного хряща, а в рядом расположенных костях образуются специфические дефекты — «пробойники», представляющие собой полость, заполненную микрокристаллами урата натрия.

array(6) < ["ID"]=>string(5) "29157" ["WIDTH"]=> int(300) ["HEIGHT"]=> int(289) ["SRC"]=> string(86) "/upload/sprint.editor/c47/img-1653228123-8194-474-8d257c9f016d4951efb7ba4865ec874f.jpg" ["ORIGIN_SRC"]=> string(86) "/upload/sprint.editor/c47/img-1653228123-8194-474-8d257c9f016d4951efb7ba4865ec874f.jpg" ["DESCRIPTION"]=> string(0) "" >
На фото симптом «пробойника» на кости первого пальца ноги
Кристаллы урата натрия могут также накапливаться под кожей, образовывая белесоватые твердые узелки (тофусы), которые заполнены кашицеобразной массой. Такие тофусы часто образуются вокруг пораженного сустава.
Фото: тофусы вокруг суставов пальцев ног
В особенно запущенных ситуациях подагра может дать осложнения на почки, так как в них тоже могут откладываться ураты, что приводит к мочекаменной болезни, а иногда и к пиелонефриту (воспалению почек).
У мужчин подагра встречается гораздо чаще и в более раннем возрасте, по сравнению с женщинами. Мужская половина человечества подвержена этой патологии уже к 40 годам.
Что такое подагра у женщин на ногах?
Под воздействием провоцирующих факторов у женщин нарушаются естественные процессы выделения мочевой кислоты и поступления ее в организм, уровень мочевины в крови при этом значительно повышается. Это объясняется недостаточной выработкой эстрогенов, которая в женском организме начинается в период менопаузы. Поэтому подагрой чаще всего болеют женщины после 50 лет при остром дефиците полового гормона и патологиях эндокринной системы. Основными симптомами являются:
- Образование тофусов (накопление уратов в суставных тканях);
- Нефролитиаз (скопление мочевины в почках с последующим образованием конкрементов);
- Подагрическая (уратная) нефропатия.
Остались вопросы? Мы вам перезвоним
Мы с радостью проконсультируем вас и ответим на все интересующие вопросы.
Как вылечить подагру на ногах в Москве?
Чем лечить подагру на ногах знают врачи-ревматологи Юсуповской больницы. В борьбе с острыми воспалениями суставов врачи Юсуповской больницы применяют сразу несколько фармакологических групп:
- Нестероидные противовоспалительные средства (такие как Ибупрофен, Индометацин, Диклофенак);
- Урикозурические препараты (с целью снижения содержания мочевой кислоты) - Антуран, Бутадион, Кетазон;
- Кортикостероиды (Преднизолон, Дексаметазон, Триамцинолон).
Уколы при подагре на ногах используются для купирования болевого синдрома. Выбор препарата при этом зависит от состояния здоровья пациента и особенности болевого порога человека, который определяет непосредственно врач.
В качестве вспомогательной терапии подагры ревматологи рекомендуют ежедневно на ночь наносить йодную сетку на пораженные участки. Таким образом можно уменьшить очаги воспаления, ускорить процесс ремиссии и ослабить приступ боли. Для усиления эффекта необходимо в йод добавить аспирин, и готовым составом регулярно смазывать пораженные суставы.
В Юсуповской больнице активно применяются физиотерапевтические методы лечения, которые эффективно снимают воспаление, сокращают число атак, предотвращают застойные явления уратов натрия и восстанавливают пораженные ткани суставов. С этой целью в больнице имеется:
- Электрофорез;
- Фонофорез;
- Ультрафонофорез;
- Тепловые процедуры;
- Магнитотерапия;
- Амплипульс;
- Ультразвук.
Врачи Юсуповской больницы подберут индивидуальную программу правильного питания, которая будет исключать продукты, провоцирующие возникновение подагрического приступа. Ревматологи больницы распишут лечебную физкультуру с целью возобновления прежней подвижности суставов, нормализации кровообращения и обменных процессов в организме, а также укрепления мышечного аппарата пациента.
Если у Вас подагра большого пальца ноги и Вы нуждаетесь в лечении, обращайтесь за помощью к специалистам Юсуповской больницы. Врачи проведут полное обследование, которое будет включать в себя:
Общий анализ крови
Общий анализ мочи
Анализ крови на мочевую кислоту
Исследование внутрисуставной жидкости (синовиальной)
Анализ крови на печеночные и почечные пробы, триглицериды, холестерин
Рентген-диагностика воспаленных суставов
Ревматологи Юсуповской больницы на протяжении многих лет успешно занимаются лечением подагры на ногах у жителей России. В больнице имеется современное оборудование и вежливый медперсонал, который обеспечит комфортное пребывание в стационаре. Записаться на прием и консультацию можно по телефону.
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Ревматология. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг..
- Багирова, Г. Г. Избранные лекции по ревматологии / Г.Г. Багирова. - М.: Медицина, 2011. - 256 c.
- Сигидин, Я. А. Биологическая терапия в ревматологии / Я.А. Сигидин, Г.В. Лукина. - М.: Практическая медицина, 2015. - 304 c.
Профильные специалисты
Заведующая терапевтическим отделением. Врач-терапевт, кардиолог, онколог.
array(6) < ["ID"]=>string(5) "29604" ["WIDTH"]=> int(620) ["HEIGHT"]=> int(610) ["SRC"]=> string(74) "/upload/sprint.editor/d7a/img-1656005275-3739-939-uhod-za-pozhilymi-s-.jpg" ["ORIGIN_SRC"]=> string(74) "/upload/sprint.editor/d7a/img-1656005275-3739-939-uhod-za-pozhilymi-s-.jpg" ["DESCRIPTION"]=> string(0) "" >
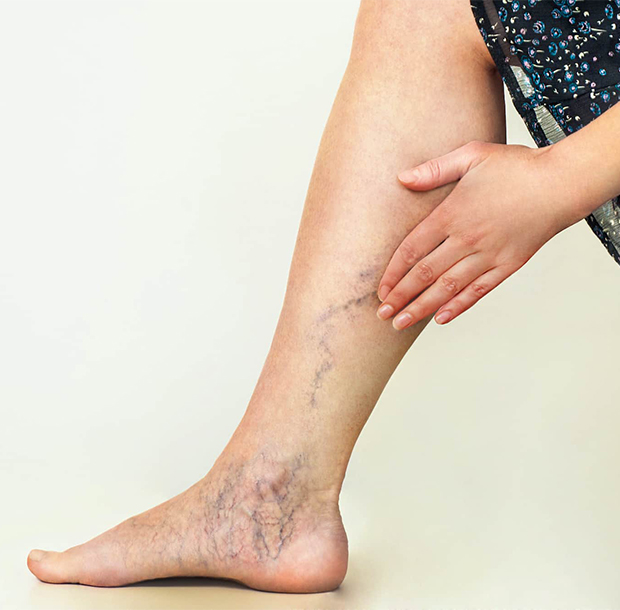
«Что делать, если появилась резкая боль в ноге в ногах, вздулись вены?» – часто спрашивают люди на форумах. Примите таблетку аспирина, наложите компрессионную повязку эластическим бинтом, придайте нижней конечности возвышенное положение и звоните по номеру телефона контакт центра Юсуповской больницы. Врачи отделения флебологии при острой боли в венах на ногах консультируют пациентов круглосуточно 7 дней в неделю. Если у больного появилась пульсирующая боль в вене на ноге, флебологи немедленно проводят ультразвуковое исследование, определяют с помощью современных лабораторных исследований состояние свёртывающей и против свёртывающей системы крови.
Если у пациента очень сильно болят вены на ногах, флебологи назначают неспецифические противовоспалительные препараты, обладающие выраженным анальгезирующим эффектом. Проводится местная терапия мазями и гелями, в состав которых входят венотоники, антикоагулянты, неспецифические противовоспалительные средства. Каждому пациенту индивидуально подбирают схему лечения в зависимости от того, насколько сильно болят и тянут вены на ногах.
После уменьшения болевого синдрома врачи отделения флебологии решают вопрос о необходимости выполнения оперативного вмешательства. Флебологи Юсуповской больницы в совершенстве владеют всеми известными сегодня методиками оперативных вмешательств по поводу варикозной болезни нижних конечностей. Если резкая боль в вене на ноге возникла по причине острого венозного тромбоза, флебологи проводят тромболизисную терапию, а при наличии показаний – удаление тромба из вены хирургическим путём. Дифференцированный подход к лечению каждого пациента позволяет флебологам Юсуповской больницы быстро эффективно купировать острую боль в вене на ноге.
Как и почему болят вены на ногах
Причины боли в венах на ногах могут быть разными:
- Варикозная болезнь нижних конечностей;
- Тромбофлебит;
- Венозный тромбоз.
Болят вены на ступнях ног сверху у людей, которые носят неудобную обувь. Вена на ноге болит как синяк, если нарушена целостность её стенки. У пациентов, чьи нижние конечности подвергаются неадекватным физическим нагрузкам, болят вены на ногах под коленкой.
Как болят вены на ногах? Симптомы хронического заболевания вен зависят от вида болезни и стадии патологического процесса. В начальной стадии варикозной болезни пациенты предъявляют жалобы на тупую боль в ногах, которая появляется к концу дня. При наличии острого тромбоза глубоких вен появляется острая боль в голени, которая усиливается при тыльном сгибании стопы или сдавлении голени в переднезаднем направлении. У пациентов, страдающих тромбофлебитом поверхностных вен нижних конечностей, появляется боль по ходу воспалённой, наряжённой, плотной на ощупь вены. При наличии трофической язвы боль в области кожного дефекта беспокоит постоянно.
Обследование пациентов с болью в венах ноги
При обследовании пациентов, у которых болит нога в области вены, флебологи обращают внимание на локализацию боли, цвет кожи над веной. Если на ноге появилась вена и болит, проводят ультразвуковое сканирование. Врачи используют 1,2 или 3 режима исследования. Основным является В-режим. Дополнительно используют цветовое кодирование потока крови или импульсно-волновой допплер, а также их сочетание. Метод позволяет одновременно осмотреть вену на ноге, которая болит, определять направление кровотока и его параметры. Пациентам, у которых болят и тянут вены на ногах, обязательно проводят исследование поверхностных и глубоких вен обеих нижних конечностей.
В Юсуповской больнице врачи для ультразвукового сканировании используют аппараты, которые оснащены линейными датчиками частотой 5 МГц и более ведущих мировых производителей. Для сканирования глубоких вен, особенно у полных пациентов, применяют конвексные датчики с меньшей частотой излучения (от 3,5 до 5,0 МГц).
Ультразвуковая допплерография позволяет получить звуковую информацию, по которой врачи судят о наличии или отсутствии кровотока по магистральным венам. По изменению звуковых сигналов при проведении функциональных тестов обнаруживают рефлюкс (обратный сброс) крови. Во время рентгеноконтрастной флебография флеболог проводит осмотр глубоких и поверхностны вен. Он получает исчерпывающую информацию о морфологических изменениях венозной системы. Этот метод исследования применяют при планировании операции у пациентов с закупоркой или недоразвитием вен. Флебологи Юсуповской больницы используют методику чрезбедренной восходящей флебографии.
Радионуклидная флебография позволяет получить данные о характере и направлении кровотока по глубоким, поверхностным и перфорантным венам в условиях, которые максимально приближены к физиологическим. Исследование проводится в положении пациента стоя при имитации ходьбы. Радиофлебография позволяет провести интегративную оценку кровотока во всей системе одновременно.
Внутрисосудистое ультразвуковое исследование проводят для определения формы и протяжённости суженного сегмента вены при нарушении её проходимости после тромбоза или сдавлении венозного сосуда извне. Инфракрасную термографию, компьютерное тепловидение, радиотермометрию используют в качестве дополнительного метода исследования пациентов, у которых причиной боли в венах на ногах является хроническая венозная недостаточность. С помощью этого метода проводят наблюдение за динамикой воспалительного процесса в тканях, а также оценку эффективности лечебных мероприятий.

array(6) < ["ID"]=>string(5) "29606" ["WIDTH"]=> int(1024) ["HEIGHT"]=> int(682) ["SRC"]=> string(86) "/upload/sprint.editor/90d/img-1656005399-5987-994-3790dba87aa45bcc53324933c23f6cac.jpg" ["ORIGIN_SRC"]=> string(86) "/upload/sprint.editor/90d/img-1656005399-5987-994-3790dba87aa45bcc53324933c23f6cac.jpg" ["DESCRIPTION"]=> string(0) "" >
Как лечить боль в венах ног
Если пациент предъявляет жалобы на боль в венах на ногах, и определяются другие симптомы варикозной болезни нижней конечности, флебологи проводят комплексную терапию, направленную на устранение болевого синдрома, предотвращение осложнений, улучшение качества жизни больных. Для достижения данных результатов врачи отделения флебологи решают следующие задачи:
- Лечение нарушений гемодинамики;
- Улучшение микроциркуляции;
- Устранение косметического дефекта.
Существуют консервативный, хирургический, флебосклерозирующий методы лечения варикозной болезни нижних конечностей, когда сильно болят вены на ногах. Что делать, если вены в ногах начали болеть внезапно? Если вспухла вена на ноге и болит, необходимо принять внутрь таблетку ацетилсалициловой кислоты, наложить на вену повязку с гепарином, троксевазином или нестероидным противовоспалительным препаратом, и обратиться к флебологу Юсуповской больницы.
Основой лечебных мероприятий при варикозной болезни является эластическая компрессия. Сегодня используют эластичные бинты и медицинский трикотаж. Медицинский трикотаж делится на 3 класса компрессии. Пациентам, которых беспокоит боль в венах на ногах, лечение проводят с использованием трикотажа второго класса компрессии. При помощи эластичного бинта накладывают повязки и бандажи. В аптечной сети имеются бинты короткой, средней и длинной растяжимости. Если болит вена на икре ноги – что делать? Используйте бинты средней растяжимости, примите горизонтальное положение, положите ногу на подушку.
Для лечения пациентов с болью в венах ног флебологи назначают следующие системные препараты:
- Флеботоники;
- Антиагреганты;
- Периферические дилятаторы;
- Нестероидные противовоспалительные средства;
- Энзимы;
- Препараты метаболического действия;
- Препараты на основе простагландина Е.
Местно применяют мази и гели на основе гепарина, веноактивных препаратов, нестероидных противовоспалительных средств, кортикостероидные мази. Из препаратов системного действия в настоящее время наиболее широко применяют препарат микроионизированного диосмина (детралекс). После его приёма уменьшается выраженность тяжести и боли в венах ног, судорог в икроножных мышцах, отёков. Если болят и тянут подкожные вены на ногах, проводят их склерозирование. В других случаях флебологи Юсуповской больницы предлагают пациентам выполнить минифлебэктомию, внутрисосудистую лазерную или радиочастотную облитерацию.
Если болят внутренние вены на ногах – что делать? Причиной боли в голени может быть тромбоз глубоких вен. В этом случае флебологи проводят комплексную терапию, которая направлена на прекращение роста и распространения тромба, предотвращение тромбоэмболии легочной артерии, восстановление проходимости просвета венозного сосуда. Прекращения роста и распространения тромба достигают благодаря антикоагулянтной терапии. Она подразумевает последовательное применение прямых (гепарин) и непрямых (фенилин, аценокумарол) антикоагулянтов. В настоящее время для антикоагулянтной терапии тромбоза глубоких вен широко используют.
array(6) < ["ID"]=>string(5) "29607" ["WIDTH"]=> int(1200) ["HEIGHT"]=> int(800) ["SRC"]=> string(70) "/upload/sprint.editor/ec3/img-1656005475-9682-985-istock-901669282.jpg" ["ORIGIN_SRC"]=> string(70) "/upload/sprint.editor/ec3/img-1656005475-9682-985-istock-901669282.jpg" ["DESCRIPTION"]=> string(0) "" >
Наряду с антикоагулянтами в терапии боли при тромбозе глубоких вен нижних конечностей используют гемореологически активные препараты (реополиглюкин, производные никотиновой кислоты и пентоксифиллина), а также неспецифические противовоспалительные средства внутримышечно или через прямую кишку (в свечах). Для профилактики тромбоэмболии легочной артерии при наличии эмболоопасных (флотирующих) тромбов применяют различные хирургические методы:
Узловатая эритема (код по МКБ-10: L52) является достаточно распространенным заболеванием, которым чаще всего страдают беременные женщины. Для данной патологии характерно образование в области бедер, на передней поверхности голеней и на ягодицах узелков среднего размера, диаметром от одного до трех сантиметров. Как правило, появление этих узелков симметрично – они появляются как на правой, так и на левой ноге. При надавливании на узелки у больного возникают болевые ощущения. Отмечается истончение, уплотнение, блеск кожи над ними.
Узловатая эритема возникает не только у беременных женщин, но и у лиц, использующих средства гормональной контрацепции либо страдающих туберкулезом и заболеваниями, вызванными внедрением стрептококковой флоры.
Причины возникновения
Точные причины развития узловатой эритемы на сегодняшний день досконально не изучены. Однако известно, что возникновение данного заболевания может провоцироваться следующими факторами:
- наследственной предрасположенностью;
- инфекционными заболеваниями различного происхождения;
- саркоидозом;
- применением лекарственных препаратов, относящихся к разным группам: бромидов, оральных контрацептивов, сульфаниламидных средств;
- болезнью Крона;
- аллергическими реакциями и общей интоксикацией организма;
- язвенным колитом.
Важная роль в клинике узловатой эритемы отводится состоянию кровеносных сосудов нижних конечностей. Вероятность возникновения рецидива эритемы значительно повышается у больных, страдающих тромбофлебитом и варикозной болезнью.
Ввиду повышения нагрузок на сосуды нижних конечностей во время беременности, в этот период жизни женщины риск развития узловатой эритемы также считается повышенным.
Однако известны случаи, когда узловатая эритема возникала при отсутствии видимых причин. По мнению врачей, это может происходить вследствие аллергической реакции, развитие которой вызвал невыясненный аллерген.
Виды заболевания, симптомы
Клиническая картина узловатой эритемы зависит от ее формы, которая может быть острой или хронической.
Острая эритема на начальной стадии проявляется следующими симптомами:
- появлением лихорадочного состояния;
- повышением температуры тела;
- головными болями;
- отеками ног;
- образованием на нижних конечностях узелков ярко-красного цвета.
В тоже время у больных отмечается увеличение паховых лимфоузлов, сопровождающееся появлением болевых ощущений при ходьбе либо при повышенных нагрузках на ноги.
Через две-три недели наблюдается постепенная регрессия узелков, они меняют цвет: от багрово-синюшного к зеленоватому, затем желтоватому (как при рассасывающейся гематоме).
Узелки эритемы могут локализоваться на разной глубине под кожей, затрагивая средние и глубокие слои дермального слоя, а также подкожно-жировую клетчатку – в этих случаях может быть диагностирован аллергический васкулит. Увеличение размеров узлов происходит в течение нескольких часов, затем, как правило, происходит остановка их роста.
Хроническая форма узловатой эритемы называется узловатым ангиитом. Возникновение данной патологии чаще всего наблюдается у пациентов женского пола, пожилого возраста, страдающих сопутствующими заболеваниями, вызванными рецидивами хронических инфекционных процессов.
Обострение второй волны узловатой эритемы (рецидив воспалительного процесса) отмечается в осенние или весенние месяцы – климатический переходный период.
Под кожей в области голени происходит образование плотных болезненных уплотнений синюшного оттенка, величиной с грецкий орех. Локализация дерматологических проявлений наблюдается чаще всего на голенях вдоль крупных сосудов, однако в некоторых случаях они могут располагаться и в области бедер. На ногах образуются сильные отеки, у больного возникают сложности с ходьбой.
Характерным признаком при подострой форме заболевания, которая называется мигрирующим гиподермитом Вилановы-Пиньоля, является острое начало воспалительного процесса и появление на ногах нескольких одиночных узелков, расположенных в подкожной жировой клетчатке.
Через некоторое время происходит уплощение узлов, образование плоских образований с различной структурой. Диаметр поверхности инфильтрата может достигать до 20 сантиметров. У пятен отсутствуют четкие границы, интенсивность воспаления поверхности кожи возрастает ближе к центру.
Подобная форма дерматологического образования характерна только для взрослых людей Длительность заболевания может составлять более шести месяцев, после чего на поверхности кожи остаются пигментные пятна, которые постепенно отшелушиваются. Следы от образований не остаются.
Мигрирующая узловатая эритема характеризуется формированием ассиметричных узелковых образований на голенях и стопах. При пальпации чаще всего выявляется болезненность этих высыпаний. На начальной стадии появляется небольшое количество уплотненных образований, в последствии мигрирующих по периферии, что сопровождается повышением температуры тела. Довольно часто возникают рецидивы, особенно при отсутствии своевременного лечения основной инфекции.
В случае повторного развития заболевания больному требуется проведение тщательного обследования дыхательной системы с выполнением развернутой рентгенографии легких.
Нередко подобный дерматологический процесс возникает у больных с саркоидными патологиями, для которых характерна локализация узелковых образований в легких.
Рентгенологическое обследование проводится с целью исключения злокачественного процесса, поражающего паратрахеальные лимфатические узлы, что предоставляет врачу возможность подбора соответствующей терапевтической схемы.
Диагностика
При постановке предварительного диагноза «узловатая эритема» врачи Юсуповской больницы учитывают жалобы пациента, данные анамнеза, результаты объективного обследования. Для его подтверждения или опровержения назначается проведение дополнительных инструментальных и лабораторных исследований:
- клинического анализа крови - для определения признаков воспалительного процесса;
- анализа крови на ревмопробы – для выявления ревматоидного фактора;
- бакпосева из носоглотки – для обнаружения стрептококковой инфекции;
- туберкулин диагностики – при подозрениях на туберкулез;
- бакпосева кала – при наличии подозрений на иерсиниоз;
- биопсии узловых образований и последующего микроскопического исследования биоматериала;
- риноскопии и фарингоскопии – для выявления хронических очагов инфекции;
- рентгенографии органов грудной клетки;
- компьютерной томографии органов грудной клетки;
- ультразвукового исследования вен и реовазографии нижних конечностей, позволяющие определить их проходимость и степень тяжести воспалительного процесса;
- консультаций врачей смежных специальностей – инфекционистов, оториноларингологов, пульмонологов, флебологов и др.
Схема диагностики подбирается высококвалифицированными специалистами Юсуповской больницы индивидуально для каждого пациента, при этом они учитывают клиническую картину заболевания и другие важные данные.

Лечение, отзывы
Основной целью лечения является устранение выявленного заболевания, которое вызвало развитие данного неспецифического иммуновоспалительного синдрома.
Для лечения основного заболевания инфекционной этиологии назначается применение антибактериальных, противогрибковых и противовирусных средств.
Первичная узловатая эритема требует лечения с использованием лекарственных препаратов следующих групп:
- нестероидных противовоспалительных средств (Мовалиса, Нимесулида, Целекоксиба, Диклофенака);
- кортикостероидов (Преднизолона, Метилпреднизолона) – применяются при отсутствии достаточной эффективности НПВС;
- аминохинолиновых препаратов (Делагила, Плаквенила) – назначаются пациентам с часто рецидивирующими и затяжными формами заболевания;
- антигистаминных препаратов (Супрастина, Лоратадина, Цетиризина).
Для быстрейшего регресса симптомов болезни могут использоваться и экстракорпоральные методы – плазмаферез, гемосорбция и лазерное облучение крови.
Кроме того, эффективно проведение местного лечения: на кожу можно наносить противовоспалительные, в частности – гормональные мази, а также компрессы на основе димексида.
Положительные результаты в лечении узловатой эритемы достигаются также при использовании физиотерапевтических методов: магнито- и лазеротерапии, ультрафиолетового облучения в эритемных дозах, фонофореза с гидрокортизоном на пораженные зоны.
Лечение узловатой эритемы в домашних условиях грозит серьезными негативными последствиями, так как у применяемых препаратов имеются побочные эффекты, которые могут нанести существенный урон здоровью больного.
Последствия и прогноз
Сама по себе узловатая эритема не представляет опасности, однако данное заболевание чаще всего сопутствует всевозможным другим серьезным патологиям.
Довольно часто узловатая эритема возникает еще до первых проявлений основного заболевания.
Благодаря своевременному обращению за медицинской помощью к специалисту и комплексному обследованию фоновые заболевания, которые провоцируют развитие узловатой эритемы, выявляются на самых начальных стадиях, что обеспечивает раннее начало терапии и предотвращение развития различных осложнений.
Чаще всего прогноз при узловатой эритеме является благоприятным. В некоторых случаях заболевание может рецидивировать, однако это не представляет угрозы для жизни больного.
Диагностика и лечение узловатой эритемы предлагается в клинике терапии Юсуповской больницы. Ультрасовременное высокотехнологичное оборудование клиники обеспечивает максимально точные результаты диагностики, благодаря которым специалисты Юсуповской больницы имеют возможность подобрать наиболее эффективную схему лечения индивидуально для каждого пациента. Медикаментозная терапия узловатой терапии проводится с применением новейших лекарственных препаратов последнего поколения, обладающих минимальным количеством побочных действий, а также использованием современных методов физиотерапии, которые способствуют быстрейшему выздоровлению больных.
Читайте также:

