Красные пятна на лице при менопаузе
Обновлено: 23.04.2024

В жизни каждой женщины наступает второй «переходный » возраст – климактерий. Это важный отрезок между репродуктивным периодом и полным подавлением функции яичников. Переход к менопаузе начинается примерно в 45-47 лет и длится от 2 до 10 лет. Эстрогены являются исключительно важными гормонами для кожи. Рецепторы к женским половым гормонам имеются у кератиноцитов, меланоцитов, фибробластов и других клеток кожи. Резкое снижение уровня циркулирующих гормонов при менопаузе неизбежно сказывается на активности гормонозависимых клеток. Возрастные изменения кожи вследствие гормональной перестройки и дефицита эстрогенов и прогестерона у женщин в период менопаузы называют менопаузальным или биологическим старением кожи.
Какие же эстетические проблемы беспокоят женщин в этот период
Формирование и углубление статических морщин
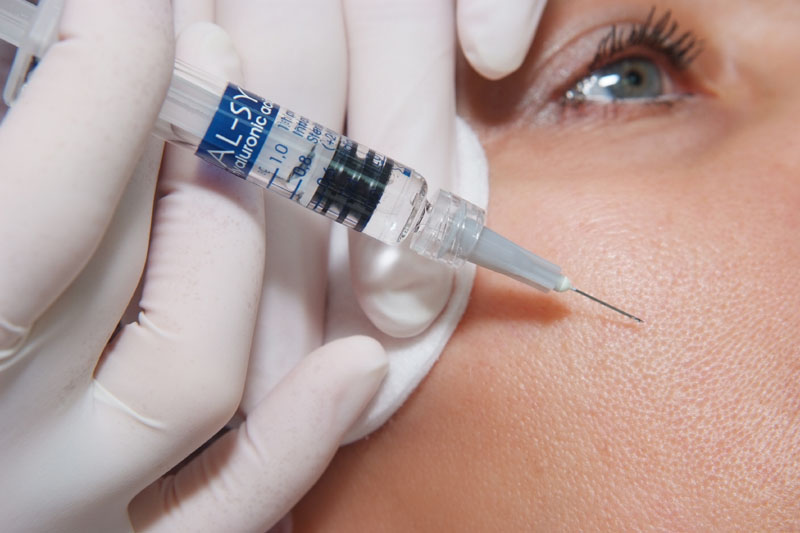
При менопаузальном старении выраженные изменения происходят в дерме, где наблюдается снижение количества фибробластов и уменьшение их функциональной активности, снижение концентрации гликозаминогликанов (гиалуроновой кислоты и др.). Дистрофическим изменениям подвергаются коллагеновые волокна, они становятся более плотными и грубыми. Снижение эластичности коллагеновых волокон и способности их к набуханию являются причиной стойкого отпечатывания подушки на лице после сна. Инъекционное введение гиалуроновой кислоты, полученное биотехнологическим путем, показано всем пациентам со сниженным тургором кожи. Хорошо зарекомендовали себя следующие препараты для биоревитализации: Ial-System, Viscoderm, Achyal, Surglift plus, Teosyal MesoExpert. Весной 2010 года появился новый инъекционный препарат, предназначенный для омоложения кожи после 40-45 лет Meso-Wharton P 199 (Мезовартон ). Механизм его действия связан с активацией пролиферации собственных стволовых клеток кожи и восстановлением межклеточного матрикса. После курса процедур заметно разглаживается рельеф кожи, подтягивается овал лица, повышается уровень гидратации. Препарат Meso-Wharton P 199 незаменим в восстановительном периоде после лазерного омоложения лица и срединных пилингов у женщин в менопаузе. Из мезотерапевтических препаратов заслуживает внимания препарат Dermaheal HSR — омолаживающий коктейль с 1% гиалуроновой кислотой, содержащий EGF (эпидермальный фактор роста), IGF-1 (инсулиноподобный фактор роста), b-FGF (бета — фактор роста фибробластов), TRX (Тиоредоксин ), медный трипептид-1, 14 витаминов, 24 аминокислоты и минералы. Курс составляет от 4 до 8 процедур 1 раз в 2 недели. Видимый эффект наступает на 6-7 день после процедуры. После курса процедур качество кожи значительно улучшается.
Для заполнения статических морщин широко применяется контурная пластика на основе стабилизированной гиалуроновой кислоты. Коммерческие названия препаратов: Restylane, Juvederm, Surgiderm (Сурджидерм , Суржидерм), Teosyal, Belotero. Они безопасны и насчитывают огромное количество положительных отзывов во всем мире.
Деформация овала лица
Гравитационный птоз – выраженное провисание кожи под действием силы тяжести – формируется в результате инволюционных изменений подлежащих структур (фасций , мышц, связок). RF лифтинг или термолифтинг на аппарате Reaction является процедурой №1 в коррекции деформации овала лица. Процедура неинвазивна и практически безболезненная, хорошо переносится, реабилитационный период не требуется. Эффективность процедуры зависит от выбранных параметров, которые подбираются строго индивидуально врачом на консультации.
Повышенная чувствительность кожи
Нередко пациентов беспокоят сухость и стянутость кожи, мелкопластинчатое шелушение, повышенная чувствительность к холоду, моющим средствам, косметическим препаратам. При незначительной травматизации появляются ранки, которые долго заживают. Это связано со снижением защитных свойств кожи (изменение липидного барьера эпидермиса и комплекса натурального увлажняющего фактора), а также с усилением синтеза провоспалительных цитокинов, которые играют важную роль в развитие некоторых дерматитов. Следствием старения иммунной системы кожи становится низкая устойчивость к инфекционным агентам, особенно вирусам и грибам. Важным элементом ухода за чувствительной кожей является корнеотерапия – восстановление полноценного рогового слоя кожи. С этой целью используют препараты дерматологической линии КоКо (Германия ). Система индивидуальных рецептур позволяет составлять большое количество композиций не только для полноценного ухода за чувствительной кожей, но и для коррекции возрастных изменений кожи при менопаузальном старении.
Сальный блеск, расширенные поры, воспалительные элементы в Т-зоне – типичная картина акне позднего типа у женщин в пременопаузе. На фоне постепенного снижения уровня эстрогенов, которые обладают антиандрогенной активностью, происходит формирование относительной гиперандрогении и, как следствие, усиление активности сальных желез. Изменение состава кожного сала и темпов его продукции предрасполагает к развитию себореи. Тактика ведения пациентов с акне в период менопаузы практически не отличается от традиционной терапии. Хорошие результаты получены при использовании фотоомоложение в лечении позднего акне на аппарате Ellipse Multi Flex. В основе лежит принцип избирательного поглощения света хромофорами с их последующим нагреванием и разрушением. Хромофорамы при лечении акне являются порфирины пиогенных бактерий и меланин. При поглощении энергии света происходит санирование кожи, купирование острых и хронических воспалительных процессов, устранение поствоспалительной гиперпигментации. Курс фототерапии акне составляет 3-6 процедур с интервалом 1-2 недели.
Состояние кожи значительно улучшается при назначении заместительной гормональной терапии гинекологом.
Рост волос на лице по мужскому типу (над верхней губой, по овалу лица)
Это связано также с развитием относительной гиперандрогенией в период пременопаузы. Пушковые волосы над верхней губой становятся пигментированными. Для удаления нежелательных волос с успехом используют фотоэпиляцию на аппарате Ellipse Multi Flex. Механизм основан на фототермальном повреждении основных структурных элементов волосяного фолликула. Интервал между процедурами составляет 3-4 недели, иногда меньше. Электроэпиляция в этой анатомической зоне не показана из-за риска образования рубцов и поствоспалительной гиперпигментации, особенно у женщин с III фототипом. Биоэпиляция воском также не рекомендуется, так как можно спровоцировать усиление роста волос.
Выпадение волос по мужскому типу (формирование залысин на лбу и поредение волос в теменной зоне)
Чаще всего пациентки отмечают в лобно-теменной области следующие симптомы: поредение волос, замещение длинных волос на более короткие, потерю пигмента и истончение волос. Иногда процесс поредения носит диффузный характер, в результате которого стержневой волос переходит в пушковый, волосяной фолликул постепенно атрофируется и волос в конечном итоге выпадает. Все это сочетается с гиперпродукцией кожного сала, что заставляет женщин мыть голову чаще.
Наиболее эффективным методом решения проблем кожи головы и волос является введение препаратов с помощью мезотерапии. Эффективность мезотерапии обусловлена не только фармакологическим действием вводимых препаратов, но и стимуляцией нервных окончаний. Основной курс мезотерапии составляет 6-12 процедур 1 раз в неделю. Комплексный подход позволяет не только остановить выпадение волос, но и восстановить потерянный объем. Наряду с мезотерапией назначаются препараты, нормализующие рост волос, одним из них является Пантовигар. Его запатентованная формула позволяет снабдить клетки волосяного фолликула всеми необходимыми питательными веществами, что обеспечивает выраженное восстановление структуры волос.
Телеангиоэктазии
Расширение вен из-за истончения их стенок сопровождается образованием единичных телеангиоэктазий в области щек, крыльев носа. Методом выбора удаления сосудов является фототерапия сосудистых образований на лице на аппарате Ellipse Multi Flex. Хромофором в данном случае является гемоглобин. Во время процедуры происходит коагуляция сосуда и, в зависимости от глубины залегания и диаметра, сосуд исчезает сразу или изменяет окраску и со временем пропадает.
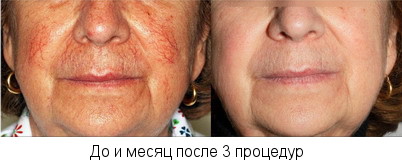
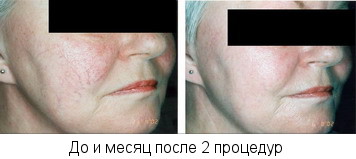
Домашний уход за кожей
Домашний уход за кожей является неотъемлемой частью терапии инволюционных изменений кожи в период менопаузы. Для решения проблемы гормонального старения кожи особый интерес представляют некоторые вещества растительного происхождения — изофлавоны, проявляющие эстрогеноподобные свойства. При накожном применении они проявляют эстрогенподобную активность по отношению к коже, но не оказывают влияния на гормональный статус организма в целом. Также они обладают антиандрогенным действием, блокируя фермент 5-альфа – редуктазу, именно поэтому изофлавоны включаются в состав средств для лечения акне.
Лаборатория Renophase (Франция ) по праву занимает одно из лидирующих мест в современном косметологическом мире и предлагает широкий выбор высококонцентрированных препаратов для домашнего ухода на основе сои и дикого ямса. Препараты удобны в применении, имеют лёгкую текстуру, по составу максимально приближены к профессиональным средствам. Препараты для домашнего ухода подбирает врач косметолог после консультации и диагностики кожи. Минимальный набор включает в себя средство для демакияжа (гель или молочко), крем дневной и ночной, а также крем для кожи вокруг глаз.

Косметологическая линия для домашнего ухода Dermaheal (Ю . Корея) содержит десятки различных типов пептидов, цитокинов, факторов роста, иммунномодуляторов, позволяющих остановить и повернуть назад процессы биологического и физиологического старения кожи. Проникновение активных ингредиентов осуществляется благодаря технологии наноинкапсулирования. При внесении факторов роста в зрелую кожу происходит сокращение морщин за счет активации деления собственных клеток, увеличивается эластичность кожи за счет восстановления синтеза коллагена, эластина, гиалуроновой кислоты и других составляющих внеклеточного мактрикса, нормализуется рН кожи, а также функция сальных желез.
В арсенале современной косметологии есть методы и технологии, позволяющие помочь женщинам «второго переходного возраста» сохранить здоровую и красивую кожу. Сочетание домашнего ухода и профессиональных процедур позволяет добиться отличных результатов в относительно короткие сроки.

Какие проблемы с кожей могут быть вызваны менопаузой?
Женщины готовы к тому, что с возрастом кожа теряет упругость, увядает, появляются морщины.
Многие, предвидя эти проблемы, начинают думать о них заранее: используют антивозрастную косметику, прибегают к различным омолаживающим процедурам, принимают средства с коллагеном и другими полезными для кожи веществами. К сожалению, менопауза становится причиной и других изменений, которые не столь широко известны. Но предупрежден – значит, вооружен. Давайте поговорим, как может измениться состояние кожи во время климакса.
Почему при климаксе возникают проблемы с кожей?
Эстрогены регулируют увлажнение кожи и слизистых, выработку коллагена и гиалуроновой кислоты. Соответственно, когда во время менопаузы уровень эстрогенов падает, кожа хуже увлажняется, теряет упругость и свои защитные функции. В результате она легче травмируется, сильнее реагирует на воздействие различных факторов окружающей среды (солнечный свет, контакт с грубыми или синтетическими тканями, жесткая или чрезмерно хлорированная вода и т.д.), больше подвержена инфекциям, быстрее воспаляется.
Иммунная система, как и все остальные, регулируется гормонами. Когда их соотношение постоянно меняется, иммунная система «не знает», где норма, а где нет. В результате резко возрастает риск аутоиммунных реакций, в том числе и на коже.
Какие проблемы с кожей могут возникать во время климакса?
Во время климакса повышается вероятность неинфекционных кожных заболеваний, особенно если к ним есть предрасположенность.
- Экзема – воспаление сосочкового слоя кожи, проявляется зудящей сыпью с обилием быстролопающихся пузырьков, которые сливаются в мокнущие очаги. Может возникнуть на любой части тела.
- Псориаз – сухие красные пятна, приподнятые над поверхностью кожи.
- Пемфигоид — подкожные плотные пузыри в форме полусфер, которые могут сливаться и вскрываться с образованием глубоких ран. Поражает сгибы локтей и коленей, запястий, слизистые рта.
- Склероатрофический лишай – белые пятна с истонченной и сморщенной кожей в паху и перианальной области.
- Вульводиния и вульвовагинит – покраснение, зуд и жжение, раздражение в области половых губ.
- Кератодермия – нарушение процессов ороговения в коже: появляются уплотненные участки кожи (похожие на корочки после ран) преимущественно на ладонях и ступнях.
Хорошая новость: если не было пищевой аллергии, то менопауза не провоцирует ее появление и связанные с ней кожные проблемы (крапивницу, дерматиты).
Что делать, если появились проблемы с кожей?
Не паникуйте, если вдруг вы обнаружили на коже или слизистых, особенно в области половых органов, непривычные проявления: пузыри, высыпания, покраснения, уплотнения, зуд, изменения цвета и т. п. Все эти кожные проблемы выглядят неприятно, но они не вызваны каким-либо «неправильным» поведением. С вероятностью 99 % это перечисленные выше проблемы, а не заболевания, передающиеся половым путем, вам нечего стесняться и стыдиться.
- Запишитесь на прием к врачу, чем раньше – тем лучше. Если проблемы возникли в области половых органов, вам для начала понадобится консультация гинеколога. Если изменения появились на других участках кожи, отправляйтесь к дерматологу или эндокринологу. Чем раньше начать купировать аутоиммунные проблемы, тем легче будет взять их под контроль и тем меньше неприятностей они доставят.
- Если вы принимаете гормональные средства для устранения приливов и замедления климакса, от них придется отказаться. Доказано, что они усиливают проявления аутоиммунных кожных проблем. Для того, чтобы смягчить симптом менопаузы, желательно перейти на негормональные средства: фитоэстрогены, бета-аланин, витамины группы В. Например, можно попробовать Менсе. Этот комплекс тоже эффективен для борьбы с проявлениями климакса: уменьшает частоту и длительность приливов, снижает уровень тревожности, нормализует сон и аппетит.
- Не экспериментируйте с кремами, мазями и другими наружными средствами. Не стоит прислушиваться и к советам народной медицины. Так можно еще больше ухудшить ситуацию. Используйте средства, которые назначит специалист именно при вашем состоянии. Проблемы с кожей при климаксе носят системный характер, поэтому наружных средств может оказаться недостаточно.
Спокойствие, только спокойствие!
Важно помнить, что перечисленные выше кожные заболевания выглядят неприятно, но не заразны и не опасны для окружающих. При этом понятно, что эти проблемы могут довести женщину до сильного стресса, заставить замкнуться в себе, сузить социальные контакты. Женщина нередко отдаляется даже от своего партнера. Все это – дополнительные факторы развития депрессии или повышенной тревожности, резких эмоциональных вспышек, которых и так достаточно на фоне гормональной перестройки при менопаузе. Поэтому при кожных проблемах нередко назначают не только препараты для кожи, но и натуральные успокаивающие средства: пустырник, 5-гидрокситриптофан или другие.
Не ждите, что проблема решится сама собой, исправляйте ситуацию с помощью специалиста – и ваша жизнь вернется в норму.
Что такое купероз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тюлис Галины Геннадьевны, дерматолога со стажем в 27 лет.
Над статьей доктора Тюлис Галины Геннадьевны работали литературный редактор Маргарита Тихонова , научный редактор Динар Сафин и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Купероз — это заболевание кожи, которое развивается из-за хрупкости капиллярных стенок и локального нарушения кровообращения. Сопровождается нарушением цвета кожи, потерей её эластичности и появлением телеангиэктазий — сосудистых звёздочек или сеточек [1] .
Как правило, купероз не является самостоятельной болезнью. Это симптом, который сопутствует основному заболеванию.
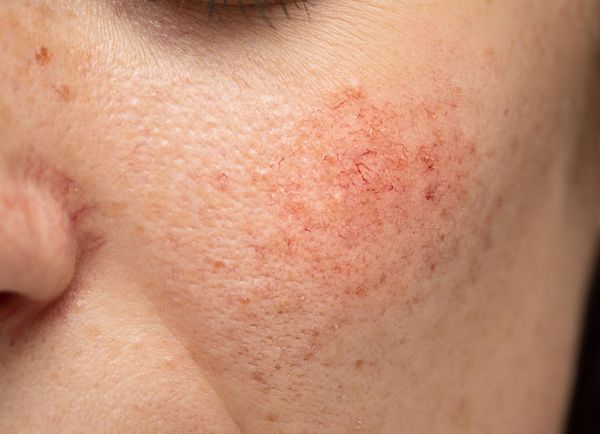
Расширение и ломкость сосудов сосудов происходят по ряду причин. Ими могут быть как внутренние, так и внешние факторы.
Внутренние факторы:
-
— основная причина развития купероза;
- физиологические гормональные изменения — в подростковом возрасте, во время беременности, климакса или при приёме гормональных контрацептивов;
- заболевания яичников, щитовидной и поджелудочной железы;
- заместительная терапия эндокринной патологии [5] ;
- сердечно-сосудистые заболевания ( артериальная гипертензия и атеросклероз );
- заболевания пищеварительной системы (гастрит, дисбактериоз кишечника , болезни печени и поджелудочной железы); и наследственные аутоиммунные заболевания (болезнь Стерджа — Вебера, синдром Луи — Бар, болезнь Рандю — Ослера).
При гормональных нарушениях обособленные частички гормонов вступают во взаимодействие с рецепторными клетками, образуя биологически активные биологические соединения. Эти соединения влияют на стенки сосудов, уменьшают их упругость и эластичность, делая их ломкими.
Во время беременности происходит серьёзная гормональная перестройка организма. Сосуды могут не выдержать такую нагрузку и расшириться. Так как такая перестройка временная, в течение 2-3 месяцев после родов сосуды обычно восстанавливаются. Но из-за развития других заболеваний (например, гипертонии) сужение сосудов после родов может и не произойти.
При наследственных аутоиммунных заболеваниях количество нитевидного белка, придающего упругость и эластичность сосудистым стенкам, уменьшается и сосуды становятся ломкими. Склеродермия сопровождается отторжением соединительной ткани. Это также сказывается на сосудах.
При розацеа поражаются сальные железы, волосяные луковицы и капилляры кожи лица. За счёт стойкого расширения сосудов и прилива крови появляются телеангиэктазии.
Внешние факторы :
- вредные привычки ( курение , злоупотребление алкоголем);
- неправильное питание (употребление большого количества кофе, шоколада, острой и горячей пищи);
- перепады температуры;
- ультрафиолетовое облучение.
Курение влияет на сосуды, разрушая баланс липидов в крови. Липиды — это жиры, которые влияют на обмен веществ у человека. Разрушенные частицы из липидного баланса оседают на сосудистых стенках, закупоривая их просвет. Сердце с возросшей нагрузкой проталкивает кровь по сосудам, в результате в сосудах с венозной и артериальной кровью образуется разное давление, что приводит к расширению капиллярной сети.
Чрезмерное употребление алкоголя также способствует скоплению жиров в сосудистых стенках, а этанол расширяет капилляры. Он снижает давление крови за счёт расслабления сосудистых стенок, тем самым эластичность сосудов теряется и они остаются расширенными.
Люди с чувствительной и светлой кожей наиболее подвержены развитию купероза, особенно под влиянием перепадов температуры и ультрафиолетового излучения. Такая кожа быстро реагирует на внешние факторы, что способствует повреждению стенок сосудов.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы купероза
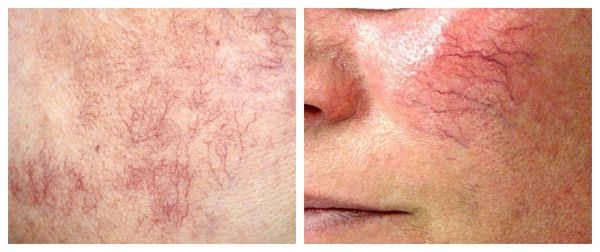
Купероз может проявляться на любых участках кожи, например на ногах, спине или грудной клетке, но чаще — на лице: в области крыльев носа, лба, подбородка и щёк [9] . Это обусловлено эластичностью и небольшой толщиной кожи.
Из-за нарушения целостности сосудистой стенки образуются небольшие кровоизлияния, которые становятся заметны невооружённым глазом. Вначале появляются розово-красные или тёмно-фиолетовые сосудистые звёздочки и сеточки. Их цвет зависит от степени поражения и диаметра сосудов (от 1-2 мм до 4-5 см).
Боль не характерна, но может возникнуть чувство жжения или зуда. При расширении вен на ногах появляется мышечная слабость, тяжесть в конечностях при ходьбе.
На фоне поражения печени может появится зуд. Такой печёночный зуд возникает под влиянием желчных кислот. Они формируются из холестерина в печёночных клетках, после транспортируются вместе с током желчи в желчный пузырь и двенадцатиперстную кишку. При нарушении транспортировки желчных кислот они попадают в кровоток. Кислоты накапливаются в организме, что и приводит к зуду кожи.
При наследственных аутоиммунных заболеваниях соединительной ткани расширение капилляров сопровождается поражением сосудов и неспецифическим воспалительным процессом, который возникает под влиянием множества внешних и внутренних факторов.
Если не заняться лечением, симптомы купероза начинают прогрессировать. Капилляры значительно расширяются, кровь в них застаивается, из-за чего сосуды становятся синюшно-фиолетового цвета. На других участках кожи нарушается приток крови и выработка коллагена, кожа тускнеет, теряет эластичность, становится более дряблой.
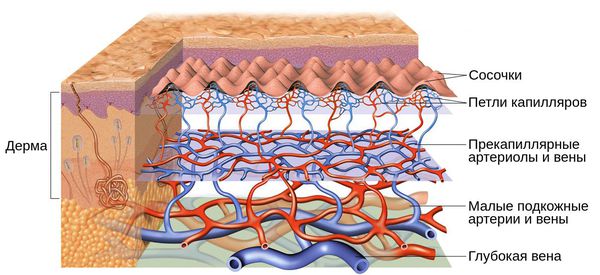
Патогенез купероза
Кожу кровоснабжают поверхностные и глубокие сосудистые сплетения: капилляры, прекапиллярные сосуды, артерии и вены. Поверхностная сосудистая сеть находится в сосочковом слое дермы, глубокая — в нижних слоях дермы и гиподерме (подкожно-жировой клетчатке). Сообщаются эти сплетения при помощи анастомозов — соединений между кровеносными сосудами [2] .
Под влиянием различных факторов образуется большое количество вазоактивных веществ, влияющих на тонус и диаметр сосудов. Среди них эндотелин, простагландины, простациклины и оксид азота [2] . Процесс сужения и процесс расширения сосудов находятся в своеобразном балансе и уравновешивают друг друга. Однако при постоянном воздействии провоцирующих факторов этот баланс нарушается и смещается в сторону расширения сосудов. Вначале развивается временный, а затем постоянный эритроз — покраснение кожи в области щёк и носа. В дальнейшем стойкий эритроз приводит к появлению телеангиэктазий. Если в среднем диаметр нормальных мелких сосудов составлял 5-10 микрон, то при куперозе они расширяются до 100 микрон — их диаметр увеличивается в 10 раз.
Телеангиэктазии могут быть единичными и множественными, локальными или распространёнными, мелкими и крупными, бледно-розовыми и синюшно-фиолетовыми. Красные тонкие сосудистые звёздочки, не выступающие над поверхностью кожи, развиваются из капилляров и артериол. Более широкие, синеватые телеангиэктазии, выступающие над поверхностью кожи, формируются из венул.
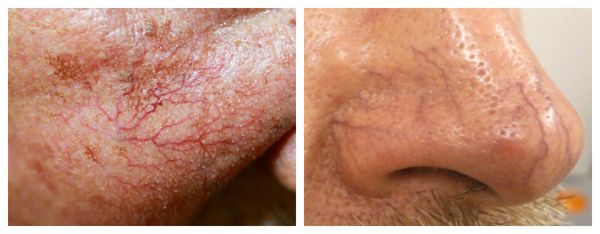
Внешний вид повреждённого капилляра может меняться: если первоначально он был тонким и красным, то затем становится синим. Это происходит из-за хронически повышенного гидростатического давления в капиллярах со стороны венозной крови. Гидростатическое давление — это явление, при котором на артериальном конце капилляра давление больше, чем на венозном. Приток крови становится больше, чем надо, и стенки венозных капилляров расширяются.

Классификация и стадии развития купероза
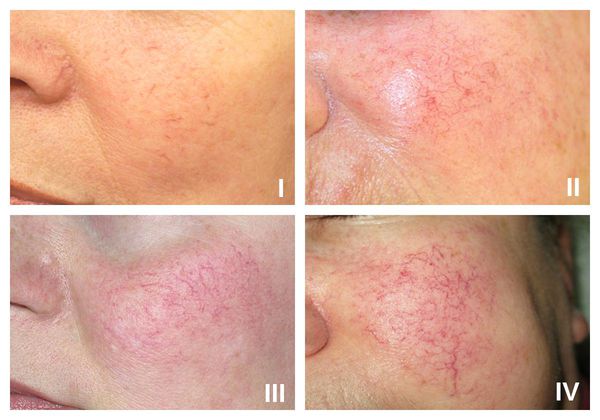
В рамках розацеа выделяют четыре стадии купероза:
- I стадия — начало болезни. Отмечается периодические ощущения "приливов". Кожа краснеет на щеках, иногда на туловище, руках и кистях [6] . На этой стадии сосуды ещё эластичны, могут полностью сократиться. Поэтому интенсивность красноты постепенно уменьшается и исчезает самостоятельно, не оставляя никаких следов. На фоне покраснения наблюдается сухость кожи и не больше 2-3 расширенных капилляров.
- II стадия. Наблюдается более стойкое покраснение в области щёк при любом прикосновении к коже лица, даже во время умывания. Появляется сосудистый рисунок в виде сосудистых звездочек, жжение, покалывание, незначительный зуд.
- III стадия. Также отмечается стойкое покраснение и сосудистая сеточка. Сосуды расширились, потеряли тонус и эластичность, не сокращаются. Усиливается сухость кожи, что приводит к развитию воспалительной реакции.
- IV стадия. В процесс вовлекаются почти все сосуды лица. Из-за спазмирования сосудов появляются бледные участки кожи.
Осложнения купероза
Единственное осложнение купероза — преждевременное старение кожи. Из-за нарушенного кровоснабжения она недополучает кислорода и питательных веществ [8] . В результате становится тусклой, дряблой, сухой, а видимые сосуды кожи вызывают эстетический дискомфорт.
Однако не стоит забывать, что купероз может быть проявлением сердечно-сосудистых, эндокринных, гастроэнтерологических или наследственных аутоиммунных заболеваний. Поэтому чтобы не допустить развития осложнений основной болезни, важно обратиться к врачу при первых признаках купероза.
Диагностика купероза
Распознать купероз по клиническим проявлениям не оставляет труда. Однако самостоятельно поставить правильный диагноз невозможно: купероз может быть проявлением начальной стадии наследственного аутоиммунного заболевания, патологии соединительной ткани и других болезней. Поэтому за помощью необходимо обратиться к врачу. Только доктор сможет установит причину купероза и подобрать правильное лечение.
При сборе анамнеза врач уточняет, какие факторы могли повлиять на развитие болезни: есть ли у пациента жалобы на щитовидную железу или яичники, были ли у него заболевания, связанные с нарушением гормонального фона [3] .
Для лучшей визуализации поражения кожи во время осмотра используют дерматоскоп. Он позволяет разглядеть тонкие паутинки расширенных сосудов, которые не видны невооружённым глазом.
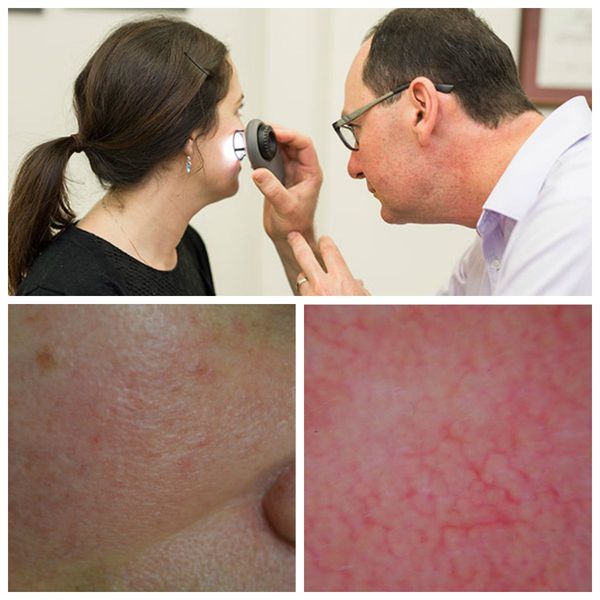
Далее врач назначает необходимые лабораторные и инструментальные исследования, чтобы выявить основное заболевание, ставшее причиной развития купероза :
- общий анализ мочи (ОАМ) — делается для определения функции почек;
- общий анализ крови (ОАК) с лейкоцитарной формулой — позволяет выяснить, какие нарушения есть в организме;
- биохимический анализ крови — также позволяет выявить изменения в организме, например в пищеварительном тракте или печени;
- анализы на свободный тироксин (Т4), тиреотропный гормон (ТТГ), прогестерон, тестостерон — обнаруживает гормональные нарушения;
- УЗИ щитовидной железы;
- УЗИ органов брюшной полости.
Все эти анализы обязательны, особенно для пациентов с тонкой чувствительной кожей. Они дают полную картину и позволяют назначить правильное лечение.
Лечение купероза
Лечение купероза должно быть направлено не только на устранение косметического дефекта, но и на борьбу с основным заболеванием, которое привело к поражению капилляров. Поэтому оно может потребовать участия не только дерматолога, но и других специалистов: эндокринолога, кардиолога, гастроэнтеролога или ревматолога.
В настоящее время существует много методов, которые помогают избавиться от купероза. Только врач может назначить то, что непосредственно подойдёт пациенту.
На ранних стадиях заболевания (I и II стадии) возможно амбулаторное лечение в виде мазей с флавоноидами (например, Троксевазин ), таблеток Аскорутин , а также витаминов группы С, Р. Они укрепляют стенки сосудов и препятствуют развитию рецидива [5] .
На III-IV стадиях болезни показано удаление расширенных сосудов при помощи аппаратных методов лечения. К ним относятся: электрокоагуляция, фототерапия, лазеротерапия и озонотерапия [10] .
- Электрокоагуляция — удаление повреждённых сосудов под воздействием электрического тока. Процедура безболезненная, её повторяют от 3 до 5 раз.
- Фототерапия — восстановление сосудов при помощи фотовспышек. Процедура выполняется с помощью аппарата, излучающего интенсивный импульсный свет (IPL).
- Лазеротерапия — сужение сосудов под воздействием лазерного луча [4] . Наиболее эффективным при куперозе является неодимовый лазер. Не повреждая кожу, он нагревает гемоглобин крови, тем самым как бы "запаивает" сосуд, и сосудистые звёздочки буквально исчезают.
- Озонотерапия — введение озоно-кислородной смеси в просвет повреждённого сосуда. Данная смесь обладает выраженным лечебным действием, улучшает кровообращение и ускоряет восстановление тканей.
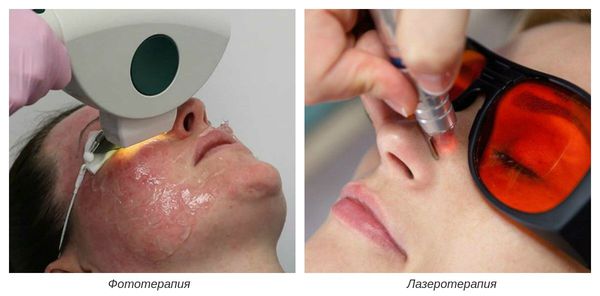
Во время беременности лечение купероза проводят при необходимости, но только после 12-й недели, так как до 12-й недели идёт формирование плода [1] . Опасность связана с внешним и психологическим состоянием будущей мамы. Из-за постоянных стрессов понижается и без того ослабленный иммунитет. На этом фоне обостряются хронические нарушения, которые могут повлиять на формирование и развитие плода.
Беременным и кормящим противопоказана электрокоагуляция, фото- и лазеротерапия. Если во время беременности купероз возник на фоне розацеа, то не рекомендуется принимать изотретиноин и тетрациклин, так как эти препараты негативно влияют на плод [11] .
Прогноз. Профилактика
Обращая внимание на кожу, зная симптомы заболевания, можно на ранних стадиях обратиться к специалисту и вовремя устранить купероз.
Прогноз зависит от причин, вызвавших расширение и ломкость сосудов. Если развитие купероза связано с хроническими заболеваниями, особенно розацеа, лечение будет наиболее длительным. Оно требует постоянного наблюдения у специалиста. При прекращении лечения или воздействии любого фактора риска возможны периоды обострения.
Чтобы не допустить развитие купероза, необходимо придерживаться несложных правил:
- отказаться от вредных привычек;
- придерживаться правильного питания;
- пересмотреть свой образ жизни;
- правильно ухаживать за кожей;
- избегать прямых солнечных лучей;
- использовать кремы с солнцезащитным фактором;
- летом с 12:00 до 17:00 не находиться на солнце;
- зимой использовать питательные кремы, которые противостоят воздействию внешних неблагоприятных факторов [5] .
При очищении кожи лица рекомендуется использовать специальные мягкие очищающие средства, которые предохраняют кожу от обезвоживания. Пользоваться мыльными пенками и мылом не желательно, так как они разрушают липидный слой, который защищает кожу от испарения молекул воды. Также нужно отказаться от использования губки, спонжа, щёточек, кисточек, пилингов, скрабов и средств, содержащих спирт. Они будут раздражать и сушить кожу [10] .
Умываться нужно только тёплой водой. Для снятия декоративной косметики с сухой кожи желательно использовать специальные сливки или молочко. В их составе содержатся масла, которые питают и увлажняют кожу.
Крема, в которых есть ланолиновая кислота, витамины группы С, К, Е, также питают кожу и укрепляют стенки кровеносных сосудов. Перед сном можно обработать кожу успокаивающей сывороткой.
Немаловажную роль в профилактике купероза играет питание. Еда должна быть богата витаминами:
- витамин Р содержится в моркови, гречке, красном болгарском перце, спарже и петрушке;
- витамин К — в шпинате, белокочанной капусте, петрушке, спарже, брокколи, сушеных специях, водорослях и листьях одуванчика;
- витамин С — в луке, цитрусовых, чёрной смородине и квашеной капусте;
- витамин D — в молочных продуктах;
- Омега-3 — в рыбных продуктах, особенно в рыбьем жире.
Пищу желательно готовить на пару или запекать. Также рекомендуется соблюдать водный режим: выпивать 1,5-2,0 литра воды в день. Можно пить зеленый чай. Вода должна быть негазированной, так как газированная вода усиливает кислотность слизистой желудка и рефлекторное расширение сосудов лица. То же самое происходит и при употреблении острой, солёной пищи, кофе и шоколада [10] .

Кожа, как известно, зеркало нашего организма. Поэтому любой недостаток тех или иных элементов в организме довольно быстро заметен «снаружи» – то есть, на нашей коже. В этой статье мы расскажем об основных гормонах, особенности которых, а также их переизбыток или недостаток отражаются на состоянии кожи.
Сначала кратко разберем, что это за основные гормоны и за что они отвечают. Начнем с двух самых основных.
Эстроген
Да, это «чисто женский» гормон. Помимо того, что именно за счет него женщина, если можно так выразиться, является женщиной, этот компонент решает следующие задачи:
- Высокая скорость обновления клеточной популяции в базальном слое эпидермиса.
- Снижение размера и понижение активности сальных желез.
- Уменьшение выделения кожного жира.
- Снижение роста волос на коже.
- Увеличение эффективности действия фермента гиалуронидаза, ответственного за гиалуроновую кислоту.
- Поддержание активного метаболизма кожных покровов.
- Стимулирование активности клеток соединительной ткани.
К примеру, за счет уменьшения размера и активности сальных желез, у женщин более сухая кожа, чем у мужчин. Кроме того, достаточное количество эстрогена позволяет вырабатывать в достаточном количестве гиалуроновую кислоту – она является одним из базовых компонентов, важных для хорошего состояния кожи.

Ну а что касается прогестерона, то это важный компонент для эстрогена, необходимый для профилактики отечности, воспалительных процессов, поддержания в норме нервных окончаний и сохранения упругости кожи.
Андрогены
Андрогены приводят к возникновению следующих процессов в организме:
- Повышенная скорость обновления клеточной популяции в базальном слое эпидермиса.
- Увеличение размера и активности сальных желез.
- Увеличение роста волос.
- Увеличение выработки коллагена за счет стимулирования клеток соединительной ткани производящей протеины, необходимые для синтеза коллагена.
Андрогены также обеспечивают утолщение кожи, окружающей пилосебационный комплекс.
«Мужские» гормоны есть и у женщин тоже, как и женские – у мужчин.

Гормональный дисбаланс
Обычно гормональный дисбаланс возникает в период от 35 до 50 лет. У всех это происходит по-разному, а это значит, что вовсе необязательно бить тревогу сразу же, как только наступил ваш 35-й день рождения. Итак, в этот период в организме женщины становится больше эстрогена и очень мало прогестерона, что проявляется, в первую очередь, в менопаузальном периоде. Когда женщина проходит этот период, то в организме остается высокий уровень тестостерона (андрогенов), что способствует появлению акне, росту волос на лице и всех остальных эффектов, которые вызывает данный гормон.
Ещё в указанный возрастной период может наступить дисбаланс гормонов щитовидной железы, что вызывает:
- Сухость, шелушение и зуд кожи.
- Истончение волос.
- Отечность лица.
- Появление лишнего веса.
- Ухудшение состояния ногтей.
Кроме того, из-за понижения уровня эстрогена и прогестерона наблюдаются следующие проблемы с кожей:
- Огрубение кожных покровов из-за низкого темпа обновления их клеток.
- Повышенная хрупкость кровеносных сосудов в коже.
- Утеря прочности костной ткани в области лица.
- Повышенная чувствительность кожи.
- Снижение скорости выработки гиалуроновой кислоты, что также вызывает сухость кожи.
- Понижение скорости выработки коллагена, что провоцирует дряблость кожных покровов.
Если говорить о наиболее «универсальных» признаках дефицита тех или иных гормонов, то в первую очередь это тусклость, сухость и истончение кожи, появление мимических морщин. Эти признаки характерны как при малом уровне андрогенов, так и при низком уровне эстрогенов. Далее мы вновь вернемся к описанию основных гормонов и рассмотрим их положительное или отрицательное влияние на здоровье кожи.
Основные гормоны организма и их влияние на состояние кожи
Если в организме их много, то это можно заметить за счет чрезмерной потливости и жирности кожи. Кроме того, на лице и на груди могут начать интенсивно расти волосы.
Малое количество эстрогенов – это появление на ногах красно-синей венозной сетки, а кроме того это резкое увеличение массы тела.
Прогестерон в женском организме отвечает за способность женщины выносить и родить ребенка. Влияет этот гормон, в том числе и на сальные железы, поэтому его нехватка может отобразиться и на них. Ещё один признак нехватки прогестерона – повышенная ломкость ногтей.
Особенность прогестерона в том, что он способствует откладыванию «дополнительного» жира в подкожной клетчатке и задерживает в организме жидкость. Делается это не просто так. Прогестерон, как добросовестный работник, выполняющий свои задачи, стремится накопить это на возможное зарождение новой жизни в женском организме. Но при этом от избытка прогестерона есть и побочные эффекты, отражающиеся на коже, а именно:
- Повышенная растяжимость и проницаемость периферических вен.
- Застой крови в сосудах – причина отекания рук и ног.
- Чрезмерная растяжимость кожи.
- Понижение иммунитета – а это всегда риск появления акне.
- Интенсивная работа сальных желез, из-за чего кожа также выглядит малопривлекательно.
Еще избыток прогестерона может вызывать высокую чувствительность меланоцитов кожи. Именно поэтому категорически не рекомендуется во 2-й фазе менструального цикла ходить в солярии и загорать под жарким солнцем – это может спровоцировать пигментацию кожи.
Этот гормон отвечает за грудное кормление. Дисбаланс этого элемента может выражаться в чрезмерной потливости, что, соответственно, напрямую отражается на состоянии кожи. Но важно другое – пролактин довольно опасный гормон, так как он открывает в женском организме дверь «мужским» гормонам, которые негативно воздействуют на качество кожи лица и волос.
Окситоцин – это гормон «эмоционального» характера, вырабатываемый при стрессах, а также после родов. И он, в отличие от своего предыдущего собрата, на кожу воздействует положительно! Окситоцин не дает иммунной системе заскучать, следит за появлением и развитием условно-патогенной микрофлоры на кожном покрове, не давая ей развиваться.
Распространенные проблемы с кожей, вызванные гормональным дисбалансом
- Акне – высокий уровень андрогенов увеличивает выработку кожного жира, который блокирует поры.
- Предменструальные высыпания на коже – появляются из-за того, что во второй половине менструального цикла прогестерон становится доминирующим гормоном. Он же доминирует и при беременности, поэтому состояние кожи также может измениться в худшую сторону.
- Менопауза – выработка прогестерона временно останавливается, главным гормоном становится эстрон (слабая разновидность эстрогена), который, однако, не может ничего противопоставить интенсивной выработке тестостерона. Таким образом, «мужской» гормон становится главным и провоцирует огрубение кожи и прочие проблемы, связанные с его высоким уровнем.
- Пигментные изменения, появление паукообразной гемангиомы, которые вызваны чрезвычайно высоким уровнем эстрогена.

Как избежать подобных проблем?
Самое популярное, что может предложить врач для избавления от проблем с кожей из-за гормональных нарушений, это:
- Гормонозаместительная терапия.
- Диета.
- Регулярные физические нагрузки.
Универсального способа преодоления гормонального дисбаланса, и, как следствие, устранения вызванных этим проблем с кожей, нет. Но это вовсе не означает, что способов преодоления подобных состояний нет вообще! Поэтому если вы заметили у себя первые признаки недостатка тех или иных гормонов и связанные с этим проблемы, то обязательно обратитесь к врачу!

Врач гинеколог-эндокринолог. Стаж 23+ лет. Принимает в Университетской клинике в Санкт-Петербурге. Стоимость приема 1700 руб.
- Запись опубликована: 27.05.2020
- Reading time: 2 минут чтения
В среднем женщины вступают в менопаузу в возрасте 51 года, это означает, что большинство из них живут в постменопаузальном периоде около 30 лет.
Почему в период менопаузы возникает угревая сыпь
Изменения кожи во время менопаузы могут быть неожиданными и неприятными.
Гормональная перестройка, стресс, генетика – вот несколько возможных причин появления угревой сыпи в период менопаузы. Как правило, виновен круг причин, которые действуют в совокупности.
В большинстве случаев акне вызвано гормональным дисбалансом, при котором либо организм вырабатывает слишком много андрогенов (мужских половых гормонов), либо развивается повышенная чувствительность к нормальным уровням андрогенов на уровне рецепторов кожи. У некоторых женщин меняется голос, который становится более грубым, появляются волосы на лице (гирсутизм), а волосы на голове редеют и выпадают (андрогенная алопеция).
Изменение гормонального фона женщины средних лет вызывают не только андрогены, но и падение уровня эстрогенов. Эстроген – это мощный гормон. Он стимулирует развитие всех органов репродуктивной системы девушки в период полового созревания. Затем обеспечивает своевременные регулярные ежемесячные кровотечения, защищает от атеросклероза, помогает сохранить кости сильными. Именно эстроген стимулирует образование коллагена и регулирует работу сальных желез.
Падение содержания эстрогенов приводит к тому, что организм испытывает относительное усиление действия «мужских» гормонов, в первую очередь одного из самых сильных андрогенов – тестостерона. Когда уровень тестостерона повышается, сальные железы стимулируются, вырабатывая избыток кожного сала – маслянистого вещества, которое может блокировать поры.
Эта проблема еще более усугубляется замедленной регенерацией клеток в старой коже. По мере накопления избыточных клеток кожи они блокируют поры, уже забитые кожным салом, что приводит к воспалению и инфекции. Иммунный ответ организма вызывает накопление лейкоцитов в зараженной области, в результате чего появляются пятна или угри.
Лечение угревой сыпи у женщин в период менопаузы: самостоятельный уход за кожей
В домашних условиях и без рецепта варианты лечения акне у женщин включают:
- Ежедневное очищение . Мойте лицо два раза в день с помощью мягкого, моющего средства, которое не сушит кожу, а затем нанесите легкое увлажняющее средство – крем или гель. Иногда можно использовать средства, содержащие салициловую кислоту, это помогает лучше очистить поры.
- Мягкий подход к коже. Не применяйте жесткие скрабы и энергичную чистку. Эти способы очищения определенно не подходят для зрелой кожи, которая таким способом может быть легко раздражена или повреждена. Не выдавливайте угри, поскольку кожа, которая становится более хрупкой в период менопаузы, может более легко травмироваться.
- Защита от солнца. Избегайте загара и наносите солнцезащитный крем на лицо, когда проводите время на свежем воздухе.
- Смена косметики . Замените старую косметику, особенно если она на масляной основе, поскольку она усиливает жирность кожи и может усугубить развитие угревой сыпи. Ищите косметику на водной или минеральной основе, и будьте особенно осторожны в ее применении – по возможности не наносите яркий макияж и тщательно удаляйте его перед сном.
Лекарственные средства для лечения угревой сыпи
Варианты лечения акне у женщин в период менопаузы включают: антибактериальные наружные средства, витаминно-минеральные препараты для приема внутрь, ЗГТ.
Наружные средства для лечения угревой сыпи
Дерматологи часто рекомендуют безрецептурные местные препараты, такие как гель Базирон АС (бензоила пероксид 2,5 и 5%) и Эффезел (бензоила пероксид+адапален), которые оказывают кератолитическое и противомикробное действие.
Назначается также местный антимикробный гель, содержащий антибиотик эритромицин (бензамицин), для борьбы с вызывающими прыщи бактериями. Например, Акнемикс, который обладает антибактериальным действием и способствует очищению сальных желез.
Ретиноиды, производные витамина А, считаются еще одним эффективным классом местных препаратов, назначаемых для лечения угрей или небольших пятен. Например, Адаклин, содержащий метаболит ретиноида адапален, обладает противовоспалительным действием и растворяет комедоны. Используются также комбинированные средства – Клензит С (адапален+клиндамицин).
Ретиноиды повышает чувствительность кожи к солнечному свету, поэтому необходимо ежедневное применение солнцезащитного крема при использовании этих продуктов.
Препараты для лечения акне для приема внутрь
В дополнение к местному лечению дерматологи могут также назначать таблетированные препараты, такие как антибиотики, низкодозированный изотретиноин (лекарство для лечения угрей, широко известное под торговой маркой Роаккутан или Акнекутан) или спиронолактон, антиандрогенный диуретик.
Но стоит понимать, что антибиотики лишь временно устраняют акне, так как проблема, вызывающая угри, остается. Поэтому при появлении угревой сыпи в менопаузе нужно обратиться к гинекологу-эндокринологу.

Лечение угревой сыпи
Заместительная гормональная терапия (ЗГТ)
Наиболее эффективным методом лечения акне у взрослых обычно является та или иная форма гормональной терапии. Для женщин в период менопаузы это означает назначение ЗГТ гинекологом или эндокринологом.
Женщины, которые принимают препараты в рамках заместительной гормональной терапии, отмечают не только исчезновение угрей, но и улучшение цвета лица. Дополнительный эстроген, обеспечиваемый при приеме гормонов, помогает коже сохранять упругость и мягкость, а также предотвращает появление пятен и угревой сыпи.
Важно знать, что гормональные препараты не применяются только для лечения дерматологических проблем. ЗГТ обычно назначается гинекологами для устранения всех симптомов менопаузы, и при отсутствии противопоказаний успешно с ними справляется.
Читайте также:

