Красные пятна на лице после простуды что это
Обновлено: 28.04.2024
Почему лицо беспрестанно краснеет? Лечение блашинг-синдрома
Многие из нас знакомы с людьми, у которых лицо краснеет даже при новом знакомстве, косом взгляде, неудачной фразе собеседника, не говоря уже о стрессовых ситуациях. Иногда у некоторых людей внезапное покраснение лица регулярно наблюдается даже в спокойной обстановке. Резкое покраснение лица от малейшего волнения или смущения в медицине называют блашинг-синдромом.
Блашинг-синдром - это болезнь, которая не относится к сфере медицинских заболеваний, но она свидетельствует о нарушениях в работе нервной системы и лечится у психиатра. Блашинг-синдром очень похож на гипергидроз - повышенную потливость, которая, так же как и нездоровый румянец, затрудняет общение с людьми и доставляет неудобство обладателю. Всем известно, что покраснение лица является результатом расширения кровеносных сосудов и усиленного кровообращения.
На любое волнение или малейшее смущение нервная система человека, страдающего блашинг-синдромом, отвечает повышенным притоком крови к капиллярам лица и нежелательным покраснением. Блашинг-синдром доставляет человеку очень большие неудобства: он из-за боязни покраснеть не заводит новые знакомства, старается не выступать на публике, избегает любых дискуссий и обсуждений проблем. Сегодня неожиданное покраснение лица у собеседника воспринимается как признак неуверенности в себе, некомпетентности и неискренности. Повышенная застенчивость осложняет современному человеку жизнь и лишает его возможности достичь успехов в карьере.
Боязнь нежелательного покраснения называется эритрофобией, она также относится к сфере деятельности психиатрии. Причина того, почему некоторые люди постоянно краснеют, а некоторые нет, до конца не изучена. Но врачи связывают внезапное покраснение лица с повышенной чувствительностью нервной системы, которая слишком сильно реагирует на разные раздражители. Человек, который боится покраснеть, постоянно находится в депрессивном и скованном состоянии.

Прежде чем начать лечение блашинг-синдрома врач назначает консультацию у психолога или психотерапевта. Если регулярные покраснения лица связаны со слишком критичным отношением к своим недостаткам и неспособностью адекватно оценить ситуацию, то после психологических методов лечения блашинг-синдром проходит сам по себе. Медицинские методы лечения блашинг-синдрома должны быть направлены на блокирование нервных импульсов по симпатическому нервному стволу, который передает информацию к кровеносным сосудам кожи лица.
Достичь этого можно путем приема лекарственных средств и хирургического вмешательства. Принимать лекарственные средства для снижения активности симпатической нервной системы без контроля врача невропатолога нельзя, ведь полное блокирование нервных импульсов может привести к нарушению работы внутренних органов и жизненно важных систем. Очень небольшое количество людей, страдающих блашинг-синдромом, решаются на оперативное вмешательство.
Прежде чем принять решение устранить покраснение лица хирургическим вмешательством, задайте себе вопрос: "Действительно ли мне мешает нежелательное и частое покраснение лица жить нормальной жизнью?". Если ответ будет положительным, то обратитесь за помощью к врачу и будьте готовы к тому, что уже во время консультации он постарается смутить вас и уточнить насколько тяжела у вас ситуация с покраснением. Человек, страдающий сильной степенью эритрофобии, обычно заливается ярким румянцем не менее 5-ти раз за 30 минут.
Эффективным методом лечения блашинг-синдрома является операция симптэктомия. Суть этого метода заключается в хирургическом воздействии на симпатический нервный ствол, что может иметь побочные влияния на организм. Более прогрессивный метод операционного лечения блашинг-синдрома - тораскоскопическое клипирование симпатического ствола. Операция клипирования выполняется в районе подмышечной впадины. Врач делает два прокола - по одному с каждой стороны и через эти проколы вводит специальную хирургическую камеру, после чего с помощью титановой клипсы пережимает симпатический ствол. Операция проводится под общим наркозом и занимает около 30 минут. Несмотря на то, что операция малотравматичная пациент в клиники проводит не менее одной сутки. За это время врач наблюдает за выздоровлением больного и эффективностью лечения. Обычно после операции полное избавление от покраснения лица происходит в 85% случаев.
Иногда человек может почувствовать только частичное улучшение от операционного вмешательства. У всех пациентов после операции возникает повышенное потоотделение в области живота, спины и груди или так называемый рефлекторный гипергидроз. Правда, выраженная форма гипергидроза, при которой пациенты жалеют о том, что решились на операцию, наблюдается только у 10% пациентов. В число этих пациентов попадают и те, кому операция не принесла полного избавления от покраснения лица.
- Вернуться в оглавление раздела "Дерматология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.

Чистая и здоровая кожа лица играет важную роль для психологического комфорта человека. Увы, кожные покровы в этой зоне — особенно нежные и чувствительные, поэтому если лицо краснеет к вечеру, а щеки розовеют от малейшей «нагрузки» (ветра, жары), есть повод посоветоваться со специалистом. Важно понять причину красного лица, ведь за маской безобидного, на первый взгляд, явления может скрываться серьезная проблема.
Причины гиперемий
Покраснение на лице — яркий и распространенный признак гиперемии. Под влиянием внешних и внутренних факторов сосуды расширяются, что увеличивает приток крови к кожным покровам и приводит к изменению их цвета. Особенно это заметно у людей со светлой и чувствительной кожей.
Красные пятна на лице могут появиться от разных причин:
- Временные раздражители. Среди них — перепады внешних температур и ветер, физическая и эмоциональная нагрузка, солнечный ожог или механические факторы (трение, давление). Спровоцировать покраснение кожи могут побочные действия лекарств, неправильно подобранная косметика и некоторые виды ухаживающих процедур: пилинг, шлифовка, микротоковая терапия.
- Физиологические состояния. Перестройка гормонального фона часто сопровождается системными реакциями, в том числе и кожными. Ситуации, когда на лице появляются красные пятна, доставляют психологический дискомфорт в периоды полового созревания, беременности, менопаузы и др.
- Аллергические и токсические агенты. Могут проникать в организм через желудочно-кишечный тракт, дыхательные пути, инъекционно и контактно (при непосредственном соприкосновении с кожей).
- Патологические состояния. Это большая группа острых и хронических заболеваний как сугубо дерматологического, так и общего характера, а именно:
- нарушение работы сердечно-сосудистой системы и механизма кроветворения;
- острые инфекционные заболевания и воспалительные процессы в организме;
- поражение желудочно-кишечного тракта;
- патология ЛОР-органов;
- эндокринные и аутоиммунные заболевания;
- расстройства центральной и периферической нервной системы;
- дерматозы различного генеза.
В таких ситуациях убрать красноту с лица можно только одновременным воздействием на первопричину и на симптом. Даже истинные дерматологические нарушения трудно скорректировать без оздоровления всего организма.
Диагностика гиперемий
Красная кожа лица может быть как защитной реакцией на раздражители, так и сигналом нарушений в теле человека. Своевременная диагностика и лечение помогают задержать развитие серьезных патологий. Изучение проблемы начинается со сбора жалоб и истории заболевания. Так, следует внимательно проанализировать эпизоды изменения цвета кожи.
В случаях систематических красных пятен на лице, причины которых неясны, помощь специалиста необходима. Поводом срочно обратиться к нему является одновременное сочетание покраснения на лице и шелушения, зуда, жжения, микротрещин, а также общей слабости, утомляемости и нарушений работы внутренних органов.
В таких случаях проводятся лабораторные анализы крови и мочи, доступные инструментальные исследования сердечно-сосудистой системы (измерение АД и пульса, выполнение ЭКГ и оценка состояния сосудов). С учетом предварительных данных врач может назначить дерматологические и аллергологические пробы, определение гормонального профиля, углубленные инструментальные процедуры (рентгенографию, УЗИ, МРТ, КТ).
Современное лабораторное и инструментальное оборудование даст возможность всестороннего общеклинического наблюдения, а совместная работа нескольких специалистов позволит точнее определить характер покраснения лица и его причины.
Самостоятельное решение проблемы
Временное, или преходящее, покраснение кожи лица не считается патологией. Оно исчезает самостоятельно и не доставляет особого дискомфорта, кроме психологического. Чтобы убрать своими силами эпизодические случаи гиперемий, следует выполнить несложные действия:
- Удалить раздражающий фактор. Сменить обстановку, смыть с поверхности кожи аллерген или токсическое вещество, постараться успокоиться.
- Восстановить естественный цвет кожи. В этом помогают народные средства и травяные сборы. Предварительно необходимо убедиться в отсутствии аллергии на компоненты.
- Позаботиться об укреплении защитного барьера. Для этого целесообразно проводить комплекс мероприятий, который направлен на оздоровление организма в целом и на поддержание функциональных свойств кожного покрова.
Следующие рекомендации также смогут помочь избавиться от красного лица, но потребуют длительного времени и корректировки образа жизни.
Бережный очищение и уход. Умываться стоит теплой водой, без контрастных температур, вытираться мягким полотенцем легкими промокательными движениями.
Профилактика инфекций. Важное правило — никогда без нужды не трогать лицо руками. Привычка самостоятельно удалять прыщи может привести к заражению не только местному, но и общему. Даже при мелких повреждениях и царапинах стоит немедленно обработать участок микротравмы асептическим веществом.
Образ жизни. Питание обязательно должно содержать продукты, богатые клетчаткой и витаминами. Стоит исключить употребление соленой пищи, копченостей, острых приправ и алкоголя. Убрать покраснение на лице помогают также полноценный сон и спокойный микроклимат.
Ухаживающая косметика. Индустрия красоты предоставляет большой ассортимент очищающих, липидовосстанавливающих и заживляющих средств. Самостоятельно разобраться в них бывает непросто, однако, дерматологи рекомендуют не увлекаться косметикой на основе спиртовых растворов и тщательно подходить к ее выбору.
На сервисе СпросиВрача доступна консультация дерматолога по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
![фотография пользователя]()
![фотография пользователя]()
![фотография пользователя]()
![фотография пользователя]()
![фотография пользователя]()
![фотография пользователя]()
![фотография пользователя]()
Наружно мазь Протопик 0.1 утром и вечером 3 недели.
![фотография пользователя]()
Юлия, зуд был, сейчас никак не ощущаю, но если намажу по совету врача тридермом то небольшой зуд присутствует
![фотография пользователя]()
Тридерм отменить, само сосудистое пятно можно убрать IPl системой, если зуд есть, то такропик 0,1% 1 раз в день 7 дней, spf 50+ на улицу
![фотография пользователя]()
![фотография пользователя]()
![фотография пользователя]()
![оценка]()
Напоминаем, что консультации специалистов сайта даются исключительно в справочных целях и не являются постановкой диагноза или основанием
для назначения лечения. Необходима очная консультация специалиста, в том числе для выявления возможных противопоказаний.Розовый лишай - причина появления красных пятен на коже. Заразный ли розовый лишай?
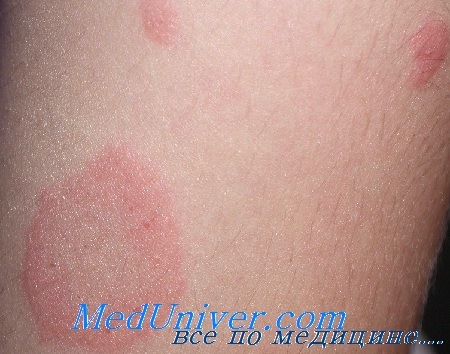
Розовый лишай - распространенное кожное заболевание, сопровождающийся появлением шелушащихся красных пятен на коже. Другие наименования этого заболевания болезнь Жибера и розеола шелушащаяся.
Причина возникновения розового лишая неизвестна, предполагается вирусная природа заболевания. Нередко оно развивается после переохлаждения организма, перенесенной простуды и инфекции. В группе риска люди с ослабленным иммунитетом, у них заболевание может возникать повторно. Иногда причиной развития розоцеи может быть постоянное мытьё тела жесткими мочалками и мылом, а также очищение скрабами. Пересушенная и раздраженная кожа лишается природной защиты и становится легкой мишенью для проникновения различных микроорганизмов. Чаще всего диагностируют болезнь весной и осенью, а болеют ею молодые люди в возрасте 20-35 лет намного чаще, чем люди зрелого возраста.
Сначала на коже появляется одно крупное округлое пятно розового цвета диаметром около 2 см и более. Ее называют материнской бляшкой, через 1-2 недели после ее появления на коже возникает сыпь, представляющая собой множественные розовые пятна диаметром до 1 см. Центральная часть материнской бляшки постепенно начинает шелушиться и приобретает желтоватый оттенок. В целом, отличительным признаком розового лишая является красная кайма по краям пятен и шелушение в центре, отчего пятна приобретают сходство с медальоном. Отдельные пятна не сливаются между собой. Чаще всего появляются пятна на спине, плечах и боковых поверхностях туловища.
Как правило, больных розовым лишаем ничего кроме небольшого зуда не беспокоит. Продолжительность заболевания - 1-1,5 месяца, после чего высыпания сами по себе бесследно исчезают. При постоянных раздражениях кожи частым мытьем с мылом, использования мазей, содержащих серу, тальк и деготь, а также при наличии аллергической реакций и повышенной потливости высыпания могут оставаться значительно дольше.
![Розовый лишай]()
Диагноз розовый лишай устанавливает дерматолог после визуального осмотра, а проходить специальные исследования не требуется. Врач может взять с кожи соскоб, но, как правило, грамотный специалист определяет заболевание визуально. В 1860 году доктор Жибер, фамилию которого носит болезнь, выдвинул предположение о том, что розовый лишай не требует специальной терапии и способна исчезнуть самостоятельно. Этого подхода дерматологи придерживаются и по сей день - если не лечить розовый лишай, он пройдет сам по себе через 2-3 месяца.
Если же зуд сильный и больной не хочет ждать столько времени, можно принять меры, ускоряющие протекание болезни. Для этого рекомендуется принимать ванну и мыться в душе как можно реже, при этом нельзя использовать моющие средства. Необходимо стараться избегать контакта пятен с водой, чтобы не допустить большего распространения сыпи. В период заболевания также нельзя загорать и носить синтетическую одежду.
Применять мази и пасты самостоятельно не следует, их должен назначать врач. Для снятия сильного зуда применяются противоаллергические и противовоспалительные крема и мази, а в сложных ситуациях может назначаться приём препаратов группы антигистаминов, например, Супрастин и Тавигил.
При лечении розового лишая наиболее эффективной признана мазь Гидрокортизон, который содержит гормоны надпочечников, также можно наружно обработать сыпи, применяя мази Лоринден A, Синалар и Флуцинар. Редко при неправильном лечении и у больных со сниженным иммунитетом может наблюдаться осложненное течение заболевания с повышением температуры. В этом случае врач назначает дополнительно антибиотики и жаропонижающие препараты.
![Розовый лишай]()
Если заболевание возвращается вновь, а назначенные врачом таблетки и мази дают лишь временный эффект, для улучшения общего состояния при розеоле шелушащейся и снятия проявлений интоксикации рекомендуется придерживаться специальной диеты, а для очищения организма от токсинов следует принять 4 таблетки активированного угля за полчаса до еды. Хороший эффект при лечении розового лишая дает и применение водно-взбалтываемых смесей, так называемых болтушек. Известная всем болтушка, которую можно купить в аптеке - Циндол. Приготовить болтушку можно и самостоятельно в домашних условиях.
Часто рецепт приготовления болтушки заключается в перемешивании салициловой кислоты, оксида цинка, крахмала, талька и глицерина. Но купить эти компоненты и приготовить смесь, точно соблюдая пропорции, бывает довольно сложно. Наш рецепт более простой, но не менее эффективный. Купите в аптеке детскую присыпку "Гальманин" и бутылочку глицерина. В этой присыпке уже содержатся все необходимые компоненты в нужных пропорциях, а вам остается только добавить в "Гальманин" глицерин в таком количестве, чтобы получить пастообразную массу. Намажьте ею розовые пятна лишая утром и вечером ежедневно до тех пор, пока пятна не исчезнут. Лечение розового лишая домашней болтушкой обойдется вам в сущие копейки.
"Заразный или нет розовый лишай?" - этот вопрос интересует всех, кто контактировал с больным этой болезнью. К сожалению, однозначного мнения на этот счет у врачей дерматологов нет. Вообще по своему характеру лишай - заразная болезнь. В ходе изучения причин розового лишая Жибера некоторые исследователи выдвинули теорию, что провоцируют появление красных пятен на коже вирусы и бактерии, в частности вирусы герпеса и стрептококки.
Они дают толчок развитию недуга, а затем затихают, но кожа уже начинает реагировать на их активность аллергической реакцией. Поэтому некоторые дерматологи утверждают, что розовый лишай может передаваться даже при кратковременных контактах с больным человеком. Замечено, что переносчиками болезни Жибера могут быть вши и клопы. Место их укуса превращается в большое пятно, которое врачи называют материнской бляшкой, а затем пятен становится множество.
- Вернуться в оглавление раздела "Профилактика заболеваний"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.Сыпь при вирусной инфекции у ребенка
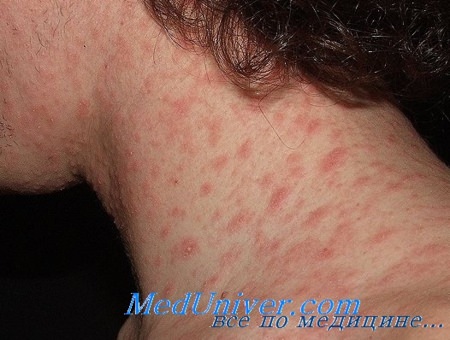
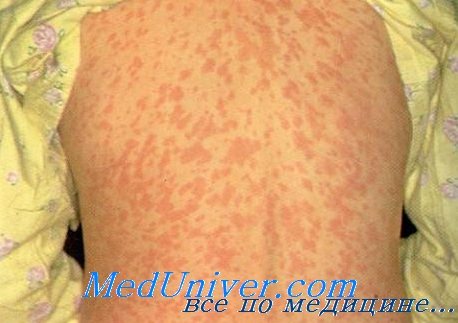
Ряд вирусных инфекций проявляется высыпаниями на коже, которые дают ключ к диагнозу. В некоторых случаях кожная сыпь является основным признаком. Раннее распознание характерных экзантем также помогает отличить вирусные инфекции от лекарственных реакций, бактериальных и риккетсиозных высыпаний, а также других реактивных эритем.
В начале XX в. врачи обычно обозначали детские экзантемы числами. Скарлатина и корь были известны как «первая» и «вторая» болезнь, но эти две сыпи часто путали. Краснуха была определена как отличная от кори нозологическая единица и получила наименование «третья» болезнь.
В 1900 г. Duke описал «четвертую» болезнь, которая, вероятно, является не отдельным характерным заболеванием, а представляет собой сочетание скарлатины и краснухи. «Пятой» болезнью в настоящее время считается инфекционная эритема, а розеола завершает список в качестве «шестой» болезни.
![Сыпь у ребенка при кори]()
Сыпь у ребенка при кори
Многие другие вирусы вызывают характерную реакцию в коже. Инфекции герпесвирусов и поксвирусов диагностируются по характерным для них везикуло-буллезным высыпаниям, в то время как инфекции пикорнавирусов (к которым относятся энтеровирусы) идентифицируются по кореподобным экзантемам.
Вирусы вызывают появление экзантем посредством различных механизмов. Прямое инфицирование кожи происходит при ветряной оспе, энтеровирусах и герпетической инфекции. Другие высыпания, например, при кори и краснухе, вероятно, следствие сочетанных процессов распространения вируса на кожу и иммунологического ответа организма.
Некоторые взаимодействия между организмом и вирусом активируются воздействием определенных лекарств, примером служит генерализованная экзантема, которая развивается более чем у 95% пациентов с инфекцией вируса Эпштейна-Барр, которые получают ампициллин.
До внедрения вакцинации корь и краснуха были распространенными инфекциями, и экзантемы при этих заболеваниях стали парадигмой для других «кореподобных» (морбилиформных) сыпей. Хотя обычные в конце зимы и начале весны эпидемии были прерваны распространением вакцинаций в индустриальных странах, отсутствие иммунизации у значительного количества детей в последнее десятилетие привело к периодическим эпидемиям заболеваний в США.
Экзантемы, вызванные энтеровирусами, очень вариабельны и обычно развиваются после более короткого по сравнению с классическими вирусными экзантемами инкубационного периода. Хотя они наблюдаются круглый год, пик заболеваемости приходится на конец лета и начало осени. Кореподобные, везикулезные, петехиальные и уртикарные высыпания проявляются вариабельно, обычно в сопровождении лихорадки.
Другие симптомы могут включать менингит, конъюнктивит, кашель, острый ринит, фарингит и пневмонию. Вирусная пузырчатка полости рта, кистей и стоп является специфическим заболеванием с характерными папулезно-везикулезными очагами на ладонях, подошвах, твердом нёбе и (нередко) на туловище, особенно на ягодицах. У пациентов с этим синдромом идентифицированы вирусы Коксаки А5, А10 и А16 и энтеровирус 71.
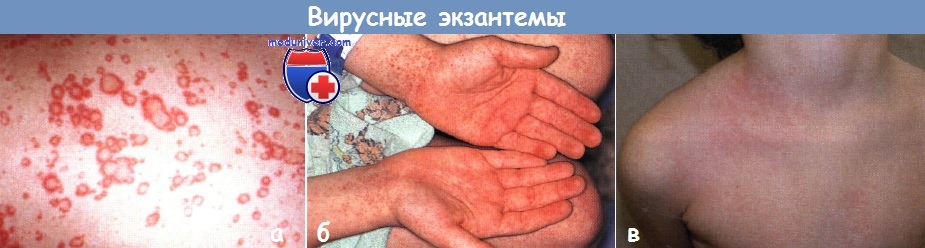
![Сыпь при вирусной инфекции]()
а - уртикарная вирусная экзантема распространилась с туловища на лицо и конечности у грудного ребенка. Очаги исчезли через несколько дней
б - у 6-летнего мальчика появились красные пятна и петехии диаметром 1-2 мм на дистальных участках конечностей с поражением ладоней и подошв
в - у этого здорового 4-летнего мальчика на левой стороне груди развились односторонние дискретные и сливающиеся папулезные высыпания, через несколько дней произошла генерализация высыпаний.Односторонняя латероторакальная экзантема (асимметричная перифлексоральная экзантема детского возраста) - еще одно состояние с характерной клинической картиной, причиной которого могут быть различные возбудители, в том числе энтеровирусы. Бессимптомная или с минимальным зудом кореподобная или скарлатиноподобная сыпь обычно начинается около одной подмышечной впадины, часто остается на стороне первоначального поражения, распространяется по туловищу у детей грудного и дошкольного возраста.
Средний возраст начала заболевания 2 года. Девочки болеют в два раза чаще мальчиков. Очаги обычно заживают без рубцевания в течение 5 нед. Диагностические тесты отсутствуют, но в биопсиях кожи обнаруживают присущий только этой экзантеме эккринный лимфоцитарный инфильтрат.
Папулезно-везикулезные высыпания дифференцируют с вирусом varicella-zoster и инфекцией ВПГ с помощью теста Тцанка. Клиническое течение и, при необходимости, культуральный анализ и серологические исследования помогают установить специфический диагноз. Хотя пик менингококковой инфекции приходится на зиму и весну, отдельные случаи могут регистрироваться летом и осенью, в сезон энтеровирусов. Следовательно, ребенка с петехиальной экзантемой и предполагаемым энтеровирусным менингитом необходимо внимательно обследовать, чтобы исключить бактериальную инфекцию.
Инфекции цитомегаловируса, вируса Эпштейна-Барр и респираторных вирусов могут сопровождаться пятнистыми, кореподобными или уртикарными экзантемами, которые трудно отличить от лекарственных высыпаний. Дети, получающие лекарства и периодически болеющие вирусными инфекциями, должны продолжать курс лечения под внимательным наблюдением врача. Такие минимальные вирусные экзантемы обычно проходят за несколько дней, в то время как лекарственные реакции имеют тенденцию персистировать или усиливаться.
Однако прием лекарства необходимо прекратить у любого пациента, если развиваются крапивница, ангиоотек, ССД/ТЭН или другие признаки прогрессирующих аллергических реакций.
Читайте также:
- нарушение работы сердечно-сосудистой системы и механизма кроветворения;