Красные бугорки на ногах чешутся что это
Обновлено: 18.04.2024
Что такое узловатая эритема? Причины возникновения, диагностику и методы лечения разберем в статье доктора Загидулины Марии Валерьевны, дерматолога со стажем в 13 лет.
Над статьей доктора Загидулины Марии Валерьевны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Узловатая эритема — это воспаление подкожно-жировой клетчатки, которое сопровождается появлением болезненных пальпируемых подкожных узелков красного или фиолетового цвета. Чаще всего они появляются на голенях, иногда в других областях.
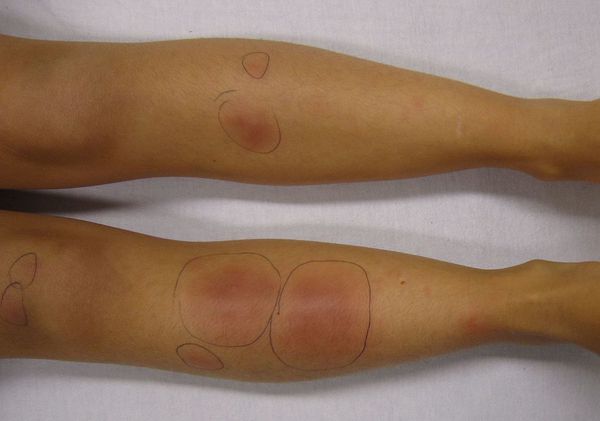
Это заболевание обусловлено повышенной иммунной реакцией организма на возбудителя [1] [3] . Несмотря на многочисленные исследования данной патологии, причины возникновения узловатой эритемы и механизм её развития изучены недостаточно. Однако существует теория о том, что основной причиной узловатой эритемы могут быть различные инфекционные заболевания.
Таблица 1. Причины узловатой эритемы.
К факторам риска появления узловатой эритемы относятся грибковые заболевания, воспалительные заболевания желудочно-кишечного тракта, нарушения гормонального фона, туберкулёз, приём различных лекарственных средств [2]
Важную роль играют провоцирующие факторы, такие как смена климата, переходное время года, стрессы, перепады температуры (переохлаждение), варикоз нижних конечностей и др. Заболевание имеет сезонность, обычно появляется ранней весной и поздней осенью, что обусловлено частыми простудными заболеваниями, ангинами, снижением иммунитета.
Заболеваемость узловатой эритемой в разных странах может варьировать от 1 до 5 случаев на 100 000 населения в год [12] . Это зависит от распространённости болезней, которые могут вызвать узловатую эритему, в конкретной местности. В основном узловатая эритема выявляется у людей 20-30 лет [2] [12] . Именно в этом возрасте человек впервые встречается со многими инфекциями.
Женщины, которые имеют ген HLA В8, более подвержены возникновению узловатой эритемы, что может подтверждать факт наследственной предрасположенности к данному заболеванию [4] . HLA (Human Leukocyte Antigen — человеческий антиген лейкоцитов) отвечает за распознавание чужеродных клеток и активацию иммунного ответа на них. При запуске этого механизма мы видим клиническую картину воспаления, причиной которого является реакция иммунной системы.
Известно, что HLA В8 располагает к нескольким группам заболеваний, в том числе к узловатой эритеме. И так запрограммировано, что чаще он встречается у женщин [11] . Именно поэтому женщины болеют гораздо чаще, чем мужчины (примерно в 3-6 раз) [12] . Если не брать в расчёт изменение генома, то узловатая эритема встречается пропорционально одинаково у мужчин и женщин, так как стрептококковой инфекции и другим заболеваниям они подвержены одинаково.
Узловатая эритема чаще выявляется у населения Европы, в частности в Скандинавии, при этом у азиатов её диагностируют редко, так как ген HLA B8 у них почти не встречается [11] [13] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы узловатой эритемы
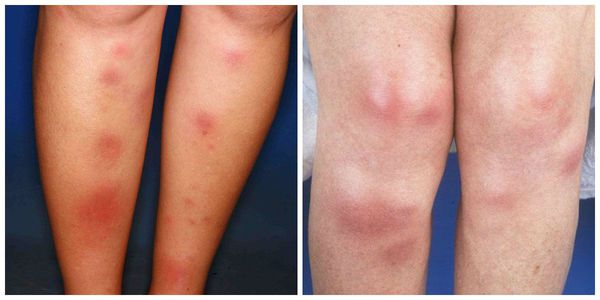
Узелки могут сливаться между собой, образуя красные уплотнения. В редких случаях они распространяются на кожу бёдер, задней поверхности рук, шеи и даже лица [6] . Узлы прощупываются нечётко, так как вокруг них имеется отёк [7] . По центру узлы имеют возвышение. Как правило, на 3-10 день узлы становятся плотными и болезненными, поэтому их часто принимают за абсцессы. Но уже на 10-14 день они постепенно размягчаются и спадают.
На 10-14 день узлы из красных превращаются в синие или сине-багровые, что визуально напоминает обычный синяк. Вся клиническая картина держится примерно 14-20 дней, после этого кожа на месте узлов и вокруг них начинает шелушиться [9] . Такой симптом довольно характерен для узловатой эритемы, что позволяет диагностировать её и на поздних стадиях. Язв не возникает, что также является диагностически важным признаком при постановке диагноза. Параллельно могут беспокоить боли в суставах и мышцах.
На месте узлов, как правило, ничего не остаётся, они исчезают бесследно. Повторное возникновение узловатой эритемы наблюдается нечасто [6] .
Для детей характерно более лёгкое течение болезни, узлов обычно немного. Боли в суставах бывают редко [7] .
Патогенез узловатой эритемы
Кожа — это показатель здоровья всего организма, поэтому любые изменения должны направлять врача и пациента на поиск их причины.
Узловатая эритема начинается с того, что бактерии, вирусы или другие агенты попадают в организм. Они могут проникнуть извне или из очага инфекции, который находится в организме, например в кишечнике, миндалинах и т. д. В ответ на их внедрение срабатывает иммунная система, начинают вырабатываться антитела — белки, которые связываются с антигенами (возбудителями), маркируют их или нейтрализуют самостоятельно. Комплексы, состоящие из антител и антигенов, называются циркулирующими иммунными комплексами (ЦИК). С током крови ЦИК разносятся по организму и задерживаются в различных органах и тканях. В том числе иммунные комплексы оседают в подкожно-жировой клетчатке, стенках сосудов и вокруг венул, находящихся в соединительнотканных перегородках подкожной клетчатки .
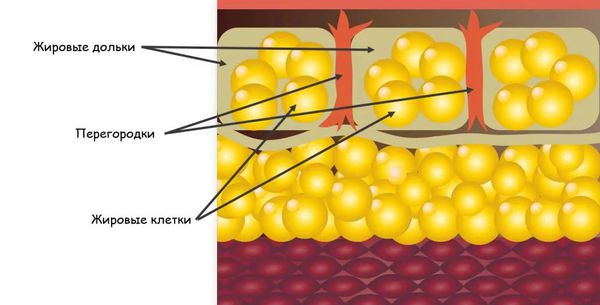
В результате возникает избыточная иммунная реакция местного характера, которая характеризуется воспалением и повреждением тканей. Это приводит к образованию узлов на коже.
Сочетание воспалительного процесса с расширением сосудов обусловливает красное окрашивание узлов в первые дни заболевания, а изменения в подкожно-жировой клетчатке приводит к образованию узлов, которые прощупываются под кожей [4] . По некоторым источникам инфекционные агенты параллельно могут вызывать развитие васкулита (воспаления стенок сосудов), что усугубляет течение узловатой эритемы [5] .
Можно сделать вывод, что большую роль в процессе развития узловатой эритемы играет чрезмерный иммунный ответ организма на внедрение инфекции, вируса или другого возбудителя. Как это происходит, до сих пор до конца не изучено. И почему организм реагирует так бурно, тоже точно неизвестно.
Классификация и стадии развития узловатой эритемы
По возникновению узловатая эритема бывает двух видов::
- Первичная (идиопатическая) — узловатая эритема протекает самостоятельно, без наличия других заболеваний.
- Вторичная — есть основное заболевание, на фоне которого возникла узловатая эритема.
Таблица 2. Узловатая эритема по течению и клиническим проявлениям.
Заболевание проходит три стадии:
Осложнения узловатой эритемы
Осложнения узловатой эритемы напрямую связаны с основным заболеванием. Нужно отметить, что и сама узловатая эритема является следствием запущенного процесса в организме.
Опасность острой узловатой эритемы заключается в её переходе в хроническую форму, так как при рецидивирующем характере заболевания возможно тяжёлое течение.
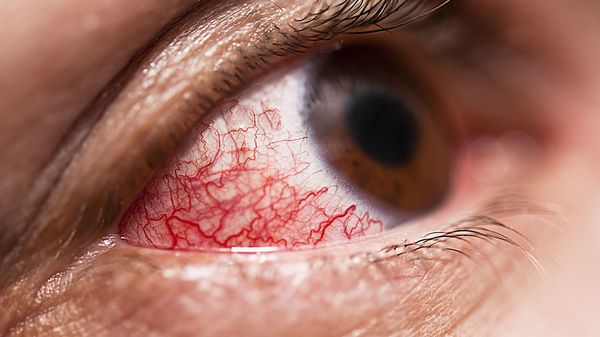
В единичных случаях осложнением патологии у детей может быть поражения глаз. В основном речь идёт о патологии переднего отрезка глаза: эписклерит (воспаление соединительного слоя между склерой и конъюнктивой), пигментная эпителиопатия (снижение остроты зрения вследствие появления множественных очагов сероватого или беловатого цвета) [9] .
Диагностика узловатой эритемы
Диагностика узловатой эритемы начинается со сбора анамнеза. При этом необходимо учитывать:
- чем болел пациент в последнее время, не было ли заболевания, которое могло спровоцировать узловатую эритему.
- приём лекарственных препаратов;
- наследственность;
- заболевания печени, поджелудочной железы;
- поездки в другие страны, смена климата и т. д.
Минимальный перечень лабораторных исследований:
- Общий анализ крови. Как правило, показывает повышение скорости оседания эритроцитов (СОЭ), что отображает картину воспаления. Лейкоциты чаще остаются в пределах нормы.
- Биохимический анализ крови: печёночные ферменты (АЛТ, АСТ), амилаза, липаза, трипсин, ферритин. Печень является индикатором очищения организма, изменения показателей печени показывают нарушение процессов в организме.
- Иммунологическое обследование:
- С-реактивный белок (СРБ) — белок острой фазы воспаления, повышается при развитии узловатой эритемы и при некоторых других заболеваниях. Одним из первых повышается в крови, говорит об общем процессе воспаления, не является специфичным, а лишь направляет врача в диагностике заболевания.
- Антистрептолизин О (АСЛ-О). Повышение этого показателя говорит о наличии стрептококковой инфекции в организме, в частности гемолитического стрептококка, который вызывает ангины, тонзиллит, фарингит и другие инфекции, которые могут спровоцировать развитие узловатой эритемы. Увеличение АСЛ-О в крови можно увидеть через неделю от начала заболевания (например ангины). Для достоверности анализ сдают двукратно, с интервалом 2-4 недели. Если уровень значительно повышен, это подтверждает причину возникновения узловатой эритемы
Для исключения воспалительного процесса в организме выполняют следующие исследования:
- Внутрикожный туберкулиновый тест. Реакция манту выполняется всем для исключения туберкулёза [7] .
- Рентгенограмма или компьютерная томография органов грудной клетки. Данное обследование зависит от жалоб, от клиники, оснащения больницы др. В некоторых случаях могут провести рентгенограмму, а затем при необходимости компьютерную томографию. В других случаях сразу выполняют КТ внутренних органов для исключения и\или выявления саркоидоза [8] .
- Биопсия узла (редко). Гистологический анализ показывает наличие или отсутствие характерных клеток для узловатой эритемы в материале [7] .
Дифференциальная диагностика проводится со следующими заболеваниями:
- кольцевидная эритема;
- клещевая мигрирующая эритема;
- эритема Базена;
- гранулематозный саркоидоз;
- ревматологические заболевания;
- рожа;
- узелковый полиартериит;
- спонтанный панникулит;
- синдром Свита [7] .
Лечение узловатой эритемы
Как будет проходить лечение, амбулаторно или стационарно, зависит от жалоб пациента, клинической картины и тяжести заболевания.
Показания к госпитализации:
- Неэффективное амбулаторное лечение.
- Ухудшение клинической картины, распространённость кожного процесса, его усиление.
- Наличие основного заболевания, которое обострилось и ухудшает самочувствие пациента [7] .
В остальных случаях лечение и необходимое дообследование проводят в амбулаторных условиях.
Лечение включает в себя:
- Постельный режим. Он необходим, так как долгое хождение или сидение вызывает у пациента выраженную отёчность ног, которая усиливается, при этом нарастает боль в ногах. В связи с этим рекомендуется по возможности держать ноги в приподнятом положении, а при значительном дискомфорте бинтовать их обычными или эластическими бинтами или носить эластические чулки [8] .
- Лекарственная терапия. Обычно проводится симптоматическое лечение, либо лечение, зависящее от основного заболевания, при его выявлении. Может включать:
- Для обезболивания — НПВС (нестероидные противовоспалительные средства).
- Одновременно назначаются сосудистые препараты ( пентоксифиллин ) для улучшения микроциркуляции, что способствует более быстрому разрешению процесса.
- В случаях с выраженным отёчным синдромом к лечению добавляют мочегонные препараты.
- При необходимости назначают антибактериальные, противовирусные препараты [7] .
- В условиях стационара включают инфузионную терапию.
- Назначаются витамины, препараты кальция для поддержания иммунитета и снижения реактивности организма.
- Местно на узлы применяют:
- раствор диметилсульфоксида 33 % (аппликации);
- НПВС мази и гели;
- клобетазола дипропионат 0,05 % (мазь);
- ангиопротекторы для улучшения микроциркуляции ( "Троксевазин") .
- Физиотерапевтические методы : электрофорез, фонофорез с гидрокортизоном 1 % (мазь) на узлы [7] .
При хроническом течении терапия направлена большей частью на лечение основного заболевания. Оно проводится по клиническим общепринятым рекомендациям. Следует разобраться в причине возникновения узловатой эритемы, выявить возбудителя, тогда врач сможет назначить лечение, которое будет направлено на профилактику рецидивов. В следующие 2-3 месяца после окончания терапии пациентам нужно беречь своё здоровье, так как процесс снова может активироваться.
Учитывая инфекционную природу заболевания, важным направлением в исследованиях, посвящённых узловатой эритеме, является разработка различных схем и методов антиинфекционной терапии в комплексном лечении рассматриваемой патологии [10] .
Прогноз. Профилактика
Прогноз для жизни при узловатой эритеме в большинстве случаев благоприятный. Как правило, при остром течении заболевание резко возникает и так же резко исчезает без последствий для организма. Рецидивы заболевания возникают редко. Иногда они наблюдаются при узловатой эритеме, связанной со стрептококковыми или нестрептококковыми инфекциями верхнего респираторного тракта. В некоторых случаях хроническое течение возможно у пациентов с заболеваниями сердечно-сосудистой системы [8] . В этом случае прогноз полностью зависит от особенностей заболевания, сил организма и эффективности лечения.
С целью профилактики узловатой эритемы при возникновении ангин, гайморитов и герпетических инфекций нужно обязательно обращаться к врачу, делать анализы для выявления возбудителя, проходить терапию, специфичную для данного возбудителя. Так можно обезопасить себя от возникновения узловатой эритемы и многих других процессов.
Профилактика рецидивов в первую очередь направлена на полноценное лечение основного заболевания, также важно избегать провоцирующих факторов. После основного лечения следует наблюдаться у дерматолога и необходимых специалистов, продолжать лечение с профилактической целью и проходить полное клиническое обследование до нормализации показателей анализов.
Рекомендуется защищаться от простудных заболеваний, повышать иммунитет, для этого сбалансированно питаться, заниматься физической активностью, особенно в течение года после болезни. При плохом самочувствии или ОРВИ обращаться к своему лечащему врачу для предотвращения рецидива. Врачам следует аккуратно назначать вакцинации и новые лекарственные средства [3] .
Зуд в ногах — болезненно-щекочущее раздражение кожи нижних конечностей, выражается в потребности почесать или растереть некоторый участок на ноге. Возникает по разным причинам, чаще вызывается раздражением нервных окончаний под действием химических веществ, бактерий, паразитов или может быть симптомом болезней кожи, реже самостоятельной патологией. Диагностику, лечение и профилактику причин зуда в ногах проводит врач-дерматолог.
Причины зуда в ногах
Необходимо отличать физиологический кожный зуд от патологического. В первом случае это следствие ползания и укусов насекомых, попадания на кожу раздражающих веществ, контакта с некоторыми растениями, раздражения после бритья или трения, повреждения кожи колючками, нерегулярного проведения гигиенических процедур, пищевой аллергии, приема некоторых лекарственных препаратов.
Жалобы, что чешутся ноги, сопровождают заболевания кожи, общие патологии, особые состояния организма. Наиболее распространенными причинами зуда в ногах считаются:
- кожные и грибковые болезни. Проявления высыпаний, зуда характерно при мокнущем лишае, контактном дерматите, себореи, экземе, псориазе;
- системные процессы. Неприятное ощущения жжения, раздражения кожи нижних конечностей вызывают злокачественные опухоли, заболевания печени, почечная недостаточность, сахарный диабет, эндокринологические нарушения;
- неврологические и психические расстройства. Кроме зуда в ногах человека беспокоят ощущения покалывания, онемения нижних конечностей, иллюзия ползания мурашек;
- дерматиты. Сюда относят различные заболевания кожи воспалительного характера: атопический, контактный, аллергический, медикаментозный;
- снижение иммунитета.
К появлению кожного зуда в ногах предрасполагает повышенная сухость кожи, ношение синтетических вещей, употребление острой пищи, растяжение соединительнотканных волокон кожи при беременности, ожирении. Симптомы зуда в ногах могут быть следствием травм нижних конечностей, ожогов, обморожений, реакцией на изменение температурного режима. Сильно чешутся ноги в период заживления ран, повреждений кожи.
Высыпания на теле – симптом, встречающийся как у взрослых, так и у детей. Он может возникать при различных заболеваниях, нередко сопровождается зудом и другими неприятными симптомами. Многие пациенты без выяснения причины появления сыпи на теле начинают лечить ее народными средствами, только ухудшает ситуацию. Важно своевременно обратиться к врачу и начать грамотное лечение, чтобы избежать серьезных последствий.

Причины сыпи на теле
Кожная сыпь может возникать вследствие таких причин:
- расстройства органов пищеварения — анемия, заболевания печени и почек, глютеновая болезнь провоцируют накопление веществ в организме, вызывающих реакцию иммунной системы;
- аллергия на некоторые препараты — противогрибковые лекарства, антибиотики, медикаменты с болеутоляющим действием и химиотерапевтические средства могут вызывать высыпания на коже;
- лимфома и лейкемия — часто провоцируют появление небольших красных пятен на кожном покрове;
- нарушение работы щитовидной железы — при выработке чрезмерного количества гормонов у человека могут появиться бугорчатые высыпания по всему телу;
- витилиго — кожное заболевание, характеризующееся образованием симметричных светлых пятен с шелушением;
- использование косметические средств — мыло, шампуни, порошки и парфюмерия могут вызывать аллергическую реакцию;
- растения и укусы насекомых — некоторые люди страдают от аллергии на пыльцу растений, также красная сыпь на теле может появиться после укуса комара и прочих насекомых;
- псориаз — не инфекционная хроническая болезнь кожи, сопровождающаяся белыми и красными пятнами с шелушением;
- экзема –патология, для которой характерны красные пятна и трещины на коже, жжение и зуд, появление отеков, гнойников и угрей;
- краснуха — болезнь вирусной природы, возникающее при попадании в организм вирусов из группы тогавирусов;
- лишай — инфекционное поражение кожи, вызывающее воспаление кожи, папулы, зуд и шелушение;
- дерматит — кожное заболевание, характеризующееся поражениями кожи разной степени, покраснением, зудом и жжением;
- сифилис — венерическая болезнь с поражением кожных покровов, слизистых, костей и внутренних органов.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Методы диагностики
При подозрении на витилиго врач проводит полный осмотр и назначает комплексное обследование. Оно включает анализ крови на реакцию Вассермана исследование на грибок и мазки с пятен. Если возникают трудности в определении диагноза, могут потребоваться консультации эндокринолога и невропатолога для проверки состояния эндокринной и нервной систем.
Выявить краснуху поможет общий анализ крови. Также врачи применяют иммуноферментный анализ, который показывает антитела к краснухе.
Для выявления дерматита выполняются иммунограмма, общий анализ крови, бактериологическое и гистологическое исследование соскоба с кожи, аллергические пробы.
Для диагностики высыпаний на теле в сети клиник ЦМРТ используют такие методы:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

КТ (компьютерная томография)
К какому врачу обратиться
Если вы заметили высыпания на теле, запишитесь на приём к дерматологу, а если сыпь локализуется на гениталиях — к венерологу. Врач подберет эффективное лечение и при необходимости привлечёт к терапии аллерголога, эндокринолога, гастроэнтеролога.

Ключкина Екатерина Николаевна

Хачатрян Игорь Самвелович

Шехбулатов Арслан Висрадиевич

Тремаскин Аркадий Федорович

Ефремов Михаил Михайлович

Шантырь Виктор Викторович

Шайдулин Роман Вадимович

Саргсян Арцрун Оганесович

Ливанов Александр Владимирович

Соловьев Игорь Валерьевич

Кученков Александр Викторович

Барктабасов Самат Тургунбекович

Яровский Ярослав Иванович

Славин Дмитрий Вячеславович

Громов Алексей Вячеславович
Лечение сыпи на теле
Если у пациента диагностирован лишай, то ему назначают антигистаминные препараты и иммуностимуляторы. Также ему необходимо ограничить потребление орехов, красных фруктов, маринадов и копченостей. При опоясывающем лишае применяют противовирусные средства, при отрубевидном – противогрибковые средства и системные препараты.
При дерматитах кожу следует обрабатывать антисептиком, использовать антибактериальные и противовоспалительные лекарства.
Курс лечения при витилиго включает фототерапию, при которой врач воздействует на пораженные участки кожи ультрафиолетом. Параллельно могут быть назначены гормональные препараты, фотосенсибилизаторы и иммунодепрессанты.
Экзему следует лечить антигистаминными и седативными препаратами. Положительно воздействует на организм пациента плазмафарез, местная и внутренняя витаминотерапия. При обострении заболевания показано внутреннее введение глюкокортикостероидов. Местно разрешается использовать ретиноловые мази, делать аппликации с пастами и мазями, оказывающие противозудное и антисептическое действие. Во время лечения следует оберегать пораженные участки от воздействия солнечных лучей, ветра и мороза. Также полезными при экземе считаются физиотерапевтические процедуры – лазерное лечение, магнитотерапия и озонотерапия. Когда острая фаза болезни купирована, показаны лечебные грязи и ванны, водорослевое обертывание и иглоукалывание.
Если у ребенка краснуха, то врач-инфекционист назначает антигистаминные препараты для устранения сыпи и кожного зуда. Для лечения сухого кашля, насморка и увеличенных лимфоузлов потребуется прием противовоспалительных средств.
Сыпь на животе — распространённое явление, которое хотя бы раз случалось у каждого второго человека. Причины высыпаний разнообразны: от аллергической реакции до гормональной перестройки во время беременности и венерических заболеваний. Примечательно, что у детей высыпания провоцируют специфические причины, нехарактерные для взрослых. Игнорировать этот симптом не стоит: если сыпь не сходит 1-2 дня, обратитесь к терапевту или дерматологу.
Причины сыпи на животе
- У беременных женщин. Чаще всего высыпания связаны с гормональными перестройками, когда гормоны негативно воздействуют на кожу. Сыпь в виде красных бляшек с белым ободком свидетельствует о дерматозе, красноватые пузырьки с жидкостью внутри — об аллергии.
- У мужчин. Причины высыпаний варьируются от безобидной потницы до нарушений работы внутренних органов и инфекционных заболеваний. Если внизу живота появились серовато-красные бугорки, стоит заподозрить сифилис, гонорею или другие венерические инфекции. Большие красные пятна со струпьями часто сопровождают хронические кожные болезни, например, псориаз и экзему.
- У детей. Сыпь может появиться при потнице или инфекционных заболеваниях — скарлатине, кори, краснухе, ветрянке и других. Эти же причины могут спровоцировать высыпания у взрослых, но дети подвержены им гораздо чаще.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Сопутствующие симптомы сыпи на животе
Живот редко обсыпает без сопутствующих симптомов, зачастую пациентов также беспокоит:
- сильный зуд, жжение;
- общее недомогание, повышение температуры, слабость;
- признаки аллергической реакции, например, слезоточивость или кашель.
Цитата от специалиста ЦМРТ

Цитата от специалиста ЦМРТ
Сыпь на животе может свидетельствовать об аллергической реакции, гормональных нарушениях, венерических заболеваниях, реже — неврологических патологиях. Для того, чтобы понять истинную причину и назначить правильное лечение, необходимо посетить профильного специалиста, сдать актуальные лабораторные анализы, пройти диагностику. Не стоит заниматься самолечением и откладывать визит к врачу.

Методы диагностики
Чтобы поставить диагноз, в ЦМРТ проводят осмотр, оценивают характер высыпаний и рекомендуют пройти следующие обследований и сдать анализы:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

КТ (компьютерная томография)
К какому врачу обратиться
Если у вас обсыпало живот, сначала обратитесь к терапевту или дерматологу. Если симптом появился у ребенка, запишите его к педиатру. В зависимости от результатов первичной диагностики, врач привлечёт к дальнейшему лечению профильного специалиста, например, аллерголога или эндокринолога.

Сыпь на ногах не должна оставаться без внимания, поскольку происхождение и причины ее могут быть разными, а последствия – весьма серьезными. Нередко такие высыпания оказываются реакцией на те или иные раздражители и в таком случае могут скоро исчезать. Временами сыпь оказывается явным признаком той или иной опасной болезни.
Появление зудящей сыпи на кожном покрове ног – это веский повод посетить медицинского специалиста. Дерматолог сможет определить причину появления сыпи и назначит правильное лечение, позволяющее избавиться от подобных неприятностей.
- К какому врачу необходимо обратиться при кожной сыпи?
- Заразна ли кожная сыпь?
- Какая диета необходима при кожной сыпи?
- Какая необходима диагностика при кожной сыпи?
- Чем опасна кожная сыпь?
- Почему необходимо сдавать анализы при кожной сыпи?
- О каких заболеваниях говорит кожная сыпь?
- Какое обследование необходимо при кожной сыпи?
- Какая кожная сыпь является опасной?
- Как отличить аллергическую сыпь от инфекционной
- Как избавиться от сыпи на коже?
- Как избавиться от зуда при кожной сыпи?
- Какие органы поражаются при кожной сыпи?
- Как подготовиться к приему дерматолога?
- Как провериться на кожные заболевания?
- Какие болезни лечит дерматолог?
- Какие анализы необходимо сдать у дерматолога?
- Какую диагностику может провести дерматолог в клинике?
- Куда обратиться с кожным заболеванием?
Причины высыпаний
Причин, на самом деле, может быть большое количество. К примеру, иногда высыпания возникают вследствие механического воздействия, когда используется тесная или неудобная обувь. В результате, ноги краснеют и натираются. Иногда высыпание появляется после депиляции.
Может появиться сыпь после того, как укусит насекомое. В результате, человек чувствует зуд и начинает сильно расчесывать ранку. Таким образом, может занестись какая-нибудь инфекция. Когда кусают клещи, вполне может появиться геморрагическое высыпание.
Еще одной нередкой причиной может быть грибок. Например, микоз обозначает высыпание на стопах из-за паразитических грибков. Начало подобной болезни связано с возникновением водянистой сыпи и некоторых трещин, возникающих среди пальцев ног. Потом кожные частицы начинают шелушиться и возникают даже гнойные язвочки там, где сначала были пузырьки.
Если речь идет о чесотке, сыпь сопровождается сильным зудом. Так бывает из-за того, что чесоточный клещ передвигается под кожным покровом. Когда имеется лишай, тоже могут появляться пузырьки.
Когда сыпь вызывается аллергическими реакциями, нередко это связано с применением косметических средств или же определенных моющих препаратов, оказывающих аллергенное действие. Реакции могут быть вызваны шерстью, например. Зуд возникает из-за пылевых клещей и постельных клопов. Часто встречается пищевая аллергия, вызванная цитрусами, шоколадом, молочными продуктами и так далее.
Наконец, не следует забывать о крапивнице, как возможной причине появлении высыпаний. В таком случае сыпь может возникать и затем появляться. Впоследствии высыпания становятся волдырями – практически такими же, какие могут возникать, если человек обжигается крапивой.
Врачи немалое внимание уделяют наследственным причинам возникновения сыпи. Это может быть экзема, к примеру. При ней обычно возникают пузырьки, внутри которых содержится жидкость. Потом они начинают лопаться и заменять сухими корочками.
Во время сахарного диабета может быть кожный зуд вместе с сыпью на ногах. Если восстановить и стабилизировать нормальные показатели сахара в крови, высыпания, как правило, исчезают.
- Высыпания на коже
- Вызов дерматолога на дом
- Зуд в уретре
- Кожный зуд
- Кожная сыпь
- Профилактика случайных половых связей
- Новообразования кожи
- Пиодермия
- Розовый лишай
- Стрептодермия
- Чесотка
- Шелушение кожи
- Грибковые инфекции
- Кожная инфекция
- Гной на коже
- Пузыри на коже
- Папилломы на крайней плоти
- Венерические болезни
- Строение кожи
Правильное лечение

Естественно, сыпь на ногах нуждается в своевременном и правильном лечении. При аллергическом дерматите обязательно исключается контакт с действующим аллергеном (который, прежде всего, выявляется). Возможно назначение правильной диеты, соблюдения нормального режима. К примеру, врачи не рекомендуют употребление продуктов, содержащих никель.
При сухой коже ног, обычно назначается салициловый вазелин, которым ноги мажутся трижду в сутки. В случае отека, понадобятся примочки, а также специальные ванночки, выполненные с применением борной кислоты. Могут еще при терапевтических процедурах использоваться антигистаминные препараты, вроде телфаста, зиртека, супрастина и так далее. Нельзя не отметить часто использование гормональных мазей, действующих местно.
- Диагностика кожных заболеваний
- Диагностика кожных заболеваний на дому
- Диагностика аллергических заболеваний кожи
- Диагностика бактериальных заболеваний кожи
- Диагностика вирусных заболеваний кожи
- Диагностика заболеваний волос
- Диагностика заболеваний ногтей
- Диагностика новообразований на коже
- Соскоб с кожи
- Пузыри на коже
- Дерматоскопия
- Анализы на демодекс
- Диагностика половых инфекций
- Анализы на грибы
- Соскоб с кожи
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Читайте также:

