Красная кожа при высоком давлении
Обновлено: 25.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Эритема: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Эритема – это специфическое покраснение кожи или слизистой оболочки, либо сыпь на определенном участке тела, которые провоцируются сильным приливом крови к капиллярным сосудам. Этот симптом возникает как при психоэмоциональных состояниях здорового человека, так и в результате различных проблем со здоровьем.
Если на гиперемированное пятно надавить пальцем, оно исчезнет, но по окончании давления появится вновь.
Эритема может рассматриваться как:
- компонент клинического симптомокомплекса различных заболеваний кожи;
- физиологическая реакция организма на различные внутренние и внешние раздражители (механические, биологические, лучевые, температурные, химические, интоксикационные, лекарственные, психогенные и др.);
- симптом инфекционного поражения кожи, аллергической реакции, врожденной генетической патологии, токсического поражения, хронических заболеваний внутренних органов, системных аутоиммунных заболеваний;
- самостоятельная патология.
Разновидности эритемы
Эритема манифестирует в результате расширения кровеносных сосудов сосочкового слоя дермы. Выделяют активный и пассивный процесс:
- Активная эритема характерна для острой фазы воспалительного процесса. Активностью обладают и физиологические эритемы, но они кратковременные (то есть быстро проходят). Кожа в зоне активной эритемы горячая, ярко-красного цвета, может быть отечной. Эти изменения объясняются расширением сосудов кожи и усилением кровотока. Эритематозные пятна чаще имеют округлую форму, а при слиянии напоминают гирлянду.
- Пассивная эритема связана с расширением венозных сосудов дермы и стазом крови, в результате чего кожа приобретает синюшно-красный цвет с цианотичным оттенком. Пассивная эритема распространяется диффузно и имеет нечеткие границы.
Возможные причины возникновения эритемы
Неинфекционные эритемы
- Эмотивная эритема, как следует из названия, возникает на фоне сильных эмоций или стресса. Обычно локализуется на лице, шее и груди. Ярко-красный или пунцовый цвет пятен объясняется транзиторным (временным) расширением сосудов кожи.
- Солнечная эритема – сосудистая реакция на повреждающее воздействие ультрафиолетовых лучей (вплоть до ожога 1-й степени).
- Тепловая эритема возникает вследствие продолжительного либо регулярного теплового или инфракрасного воздействия (включая физиотерапевтические процедуры), которого недостаточно для полноценного ожога. Проявляется в виде красноватой сосудистой сетки. Локализация определяется зоной, на которую было оказано тепловое воздействие.
Холодовая эритема манифестирует под действием на кожу и слизистые оболочки низких температур. Проявляется сине-красной сыпью с локальными отеками и зудом.
К эритродермии относят атопический, контактный, себорейный дерматиты, псориаз, красный отрубевидный лишай, красный плоский лишай, розацеа, чесотку, лимфому кожи и т.д.
- Симптоматическая эритема характеризуется гиперемированными пятнами неправильной формы, возвышающимися над кожей, и является аллергической реакцией на некоторые лекарства либо развивается на фоне полиартрита.
- Стойкая возвышающая эритема – это признак аллергического васкулита.
- Пальмарная эритема («печеночные» ладони) проявляется малиновыми пятнами на ладонях и кончиках пальцев у больных циррозом печени. Схожие пятна могут наблюдаться во время беременности, а также при полиартрите, патологиях легких, подостром бактериальном эндокардите и т.п.
- Кольцевидная эритема представляет собой монетовидные, отечные пятна красного, ярко-розового или цианозного цвета на коже туловища и конечностей. Пятна могут увеличиваться в размере и сливать. Может наблюдаться повышение температуры тела. Выделяют несколько видов кольцевидной эритемы:
- центробежная эритема Дарье – относится к инфекционно-аллергическим проявлениям и чаще встречается у мужчин среднего возраста;
- маргинальная эритема (болезнь Лендорфф-Лейнера) – одно из проявлений острой ревматической лихорадки;
- круговидная мигрирующая эритема Гаммела – представляет собой концентрические высыпания, похожие на древесные волокна и ассоциированные с различными видами онкологических процессов.
- Пятнистая инфекционная эритема Розенберга – самостоятельное заболевание, которым болеют по большей части подростки и молодые люди до 25 лет. Проявляется асимметричной сыпью красного цвета на теле и слизистой оболочке полости рта, лихорадкой, сильной головной и суставной болью, бессонницей.
- Инфекционной эритемой Чамера, как правило, болеют дети. Возбудителем является парвовирус В19. Характеризуется внезапным началом – на лице появляется мелкая сыпь, которая по мере прогрессирования заболевания сливается в эритематозное пятно («синдром пощечины») с пятнисто-папулезной сыпью на туловище и руках.
- Узловатая эритема («красные шишки») характеризуется болезненными подкожными узелками красного или фиолетового цвета (отсюда и название), которые находятся преимущественно на передних поверхностях ног, на предплечьях и на бедрах. Узелки плотные и припухшие. Часто появляется на фоне тонзиллита, скарлатины, туберкулеза, сопровождает системные заболевания, включая стрептококковую инфекцию, ревматические заболевания, мононукулеоз, саркоидоз и воспалительное заболевание кишечника (неспецифический язвенный колит, болезнь Крона), болезни Бехчета, синдром Лефгрена. Провоцирующим фактором может стать прием противозачаточных и сульфаниламидных препаратов.
- Экссудативная многоформная эритема характеризуется симметрично расположенными отечными красно-розовыми пятнами на коже, кайме губ, слизистой оболочке рта, гениталиях. Поражения имеют вид мишени или радуги с центральной папулой и четкими границами пятен. Папулы, наполненные серозным или кровянистым содержимым, лопаются с образованием язвочек. Провоцировать такую эритему могут пульпит, гайморит, корь, герпес, скарлатина, обезьянья оспа и др. инфекционные заболевания, а также прием некоторых лекарственных препаратов.
- Синдром Стивенса-Джонсона – острое токсико-аллергическое заболевание, для которого характерно появление пузырей на слизистых оболочках рта, глаз, горла, половых органов. Заболевание обычно протекает хронически, с постоянными рецидивами.
- Скарлатиноподобная рецидивирующая эритема Фереоля-Бенье – остро протекающее рецидивирующее заболевание кожи аллергического генеза. Характеризуется доброкачественным течением и благоприятным прогнозом. Нередко развивается после лекарственных интоксикаций, переохлаждения, стресса, на фоне гриппозной и другой инфекции. Высыпания, склонные к слиянию, появляются в виде ярко-красных пятен различной величины – от точечных до крупных. После исчезновения сыпи кожа шелушится, на ладонях и подошвах роговой слой отходит в виде «перчаток» и «чулок».
- Мигрирующая эритема Липшютца – основное клиническое проявление начальной стадии болезни Лайма. Заболевание вызывает бактерия боррелия, которую переносят клещи. Эритема расположена по центру, окружена бледным кольцом и наружной воспаленной каймой.
- Если вы почувствовали описанные симптомы при высоком давлении — необходимо срочно вызвать скорую помощь, потому что гипертонический криз может закончиться инсультом и инвалидностью.
- Приоткройте дверь в вашу квартиру, чтобы врачи могли быстро и беспрепятственно войти.
- Лягте на несколько подушек, чтобы ваша голова была выше положения тела — кровь оттечет в ноги и давление в артериях мозга немного снизится.
- Укройте ноги теплым одеялом. От тепла сосуды ног расширится и в них притечет кровь, тем самым также снизив артериальное давление в сосудах мозга.
- Примите таблетку каптоприла.
Возникают в результате попадания инфекции (бактерий, вирусов, простейших, гельминтов) в капилляры кожи. К группе инфекционных эритем относятся:
Диагностику эритемы проводит врач-дерматолог, дерматовенеролог или аллерголог . Первичный прием может осуществить терапевт или врачу общей практики. Возможно, впоследствии понадобится консультация ревматолога, пульмонолога, эндокринолога , фтизиатра и инфекциониста. При появлении эритемы у ребенка следует обратиться к врачу-педиатру или детскому дерматологу.
Диагностика и обследования при эритеме
Диагноз обычно основывается на характерной клинической картине с учетом возраста пациента и прицельной дифференциальной диагностики с крапивницей, корью, краснухой, энтеровирусной экзантемой, сифилисом, лепрой и др. Для исключения прочих патологий подбираются методы комплексной диагностики, в том числе:
-
анализ крови общий. При эритеме выявляют лейкопению, палочкоядерный сдвиг влево, эозинофилию, ускорение СОЭ;
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.

Артериальная гипертензия — состояние, при котором артериальное давление превышает показатель 140 мм рт.ст. Однако важно отметить, что вывод о своем давлении можно делать только при правильном его измерении — троекратно, сидя, в спокойной обстановке.
Если удается выявить причины артериальной гипертензии, то ее считают вторичной или симптоматической. При отсутствии явной причины она называется первичной, или гипертонической болезнью. Последняя встречается гораздо чаще, ею болеют больше 90% людей с повышенным давлением.
Артериальной гипертензией страдает 30-45% взрослого населения. До 50-летнего возраста заболевание чаще наблюдается у мужчин, после 50 лет – у женщин. Артериальная гипертензия — главный фактор риска развития сердечно-сосудистых заболеваний: инфарктов, инсультов, патологий почек.
Почему высокое давление нужно лечить?

При артериальной гипертензии кровь с большей силой давит на стенки сосудов и тем самым поражает их внутренний слой. При его повреждении в стенку сосудов встраиваются жиры и развиваются атеросклеротический бляшки. Бляшки перекрывают кровоток и органы испытывают нехватку кислорода и питательных веществ.
Кроме того, при высоком давлении в артериальном русле сердцу нужно приложить больше усилий, чтобы вытолкнуть кровь. Поэтому сердце гипертрофируется — увеличивается масса сердечной мышцы. Сердечная мышца растет быстро, а сосуды, которые ее питают — медленно. Интенсивность кровотока в сердце падает, что ведет к стенокардии — болям за грудиной.
Факторы риска гипертонии:
— возраст старше 55 лет
— избыточная масса тела
— потребление алкоголя, курение
— низкая физическая активность
— высокий холестерин
— сахарный диабет
— наследственность
Как отличить высокое давление от гипертонического криза?
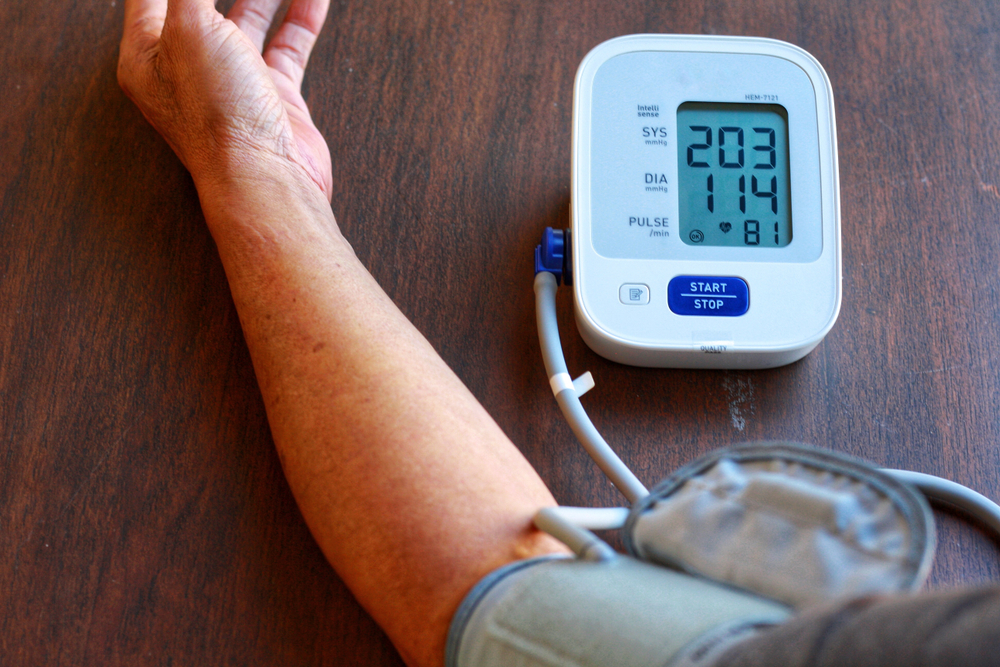
Криз — это не просто повышение артериального давления, а его критический скачок, когда показатель на тонометре поднимается выше 180/120. При этом, чтобы назвать криз кризом человек должен испытывать определенные симптомы:
— Тошнота и рвота
— Несвязная речь
— Спутанность сознания
— Нарушение зрения
— Изменение мимики
— Боли в сердце
— Одышка
Почему это происходит?
В норме в ответ на повышение давления сосуды расширяются, тем самым компенсируя состояние и защищая стенку сосудов и органы от поражения. При кризе на высоких цифрах артериального давления происходит срыв компенсаторных возможностей организма и сосуды сужаются, тем самым еще больше повышая давление. Через суженные сосуды кровь хуже притекает к органам, и они испытывают состояние ишемии. Особенно страдают мозг, сердце и почки.
Что делать, если у вас криз?
![]()
Почему именно каптоприл?
Время действия препарата — 40 минут. Это не слишком быстро и не слишком медленно. Нельзя сбивать давление быстро — резкое падение давления приведет к инсульту. При этом эффект нужен не через 3-4 часа, как действуют другие препараты, а быстрее, поэтом это не слишком медленно.

Знать, что такое гипертония, нужно не только лицам пожилого возраста, но и молодым людям. Все чаще повышенное давление выявляется у лиц до 35 лет. Распознать заболевание можно по характерным признакам, а подтвердить – в процессе медицинской диагностики. О том, что провоцирует патологию, какие степени существуют и как лечат артериальную гипертензию, читайте в статье.
Что такое гипертония и чем она опасна
Гипертония – это хроническое заболевание, сопровождающееся устойчивым и продолжительным повышением артериального давления, то есть синдромом артериальной гипертензии. Заподозрить заболевание можно, если:
Систолическое давление равно или превышает 140 мм рт. ст.
Диастолическое давление равно или превышает 90 мм рт. ст.
Выявлена комбинация показателей начиная от 140/90 мм рт. ст.
Повышенное давление фиксируется минимум при трех проверочных замерах.
Диагноз артериальная гипертония ставится только врачом на основании собранной информации о состоянии пациента и обследования.
Важно понимать, что артериальное давление – величина не постоянная. Повышение показателя при опасности, физических нагрузках или стрессе – это естественная реакция. Во время сна оно понижается. Но, в любом случае, у здорового человека давление всегда возвращается к норме.
Причины развития патологии:
Постоянные стрессы и переживания.
Хронический недосып и нарушение режима дня.
Присутствие избыточного веса.
Малоподвижный образ жизни.
Дисфункция щитовидной железы.
Определенные лекарственные препараты.
Риск повышается у мужчины и женщин, имеющих в анамнезе дегенеративные изменения шейно-грудного отдела позвоночника и сахарный диабет, а также лица, находящиеся в тяжелом стрессе и перенапряжении. Возрастное угасание половой функции и высокий уровень холестерина также способствуют выходу давления из-под контроля.
Симптомы артериальной гипертензии нельзя игнорировать, так как последствия прогрессирующей патологии очень серьезные.
Осложнения гипертонической болезни:
Ухудшение зрительной функции.
Постоянное нарушение кровообращения в мозге.
Нарушение функции миокарда.
Сердечный приступ в форме инфаркта миокарда.
Полное нарушение всех функций почек.
Осложнение течения сахарного диабета.
Перечисленные заболевания способны сделать человека инвалидом или привести к смерти. Чтобы выявить гипертонию на ранней стадии, важно знать ее признаки.
Симптомы гипертонической болезни
Артериальная гипертония – болезнь коварная, так как имеет не только опасные осложнения, но и скрытое течение. Ее первые проявления не вызывают беспокойства у пациентов, так как списываются на переутомление или простуду.
При частых головных болях, ощущениях тошноты, усталости без причины, мушках в глазах важно начинать регулярно измерять давление. Все это симптомы гипертонии первой степени.
Стабильно повышенные показатели – повод безотлагательно обратиться к врачу.
Дополнительно человек высказывает жалобы на:
Набухание рук и утренние отеки.
Покраснение и одутловатость лица.
При гипертонии первой степени давление держится в диапазоне 140/90-159/99 мм рт. ст. Если вовремя начать лечение и вести ЗОЖ, то возможно абсолютное выздоровление.
При игнорировании симптомов болезнь будет прогрессировать. Для артериальной гипертензии второй степенихарактерно высокое давление: 160/100-179/109 мм рт. ст. Также гипертоник испытывает:
Мучительные боли в голове.
Болевые ощущения в сердце.
Органы человека начинают испытывать дискомфорт, растет вероятность инсульта и потери зрения. Лечение проводится только специальными лекарственными средствами.
При третьей степени гипертонии давление достигает отметки 180/110. Сосуды подвергаются предельной нагрузке, возникает угроза жизни из-за необратимых изменений в сердце. Развиваются опасные патологии:
Типичным признаком заболевания являются гипертонические кризы. Представляют собой обострения течения болезни в форме резкого повышения давления, длительность – от 1-2 часов до трех суток, также может быть сильная головная боль, тошнота и рвота, головокружение.
Диагностика артериальной гипертензии
Чтобы поставить диагноз, терапевт:
Делает замер артериального давления. Показан суточный мониторинг АД с помощью портативного прибора.
Назначает ОАК, ОАМ и биохимический анализ крови. Особое значение имеют уровни гемоглобина, холестерина, показатели калия, креатинина).
Дает направление на ЭКГ для оценки функционирования сердца или на УЗИ с допплерографией для обследования сосудов.
Дает направление к офтальмологу для оценки состояния глазного дна. По изменениям сосудов можно установить стадию гипертонической болезни.
Оценивает работу почек на основании УЗИ.
Назначает МРТ головного мозга при инсульте.
По результатам обследований назначается лечение, даются рекомендации по образу жизни или направление на госпитализацию.
Как лечат гипертонию
Лечение гипертонии проводится по двум направлениям. Первое не связано с приемом лекарств и включает:
Отказ от курения.
Снижение объемов потребляемого алкоголя до 30 г спирта в сутки.
Снижение количества поваренной соли в рационе до 5-6 г. Следовательно, под запретом: консервация, сосиски, копченая колбаса и рыба.
Нормализацию массы тела за счет снижения калорийности блюд и количества жиров в рационе.
Умеренные физические нагрузки на регулярной основе – прогулки на свежем воздухе, пробежки, ходьба, езда на велосипеде.
Перечисленные меры не уступают по эффективности медикаментам и на начальной стадии способны остановить прогрессирование гипертонической болезни.
Суть второго направления – применение лекарств. Основные виды препаратов:
Специальные, предназначенные для лечения повышенного давления. Врач может назначить Эналаприл, Рамиприл, Каптоприл, Периндоприл.
Блокаторы рецепторов ангиотензина, помогающие нормализовать давление. К ним относятся: Лозартан, Валсартан, Телмисартан.
Мочегонные средства. Например, Гидрохлортиазид, Индапамид.
Антагонисты кальция, в том числе Амлодипин или Нифедипин.
Селективные адреноблокаторы. Например, Бисопорол, Метопролол, Небиволол.
При гипертонии врач назначает комплексное лечение, сочетая несколько средств, или выписывает комбинированный препарат. Также кардиолог или терапевт выбирают необходимую дозировку и определяют длительность лечения.
Если лекарства не оказывают эффекта и возникли осложнения, показано хирургическое вмешательство. Например, при реноваскулярной гипертензии, синдроме Кушинга, феохромоцитоме.
Таким образом, будьте внимательнее к своему здоровью. При первых признаках гипертонии обратите внимание на образ жизни и не откладывайте визит к врачу. Лечение болезни на более поздних стадиях предполагает применение комплекса лекарственных средств и регулярное наблюдение у специалиста.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Гипертонический криз – опасное осложнение гипертонической болезни, требующее неотложной помощи. Каждый человек, страдающий гипертонической болезнью, должен помнить о том, что гипертонический криз может возникнуть практически в любой момент. Поэтому знать, как оказать первую помощь при резком повышении артериального давления, должны знать не только все гипертоники, но и их близкие. Гипертонический криз — значительное, внезапное повышение артериального давления с нервно-сосудистыми и гуморальными нарушениями. Возникновению гипертонических кризов способствует острое нервно-психическое перенапряжение, чрезмерное употребление алкоголя, резкие изменения погоды, отмена гипотензивных препаратов и др.
Выделяют гипертонический криз I и II типов и осложненный.
Гипертонический криз I типа развивается быстро, появляются резкая головная боль, головокружение, тошнота, мелькание перед глазами, может возникать рвота. Больные возбуждены, ощущают чувство жара, дрожь во всем теле. На коже шеи, лица, а иногда и груди появляются красные пятна. Кожа на ощупь влажная. Могут возникать усиленное сердцебиение и ощущение тяжести за грудиной. Отмечается тахикардия. Артериальное давление повышено, преимущественно систолическое (до 200 мм рт. ст. и выше). Нередко криз заканчивается обильным мочеиспусканием.
Гипертонический криз II типа чаще развивается у больных гипертонической болезнью II-III стадии при недостаточно эффективном лечении или нарушении режима жизни. Симптомы криза развиваются более медленно, но весьма интенсивно. В течение нескольких часов нарастает головная боль. Появляются тошнота, рвота, вялость, ухудшаются зрение и слух. Пульс напряжен, но не учащен; Артериальное давление резко повышено, преимущественно диастолическое (до 140-160 мм рт. ст.).
Осложненный гипертонический криз может протекать по церебральному, коронарному или астматическому варианту. В отличие от неосложненного гипертонического криза при осложненных вариантах криза на фоне высокого артериального давления могут развиваться острая коронарная недостаточность, острая левожелудочковая недостаточность (сердечная астма, отек легких), острое нарушение мозгового кровообращения (гипертоническая энцефалопатия, преходящее нарушение мозгового кровообращения или инсульт).
При развитии гипертонического криза, особенно осложненного, необходимо вызвать бригаду скорой помощи.
Доврачебная помощь при гипертоническом кризе заключается в незамедлительном принятии следующего комплекса мер.
Обеспечить больному состояние полного покоя. Ему противопоказано ходить и проявлять какую-либо физическую активность, нужно уложить его в удобное полусидячее положение при помощи подушек. Если приступ произошел на улице, нужно подложить под его спину свернутую одежду и другие подручные средства. Голова всегда должна быть выше уровня тела для предотвращения повышенного притока крови и снижения нагрузки на сосуды головного мозга.
Снизить яркость освещения возле больного и по возможности обеспечить максимальную тишину и отсутствие внешних раздражителей. Окружающие должны вести себя спокойно и не поддаваться панике, так как нервозность моментально передается больному.
Поскольку криз затрудняет дыхание, необходимо расстегнуть стесняющую одежду, расслабить воротник, шарф, галстук и т.д. Если больной находится в помещении, то нужно обеспечить ему приток свежего воздуха, однако важно следить, чтобы он не простудился.
Ноги пострадавшего нужно хорошо согреть: приложить к ним грелку, пластиковую бутылку с горячей водой, можно поставить на икроножные мышцы горчичники.
Уточнить у больного, страдает ли он повышенным артериальным давлением, какие медикаменты назначены ему врачом для его снижения, и дать ему это лекарство. Если давление не снижается в течение часа, прием препарата необходимо повторить, однако нужно следить, чтобы не снизить давление слишком сильно - это может спровоцировать потерю сознания и еще больше осложнить состояние пациента, особенно у пожилых людей.
При невозможности дать больному его обычное лекарство или, если он вообще ранее не принимал гипотензивных препаратов, ему можно дать таблетку Нифедипина 10 мг (но только в том в случае, если у него нет выраженной тахикардии и стенокардии). Препарат эффективно снижает давление. При наличии заболеваний сердца или сведений о непереносимости пациентом нифедипина, препарат можно заменить каптоприлом12,5-25 мг, он нормализует артериальное давление, защищает сердце и предупреждает развитие нефропатии. Кроме того, в отличие от нифедипина, каптоприл не вызывает сонливости, головокружения и тахикардии. При гипертоническом кризе первого типа целесообразно использовать анаприлин 40 мг внутрь или под язык в измельченном виде. При гипертоническом кризе второго типа используют мочегонные препараты, например, фуросемид 20-40 мг.
Целесообразно дать больному 40 капель корвалола для снятия тревожности, паники и страха смерти, которые обычно охватывают человека в состоянии гипертонического криза. Вместо корвалола подойдет валокордин, настойка валерианы или пустырника.
При сердечных болях дать пациенту валидол или нитроглицерин, но последний нужно применять очень осторожно: он расширяет сосуды и может спровоцировать коллапс.
При возможности следует организовать мониторинг артериального давления, записывать показания тонометра, частоту пульса и дыхания каждые 15-20 минут до прибытия врача.
Некоторые пациенты ошибочно полагают, что быстрое снижение артериального давления до привычных цифр поможет быстро избавиться от симптомов, сопровождающих гипертонический криз. Ни в коем случае резко снижать давление нельзя, это может привести к возникновению коллапса, сопровождающего потерей сознания. В тяжелых случаях это может привести к развитию ишемических изменений в головном мозге и других органах в результате обеднения кровотока.
Медработники купируют гипертонический криз, руководствуясь медицинским протоколом. В нем описывается стандарт предоставления помощи для каждого конкретного заболевания. Больных с некупирующимся или осложненным гипертоническим кризом, а также больных с неосложненным, но впервые возникшим гипертоническим кризом, после оказания им экстренной врачебной помощи следует госпитализировать в кардиологическое или терапевтическое отделение.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Чувство жара, которое испытывает человек, возникает из-за резкого расширения и кровенаполнения мелких подкожных сосудов. Это состояние называется артериальной гиперемией. При этом кожа краснеет, становится горячей.
Просвет сосудов регулируется симпатической и парасимпатической нервной системой. Его изменения зависят от сигналов сосудодвигательного (вазомоторного) центра ЦНС, гормонов, пирогенных (вызывающих жар) веществ, поступающих в кровь, и ряда других факторов.
Разновидности ощущения жара
На сосуды постоянно влияют факторы, оказывающие сосудосуживающее либо сосудорасширяющее воздействие. Например, при стрессе сосуды под влиянием гормона адреналина сужаются, кожа бледнеет. По окончании стрессовой ситуации сосуды расслабляются и наполняются кровью.
Патологическая артериальная гиперемия, которая сопровождается чувством жара, развивается либо под действием раздражителей (инфекции, токсины, продукты распада тканей при ожоге, пирогенные вещества), либо при нарушении нервной регуляции.
Различают нейрогенную артериальную гиперемию (возникающую в ответ на раздражение нервных окончаний) и метаболическую (обусловленную действием местных химических факторов). Примером нейрогенной артериальной гиперемии служит покраснение лица и шеи при гипертонической болезни, климактерическом синдроме, а также при сильных эмоциях.
Метаболическое воздействие на напряжение сосудов оказывают электролиты крови: кальций и натрий сужают сосуды и повышают давление, а калий и магний, наоборот, расширяют. К метаболическим регуляторам относятся углекислый газ, органические кислоты, гормоны.
Возможные причины ощущения жара
Прилив крови к коже и ощущение жара могут вызывать горячие, острые и пряные блюда.
Такое же воздействие на организм оказывает алкоголь, который способствует расширению кровеносных сосудов.
Прием некоторых лекарственных препаратов также может вызывать ощущение распространяющегося по телу жара. В их число входят сосудорасширяющие, гормональные средства, антидепрессанты и т. д.
Причины возникновения артериальной гиперемии и, как следствие, чувства жара могут быть разными. При нарушении регуляции сосудистого тонуса может развиваться артериальная гипертензия, сопровождаемая внезапным повышением артериального давления – гипертоническим кризом. Чаще всего причиной такого состояния становится гипертоническая болезнь. Однако в трети случаев артериальную гипертензию вызывают заболевания внутренних органов: острый гломерулонефрит и другие поражения почек, опухоли надпочечников и прочие заболевания эндокринной системы. Величина подъема артериального давления при гипертоническом кризе зависит от возраста и индивидуальных особенностей человека. В молодом возрасте симптомы криза могут возникнуть при более низком уровне артериального давления, а в пожилом – при более высоком.
Резкому повышению артериального давления сопутствуют головная боль, головокружение, тошнота, рвота, нарушения зрения («мушки», двоение). Возможно онемение конечностей, ощущение мурашек, учащенное сердцебиение, одышка.
Из-за нарушения нервной регуляции возникает озноб, сменяющийся жаром, усиление потливости. Завершение криза сопровождается учащенным мочеиспусканием.
Повышение артериального давления и сопровождающие это состояние симптомы возникают и при опухоли надпочечника – феохромоцитоме и других гормонопродуцирующих опухолях. Опухоль секретирует большое количество катехоламинов (адреналина и норадреналина).
Клинические признаки феохромоцитомы могут включать головную боль, потливость, усиленное сердцебиение, раздражительность, потерю массы тела, боли в груди, тошноту, рвоту, слабость, утомляемость. В некоторых случаях у пациентов могут возникать жар, одышка, приливы, повышенная жажда, учащенное мочеиспускание, головокружение, шум в ушах.
Многие женщины жалуются на приливы жара во время климактерического периода. Изменение гормонального фона происходит еще до прекращения менструаций, в период пременопаузы (менопаузального перехода). Сначала ее проявления незначительны, и чаще всего им не придают значения либо относят к последствиям усталости и психического перенапряжения. Гормональные и метаболические изменения, в частности, снижение уровня эстрогенов, прогестерона и повышение выработки гонадолиберина, сопровождаются приливами, которые могут повторяться несколько раз в сутки.
Женщины описывают их как периодическое кратковременное ощущение жара с последующим ознобом, усиленной потливостью, учащенным сердцебиением.
В большинстве случаев приливы незначительно нарушают самочувствие. Артериальная гиперемия и чувство жара могут быть признаком нарушения функции щитовидной железы, например, при тиреотоксикозе. Пациенты с тиреотоксикозом жалуются на общую слабость, утомляемость, раздражительность, нарушение сна, потливость, дрожание пальцев, сердцебиение, иногда боли в области сердца.
Нарушение терморегуляции, которое происходит из-за ускоренного обмена веществ, приводит к повышению температуры тела и вызывает постоянное чувство жара. Кожа становится теплой и влажной, сосуды кожи расширяются, что сопровождается покраснением лица. Усиливается потоотделение, ногти становятся ломкими, выпадают волосы.
Иногда приливы и ощущение жара в сочетании с повышенным артериальным давлением возникают при сахарном диабете. Этим симптомам сопутствуют общее недомогание, потливость, жажда, увеличение объема выделяемой мочи.
К каким врачам обращаться?
При регулярных появлениях таких симптомов, как жар и приливы, необходимо обратиться к терапевту , который на основании предъявляемых жалоб и анализов направит к гинекологу или эндокринологу .
Диагностика и обследования
Появление периодических приливов, сопровождаемых чувством жара, потливостью, покраснением кожи лица, требует обязательной диагностики.
Врач оценивает жалобы пациента, учитывая возраст, пол и сопутствующие заболевания. При повышении артериального давления, переходящего в кризы, необходимо определить характер патологии – первичный (связанный с нарушением нервной регуляции) или вторичный (вследствие заболеваний внутренних органов). Для этого назначают клинический анализ крови и общий анализ мочи, анализ мочи по Нечипоренко, анализ крови на глюкозу, холестерин, креатинин.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также: