Крапивница при переливании плазмы
Обновлено: 15.04.2024
Показания для переливания компонентов крови
Несмотря на широкое внедрение гемопоэтических факторов роста, трансфузионная терапия играет важную роль в лечении онкологических больных, особенно сейчас, когда более эффективные методы терапии позволили увеличить продолжительность жизни. Так же как пациенты с хроническими заболеваниями, они нуждаются в частом переливании компонентов крови.
Это обусловлено осложнениями, связанными не только с основной болезнью, но и с ее лечением. Цельную кровь разделяют на клеточные и неклеточные компоненты, включающие эритроциты, тромбоциты и плазму.
Компоненты крови: порция крови разделяется физическими и механическими способами, такими как дифференциальное центрифугирование. Все большее значение в трансфузиологии приобретает технология разделения клеток, позволяющая отбирать тромбоциты, плазму, гранулоциты, стволовые клетки крови и эритроциты.
Антикоагулянты и другие добавки позволяют хранить эритроциты до 42 дней.
Эритроцитная масса
Эритроцитная масса: ее получают из цельной крови центрифугированием с последующим удалением плазмы.
(1) Гематокрит 60-80 %.
(2) Показания:
a) восполнение числа эритроцитов и гемоглобина у больных с анемией при сердечной и почечной недостаточности, ожогами или угнетением кроветворения;
b) истощенные больные;
c) пожилые больные;
d) больные с заболеванием печени.
(3) Рекомендуется использовать эритроцитную массу при потере крови менее 1000—1500 мл/70 кг; при больших потерях следует использовать цельную кровь (в РФ ее использование в мирное время запрещено).
(4) Терапевтический эффект: у взрослого с массой тела 70 кг после переливания 1 дозы эритроцитной массы гематокрит должен возрастать на 3—4 %.
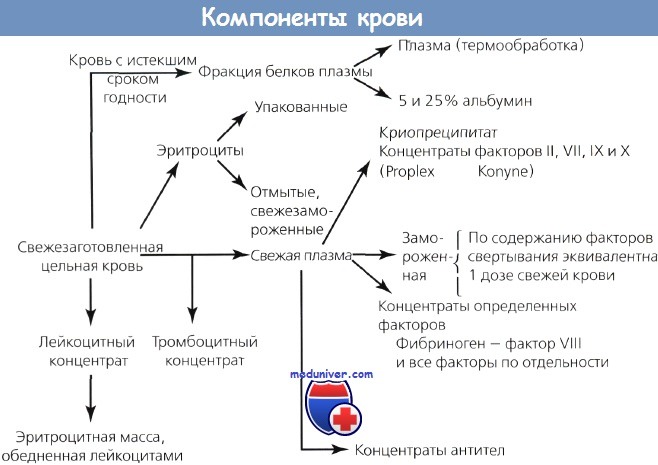
Замороженная эритроцитная масса
Замороженная эритроцитная масса: длительная сохранность эритроцитной массы может быть достигнута добавлением глицерина; перед переливанием эритроцитную массу размораживают и отмывают от глицерина.
(1) Преимущества:
a) кровь редких групп может храниться длительно;
b) содержание 2,3-дифосфоглицерола и аде-нозинтрифосфата остается таким же, как в день замораживания крови;
c) не содержит плазменного белка, тромбоцитов, лейкоцитов и фибрина; показан больным с повторяющейся фебрильной негемолитической трансфузионной реакцией, обусловленной антителами к лейкоцитам;
d) по сравнению с переливанием цельной крови риск передачи гепатита снижен.
(2) Недостатки:
a) дорогая;
b) срок годности 24 ч;
c) требуется время для размораживания и отмывания от глицерина.
Лейкоцитный концентрат
Лейкоцитный концентрат: обеднен эритроцитами; снижает частоту фебрильных трансфузионных реакций.
(1) Показания:
а) снижение абсолютного числа гранулоцитов менее 0,5 х 10 9 /л (0,5 х 10 9 /мл) при наличии инфекции, не контролируемой антибактериальной терапией.
Тромбоцитный концентрат
(1) Одна доза тромбоконцентрата содержит 5,5 х 10 10 тромбоцитов, суспендированных в 30—50 мл плазмы.
(2) Срок годности: 72 ч при комнатной температуре.
(3) Тромбоцитопения обычно не приводит к массивному кровотечению, если число тромбоцитов не снизится до менее 20 000/мкл, за исключением случаев, связанных с дефектами функции тромбоцитов, коагуляции, а также кровотечений, вызванных травмой или операцией.
(4) Для того чтобы гемостаз находился на адекватном уровне, у больного после травмы или перед операцией число тромбоцитов должно быть не менее 100 000/м кл.
(5) 1 доза тромбоцитного концентрата увеличивает количество тромбоцитов на 7000 — 10 000/мкл.
(6) Повторное переливание тромбоконцентрата может привести к иммунизации антигенами HLA и рефрактерности.
(7) Должен вводиться через фильтр с диаметром пор 170 мкм.

Свежезамороженная плазма
(1) Содержит альбумин, глобулин, активные факторы свертывания, комплемент и электролиты.
(2) Должна быть совместима по эритроцитарным антигенам групп AB0 и резус.
(3) Срок годности: 12 мсс. при температуре —20— 30 °С; необходимо использовать в течение 2 ч после размораживания.
(4) Показания:
a) дефицит факторов свертывания крови;
b) потеря плазмы;
c) быстрая отмена пероральных антикоагулянтов.
Криопреципитат
Криопреципитат: после оттаивания свежезамороженной плазмы при температуре 4 СС остается нерастворимый на холоде осадок; он содержит фактор VIII с фибриногеном и фактор XIII.
(1) Показания:
a) болезнь Виллебранда;
b) восполнение дефицита фибриногена, фактора XIII.
Плазменная фракция крови
Плазменная фракция: дериваты плазмы получают химическим способом, таким как преципитацией спиртом.
a. Концентраты факторов свертывания.
(1) Концентраты фактора VIII.
(2) Концентраты фактора IX.
(3) Протромбиновый комплекс (концентраты факторов II, VII, IX, X).
(4) Концентраты фибриногена.
b. Концентраты иммуноглобулина.
c. Альбумин: фильтрованный и пастеризованный путем инкубации в течение 10 ч при температур 60 °С для исключения риска вирусных гепатитов.
(1) 5% альбумин: изоосмотический, натрий 145 мэк-в/л; для быстрого увеличения объема циркулирующей крови.
(2) 25% альбумин: натрий 145 мэкв/л; вводится в/в; один объем 25% альбумина вызывает переход из внесосудистого пространства в сосудистое русло 4 объемов жидкости; используется для лечения ги-поальбуминемии.
d. Плазменный белковый фактор: 5% раствор отобранного человеческого плазменного белка в буферизованном соляном растворе; термообработанный, чтобы устранить риск гепатита; показан для быстрого увеличения объема циркулирующей крови.
Раствор гемоглобина
Раствор гемоглобина, свободный от стромы.
а. Преимущества:
1) нет необходимости в определении группы крови;
2) более длительный срок хранения;
3) лучше поддерживает микроциркуляцию;
4) улучшение оксигенации ишемизированных участков миокарда;
5) отсутствие антигенности.
Аутогемотрансфузия
Аутогемотрансфузия: заготовка и трансфузия (возвращение) собственной крови больного, взятой до или во время операции. Кровь заготавливают за 2 нед. до хирургической процедуры, гемоглобин должен быть на уровне 110 г/л или выше. Если существует необходимость в большем количестве крови, можно использовать замороженные эритроциты. Многие пациенты могут сдавать кровь 1 раз в неделю. Ин-траоперационная заготовка излившейся крови осуществляется только в стерильныхусловиях; она не должна содержать возбудителей инфекций и злокачественных клеток. Для получения эритроцитной массы с целью аутогемотрансфузии кровь больного собирают в стерильные полиэтиленовые пакеты, промывают и концентрируют.
Осложнения переливания компонентов крови
Главные осложнения, связанные с переливаниями компонентов крови, — инфекционные, трансфузионные реакции и аллоиммунизация. При каждом 6000-м переливании крови возникает острая гемолитическая реакция, уровень летальности при которой составляет 1:17. В основе этих реакций лежит несовместимость по антигенам АВО и внутриклеточный гемолизом. Развивается лихорадка, озноб, боль в груди, тошнота, гипотония и диссеминированное внутрисосудистое свертывание. Слабые реакции на антигены лейкоцитов и тромбоцитов обычно проявляются только эпизодами лихорадки. Гемолитические реакции на антигены других систем, таких как Kidd, Duffy и Kell, могут сопровождаться лихорадкой, анемией, гипербилирубинемией и положительной прямой пробой Кумбса.
Некоторые из легких трансфузионных реакций проявляются спустя 7—10 дней после переливания.
Получены и доступны гемопоэтические ростовые факторы, позволяющие ограничить применение крови и ее компонентов у онкологических больных. Выделение и синтез эритропоэтина существенно сократили трансфузии крови и эритроцитной массы. Доказано, что Г-КСФ уменьшает частоту инфекционных осложнений у больных с нейтропенией после химиотерапии (ХТ). Ограничения к использованию тромбоцитного компонента стимулировали поиски веществ, индуцирующих продукцию тромбоцитов. Эти препараты уже доступны. Кроме того, тромбопоэтические факторы роста способны увеличивать эффективность тромбафереза и получить от одного донора значительно больше тромбоцитов и стволовых клеток.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Посттрансфузионные осложнения – понятие, объединяющее совокупность тяжелых патологических реакций, развивающихся вследствие переливания крови или ее компонентов и сопровождающихся нарушением функции жизненно важных органов. Посттрансфузионные осложнения могут включать в себя воздушную эмболию и тромбоэмболию; гемотрансфузионный, цитратный, бактериальный шок; циркуляторную перегрузку, заражение гемоконтактными инфекциями и др. Распознаются на основании симптоматики, возникшей на фоне гемотрансфузии или вскоре после ее окончания. Развитие посттрансфузионных осложнений требует немедленного прекращения гемотрансфузии и оказания неотложной помощи.

Общие сведения
Посттрансфузионные осложнения – тяжелые, нередко представляющие угрозу для жизни больного состояния, обусловленные гемотрансфузионной терапией. Ежегодно в России осуществляется порядка 10 млн. гемотрансфузий, а частота осложнений составляет 1 случай на 190 переливаний крови. В большей степени посттрансфузионные осложнения характерны для ургентной медицины (хирургии, реаниматологии, травматологии, акушерства и гинекологии), возникают в ситуациях, требующих экстренной гемотрансфузии, и в условиях дефицита времени.
В гематологии принято разделять посттрансфузионные реакции и осложнения. Различного рода реактивные проявления, обусловленные гемотрансфузиями, встречаются у 1-3 % пациентов. Посттрансфузионные реакции, как правило, не вызывают серьезной и длительной органной дисфункции, в то время как осложнения могут приводить к необратимым изменениям в жизненно важных органах и гибели больных.
Причины посттрансфузионных осложнений
Переливание крови является серьезной процедурой, представляющей собой трансплантацию живой донорской ткани. Поэтому она должна производиться только после взвешенного учета показаний и противопоказаний, в условиях строго соблюдения требований техники и методики проведения гемотрансфузии. Такой серьезный подход позволит избежать развития посттрансфузионных осложнений.
Абсолютными витальными показаниями к гемотрансфузии служат острая кровопотеря, гиповолемический шок, продолжающееся кровотечение, тяжелая постгеморрагическая анмия, ДВС-синдром и др. Основные противопоказания включают декомпенсированную сердечную недостаточность, гипертоническую болезнь 3 степени, инфекционный эндокардит, ТЭЛА, отек легких, ОНМК, печеночную недостаточность, острый гломерулонефрит, системный амилоидоз, аллергические заболевания и т. д. Вместе с тем, при наличии серьезных оснований трансфузии крови могут проводиться, несмотря на противопоказания, под прикрытием профилактических мероприятий. Однако в этом случае риск посттрансфузионных осложнений возрастает в разы.
Чаще всего осложнения развиваются при повторном и значительном по объему переливании трансфузионной среды. Непосредственные причины посттрансфузионных осложнений в большинстве случаев носят ятрогенный характер и могут быть связаны с переливанием крови, несовместимой по системе АВО и Rh-антигену; использованием крови ненадлежащего качества (гемолизированной, перегретой, инфицированной); нарушением сроков и режима хранения, транспортировки крови; переливанием избыточных доз крови, техническими погрешностями при проведении трансфузии; недоучетом противопоказаний.
Классификация посттрансфузионных осложнений
Наиболее полную и исчерпывающую классификацию посттрансфузионных осложнений предложил А.Н.Филатов, разделивший их на три группы:
I. Посттрансфузионные осложнения, обусловленные погрешностями переливания крови:
- циркуляторная перегрузка (острое расширение сердца)
- эмболический синдром (тромбозы, тромбоэмболии, воздушная эмболия)
- нарушения периферического кровообращения вследствие внутриартериальных гемотрансфузий
II. Реактивные посттрансфузионные осложнения:
III. Заражение гемоконтактными инфекциями (сывороточным гепатитом, герпесом, сифилисом, малярией, ВИЧ-инфекцией и др.).
Посттрансфузионные реакции в современной систематике в зависимости от выраженности делятся на легкие, средней тяжести и тяжелые. С учетом этиологического фактора и клинических проявлений они могут быть пирогенными, аллергическими, анафилактическими.

Посттрансфузионные реакции
Могут развиваться уже в первые 20-30 минут после начала гемотрансфузии или вскоре после ее окончания и длятся несколько часов. Пирогенные реакции характеризуются внезапным ознобом и лихорадкой до 39-40°С. Повышению температуры тела сопутствуют боли в мышцах, цефалгия, стеснение в груди, цианоз губ, боли в области поясницы. Обычно все эти проявления стихают после согревания больного, приема жаропонижающих, гипосенсибилизирующих препаратов или введения литической смеси.
Посттрансфузионные аллергические реакции могут проявляться затруднением дыхания, ощущением удушья, тошнотой или рвотой, сыпью и кожным зудом, отеком Квинке. Возможно присоединение озноба, лихорадки, диареи, артралгий. Для купирования данных реакций применяются антигистаминные средства, при необходимости – глюкокортикоиды.
Реакции анафилактического типа, обусловленные гемотрансфузией, характеризуются острыми вазомоторными нарушениями: беспокойством больного, гиперемией кожи лица и груди, удушьем, артериальной гипотонией, тахикардией. При развитии подобного сценария показано немедленное введение антигистаминных препаратов, адреналина, эуфиллина, ингаляции кислорода. Данное состояние может перейти в тяжелое посттрансфузионное осложнение – анафилактический шок.
Гемотрансфузионные реакции могут иметь различную степень выраженности. Так, при легких реактивных состояниях температура тела повышается не более 38°С; отмечаются умеренные мышечные и головные боли, незначительное познабливание. Все проявления кратковременны и не требуют медикаментозного купирования. Для реакций средней степени выраженности характерно повышение температуры до 38,5-39°С; потрясающие ознобы, тахипноэ, учащение пульса, болевой синдром, крапивница. При тяжелых посттрансфузионных реакциях температура достигает 40°С; выражены озноб, боли в костях и мышцах, одышка, цианоз губ. Возможно развитие ангионевротического отека Квинке, спутанности сознания.
Посттрансфузионные осложнения
Острое расширение сердца
Развивается в результате слишком быстрого или массивного поступления консервированной крови в венозное русло больного. При этом правые отделы сердца не справляются с перекачиванием всего поступающего объема, следствием чего служит застой крови в правом предсердии и системе полых вен.
Симптоматика возникает во время гемотрансфузии или ближе к ее окончанию. Данное посттрансфузионное осложнение клинически проявляется затруднением дыхания, цианозом, болями в правом подреберье и в области сердца, снижением АД, повышением ЦВД, тахиаритмией, асистолией.
Первая помощь при остром расширении сердца заключается в немедленном прекращении вливания крови, проведении кровопускания в объеме 200–300 мл для разгрузки малого круга кровообращения. Больному обеспечивается подача увлажненного кислорода, введение сердечных гликозидов (коргликон, строфантин), сосудосуживающих средств (фенилэфрин, норадреналин), фуросемида.
Эмболический синдром
Воздушная эмболия является следствием попадания воздуха сначала в периферическую вену, а затем в легочную артерию с закупоркой ее ствола или ветвей. Это осложнение целиком связно с нарушением техники внутривенного вливания, а для его развития достаточно попадания в периферическую вену 2-3 см3 воздуха. Посттрансфузионная тромбоэмболия возникает при закупорке сосудов кровяными сгустками или венозными тромбами.
В типичных случаях развивается клиника ТЭЛА, сопровождающаяся резкими болями в грудной клетке, сильным кашлем, одышкой, цианозом, частым нитевидным пульсом, падением АД, беспокойством и возбуждением больного. При массивной тромбоэмболии легочной артерии прогноз, как правило, неблагоприятный.
При закупорке небольшими тромбами мелких ветвей легочной артерии развивается инфаркт легкого, признаками которого выступают боль в груди, кашель с выделением кровянистой мокроты, субфебрильная или фебрильная температура тела. Данные рентгенографии легких соответствуют картине очаговой пневмонии.
При первых признаках тромбоэмболических посттрансфузионных осложнений следует незамедлительно прекратить вливание крови, начать ингаляции кислорода, проведение тромболитической терапии (введение гепарина, фибринолизина, стрептокиназы), при необходимости – реанимационных мероприятий. При неэффективности медикаментозного тромболизиса показано выполнение тромбоэмболэктомии из легочной артерии.
Цитратная и калиевая интоксикация
Цитратная интоксикация обусловлена как прямым токсическим воздействием консерванта - лимоннокислого натрия (цитрата натрия), так и изменением соотношения в крови ионов калия и кальция. Цитрат натрия связывает ионы кальция, вызывая гипокальциемию. Обычно возникает при высокой скорости введения консервированной крови. Проявлениями данного посттрансфузионного осложнения служат артериальная гипотензия, повышение ЦВД, судорожные подергивания мышц, изменения ЭКГ (удлинение интервала Q-Т). При высоком уровне гипокальциемии возможно развитие клонических судорог, брадикардии, асистолии, апноэ. Ослабить или устранить цитратную интоксикацию позволяет вливание 10 % р-ра глюконата кальция.
Калиевая интоксикация может возникнуть при быстром введении эритроцитной массы или консервированной крови, хранившейся свыше 14 суток. В этих трансфузионных средах уровень калия значительно увеличивается. Типичными признаками гиперкалиемии служат вялость, сонливость, брадикардия, аритмия. В тяжелых случаях может развиться фибрилляция желудочков и остановка сердца. Лечение калиевой интоксикации предполагает внутривенное введение р-ра глюконата или хлорида кальция, отмену всех калийсодержащих и калийсберегающих препаратов, внутривенные инфузии физиологического раствора, глюкозы с инсулином.
Гемотрансфузионный шок
Причиной данного посттрансфузионного осложнения чаще всего выступает вливание несовместимой по AB0 или Rh-фактору крови, приводящее к развитию острого внутрисосудистого гемолиза. Различают три степени гемотрансфузионного шока: при I ст. систолическое АД снижается до 90 мм рт. ст.; при II ст.- до 80-70 мм рт. ст.; III ст. - ниже 70 мм рт. ст. В развитии посттрансфузионного осложнения выделяют периоды: собственно гемотрансфузионного шока, острой почечной недостаточности и реконвалесценции.
Первый период начинается либо во время трансфузии, либо сразу после нее и продолжается до нескольких часов. Возникает кратковременное возбуждение, общее беспокойство, боли в груди и пояснице, одышка. Развиваются циркуляторные нарушения (артериальная гипотония, тахикардия, нарушение сердечного ритма), покраснение лица, мраморность кожи. Признаками острого внутрисосудистого гемолиза служат гепатомегалия, желтуха, гипербилирубинемия, гемоглобинурия. Коагуляционные нарушения включают повышенную кровоточивость, ДВС-синдром.
При первых признаках гемотрансфузионного шока следует прекратить трансфузию, сохранив при этом венозный доступ. Незамедлительно начинается проведение инфузионной терапии кровезамещающими, полионными, щелочными растворами (реополиглюкин, пищевой желатин, бикарбонат натрия). Собственно противошоковая терапия включает введение преднизолона, эуфиллина, фуросемида. Показано использование наркотических анальгетиков и антигистаминных средств.
Одновременно осуществляется медикаментозная коррекция гемостаза, нарушений функции органов (сердечной, дыхательной недостаточности), симптоматическая терапия. С целью удаления продуктов острого внутрисосудистого гемолиза применяется плазмаферез. При тенденции к развитию уремии требуется проведение гемодиализа.
Профилактика посттрансфузионных осложнений
Развитие посттрансфузионных реакций и осложнений возможно предотвратить. Для этого необходимо тщательно взвешивать показания и риски переливания крови, строго соблюдать правила заготовки и хранения крови. Гемотрансфузии должны осуществляться под наблюдением врача-трансфузиолога и опытной медицинской сестры, имеющей допуск к проведению процедуры. Обязательна предварительная постановка контрольных проб (определение группы крови больного и донора, проба на совместимость, биологическая проба). Гемотрансфузию предпочтительно проводить капельным методом.
В течение суток после переливания крови больной подлежит наблюдению с контролем температуры тела, АД, диуреза. На следующий день больному необходимо исследовать общий анализ мочи и крови.
Осложнения гемотрансфузии. Виды осложнений при переливания крови.
1. Среди состояний, при которых возникает необходимость гемотрансфузии, следует назвать острую и хроническую кровопотерю и недостаточный гемопоэз. Трансфузия препаратов крови, произведенная вовремя и по строгим показаниям, может спасти жизнь больному, в то время как неоправданная гемотрансфузия подвергает больного ненужному риску.
Решение о необходимости гемотрансфузии у больных в критическом состоянии чаще основывается на относительных, чем абсолютных, показаниях. Очевидно, что при профузном кровотечении больному гемотрансфузию необходимо начинать немедленно, если в наличии имеется совместимая по системе АВО кровь. Подобная ситуация нечасто встречается в отделении интенсивной терапии; в большинстве случаев решение о необходимости гемотрансфузии основано на совокупности клинических данных и опыта врача.
Нередко ориентиром служит произвольно взятый уровень в 100 г/л гемоглобина (гематокрит 30), но здоровые индивиды переносят и более низкие значения, особенно при наличии ретикулоцитоза. В то же время у больных в критическом состоянии, больных с сопутствующей ишемической болезнью сердца и больных с заведомой гипоксемией вследствие заболевания дыхательной системы гемотрансфузия может потребоваться и при более высоких цифрах Нb. Также следует учитывать, что больные с нестабильным состоянием имеют меньше резервов для восстановления в случае резкого ухудшения состояния.
Следовательно, решение о необходимости трансфузии должно приниматься с учетом пользы и риска для каждого конкретного пациента.
2. Коагулопатия является весьма серьезным острым осложнением гемотрансфузии. Чаще всего она бывает связана с массивной трансфузией, но может быть и следствием острой гемолитической реакции. Для быстрой диагностики нужно набрать кровь в стеклянную пробирку и встряхивать ее постукиванием по стенке пробирки в течение 20 мин. Если кровь сворачивается и разделяется, коагулопатия минимальна.
Если клетки оседают, оставляя над собой неокрашенную плазму, острый гемолиз исключен. Причиной коагулопатии может быть часто встречающаяся при массивных гемотранфузиях гипотермия. Согревание больного и вводимых ему в/в жидкостей устраняет это осложнение. Другими, часто упоминаемыми в контексте массивной гемотрансфузии проблемами являются гиперкалиемия и интоксикация цитратом, хотя в действительности эти ситуации встречаются очень редко.
Цитрат быстро метаболизируется в печени, а клинические наблюдения за больными, которым производилась массивная гемотрансфузия, свидетельствуют, что более частым исходом является не повышение уровня сывороточного калия, а гипокалиемия.

3. Во время переливания крови наиболее частой причиной лихорадки и озноба у больного является реакция на саму гемотрансфузию. В то же время эти симптомы могут иметь отношение к исходно присутствовавшей инфекции. Поэтому в поиск причин лихорадки следует включать бактериологические исследования крови больного и переливаемой крови.
4. Наличие признаков острой гемолитической реакции служит показанием для стимуляции диуреза. Обычно для осмотической стимуляции диуреза вводят маннит, дополнительно вводят жидкость (в/в); достоинства гидрокарбоната как средства для ощелачивания мочи не могут считаться доказанными. Ограничение вводимых внутривенно растворов практикуется у больных с развившейся олигурической почечной недостаточностью, которая не регрессирует с увеличением объема вводимой жидкости.
5. Встречаются также поздние осложнения гемотрансфузии. Среди них следует упомянуть сенсибилизацию к малым групповым антигенам крови и инфекционные осложнения. Инфекция остается главной проблемой, так как приводит впоследствии к нетрудоспособности или даже к смерти. Чаще всего встречается заражение вирусом инфекционного гепатита или цитомегаловирусом; но в последнее время документально установленная передача вируса СПИД при гемотрансфузии привлекла повышенное внимание к этим осложнениям, которые встречаются, вероятно, гораздо чаще, чем принято считать.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Осложнения переливания крови и ее компонентов
б. Бактерии:
(1) Постоянная проблема, часто нераспознаваемая.
(2) Наиболее часто передаются с концентратом тромбоцитов и ЭМ.
(3) Микроорганизмы:эритроциты— Yersinia enterocolitica, Serratia и род Pseudomonas; тромбоциты — Staphylococcus epidermidis, Bacillus species.
(4) Treponema pallidum: не выживает при хранении препаратов крови в холодильнике; о случаях сифилиса сообщается после переливания цельной крови.
(5) Иногда можно идентифицировать пакет эритроцитарной массы со значительной бактериальной контаминацией по более темному цвету крови в сравнении с таковым в трубке.
г. Болезнь Крейтцфельда-Якоба:
(1) В настоящее время имеется несколько доказанных случаев передачи при переливании возбудителя (приона) нового варианта болезни Крейтцфельда-Якоба.
(2) Большинство центров по сбору крови пытаются минимизировать риск, исключая доноров, рассматриваемых как имеющих высокий риск носительства инфекций, согласно семейному анамнезу и специфическим особенностям анамнеза жизни (путешествия, перенесенные заболевания и вмешательства).
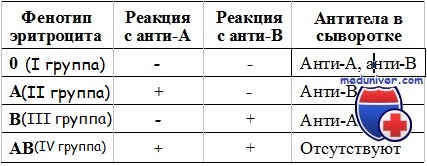
2. Гемолитические реакции:
а. Острые гемолитические иммунологические реакции. Редки, поскольку у новорожденных отсутствуют естественные анти-А- или анти-В-антитела, и посттрансфузионная аллоиммунизация эритроцитов отмечается редко, несмотря на многократные переливания.
б. Т-активация. Тяжелая форма гемолиза иммунного происхождения, сопровождающего переливание крови взрослых, содержащих анти-Т-антитела, у новорожденных с активацией нормального криптогенного Т-антигена на поверхности мембран эритроцитов:
(1) Часто у недоношенных новорожденных с некротизирующим энтероколитом и сепсисом.
(2) Подозревают Т-активацию у новорожденных с риском внутрисосудистого гемолиза, гемоглобинурии, гемоглобинемии после переливания препаратов крови или необъяснимого отсутствия прироста гемоглобина после переливания.
(3) При рутинной перекрестной пробе не обнаруживают Т-активацию при использовании моноклональной антисыворотки.
(4) Диагноз подтверждают с помощью малой перекрестной пробы по разнице в результатах прямого и обратного определения группы крови со специфической агглютинации и использованием арахисового лектина.
(5) Используют отмытые эритроциты, тромбоциты и анти-Т-плазму с низким титром только при подтвержденном гемолизе.
3. Неиммунологические причины гемолиза:
а. Механический, посредством чрезмерного давления при инфузии через маленькие иглы или фильтры 20-40 мкм.
б. Случайное перегревание или замораживание крови.
в. Одновременное введение несовместимых лекарственных средств и инфузионных растворов.
г. Переливание аномальных донорских клеток (недостаточность глюкозо-6-фосфатдегидро-геназы, наследственный сфероцитоз).
4. Другие иммунологические реакции:
а. Болезнь трансплантат против хозяина, вызванная трансфузией.
См. облучение крови для факторов риска и профилактики в этой статье.
б. Повреждение легких, вызванное трансфузией:
(1) Вторично к трансфузии донорской крови, содержащей антигранулоцитарные и анти-НLА-антитела, лейкоагглютинины против антигенов гранулоцитов реципиента или к трансфузии цитокинов/ медиаторов плазмы, которые поражают гранулоциты реципиента, вызывая дефекты адгезии эндотелия легких.
(2) Инициирует жизнеугрожающую гипоксе-мию вторично к активации комплемента и повреждению капилляров легких.
(3) О случаях у новорожденных сообщается редко; возможно, потому, что сложно отличить от дыхательной недостаточности, вызванной другими причинами у больных новорожденных.
5. Перегрузка большого круга кровообращения: изменения растяжимости легких и АД.
6.Побочное влияние на обмен веществ.
а. Гиперкалиемия:
(1) Облученная и хранившаяся в холодильнике кровь может иметь уровень ионов калия 30-50 ммоль/л или выше в плавающей на поверхности плазме.
(2) Переливания небольших объемов ЭМ не вызывают клинически значимого увеличения концентрации ионов калия в сыворотке.
(3) Жизнеугрожающая гиперкалиемия описана у больных новорожденных и у подвергшихся быстрому вливанию больших объемов хранившейся крови.
(4) Отмытые или свежие (хранившиеся
б. Гипо- или гипергликемия.
в. Гипокальциемия.
г. Изменение кислотно-щелочного баланса при переливании больших объемов.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Что такое крапивница? Причины возникновения, диагностику и методы лечения разберем в статье доктора Меркуловой Ирины Юрьевны, аллерголога со стажем в 12 лет.
Над статьей доктора Меркуловой Ирины Юрьевны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Крапивница — одно из распространённых заболеваний в мире, характеризующееся кожными высыпаниями в виде волдырей. Иногда крапивница сопровождается ангионевротическим отёком (отёком Квинке — частным случаем крапивницы, т. н. гигантская крапивница). [1] Крапивница — самостоятельное заболевание, и её следует отличать от тех случаев, когда волдыри могут служить только симптомом других состояний, которые к ней не относятся: острой анафилактической реакции, при проведении кожных скарификационных проб и т. д . [2]
Причинами возникновения крапивницы могут служить:
- лекарственные препараты (антибиотики, витамины, НПВС, иАПФ, рентгеноконтрастные вещества);
- продукты питания (рыба, ракообразные, орехи, молоко, мёд, пищевые добавки, фрукты, специи при перекрёстной аллергии у пациентов с сезонными и круглогодичными аллергическими ринитами, аллергией на латекс);
- укусы насекомых;
- паразиты (простейшие, гельминты);
- аэроаллергены (пыльца деревьев и трав, шерсть и выделения животных, бытовая или книжная пыль, плесень),
- вирусные, бактериальные, грибковые инфекции (ЛОР-органов, мочеполовой системы, пищеварительной системы, в т.ч. хеликобактерная);
- химические вещества (соли, краски, строительные и ремонтные смеси, косметика);
- латекс (часто у медицинских работников, а также тех, кто вынужден часто пользоваться изделиями из латекса по роду своей деятельности);
- психогенные факторы;
- физическая нагрузка (в т.ч. профессиональный спорт);
- аутоиммунные заболевания (если есть системная красная волчанка, аутоиммунный тиреоидит, ревматоидный артрит и т. д.);
- новообразования;
- генетические факторы;
- УФ-излучение;
- температура (высокая и низкая);
- давление (при сдавлении кожи тугой одеждой, сумками/ранцами, ремнями, в т. ч. у профессиональных спортсменов);
- вибрация (часто у тех, кто по профессиональной необходимости вынужден иметь дело с вибрацией);
- обычная вода. [2]
Если причина не может быть идентифицирована даже после детального сбора анамнеза и проведения аллергологических тестов, то такую крапивницу называют идиопатической. Хроническая идиопатическая крапивница может быть связана с заболеваниями щитовидной железы, гормональным дисбалансом и в очень редких случаях с раковой опухолью. Даже если крапивница хроническая, она, скорее всего, пройдёт со временем.
Что такое нервная крапивница
Психогенные факторы, такие как стресс и яркие эмоции, могут провоцировать развитие острой крапивницы. Также они могут приводить к обострению хронической формы заболевания.
При таком многообразии провоцирующих факторов у трети пациентов причины крапивницы остаются неизвестными. Это связано с несовершенством диагностических возможностей и является предметом научного поиска для учёных по всему миру. [1]
Заразна ли крапивница
Крапивница не заразна и от человека к человеку не передаётся.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы крапивницы
Основные симптомы крапивницы:
- кожный зуд;
- высыпания на коже в виде волдырей.
Зуд кожи бывает разной интенсивности — от незначительного зуда до нестерпимого, особенно вечером и ночью. Волдыри могут быть различной формы, сливаться между собой, быть абсолютно любого диаметра (от нескольких миллиметров до нескольких десятков сантиметров), и появляться на любом участке кожи и иногда слизистых. Чаще бледные в центре с покраснением по периферии. В местах скопления большого количества рыхлой подкожно-жировой клетчатки (веки, уши, губы, пальцы, половые органы) крапивница может проявляться в своей гигантской форме — в виде отека Квинке. [2]

Главное отличие высыпаний — это их мономорфность, т. е. сыпь на коже при крапивнице всегда представлена только волдырём. Волдырь — это локальный отёк кожи (мини-отёк Квинке), который бледнеет при надавливании на него. Следующая отличительная черта высыпаний при крапивнице — это то, что волдыри бесследно исчезают в течение 1-2 суток. Это главные отличительные диагностические черты, которые не позволяют перепутать крапивницу с любыми другими заболеваниями, сопровождающимися высыпаниями на коже. Редко интенсивные высыпания могут сопровождаться незначительным повышением температуры тела, снижением давления, слабостью, болями в области эпигастрия или живота схваткообразного характера, жидким стулом. [1]


Крапивница у детей
По приблизительным данным, заболевание встречается у 0,3 − 7 % детей [11] . Симптомы крапивницы у них одинаковы со взрослыми.
Патогенез крапивницы
В основе любой крапивницы лежит активация тучных клеток с их дальнейшей дегрануляцией и высвобождением медиаторов.

К активации тучных клеток приводят различные механизмы:
1. иммунные (с участием иммунной системы) с вовлечением медиаторов — гистамина, лейкотриенов, брадикинина, простогландинов, ФАТ и т. д. В зависимости от антигена (провоцирующего фактора) развивается крапивница:
- аллергическая (атопическая) при контакте с пищевыми и аэроаллергенами;
- инфекционно-аллергическая при наличии вирусной, грибковой или бактериальной инфекции;
- аутоиммунная при наличии аутоиммунного тиреоидита, системных заболеваний.
2. псевдоаллергические, неиммунные (реализуемые без участия иммунной системы) под влиянием лекарственных препаратов, продуктов-гистаминлибераторов (шоколад, кофе, клубника, копчёности), физического воздействия (высокие и низкие температуры, давление, инсоляция, вибрация и т. д.), ядов насекомых, химических веществ, воды и т. д. [2]

Тучных клеток, т. е. тех, которые реализуют клинические проявления болезни, при хронической крапивнице в организме больного человека в 10 раз больше по сравнению со здоровым. И они чересчур «отзывчивы» к провоцирующему фактору даже при его минимальной активности. Это состояние называется «феномен преходящей гиперреактивности» тучных клеток. [1]

Классификация и стадии развития крапивницы
Выделяют иммунные (в т. ч. IgE-опосредованные), неиммунные, аутоиммунные и смешанные механизмы развития крапивницы.
IgE-опосредованная крапивница связана с выработкой иммуноглобулинов, специфических к аллергену. Такой механизм характерен для острой аллергической крапивницы и встречается чаще всего.
Не-IgE-опосредованная крапивница возникает без выработки специфических иммуноглобулинов. Предполагается, что при этом происходит стимуляция Т-лимфоцитов (клеток иммунной системы) и выработка цитокинов — сигнальных белков, усиливающих иммунный ответ и воспалительную реакцию.
Механизм развития крапивницы при воздействии физических факторов, например тепловых, связан с нарушением нейроиммунной регуляции.
Виды крапивницы по длительности течения:
- острая крапивница (менее 6 недель);
- острая рецидивирующая (длительность ремиссии больше длительности обострения, длительность обострения менее 6 недель);
- хроническая крапивница (более 6 недель). [2]
По степени активности крапивница бывает: [2]
Кроме того, крапивница может быть проявлением ряда заболеваний: наследственного ангионевротического отёка, уртикарного васкулита, пигментной крапивницы (мастоцитоз), семейной холодовой крапивницы (васкулита) и т. д. [2]
Осложнения крапивницы
- отёк Кивнке, или ангионевротический отёк в области гортани с риском развития асфиксии;
- анафилактический шок и другие варианты анафилактической реакции;
- тяжёлые формы крапивницы и ангионевротического отёка, устойчивые к лечению в амбулаторных условиях. [1]
Диагностика крапивницы
Чтобы диагностировать крапивницу, не требуется специфической лабораторной диагностики, в то время как выявление причин заболевания может этого потребовать. [3]
В первую очередь нужно как можно раньше обратиться к врачу аллергологу-иммунологу. Если на время визита высыпаний нет — постараться предоставить врачу фотографии высыпаний/отёков для наибольшей информативности (при условии, что клинические проявления не были тяжёлыми и не требовали экстренной помощи во время фотофиксации).
Врач аллерголог-иммунолог во время приёма соберет подробный анамнез заболевания, анамнез жизни, аллергоанамнез, проведёт физикальное обследование (осмотр, измерение АД, ЧСС, ЧДД, температуры тела, послушает сердце и лёгкие, пропальпирует периферические лимфоузлы, живот). В большинстве случаев этого комплекса диагностики будет достаточно для постановки диагноза и подбора терапии. [2]
Более чем в 90% случаев острая крапивница купируется в течение двух недель и не требует специального обследования, за исключением тех случаев, когда провоцирующий агент установлен. [1]
Какие анализы сдают при крапивнице
Если наблюдаются частые рецидивы острой крапивницы или есть хроническое заболевание, потребуются:
- общий анализ крови с лейкоцитарной формулой и подсчётом СОЭ;
- исследование некоторых биохимических показателей крови;
- обследование на наличие вирусных гепатитов В, С;
- проведение провокационных тестов (кубик льда при подозрении на холодовую крапивницу, горячая грелка при тепловой, водный компресс при аквагенной, тест с физической нагрузкой при подозрении на холинергическую крапивницу и т. д.);
- определение показателей антител к тиреоидной пероксидазе и тиреоглобулину с проведением внутрикожной пробы с аутологичной сывороткой;
- скарификационные пробы с неинфекционными аллергенами и/или наличие специфического иммуноглобулина Е в крови к какому-либо аллергену. [2]
При необходимости дальнейшего диагностического поиска будет целесообразным проведение:
- УЗИ внутренних органов (щитовидная железа, брюшная полость, малый таз);
- ФГДС или рентгеноскопии желудка;
- рентгенологического исследования органов грудной клетки и придаточных пазух носа;
- вирусологического или бактериологического обследования на наличие инфекционных агентов;
- анализа уровня антител к белку Cag A хеликобактера, лямблиям, гельминтам;
- ревмопробы (АНФ, АТ к ДНК, СРБ);
- исследования компонентов комплемента С3, С4 и т. д. [3]
Важным диагностическим тестом у пациентов с крапивницей являются кожные пробы. [9] Они информативны у пациентов с атопической крапивницей и отрицательны у пациентов с псевдоаллергической (при соблюдении сроков проведения тестов и сопутствующей подготовки к тестированию). [5] Также информативен билирубиновый тест на фоне элиминационной пробы (проводят в стационаре, назначается лечебный голод с приёмом только воды, душем и очистительными клизмами). При положительном результате элиминации, уменьшении или купировании симптомов подтверждают аллергический генез крапивницы. У пациентов с аллергической крапивницей уровень билирубина снижен или в пределах нормы, у пациентов с псевдоаллергической крапивницей — повышен. [4]
Лечение крапивницы
Лечение крапивницы состоит из нескольких этапов:
- Элиминация или устранение провоцирующих факторов, триггеров (отменить или заменить лекарственные препараты, избегать перегрева, переохлаждения, инсоляции, отказаться от тесной одежды и не носить тяжести, минимизировать физическую нагрузку и т. п.);
- Выявление и лечение очагов хронической инфекции у профильного специалиста;
- Соблюдение гипоаллергенной диеты (при устранении продукта-аллергена улучшение наступает через 1-2 суток при атопической крапивнице и через 2-3 недели при псевдоаллергической);
- Медикаментозное лечение крапивницы в соответствии с четырьмя линиями терапии в зависимости от эффекта (блокаторы Н1-гистаминовых рецепторов, антилейкотриеновые препараты, анти-IgE-препараты, и т. д.); [10] Лекарства назначает лечащий врач в зависимости от симптомов пациента. Антигистаминные средства бывают двух поколений:
- препараты первого поколения для лечения крапивницы не используются;
- препараты второго поколения — основный метод лечения крапивницы, к ним относятся, например, дезлоратадин и левоцетиризин;
- препараты третьего поколения не существуют, упоминание о них — это маркетинговый ход.
- Вспомогательная терапия, при неэффективности классической — блокаторы Н2-гистаминовых рецепторов, антидепрессанты, стабилизаторы мембран тучных клеток, системные ГКС, иммунодепрессанты, фотодесенсибилизаторы, гистаглобулин, плазмаферез и т. д.; [6]
- Глюкокортикоиды применяют при тяжёлом течении крапивницы. Например при развитии ангионевротического отёка может быть назначен преднизолон.
- Аллерген-специфическая иммунотерапия при подтверждённом аллергическом генезе крапивницы — наиболее эффективный метод лечения;
- Если развивается асфиксия на фоне ангионевротического отёка гортани, может потребоваться экстренная интубация или трахеостомия. [3]
- Энтеросорбенты — убедительных данных об их эффективности при крапивнице нет, в клинических рекомендациях и международных стандартах они не упоминаются.
Стоит помнить, что любая местная терапия в виде крема или мази при крапивнице неэффективна и применяться не должна.
Как снять зуд от крапивницы
Уменьшить зуд можно при помощи антигистаминных препаратов второго поколения, антилейкотриеновых и анксиолитических средств, например "Атаракса". Все препараты применяют только по назначению врача и по рекомендованным схемам. Лечение крапивницы народными средствами бесполезно и опасно.
Нужно ли при крапивнице вызывать скорую помощь
Немедленная медицинская помощь и госпитализация потребуются:
- При тяжёлых формах острой крапивницы и ангионевротического отёка в области гортани с риском удушья. В таких случаях пациент теряет голос, его дыхание становится свистящим и прерывистым.
- При развитии анафилаксии — острой, угрожающей жизни аллергической реакции. Её симптомы включают хрипы, одышку и снижение артериального давления.
Также госпитализация необходима при обострениях хронической крапивницы и ангионевротического отёка, устойчивых к амбулаторному лечению.
Неотложная помощь при отёке Квинке
При отёке Квинке следует:
- немедленно прекратить контакт с предполагаемым провоцирующим агентом;
- вызвать скорую;
- принять одну таблетку антигистаминного препарата второго поколения.
Особенности питания и образа жизни при хронической крапивнице
Рекомендуется не употреблять подтверждённые и предполагаемые аллергены, пищевые добавки и неизвестные ароматизаторы.
Больным с доказанной непереносимостью ацетилсалициловой кислоты следует исключить приём нестероидных противовоспалительных препаратов (НПВП). Остальным пациентам с крапивницей нельзя принимать ацетилсалициловую кислоту и НПВП при обострении заболевания.
Рекомендуется отказаться от тесной одежды и подъёма тяжестей, избегать длительных пеших походов.
Также важно исключить факторы, способствующие переохлаждению: одежду не по сезону, холодные пищу и напитки, длительное пребывание на морозе.
При солнечной крапивнице нужно избегать прямого воздействия солнца, ношения открытой одежды и отказаться от отдыха в южных регионах.
Можно ли принимать ванную или душ при крапивнице
Ограничений на водные гигиенические процедуры при крапивнице нет.
Прогноз. Профилактика
Прогноз при острой крапивнице, как правило, благоприятный. На исход заболевания влияют такие факторы как возраст, пол, длительность болезни, сочетание с ангионевротическими отёками, наличие провоцирующих факторов, ответ на медикаментозную терапию и элиминационные мероприятия. [8] При осложнении крапивницы асфиксией, вызванной отёком гортани, тяжёлыми анафилактическими реакциями, устойчивостью тяжёлых форм крапивницы и ангионевротического отёка к терапии прогноз может быть неблагоприятным (вплоть до смертельного исхода). Это особенно опасно, если медицинская помощь недоступна, невозможно быстро начать экстренные лечебные мероприятия и т. д. [4]
За какое время можно вылечить крапивницу
В течение 6 недель острая крапивница купируется более чем у 75 % пациентов. В хроническую форму болезнь переходит у четверти пациентов [7] . Такая форма крапивницы длится дольше 6 недель, иногда несколько лет, с периодами ремиссии или без них.
С целью профилактики неблагоприятных исходов крапивницы (при наличии соответствующих симптомов) необходимо:
- незамедлительно обратиться к врачу (первичного звена, врачу аллергологу-иммунологу, в экстренных ситуациях — вызвать скорую помощь);
- соблюдать рекомендации по диете, организации быта, образу жизни;
- неукоснительно соблюдать рекомендации врача по лечению, не бросать принимать препараты при первых признаках улучшения, не менять схему, кратность и дозу препаратов, рекомендованных врачом;
- иметь в домашней и автомобильной аптечке, в сумочке препараты для экстренного купирования симптомов, особенно если крапивница сопровождается ангионевротическим отёком, приобрела тяжёлую форму, не получается полностью исключить провоцирующий фактор;
- предупредить родственников/близких/друзей о вашем заболевании и принципах помощи, пока скорая будет спешить на помощь. [2]
Можно ли делать прививки, если у ребёнка крапивница
Хроническая крапивница — не причина отказываться от прививок. При её обострении и острой форме болезни следует дождаться ослабления симптомов и потом вакцинироваться.
Читайте также:

