Крапивница при аллергии на полынь
Обновлено: 24.04.2024
Чаще аллергический поллиноз диагностируется у детей, лиц молодого возраста. Болезнь является циклической: в период воздействия аллергена на организм — обостряется, после его исчезновения — переходит в стадию ремиссии.
Самый распространенный аллерген при поллинозе — это пыльца ветроопыляемых растений (сорных трав, злаковых, деревьев). В зависимости от периода их цветения аллергологи выделяют три формы заболевания:
В отдельных случаях пациенты имеют повышенную чувствительность ко всем видам пыльцы. Тогда аллергическая симптоматика у них сохраняется с мая по сентябрь.
Причины поллиноза
Поллиноз у детей и взрослых — следствие сенсибилизации (высокой чувствительности) к воздействию конкретного фактора внешней среды — пыльце трав или деревьев. Мелкая пыльца, попадая на слизистые оболочки и кожу больного, вызывает специфическую реакцию организма.
Обострение наблюдается в период цветения «провоцирующего растения». Так, весенний поллиноз (апрель, май) наблюдается у лиц, не переносящих пыльцу ольхи, орешника, березы, дуба; летний (июнь, июль) — у реагирующих на цветение пырея, лисохвоста, тимофеевки, овсяницы. Осенний поллиноз проявляется у людей, которые имеют аллергию на пыльцу лебеды, полыни, амброзии.
Степень выраженности клинических проявлений определяется погодными условиями. При сильном ветре симптоматика становится ярко выраженной, во время дождя — ослабевает, так как пыльца оседает. В случае, когда поллиноз проявляется параллельно с аллергическими пищевыми реакциями, диагностируется перекрестная аллергия.
Симптомы поллиноза
Сезонный поллиноз развивается в два этапа. Болезнь начинается с:
- зуда в носу, ушах, глотке или области трахеи;
- отека век;
- непрерывного чихания;
- насморка.
После появляется аллергический конъюнктивит, слезотечение, светобоязнь, ощущение песка в глазах.
Вторая стадия наблюдается через 6-8 часов после возникновения первых симптомов. Для нее характерны:
Отделяемое из глаз становится гнойным. Возможно развитие атопического/контактного дерматита, отека Квинке, воспаления наружных половых органов, цистита.
Нередко поллиноз сопровождается пыльцевой интоксикацией, к признакам которой относятся:
- повышенная раздражительность;
- утомляемость;
- приступы мигрени;
- снижение аппетита; .
При проглатывании пыльцы может возникнуть тошнота, рвота, боль в животе.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика поллиноза
Диагностика сезонного поллиноза включает в себя:
- осмотр больного, в ходе которого врач выслушивает жалобы, оценивает степень выраженности симптомов и особенности их проявления;
- анамнез заболевания. Определяется, в какое время проявляются симптомы. Период, указанный пациентом, соотносится с перечнем растений, цветущих в это время;
- анамнез жизни. Врач-аллерголог спрашивает, в каких условиях работает больной, имеются ли у него вредные привычки, непереносимость каких-либо лекарственных препаратов, страдает ли кто-то из родственников от поллиноза на амброзию или пыльцу других растений;
- исследование функции внешнего дыхания. Актуально, если пациент жалуется на приступы удушья, затрудненное дыхание. Позволяет оценить проводимость дыхательных путей, емкость легких и другие важные параметры;
- исследование крови на антитела IgE (иммуноглобулины класса Е, которые отвечают за борьбу с аллергическими реакциями);
- аллергическое кожное тестирование. На кожу пациента наносят аллергены — вещества, вызывающие аллергическую реакцию и воспринимаемые организмом как чужеродные. Для этого кожные покровы царапают специальным инструментом (скарификатором) и сверху обрабатывают составами, содержащими аллергены. Также возможно введение последних в организм путем выполнения прик-тестов (неглубоких уколов). После по покрасневшим зонам определяют, на какие аллергены организм реагирует наиболее остро;
- цитологическое исследование из носовой полости. Проводится при сезонном поллинозе носа. В ходе диагностики выявляется повышенное содержание эозинофилов;
- определение уровня аллерген-специфически хIgE в сыворотке крови. Осуществляется, когда кожное тестирование не способно точно определить аллерген (например, если группа предполагаемых веществ, вызывающих аллергию, большая);
- общий анализ крови. При аллергии показывает высокое содержание эозинофилов.
При осмотре офтальмологом могут быть обнаружены признаки воспаления конъюнктивы (отек/покраснение слизистой оболочки глаза). На консультации у отоларинголога может быть выявлено покраснение носа, воспаление глотки, наличие слизистого отделяемого из носа.
Как и чем лечить поллиноз у взрослых и детей
Лечение поллиноза предусматривает прекращение контакта с аллергеном. Для этого больному рекомендуется:
- не выходить на улицу (особенно в ветреную погоду);
- не открывать окна в доме;
- использовать специальные очистители воздуха, улавливающие пыльцу растений;
- отказаться от приема в пищу продуктов, которые могут способствовать развитию перекрестной аллергии при поллинозе.
Если течение болезни легкое, больному назначают антигистаминные лекарства:
- Азеластин, Левокабастин — местно;
- Фексофенадин, Астемизол, Лоратадин — внутрь.
При болезни средней степени тяжести необходимо использовать глюкокортикостероиды местного действия:
- Флутиказон;
- Триамцинолон;
- Беклометазон;
- Мометазон и др.
Если выражены симптомы бронхиальной астмы, лечение поллиноза проводится с помощью ингаляционных глюкокортикостероидных лекарств. Однако их следует применять с осторожностью, если поллинозу сопутствуют грибковые, бактериальные или вирусные инфекции, иммунные нарушения.
Тяжелое течение аллергического заболевания предусматривает комбинированный прием антигистаминных препаратов и глюкокортикостероидов. При заложенности носа могут закапываться капли Нафазолин, Оксиметазолин, Ксилометазолин (лечение ими не должно превышать одну неделю, иначе может возникнуть аллергический ринит). При значительном сужении носовых ходов показано хирургическое лечение (криодеструкция, лазер), во время которого осуществляется частичное удаление носовых раковин.
К самому эффективному способу борьбы с поллинозом врачи относят специфическую иммунотерапию, проводимую одновременно с приемом антигистаминных лекарственных средств. Она предусматривает введение в организм возрастающих доз аллергена. В результате чувствительность к веществам, вызывающим поллиноз, постепенно снижается.
Лечение поллиноза народными средствами
Лечение поллиноза в домашних условиях может осуществляться с помощью народных рецептов. Согласно отзывам людей, страдающих от данного вида аллергической реакции, наилучших результатов помогают добиться следующие травяные сборы:
- 6 ст.л. корня солодки, 3 ст.л. цветков калины соединить с 2 ст.л. девясила, 2 ст.л. лекарственного шалфея, 2 ст.л. мяты перечной, 5 ст.л. полевого хвоща. Травы перемешать. 2 ст.л. сбора залить стаканом кипящей воды. Настаивать 8 часов. Процедить. Пить по 1/4 стакана 3 раза в день. Растительный сбор помогает избавиться от отека носовых пазух, насморка, вызванных поллинозом;
- соединить 1 ч.л. корневища болотного аира, 1 ч.л. корневища лапчатки прямостоячей, 4 ч.л. травы зверобоя, 1 ч.л. корней окопника лекарственного. Перемешать. 2 ст.л. травяной смеси залить стаканом кипятка. Кипятить на медленном огне 5 минут. Процедить. Полоскать полученным лекарством горло и промывать нос;
- смешать 2 ст.л. травы зверобоя, 1 ст.л. цветков пижмы, 3 ст.л. корней окопника, 2 ст.л. травы очанки ростковой. Кипятить 1 ст.л. сбора, залитого стаканом кипящей воды, 10 минут. Процедить. Полоскать средством горло, промывать нос.
Также больным поллинозом рекомендуется:
- пить свежевыжатый сок сельдерея по 3 ч.л. 3 раза в день;
- пить за полчаса до еды перед каждым приемом пищи по полстакана сока, приготовленного из двух яблок, трех морковок, двух соцветий цветной капусты;
- накапать на кусочек сахара 5 капель укропного масла и рассасывать его за полчаса до еды перед каждым приемом пищи (минимум 3 раза в день);
- пить по 100 мл отвара, сделанного из листьев крапивы (залить 2 ст.л. измельченных листьев стаканом кипятка и настоять);
- измельчить 4 луковицы, залить их литром холодного кипятка и пить полученный настой по несколько глотков на следующий день перед едой.
Диета при поллинозе
Диета при поллинозе на амброзию и пыльцу других растений предусматривает исключение из рациона определенных продуктов питания. Дело в том, что в некоторых случаях реакция на пыльцу имеет такие же симптомы, как и пищевая аллергия (перекрестная пищевая аллергия). Употребление в пищу «не тех» блюд приводит к сильному ухудшению самочувствия.
Чтобы понять, какие продукты являются опасными для каждого конкретного больного, следует изучить нижеприведенную информацию.
При аллергии на сорные травы (полынь, подсолнечник, календулу, амброзию, цикорий и др.), желательно оказаться от употребления специй, зелени, растительного масла, горчицы, баклажанов, арбуза, кабачков, халвы, семечек, дыни, напитков, при приготовлении которых использовалась полынь (например, бальзамы, вермуты). Также следует быть осторожным с чесноком, медом, цитрусовыми, бананами, морковью. Вред здоровью способны причинить такие лекарственные растения, как пижма, полынь, мать-и-мачеха, одуванчик, ромашка, тысячелистник, календула.
При аллергии на пыльцу деревьев (ольха, яблоня, береза, орешники др.) можно ожидать аллергию от употребления орехов, моркови, некоторых фруктов и ягод (груш, яблок, вишни, черешни, маслин, киви, оливок, абрикосов), укропа, сельдерея, петрушки, березового сока. Также желательно исключить негативное воздействие на организм помидоров, огурцов, картофеля и лука. При лечении различных заболеваний нельзя пользоваться лекарственными ольховыми шишками, березовыми почками и листьями.
При аллергии на пыльцу злаковых трав (пшеницы, ржи, кукурузы, ковыля, овса) симптомы поллиноза могут усугубиться после употребления в пищу пива, хлебобулочных изделий, хлебного кваса, кофе, какао, копченой колбасы, каш (кукурузной, ячменной, ржаной, овсяной, рисовой).Осторожнее следует быть с цитрусовыми и клубникой.Из лекарственных трав рекомендуется отказаться от использования мятлика, лисохвоста, пырея, овсяницы, ковыля, тимофеевки, ржи, проса, ячменя, овса, кукурузы, риса, пшеницы.
Опасность поллиноза
Поллиноз может привести к развитию:
- воспалительного заболевания слизистой оболочки глаз (бактериального конъюнктивита);
- воспалению роговицы и слизистой глаз (кератоконъюнктивита); (реакция, угрожающая жизни пациента, которая возникает, когда аллерген воспринимается иммунной системой как чужеродное вещество).
Если больному, у которого возник анафилактический шок, не будет оказана грамотная медицинская помощь, возможен летальный исход. Поэтому назвать поллиноз абсолютно безопасным заболеванием нельзя.
Группа риска сезонного поллиноза
Наиболее часто поллинозом болеют женщины. При этом у сельских жителей болезнь встречается гораздо реже.
Решающую роль в возникновении патологии принадлежит наследственной предрасположенности. Так, если от аллергии на пыльцу страдают оба родителя, вероятность возникновения ее симптомов у ребенка составляет 50%, если один из родителей — 25%. Если же никто в семье поллинозом не болеет, риск заболеть поллинозом снижается до 10%.
Чаще сталкиваются с аллергическими реакциями дети, которые с раннего возраста находятся в среде, загрязненной аллергенами, болеют вирусными заболеваниями и плохо питаются. Если вы стали замечать у ребенка аллергические реакции, необходимо как можно раньше прийти на прием в любой медицинский центр аллергологии.
Профилактика поллиноза
Профилактические меры, позволяющие предотвратить развитие поллиноза, предусматривают:
- отказ от поездок на природу во время цветения растения, на пыльцу которого есть аллергия;
- проветривание помещения через форточку, завешенную влажной тканью;
- отъезд на время цветения в населенный пункт, расположенный в другой климатической зоне;
- промывание глаз и полоскание горла с целью вымывания аллергенных веществ;
- сушка вещей после стирки в закрытом помещении.
Также необходимо исключить контакт с химическими веществами, табачным дымом. В сезон цветения растения-аллергена желательно принимать лекарственные препараты, направленные на устранение симптомов поллиноза.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
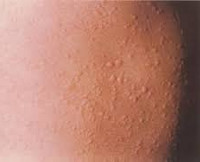
Аллергическая крапивница – это кожная патология аллергического характера, которая может иметь острый или (реже) хронический характер. Ее симптомами являются кожный зуд, появление возвышающихся над кожей эритематозных элементов, схожих с высыпаниями, остающимися после ожога крапивой – отсюда и название патологии. Диагностика производится на основании осмотра пациента, анализа крови, определения уровня иммуноглобулина Е; возможно проведение иммунологических исследований – аллергических проб для выявления аллергена. Лечение аллергической крапивницы производится с использованием антигистаминных средств, гипоаллергенной диеты, иммуномодулирующих препаратов.
МКБ-10
Общие сведения
Аллергическая крапивница (уртикария) – кожное заболевание, проявляющееся развитием кожного зуда, эритематозных высыпаний и обычно провоцируемое пищевой или иной аллергией. Подобное состояние является крайне распространенным, по данным медицинской статистики, не менее 10-20% населения Земли хоть раз в жизни испытывали симптомы этой патологии. В подавляющем большинстве случаев аллергическая крапивница имеет острый характер и после проведенного лечения (иногда - самопроизвольно) исчезает, не оставляя следов на кожных покровах или слизистых оболочках. Хроническая форма заболевания, по мнению некоторых врачей-дерматологов, должна быть вынесена в отдельную нозологическую группу, так как она обусловлена аутоиммунными и наследственными факторами. Кроме истинной аллергической формы, существует понятие «псевдоаллергической крапивницы», которая вызывается различными физическими факторами.
Аллергическая крапивница может поражать человека в любом возрасте, однако в возрастном распределении больных наблюдается превалирование детей. Это объясняется незрелостью многих иммунологических процессов, из-за чего легко возникает аллергия на различные факторы. Хронический тип аллергической крапивницы чаще развивается у взрослых женского пола – в таком случае выявить причину заболевания нередко не удается, поэтому ее часто также называют идиопатической крапивницей. Сама по себе эта патология не представляет угрозы для жизни человека, однако она может осложниться ангионевротическим отеком или анафилактическим шоком. Эти состояния требуют экстренной медицинской помощи для сохранения жизни больного.

Причины
Причины, которые вызывают кожные проявления, отличаются у различных форм аллергической крапивницы. Обычно это реагиновый тип гиперчувствительности (аллергия 1-го типа), опосредованный иммуноглобулинами типа Е. Аллергенами при данном виде аллергической крапивницы являются компоненты пищи, пыльца растений, бытовая пыль, некоторые лекарственные средства и другие факторы. В таком случае кожные проявления выступают всего лишь одним из симптомов пищевой или другой аллергии. В некоторых случаях вызвать такие кожные нарушения может и аллергия 2-го типа – в основном это бывает при переливаниях крови. Внутривенное введение некоторых лекарственных средств с развитием иммунокомплексной реакции непереносимости также может вызвать аллергическую крапивницу.
Замечено, что некоторые инфекционные заболевания, эндокринные нарушения, нарушения психо-эмоциональной сферы повышают вероятность развития аллергической крапивницы. Особенно это актуально в отношении идиопатической, или хронической формы патологии. Патогенез развития кожных нарушений в этом случае изучен слабо, предполагаются как иммунные, так и неиммунные механизмы активации тканевых базофилов кожи. Поэтому при наличии аллергической крапивницы неуточненной этиологии производят полное обследование организма больного с целью выявления скрытых и хронических заболеваний и нарушений.
Патогенез
Основной причиной кожных нарушений при аллергической крапивнице является массовая дегрануляция тканевых базофилов (тучных клеток). В состав гранул этих клеток входят гистамин, гепарин, лейкотриены и целый ряд других биологически активных соединений, способных значительно изменять метаболические процессы в тканях. В основном они приводят к расширению кровеносных сосудов, увеличивают проницаемость их стенки, вызывают накопление тканевой жидкости, стимулируют болевые рецепторы кожи, что приводит к появлению зуда. В большинстве случаев такие реакции при аллергической крапивнице имеют местный характер и поражают только определенный участок кожи или, реже - всю поверхность тела. Однако иногда столь массовый выброс активных соединений может привести к общим реакциям по типу анафилактического шока и отека Квинке.
При псевдоаллергической крапивнице патогенез во многом схожий – происходит массовая активация тканевых базофилов кожи с выделением биологически активных соединений. Однако причины и механизмы этого процесса несколько иные – это может быть врожденная или приобретенная нестабильность мембран тучных клеток, их аномальная реакция на различные физические или гуморальные факторы. Кроме того, в ряде случаев псевдоаллергической крапивницы, у больного обнаруживается повышенная чувствительность тканей кожи к гистамину и другим компонентам гранул базофилов. Поэтому даже незначительное выделение этих веществ может привести к клинической картине крапивницы.
Классификация
Как уже было сказано выше, все формы аллергической крапивницы делятся на два типа – острый и хронический. Граница между ними довольно условна – считается, что при острой форме высыпания и зуд сохраняются не более 6-ти недель, тогда как если они беспокоят больного дольше, ставится диагноз хронической аллергической крапивницы.
Кроме того, важно дифференцировать истинную аллергическую крапивницу от псевдоаллергии, при которой активация тучных клеток происходит без участия иммунных механизмов. Существует множество разновидностей такого состояния – например, к механическим видам псевдоаллергии относят следующие:
- Дермографическая крапивница (уртикарный дермографизм) – провоцируется простым физическим давлением на кожу (швами одежды, например). В патогенезе дермографической крапивницы состояния чаще всего играют роль неиммунные механизмы активации тучных клеток.
- Холодовая крапивница – такой тип температурной крапивницы в последние годы встречается все чаще. Выяснено, что у больных с этой патологией при охлаждении повышается уровень некоторых факторов тромбоцитов и снижается стабильность мембраны тучных клеток. На фоне повышенной чувствительности тканей кожи к гистамину это может приводить к развитию эритематозных высыпаний и зуду, как при местном воздействии холода, так и при употреблении холодных блюд и напитков.
- Тепловая крапивница – является довольно редким вариантом крапивницы. Так же, как и в случае уртикарного дермографизма, в развитии этого вида заболевания основную роль играют неиммунные механизмы активации тучных клеток – их дегрануляция происходит при повышении температуры.
- Солнечная крапивница (фотоаллергия) – провоцирующим фактором при этом является солнечный свет. У больных таким типом крапивницы наблюдается повышенная чувствительность кожи к гистамину, поэтому дегрануляция даже незначительного количества тучных клеток приводит к заметным нарушениям.
- Вибрационная крапивница – является достаточно редкой формой, часто имеет признаки профессионального заболевания (у рабочих строительных специальностей, на производстве). В этом случае дегрануляция базофилов происходит из-за механического сотрясения тканей.
- Аквагенная крапивница – ранее не относилась к механическим разновидностям крапивницы, но в последние годы появились указания, что провоцирующим фактором в этом случае выступает физическое воздействие струй воды. Активация тучных клеток кожи происходит по неиммунному механизму и довольно слабо, но при повышенной чувствительности тканей к гистамину это приводит к развитию эритемы и зуда.
Помимо механических факторов, провоцировать развитие крапивницы может дисбаланс холинерической вегетативной нервной системы. Это становится причиной развития, так называемой холинергической крапивницы. Кроме типичных для этой патологии эритематозных высыпаний и кожного зуда, в данном случае возникают еще и нарушения потоотделения, регуляции температуры кожи. Такой вид крапивницы зачастую провоцируется эмоциональными переживаниями человека. Кроме того, близким к данному кожному заболеванию является пигментная крапивница, имеющая характер аутоиммунной патологии. При ней в тканях кожи скапливается повышенное количество базофилов, которые могут легко активироваться от различных факторов.
Симптомы аллергической крапивницы
Несмотря на огромное разнообразие видов крапивницы, и факторов, способных ее спровоцировать, симптомы заболевания достаточно однообразны и отличаются только своей выраженностью. Одним из первых проявлений служит развитие кожного зуда и покраснения кожи. Такие явления могут иметь как локальный, так и распространенный характер, располагаться симметрично (при холинергическом типе псевдоаллергической крапивницы) или, намного чаще, асимметрично. Весьма быстро (от нескольких минут до нескольких часов) на месте покраснения возникают волдыри различного размера (0,2-5 см), которые могут сливаться между собой. Важным диагностическим признаком аллергической крапивницы является безболезненность волдырей.
В большинстве случаев указанные кожные проявления разрешаются в течение суток, не оставляя после себя следов – при условии отсутствия повторного воздействия провоцирующего фактора. Иногда, при тяжелых формах аллергической крапивницы, нарастание симптомов происходит столь стремительно, что высыпания на коже перерастают в ангионевротический отек. Сохранение кожных проявлений и развитие новых высыпаний свидетельствует о продолжении действия провоцирующего фактора, который, в таком случае, может иметь эндогенную природу (как при идиопатической крапивнице).
Диагностика
В клинической дерматологии определение этого заболевания производится с использованием значительного количества диагностических приемов ввиду большого числа форм патологии. При осмотре выявляются безболезненные эритематозные высыпания, выступающие над поверхностью кожи, имеющие различные размеры и локализацию. Диагностика острой формы аллергической крапивницы, особенно если она сопутствует какой-либо аллергии, производится на основании аллергологического анамнеза пациента и определения в крови уровня иммуноглобулина Е. Количество эозинофилов в крови не является строгим диагностическим критерием этого состояния, особенно его острой или спорадической формы, но при длительно сохраняющихся высыпаниях наблюдается небольшая эозинофилия. Путем аллергологических проб можно выявить источник аллергии и скорректировать рацион больного для предупреждения дальнейших приступов заболевания.
В тех случаях, если высыпания не исчезают в течение суток на фоне гипоаллергенной диеты и исключения провоцирующих физических факторов, необходимо обследовать лимфатические узлы, назначить общий и биохимический анализ крови, провести изучение мочи. Все это позволит выявить патологию, которая, возможно, стала пусковым фактором для развития аллергической крапивницы или же своевременно распознать псевдоаллергическую форму этого состояния. Точно также следует поступать при наличии у больного повышенной температуры – сама по себе уртикария не вызывает гипертермию, но некоторые инфекционные заболевания могут стать причиной обоих симптомов.
Каждый из видов псевдоаллергической крапивницы (дермографический, холодовой, солнечный и т. д.) диагностируется путем дозированного воздействия провоцирующего фактора. Для этого используют дермографометр, кубик льда, ультрафиолетовое излучение с различной длиной волны и другие инструменты. Оценка результатов, в зависимости от вида крапивницы, выраженности симптомов и других факторов производится через несколько минут или часов, максимальный срок – 48 часов. Положительным результатом пробы будет развитие эритематозных высыпаний и кожного зуда в области проведения исследования.
Лечение аллергической крапивницы
Основным звеном в терапии является уменьшение влияния гистамина на ткани кожи – это позволяет значительно уменьшить отек и зуд. Для этого необходимо заблокировать Н1-гистаминовые рецепторы, это достигается использованием антигистаминных средств. В настоящее время предпочтение отдают антигистаминным средствам второго (лоратадин, цетиризин) и третьего (левоцетиризин) поколения. Эти препараты весьма эффективны при острых формах аллергической крапивницы, а также дермографических и солнечных псевдоаллергиях. Однако при хронических формах крапивницы и видах с отсроченным проявлением симптомов (некоторые типы высыпаний от давления) эффективность антигистаминных средств сильно снижена.
Для лечения хронических форм патологии, а также для профилактики обострений при рецидивирующем характере аллергической крапивницы используют препараты-стабилизаторы мембран базофилов (кетотифена фумарат) и антагонисты кальция (нифедипин). Они значительно повышают порог активации тучных клеток, тем самым затрудняя развитие кожных проявлений. Если имеется подозрение, что развитие заболевание обусловлено снижением активности иммунитета, то дополнительно назначаются иммуномодулирующие препараты. При выявлении системной патологии, которая сопровождается аллергической крапивницей, разрабатывается схема ее лечения.
Помимо назначения лекарственных средств, немалое значение в терапии этого состояния играет гипоаллергенная диета для уменьшения нагрузки на иммунную систему человека. Кроме того, после определения провоцирующего фактора (пищевой или физической природы при псевдоаллергии) необходимо принимать меры для его исключения из жизни больного или минимизации его воздействия на организм. В тех случаях, когда аллергическая крапивница имеет стремительный характер и приводит к ангионевротическому отеку или анафилактическому шоку необходимы срочные жизнеспасающие мероприятия (инъекции адреналина и стероидов, госпитализация).
Прогноз и профилактика
Прогноз острой крапивницы в большинстве случаев благоприятный – высыпания исчезают в течение суток, не оставляя никаких следов на коже. При отсутствии повторного воздействия провоцирующего фактора заболевание часто больше никогда не тревожит человека. Однако в случае хронических форм аллергической крапивницы прогноз во многом зависит от ее вида, выраженности, соблюдения пациентом всех требований дерматолога или аллерголога и правильности назначенного лечения. Таким лицам необходимо всегда придерживаться гипоаллергенной диеты (исключить из рациона яйца, шоколад, морепродукты и ряд других продуктов). Крайне важно выявить причину кожных нарушений для минимизации ее воздействия. Если крапивница была спровоцирована другим заболеванием, то прогноз во многом зависит от успешности его лечения.
2. Аллергическая крапивница у детей/ Иванова О.Н.//Современные проблемы науки и образования. – 2018 – № 4.
3. Федеральные клинические рекомендации по диагностике и лечению крапивницы: Российская ассоциация аллергологов и клинических иммунологов. - 2015.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Аллергия на полынь – это сезонное заболевание, которое может вывести организм из строя, подарить продолжительный насморк и повышенную температуру. Давайте рассмотрим причины аллергии на полынь, как распознать симптомы заболевания и как вылечить аллергию. Полынь – это сложноцветное растение, серебристо-серого цвета с сильным душисто-прянным запахом и горьким вкусов. Полынь бывает нескольких видов: обыкновенная, полевая и горькая.
Период цветения полыни припадает на июль-сентябрь, как раз на период летней жары и отпусков. Растет полынь как бурьян, вдоль железных дорог, на пустырях и у заборов.
Период цветения полыни полностью совпадает с периодом цветения амброзии, то есть для аллергиков это опасный период, в который необходимо держаться подальше от растительности. Одно растение полыни может дать до ста тысяч семян, которые разнесутся ветром на расстояние до 5 километров. Полынь растет в Крыму, на Кавказе, в Средней Азии и Западной Сибири, но на сегодняшний день, найти аллергенный куст полыни можно на любом заросшем пустыре или дворе.
Несмотря на то, что полынь это аллерген, из нее делают лекарственные препараты. Для этих целей, полынь собирают в период цветения, то есть с июля и по сентябрь, обрезая только верхушки растения. К сбору полыни относятся очень серьезно, так как если сделать это на неделю позже, то лекарственные свойства растения будут утрачены. Но почему полынь для некоторых становится лекарством, а для других сильный аллерген, который вызывает сильнейшие аллергические реакции?

[1], [2], [3], [4]
Чем вызывается аллергия на полынь?
Причины аллергии на полынь кроются в пыльце растения-аллергена. Все растения разделяют на несколько групп: это деревья, злаки и сорняки. Полынь относится к опасным травам, которые своей пыльцой способны вызвать сильнейшую аллергическую реакцию. Обратите внимание, что в весенний период, аллергенную пыльцу выделяют деревья, которые цветут, летом – травы на лугах и полях, а вот осенью – сорняки.
Высокая концентрация аллергенной пыльцы в воздухе припадает на утро. Поэтому, практически все аллергологи, советуют своим пациентам-аллергикам, отказываться от утренних прогулок. Именно высокое содержание пыльцы по утрам – причина плохого самочувствия в начале рабочего дня и стабилизация состояния к вечеру.
Еще одна причина аллергии на полынь – это наследственность. Учеными доказано, что если у родителей аллергиков будет ребенок, то существует вероятность с точностью от 60%-90%, что малыш тоже будет страдать от аллергии на полынь. Получить аллергию на полынь может и взрослый здоровый человек, у которого ослабленный иммунитет. Иммунитет значительно снижает свой защитный уровень из-за употребления алкоголя, курения, простуды, проживания в неблагоприятных экологических зонах, к примеру, в промышленных городах, где воздух и без того насыщен вредными газами и оксидами, которые оседают на легких и не только провоцируют аллергию на полынь, но и усиливают ее.
Симптомы аллергии на полынь
Симптомы аллергии на полынь очень схожи с симптомами сезонной аллергии на другие растения. Основные симптомы аллергии на полынь:
- Аллергический насморк и заложенность, насморк сопровождается прозрачными, жидкими выделениями. В особо тяжелых случаях аллергии возможет оттек слизистой оболочки носа.
- Конъюнктивит и сильная слезоточивость глаз.
- Приступы бронхиальной астмы, частое чихание, удушье и отдышка.
Симптомы аллергии на полынь полностью зависят от месяца цветения растения, и, как правило, повторяются из года в год. Симптоматика растительной аллергии полностью зависит от количества содержания частичек пыльцы в воздухе. Так, ветреная сухая погода в жаркий летний денек, доставит аллергику массу неприятностей с аллергией на полынь. А вот во время дождя аллергия отступит, так как концентрация аллергенной пыльцы в воздухе существенно снизится.
Диагностика аллергии на полынь
Диагностика аллергии на полынь проводится очень быстро и не представляет особых трудностей. Первое, что делают при диагностике – ищут связь между контактом с аллергеном, то есть полынью и появлением вышеописанных симптомов.
Правильно и достоверно диагностировать аллергию на полынь может только профессиональный врач аллерголог. Во время диагностики больной должен сдать анализы, крови и мочи, а также пройти кожные тесты на аллергены. Исследования, проводятся для того чтобы подтвердить аллергию на полынь и выявить порог чувствительности к растительным аллергенам.

[5], [6], [7], [8], [9], [10], [11], [12]
Лечение аллергии на полынь
Лечение аллергии на полынь заключается в защите от контакта с аллергеном. В периоды обострения аллергии на полынь, врачи рекомендуют больным, проводить симптоматическую терапию, которая позволяет избавиться от неприятных симптомов заболевания.
В особо тяжелых случаях течения аллергии на полынь, которые вызывают нарушения общего состояния, применяют интенсивное лечение. Если при аллергии возникает отечность, то для снятия симптомов делают специальные компрессы и уколы, которые снимают припухлости. При приступах бронхиальной астмы и кашля необходимо проводить ингаляционные процедуры, в особо тяжелых случаях больным назначают респираторы.
Лечение аллергии на полынь включает в себя:
-
. Это лекарственные средства, которые не дают симптомам аллергии прогрессировать. Препараты могут быть в форме таблеток или внутримышечными, внутривенными инъекциями. Дозировку и сам антигистаминный препарат назначает врач аллерголог. Обратите внимание, что антигистаминные препараты гормональные, поэтому принимать их необходимо с особой осторожностью и только в том случае, если другие методы лечения и профилактики не дали результатов.
- Лечение симптомов аллергии с помощью сосудосуживающих препаратов. Это капли для носа и капли от конъюнктивита для глаз. Важно подобрать такой препарат, который не повреждает слизистую оболочку носа и не приводит к повреждению кровеносных сосудов. Капли принимаю по несколько раз в день.
Все эти способы лечения аллергии на полынь должны проводиться каждый раз, как только аллергия даст о себе знать. Но не стоит забывать и об элементарных правилах гигиены, которые позволят избавиться от симптомов аллергии дома. Ежедневно проводите влажную уборку, не открывайте окна на ночь, а если открываете, то используйте специальную плотную или другими словами антиаллергенную сетку, которая задерживает мелкие частицы и пыльцу. Регулярно принимайте душ, чтобы смыть с себя частички пыльцы, которая попала на вас на улице и не забывайте про здоровое питание.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Крапивница - заболевание, проявляющееся эритематозными зудящими элементами, возвышающимися над поверхностью кожи и, как правило, усиливающиеся при расчесах. Крапивница или уртикария, от латинского слова urtica - крапива, это заболевание кожных покровов в виде мелких эритематозных высыпаний. Сыпь сопровождается зудом и чаще всего провоцируется аллергией. Название «крапивница» высыпания получили из-за визуальной схожести с волдырями, остающимися после контакта с крапивой. В качестве симптома крапивница не является специфическим признаком, поскольку может быть проявлением как аллергической реакции, так и другого заболевания.
Примерно у 10-20% людей хоть раз в жизни была крапивница. Крапивница и ангионевротический отек чаще развиваются у девочек.
Приблизительно 15-20% детей хотя бы 1 раз переносят крапивницу. В большинстве случаев крапивница имеет лёгкое течение, но она может переходить в более тяжёлую генерализованную форму, которая в исключительных случаях приводит к анафилактическому шоку или отёку гортани. Крапивница может вызывать обструкцию верхних дыхательных путей, угрожая жизни больного. Ведущий механизм развития крапивницы - реагиновый механизм повреждения. При переливаниях крови может включаться II тип механизма повреждения; при введении ряда лекарственных препаратов, антитоксических сывороток, гамма-глобулинов - иммунокомплексный механизм повреждения.

[1], [2], [3], [4], [5], [6], [7], [8], [9]
Код по МКБ-10
Причины крапивницы
Острая крапивница в 90% случаев является следствием того или иного вида аллергии. Механизм формирования острой крапивницы основывается на синтезе специфических иммуноглобулинов – антител IgE. Чаще уртикарию провоцирую следующие факторы:
- Медикаментозные препараты – группа пенициллинов, сульфаниламиды, нестероидные противовоспалительные средства, глюкокортикостероиды, диуретики и многие другие.
- Пищевые ингредиенты – продукты, содержащие белок, тирамин, салицилаты, пыльцу.
- Укусы насекомых.
- Другие причины, которые провоцируют крапивницу контактным способом – латекс, бензин, резина, металл.
- Острые вирусные инфекции.
- Гормональные дисфункции.
Следует отметить, что вышеперечисленные причины провоцируют чаще всего острую форму крапивницы, хроническая крапивница считается идиопатической, то есть заболеванием неясной этиологии. Аллергологи выдвигают версию, что идиопатическая крапивница может быть вызвана аутоиммунными, эндокринными заболеваниями, однако эта теория еще нуждается в статистическом подтверждении.

[10], [11], [12], [13], [14], [15]
Симптомы крапивницы
Основными симптомами крапивницы являются следующие признаки:
- Мелкие высыпания, похожие на волдыри. Сыпь может выглядеть как небольшие участки покрасневшей кожи (эритемы) или локализованные слившиеся волдыри.
- Характерный зуд, который может стартовать без явной сыпи.
- Отсутсвие боли (волдыри безболезненные).
- Характерная кратковременность высыпаний, которые проходят, как правило, через сутки, не оставляя следа. Волдыри, которые спустя день начинают шелушиться, или изъязвляться, свидетельствуют о другом заболевании.
- Сыпь может развиваться интенсивно, вплоть до отека Квинке.
Описание сыпи при крапивнице является основополагающей информацией для диагностики заболевания. Сыпь может быть расположена симметрично при холинергической крапивнице, но чаще всего высыпания расположены ассиметрично, могут быть в виде единичных хаотичных волдырей, но порой сливаются в сплошной ангиоотек, который определяется как отек Квинке. Волдыри имеют бледно-розовый, слегка красноватый оттенок и появляются в любой части тела. Для отека Квинке характерна локализация на лице, когда сыпь распространяется по векам, губам, отечность затрагивает язык и гортань и только потом перекидывается на кисти рук и стопы. Крапивница редко сопровождается гипертермией, если температура тела повышается, это говорит о наличии сопутствующей инфекции воспалительного характера. Статистика утверждает, что у половины больных с крапивница диагностируется как изолированный симптом, не перетекающий в ангионевротический отек, однако у второй половины довольно часто отек Квинке развивается очень быстро.
Крапивница аллергического происхождения сама по себе не контагинозна и не передается при контакте или воздушно-капельным путем. Однако, уртикария может быть симптомом инфекционного, а не аллергического заболевания, тогда больной является источником возможного заражения окружающих.
Следует отметить, что крапивница по симптомам бывает похожа на проявления других заболеваний. Среди них наиболее распространены следующие:
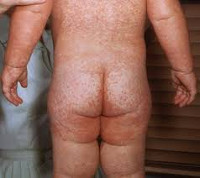
Крапивница у детей - заболевание аллергического генеза, характеризующееся развитием уртикарной сыпи. Крапивница у детей проявляется внезапным появлением на различных участках кожи интенсивно зудящих волдырей, которые могут сопровождаться нарушением самочувствия, лихорадкой, расстройством пищеварения, головной болью, артралгией, иногда - ангионевротическим отеком, бронхоспазмом, анафилаксией. Диагноз крапивницы у детей основывается на клинической картине, данных лабораторных исследований и провокационных тестов. Крапивница у детей лечится назначением антигистаминных и седативных препаратов, гипоаллергенной диеты, местного лечения, физиопроцедур.
Общие сведения
Крапивница у детей - кожная острая аллергическая реакция, протекающая с ограниченной или диффузной сыпью в виде зудящих папул или волдырей. Распространенность крапивницы среди детей составляет 2–6%. У детей до 2–х лет практически всегда наблюдается острая крапивница, в возрасте от 2 до 12 лет – острая (в большинстве случаев) и хроническая, в пубертатном периоде – преимущественно хроническая форма крапивницы. Острая крапивница у детей нередко сочетается с другими аллергическими заболеваниями, в половине случаев - с отеком Квинке. С учетом патогенеза и клинических проявлений крапивница у детей является предметом рассмотрения детской аллергологии и детской дерматологии.
Крапивница у детей развивается как гиперчувствительность немедленного, реже замедленного типа в ответ на эндогенные или экзогенные раздражители. Симптомы крапивницы у детей возникают за счет активации расположенных в коже тучных клеток и выброса большого количества медиаторов воспаления (гистамина, кининов и др.), вызывающих расширение капилляров, усиление проницаемости сосудистой стенки, выход жидкости в окружающие ткани. В результате ограниченного островоспалительного отека сосочкового слоя дермы у ребенка возникает типичная для крапивницы кожная сыпь, первичным морфологическим элементом которой является волдырь.

Классификация
В современной классификации принято деление крапивницы у детей с учетом течения, этиологии, патогенеза и клинической формы. По течению различают острую (до 6 недель) и хроническую (более 6 недель) крапивницу у детей; по причинному фактору - пищевую, лекарственную, инфекционную, паразитарную, аутоиммунную и пр. В зависимости от клинической формы крапивница у детей делится на физическую, спонтанную и особую (холинергическую, контактную).
С учетом патогенеза крапивницы бывают иммунные, неиммунные и идиопатические. Иммунные крапивницы у детей делятся на IgЕ-опосредованные (пищевая, лекарственная, ингаляционная аллергия); иммуннокомплексные (вирусная, бактериальная инфекции, при сывороточной болезни) и аутоиммунные. Также у детей встречаются немедленные и отсроченные, локализованные и системные, приобретенные и семейные (наследственные) крапивницы.
Причины
Крапивница у детей может быть самостоятельной нозологической формой или синдромом, возникающим при различных патологических состояниях. Большинство случаев острой крапивницы у детей раннего возраста обусловлено пищевой аллергией (чаще всего на коровье молоко, рыбу, морепродукты, яйца, орехи, цитрусовые). У детей старше 2-х лет крапивница может быть спровоцирована вирусной инфекцией (вирусами гепатита В и С, цитомегалии, герпеса I типа, Коксаки А и В), реже паразитарной инвазией (аскаридозом, эхинококкозом) и бактериями (стрептококками группы А). Транзиторная крапивница у детей может развиться после инфекционного мононуклеоза, микоплазменной инфекции, краснухи.
Крапивница может возникнуть при контакте кожи детей с химическими соединениями (бытовой химией, косметическими средствами, латексом), растительными ядами (крапивой). Кожная аллергическая реакция по типу крапивницы нередко развивается у детей вслед за укусами насекомых, контактом с пыльцевыми, бытовыми, эпидермальными аэроаллергенами.
Причины хронической крапивницы у детей удается установить в 20–30% случаев, чаще всего ими являются физические факторы, инфекции, аллергия на продукты питания и пищевые добавки (тартразин, бензоаты, лецитин, белковые ароматизаторы), медикаменты (b-лактамные антибиотики, сульфаниламиды, НПВС, поливитамины).
Физические формы крапивницы у детей могут развиваться вследствие воздействия давления (замедленная крапивница), механического раздражения и расчесов кожи (дермографическая крапивница), УФО (солнечная крапивница), холодного воздуха, воды, ветра (холодовая крапивница), местного тепла (тепловая крапивница), вибрации (вибрационная крапивница), воды (аквагенная крапивница). Крапивница у детей может возникать сразу после воздействия провоцирующего физического фактора и сохраняться несколько часов либо может появляться отсрочено, через 2–6 часов и сохраняться более суток.
Развитию крапивницы у детей может способствовать патология со стороны щитовидной железы (аутоиммунный тиреоидит), ЖКТ (дисбактериоз кишечника), печени, нервной системы. Так, при нервном возбуждении или повышении температуры тела возможно развитие холинергической крапивницы у детей. К редким формам крапивницы у детей относят уртикарный васкулит (при системной красной волчанке), наследственный ангионевротический отек (при дефектах ферментных систем).
Симптомы крапивницы у детей
Острая крапивница у детей характеризуется внезапным появлением на коже сильно зудящих пятен и волдырей бледно-розового цвета, чаще всего поражающих туловище, руки и ягодицы. Волдыри - возвышающиеся над поверхностью кожи округлые образования с матовым оттенком и ободком гиперемии, могут сливаться в достаточно обширные участки.
Кожные изменения могут сопровождаться нарушением общего состояния: ознобом, повышением температуры (крапивной лихорадкой), головной болью, рвотой, диареей. Поражение слизистых оболочек ротовой полости, носоглотки и гортани наблюдается редко. Первичная уртикарная сыпь держится недолго, от нескольких минут до 1-2 часов и исчезает без формирования вторичных элементов, но могут появиться новые высыпания. При дермографической острой крапивнице у детей зуд нередко отсутствует.
Гигантская крапивница или острый ангионевротический отек (отек Квинке) у детей выражается резким развитием локального отека кожи, слизистой и подкожно жировой клетчатки (часто в области губ, глаз, половых органов). При локализации отека в области гортани возможно состояние удушья. Отек Квинке у детей может сочетаться с обычной крапивницей и имеет склонность к рецидивам.
Хроническая крапивница развивается при длительной сенсибилизации, отличается приступообразным течением и менее обильными высыпаниями. Отмечается слабость, субфебрильная температура, головная боль, артралгии, иногда – тошнота, диарея. Мучительный зуд (особенно, вечером и ночью) может приводить к невротическим расстройствам. Длительно сохраняющиеся уртикарные элементы сыпи могут переходить в стадию папул (узелков красно-бурого цвета) с развитием папулезной крапивницы у детей, сопровождающейся гиперкератозом и акантозом.
Холодовая крапивница у детей проявляется в течение нескольких минут после воздействия холода или сразу после согревания охлажденной кожи, а при поражении больших участков кожи может сочетаться с анафилактоидными (псевдоаллергическими) реакциями. Употребление холодной пищи (мороженого, холодной воды, охлажденных фруктов) может сопровождаться орофарингеальным отеком и гастроинтестинальными симптомами.
Солнечная крапивница у детей характеризуется уртикарными высыпаниями, зудом, эритемой на открытых участках кожи лица, верхних конечностей с первых минут инсоляции. Возможны нарушения дыхания (бронхоспазм), сердечной деятельности, артериальная гипотония, иногда - шоковое состояние.
Папулезная крапивница у детей проявляется мелкими волдырями на месте укуса насекомого, может сохраняться более 24 часов; при повторных укусах возможно развитие системных аллергических реакций. При сывороточной болезни крапивница у детей сопровождается лихорадкой, увеличением лимфоузлов, болями в суставах.
Диагностика
Диагностика крапивницы у детей проводится детским аллергологом-иммунологом или детским дерматологом, основываясь на клинических симптомах и собранном анамнезе, результатах физикального и лабораторного исследований. Выясняется время появления, длительность сохранения уртикарных высыпаний и частота обострений крапивницы, наличие сопутствующих заболевания у ребенка (желудочно-кишечных, неврологических, аутоиммунных).
Лабораторные исследования при крапивнице у детей включают клинический и биохимический анализ крови, определение общего IgE и аллергенспецифических IgE–антител, общий анализ мочи, анализ кала на яйца гельминтов. Для выявления причин заболевания выполняют исследования крови на антинуклеарный фактор, антитела к тиреоглобулину, криоглобулины, ревматоидный фактор, уровень C3 и C4 компонентов комплемента; провокационные тесты и кожные пробы (пищевые, холодовые, тепловые, лекарственные и др.).
Уртикарный дермографизм определяют легким надавливанием на кожу тупым предметом, холодовую крапивницу - пробой с кубиком льда, тепловую – прикладыванием к коже теплого (40-48°С) предмета; при контактной крапивнице у детей проводят аппликационные пробы.
Дифференциальный диагноз крапивницы у детей осуществляют с диффузным нейродермитом, аллергическим контактным дерматитом, многоформной эритемой, эритропоэтической протопорфирией, мастоцитозом.
Лечение крапивницы у детей
При крапивнице у детей необходимо максимально устранить патогенетические факторы, которые вызвали развитие заболевания (пищевые, ингаляционные, лекарственные аллергены).
При острой и хронической крапивнице у детей назначают антигистаминные препараты: (клемастин, мебгидролин, фенкарол); препаратом выбора при уртикарной сыпи является дезлоратадин, блокирующий Н1–гистаминовые рецепторы, обладающий выраженной противоаллергической и противовоспалительной активностью. В некоторых случаях при хронической крапивнице у детей назначают сочетанный прием блокаторов Н1 и H2 - рецепторов гистамина; при устойчивых к лечению формах – адреналин, глюкокортикостероиды (преднизолон).
Для облегчения зуда показаны седативные средства, десенсибилизирующие препараты кальция, местное лечение (ванночки с отваром ромашки, череды, дубовой коры, морской солью, водно-цинковые мази). Возможно проведение специфической десенсибилизации с учетом данных аллергологических проб, аутогемотерапии, введение гистоглобулина, противоаллергического иммуноглобулина.
При развитии крапивницы у детей на фоне инфекционного процесса назначают соответствующие антибактериальные, противовирусные, противогрибковые или антигельминтные средства.
Индивидуально подобранные элиминационная или гипоаллергенная диета, физиолечение (общее УФО, диатермия на область позвоночника, иглорефлексотерапия) помогают облегчить течение крапивницы у детей. Легкие формы дермографической крапивницы у детей в лечении не нуждаются.
Прогноз и профилактика крапивницы у детей
Развитие острой крапивницы у детей раннего возраста может осложниться системным аллергическим, угрожающим жизни состоянием (анафилаксией, бронхоспазмом), требующим неотложной медицинской помощи. Исход крапивницы у детей при соблюдении всех назначений и рекомендаций - в основном благоприятный: в течение первых 72 часов наблюдается улучшение состояния у 70% больных с острой формой и у 30% - с хронической.
Прогноз хронической крапивницы у детей в значительной степени зависит от ее формы. Наиболее упорное течение отмечается при аутоиммунных, инфекционных и физических крапивницах у детей; для аллергической и идиопатической форм заболевания прогноз более благоприятен.
Профилактика обострений и рецидивов крапивницы у детей включает соблюдение диеты, исключение контактов с аллергенами и ограничение воздействия провоцирующих факторов, нормализацию состояния ЖКТ и нервной системы, санацию очагов хронической инфекции, лечение аутоиммунной и эндокринной патологии.
Читайте также:

