Кожный зуд наиболее характерен для какой желтухи
Обновлено: 25.04.2024
Холестаз – клинико-лабораторный синдром, при котором нарушена выработка желчи или полностью либо частично блокирован ее отток в двенадцатиперстную кишку.
Состояние может быть вызвано различными заболеваниями. Оно характеризуется накоплением в крови выводимых с желчью веществ, что сопровождается кожным зудом, слабостью, желтухой и другими проявлениями.
Диагностика патологии основана преимущественно на данных анализов, а также инструментальных методов исследования.
Лечение холестатического синдрома включает прием медикаментов, диету и в ряде случаев хирургическое вмешательство на органах печени и желчевыводящих путей.
Распространенность и особенности холестаза
По данным статистики, этой патологией страдает 1 человек на 10 тысяч населения планеты в год. При этом около 50-70% людей с заболеваниями печени и желчных путей (даже пролеченных ранее) может столкнуться в той или иной степени с холестазом в разные периоды жизни.
Большая часть заболевших мужского пола, в возрасте старше 40 лет. Среди беременных женщин состояние выявляется от 0,2 до 27% среди обследованных, в зависимости от региона и дополнительных заболеваний и состояний.
- попадание компонентов желчи в кровоток;
- отсутствие или недостаточное количество секрета в кишечнике, что нарушает пищеварение (желчь участвует в переваривании пищи);
- застой и обратный ток жидкости по желчевыводящим путям.
Причины и виды холестатического синдрома
Существует две основные формы патологии – внепеченочная и внутрипеченочная. Первая развивается в случае полной или частичной закупорки желчных протоков, чаще всего камнями при желчнокаменной болезни и холедохолитиазе, а также при опухоли органов гепатобилиарной системы, дисфункции сфинктера Одди, описторхоза, врожденных аномалий желчевыводящих путей.
Внутрипеченочный холестаз – следствие заболеваний гепатоцеллюлярной системы, таких как гепатиты вирусного, алкогольного и медикаментозного происхождения, жировая болезнь печени (довольно частая патология современного человека, поражающая до 20% людей и более, в зависимости от возраста и массы тела) и ее аутоиммунные поражения, дефекты внутрипеченочных протоков.
Среди частых причин патологии также врожденные метаболические нарушения (галактоземия, муковисцидоз и другие), саркоидоз, изменения гормонального фона, например, при беременности.
- Парциальный холестаз – уменьшена секреция желчи.
- Диссоцианный холестаз – задержка отдельных компонентов желчи.
- Тотальный холестаз – характерны выраженные нарушения поступления желчи в кишечник.
Проявления застоя желчи
- Кожный зуд. Симптом усиливается вечером и после соприкосновения кожи с теплой водой. Это провоцирует появление на коже расчесов, гнойничковой сыпи. Пациент становится тревожным, раздражительным, страдает бессонницей.
- Чувство распирания и боль в подреберье с правой стороны. Последняя может «отдавать» в правую лопатку, руку, ключицу, поясничную область.
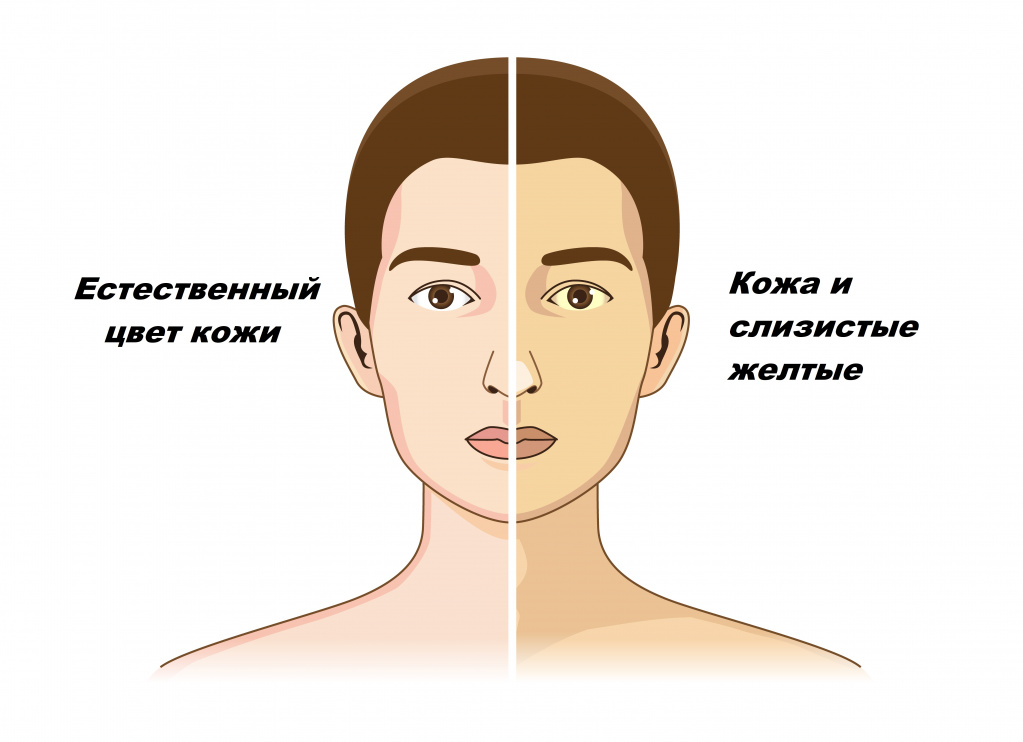
- Изменение цвета кожи и слизистых. Обычно это проявляется в виде желтизны склер глаз, затем желтушность распространяется и на другие части тела. Также может наблюдаться гиперпигментация – потемнение кожных покровов.
- Нарушение стула. Для холестаза характерен обесцвеченный желтый, серый или белый кал. Из-за обилия жиров он становится жидким, имеет зловонный запах. Позже присоединяются нарушение пищеварения и запоры.
- Образования на коже. На груди, спине, локтях можно увидеть ксантомы (утолщенные участки огрубевшей кожи на теле коричневого или желтого цвета). Симметричные образования на веках желтого цвета называются ксантелазмами. Они появляются при росте количества холестерина в крови в течение трех и более месяцев и могут исчезать после его нормализации.
- Диспепсические расстройства. Во рту присутствует горький привкус, отмечаются тошнота и рвота. Аппетит часто снижен или отсутствует, из-за чего пациент теряет вес.
- Потемнение мочи. Выделяемая жидкость из соломенно-желтой становится цвета «темного пива».
- Признаки гиповитаминоза (из-за нарушения усвоения жиров нарушается усвоение жирорастворимых витаминов — А, Д, Е, К). Витамин К при затяжном холестазе недостаточно всасывается из кишечника, и появляется повышенная кровоточивость. Дефицит витамина D сопровождается хрупкостью костей и болевыми ощущениями в конечностях и спине. При плохом всасывании витамина А ухудшается зрение вдаль, и человек хуже видит в темноте. Дефицит витамина Е снижает либидо.
Холестаз у беременных женщин и детей
Отдельного внимания заслуживают такие формы патологии, как холестаз во время вынашивания плода и в детском возрасте. В этих случаях механизм развития нарушений и симптомы имеют свои особенности.
Проявления холестаза у беременных наблюдаются в третьем триместре. Кожный зуд может быть ярко выраженным или практически не доставлять дискомфорта. Расчесы чаще отмечаются на руках, голенях, предплечьях. Желтуха встречается лишь у одной из десяти женщин и, как правило, проходит самостоятельно через две недели после родов. Однако при выраженной желтухе и раннем начале (до 25-27-й недели беременности) может повышать риск осложнений в родах.
Детский холестаз может наблюдаться как с первых месяцев жизни, так и появиться в более старшем возрасте. В младенчестве чаще встречаются внутрипеченочный холестатический синдром, вызванный врожденными метаболическими нарушениями, идиопатический неонатальный гепатит и пороки развития желчных протоков. Причинами холестаза могут быть также инфекции, токсические поражения органов, цирроз печени, сердечно-сосудистая недостаточность, опухоли поджелудочной железы, паразитарные поражения, склерозирующий холангит.
Опасность холестаза в том, что он развивается у детей в скрытой форме. Симптоматика зависит от возраста, в котором проявилось заболевание, и особенностей организма.
Диагностика патологии
Диагностику и лечение синдрома холестаза проводит врач-гастроэнтеролог. Некоторые пациенты ошибочно консультируются с дерматологом, акцентируя внимание только на кожном зуде и не принимая во внимание прочие симптомы.
Заподозрить патологию врачу позволяют беседа с больным, внешний осмотр кожи и слизистых пациента. Пальпация и перкуссия часто позволяют выявить увеличение печени в размерах, болезненные области. Нередко холестатический синдром протекает почти бессимптомно, и на его наличие указывают только лабораторные анализы. Они заключаются в определении уровня билирубина, холестерина, щелочной фосфатазы, ферментов и желчных кислот в крови, желчных пигментов в моче.
Для общего анализа крови при холестазе характерны анемия, лейкоцитоз, завышенные значения СОЭ. В биохимическом анализе крови выявляются гипербилирубинемия (за счет прямого (конъюгированного) билирубина), гиперлипидемия, повышение активности ферментов, таких как аланинаминотрансфераза (АЛТ), аспартатаминотрансфераза (АСТ), щелочная фосфатаза (ЩФ), гаммаглутамилтранспептидаза (ГГТП). Обнаружение антимитохондриальных, антинуклеарных антител и антител к гладкомышечным клеткам позволяет заподозрить аутоиммунное поражение печени как возможную причину холестаза.
Инструментальная диагностика холестаза предполагает ультразвуковое и рентгеновское исследования органов брюшной полости, гастро- и дуоденоскопию, магнитно-резонансную или эндоскопическую ретроградную холангиопанкреатографию, чрескожную чреспеченочную холангиографию. Диагноз может быть установлен на любом этапе, даже просто после выполнения лабораторных анализов и УЗИ, не все вышеперечисленные исследования обязательно потребуются для диагностики.
Если результаты проведенных обследований сомнительны, то прибегают к биопсии печени (которая также может быть назначена на любом этапе диагностического поиска).
Лечение холестаза
Первая мера при выявлении холестаза или подозрении на него – коррекция питания. Особенностью такой диеты является замена животных жиров на растительные. Рекомендуется употреблять больше овощей и фруктов, выбирать нежирные сорта мяса и виды молочных продуктов. Полезны также каши на основе злаковых культур. Нужно ограничить жареные, копченые и острые продукты. Следует полностью отказаться от спиртного, крепкого кофе и чая.
- гепатопротекторы;
- антибиотики;
- цитостатики;
- препараты урсодезоксихолевой кислоты.
Лечение беременных осложняется рисками для плода при применении лекарств, потому для уменьшения симптоматики прибегают в первую очередь к простым и безопасным средствам – маски из овсяных хлопьев, отвар ромашки, использованию детского крема.
Холодная вода и сон в прохладном помещении облегчают кожный зуд. Однако при его усилении врачом могут быть назначены препараты желчных кислот, разрешенные к применению у беременных (в частности – урсодезоксихолевая кислота). Эти препараты определены американской Food and Drug Administration (FDA) на основании проведенных клинических исследований. Препараты, по которым накоплено достаточно данных о применении их у беременных, отнесены данной организацией к соответствующей группе (категории действия на плод).
Для успешного лечения холестаза у детей важно своевременно установить причину данного синдрома. Часто одними лекарствами патологию у этой группы больных не вылечить, тогда проводят хирургическую операцию.
- пластика желчевыводящих путей и наложение анастомозов;
- внешнее дренирование желчных протоков;
- удаление камней из полости желчного пузыря или самого органа.
Осложнения и прогноз
Часто прогноз для жизни пациента благоприятный – при холестазе печень довольно долго сохраняет свою функцию. Однако длительная желтуха и некомпенсированное течение синдрома приводят к печеночной недостаточности и печеночной энцефалопатии. У малой части пациентов при отсутствии лечения не исключено развитие сепсиса.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гельминтоз (глистная инвазия): причины появления, симптомы, диагностика и способы лечения.
Определение
Гельминтозы - болезни человека, животных и растений, вызываемые паразитическими червями (гельминтами).
Причины появления гельминтозов
В настоящее время в России встречается более 70 видов из известных 250 гельминтов, паразитирующих в организме человека. Наиболее распространены круглые черви (аскариды, острицы, трихинеллы, власоглав), ленточные черви (свиной, бычий и карликовый цепни, широкий лентец, эхинококки), сосальщики (печеночная и кошачья двуустки).
Заражение гельминтами чаще всего происходит после попадания в организм их яиц и/или личинок. В зависимости от механизма заражения и путей передачи гельминтозы подразделяются на: геогельминтозы, биогельминтозы и контактные гельминтозы. Геогельминты развиваются без промежуточных хозяев, биогельминты - с последовательной сменой одного-двух-трех хозяев, контактные гельминты передаются контактным путем.
Свиной цепень, бычий цепень, эхинококк и другие виды червей развиваются с последовательной сменой одного-двух-трех хозяев. Промежуточными хозяевами могут быть рыбы, моллюски, ракообразные, насекомые. Человек заражается этими гельминтами, употребляя в пищу продукты, не прошедшие полноценную термическую обработку:
- мясо говядины, инфицированную финнами (личинками) бычьего цепня;
- свинину, пораженную финнами свиного цепня;
- малосоленую и сырую рыбу с личинками описторхиса или широкого лентеца;
- сырую воду или обработанные этой водой овощи, фрукты.
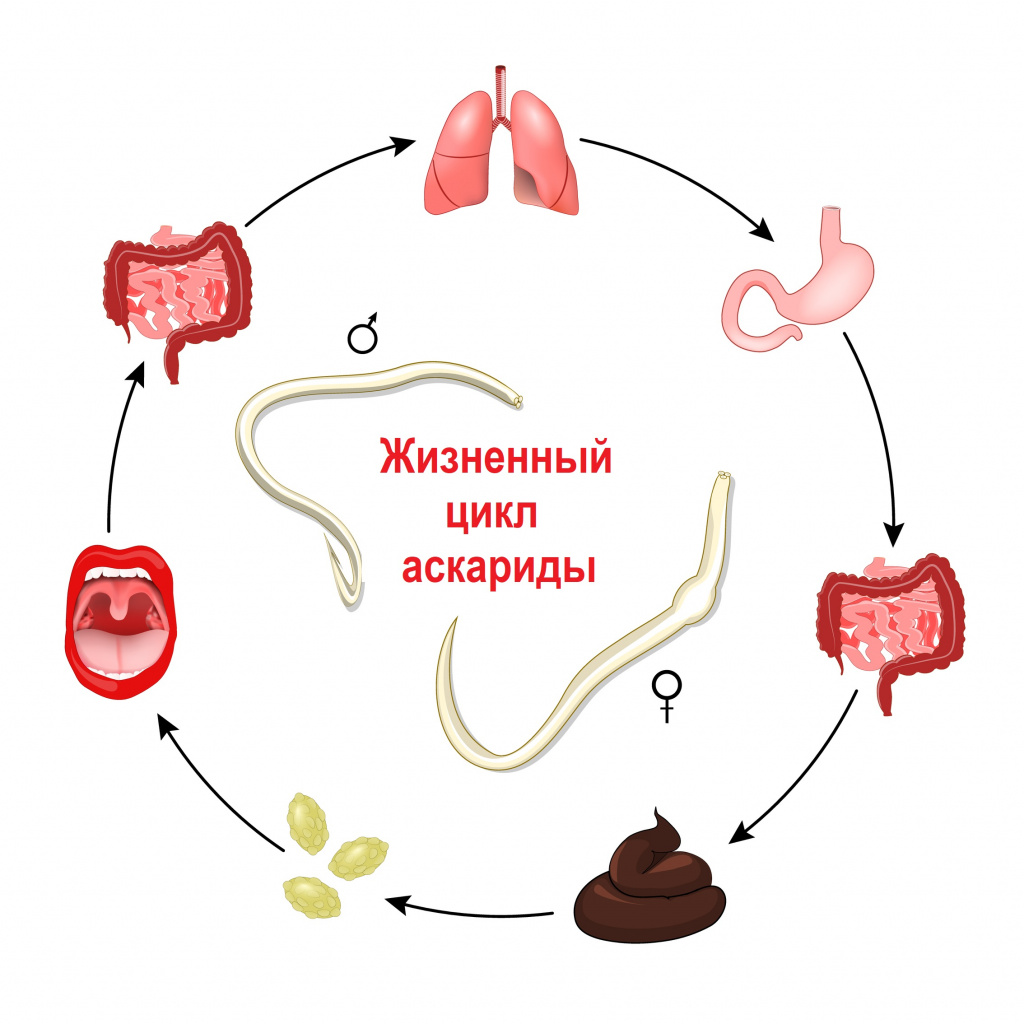
Контактным путем - то есть при личном контакте здорового человека с зараженным, при пользовании общей посудой, предметами туалета, бельем, при вдыхании пыли в помещении, где находится зараженный человек - передаются энтеробиоз (возбудитель – острица) и гименолепидоз (возбудитель – карликовый цепень). В случае энтеробиоза часто случается самозаражение.
Гельминты определенного вида паразитируют в определенных органах, вызывая различные гельминтозы:
- в толстой кишке - свиной, бычий, карликовый цепни, нематоды (анкилостомы, аскариды, стронгилоиды), острицы, власоглав. Из просвета кишки личинки свиного цепня могут попадать в кровоток и распространяться по организму, оседая в жировой клетчатке, сосудах мышц, камерах глаза, мозге;
- в печени и желчных путях - трематоды (описторхис, клонорхис, фасциола). В печени первично располагаются эхинококковые кисты, а после их разрыва дочерние пузыри можно обнаружить в брыжейке, листках брюшины, селезенке и других органах;
- в органах дыхания - эхинококки, альвеококки, легочные сосальщики, вызывающие парагонимоз;
- в нервной системе - шистосомозы, парагонимоз, эхинококкоз и альвеококкоз;
- в органах зрения - онкоцеркоз, лоаоз, осложненные формы тениоза;
- в органах кровообращения - некатороз, шистосомозы, дифиллоботриоз;
- в лимфатической системе - филяриатозы, трихинеллез;
- в коже и подкожной клетчатке - анкилостомидоз, онкоцеркоз, лоаоз, личиночная стадия шистосомозов;
- в костной системе - эхинококкоз;
- в скелетной мускулатуре - трихинеллез, цистицеркоз мышечной ткани.
Срок жизни гельминтов в организме окончательного хозяина может быть различным, зависит от вида паразита и колеблется от нескольких недель (острицы) до нескольких лет (цепни) и десятилетий (фасциолы).
Классификация заболевания
У человека паразитируют черви двух видов:
- Nemathelminthes – круглые черви, класс Nematoda;
- Plathelminthes – плоские черви, которые включают в себя классы
- Cestoidea – ленточных червей,
- Trematoda – класс сосальщиков.
- биогельминтозы;
- геогельминтозы;
- контактные гельминтозы.
На организм человека гельминты оказывают различное воздействие:
- антигенное воздействие, когда развиваются местные и общие аллергические реакции;
- токсическое действие (продукты жизнедеятельности гельминтов вызывают недомогание, слабость, диспепсические явления);
- травмирующее действие (при фиксации паразитов к стенке кишечника происходит нарушение кровоснабжения с некрозом и последующей атрофией слизистой оболочки; могут нарушаться процессы всасывания; механическое сдавление тканей гельминтами);
- вторичное воспаление в результате проникновение бактерий вслед за мигрирующими личинками гельминтов;
- нарушение обменных процессов;
- в результате поглощения крови некоторыми гельминтами возникает анемия;
- нервно-рефлекторное влияние - раздражение гельминтами нервных окончаний провоцирует бронхоспазм, дисфункцию кишечника и т.д.;
- психогенное действие, проявляющееся невротическими состояниями, нарушением сна;
- иммуносупрессивное действие.
Для гельминтозов характерна стадийность развития. Каждая стадия характеризуется своими клиническими симптомами.
Жалобы пациентов в острой стадии:
- повышение температуры от нескольких дней до двух месяцев (субфебрильная или выше 38ºС, сопровождающаяся ознобом, резкой слабостью и потливостью);
- зудящие рецидивирующие высыпания на коже;
- локальные или генерализованные отеки;
- увеличение регионарных лимфатических узлов;
- боли в мышцах и суставах;
- кашель, приступы удушья, боль в грудной клетке, длительные катаральные явления, бронхит, трахеит, симптомы, симулирующие пневмонию, астматический синдром, кровохарканье;
- боль в животе, тошнота, рвота, расстройства стула.
Острая стадия переходит в подострую, когда «юные» гельминты постепенно созревают. Затем наступает хроническая стадия, соответствующая развитию паразитов в половозрелые особи. Клиническая картина развивается на фоне токсического влияния продуктов жизнедеятельности гельминтов, травматического действия гельминтов на органы (анкилостомоз, трихоцефалез и т.д.), механического воздействия (эхинококковая киста в печени растет, сдавливает соседние органы; цистицерки - в головном мозге), вторичного воспалительного процесса (при стронгилоидозе наблюдается дуоденит), нарушения обменных процессов (гипо- или авитаминоз), функциональных нарушений деятельности желудка и 12-перстной кишки, вторичных иммунодефицитов и др.
Для кишечных гельминтозов характерны следующие синдромы:
- диспепсический (дискомфорт в животе, чувство переполнения после еды, раннее насыщение, вздутие живота, тошнота);
- болевой;
- астеноневротический (чувство сильной усталости, повышенная нервная возбудимость и раздражительность).
Кишечные цестодозы (тениаринхоз, дифиллоботриоз, гименолепидоз, тениоз и другие) протекают бессимптомно или с малым количеством симптомов (с явлениями диспепсии, болевым синдромом, анемией).
Трематодозы печени (фасциолез, описторхоз, клонорхоз) вызывают:
- хронический панкреатит;
- гепатит;
- холецистохолангит;
- неврологические нарушения.
Мочеполовой шистомоз проявляется появлением в самом конце мочеиспускания крови, частыми позывами к мочеиспусканию, болью во время мочеиспускания.
Альвеококкоз, цистицеркоз, эхинококкоз могут длительное время протекать бессимптомно. На позднем этапе нагноение или разрыв кист, содержащих паразитов, приводит к анафилактическому шоку, перитониту, плевриту и другим тяжелейшим последствиям.
Для заболеваний, обусловленных паразитированием мигрирующих личинок зоогельминтов, когда человек не является естественным хозяином, различают кожную и висцеральную формы. Кожная форма обусловлена проникновением под кожу человека некоторых гельминтов животных: шистосоматид водоплавающих птиц (трематоды), анкилостоматид собак и кошек, стронгилид (нематоды). При контакте человека с почвой или водой личинки гельминтов проникают в кожу. Возникает чувство жжения, покалывания или зуда в месте внедрения гельминта. Может наблюдаться кратковременная лихорадка, признаки общего недомогания. Через 1-2 недели (реже 5-6 недель) наступает выздоровление.
Висцеральная форма развивается в результате заглатывания яиц гельминтов с водой и пищевыми продуктами. В начале заболевания может быть недомогание, аллергическая экзантема (кожная сыпь). В кишечнике человека из яиц гельминтов выходят личинки, которые проникают через кишечную стенку в кровь, достигают внутренних органов, где растут и достигают 5-10 см в диаметре, сдавливают ткани и нарушают функцию органов. При расположении личинок цепней (цистицерки, ценура) в оболочках и веществе головного мозга наблюдается головная боль, признаки церебральной гипертензии, парезы и параличи, эпилептиформные судороги. Личинки также могут располагаться в спинном мозге, глазном яблоке, серозных оболочках, межмышечной соединительной ткани и др.
Исходом гельминтозов может быть полное выздоровление с ликвидацией гельминтов или развитие необратимых изменений в организме хозяина.
Диагностика гельминтоза
Диагноз гельминтоза устанавливается на основании совокупности жалоб, полученных от пациента сведений о течении болезни, данных лабораторных и инструментальных методов обследования.В острой фазе гельминтозов имеется реакция крови на присутствие гельминта в организме, поэтому рекомендованы следующие исследования:
-
клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Желтуха: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Желтухой называют состояния, при которых кожа и слизистые оболочки окрашиваются в различные оттенки желтого цвета. Причем не во всех случаях это свидетельствует о патологических процессах в организме.
![Желтуха болезнь.jpg]()
Разновидности желтухи
Различают ложную и истинную желтуху. Ложная желтуха возникает при накоплении в коже каротинов из-за избыточного употребления в пищу моркови, свеклы, апельсинов, тыквы, при приеме внутрь некоторых препаратов (акрихина, пикриновой кислоты и др.).
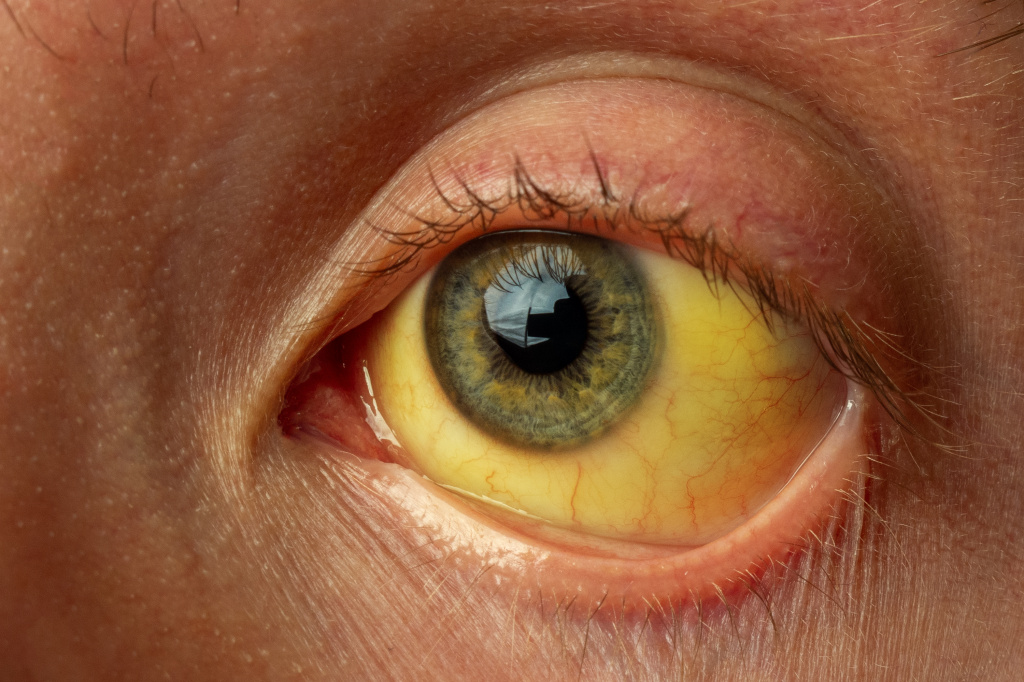
Желтушное окрашивание кожи и иктеричность (желтая пигментация) склер возникают при концентрации общего билирубина в плазме крови более 35-45 мкмоль/л. Желтый оттенок могут иметь молоко кормящих женщин, плевральный и перикардиальный выпот, асцитическая жидкость, сперма.
![Глаза.jpg]()
Клиническая картина и длительность истинной желтухи зависят от основного заболевания, на фоне которого развилось повышение билирубина крови.
- желтуха вследствие генетических заболеваний (наследственного микросфероцитоза, наследственного стомацитоза и др.);
- аутоиммунная (приобретенная) гемолитическая анемия.
- вызванные инфекционными заболеваниями (вирусными гепатитами А, В, С, D, Е; герпетическим гепатитом, цитомегаловирусным гепатитом, желтой лихорадкой, инфекционным мононуклеозом, возвратным тифом, кишечным иерсиниозом, орнитозом, лептоспирозом, сальмонеллезом, псевдотуберкулезом и др.);
- вызванные неинфекционными заболеваниями (острым алкогольным гепатитом, лекарственным гепатитом, циррозом печени, отравлением окислителями на основе азотной кислоты, гидразином и его производными, хлорэтаном, этиленгликолем).
4. Механические (подпеченочные) желтухи возникают на фоне желчнокаменной болезни, холангита, рубцовых стриктур внепеченочных желчных протоков, рака головки поджелудочной железы, большого сосочка двенадцатиперстной кишки, желчного пузыря.
Гемолитические желтухи характеризуются умеренными проявлениями, лимонным окрашиванием кожи, склер и слизистых оболочек, незначительным увеличением печени и часто заметно увеличенной селезенкой. Наблюдается анемия.
При остром вирусном гепатите беспокоят тупые ноющие боли в правом подреберье и в суставах, повышается температура, снижается аппетит, больной испытывает слабость. Появляются желтушность кожных покровов, темная моча и недостаточно окрашенный кал. На коже в результате кровоизлияний могут быть синяки. Кожный зуд для острого вирусного гепатита не характерен, так как обеспечивается достаточная эвакуация желчи по желчным протокам. При опросе пациента можно выявить фактор риска развития болезни (контакт с больными гепатитом, недавние хирургические операции, гемотрансфузии, инъекции и манипуляции, связанные с нарушением кожных покровов и слизистых оболочек).
При остром начале заболевания (желчнокаменная болезнь) внезапно появляется коликообразная боль в правом подреберье с иррадиацией вправо и в спину, озноб, повышение температуры. Затем присоединяются желтуха и кожный зуд. При постепенном развитии болезни (рак головки поджелудочной железы) больного могут беспокоить умеренные тупые или давящие боли под правой реберной дугой, тошнота, отрыжка, снижение массы тела. При пальпации живота определяется болезненность в правом подреберье. Постепенно нарастает желтушность кожных покровов, моча приобретает темный цвет, кал становится светлее, так как меньше билирубина выделяется в кишечник.
Конституциональные желтухи характеризуются умеренно выраженной интермиттирующей (периодической) желтухой. Отмечается избирательное окрашивание кожи лица, носогубного треугольника, ладоней, подошв и подмышечных ямок. Желтуха возникает или усиливается после физического или умственного напряжения, обострения сопутствующего заболевания, приема алкоголя. Печень и селезенка не увеличиваются в размерах.
В результате длительного токсического воздействия высоких концентраций билирубина на организм развивается поражение центральной нервной системы, в паренхиматозных органах формируются очаги некроза, подавляется клеточный иммунный ответ, возникает анемия. У детей могут отмечаться серьезные осложнения: ядерная желтуха, умственная отсталость, детский церебральный паралич.
Возможные причины желтухи
Истинная желтуха – это результат нарушения равновесия между образованием и выделением билирубина. Причиной такого нарушения может стать повышенное образование билирубина (гемолитические желтухи), сбой в его транспортировке в клетки печени и экскреции этими клетками, а также ухудшение процессов связывания свободного билирубина (паренхиматозные желтухи). Механические желтухи становятся следствием ухудшения выделения билирубина по внепеченочным протокам.В основе механизма развития гемолитической желтухи лежит гемолиз (усиленное разрушение эритроцитов), когда продолжительность жизни эритроцитов значительно укорачивается иногда до нескольких часов. Гемолиз может быть внутрисосудистым и внесосудистым. Внутрисосудистый гемолиз возникает в результате механического разрушения эритроцитов в малых кровеносных сосудах (маршевая гемоглобинурия), турбулентного кровяного потока при дисфункции протезированных клапанов сердца, в результате несовместимости эритроцитов по системе АВ(0), резус или какой-либо другой системе, вследствие прямого токсического воздействия (яд змеи) и др.
Внесосудистый гемолиз происходит в селезенке и печени в результате захвата и разрушения измененных эритроцитов. Селезенка способна захватывать и разрушать малоизмененные эритроциты, печень – эритроциты с большими нарушениями.
Печеночные (паренхиматозные) желтухи обусловлены в основном поражением гепатоцитов (клеток печени). В одних случаях данный синдром связан с повреждением клеток печени и застоем желчи, например, при остром и хроническом вирусном гепатите. В других – нарушается выделение билирубина (при холестатической желтухе, холестатическом гепатите, первичном билиарном циррозе печени).
При нарушениях оттока желчи по внепеченочным желчным протокам возникает обтурационная (механическая) желтуха.
В результате генетических дефектов ферментов печени возникают ферментопатические, или конституциональные желтухи. Наиболее распространен синдром Жильбера, развивающийся на фоне нарушения захвата свободного билирубина и его связывания с глюкуроновой кислотой из-за дефицита фермента глюкуронилтрансферазы.
Желтуха новорожденных может быть обусловлена высоким выбросом эритроцитов в родах, высоким содержанием фетального гемоглобина, быстрым разрушением билирубина после родов, дефицитом конъюгирующих ферментов в печени. При этом подъем уровня билирубина не достигает критических значений, и состояние ребенка остается удовлетворительным.
Желтуха грудного молока (желтуха от материнского молока) не считается патологией и связана с реакцией организма ребенка на жиры, содержащиеся в грудном молоке. Развивается такое состояние на 3-7-е сутки после рождения, когда ребенок уже получает достаточное количество молока матери. Прекращение грудного вскармливания на 24-48 часов приводит к резкому снижению билирубина и уменьшению выраженности желтухи. Если ребенок продолжает получать грудное молоко, желтуха сохраняется 4-6 недель, затем постепенно уменьшается – состояние кожных покровов и слизистых нормализуется к 12-16-й неделе жизни.
Гемолитическая болезнь новорожденных обусловлена несовместимостью крови матери и плода по различным антигенам, когда в организме беременной женщины вырабатываются антитела, проникающие через плацентарный барьер в кровь плода и вызывающие разрушение (гемолиз) его эритроцитов. Интенсивность желтухи зависит от уровня билирубина – при достижении критических цифр этот фермент может поражать нейроны головного мозга, в результате чего развивается билирубиновая энцефалопатия (ядерная желтуха).
К каким врачам обращаться
При появлении желтухи для уточнения диагноза и определения дальнейшей тактики лечения пациенту необходимо обратиться к врачу общей практики, терапевту или педиатру , если пациент – ребенок. В дальнейшем может быть показана консультация гастроэнтеролога , гематолога, онколога , инфекциониста, хирурга .Диагностика желтухи
Для выяснения причины желтухи выполняется (по показаниям) комплекс лабораторно-инструментальных методов обследования:
-
клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кожный зуд – одна из частых причин обращения к врачу. Подчас кожный зуд становится столь невыносимым, что приводит к повышению раздражительности, нарушению сна, снижению работоспособности. Все это значительно снижает качество жизни. Однако чувство дискомфорта – не единственная проблема, которая сопровождает зуд.
Расчесы зудящих мест становятся входными воротами для инфекции, что, в свою очередь, может привести к гнойно-воспалительным осложнениям.
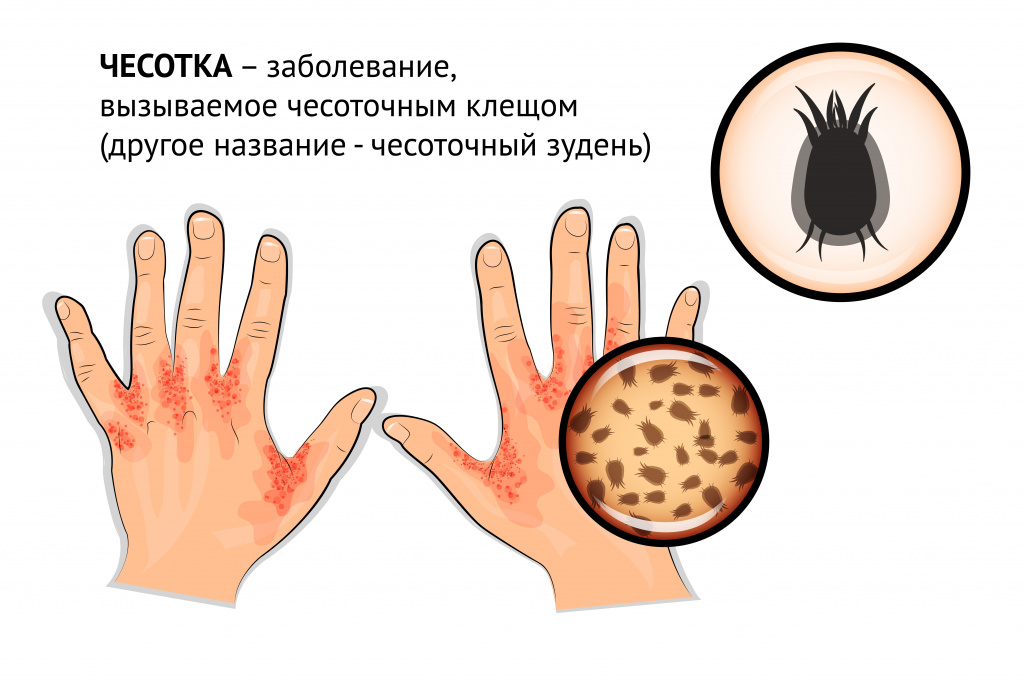
- дерматологический, или пруритоцептивный зуд, возникающий при заболеваниях и патологических состояниях кожного покрова (например, зуд при чесотке, при укусах насекомых и т. д.);
- системный зуд, причиной которого становятся различные продукты метаболизма, циркулирующие в крови (например, зуд, возникающий под действием билирубина при желтухе или под действием продуктов азотистого обмена при почечной недостаточности);
- нейропатический, или нейрогенный зуд, возникающий при поражении нервной системы. При этом зуд начинается без воздействия какого-либо фактора, только вследствие поражения нервных волокон (например, зуд после опоясывающего лишая, причина которого – поражение вирусом герпеса нервных узлов);
- психогенный зуд. Его причиной является не реально существующий фактор (паразит при чесотке, вещество или поражение нерва), а расстройства исключительно в психической сфере человека (например, зуд при неврозах, истерии).
- локализованный, возникающий на определенном участке кожи;
- генерализованный, ощущаемый сразу по всей поверхности тела.
В зависимости от длительности ощущений выделяют зуд острый (возникает внезапно) и хронический (отличается продолжительностью).
Традиционно возникновение зуда объясняется раздражением нервных окончаний, локализованных в коже. Далее импульс по нервным волокнам поступает в сенсорную зону коры головного мозга.
Таким образом, наиболее частой причиной возникновения кожного зуда становится именно раздражение нервных окончаний факторами внешней среды или продуктами обмена собственного организма.
Тем не менее, поражение нервных волокон и расстройства психики, о которых упоминалось выше, тоже может приводить к возникновению зуда.
Среди множества заболеваний, которые сопровождаются возникновением кожного зуда, стоит отметить встречающиеся наиболее часто:
- атопический дерматит – воспалительное заболевание, возникающее в ответ на контакт организма с различными аллергенами и проявляющееся сыпью, покраснением, отечностью кожи и кожным зудом;
- псориаз – хроническое воспалительное заболевание кожи с характерными изменениями кожного покрова: бляшками розово-красного цвета, покрытыми серебристыми чешуйками;
- грибковые поражения кожи (микозы);
- чесотка и другие болезни, вызываемые кожными паразитами;
![Чесотка.jpg]()
- кишечные гельминтозы (глистные инвазии);
- холестатическая (связанная с нарушением оттока желчи из печени и желчного пузыря) желтуха, возникающая при желчнокаменной болезни, циррозе печени;
- хроническая почечная недостаточность.
Определить возможную причину появления кожного зуда поможет терапевт или врач общей практики . В зависимости от выявленных отклонений терапевт направит вас на дополнительные лабораторно-инструментальные обследования и к более узким специалистам: дерматовенерологу, аллергологу-иммунологу, гастроэнтерологу , хирургу , нефрологу.
На приеме у врача необходимо максимально точно описать, когда и при каких условиях возник кожный зуд, что предшествовало его появлению.
Если ранее проводились какие-либо обследования, если вы наблюдались у специалистов по поводу хронических заболеваний, необходимо предоставить врачу эту информацию.
- клинический анализ крови с развернутой лейкоцитарной формулой (поможет выявить воспалительные изменения при различных инфекционно-воспалительных, аллергических заболеваниях);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
- общий анализ мочи (для выявления признаков хронической почечной недостаточности, поражения печени и желчевыводящих путей);
Метод определения Определение физико-химических параметров выполняется на автоматическом анализаторе методом «сухой химии». Аппаратная микроскопия проводится методом планарной цитометрии с использованием осевого гидродинамического фокусирования и автоматического распозна.
- анализ кала на яйца глист и соскоб на энтеробиоз (для выявления глистных инвазий);
Синонимы: Кал на яйца глист; Анализ кала на яйца глистов. Ova and Parasite Exam; O&P; Stool O & P test. Краткое описание исследования «Анализ кала на яйца гельминтов» Гельминты – это общее название паразитирующих в организме человека плоских и круглы.
Энтеробиоз — гельминтоз, клиническими проявлениями которого являются перианальный зуд и кишечные расстройства. Возбудитель - острица (Enterobius vermicularis или Охуuris vermicularis). Это мелкая нематода, которая обитает в толстом кишечнике, а выползая из прямой кишки, откладывает яйца.
- биохимический анализ крови (для выявления признаков хронических заболеваний печени, почек и других органов, воспалительных изменений);
- аллергологическое исследование (выявление наличия гиперчувствительности к определенным аллергенам);
Панель разные аллергены: Смесь аллергенов травы: колосок душистый; рожь многолетняя; тимофеевка; рожь культивированная; бухарник шерстистый (GP3) IgE Рожь многолетняя (G5) IgE Подорожник (W9) IgE Полынь обыкновенная (W6) IgE Соевые боб.
- ультразвуковое исследование органов брюшной полости (выявление поражения печени, желчевыводящих путей, почек).
Ультразвуковое сканирование печени, позволяющее оценить структуру органа, выявить изменения паренхимы (ткани органа) и другие патологические изменения.
Исследование желчного пузыря с целью диагностики состояния органа и наличия патологических изменений.
Ультразвуковое сканирование надпочечников и органов мочевыделительной системы для выявления органической патологии и функциональных нарушений.
Ультразвуковое сканирование желчного пузыря до и после нагрузки желчегонным завтраком с целью выявления функциональных нарушений.
Кожный зуд чаще всего выступает лишь симптомом, поэтому лечение направлено на терапию основного заболевания.
При аллергиях назначают гипоаллергенную диету, минимизируют контакт с бытовыми аллергенами, с животными, пыльцой. При необходимости назначают антигистаминные препараты, в более тяжелых случаях – гормональную терапию. При выявлении паразитов, как причины кожного зуда, будь то кишечные паразиты или чесоточный клещ, терапию проводят антипаразитарными средствами. В случае хронической почечной недостаточности лечение проводится совместно терапевтом , нефрологом, кардиологом и направлено на выведение продуктов азотистого обмена из организма, снижение артериального давления, защиту почек и сердца.
При возникновении зуда следует обратиться к врачу. Поскольку наиболее частой причиной является аллергия, исключите из питания такие продукты, как шоколад, цитрусовые, морепродукты, рыбу, мясо, цельное молоко, орехи.
![Аллергия.jpg]()
Зачастую аллергическая реакция развивается в ответ на бытовую химию (например, новый стиральный порошок) и косметику. К сожалению, причина возникновения зуда не всегда очевидна. Часто необходимы дополнительные медицинские исследования, назначаемые врачом. Помните, что правильно поставленный диагноз является залогом эффективной терапии и приближает ваше выздоровление.
- Клинические рекомендации «Атопический дерматит». Разраб.: Российское общество дерматовенерологов и косметологов, Российская ассоциация аллергологов и клинических иммунологов, Союз педиатров России, Союз «Национальный альянс дерматовенерологов и косметологов». – 2021.
- Клинические рекомендации «Псориаз». Разраб.: Российское общество дерматовенерологов и косметологов. –2020.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Синдром Жильбера – самая распространенная форма наследственного пигментного гепатоза, характеризующаяся нарушением обмена билирубина вследствие генетического дефекта микросомальных ферментов печени. Часто заболевание протекает бессимптомно многие годы, но под действием провоцирующих факторов могут возникать интермиттирующая желтуха, диспепсические и астеновегетативные расстройства.
Диагностика требует сбора семейного анамнеза, проведения лабораторных и инструментальных исследований. В лечении синдрома Жильбера применяются медикаментозные препараты разных групп.
Синдрому Жильбера по МКБ соответствует код E80.4. Мужчины страдают данным заболеванием в четыре раза чаще женщин. В целом же распространенность патологии в европейских и азиатских странах не превышает 5%.
Причины появления
В норме у человека при распаде эритроцитов образуется токсичное для организма вещество – непрямой билирубин. Он нейтрализуется клетками печени, которые обеспечивают его связывание с глюкуроновой кислотой и превращение в водорастворимый прямой билирубин. В дальнейшем происходит выведение данного соединения через органы билиарной системы с калом и мочой.
Причина возникновения врожденного синдрома Жильбера – генетическая мутация микросомального фермента УДФ-глюкуронилтрансферазы, ответственного за связывание глюкуроновой кислоты с непрямым билирубином. Вторым механизмом развития болезни считается нарушение захвата билирубина микросомами сосудистого полюса клетки печени и его транспорта глутатион-S-трансферазой. Таким образом, концентрация токсичных продуктов метаболизма в сыворотке крови растет. В результате неконъюгированный билирубин накапливается в тканях, окрашивая их в желтый цвет. Наследование патологии происходит по аутосомно-доминантному типу.
- несбалансированное питание, строгая диета или голодание;
- потеря жидкости организмом, обезвоживание;
- стресс, физическое переутомление;
- менструальное кровотечение;
- инфекционные процессы;
- операции;
- прием алкоголя и некоторых лекарственных препаратов.
Симптомы синдрома Жильбера
Первые проявления синдрома Жильбера у детей начинаются в подростковом возрасте, после 11-12 лет, что связано с угнетающим влиянием половых гормонов на утилизацию билирубина. Однако дебют заболевания может случиться и намного позже, в срок до 30 лет.
- Интермиттирующая желтуха. Локализация и степень выраженности могут быть различными – от изменения цвета только склер глазных яблок до яркой желтушности кожи и слизистых по всему телу. Появление желтухи носит всегда внезапный характер, возникает после воздействия провоцирующих факторов и самопроизвольно исчезает.
- Ксантелазмы век. Единичные или множественные бляшки желтоватого цвета, возвышающиеся над кожей.
- Ощущение тяжести в правом подреберье, чувство дискомфорта в брюшной полости. Данные симптомы связаны с увеличением печени, селезенки, развитием холецистита, дискинезии желчевыводящих путей, желчнокаменной болезни.
- Астеновегетативные расстройства. Из-за интоксикации организма появляются быстрая утомляемость и подавленность, нарушение сна, избыточное потоотделение.
- Диспепсические проявления. Потеря аппетита, привкус горечи во рту, тошнота, отрыжка, вздутие живота и избыточное газообразование, нарушения стула.
Осложнения
Даже при благоприятном течении заболевания пациенту важно знать, чем опасен синдром Жильбера. При его наличии возрастает риск развития желчнокаменной болезни, внутрипеченочного и внепеченочного холестаза, дискинезии желчевыводящих путей, а также существенно отягощается течение других патологий гепато-билиарной системы, например, лекарственных и токсических гепатитов. Кроме того, развитие желтухи сопровождается снижением иммунитета.
Диагностика синдрома Жильбера
Постановка диагноза включает анализ имеющихся жалоб и клинических проявлений заболевания, уточнение наличия эпизодов желтухи и патологии гепато-билиарной системы у близких родственников, применение лабораторных и инструментальных методов исследования.
Дифференциальная диагностика синдрома Жильбера проводится с вирусным и хроническим гепатитом, механической и гемолитической желтухой, синдромом Криглера – Найяра, синдромом Дабина – Джонсона и синдромом Ротора, первичной шунтовой гипербилирубинемией, врожденными циррозами печени, атрезией желчных ходов. Главная отличительная особенность данного нарушения – повышение фракции неконъюгированного билирубина в сыворотке крови, не связанное с гемолизом эритроцитов, и наследственная отягощенность.
-
. В ряде случаев отмечается повышение уровня гемоглобина или снижение числа тромбоцитов. . Основной признак заболевания – повышение концентрации общего билирубина до 34,2–85,5 мкмоль/л за счет его непрямой фракции. Показатели остальных печеночных ферментов крови, таких как АсАТ, АлАТ, ГГТП, ЩФ, как правило, находятся в пределах нормы. Возможно наличие диспротеинемии и повышение концентрации общего белка. . Проводится определение креатинина. . При синдроме Жильбера наличие Ig G к HBcAg, гепатиту А и С нехарактерно. . Анализ кала на стеркобилин при рассматриваемой патологии имеет отрицательный результат. В сложных случаях показано проведение функциональных лабораторных проб. Снижение уровня билирубина на фоне приема фенобарбитала и его повышение в 1,5-2 раза после голодания, низкокалорийной диеты или внутривенного введения никотиновой кислоты подтверждают диагноз.
Из инструментальных методов наиболее часто выполняется ультразвуковое исследование органов брюшной полости для исключения других патологий печени и желчнокаменной болезни. У детей можно пользоваться способом определения печеночно-селезеночного индекса по данным УЗИ.
Дополнительно возможно проведение дуоденального зондирования, тонкослойной хроматографии. Чрезкожная пункция печени с последующей морфологической оценкой полученного биоматериала выполняется при подозрении у пациента хронического гепатита или цирроза печени.
Лечение синдрома Жильбера
Само по себе наличие у детей и взрослых синдрома Жильбера еще не является показанием к медикаментозному лечению. Для предупреждения обострения заболевания и развития осложнений важны общие мероприятия: ограничение занятий тяжелыми видами спорта, продолжительного пребывания на солнце, употребления алкогольных напитков и гепатотоксических препаратов. Таким пациентам необходимо правильно питаться, избегать длительного голодания, а также продуктов, содержащих трудноусвояемые жиры – жирных сортов мяса, жареных и острых блюд, консервированной пищи.
- прием индукторов микросомальных ферментов (фенобарбитал, зиксорин);
- прием активированного угля;
- фототерапию.
Прогноз и профилактика
Прогноз заболевания в любом возрасте благоприятный. Гипербилирубинемия при синдроме Жильбера сохраняется пожизненно, но носит доброкачественный характер, не сопровождается прогрессирующими изменениями в печени и не оказывает влияние на продолжительность жизни.
Читайте также: