Кожные скарификационные пробы с аллергенами что это
Обновлено: 19.04.2024
Определение аллергенов, ответственных за возникновение аллергических реакций, может проводиться с помощью методов с использованием аллергологических проб.
К числу этих методов относятся кожные – количественные и качественные пробы, прямые и непрямые пробы, а также провокационные пробы. Общим у всех этих методов является то, что аллерген, который рассматривается как потенциальный возбудитель заболевания, тем или иным путем вводится в организм пациента, а затем наблюдается реакция организма пациента на введенный аллерген. Все пробы выполняют в период ремиссии болезни (улучшения состояния) и не ранее чем через 2-3 недели после перенесенной острой аллергической реакции, так как чувствительность организма к аллергену в течение этого времени снижается. Диагностика с использованием методов проб не проводится также в период возможного обострения заболевания (например, в период с апреля - мая по сентябрь не проводятся диагностические пробы на пыльцу растений); кроме того, существует ряд индивидуальных ограничений и противопоказаний, связанных с индивидуальными особенностями организма пациента; выявление таких факторов и оценка возможности (или невозможности) проведения диагностических мероприятий, с учетом их возможных последствий для пациента, может быть определено только в результате осмотра пациента аллергологом-иммунологом.
Кожные пробы в амбулаторных условиях, как правило, проводятся для пациентов старше 2 лет. Кожные пробы основаны на выявлении специфической чувствительности организма к данному аллергену путем введения его через кожу. При этом оценивают величину и характер развивающейся воспалительной реакции.
С помощью качественных кожных проб определяют наличие или отсутствие чувствительности к данному аллергену.
Количественные кожные пробы позволяют получить представление о степени чувствительности организма. С их помощью определяют минимальную концентрацию специфического аллергена, при которой он вызывает в сенсибилизированном организме видимую аллергическую реакцию. Это та доза, с которой можно начинать терапию пациента методом специфической гипосенсибилизации путем введения в организм аллергена.
При прямых кожных пробах аллерген вводят внутрикожно (укол, царапина) или накожно на неповрежденную кожу (в виде капли или аппликации). Ответная кожная реакция считается положительной при проявлении покраснения, воспаления или волдыря.
Она может возникнуть:
- Через 20 минут (немедленная реакция);
- Через 6-12 часов (реакция переходного типа);
- Через 24-48 часов (замедленная реакция).
Тип ответной кожной реакции зависит от характера иммунологического механизма аллергической реакции.
Непрямая кожная проба заключается в том, что здоровому человеку внутрикожно вводится сыворотка крови больного, а через 24 часа в то же место вводят аллерген. По развитию местной кожной реакции судят о наличии антител в сыворотке у больного.
Данная реакция имеет ограниченное применение, так как возможен перенос возбудителя скрытой инфекции у донора.
Более целесообразно выявлять антитела в сыворотке больного с помощью различных реакций иммунитета - иммунодефицитного метода и др.
Выбор вида кожной пробы зависит от заболевания, предполагаемой степени чувствительности, характера аллергена, а также от реактивности кожи.
Прием некоторых лекарственных препаратов (антигистаминных, седативных средств) резко уменьшает реактивность кожи.
Поэтому перед аллергологическим обследованием необходимо в течение 5-7 дней воздерживаться от приема этих лекарственных средств.
Провокационные пробы показаны при несоответствии данных аллергологического анамнеза и результатов кожных проб. Эти пробы основаны на воспроизведении аллергических реакций путем введения аллергена в орган или ткань, поражение которых является ведущим в картине заболевания. Провокационные пробы, как правило, проводятся для пациентов в возрасте старше 5 лет; они не могут использоваться в период обострения или возможного обострения заболевания. Кроме того, существует ряд индивидуальных ограничений и противопоказаний, связанных с индивидуальными особенностями организма пациента; выявление таких факторов и оценка возможности (или невозможности) проведения диагностических мероприятий, с учетом их возможных последствий для пациента, может быть определено только в результате осмотра пациента аллергологом-иммунологом.
Конъюнктивальная провокационная проба проводится путем закапывания аллергена в нижний конъюнктивальный мешок. Реакция считается положительной при появлении покраснения конъюнктивы, слезотечения и зуда век.
Назальную провокационную пробу проводят при аллергических ринитах и поллинозах: в одну половину носа закапывают аллерген, в другую - контрольную жидкость. Реакция считается положительной при возникновении на стороне закапывания аллергена затрудненного носового дыхания и зуда.
Ингаляционный провокационный тест проводят с целью установления причины бронхиальной астмы: с помощью аэрозольного распылителя больной вдыхает через рот раствор аллергена. Реакция считается положительной в случае снижения жизненной емкости легких более чем на 15%.
В этом методе очень важны результаты сопутствующего контроля функции внешнего дыхания (ФВД).
Холодовые и тепловые провокационные пробы (противопоказания и ограничения). Используются при холодовой и тепловой крапивнице.
Экспозиционную провокационную пробу проводят при отсутствии четких признаков заболевания. Она основана на непосредственном контакте больного с подозреваемым аллергеном в той среде, в которой пациента обычно находится.
Элиминационная проба является противоположной экспозиционной провокационной пробе. При этом в случае пищевой аллергии из рациона исключается предполагаемый аллерген, в случае бытовой аллергии больной переводится в так называемую безаллергенную палату и т.д.
Лейкоцитопеническую и тромбоцитопеническую провокационные пробы применяют в диагностике пищевой и лекарственной аллергии. В основе этих проб лежит снижение числа лейкоцитов и тромбоцитов в крови после введения больному испытуемого.
Одним из самых высокоспецифичных методов диагностики аллергических заболеваний является скарификационный тест. Эта безболезненная процедура, не требующая особых затрат, помогает выявить не только клинически значимый аллерген, но и определить степень сенсибилизации организма.
Что собой представляет скарификационная проба?
Скарификационная проба (пунктирование) – это диагностическая методика, применяющаяся для определения сенсибилизации (повышенной чувствительности организма) к воздействию бытовых, эпидермальных, пыльцевых и грибковых аллергенов. Данное тестирование позволяет выявить у пациента аллергию на различные продукты питания, перхоть домашних животных, плесень, почву, цветочную пыльцу, пылевого клеща и прочие (в общей сложности порядка 40 аллергенов). Скарификационные кожные пробы достаточно просты и легко переносятся даже в раннем детском возрасте. Чаще всего их применяют для диагностики гиперчувствительности немедленного типа.
Проведение скарификационных проб
Непосредственно перед процедурой место, на котором будет проводиться кожная проба, обрабатывается 70%-ным этиловым спиртом (у детей в области спины, у взрослых – на тыльной стороне предплечья). Затем на коже на расстоянии 4–5 см друг от друга делаются пометки.
Кожное тестирование предусматривает использование специальных одноразовых ланцетов с фиксированными на них аллергенами. При помощи этих простых в обращении остроконечных устройств выполняются поверхностные царапины 0,5 см в длину.
Одновременно аналогичным образом проводятся пробы с гистамином и физиологическим раствором (они вступают в качестве положительных и отрицательных контролей). При отсутствии реакции на гистамин тест будет отрицательным даже при существовании аллергопатологии.
Учет результатов тестирования осуществляется через 15–20 минут. При наличии аллергии на тот или иной исследуемый аллерген в месте насечки возникает припухлость, похожая на укус комара, нередко сопровождающаяся покраснением и зудом. В некоторых случаях в месте контакта с аллергеном формируется волдырь, заполненный жидкой субстанцией. После измерения в двух направлениях ограниченного кожного отека (папулы) царапины тщательно протираются спиртом.
Оценка результатов скарификационных проб
- Отрицательный результат (-): размер покраснения в месте контакта с аллергеном не превышает 1 мм.
- Сомнительный результат (±): на коже образуется папула (припухлость).
- Слабоположительный результат (+): папула и волдырь диаметром до 3 мм.
- Положительный результат (++): папула и волдырь диаметром до 5 мм.
- Резко положительный (+++): папула и волдырь достигают в диаметре 10 мм.
- Очень резко положительный (++++): диаметр припухлости и волдырь превышают 10 мм, развивается обширное покраснение, наблюдаются общие реакции.
В некоторых случаях скарификационные пробы дают ложноположительные или ложноотрицательные результаты.
Причины, вызывающие ошибочные результаты
- Нарушение техники постановки кожных аллергопроб.
- Нарушение способов хранения и транспортировки экстрактов аллергенов.
- Слишком близкое расположение насечек (менее 2–3 см друг от друга).
- Прием антигистаминных препаратов за 72 часа до проведения теста.
- Пониженная реактивность кожи.
Неспецифические факторы, влияющие на результаты кожных тестов
- Участок введения аллергена.
- Местное кровообращение. В холодный период у пациентов могут наблюдаться сосудистые нарушения, поэтому предварительно необходимо восстановить температуру кожи.
- Длительный естественный контакт с аллергеном, способный привести к усилению реакции.
- Возраст. У очень маленьких детей и у некоторых пациентов старше 50 лет степень выраженности кожных реакций значительно снижена.
- Суточные биоритмы. Минимальные отклонения наблюдаются в 11 часов, максимальные – ночью, в 23 часа. Колебания могут составлять 5–70 %. По мнению специалистов, подобное состояние связано с синтезом эндогенных гидрокортикостероидов.
Кожные скарификационные тесты проводятся в условиях специализированного кабинета аллергологом-иммунологом, владеющим всеми необходимыми практическими навыками. Назначение данного диагностического исследования осуществляется с учетом показаний и противопоказаний.
Показания
- Поллиноз.
- Атопический дерматит.
- Пищевая аллергия.
- Лекарственная аллергия.
- Экзема.
- Респираторные аллергозы.
Противопоказания к проведению скарификационных тестов
- Обострение аллергического заболевания.
- Острые инфекционные патологии.
- Обострение очагов хронической инфекции.
- Аутоиммунные заболевания.
- Онкопатологии.
- Психосоматические расстройства.
- СПИД.
- Наличие в анамнезе острой реакции к определенному антигену.
- Беременность и период лактации.
- Ранний детский возраст (относительное противопоказание).
- Лечение антигистаминными препаратами, глюкокортикостероидами и стабилизаторами мембран тучных клеток.
Проведение кожных тестов разрешается только в период клинической ремиссии аллергопатологии. Пробы с пыльцевыми аллергенами выполняются вне сезона цветения.
В поликлиниках сети АВС-МЕДИЦИНА в Москве Вы можете пройти скарификационные пробы для определения чувствительности к различным аллергенам. Тесты проводятся по записи после консультации аллерголога-иммунолога. Записаться на прием Вы можете по телефону 8 (499) 246-00-22.
Цены на услуги
Прайс временно недоступен. Ведется обновление цен. Актуальные цены уточняйте у операторов call-центра. Извините за доставленные неудобства.
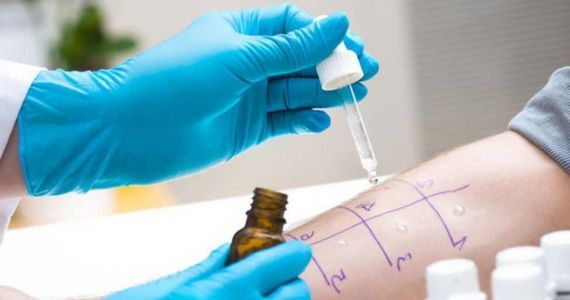
Кожная проба — эффективный диагностический тест, который позволяет выявить, на какой аллерген у человека возникает патологическая реакция.
Виды кожных проб
Все кожные пробы делятся на три группы в зависимости от методики нанесения:
- аппликационные;
- скарификационные;
- прик-тесты
Аппликационная проба представляет собой прикладывание тампона, смоченного в медицинском растворе. В составе раствора есть аллерген. Тампон прикладывают на некоторое время к коже и оценивают результат.
Скарификационные пробы выполняют иначе. Сначала наносят на кожу предплечья раствор с аллергеном, а затем царапают место нанесения скарификатором.

Прик-тесты похожи на скарификационные, только кожа не царапается, а прокалывается иглой в месте нанесения аллергена.
Чтобы понять, на что у человека аллергия, иногда нужно выполнить очень много проб, но за один раз рекомендуют проводить не более пятнадцати. Начинают с самых распространенных аллергенов. Это может быть раствор с пыльцой, пылью, травами. Если кожа после пробы остается неизменной, на данный компонент нет аллергии, а вот если эпителий покраснел, появилось раздражение, аллерген найден. В дерматологии такие пробы нужны, например, при терапии экземы, атопического дерматита.
Кожные пробы при бронхиальной астме проводят, чтобы выявить вещество, провоцирующее приступы. Если лечение не даст результатов, врач может назначить инъекции с содержанием небольших доз аллергена, чтобы «натренировать» организм на их восприятие. Это эффективный метод лечения, особенно при реакциях на пыльцу, пылевых клещей и шерсть.
Внутрикожная проба для выявления туберкулеза
Отдельного внимания заслуживает туберкулиновая проба, известная как проба Манту. Подкожно вводится вещество под названием туберкулин, которое содержит в своем составе продукты жизнедеятельности микобактерий туберкулеза. На введение препарата возникает аллергическая реакция. При этом она появляется и у больных туберкулезом, и у тех, кто был от него вакцинирован. Оценить результат может только врач-педиатр, который изучает и сравнивает результаты нескольких проведенных проб в динамике. Детям кожную пробу Манту проводят ежегодно. В результате введения туберкулина появляется папула, диаметр которой измеряется. Данная проба — одна из основных мер профилактики распространения туберкулеза.

Аллергические пробы могут помочь в лечении многих кожных заболеваний, поэтому нашли широкое применение в дерматологии. Также этот метод диагностики часто используется при терапии бронхолегочных патологий, таких как обструктивный аллергический бронхит, бронхиальная астма, а также для лечения увеличенных аденоидов у детей, пищевой аллергии.

Аллергия - мучительное заболевание, которое сопровождается понижением уровня жизни. Чтобы избавить себя от него, следует вывить аллерген. Для этого и применяют кожные аллергопробы. Как их проводят и каких результатов ждать, есть ли опасность для здоровья и что следует знать пациенту перед проведением обследования, расскажем в этом материале.
------------------------------------------------------------------------
Человек, страдающий аллергией, уже знает, какой источник ее провоцирует. Но случается так, что приступ аллергии начинает проявляться на объект, раньше не вызывавший никаких проявлений, симптомов, поэтому следует провести пробу для определения возможных аллергических раздражителей. Тест, проводимый на коже, – способ, определяющий раздражителей при высокой восприимчивости. Такой вариант исследования простой и эффективной, не доставляющий дискомфорта пациенту.
Аллергические проявления бывают так сильны, что без привлечения врачей не обойтись. Многие люди, подверженные приступам аллергии, подозревают о наличии вызывающего ее источника. Благодаря тестам на аллерген, проводимым на коже, стало возможным определить, чего опасаться, чтобы не спровоцировать приступ.
Выполняя пробу, тесты, аппликации, необходимо учесть:
• плюсы и минусы их проведения;
• требования по подготовке обследования;
• последовательность выполнения обследования;
• возможные реакции;
• расшифровку результата.
Проведение проб на коже
Способ обследования, помогающий выявить разновидности аллергенов и типы реакций:
• при контакте кожи с аллергеном происходит воздействие на клетки крови;
• местное аллергическое действие появляется в связи проникновением раздражителя в раны на коже с выбросом серотонина и гистамина;
• кожа после нанесения раздражителя становится красной, появляются ощущения зуда, папулы, отеки;
• по результатам исследования врачи определяют возможного раздражителя, дальнейший контакт с которым предстоит исключить.
Для проверки аллергии используют раствор и экстракт аллергена. Глицерин и гистамин применяют при тестировании. Раздражители наносятся на кожный покров с помощью иголки, ланцета или тампона-аппликатора.
Показаниями для выполнения теста являются:
• приступ сенной лихорадки;
• сезонная аллергия;
• аллергические кожные высыпания;
• воспаление бронхов;
• конъюнктивиты с аллергическим симптомом;
• чувствительность к лактозе и глютену;
• отек Квинке;
• срочность выявления раздражителя;
• генетическая предрасположенность;
• насморк с аллергическим проявлением;
• наличие у больного одышки, заложенности носа, слезотечения, отека слизистой;
• работа на вредном производстве.
Противопоказаниями для проведения теста являются:
• болезни легких инфекционного происхождения;
• СПИД;
• риск анафилактического шока;
• кормление грудью;
• астма на стадии улучшения;
• беременность;
• злокачественная опухоль;
• усиление аллергического приступа;
• повреждение кожи;
• нарушение психики;
• дети до 2 лет;
• больные старше 60 лет;
• острая необходимость в приеме лекарственных препаратов.
Показания или противопоказания рассматриваются врачом, и он дает заключение о разрешении на проведение пробы.
Внимание! При наличии абсолютных противопоказаний (беременность, ангина, пневмония, аллергия в стадии обострения и др.) тест проводить запрещено! Дождитесь полного выздоровления, рождения ребенка (если вы беременны) и только после этого проходите обследование.
В некоторых случаях разрешено применить щадящий способ проверки крови – проведение высокочувствительного экспресс-анализа на присутствующее количество антител.
Преимущества методов заключаются в быстром получении результатов, возможности обнаружить большое количество источников аллергии.
Для того чтобы определить, чем была вызвана аллергия, медики проводят специальные виды тестов:
• скарификационная проба – раздражитель наносят на предплечье, царапки выполняют при помощи иглы, ланцета;
• аппликационная проба – один из безопасных способов, раствор аллергена наносят на тампон в виде раствора и прикладывают к телу;
• прик-тест – раздражитель наносят на кожный покров, используя специальную иглу, делают прокол на коже в месте проведения теста;
• внутрикожная проба – является более точной, аллергенный экстракт вводят через шприц подкожно.
Особенности кожных тестов
• Прямые аллергопробы – делаются для диагностирования заболеваний, развивающихся из-за повышенной чувствительности к определенному веществу. При данном исследовании аллергены и кожный покров находятся в плотном контакте: выполняется аппликация, скарификационная проба, прик-тест.
• Косвенные кожные пробы – способ проверки, разработанный для обнаружения аллергического раздражителя. Сначала раздражитель вводится под кожу, далее берут кровь из вены, чтобы определить уровень антител. Устанавливают аллергены после контакта с кожным покровом.
Применяют следующие группы аллергенных раздражителей:
1) травяные (сорные, луговые);
2) бытовые (наличие пыли, химических средств);
3) пыльца (сезонный раздражитель);
4) грибковые;
5) животного происхождения (шерсть).
• На лекарства – должны проводиться обязательно в условиях лаборатории, так как при обследовании используют биологический материал больного (кровь, слюна и другие). Результаты исследований, проведенных в лабораториях, являются наиболее информативными, они напрямую зависят от принятых препаратов и стадии аллергической реакции.
• На крапивницу – используют разные виды исследований:
1) анализ крови;
2) мазок слизистой носа, горла;
3) анализ микрофлоры кишечника, желудка;
4) обследуется щитовидная железа;
5) установление аллергена.
• Провокационные пробы – применяются, если информации от других методов недостаточно или при ложных (положительных или отрицательных) результатах тестов. Этот метод помогает поставить более точный диагноз, когда предыдущие результаты тестов и симптомы не совпадают. Обязательное требование для теста – проведение его в условиях стационара, так как существует высокий риск проводимой реакции, требующей срочного медицинского вмешательства. Введение аллергенного раствора производится в орган, в котором предполагается наиболее сильная реакция.
Часто применяемые виды проб:
1) Конъюнктивальная – вводится напрямую в слизистую, наблюдается реакция – покраснение глаз, слезотечение.
2) Назальная – вводится в носовые ходы, положительный результат в виде затруднения дыхания, чихания, отека.
3) Ингаляционная – применяется при помощи ингалятора, наблюдение проводится за бронхами, легкими. Затрудненное дыхание со свистом, хрипы свидетельствуют о положительной реакции организма.
4) Холодная – позволяет выявить наличие крапивницы, приложив лед или холода на предплечье. Проявление красноты и волдыри свидетельствует о положительном результате.
5) Тепловая крапивница –горячая вода прикладывается на предплечье не более чем на 10 минут.
6) Пищевая – аллерген употребляется в пищу. Проводится в условиях стационара для оказания своевременной медицинской помощи.
7) Экспозиционная – больного помещают в условия, при которых появилась аллергия.
Подготовка для проведения процедуры
• Анализы на определение реакции проводятся во время затихания аллергии.
• В течение недели до проведения теста по возможности исключить источники, способные вызвать аллергию.
• Отмена гормональных и антигистаминных средств за две недели до проведения теста.
• Соблюдение гипоаллергенной диеты, если она была назначена раньше. Тестирование, выполненное на голодный желудок, может стать неверным.
• Для сдачи анализа важно за 8 часов до его проведения воздержаться от приема пищи.
• Если накануне анализа вы заболели вирусными или инфекционным заболеванием, , то проведение анализа придется отложить.
Больной обязательно должен строго соблюдать рекомендации врача. Нарушение правил влечет за собой ложные отрицательные или положительные результаты проведенных тестов на коже. При неопределенном результате потребуется повторное исследование, нужно вновь вводить аллергены, что влечет за собой дискомфорт больному.
Особенности при проведении скарификационной пробы
• До выполнения царапины кожу обрабатывают спиртом 70%.
• У детей тест делается на спине в верхней части, у взрослых – на плече.
• На обработанном месте кожи делают царапины на расстоянии не более 5 см. При нарушении проведения теста (смещены царапки) результат будет неточным.
• Стерильной иглой или ланцетом наносятся аллергены в виде экстракта или раствора. Для каждого раздражителя используется отдельная игла.
• В течение 15 минут рука больного должна быть неподвижна. Это необходимо, чтобы капли раздражителей не растеклись, а результат стал достоверным.
• По реакции на коже, где была выполнена царапина, производится заключение, насколько опасно вещество для человека в конкретном случае. Папулы, покраснение, появление зуда, отечность – это негативная реакция на компоненты.
• Результат будет заметен уже через 15 минут. По завершению замеров оставшиеся капли раздражителя удаляются с царапин. За один тест допускается наносить до 20 аллергенов.
Внимание! Обязательным условием для верной диагностики является отсутствие сопутствующих осложнений после проведенной процедуры – это зависит от высокой квалификации персонала, опыта, наличия дипломов и сертификатов, подтверждающих право на выполнение исследований.
Результаты проведенной диагностики
Аппликационное тестирование проводят во время диагностирования контактной и лекарственной аллергии. Выполняют наклеивание пластыря, пропитанного аллергеном.
Прик-тест похож на скарификационную пробу: выполняют прокол кожи иголкой с нанесенным аллергеном.
Подкожная проба – тестирование, во время которого инъекция с раствором аллергена вводится под кожу.
Кожная проба – исследование, позволяющее выявить возможные опасные вещества индивидуально для больного:
• Положительно резкий результат – очень яркое покраснение, появление большой папулы.
• Положительный результат – покраснение хорошо заметно, папула размером 5 мм.
• Слабый положительный итог – с небольшим покраснением, образуется едва заметная папула.
• Неточная реакция – папула отсутствует, появилось только покраснение. В этом случае назначается анализ крови для сравнения.
• Отрицательный результат – реакций на коже не проявилось.
Ложный результат. Причины
Существуют факторы, при которых данные способны искажаться:
• применение лекарственных препаратов, затормаживающих течение аллергической реакции;
• неверно выполненное исследование;
• снижение реакции кожи больного в отдельный промежуток времени, обычно это происходит в детском и пожилом возрасте;
• изменились свойства аллергенов, связанные с неправильным хранением;
• установление веществ, не являющихся основным раздражителем;
• нарушение требуемой дозировки препарата;
• очень низкая концентрация приготовленного раствора.
Возможные осложнения после теста
Развитие ангионевротических отеков и анафилактического шока на фоне повышенной чувствительности к раздражителям в результате нанесения аллергенов. В этом случае медики должны быстро отреагировать на сложившуюся ситуацию, грамотно купировать опасные для жизни проявления.
Появление негативной реакции из-за не соблюдения правил обработки кожных покровов перед проведением теста.
Побочные действия, способные проявиться в результате проб
Кожное тестирование на аллергию способно запустить опасные побочные действия.
При полном соблюдении всех требований и рекомендаций со стороны больного и соответствующих правил проведения пробы со стороны врача можно избежать опасности риска.
Внимание! Если появилась срочная необходимость для проведения аллергических тестирований, лучше делать кожные пробы благодаря их высокой степени эффективности.
Возможные ситуации, сопровождающиеся риском:
• появилась одышка или затрудненное дыхание;
• проявление отечности: губ, слизистых горла, носа или глаз;
• возникновение дыхания с хрипами;
• появление кожного зуда и высыпаний;
• лихорадочное состояние.
Проявление одного из данных признаков – повод показаться лечащему доктору.
Развитие анафилактического шока – риск с летальным исходом, поэтому важно, чтобы под рукой были антигистаминные средства в целях первой медицинской помощи.
Кожные пробы – это диагностический метод, позволяющий выявить, на какой аллерген организм пациента дает аллергическую реакцию. Пробы, проводимые именно с этой целью, называются качественными. Проводятся также и количественные кожные пробы, которые позволяют получить представление о степени чувствительности организма к данному аллергену.
С помощью кожных проб могут быть диагностированы многие виды аллергии Наиболее надежные результаты получаются для аллергенов, проникающих в организм через органы дыхательной системы или кожу (например, при поллинозе– аллергии на пыльцу). В случае пищевой аллергии или аллергии на лекарственные препараты достоверность данного метода ниже.
Суть метода. Как проводятся кожные пробы?
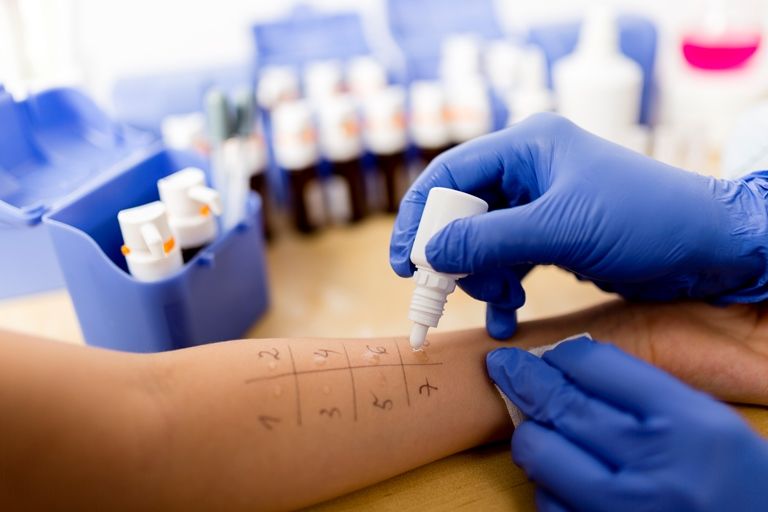
АО Семейный доктор - Кожные пробы
Прямые кожные пробы представляют собой специально организованное, ограниченное по площади и строго дозированное количественно проникновение аллергена в организм пациента.
Аллерген может вводиться:
- накожно – на неповрежденную кожу в виде капли или аппликации. Такой способ обычно используют при выявлении аллергии к различным химическим веществам, в том числе к лекарствам. Аппликация представляет собой кружок, пропитанный веществом, содержащим аллерген, прикрепленный к коже с помощью лейкопластыря. Контакт вещества с кожей необходимо сохранять в течение 48 часов;
- посредством скарификации (надреза или царапины). В этом случае на кожу наносится капля, содержащая аллерген, после чего в этом месте делается царапина ли надрез скальпелем, через которые аллерген попадает в ткани кожи, минуя верхний защитный слой. При скарификационных пробах реакция на аллерген возможна уже через 15-20 минут. Данный способ позволяет исследовать иммунную реакцию организма на цветочную пыльцу, почву, плесень, перхоть домашних животных, пылевой клещ, продукты питания;
- внутрикожно. В этом случае делается укол тонкой иглой. Внутрикожное введение аллергена, как правило, используется, для выявления чувствительности к бактериальным и грибковым аллергенам.
После введения аллергена наблюдается, будет ли на него реакция организма. Ответная кожная реакция считается положительной, если на месте проведения пробы появляется покраснение, воспаление или волдырь. Поскольку аллерген вводится в малых количествах, воспаление, как правило, проходит быстро (волдырь исчезает в течение получаса).
Ответная кожная реакция может возникнуть:
через 20 минут (немедленная реакция);
через 6-12 часов (реакция переходного типа);
через 24-48 часов (замедленная реакция).
По типу реакции можно судить о том, какой иммунологический механизм его вызывает. Это важно для выработки эффективного курса лечения.
Как правило, кожные пробы проводятся сразу на несколько аллергенов. Скарификационный метод позволят исследовать реакцию на 40 аллергенов одновременно.
Положительная ответная реакция на конкретный аллерген еще не означает, что именно он является фактором, вызывающим те проявления аллергии, которые стали причиной обращения к врачу. Возможно, проба показала чувствительность организма к одному из многих аллергенов, а этиологически значимым является совсем другой. Данные кожных проб необходимо сопоставить с данными анамнеза. Если они соответствуют друг другу - то есть аллергическая реакция в быту проявляется именно тогда, когда возможно воздействие выявленного аллергена, - значит, причина установлена. Если такого совпадения нет, требуются дополнительные исследования (например, провокационные пробы).
Ограничения, учитываемые при проведении кожных проб
Кожные пробы могут проводиться, начиная с 2-хлетнего возраста. Однако исследование возможно только в период ремиссии болезни (улучшения состояния). При этом после перенесенной острой аллергической реакции должно пройти не менее 2-3 недель, чтобы организм восстановил свою чувствительность к аллергену.
Диагностика с использованием методов проб не проводится также в период возможного обострения заболевания. Например, в период с апреля-мая по сентябрь не проводятся диагностические пробы на пыльцу растений.
Существуют ограничения и противопоказания, связанные с индивидуальными особенностями организма пациента.
Непрямые кожные пробы
В случае, когда аллерген выявить необходимо, а прямые кожные пробы невозможны по причине указанных выше ограничений, могут проводиться непрямые кожные пробы.
Метод непрямых кожных проб предполагает введение здоровому человеку внутрикожно сыворотки крови больного. После чего через 24 часа в то же место вводится аллерген. Развитие аллергической реакции в месте пробы показывает, что в использованной сыворотке присутствуют соответствующие антитела.
Данный метод применяется ограниченно, так как он провоцирует развитие аллергической реакции у здорового человека. К тому же, существует риск перенесения с кровью скрытой инфекции. Для выявления антител в крови в большинстве случаев рекомендуется использовать лабораторные методы диагностики.
Сделать кожные пробы на аллергены в Москве
Сделать кожные пробы на аллергены в Москве Вы можете в поликлиниках АО "Семейный доктор". Пробы делаются на приеме врача аллерголога-иммунолога. Ниже Вы можете записаться на прием к врачу, а также уточнить цены на кожные пробы в нашей сети.
Читайте также:

