Кожные покровы при паренхиматозной желтухе
Обновлено: 22.04.2024
Желтухой называют патологический синдром прокрашивания кожи, белков глаз и слизистых оболочек в разные оттенки желтого цвета в результате повышения в крови уровня особого пигмента – билирубина, связанного или свободного. В зависимости от причины и концентрации тех или иных фракций билирубина, желтухи бывают разными по окраске и проявлениям.
Желтуха – это не заболевание, это синдром, то есть комплекс патологических проявлений, связанных с нарушением функций печени и пигментного обмена, а причины для развития желтухи могут быть совершенно различными в каждом из случаев.
Основой желтухи является избыточное поступление в кровь пигмента билирубина, он образуется из гемоглобина крови, отработанного и уже не выполняющего своей функции. Ион железа от гемоглобина отщепляется и идет на повторное использование, а из гемоглобина получается билирубин (пока еще токсичный), который потом соединяется с особой кислотой (глюкуроновой), его обезвреживающей.
Не связанный с кислотой билирубин называют:
- непрямым. Он дает особую непрямую химическую реакцию с реактивами,
- несвязанным (неконьюгированным) или свободным. Он нерастворим в воде, достаточно токсичен, хорошо связывается с белками или жирами тела. Поэтому, его отлично накапливают ткани.
При связывании билирубина с глюкуроновой кислотой в клетках печени он становится:
- прямым (дает прямую реакцию с реактивами),
- связанным (конъюгированным).
Этот билирубин нетоксичен, растворим в воде, он попадает в кишечник, где превращается в стеркобилин (окрашивает кал) и уробилин (всасывается в кровь и выводится почками, окрашивая мочу).
По механизму формирования желтухи можно различить три больших группы:
- надпеченочные, это желтухи не связанные с проблемами печени, вызываемые массивным распадом эритроцитов и выходом в кровь гемоглобина,
- печеночные (или их еще называют паренхиматозными), развиваются из-за болезней печени, когда печеночные клетки не справляются с переработкой билирубина,
- подпеченочные или механические, когда из-за различных проблем нарушается нормальный отток желчи, в результате чего билирубин не может удаляться.
Проявления желтухи возникают при повышении в крови уровня билирубина выше 20-30 мкмоль/л. При этом, согласно классификации, все причины разделяются на три группы.
1. Причины надпеченочных или гемолитических желтух:
- все виды гемолитических анемий,
- отравления гемолитическими ядами,
- токсические влияния на клетки крови - эритроциты, приводящие к их разрушению.
2. Причины, приводящие к развитию печеночных или паренхиматозных желтух:
- вирусные поражения печени (гепатиты А,В,С, дельта и Е),
- лекарственные гепатиты,
- гепатиты вследствие отравлений и токсикозов,
- алкогольные гепатиты и циррозы печени,
- хронические гепатиты, аутоиммунные поражения,
- опухоли и рак печени.
3. Причины, приводящие к подпеченочным или механическим желтухам:
- закупорка желчных протоков камнями при желчнокаменной болезни,
- опухоли или кисты поджелудочной железы, нарушающие отток желчи,
- спайки в области желчных путей,
- закупорка желчных ходов паразитами,
- другие причины нарушения оттока желчи (сгущение, воспаление протоков и т.д.).
При каждом из типов желтухи формируется свой механизм повреждения, приводящий в итоге к своеобразным проявлениям.
При желтухах в результате гемолиза
происходит усиленное разрушение красных клеток крови с выходом в кровь большого количества гемоглобина, который должен быть переведен в билирубин и выведен из организма.
При этом на печень ложится слишком большой объем работы, при этом фермента для переведения билирубина из опасной формы в неопасную не хватает. Поэтому, избыточное количество билирубина попадает в кровь и разносится по тканям. Большее, чем в норме количество билирубина идет в кишечник, сильнее прокрашивая кал стеркобилином, а избыток уробилина сильнее прокрашивает мочу. Так как большинство билирубина нерастворимое, то в мочу билирубин не попадает и в анализе не обнаруживается.
В анализах будет:
- кровь – много непрямого билирубина, мало прямого,
- моча – много уробилина,
- кал – много стеркобилина.
При желтухах в результате поражения печени
- происходит поражение клеток печени, которые должны в нормальных условиях перерабатывать билирубин;
- повреждаются мелкие желчные ходы внутри печени, и желчь по ним плохо отделяется и не выводится;
- образуется много билирубина всех видов – и прямого, и непрямого;
- часть билирубина попадает в кровь и мочу, а вот процесс выделения билирубина с желчью в кишечник затруднен.
В результате в кале будет меньше стеркобилина, а в моче – меньше уробилина. За счет того, что желчные капилляры повреждаются, часть желчи, с ее желчными кислотами, попадает в кровь и разносится по телу, вызывая зуд.
- в крови – много прямого и непрямого билирубина, желчных кислот.
- в моче мало уробилина, но есть билирубин, он дает ей темную окраску.
- в кале мало стеркобилина – он светлый, но не совсем обесцвечен.
При желтухах в результате нарушения оттока желчи
происходит полное перекрытие оттока желчи с билирубином в кишечник. В результате:
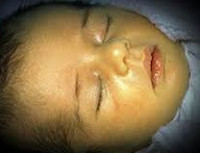
Желтуха новорожденных – физиологическое или патологическое состояние, обусловленное гипербилирубинемией и проявляющееся желтушным окрашиванием кожи и видимых слизистых у детей в первые дни их жизни. Желтуха новорожденных характеризуется повышением концентрации билирубина в крови, анемией, иктеричностью кожных покровов, слизистых оболочек и склер глаз, гепато- и спленомегалией, в тяжелых случаях – билирубиновой энцефалопатией. Диагностика желтухи новорожденных основывается на визуальной оценке степени желтухи по шкале Крамера; определении уровня эритроцитов, билирубина, печеночных ферментов, группы крови матери и ребенка и др. Лечение желтухи новорожденных включает грудное вскармливание, инфузионную терапию, фототерапию, заменное переливание крови.
Общие сведения
Желтуха новорожденных – неонатальный синдром, характеризующийся видимой желтушной окраской кожи, склер и слизистых оболочек вследствие повышения уровня билирубина в крови ребенка. По наблюдениям, на первой неделе жизни желтуха новорожденных развивается у 60 % доношенных и 80% недоношенных детей. В педиатрии наиболее часто встречается физиологическая желтуха новорожденных, составляющая 60–70 % всех случаев синдрома. Желтуха новорожденных развивается при повышении уровня билирубина свыше 80-90 мкмоль/л у доношенных и более 120 мкмоль/л у недоношенных младенцев. Длительная или выраженная гипербилирубинемия оказывает нейротоксическое действие, т. е вызывает повреждение головного мозга. Степень токсического воздействия билирубина зависит, главным образом, от его концентрации в крови и длительности гипербилирубинемии.

Классификация и причины желтухи новорожденных
Прежде всего, неонатальная желтуха может быть физиологической и патологической. По происхождению желтухи новорожденных делятся на наследственные и приобретенные. На основании лабораторных критериев, т. е. повышения той или иной фракции билирубина различают гипербилирубинемии с преобладанием прямого (связанного) билирубина и гипербилирубинемии с преобладанием непрямого (несвязанного) билирубина.
К конъюгационным желтухам новорожденных относятся случаи гипербилирубинемии, возникающие вследствие пониженного клиренса билирубина гепатоцитами:
- Физиологическую (транзиторную) желтуху доношенных новорожденных
- Желтуху недоношенных новорожденных
- Наследственные желтухи, связанные с синдромами Жильбера, Криглера-Найяра I и II типов и др.
- Желтуху при эндокринной патологии (гипотиреозе у детей, сахарном диабете у матери)
- Желтуху у новорожденных с асфиксией и родовой травмой
- Прегнановую желтуху детей, находящихся на естественном вскармливании
- Медикаментозную желтуху новорожденных, обусловленную назначением левомицетина, салицилатов, сульфаниламидов, хинина, больших доз витамина К и др.
Гемолитическая желтуха новорожденных характеризуется повышением уровня билирубина вследствие усиленного разрушения (гемолиза) эритроцитов ребенка. К такого вида гипербилирубинемиям относят:
- Гемолитическую болезнь плода и новорожденных
- Эритроцитарные ферменто- и мембранопатии
- Гемоглобинопатию (серповидно-клеточную анемию, талассемию)
- Полицитемию
Механические желтухи новорожденных обусловлены нарушением отведения билирубина с желчью по желчным путям и кишечнику. Они могут возникать при пороках (атрезии, гипоплазии) внутрипеченочных и внепеченочных протоков, внутриутробной желчнокаменной болезни, сдавлении желчных ходов извне инфильтратом или опухолью, закупорке желчных протоков изнутри, синдроме сгущения желчи, пилоростенозе, кишечной непроходимости и пр.
Желтухи смешанного генеза (паренхиматозные) возникают у новорожденных с фетальным гепатитом, обусловленным внутриутробными инфекциями (токсоплазмозом, цитомегалией, листериозом, герпесом, вирусными гепатитами А, В, D), токсико-септическим поражением печени при сепсисе, наследственных заболеваниях обмена веществ (муковисцидозе, галактоземии).
Симптомы желтухи новорожденных
Физиологическая желтуха новорожденных
Транзиторная желтуха является пограничным состоянием периода новорожденности. Сразу после рождения ребенка избыток эритроцитов, в которых присутствует фетальный гемоглобин, разрушается с образованием свободного билирубина. Вследствие временной незрелости фермента печени глюкуронилтрансферазы и стерильности кишечника связывание свободного билирубина и его выведение из организма новорожденного с калом и мочой снижено. Это приводит к накоплению лишнего объема билирубина в подкожно-жировой клетчатке и окрашиванию кожи и слизистых в желтый цвет.
Физиологическая желтуха новорожденных развивается на 2-3 сутки после рождения, достигает своего максимума на 4-5 сутки. Пиковая концентрация непрямого билирубина составляет в среднем 77-120 мкмоль/л; моча и кал имеют нормальную окраску; печень и селезенка не увеличены.
При транзиторной желтухе новорожденных легкая степень желтушности кожных покровов не распространяется ниже пупочной линии и обнаруживается только при достаточном естественном освещении. При физиологической желтухе самочувствие новорожденного обычно не нарушается, однако при значительной гипербилирубинемии может отмечаться вялое сосание, заторможенность, сонливость, рвота.
У здоровых новорожденных возникновение физиологической желтухи связывается с временной незрелостью ферментных систем печени, поэтому не считается патологическим состоянием. При наблюдении за ребенком, организации правильного вскармливания и ухода проявления желтухи стихают самостоятельно к 2-хнедельному возрасту новорожденных.
Желтуха недоношенных новорожденных характеризуется более ранним началом (1–2 сутки), достижением пика проявлений к 7 суткам и стиханием к трем неделям жизни ребенка. Концентрация непрямого билирубина в крови недоношенных выше (137-171 мкмоль/л), его прирост и снижение происходит медленнее. Вследствие более длительного созревания ферментных систем печени у недоношенных детей создается угроза развития ядерной желтухи и билирубиновой интоксикации.
Наследственные желтухи
Наиболее распространенной формой наследственной конъюгационной желтухи новорожденных является конституциональная гипербилирубинемия (синдром Жильбера). Данный синдром встречается в популяции с частотой 2-6%; наследуется по аутосомно-доминантному типу. В основе синдрома Жильбера лежит дефект активности ферментных систем печени (глюкуронилтрансферазы) и, как следствие, - нарушение захвата билирубина гепатоцитами. Желтуха новорожденных при конституциональной гипербилирубинемии протекает без анемии и спленомегалии, с незначительным подъемом непрямого билирубина.
Наследственная желтуха новорожденных при синдроме Криглера-Найяра связана с очень низкой активностью глюкуронилтрансферазы (II тип) или ее отсутствием (I тип). При I типе синдрома желтуха новорожденных развивается уже в первые дни жизни и неуклонно нарастает; гипербилирубинемия достигает 428 мкмоль/л и выше. Типично развитие ядерной желтухи, возможен летальный исход. II тип синдрома, как правило, имеет доброкачественное течение: неонатальная гипербилирубинемия составляет 257-376 мкмоль/л; ядерная желтуха развивается редко.
Желтуха при эндокринной патологии
Обычно возникает у детей с врожденным гипотиреозом в связи с дефицитом гормонов щитовидной железы, нарушающим созревание фермента глюкуронозилтрансферазы, процессы конъюгации и экскреции билирубина. Желтуха при гипотиреозе выявляется у 50-70% новорожденных; проявляется на 2-3-й сутки жизни и сохраняется до 3-5 месяцев. Кроме желтухи, у новорожденных отмечается вялость, пастозность, артериальная гипотония, брадикардия, грубый голос, запоры.
Ранняя желтуха может возникать у новорожденных, матери которых страдают сахарным диабетом, вследствие гипогликемии и ацидоза. Проявляется затяжным желтушным синдромом и непрямой гипербилирубинемией.
Желтуха у новорожденных с асфиксией и родовой травмой
Гипоксия плода и асфиксия новорожденных задерживают становление ферментных систем, следствием чего является гипербилирубинемия и ядерная желтуха. Различные родовые травмы (кефалогематомы, внутрижелудочковые кровоизлияния) могут являться источниками образования непрямого билирубина и его усиленного проникновения в кровь с развитием желтушного окрашивания кожи и слизистых. Выраженность желтухи новорожденных зависит от тяжести гипоксически-асфиксического синдрома и уровня гипербилирубинемии.
Прегнановая желтуха
Синдром Ариеса, или желтуха детей, находящихся на естественном вскармливании, развивается у 1-2% новорожденных. Может возникать на первой неделе жизни ребенка (ранняя желтуха) либо на 7-14 день (поздняя желтуха новорожденных) и сохраняться 4-6 недель. Среди возможных причин прегнановой желтухи новорожденных называют присутствие в молоке материнских эстрогенов, препятствующих связыванию билирубина; неустановившуюся лактацию у матери и относительное недоедание ребенка, вызывающие обратное всасывание билирубина в кишечнике и его поступление в кровяное русло и др. Считается, что факторами риска желтухи у новорожденных, находящихся на грудном вскармливании, служат позднее (позже 12ч жизни) отхождение мекония, задержка пережатия пуповины, стимуляция родов. Течение такого вида желтухи новорожденных всегда доброкачественно.
Ядерная желтуха и билирубиновая энцефалопатия
При прогрессирующем повышении концентрации непрямого билирубина в крови может происходить его проникновение через гематоэнцефалический барьер и отложение в базальных ядрах головного мозга (ядерная желтуха новорожденных), обусловливающее развитие опасного состояния - билирубиновой энцефалопатии.
На первом этапе в клинике преобладают признаки билирубиновой интоксикации: вялость, апатия, сонливость ребенка, монотонный крик, блуждающий взгляд, срыгивания, рвота. Вскоре у новорожденных появляются классические признаки ядерной желтухи, сопровождающиеся ригидностью затылочных мышц, спастичностью мышц тела, периодическим возбуждением, выбуханием большого родничка, угасанием сосательного и других рефлексов, нистагмом, брадикардией, судорогами. В этот период, который длится от нескольких дней до нескольких недель, происходит необратимое поражение ЦНС. В течение последующих 2-3 месяцев жизни в состоянии детей наблюдается обманчивое улучшение, однако уже на 3-5 месяце жизни диагностируются неврологические осложнения: ДЦП, ЗПР, глухота и т. д.
Диагностика желтухи новорожденных
Желтуха выявляется еще на этапе пребывания ребенка в родильном доме врачом-неонатологом или педиатром при посещении новорожденного вскоре после выписки.
Для визуальной оценки степени желтухи новорожденных используется шкала Крамера.
- I степень – желтушность лица и шеи (билирубин 80 мкмоль/л)
- II степень – желтушность распространяется до уровня пупка (билирубин 150 мкмоль/л)
- III степень - желтушность распространяется до уровня коленей (билирубин 200 мкмоль/л)
- IV степень - желтушность распространяется на лицо, туловище, конечности, за исключением ладоней и подошв (билирубин 300 мкмоль/л)
- V - тотальная желтушность (билирубин 400 мкмоль/л)
Необходимыми лабораторными исследованиями для первичной диагностики желтухи новорожденных являются: билирубин и его фракции, общий анализ крови, группа крови ребенка и матери, тест Кумбса, ПТИ, общий анализ мочи, печеночные пробы. При подозрении на гипотиреоз необходимо определение тиреоидных гормонов Т3, Т4, ТТГ в крови. Выявление внутриутробных инфекций осуществляется методом ИФА и ПЦР.
В рамках диагностики механических желтух новорожденным проводится УЗИ печени и желчных протоков, МР-холангиография, ФГДС, обзорная рентгенография брюшной полости, консультация детского хирурга и детского гастроэнтеролога.
Лечение желтухи новорожденных
Для предотвращения желтухи и уменьшения степени гипербилирубинемии все новорожденные нуждаются в раннем начале (с первого часа жизни) и регулярном грудном вскармливании. У новорожденных с неонатальными желтухами частота рекомендуемых кормлений грудью составляет 8–12 раз в сутки без ночного перерыва. Необходимо увеличение суточного объема жидкости на 10-20% по сравнению с физиологической потребностью ребенка, прием энтеросорбентов. При невозможности оральной гидратации проводится инфузионная терапия: капельное введение глюкозы, физ. раствора, аскорбиновой кислоты, кокарбоксилазы, витаминов группы В. С целью повышения конъюгации билирубина новорожденному с желтухой может назначаться фенобарбитал.
Самым эффективным методом лечения непрямой гипербилирубинемии является фототерапия в непрерывном или прерывистом режиме, способствующая переводу непрямого билирубина в водорастворимую форму. Осложнениями фототерапии могут являться гипертермия, дегидратация, ожоги, аллергические реакции.
При гемолитической желтухе новорожденных показано заменное переливание крови, гемосорбция, плазмаферез. Все патологические желтухи новорожденных требуют незамедлительной терапии основного заболевания.
Прогноз желтухи новорожденных
Транзиторная желтуха новорожденных в подавляющем большинстве случаев проходит без осложнений. Однако нарушение механизмов адаптации может привести к переходу физиологической желтухи новорожденных в патологическое состояние. Наблюдения и доказательная база свидетельствуют об отсутствии взаимосвязи вакцинации от вирусного гепатита В с желтухой новорожденных. Критическая гипербилирубинемия может привести к развития ядерной желтухи и ее осложнений.
Дети с патологическими формами неонатальной желтухи подлежат диспансерному наблюдению участкового педиатра и детского невролога.
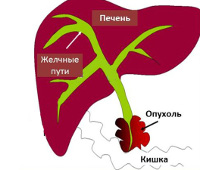
Механическая желтуха — желтушный синдром, связанный с нарушением выделения конъюгированного билирубина в просвет кишечника. Проявляется иктеричностью кожи, слизистых, склер, болезненностью в правой подреберной области и эпигастрии, диспепсическими явлениями, ахоличным калом и бурой мочой, холемическим кожным зудом. Диагностируется с помощью биохимического анализа крови, УЗИ гепатобилиарной системы, МСКТ брюшной полости, РХПГ. Для лечения применяется комплексная медикаментозная терапия, хирургические методы временного и постоянного восстановления тока желчи (литотрипсия, стентирование, дренирование, стомирование и др.).
МКБ-10
Общие сведения
Синдром механической (подпеченочной, обтурационной, компрессионной, застойной) желтухи — вторичное патологическое состояние, осложняющее течение других заболеваний брюшной полости. У 20% пациентов расстройство связано с наличием желчнокаменной болезни, у 67% — с онкопатологией, у 3% — с другими причинами. До 30 лет желтушный синдром обычно вызывается холецистолитиазом, с 30 до 40 лет соотношение случаев неопухолевой и опухолевой механической желтухи составляет 1:1, после 40 лет преобладают онкологические этиологические факторы. До 82% составляют женщины, у которых холестаз возникает преимущественно на фоне ЖКБ. У мужчин чаще выявляется опухолевая обтурация (до 54% случаев).

Причины механической желтухи
Подпеченочный холестаз — полиэтиологическое синдромальное состояние, вызванное нарушением оттока желчи из печени. У большинства пациентов застой желчи обусловлен механической обтурацией, реже непроходимость желчевыводящих путей имеет динамическое (функциональное происхождение). Специалисты в сфере гастроэнтерологии, гепатологии, хирургии выделяют следующие группы причин подпеченочной желтухи:
- Аномалии развития. Нормальная экскреция желчи становится невозможной при врожденной атрезии желчевыводящих путей. Препятствиями для желчевыделения могут служить кисты общего желчного протока, дуоденальные дивертикулы, расположенные вблизи фатерова соска. Отток желчи существенно замедляется при гипоплазии желчных ходов.
- Невоспалительная патология желчных путей. Подпеченочный холестаз возникает при холангиолитиазе, осложнившем ЖКБ. Нарушение проходимости желчных путей наблюдается при обтурации большого дуоденального сосочка вколоченными камнями, его стенозе, рубцовых стриктурах желчных протоков, сдавливании холедоха кистой головки поджелудочной железы.
- Воспалительные процессы. К значительному сужению или перекрытию путей оттока желчи приводят холангит, острый холецистит, осложнившийся спаечным перипроцессом, панкреатит, острый папиллит. Во всех этих случаях физиологический отток желчи замедляется вследствие отека стенки протоков, паренхимы органов, механического сдавления спайками.
- Объемные образования. При раке головки панкреатической железы, фатерова сосочка, печеночных протоков и холедоха, папилломатозе желчных ходов создаются условия для стойкой механической обтурации желчных путей. Аналогичная ситуация возникает при расположении в воротах печени лимфом, метастатически пораженных лимфатических узлов.
У некоторых пациентов причиной подпеченочной желтухи становятся паразитарные заболевания – желчные ходы могут сдавливаться извне эхинококковыми и альвеококковыми кистами, а попадание гельминтов в просвет протоков приводит к механической обтурации. Крайне редко холестаз развивается из-за сдавления большого дуоденального соска при отеке поджелудочной железы или его закупорке слизистой пробкой, желчной «замазкой».
Патогенез
За счет выделения водорастворимого конъюгированного билирубина почками моча приобретает характерную темную окраску («цвет пива»), в ней появляются желчные кислоты. Застой усугубляется внутрипеченочной желчной гипертензией. При достижении уровня 270 мм вод. ст. желчные капилляры расширяются, их стенки повреждаются, что способствует попаданию компонентов желчи непосредственно в кровоток. Вторичное поражение гепатоцитов сопровождается нарушением захвата и конъюгации непрямого билирубина, что приводит к увеличению его уровня в плазме. Поскольку при полной механической обтурации желчь не поступает в кишечник и не подвергается дальнейшей трансформации, в кале и моче не определяется уробилин. Из-за отсутствия стеркобилина стул становится обесцвеченным.
Симптомы механической желтухи
Основными признаками заболевания являются интенсивное желтое окрашивание кожных покровов, слизистых и склер, тупые, постепенно усиливающиеся боли в правом подреберье и эпигастральной области, диспепсические расстройства (тошнота, рвота, снижение аппетита). Патогномоничный симптом механической обструкции желчевыводящих протоков — обесцвечивание кала, сочетающееся с темной окраской мочи. У большинства больных развивается сильный кожный зуд, который не поддается медикаментозной терапии. При желтухе, связанной с воспалительными процессами в желчных протоках, может выявляться гипертермия. При опухолевой природе заболевания у пациентов наблюдается резкая потеря массы тела вплоть до кахектического состояния.
Осложнения
Угнетение дезинтоксикационной функции печени при желтухе приводит к накоплению в крови аммиака, ацетальдегидов, что проявляется в виде синдрома эндотоксемии. В результате нарушается микроциркуляция, происходят дистрофические изменения в органах, в тяжелых случаях возникает ДВС-синдром. Самое опасное осложнение механической желтухи — формирование печеночно-почечной недостаточности, которая является частой причиной смерти пациентов. Вследствие проникновения токсинов в головной мозг через гематоэнцефалический барьер формируется печеночная энцефалопатия, которая проявляется ухудшением когнитивных функций, нарушениями сознания, дискоординацией движений. Избыточное накопление желчных кислот также может приводить к изменению свойств сурфактанта и нарушениям газообмена в легких.
Диагностика
Постановка диагноза механической желтухи не представляет затруднений при наличии характерной клинической картины. Диагностический поиск направлен на оценку тяжести состояния пациента и выявление основного заболевания, которое привело к блокировке выведения желчи. План обследования включает следующие лабораторные и инструментальные методы:
- Биохимический анализ крови. Основной признак – значительное (в несколько раз) повышения уровня прямого билирубина. Также при желтухе наблюдается возрастание показателей щелочной фосфатазы и холестерина, что указывает на синдром холестаза. Иногда отмечается увеличение печеночных трансаминаз, альдолазы, лецитина, липопротеинов.
- УЗИ печени и желчного пузыря. Ультразвуковое исследование позволяет обнаружить структурные изменения печеночной паренхимы (повышение или снижение эхогенности ткани), утолщение стенки желчного пузыря, дилатацию протоков. При сонографии определяют конкременты, которые вызывают механический блок выделения желчи в кишечник.
- МСКТ органов брюшной полости. При помощи послойного исследования тонкими срезами (0,625 мм) с последующим трехфазным контрастным усилением визуализируют взаимное расположение и размеры печени, поджелудочной железы, желчного пузыря. Компьютерная томография дает возможность выявить камни и новообразования, вызывающие развитие желтухи.
- Ретроградная холангиопанкреатография. Внутривенное контрастирование желчевыводящих протоков проводится для обнаружения конкрементов, которые на холангиограмме представлены в виде теней. При наличии противопоказаний возможно выполнение чрескожной холангиографии, особо ценной при подозрении на опухолевую природу желтухи.
В клиническом анализе крови зачастую обнаруживается повышение СОЭ до 20 мм/час и умеренный лейкоцитоз, может наблюдаться снижение эритроцитов и гемоглобина. Дополнительно проводят исследование крови на альфа-фетопротеин, концентрация которого повышается при наличии злокачественного новообразования. В лабораторном анализе мочи при механической закупорке желчевыводящих путей отсутствует уробилин. При затруднениях в постановке диагноза производят лапароскопию.
Дифференциальную диагностику осуществляют с печеночной и гемолитической желтухой, врожденными ферментопатиями, сопровождающимися повышением уровня билирубина в крови (синдромом Жильбера, Дабина-Джонсона), желтушностью кожи при длительном приеме акрихина. Помимо наблюдения гастроэнтеролога или гепатолога больному рекомендован осмотр абдоминального хирурга, инфекциониста, невропатолога, гематолога, онколога, анестезиолога-реаниматолога.
Лечение механической желтухи
На первом этапе при подпеченочном холестазе назначается комплексная терапия, позволяющая ликвидировать застой желчи, купировать эндотоксикацию и стабилизировать состояние пациента. Схема медикаментозного лечения включает гепатопротекторы, аминокислоты, репаранты, анаболические средства, витаминные препараты. В более тяжелых случаях обтурационной желтухи целесообразно применение кортикостероидов, инфузионной терапии с массивным вливанием коллоидных и кристаллоидных растворов, кровезаменителей. При выраженной интоксикации рекомендованы гемосорбция, плазмаферез, гемодиализ.
Для профилактики острых гастроинтестинальных язв назначают блокаторы протонной помпы, антацидные и обволакивающие средства. При риске развития острого холангита показано введение карбапенемов, цефалоспоринов 3-4 поколения и других антибактериальных средств широкого спектра действия, способных проникать в желчь. Для экстренной декомпрессии желчных путей используют хирургические подходы:
- Малоинвазивные инструментальные вмешательства. Эффективными способами устранения включений, блокирующих желчевыделение, являются литотрипсия конкрементов желчных протоков, эндоскопическое удаление камней в сочетании с ретроградной панкреатохолангиографией и рассечением устья фатерова соска, назобилиарное дренирование при РПХГ. При наличии стриктур и стенозе применяются эндоскопические техники — стентирование холедоха, бужирование желчных протоков, баллонная дилатация сфинктера Одди. Чрескожное транспеченочное дренирование желчевыводящих ходов позволяет выполнить декомпрессию при невозможности проведения манипуляции через эндоскоп.
- Операции на билиарной системе. Показаниями для прямых хирургических вмешательств на высоте желтухи являются сочетание желтушного синдрома с острым панкреатитом, случаи механической обтурации при поражении холедоха. При сохраненной проходимости пузырного протока для отведения желчи выполняется открытая, лапароскопическая, пункционная холецистостомия. Осуществление холедохотомии обеспечивает восстановление проходимости общего желчевыводящего протока. При сложной патологии с поражением нескольких органов более эффективным методом декомпрессии желчевыводящей системы может стать наружное дренирование желчных путей по Холстеду, Керру.
После стабилизации состояния пациента для окончательного устранения предпосылок механической обтурации путей желчевыделения на втором этапе лечения патологии, осложнившейся подпеченочной желтухой, применяют хирургические методы. При обструкции камнем общего протока производят холедохолитотомию — радикальное вмешательство, позволяющее восстановить желчевыделение. Извлечению камня может предшествовать холецистэктомия, проведенная наиболее подходящим для конкретного больного способом (лапароскопическая, открытая, SILS-операция, вмешательство из мини-доступа). При локальной злокачественной неоплазии показана холецистэктомия с резекцией ложа желчного пузыря и лимфодиссекцией.
Наложение билиодигестивных анастомозов (холедоходуоденостомия, холедохоэнтеростомия, холецистогастростомия, холецистодуоденостомия, холецистоэнтеростомия) используют при опухолевых процессах и грубой рубцовой деформации желчных протоков. Объем оперативного лечения при обструктивной гепатобилиарной, гастроинтестинальной и других видах хирургической патологии выбирают с учетом соответствующих медицинских протоколов.
Прогноз и профилактика
Вероятность полного выздоровления зависит от тяжести основного заболевания и наличия интеркуррентных патологий. При своевременном лечении смертность не превышает 5%, прогноз относительно благоприятный. При вынужденном проведении оперативного вмешательства на высоте механической желтухи уровень летальности достигает 10-30%. Меры специфической профилактики не разработаны. Для предупреждения развития желтухи необходимо осуществлять раннюю диагностику и адекватную терапию состояний, которые могут вызывать механическую закупорку холедоха, фатерова соска, выполнять плановую санацию при наличии в полости желчного пузыря мелких конкрементов.
Паренхиматозная желтуха — желтушный синдром, возникший в результате повреждения гепатоцитов и холангиол. Проявляется иктеричностью кожи, видимых слизистых, склер, потемнением мочи, обесцвечиванием кала, диспепсией, дискомфортом и болями в правой подреберной области, астеническим синдромом. Диагностируется с помощью биохимических анализов крови, мочи, кала, УЗИ, МРТ, ОФЭКТ, фиброэластометрии и пункционной биопсии печени, МСКТ брюшной полости. Для лечения применяют гепатопротекторы, противовоспалительные средства, периферические вазодилататоры, воздействие световыми лучами синего спектра, дополняющие этиопатогенетическую терапию основного заболевания.
МКБ-10
Общие сведения
Печеночная (гепатоцеллюлярная, паренхиматозная) желтуха является следствием заболеваний, при которых нарушается внутрипеченочный метаболизм и транспорт билирубина. В зависимости от уровня, возникновения дисфункции различают печеночно-клеточный, холестатический и энзимопатический варианты паренхиматозного желтушного синдрома. По наблюдениям специалистов в сфере гастроэнтерологии и гепатологии, у большинства пациентов расстройство проявляется в рамках острого или хронического инфекционного гепатита. Реже гипербилирубинемия обусловлена токсическим повреждением паренхиматозной ткани печени, ее склерозированием или малигнизацией. Ключевая особенность печеночной желтухи — одновременное повышение уровней как непрямого, так и прямого билирубина.

Причины паренхиматозной желтухи
Развитие гепатоцеллюлярного желтушного синдрома провоцируют различные патологические состояния, сопровождающиеся нарушением способности гепатоцитов к захвату, связыванию, экскреции в желчь билирубина. Расстройство может носить как врожденный, так и приобретенный характер. Основными причинами печеночно-клеточной желтухи являются:
- Инфекционные гепатиты. Наиболее часто некроз гепатоцитов вызван прямым и опосредованным цитотоксическим эффектом возбудителей вирусных гепатитов А, B, C, D, E. Реже к паренхиматозной дистрофии приводит инфекционный мононуклеоз, аденовирусная, энтеровирусная, герпетическая инфекции, лептоспироз, псевдотуберкулез, сепсис.
- Токсические воздействия. Разрушение печеночной паренхимы вызывают гепатотропные яды — гидразин, хлорэтан, этиленгликоль, окислители на основе окислов азота, алкоголь. Ятрогенные лекарственные гепатиты возникают при приеме сульфаниламидов, цитостатиков, антибиотиков, гормональных, сахароснижающих и ряда других фармпрепаратов.
- Перерождение печеночнойпаренхиматозной ткани. Функциональная несостоятельность гепатоцитов отмечается при их замещении соединительной тканью у пациентов с фиброзом и циррозом печени, склерозирующим холангитом. Печеночная недостаточность осложняет течение гепатоцеллюлярных карцином, холангиокарцином и других форм первичного рака печени.
- Аутоиммунное поражение гепатоцитов. Деструкция паренхиматозной печеночной ткани развивается вследствие повышения титра аутоантител. Гепатит может быть единственным проявлением аутоиммунного процесса или сочетаться с ревматоидным артритом, гломерулонефритом, витилиго, болезнью Шегрена, аутоиммунным тиреоидитом, язвенным колитом.
- Внутрипеченочный холестаз. Возможной причиной разрушения гепатоцитов и гипербилирубинемии является нарушение проницаемости базолатеральной и каналикулярной мембран. Цитолиз вследствие внутрипеченочного застоя желчи наблюдается при холестазе беременных, холестатическом гепатите, холангиолите, муковисцидозе, недостаточности α1-антитрипсина.
- Наследственные гепатозы. Конституциональные желтухи энзимопатического генеза возникают при врожденных дефектах фермента глюкуронилтрансферазы (синдромы Жильбера, Криглера-Найяра). У больных с синдромами Дабина-Джонсона, Ротора гипербилирубинемия обусловлена нарушением экскреции связанного билирубина и его обратным поступлением в кровь.
- Внепеченочные причины. Гепатоцеллюлярная желтуха у тяжелобольных пациентов формируется на фоне ишемических и эндотоксических изменений печени при сердечной недостаточности, шоке, ДВС-синдроме, трансфузиях, хирургических вмешательствах. Дистрофия гепатоцитов также наблюдается при длительном голодании, парентеральном питании.
Патогенез
Механизм развития паренхиматозной желтухи зависит от причин, вызвавших расстройство. При печеночно-клеточных вариантах желтушного синдрома, обусловленных инфекционным, токсическим повреждением печени, склеротическими процессами, злокачественным перерождением органа, уменьшается количество активных гепатоцитов, обратимо или необратимо снижается их функциональность. В результате нарушается захват свободного билирубина из крови, его глюкуронизация и экскреция с желчью. Одновременно за счет дистрофических и некробиотических процессов, происходящих в паренхиме, происходит обратная диффузия водорастворимого билирубин-глюкуронида из желчных капилляров в лимфатические и кровеносные сосуды. Пусковым моментом холестатического варианта гепатоцеллюлярной желтухи становится нарушение выделения желчи, приводящее к ее стазу и вторичному цитолизу печеночных клеток.
При наследственных формах паренхиматозной гипербилирубинемии ключевым звеном является нарушение конъюгации несвязанного пигмента, связанное с врожденной ферментной недостаточностью, или задержка в гепатоцитах связанного билирубина из-за генетического дефекта АТФ-зависимой транспортной системы. Независимо от особенностей пусковых моментов патогенеза в конечном результате в крови повышается содержание как свободного, так и связанного билирубина. За счет прямой билирубинемии возрастает фильтрация пигмента почками, что приводит к билирубинурии и потемнению мочи. Из-за недостаточной экскреции билирубина в желчь снижается количество стеркобилиногена и стеркобилина, вследствие чего кал становится светлым. При тяжелом повреждении печеночных тканей может нарушаться обмен уробилиногена, желчных кислот.
Симптомы паренхиматозной желтухи
Патогномоничный признак заболевания — появление интенсивного желтушного с красноватым оттенком окрашивания кожных покровов, слизистых оболочек и склер, которое сопровождается зудом. Для печеночной формы желтухи характерно потемнение мочи, возможно обесцвечивание кала вследствие уменьшения количества стеркобилина. У пациента наблюдаются тянущие боли в правом подреберье, диспепсические расстройства (тошнота и рвота, снижение аппетита, метеоризм, болезненность в эпигастрии). Может отмечаться ухудшение общего состояния — субфебрильная лихорадка, снижение массы тела, слабость. При паренхиматозной форме заболевания появляются внепеченочные знаки: покраснение ладонной поверхности рук (пальмарная эритема), телеангиоэктазии (сосудистые звездочки), увеличение грудных желез у мужчин.
Осложнения
Нарушение всасывания витамина D и кальция при желтухе приводит к деминерализации костей, что проявляется болями, патологическими переломами. При отсутствии лечения может формироваться печеночная недостаточность с интоксикацией организма азотистыми соединениями, энцефалопатией, нарушениями сознания, в тяжелых случаях возникает кома вследствие токсического поражения мозга. Частым осложнением заболеваний с хронической паренхиматозной желтухой является расширение околопупочных, пищеводных и геморроидальных вен, возникающее вследствие избыточного развития коллатерального кровообращения и в ряде случаев осложняющееся профузными кровотечениями.
Диагностика
Из-за наличия характерных клинических проявлений постановка диагноза паренхиматозной желтухи в типичных случаях не представляет затруднений. Диагностический поиск направлен на комплексное обследование пациента для выявления основной патологии, которая является первопричиной гипербилирубинемии. Больному рекомендованы следующие методы исследования:
- Биохимический анализ крови. Характерный признак паренхиматозного варианта желтухи — повышение количества общего билирубина, которое позволяет оценить тяжесть желтухи (до 80 ммоль/л — легкая, 80-150 ммоль/л — средняя, свыше 150 ммоль/л — тяжелая степень). Из-за деструкции гепатоцитов возрастают уровни АЛТ, АСТ, щелочной фосфатазы.
- УЗИ печени и желчного пузыря. При проведении сонографии обнаруживается увеличение размеров паренхиматозного органа, неоднородность структуры с чередованием участков гипо- и гиперэхогенности печеночной ткани, повышение объемного кровотока в воротной вене. При длительном течении желтухи выявляются очаги фиброзных изменений.
- Томография гепатобилиарной системы. МРТ печени и желчевыводящих путей, ОФЭКТ печени, МСКТ органов брюшной полости назначают при недостаточной чувствительности сонографии. Метод помогает обнаружить воспалительные инфильтраты, дистрофические изменения печеночной ткани, утолщение стенок желчного пузыря, патологию сосудистой сети.
- Фиброэластометрия. Неинвазивное сканирование органа при помощи аппарата Фиброскан дает возможность уточнить степень замещения паренхиматозной ткани фиброзными элементами по шкале Метавир и по эластичности печени (выраженной в кПа). Метод имеет высокую информативность, поскольку измерения проводятся одновременно в нескольких точках.
- Пункционная биопсия печени. Для оценки строения паренхимы выполняется чрескожная биопсия под контролем УЗИ с последующим гистологическим исследованием. При печеночной желтухе выявляются некротические изменения, воспалительные инфильтраты, признаки перипортального или перицеллюлярного фиброза, жировая дистрофия.
В клиническом анализе крови определяется увеличение СОЭ, нарушения в лейкоцитарной формуле (нейтрофилез или лимфоцитоз). В анализе мочи наблюдается повышение уровня уробилина, в анализе кала снижен или отсутствует стеркобилин. При подозрении на поражение билиарной системы производится ретроградная холангиопанкреатография. Для комплексной оценки состояния абдоминальных органов осуществляется МРТ. Дифференциальная диагностика проводится с гемолитической и механической желтухами, иктеричностью кожи вследствие употребления акрихина, а также между различными заболеваниями, способными вызвать печеночный желтушный синдром. Помимо гастроэнтеролога и гепатолога пациенту рекомендованы консультации инфекциониста, гематолога, онколога, генетика.
Лечение паренхиматозной желтухи
При печеночном желтушном синдроме по возможности проводится этиопатогенетическая терапия патологического состояния, которое осложнилось нарушением обмена билирубина. Основными целями лечения являются воздействие на этиологический фактор, восстановление метаболизма гепатоцитов, коррекция расстройств, вызванных гипербилирубинемией и печеночной дисфункцией. С учетом причины желтухи могут назначаться противовирусные, антибактериальные, иммуномодулирующие средства, глюкокортикостероиды, цитостатики, химиотерапевтические препараты для лечения опухолей печени.
Выраженная интоксикация считается показанием для проведения массивной инфузионной терапии с использованием коллоидных и кристаллоидных растворов, плазмозаменителей, препаратов крови, дезинтоксикационных средств, назначения специфических антидотов (ацетилцистеина при поражении печеночных клеток парацетамолом и др.). При тяжелом течении рекомендованы плазмаферез, гемосорбция, гемодиализ. Для непосредственного воздействия на печеночные паренхиматозные элементы применяют:
- Гепатопротекторы. Фосфолипидные, аминокислотные, антиоксидантные, витаминные препараты стабилизируют мембраны гепатоцитов и клеточных органелл, защищают печень от некроза, стимулируют регенераторные процессы. Некоторые средства обладают антитоксическим действием, нормализуют основные функции печени, предотвращают внутрипеченочный холестаз.
- Медикаменты, предотвращающие склероз паренхимы. Для профилактики избыточного образования соединительной ткани назначают противовоспалительные препараты, тормозящие процессы фиброза. Эффективны периферические вазодилататоры, которые усиливают кровоснабжение паренхиматозной ткани, уменьшают ишемию, улучшают доставку кислорода к гепатоцитам.
При значительном повышении уровня неконъюгированного билирубина показана фототерапия, позволяющая преобразовать несвязанный пигмент в водорастворимый изомер, который может экскретироваться почками. Для уменьшения зуда при холемическом синдроме применяют урсодезоксихолевую кислоту, которая также улучшает метаболизм гепатоцитов. Медикаментозную терапию дополняют коррекцией диеты с частым дробным питанием, ограничением жирной, жареной пищи, экстрактивных веществ. Хирургические методы лечения (различные виды резекции печени) используют в комплексной терапии объемных новообразований. При массивной необратимой деструкции паренхиматозной ткани рекомендована трансплантация органа.
Прогноз и профилактика
Исход зависит от тяжести основного заболевания, наличия осложнений, сохранности функций печени, общего состояния организма пациента. Прогноз паренхиматозной желтухи благоприятен при отсутствии необратимых патологических изменений органа и своевременном лечении первопричины болезни. Профилактика состояния заключается в предупреждении заболеваний, которые могут вызвать желтуху. Необходимо соблюдать меры личной гигиены, не употреблять воду из открытых водоемов, избегать случайных связей и незащищенных половых контактов, проводить прививки против гепатита В согласно схеме вакцинации. Для профилактики токсического повреждения паренхиматозной ткани важно ограничить употребление алкоголя, соблюдать осторожность при работе с производственными ядами, учитывать противопоказания при назначении гепатотоксичных лекарственных средств.

Паренхиматозная желтуха состояние, развивающееся из-за повреждения гепатоцитов и холангиол. Распознать его можно по покраснению кожных покровов, слизистых оболочек, склер, потемнению мочи и обесцвечиванию кала. Также пациенты могут жаловаться на резкие боли в области правого подреберья. Диагностировать паренхиматозную желтуху можно при помощи биохимического анализа крови. Заболевание требует обязательного и комплексного лечения, так как может привести к серьезным осложнениям.
Обычно паренхиматозная желтуха возникает из-за патологий, при которых нарушается обмен веществ в печени или же процесс транспортировки билирубина. Существует несколько вариантов паренхиматозного желтушного синдрома: печеночно-клеточный, холестатический, энзимопатический. Чаще всего болезнь развивается из-за инфекционного гепатита, реже – токсического повреждения.
Что такое паренхиматозная желтуха?
Паренхиматозная желтуха заболевание, при котором значительно повышается уровень прямого билирубина в крови. Из-за того, что структура печеночных клеток нарушается, этот элемент попадает в желчные протоки. В результате билирубин отправляется в капилляры крови – и распространяется по всему организму.
Происходит такое нарушение в работе печени из-за повреждения гепатоцитов. Естественный процесс превращения свободного билирубина в прямой нарушается. Определить паренхиматозную желтуху несложно: у пациента быстро увеличивается в размерах печень, возникает боль в животе, лицо приобретает красноватый оттенок.
Паренхиматозная желтуха бывает гепатоцеллюлярной и постцеллюлярной. При этом первый тип подразделяется на 3 подтипа: микросомальный, премикросомальный, постмикросомальный. Врачу придется провести расширенную диагностику и определить конкретную разновидность болезни ведь от этого зависит тактика лечения. Статистика Всемирной Организации Здравоохранения утверждает, что чаще всего паренхиматозная желтуха возникает у новорожденных и пожилых людей.


Основные симптомы паренхиматозной желтухи
Степень выраженности симптомов при паренхиматозной желтухе зависят от запущенности патологического процесса, а также причины, которая поспособствовала развитию болезни. Стандартно заподозрить патологию удается по следующим факторам:
- покраснение кожных покровов и слизистых оболочек;
- появление кожного зуда;
- слабость, апатия;
- боль в области правого подреберья;
- отсутствие аппетита, снижение массы тела;
- головная боль, общее недомогание;
- лихорадка;
- каловые массы приобретают светлый оттенок;
- изменение цвета мочи;
- головокружение;
- увеличение печени и селезенки в размерах;
- асцит скопление жидкости в брюшной полости.
Возможные причины паренхиматозной желтухи
Спровоцировать паренхиматозную желтуху могут различные патологические состояния, которые нарушают способность гепатоцитов захватывать, связывать и превращать желчь в билирубин. Заболевание может быть как врожденным, так и приобретенным. Среди основных причин паренхиматозной желтухи выделяют следующие факторы:
- Инфекционные гепатиты. Спровоцировать гибель гепатоцитов могут гепатиты А, B, C, D, Е. Подобное происходит из-за опосредованного цитотоксического эффекта этих вирусных возбудителей. Также причиной паренхиматозной желтухи может выступать герпетическая, аденовирусная или энтеровирусная инфекции, инфекционный мононуклеоз, сепсис, лептоспироз;
- Токсическое влияние. Разрушить печеночную ткань и спровоцировать паренхиматозную желтуху способны различные гепатотропные яды. К ним относят окислители на основе окислов азота, гидразин, хлорэтан, этиленгликоль. Также токсически влияет на печень алкоголь;
- Перерождение печеночной паренхиматозной ткани. Из-за фиброза, цирроза печени, склерозирующего холангита функциональная ткань печени заменяется соединительной. Это также происходит при печеночной недостаточности, гепатоцеллюлярных карциномах и других формах первичного рака печени;
- Аутоиммунное поражение гепатоцитов. Подобное происходит из-за повышения титра аутоантител. Спровоцировать его могут ревматоидный артрит, болезнь Шегрена, гломерулонефрит, аутоиммунный тиреоидит;
- Внутрипеченочный холестаз. Причиной разрушения гепатоцитов может выступать нарушение проницаемости печеночных мембран. Это характерно для беременных, пациентов с холестазом, холестатическим гепатитом, муковисцидозом;
- Наследственные заболевания. Паренхиматозная желтуха может возникнуть и как врожденный дефект. Чаще всего такая форма диагностируется при синдроме Жильбера, Криглера-Найяра, Дабина-Джонсона, Ротора;
внутрипеченочные нарушения. Спровоцировать паренхиматозную желтуху могут ишемия и эндотоксические изменения в печени, сердечная недостаточность, трансфузии, последствия хирургических вмешательств, парентеральное питание, длительное голодание.
Методы диагностики паренхиматозной желтухи
Основной признак, по которому врач может заподозрить паренхиматозную желтуху, - это изменение цвета кожи. Лицо таких пациентов приобретает красноватый, шафрановый оттенок. Печень при пальпации становится плотной, увеличенной. В некоторых случаях увеличивается в размерах и селезенка. Обычно для диагностики паренхиматозной желтухи достаточно общего и биохимического анализов крови. В их определяется:
- Повышенный уровень общего, прямого и непрямого билирубина;
- Увеличение показателей повреждения печени АЛТ, АСТ, щелочной фосфатазы, тимоловой пробы;
- Уменьшение концентрации альбуминов, фибриногена.
В общем анализе мочи обнаруживаются желтые пигменты. Исследование кала определяет пониженное содержание стеркобилиногена в нем. Дополнительно проводятся инструментальные методы диагностики:
- УЗИ печени – определяет размер и структуру этого органа, выявляет любые изменения в его тканях. Позволяет на начальных стадиях диагностировать фиброзные очаги;
- МРТ органов брюшной полости – позволяет определить возможную причину паренхиматозной желтухи, выявляет степень тяжести патологического процесса, возможные осложнения;
- Непрямая ультразвуковая эластометрия – оценивает механические свойства печеночной ткани. Выявляет начальные стадии фиброза.
В некоторых случаях диагностика паренхиматозной желтухи требует проведения чрескожной пункционной биопсии. Процедура выполняется под контролем УЗИ. Врач аккуратно забирает часть печеночной ткани и отправляет ее на гистологическое исследование.
Лечение паренхиматозной желтухи
Основная цель лечения паренхиматозной желтухи – устранение причины возникновения этого заболевания и стабилизация самочувствия пациента. Врачи делают все возможное, чтобы восстановить функции гепатоцитов и устранить патологические признаки, вызванные повышением уровня билирубина в крови. Схема лечения при паренхиматозной желтухе зависит от возраста пациента, наличия сопутствующих заболеваний, уровня нарушения. Стандартно назначаются следующие лекарственные препараты:
- Антибиотики – устраняют инфекционных агентов, которые могли вызвать паренхиматозную желтуху;
- Противовирусные средства – подавляет активность вирусов, способствующих повреждению печеночной ткани;
- Иммуномодуляторы – повышают защитные способности организма, дают ему силы бороться;
- Кортикостероиды – купируют воспалительный синдром, избавляют от острых болезненных ощущений;
- Цитостатики – противоопухолевые препараты, которые нарушают процесс роста;
- Химиотерапевтические средства – снижают вероятность развития таких осложнений, как печеночная карцинома или рак печени.
При появлении признаков интоксикации проводится инфузионная терапия. Если произошло токсическое поражение печени, назначаются специфические антидоты. Чтобы нормализовать работу печени, назначаются гепатопротекторы. Они стимулируют регенерацию клеток печени, стабилизируют их мембраны. Улучшить обменные процессы в желчном пузыре способна урсодезоксихолевая кислота.
Чтобы минимизировать риск склерозирования тканей, пациентам с паренхиматозной желтухой назначают препараты группы периферических вазодилататоров. Они способствуют расширению сосудов, за счет чего улучшается кровоснабжение печени.
Если уровень прямого билирубина в крови экстремально высок, проводится фототерапия. С ее помощью удается расщепить его на более простые соединения. Они легко растворяются в воде и выводятся почками. Также на время лечения пациенту необходимо соблюдать специальную диету, которая предполагает сокращение животных жиров.
В редких случаях паренхиматозная желтуха протекает тяжело. При развитии серьезных нарушений показаны плазмаферез, гемосорбция, При массивной деструкции гепатоцитов печени необходима пересадка этого органа от донора.
Прогноз
На начальных стадиях паренхиматозная желтуха хорошо поддается лечению и не вызывает каких-либо осложнений. Грамотно подобранная терапия и строгое соблюдение всех предписаний врача позволяет оперативно избавиться от патологии и предотвратить развитие осложнений со стороны печени.
Если паренхиматозная желтуха возникла у ребенка, формируется острое нарушение кровообращения во всех органах и системах. Это вызывает нарушение их умственного развития. Запущенные формы паренхиматозной желтухи, сопровождаемые повышенным уровнем билирубина в крови, приводят к общей интоксикации организма. Также болезнь вызывает значительное повреждение нервной системы: пациенты жалуются на судороги, ухудшение слуха, паралич. Возможен летальный исход.
Профилактика
Защититься от паренхиматозной желтухи можно, если сделать все возможное для недопущения болезней, которые ее вызывают. Врачи рекомендуют соблюдать следующие правила:
- Не занимайтесь самолечением – любые препараты принимайте только после консультации со специалистом;
- Откажитесь от употребления спиртных напитков;
- Не допускайте обострения хронических болезней;
- Соблюдайте меры личной гигиены;
- Следите за массой тела;
- Ведите здоровый и активный образ жизни;
- Правильно и сбалансированно питайтесь;
- Соблюдайте меры безопасности при работе с химическими препаратами;
- Ежегодно сдавайте анализы крови и мочи, проходите УЗИ брюшной полости.
Если вы заподозрили у себя признаки паренхиматозной желтухи или же пытаетесь от нее избавиться, обязательно обратитесь в медицинский центр Медскан. Опытные врачи назначат необходимое обследование и разработают индивидуальный план лечения. С ними вы сможете избавиться от паренхиматозной желтухи и минимизировать риск возможных осложнений.
Центр онкологии Медскан гарантирует соблюдение европейских и израильских стандартов при проведении диагностики и лечения онкологических заболеваний на деле, а не на бумаге
Читайте также:

