Кожные покровы при крупозной пневмонии
Обновлено: 24.04.2024
Этиология и патогенез Крупозная пневмония (долевая, фибринозная, плевропневмония) ― наиболее очерченная форма пневмококковой пневмонии и составляет 2-5% от их общего числа. В основе заболевания лежит бурно развивающаяся гиперергическая реакция организма на пневмококк (в основном 1 и 2 типа), что проявляется в особой остроте и цикличности течения заболевания, нередком поражении целой доли легкого с вовлечением плевры, и особом характере экссудата, обусловленном резким нарушением проницаемости сосудистой стенки (наличие в экссудате фибрина, эритроцитов). Все это связано с наличием у пневмококка полисахаридной капсулы, обладающей значительными иммунизирующими свойствами и легко вызывающей сенсибилизацию организма.
Основной путь иефицирования при крупозной пневмонии бронхогенный, реже лимфогенный или гематогенный. Исследования отечественных патологов показало, что при крупозной пневмонии воспалительный процесс распространяется по легкому по типу «масляного пятна» вследствие «растекания» отечной жидкости, содержащей размножающиеся пневмококки, через поры в межальвеолярных перегородках.
Следует отметить, что в последнее время крупозная пневмония в типичной форме встречается редко.
Патологическая анатомия
Классическое течение крупозной пневмонии характеризуется стадийностью. Выделяют четыре патоморфологические стадии. 1-я стадия ― прилива или гиперемии, характеризуется нарушением проходимости капилляров, стазом крови и переполнением сосудов кровью, а также экссудацией. Она длится от 12 часов до 3 суток. 2-я стадия ―красного опеченения(рис.3.25) сопровождается заполнением альвеол пропотевающей в них плазмой, богатой фибриногеном и эритроцитами, и продолжается она от 1 до 3 суток. 3-я стадия ―серого опеченения, характеризуется прекращением диапедеза эритроцитов и выходом в альвеолы, заполненные фибрином, лейкоцитов. Легкие при этом приобретают сероватый цвет. Продолжительность этой стадии от 2 до 6 суток. 4-я стадия ―разрешения, в которую под действием протеолитических ферментов лейкоцитов происходит растворение фибрина и постепенное разжижение и рассасывание экссудата.
Клиническая картина
В клинической картине выделяют три стадии течения заболевания: начало болезни, разгар и разрешение.
Расспрос Жалобы
Кашель. При крупозной пневмонии в начале заболевания кашель сухой, на 2-3-й день болезни начинает откашливаться кровянистая (ржавая) мокрота – в стадию красного опеченения, а затем слизисто-гнойная - в стадию серого опеченения. Болезненный кашель в грудной клетке наблюдается при переходе пневмонического воспаления на плевру, он становится тихим, «щадящим».
Лихорадочный синдромсопровождается комплексом ощущений: общая слабость, разбитость, ломота в теле, суставах, головная боль, отсутствие аппетита, чувство жара, потливость. Для крупозной пневмонии характерно резкое острое начало заболевания среди полного здоровья с потрясающего озноба, который обычно продолжается от 1 до 3 часов, сильной головной боли и повышения температуры до 39-40°С. Температура, поднявшись в первый день до высоких цифр, сохраняется на высоких цифрах вплоть до периода разрешения. Разница между утренней и вечерней температурой не превышает одного градуса. Повышение температуры, если не начато лечение антибиотиками продолжается в течение 9-11 дней. Падение температуры при крупозной пневмонии начинается в стадии разрешения и происходит критически, в течение 12-24 ч или литически, на протяжении более 2-3 сут.
Боли в грудной клетке характерны для крупозной пневмонии. Они обусловлены вовлечением в воспалительный процесс плевры. Эти боли связаны с дыханием, резко усиливаются при кашле, положении на здоровом боку (вследствие увеличения экскурсии листков плевры). При поражении диафрагмальной плевры, что чаще наблюдается при воспалении нижней доли легкого, боль может ощущаться ниже реберной дуги, в животе, симулируя заболевания органов брюшной полости (острый аппендицит, печеночную колику и др.).
Одышка при крупозной пневмонии появляется вследствие выключения из вентиляции значительного участка легочной ткани и имеет смешанный характер.
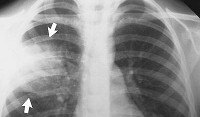
Долевая пневмония – это острое инфекционно-аллергическое воспаление, захватывающее одну или несколько долей легкого и плевру. Долевая пневмония проявляется ознобом, лихорадкой, головной и плевральной болью, общей слабостью, потливостью, одышкой, влажным кашлем. Диагноз долевой пневмонии ставят, исходя из анамнеза, аускультации, данных рентгенографии легких, клинического анализа крови. При долевой пневмонии важно раннее назначение антибиотиков, лечение ОДН, проведение симптоматической и дезинтоксикационной терапии, физиолечения.
МКБ-10

Общие сведения
В зависимости от клинико-морфологических признаков в пульмонологии выделяют пневмонию долевую (крупозную, плевропневмонию) и очаговую (дольковую, бронхопневмонию). Заболеваемость различными формами острой пневмонии довольно высока: среди неспецифических заболеваний легких пневмонии составляют 29,3% случаев. Для долевой или лобарной пневмонии характерно поражение целой доли легкого (респираторных бронхиол и альвеолярной ткани без заинтересованности более крупных бронхов) и вовлечение плевры. Долевой пневмонией болеют преимущественно взрослые, реже - дети.

Причины
Возбудителями большинства случаев долевой пневмонии являются различные штаммы пневмококка (реже – другие микроорганизмы, например - диплобацилла Фридлендера), которые могут попадать в легкое обычно брохогенным, реже гематогенным или лимфогенным путем.
Развитие долевой пневмонии тесно связано с персистенцией пневмококка в носоглотке здорового человека и предварительной сенсибилизацией организма к его антигенам. Острое начало заболевания возможно на фоне полного здоровья при отсутствии контактов с больными или при повторном попадании пневмококков в дыхательные пути.
Факторы риска
Риск развития долевой пневмонии может повышаться на фоне:
- переохлаждения
- перенесенных гриппа и ОРВИ
- стресса
- снижения общего и местного иммунитета
- травмы
- чрезмерных физических нагрузок.
Развитию долевой пневмонии способствуют различные фоновые состояния:
Патогенез
Патогенетическая картина долевой пневмонии характеризуется развитием гиперчувствительности немедленного типа. Гиперергическая реакция в респираторном тракте вызывает острые воспалительные изменения в легочной паренхиме, и процесс, начавшись в одном или нескольких очагах, через межальвеолярные поры Кона быстро распространяется по ткани легкого. Повреждение мелких кровеносных и лимфатических сосудов легких иммунными комплексами и ферментами микроорганизмов при долевой пневмонии приводит к выраженным нарушениям сосудистой проницаемости и появлению фибринозного экссудата.
В зависимости от морфологических изменений ткани легких в развитии классической долевой пневмонии выделяют 4 стадии:
- прилива
- красного опеченения
- серого опеченения
- разрешения.
Симптомы долевой пневмонии
Долевая пневмония отличается внезапным, острым началом. Среди ранних симптомов заболевания выделяют общеинтоксикационные (появление сильного озноба, далее постоянного, в течение 7-10 суток, лихорадочного состояния с подъемом температуры выше 39°С, головную боль, общую слабость, потливость) и бронхолегочные (одышку, плевральные боли на пораженной стороне, связанные с дыханием, кашель, отделение мокроты).
Температурная реакция организма отражает характер развития воспалительного процесса в легком: при неосложненной долевой пневмонии суточные колебания температуры небольшие (0,5-1°С); при развитии гнойно-деструктивных и септических осложнений – более 1-2 °С с повторяющимися ознобами; у пожилых и ослабленных пациентов – лихорадка может отсутствовать.
Боль в грудной клетке при долевой пневмонии носит острый интенсивный характер, имеет четкую локализацию, усиливается на высоте глубокого вдоха и при наклоне тела в здоровую сторону, поэтому дыхание часто поверхностное.
Характерный для долевой пневмонии кашель в первые двое суток заболевания сухой и непродуктивный, часто появляется на глубоком вдохе вместе с плевральными болями; с появлением фибринозного экссудата (3-4 сутки) при кашле начинает отделяться небольшое количество вязкой, слизисто-гнойной или «ржавой» (с примесью крови) мокроты.
Выраженность одышки при долевой пневмонии зависит от стадии и тяжести воспалительного процесса, наличия отягощенного анамнеза. У пациентов молодого возраста обычно наблюдается небольшое ощущение нехватки воздуха и тахипноэ при физической нагрузке; при тяжелом течении долевой пневмонии и сопутствующих заболеваниях легких и сердца - возникает острая дыхательная недостаточность (ОДН) с одышкой в состоянии покоя, мучительным чувством нехватки воздуха, цианозом носогубного треугольника.
Вследствие интоксикации при долевой пневмонии происходит быстрое нарастание общей слабости, развитие адинамии, неврологической симптоматики: возбуждения, бессонницы, бреда и галлюцинаций, потери сознания. Часто наблюдаются различные функциональные расстройства - тяжесть в эпигастрии, потеря аппетита, метеоризм, неустойчивый стул, желтушное окрашивание кожи, склер глаз и слизистых, боли в мышцах и суставах, аритмия, тахикардия, глухость тонов сердца, снижение АД, сосудистая и сердечная недостаточность.
Исходя из особенностей клинической картины, различают три формы долевой пневмонии: верхнедолевую, нижнедолевую и центральную.
- При верхнедолевой форме – течение заболевания тяжелое с ярко выраженной симптоматикой, гемодинамическими и неврологическими нарушениями
- При нижнедолевой форме – возникает псевдокартина «острого живота» с лихорадкой, ознобом и «ржавой» мокротой
- При центральной форме долевой пневмонии - воспалительный процесс развивается в глубине легочной паренхимы и имеет слабо выраженную симптоматику.
Осложнения
Легочные осложнения долевой пневмонии вызваны нарушением фибринолитической функции нейтрофилов. Они включают:
- абсцесс и гангрену легкого
- парапневмонический плеврит
Внелегочные осложнения возникают при распространении инфекции лимфогенным или гематогенным путем. К ним относятся:
- гнойный медиастинит и перикардит
- перитонит
- абсцесс мозга
- гнойный менингит
- эндокардит с поражением аортального клапана
- развитие сердечной недостаточности.
Диагностика
Трудности ранней диагностики долевой пневмонии в современных условиях обусловлены достаточно многообразной клинической картиной заболевания и стертостью симптомов. Диагностика долевой пневмонии начинается с расспроса больного (наличие жалоб, факторов риска, сопутствующих заболеваний и т.д.) и его физикального обследования. Подозрение на долевую пневмонию должно вызвать наличие высокой лихорадки и других симптомов интоксикации, одышки, кашля, плевральных болей, цианоза губ и кончика носа.
- Физикальные данные. Диагностическими признаками долевой пневмонии при физикальном исследовании являются: наличие тахикардии и учащенного поверхностного дыхания; отставание грудной клетки на стороне поражения в акте дыхания; локальная болезненность грудной клетки; усиление голосового дрожания и бронхофонии, перкуторная тупость. При аускультации в случае долевой пневмонии выслушивается характерная инспираторная крепитация и шум трения плевры, позднее может определяться патологическое бронхиальное дыхание (жесткое или ослабленное везикулярное), влажные глухие или звучные мелкопузырчатые хрипы.
- Рентгенологические данные. Особое значение для подтверждения диагноза долевой пневмонии имеют результаты рентгенографии легких в 2-х проекциях: на рентгенограммах выявляется усиление легочного рисунка и неструктурность корня в зоне поражения в начале заболевания; однородные сегментарные очаги инфильтрации на периферии легочных полей на 4-6 день.
- Лабораторные данные. При исследовании периферической крови больного с долевой пневмонией отмечаются лейкоцитоз со сдвигом формулы влево (в очень тяжелых случаях – лейкопения), увеличение СОЭ, гиперфибриногенемия. Выявить возбудителя долевой пневмонии помогает посев мокроты на микрофлору с определением чувствительности к антибиотикам.
Дифференциальная диагностика долевой пневмонии необходима с острым холециститом, язвой желудка или 12-пертной кишки, острым аппендицитом или панкреатитом (при острых болях в различных отделах живота); с инфарктом легкого (при длительном кашле и отделении кровянистой мокроты); бронхоэктатической болезнью, геморрагическим трахеобронхитом, туберкулезом и бронхогенным раком легкого (при кровохарканье).

Лечение долевой пневмонии
Антибиотикотерапия
В лечении долевой пневмонии ведущую роль имеет антибиотикотерапия, которую необходимо начать сразу, не дожидаясь результатов бакпосева мокроты, используя эмпирический метод с учетом резистентности возбудителя к наиболее употребляемым препаратам. При внебольничной долевой пневмонии используют аминопенициллины (ампициллин, тикарциллин), фторхинолоны III поколения (ципрофлоксацин, офлоксацин), иногда при тяжелом течении заболевания и непереносимости пенициллинов - макролиды и цефалоспорины III – IV поколения.
При госпитальной долевой пневмонии в схему лечения включают пенициллины, цефалоспорины, фторхинолоны, карбапенемы, аминогликозиды (иногда в комбинации друг с другом или с заменой одного на другой). Продолжительность антибиотикотерапии зависит от степени тяжести и характера течения долевой пневмонии, адекватности и своевременности проводимого лечения, темпов нормализации состояния больного, динамики лабораторных, рентгенологических показателей и может составлять от 7-10 до 14–21 дней.
Вспомогательное лечение
В остром периоде долевой пневмонии показан постельный режим, обильное теплое питье и полноценное питание. Дополнительно при долевой пневмонии проводится противовоспалительная терапия, прием жаропонижающих, антигистаминных препаратов, муколитиков, иммуностимуляторов. Назначают физиотерапевтические процедуры: лекарственный электрофорез (с кальцием хлоридом, гиалуронидазой), УВЧ, лекарственные ингаляции, массаж грудной клетки и ЛФК.
Лечение осложнений
Лечение ОДН при долевой пневмонии включает по показаниям: ИВЛ, лечебную бронхоскопию, оксигенотерапию. При наличии инфекционно-токсического шока проводят стабилизацию АД, коррекцию метаболического ацидоза и микроциркуляторных нарушений, инфузионную терапию, ингибирование протеолитических ферментов.
Прогноз и профилактика
Прогноз долевой пневмонии определяется наличием факторов риска развития осложнений (дети до 5 лет и пожилые люди, лица с тяжелыми сопутствующими заболеваниями, снижение иммунитета, бактериемия и др.). Исход благоприятен при своевременном обращении к пульмонологу, адекватной терапии, а также у молодых пациентов без сопутствующей патологии. Более длительное лечение долевой пневмонии требуется при поражении более чем одной доли легкого, а также у пациентов с сопутствующими заболеваниями (ИБС, ХОБЛ, гепатит) или страдающих алкоголизмом.
Мерами профилактики долевой пневмонии могут служить закаливание, физическая активность, предупреждение переохлаждения и стрессов, санация очагов хронической инфекции.
1. Пневмонии: клиника, диагностика, лечение и профилактика: учебно-методическое пособие/ Саливончик Д.П. – 2015.
3. Внебольничная пневмония у детей: распространенность, диагностика, лечение и профилактика: Научно-практическая программа. – 2011.
Категории МКБ: Вирусная пневмония, не классифицированная в других рубриках (J12), Пневмония без уточнения возбудителя (J18), Пневмония, вызванная haemophilus influenzae [палочкой Афанасьева-Пфейффера] (J14), Пневмония, вызванная klebsiella pneumoniae (J15.0), Пневмония, вызванная streptococcus pneumoniae (J13), Пневмония, вызванная другими инфекционными возбудителями, не классифицированная в других рубриках (J16)
Общая информация
Краткое описание
Одобрено Научно-практическим Советом Минздрава РФ
Пневмония (внебольничная)
В российской педиатрии, как и в большинстве стран мира, пневмония определяется как «острое инфекционное заболевание легочной паренхимы, диагностируемое по синдрому дыхательных расстройств и/или физикальным данным, а также инфильтративным изменениям на рентгенограмме» [1,2]. Такое определение предполагает диагноз пневмонии только в «рентгенположительных» случаях инфекций нижних дыхательных путей. Данный подход позволяет исключить такие заболевания, как бронхит и бронхиолит, являющиеся в большинстве случаев вирусными и не требующими антибактериального лечения.
Следует отметить, что рекомендации Всемирной Организации Здравоохранения (ВОЗ) также допускают возможность диагностики пневмонии только на основании клинических данных по результатам осмотра ребенка и подсчета частоты дыхания [3]. Это обусловлено отсутствием возможности рутинного проведения рентгенодиагностики в странах с развивающимся здравоохранением.
Пневмония – острое инфекционное заболевание, различное по этиологии (преимущественно бактериальное), характеризующееся очаговыми поражениями легких с внутриальвеолярной экссудацией, что проявляется выраженными в различной степени интоксикацией, респираторными нарушениями, локальными физикальными изменениями со стороны легких и наличием инфильтративной тени на рентгенограмме грудной клетки [4].
Наиболее важный с клинической точки зрения принцип предусматривает подразделение пневмонии на внебольничную (ВП) и нозокомиальную. Внебольничная (амбулаторная) пневмония – это пневмония, развившаяся вне стационара, в т.ч. диагностированная в первые 48 часов с момента госпитализация.
Внебольничная пневмония является острым инфекционным заболеванием, поэтому определение «острая» перед диагнозом «пневмония» является излишним.
Особой формой пневмонии в детской популяции является врожденная пневмония, которая возникает в первые 24 часа после рождения. В связи с особенностями этиопатогенеза и лечения врожденной пневмонии эта форма болезни рассматривается в соответствующих клинических рекомендациях.
ВП у пациентов с выраженной иммуносупрессией (дети с ВИЧ-инфекцией, врожденными иммунодефицитами, получающие химиотерапию и/или иммуносупрессивную терапию, реципиенты трансплантатов донорских органов и тканей) отличаются от общей популяции по этиологии, характеру течения и прогнозу и не рассматриваются в рамках данных рекомендаций.
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статической класификации болезней и проблем, связанных со здоровьем
МКБ классифицирует пневмонии по этиологическому принципу, приводя соответствующие рубрики для вирусных, бактериальных, паразитарных, неуточненных пневмоний:

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
МКБ классифицирует пневмонии по этиологии (см. выше). Однако объективные трудности получения биоматериала непосредственно из очага воспаления, значительная продолжительность микробиологических исследований, распространенная практика приема антибактериальных препаратов до обращения за медицинской помощью или до проведения диагностических мероприятий являются причиной отсутствия этиологического диагноза у 50—70% пациентов. Бактериальные пневмонии в клинической практике также нередко классифицируют на «типичные», т.е. вызванные «типичной» бактериальной флорой, прежде всего Streptococcus pneumoniae, Haemophilus influenzae, реже Staphylococcus aureus и Streptococcus pyogenes, и «атипичные», вызванные «атипичными» возбудителями - Mycoplasma pneumoniae, Chlamydophila pneumoniae, Legionella pneumophila, Bordetella pertussis.
На основании рентгенологической картины выделяют очаговые, очагово-сливные, долевые (крупозные), сегментарные, полисегментарные и интерстициальные пневмонии (Таблица 2).
По тяжести течения выделяют нетяжелые и тяжелые пневмонии (Таблица 2). Критерии тяжести основываются на выраженности дыхательной недостаточности и наличии общих опасных признаков у пациента. Подобная классификация тяжести пневмоний рекомендована ВОЗ и считается оптимальной с точки зрения организации эффективной медицинской помощи [35,36].

Пневмонии могут быть осложненными и неосложненными. Выделяют легочные, и системные осложнения пневмоний (Таблица 3). Наиболее частыми осложнениями ВП являются плеврит (синпневмонический и метапневмонический) и деструкция легочной ткани (приводящая к развитию некротизирующей пневмонии или абсцесса легкого) [37].

Таблица 3. Осложнения, ассоциированные с ВП
При адекватном лечении большинство неосложненных пневмоний разрешается за 2—4 недели, осложненных — за 1—2 месяца. Затяжным течением пневмонии считается ее длительность более 6 недель. Хронический вариант течения пневмонии в настоящее время не рассматривается.
Этиология и патогенез
Этиологическая структура пневмоний у детей весьма разнообразна, и зависит от возраста ребенка (Таблица 1). Данные об этиологии ВП у детей сильно разнятся, что может быть объяснено различными эпидемическими условиями, в которых проводились исследования, а также их методологией. Наиболее часто возбудителями ВП у детей являются различные бактерии и вирусы, однако в большинстве случаев ВП этиология остается неустановленной [2]. В проспективном многоцентровом исследовании 154 госпитализированных детей с ВП, у которых был проведен тщательный этиологический поиск, патоген был выявлен у 79% детей [5]. Бактериальная этиология ВП установлена в 60%, из которых в 73% был выделен Streptococcus pneumoniae; Mycoplasma pneumoniae и Chlamydophila pneumoniae были обнаружены в 14% и 9% случаев соответственно. Вирусы идентифицированы у 45% детей. Примечательно, что у 23% детей диагностирована вирусно-бактериальная ко-инфекция.
По данным проведенного в США крупномасштабного популяционного исследования у детей до 18 лет, госпитализированных с клиникой ВП, имевших рентгенологическое подтверждение ВП и у которых были получены образцы для этиологического исследования (n=2222), вирусы были выявлены у 66,2%: респираторно-синцитиальный вирус (РСВ) (28,0%), риновирус (27,3%) и метапневмовирус (12,8%). Следует отметить, что РСВ наиболее часто выделялся у детей до 5 лет по сравнению с пациентами более старшего возраста (37% vs 8%), аналогичная ситуация с аденовирусом (15% vs 3%) и метапневмовирусом (15% vs 8%). Типичные бактериальные возбудители – у 7,3% детей: S.pneumoniae – 3,6%, S.aureus – 1,0%, S.pyogenes – 0,7%, M.pneumoniae – 8,0% (микоплазмы чаще выделялись у детей старше 5 лет по сравнению с более младшими детьми – 19% vs 3%) [6]. Еще в одном исследовании с участием 441 ребенка в возрасте от 2 месяцев до 18 лет с ВП (13,8% получали лечение амбулаторно, 86,2% были госпитализированы) вирусы были выявлены у 55,6%, типичные бактериальные патогены в 3,6% случаев, атипичные возбудители – в 8,8% [7].
Следует учитывать, что вирусы часто (45-80%) выделяются из носоглотки как у детей с пневмонией, в т.ч. вместе с бактериальной флорой, так и у здоровых детей [8, 9]. Вирусы обычно выступают как факторы, способствующие инфицированию нижних дыхательных путей бактериальной флорой. О такой ассоциации может говорить более частое выделение вируса у больных ВП, чем у здоровых детей. Это наблюдается в отношении вирусов гриппа, метапневмо- и РС-вируса: они выделяются в 10 раз чаще, чем у здоровых (ОР >10). Рино-, энтеро- и парагриппозные вирусы выявляются при ВП столь же часто, что и у здоровых (отсутствие ассоциации), тогда как с бока- и коронавирусами («старыми») ассоциация была отрицательной [10].
Респираторные вирусы чаще предшествуют пневмонии у детей первых лет жизни, с возрастом их триггерная роль снижается [11]. Клиника собственно пневмонии мало зависит от наличия ОРВИ, если не считать катарального синдрома и гриппозной интоксикации. Это делает малообоснованным термин «вирусно-бактериальная пневмония», хотя естественно следует отмечать признаки вирусной ко-инфекции при их наличии.
«Чисто» вирусные поражения легкого наблюдаются при гриппе, парагриппе, РС-, адено-, энтеро-, риновирусной и SARS-CoV-2 инфекциях. В отличие от бактериальных вобудителей вирусы поражают преимущественно интерстиций с отеком альвеол, отложением фибрина и формированием гиалиновых мембран при отсутствии альвеолярного и полинуклеарного выпота [12]. Вирус SARS-CoV-2 поражает также капилляры и ветви легочных артерий с развитием тромбоза, нередко с присоединением бактериального инфильтрата – в т.ч. как результат внутрибольничной инфекции [13]. Отличия вирусных поражений легких от бактериальных дало повод обозначать их термином «пневмонит».
У детей первых месяцев жизни возбудителями пневмонии могут явиться патогены, приобретенные в перинатальном периоде, но растет частота внебольничных бактериальных патогенов (S. pneumoniae, S. aureus, нетипируемые штаммы H. influenzaе). S. pneumoniae является лидером в этиологической структуре пневмоний в этой возрастной группе. S. pneumoniae и S. aureus, нередко обусловливают осложненное течение пневмоний у младенцев [15]. Спектр возбудителей внебольничных пневмоний в этом возрасте определяется в числе прочих факторов незавершенной вакцинацией от пневмококка и гемофильной инфекции тип В. В этой возрастной группе также значительное место принадлежит вирусам, прежде всего РСВ, вирусам гриппа и парагриппа, аденовирусам и метапневмовирусу человека. Атипичные микроорганизмы в этом возрасте встречаются редко. Однако пневмония, обусловленная B. pertussis, может развиваться у 20% детей, заболевших в этом возрасте коклюшем. Обсуждается роль таких патогенов как U. urealyticum и U. parvum, выявляющихся в аспиратах из трахеи детей с экстремально низкой массой тела при рождении и детей с бронхолегочной дисплазией [16]. Также в очень редких случаях пневмония может быть вызвана C.tracomatis (перинатальное заражение) [1].
Основным этиологическим фактором ИНДП в этой возрастной группе являются вирусы [2]. Нередко вирусы выступают как фактор, способствующий бактериальному инфицированию.
В структуре бактериальных пневмоний в этом возрасте лидирует S. pneumoniae, составляя по разным данным 21—44% [5, 18]. Другими патогенами являются H. influenzaе типа В (крайне редкая причина ВП у иммунизированных детей), S. pyogenes и очень редко S.aureus [19]. В последние годы на фоне массовой вакцинации от пневмококковых инфекций растет удельный вес микоплазменной пневмонии и в этой возрастной группе.
M. pneumoniae - наиболее частый этиологический агент в данной возрастной группе, являясь причиной 14—35% госпитализаций. Эпидемиологической особенностью M. pneumoniae является возможность вызывать вспышки инфекций ИНДП (в том числе и ВП) в организованных коллективах с тесными контактами (в дошкольных, школьных и студенческих группах, у военнослужащих и др.), возможны семейные случаи инфекции.
Значимую роль играет и S. pneumoniae, особенной у пациентов с ВП, требующей госпитализации. Очень редко пневмонию у детей может вызывать S. pyogenes. Пневмонии, обусловленные S. аureus, обычно ассоциированы с иммунодефицитными состояниями у детей [15]. Вирусные пневмонии редки, обычно протекают относительно легко [20,21], обусловлены РС-вирусами, вирусами паарагриппа и гриппа, аденовирусами и метапневмовирусом человека.
У детей в странах со средним и низким уровнем дохода B.pertussis также является одним из этиологических факторов пневмоний. Факторами риска коклюша являются низкий охват вакцинацией от этой инфекции, неполная вакцинация, дефицит массы тела, ВИЧ-инфекция [22].

++++ очень часто, +++ часто, ++ относительно нечасто, + редко, ± очень редко, — нет.
S. pneumoniae (пневмококк) – наиболее клинически значимый возбудитель ВП, в отношении которого должна проводиться максимально эффективная АБТ [25]. Устойчивая тенденция, наблюдаемая в течение последних 10-15 лет, – повсеместное снижение чувствительности пневмококков к макролидам, а также появление и распространение в последние 10 лет штаммов со сниженной чувствительностью и резистентных к бензилпенициллину** и цефтриаксону** изолятов.
При анализе данных «Карты антибиотикорезистентности России» за 2016-18 гг. отмечены существенные изменения в АБР клинических штаммов пневмококков, выделенных в педиатрической популяции пациентов, по сравнению с более ранними периодами времени. Существенно выросли показатели устойчивости S. pneumoniae к бензилпенициллину**: в среднем по России частота умереннорезистентных штаммов составляет около 25%, а резистентных – почти 7%. Распространение пенициллинорезистентных пневмококков сопровождается увеличением числа изолятов, нечувствительных к парентеральным цефалоспоринам 3-го поколения (цефтриаксону**) - 12,7% умереннорезистентных и 5,7% резистентных штаммов. Частота резистентности S. pneumoniae к макролидам по РФ превысила 25%. Особенно неблагоприятная ситуация с устойчивостью пневмококков (умереннорезистентные + резистентные штаммы) сложилась в Уральском и Приволжском ФО: к бензилпенициллину** – 36,4% и 43,6% протестированных штаммов, соответственно, к эритромицину – 31,8% и 28,9%, соответственно, к цефтриаксону** – 25,4% (Уральский ФО) [26].
По данным опубликованного в 2018 г. международного исследования АБР SOAR (Survey of Antibiotic Resistance), в ходе которого были протестированы 279 штаммов S. pneumoniae, выделенных у пациентов в 3 городах РФ (Москве, Санкт-Петербурге и Смоленске) в 2014-16 гг., уровень нечувствительности к бензилпенициллину** составил 33%, к макролидам были устойчивы 31,2% штаммов. В тоже время подавляющее большинство выделенных штаммов пневмококка (95%) были чувствительны к амоксициллину+клавулановой кислоте** [27].
В исследовании SOAR (2014-16 гг.) также тестировались 279 штаммов H.influenzae, выделенных у пациентов в РФ [27]. Нечувствительными к амоксициллину** были 19% изолятов, при этом продукция β-лактамаз была обнаружена у 15,4% штаммов. Чувствительными к амоксициллину+клавулановой кислоте** оказались ≥97,5% изолятов гемофильной палочки [27].
Таким образом, выявлены тревожные тенденции, в частности, увеличение числа b-лактамазапродуцирующих штаммов H.influenzae, резистентных к препаратам группы пенициллинов, чувствительных к бета-лактамазам (незащищенным аминопенициллинам) (15-20%), рост резистентности пневмококков к макролидам (~25-30%), распространение штаммов со сниженной чувствительностью и резистентных к бензилпенициллину** (>30%), а также в отдельных регионах - изолятов S. pneumoniae со сниженной чувствительностью к парентеральным цефалоспоринам 3-го поколения (цефотаксиму** и цефтриаксону**). M. pneumoniae и C. pneumoniae природно высокочувствительны к макролидам и тетрациклинам, однако в последнее время появляются публикации о распространении среди микоплазм генетических детерминант резистентности к макролидам (мутации в домене V гена 23S рРНК) [28]. Так, по данным исследования DeMaRes, из 1154 штаммов M. pneumoniae, выделенных за период 2016-2020 гг. у пациентов в возрасте до 18 лет, частота выявления генов резистентности к макролидам составила 20,62%, однако клиническое значение данного феномена до конца не изучено (в частности, клиническая эффективность макролидов при ИНДП у детей, вызванных M. pneumoniae, не зависела от выявленного гена резистентности) [29].
Пневмония характеризуется воспалительным процессом легочной ткани, инфекционного происхождения с преимущественным поражением альвеол и/или интерстициальной ткани. Инфекционный возбудитель попадает в легкие ингаляционно, при аспирации или гематогенным и лимфогенным путем. Возникают нарушения эластичности легких, альвеолярной вентиляции и перфузии. Эти процессы могут существенно снижать газообмен в легких. Как при любом инфекционном заболевании, важными условиями являются вирулентность микроорганизма и адекватность иммунных и неиммунных механизмов защиты человека.
Особенности патогенеза и течения поражения легких при новой коронавирусной инфекции (COVID-19) см. в соответствующих временных методических рекомендациях Минздрава России.
Острая пневмония – остропротекающий воспалительный процесс в паренхиме и интерстиции легких, в этиологии которого определяющая роль принадлежит инфекционному фактору. Острая пневмония сопровождается ознобом, стойкой лихорадкой, кашлем со слизисто-гнойной мокротой, недомоганием, головной болью, одышкой и тахикардией. Воспаление легких диагностируют по клинико-рентгенологической картине, аускультативным данным, результатам лабораторных исследований. Терапия острой пневмонии направлена на все звенья этиопатогенеза и включает в себя назначение антибиотиков, муколитиков, бронходилататоров, отхаркивающих и антигистаминных средств, инфузионной терапии, оксигенотерапии, физиолечения.
МКБ-10

Общие сведения
Острая пневмония – инфекционно-воспалительное поражение респираторных отделов легких, протекающее с интоксикационным и бронхолегочным синдромом, характерными рентгенологическими изменениями. Острая пневмония относится к наиболее распространенным заболеваниям дыхательной системы, нередко сопровождается осложнениями, обусловливает до 9% летальных исходов, что требует усиленного внимания специалистов в области терапии и пульмонологии. По характеру течения острую пневмонию разделяют на остротекущую (до 3 недель) и затяжную (до 2 месяцев), развивающуюся обычно на фоне снижения иммуно-биологической реактивности макроорганизма. Случаи острой пневмонии заметно учащаются в зимне-весенний период, особенно при резких колебаниях погоды, во время эпидемических вспышек респираторных инфекций.
Причины острой пневмонии
Доминирующая роль в этиологии острой пневмонии принадлежит инфекции, в первую очередь, бактериальной. Обычно возбудителями заболевания становятся пневмококки (30-40%), микоплазма (6-20 %), золотистый стафилококк (0,4-5%), палочка Фридлендера, реже - гемолитический и негемолитический стрептококк, синегнойная и гемофильная палочки, грибы и их ассоциации; среди вирусов – вирус гриппа, РС-вирус, аденовирусы. Чисто вирусные острые пневмонии встречаются редко, обычно ОРВИ облегчают колонизацию ткани легкого эндогенной или реже экзогенной бактериальной микрофлорой. При орнитозе, ветряной оспе, коклюше, кори, бруцеллезе, сибирской язве, сальмонеллезе развитие острой пневмонии определено специфическим возбудителем данной инфекции. Микроорганизмы попадают в нижние отделы дыхательного тракта бронхогенным путем, а также гематогенным (при инфекционных заболеваниях, сепсисе) и лимфогенным (при ранении грудной клетки) путями.
Острая пневмония может возникать после воздействия на респираторные отделы легких химических и физических агентов (концентрированных кислот и щелочей, температуры, ионизирующего излучения), как правило, в сочетании с вторичным бактериальным инфицированием аутогенной микрофлорой из зева и верхних дыхательных путей. Вследствие длительного использования антибиотиков в развитии острых пневмоний стала более значимой роль условно-патогенной микрофлоры. Имеются случаи аллергических (эозинофильных) острых пневмоний, обусловленных гельминтозами и приемом лекарственных препаратов. Острая пневмония может протекать неосложненно и с осложнениями; в легкой, средней или тяжелой степени; с отсутствием или развитием функциональных нарушений.
К возникновению острой пневмонии предрасполагают различные факторы, снижающие резистентность макроорганизма: длительные интоксикации (в т. ч., алкогольная и никотиновая), переохлаждение и повышенная влажность, сопутствующие хронические инфекции, респираторная аллергия, нервные потрясения, младенческий и пожилой возраст, продолжительный постельный режим. Проникновению инфекции в легкие способствует нарушение проходимости и дренажной функции бронхов, угнетение кашлевого рефлекса, недостаточность мукоцилиарного клиренса, дефекты легочного сурфактанта, снижение местного иммунитета, в т. ч., фагоцитарной активности, уровня лизоцима и интерферона.
При острой пневмонии воспаление затрагивает альвеолы, межальвеолярные перегородки и сосудистое русло легких. Причем на разных участках пораженного легкого могут одновременно наблюдаться различные фазы – прилива, красного и серого «опеченения», разрешения. Морфологические изменения при острой пневмонии вариативны в зависимости от вида возбудителя. Некоторые микроорганизмы (стафилококк, синегнойная палочка, стрептококк) выделяют экзотоксины, вызывающие глубокое повреждение легочной ткани с появлением множественных мелких, иногда сливающихся очагов абсцедирующей пневмонии. При острой фридлендеровской пневмонии организуются обширные инфарктоподобные некрозы в легких. Интерстициальное воспаление доминирует при пневмониях пневмоцистного и цитомегаловирусного генеза.
Классификация
Классификация острых пневмоний опирается на различия этиологии, патогенеза, анатомических и клинических проявлений. По клинико-морфологическим свойствам различают паренхиматозную и интерстициальную пневмонию; крупозную (лобарную или плевропневмонию) и очаговую (бронхопневмонию); по распространенности воспаления - мелкоочаговую, очаговую (в границах нескольких долек), крупноочаговую и сливную (с охватом большей части доли).
Острые пневмонии возникают первично или вторично в качестве осложнений инфекционных заболеваний (ОРВИ, гриппа, кори), хронической патологии органов дыхания (бронхита, опухоли), сердечно-сосудистой системы, почек, крови, системных заболеваний, метаболических нарушений. С учетом эпидемических критериев разграничивают внебольничные и госпитальные формы острой пневмонии.
По причинному фактору выделяют инфекционные (бактериальные, вирусные, микоплазменные, риккетсиозные, грибковые, смешанные), аллергические, застойные, посттравматические острые пневмонии, а также пневмонии, вызванные химическими или физическими раздражителями. Аспирационные пневмонии могут развиваться при вдыхании инородных тел (пищевых частичек, рвотных масс); инфаркт-пневмонии - вследствие тромбоэмболии сосудистой сети легких.
Симптомы острой пневмонии
Клиническая картина острой пневмонии может различаться уровнем выраженности общих и бронхолегочных проявлений, что в значительной степени определяется возбудителем, состоянием здоровья больного, течением сопутствующей патологии. Для большинства форм острой пневмонии характерно постоянное присутствие общих нарушений: озноба, резкого подъема температуры и стойкой лихорадки, общей слабости, потливости, головной боли, тахикардии, возбуждения или адинамии, расстройства сна. Кашель при острой пневмонии носит различный характер, сопровождаясь выделением слизисто-гнойной мокроты, учащенным дыханием (до 25-30 в мин.), болью в груди или под лопаткой. Очаговая пневмония (бронхопневмония) в большинстве случаев начинается на фоне бронхита или острого катара верхних дыхательных путей. Типична фебрильная лихорадка неправильного типа, у пожилых и ослабленных лиц может держаться нормальная или субфебрильная температура.
Гриппозная пневмония обычно развивается остро в первые-третьи сутки заболевания гриппом. Протекая, как правило, легче бактериальной, иногда может приобретать тяжелейшее течение со значительной интоксикацией и высокой лихорадкой, упорным кашлем, быстрым развитием отека легких. Поздняя пневмония, возникающая в период выздоровления от гриппа, обусловлена бактериальной микрофлорой.
Стафилококковая пневмония нередко возникает как осложнение сепсиса. Для нее характерна склонность к абсцедированию, сопровождающемуся тяжелым общим состоянием, фебрильной температурой, кашлем с гнойной или слизисто-гнойной мокротой, а у детей и стариков - тяжелым молниеносным течением. Возможно развитие эмпиемы легких. Количество смертельных исходов при данном виде острой пневмонии остается высоким. Стрептококковые пневмонии наблюдаются реже, осложняя течение ОРВИ, кори, коклюша, хронических заболеваний легких, сопровождаясь некрозами легочной ткани, экссудативным плевритом. Пневмония, вызванная синегнойной палочкой, протекает тяжело: с риском диссеминации, абсцедирования, а при прорыве гнойника в плевру - развития пиопневмоторакса.
Ярко выраженная клиника крупозной пневмонии разворачивается внезапно, выражаясь в потрясающих ознобах, лихорадке до 39-40°C, нарастающей одышке, кашле со ржавой мокротой, тахипноэ (30-40 в мин.) и тахикардии (100 - 120 уд. в мин.), сильных болях в грудной клетке (при вовлечении диафрагмальной плевры - с иррадиацией в брюшную полость). Высокая температура может сохраняться несколько дней, спадая затем в течение 1-3 суток. При тяжелом течении крупозной пневмонии появляется диффузный цианоз, гипотония, у больных может возникнуть возбуждение, заторможенность, состояние острого психоза; у пожилых лиц с сопутствующей патологией - нагноительные процессы в легких и плевре; высок риск летального исхода.
Осложнения
В исходе острой пневмонии возможны
- осложнения со стороны легких (пара- и метапневмонический плеврит, острая дыхательная недостаточность, пневмосклероз, ателектаз, абсцесс легкого)
- внелегочные осложнения (инфекционно-токсический шок, гнойные и фибринозные серозиты, менингит, инфекционно-аллергический миокардит и др.).
В 1-4% случаев вероятен переход острой пневмонии в хроническую форму.
Диагностика
Диагноз острой пневмонии основан на клинико-рентгенологических данных, результатах оценки ФВД, исследования лабораторных показателей. Оценка перкуссии при крупозной пневмонии выявляет притупление оттенка звука по мере усиления экссудации альвеол. Аускультативно на вдохе выслушивается крепитация, иногда мелкопузырчатые хрипы, позднее - бронхиальное дыхание, бронхофония, шум трения плевры.
В крови показателен лейкоцитоз, убыстрение СОЭ, положительные острофазовые реакции; в моче - протеинурия, возможны цилиндрурия и микрогематурия. В мокроте при острой очаговой пневмонии обнаруживается множество бактерий, лейкоцитов и слущенного эпителия дыхательного тракта, при крупозной форме – эритроциты.
При подозрении на острую пневмонию назначается рентгенография легких в двух проекциях в динамике (на 7-10 день и 3-4 неделе). Рентгенологическим доказательством инфильтративных изменений при крупозной и крупноочаговой пневмонии является сегментарное или долевое гомогенное интенсивное затенение легочной ткани; при бронхопневмонии – неоднородное затенение части доли средней и малой интенсивности с захватом перибронхиальных и периваскулярных участков. В случае замедления рассасывания инфильтратов при острой пневмонии показана КТ легких.

КТ органов грудной клетки. Участок воспалительной инфильтрации (пневмония) в задних каудальных отделах нижней доли правого легкого
Бакпосев мокроты, крови, мочи позволяет установить возбудителя и его антибиотикочувствительность. Изменения ФВД рестриктивного типа (снижение ЖЕЛ, МВЛ, повышение МОД) характерны для обширной сливной очаговой и крупозной пневмонии. Бронхоскопию и бронхографию выполняют при затяжном течении острой пневмонии, что позволяет выявить наличие бронхоэктазов, полостей распада в легочной ткани. В рамках проводимой диагностики исключаются бронхит, рак легкого, туберкулез, инфаркт легкого, ателектатические бронхоэктазы.
Лечение острой пневмонии
Больным с острой пневмонией требуется раннее начало лечения, обычно, в условиях стационара. В течение лихорадочного периода показано соблюдение постельного режима, обильное питье и легкоусваиваемое калорийное питание, витамины. При острой пневмонии результативна этиотропная терапия антибактериальными препаратами, назначаемыми, исходя из клинико-рентгенологических особенностей. Применяются полусинтетические пенициллины (ампициллин, амоксициллин), аминогликозиды (гентамицин), цефалоспорины (цефтриаксон), макролиды (эритромицин, азитромицин), тетрациклины, в качестве резервных – рифампицин, линкомицин. В острую фазу и при тяжелом течении могут назначаться 2-3 антибиотика или сочетание антибиотика с метронидазолом, сульфаниламидами. Интенсивность курса антибиотикотерапии зависит от тяжести и распространенности поражения легких.
Больным острой пневмонией показаны бронхолитические и отхаркивающие препараты, муколитики. Для устранения интоксикации осуществляют инфузии солевых растворов, реополиглюкина, в случае одышки и цианоза требует назначения оксигенотерапии. При сердечно-сосудистой недостаточности назначаются сердечные гликозиды, сульфокамфокаин. Дополнительно к антибиотикотерапии используются противовоспалительные и антигистаминные средства, иммунокорректоры. В стадии разрешения острой пневмонии эффективно физиолечение (ингаляции, электрофорез с хлористым кальцием, УВЧ, вибромассаж, ЛФК).
Прогноз и профилактика
Прогноз острой пневмонии при раннем полноценном лечении достаточно благоприятный. Очаги фибринозного воспаления подвергаются рассасыванию в течение 2-4 недель, деструктивные – в течение 4-6 недель. На протяжении полугода и дольше могут сохраняться остаточные явления. Крайне тяжелое течение с осложнениями и смертельным исходом чаще встречается у младенцев, пожилых и стариков, ослабленных больных с серьезными сопутствующими заболеваниями.
К мерам профилактики острой пневмонии относятся отказ от вредных привычек, занятия спортом и закаливание, полноценное питание, санация хронических очагов инфекции, вакцинация против гриппа, предупреждение стрессов. Переболевшие острой пневмонией стоят на диспансерном учете у пульмонолога в течение полугода.
1. Внебольничная пневмония у взрослых: практические рекомендации по диагностике, лечению и профилактике/ Чучалин А.Г., Синопальников А.И., Козлов Р.С., Тюрин И.Е., Рачина С.А.
2. Острая интерстициальная пневмония/ Авдеев С.Н., Черняев А.Л.// Пульмонология и аллергология. – 2006 - №1.
Пневмония – острое поражение легких инфекционно-воспалительного характера, в которое вовлекаются все структурные элементы легочной ткани, преимущественно - альвеолы и интерстициальная ткань легких. Клиника пневмонии характеризуется лихорадкой, слабостью, потливостью, болью в грудной клетке, одышкой, кашлем с мокротой (слизистой, гнойной, «ржавой»). Пневмония диагностируется на основании аускультативной картины, данных рентгенографии легких. В остром периоде лечение включает антибиотикотерапию, дезинтоксикационную терапию, иммуностимуляцию; прием муколитиков, отхаркивающих, антигистаминных средств; после прекращения лихорадки – физиотерапию, ЛФК.
МКБ-10

Общие сведения
Пневмония - воспаление нижних дыхательных путей различной этиологии, протекающее с внутриальвеолярной экссудацией и сопровождающееся характерными клинико-рентгенологическими признаками. Острая пневмония встречается у 10-14 человек из 1000, в возрастной группе старше 50 лет – у 17 человек из 1000. Актуальность проблемы заболеваемости острой пневмонией сохраняется, несмотря на внедрение новых антимикробных препаратов, также как сохраняется высокий процент осложнений и летальность (до 9%) от пневмоний.
Среди причин смертности населения пневмония стоит на 4-ом месте после заболеваний сердца и сосудов, злокачественных новообразований, травматизма и отравлений. Пневмония может развиваться у ослабленных больных, присоединяясь к течению сердечной недостаточности, онкологических заболеваний, нарушениям мозгового кровообращения, и осложняет исход последних. У пациентов со СПИДом пневмония является основной непосредственной причиной гибели.

Причины и механизм развития пневмонии
Среди этиофакторов, вызывающих пневмонию, на первом месте стоит бактериальная инфекция. Чаще всего возбудителями пневмонии являются:
- грамположительные микроорганизмы: пневмококки (от 40 до 60%), стафилококки (от 2 до 5%), стрептококки (2,5%);
- грамотрицательные микроорганизмы: палочка Фридлендера (от 3 до 8%), гемофильная палочка (7%), энтеробактерии (6%), протей, кишечная палочка, легионелла и др. (от 1,5 до 4,5%);
- микоплазмы (6%);
- вирусные инфекции (вирусы герпеса, гриппа и парагриппа, аденовирусы и т. д.);
- грибковые инфекции.
Также пневмония может развиваться вследствие воздействия неинфекционных факторов: травм грудной клетки, ионизирующего излучения, токсических веществ, аллергических агентов.
Факторы риска
К группе риска по развитию пневмонии относятся пациенты с застойной сердечной недостаточностью, хроническими бронхитами, хронической носоглоточной инфекцией, врожденными пороками развития легких, с тяжелыми иммунодефицитными состояниями, ослабленные и истощенные больные, пациенты, длительно находящиеся на постельном режиме, а также лица пожилого и старческого возраста.
Особо подвержены развитию пневмонии курящие и злоупотребляющие алкоголем люди. Никотин и пары алкоголя повреждают слизистую оболочку бронхов и угнетают защитные факторы бронхопульмональной системы, создавая благоприятную среду для внедрения и размножения инфекции.
Патогенез
Инфекционные возбудители пневмонии проникают в легкие бронхогенным, гематогенным или лимфогенным путями. При имеющемся снижении защитного бронхопульмонального барьера в альвеолах развивается инфекционное воспаление, которое через проницаемые межальвеолярные перегородки распространяется на другие отделы легочной ткани. В альвеолах происходит образование экссудата, препятствующего газообмену кислорода между легочной тканью и кровеносными сосудами. Развиваются кислородная и дыхательная недостаточность, а при осложненном течении пневмонии - сердечная недостаточность.
В развитии пневмонии выделяется 4 стадии:
- стадия прилива (от 12 часов до 3 суток) – характеризуется резким кровенаполнением сосудов легких и фибринозной экссудацией в альвеолах;
- стадия красного опеченения (от 1 до 3 суток) – происходит уплотнение ткани легкого, по структуре напоминающей печень. В альвеолярном экссудате обнаруживаются эритроциты в большом количестве;
- стадия серого опеченения – (от 2 до 6 суток) - характеризуется распадом эритроцитов и массивным выходом лейкоцитов в альвеолы;
- стадия разрешения – восстанавливается нормальная структура ткани легкого.
Классификация
1. На основании эпидемиологических данных различают пневмонии:
- внебольничные (внегоспитальные)
- внутрибольничные (госпитальные)
- вызванные иммунодефицитными состояниями
- атипичного течения.
2. По этиологическому фактору, с уточнением возбудителя, пневмонии бывают:
- бактериальными
- вирусными
- микоплазменными
- грибковыми
- смешанными.
3. По механизму развития выделяют пневмонии:
- первичные, развивающиеся как самостоятельная патология
- вторичные, развивающиеся как осложнение сопутствующих заболеваний (например, застойная пневмония)
- аспирационные, развивающиеся при попадании инородных тел в бронхи (пищевых частиц, рвотных масс и др.)
- посттравматические
- послеоперационные
- инфаркт-пневмонии, развивающиеся вследствие тромбоэмболии мелких сосудистых ветвей легочной артерии.
4. По степени заинтересованности легочной ткани встречаются пневмонии:
- односторонние (с поражением правого или левого легкого)
- двусторонние
- тотальные, долевые, сегментарные, субдольковые, прикорневые (центральные).
5. По характеру течения пневмонии могут быть:
- острые
- острые затяжные
- хронические
6. С учетом развития функциональных нарушений пневмонии протекают:
- с наличием функциональных нарушений (с указанием их характеристик и выраженности)
- с отсутствием функциональных нарушений.
7. С учетом развития осложнений пневмонии бывают:
- неосложненного течения
- осложненного течения (плевритом, абсцессом, бактериальным токсическим шоком, миокардитом, эндокардитом и т. д.).
8. На основании клинико-морфологических признаков различают пневмонии:
- паренхиматозные (крупозные или долевые)
- очаговые (бронхопневмонии, дольковые пневмонии)
- интерстициальные (чаще при микоплазменном поражении).
9. В зависимости от тяжести течения пневмонии делят на:
- легкой степени – характеризуется слабо выраженной интоксикацией (ясное сознание, температура тела до 38°С, АД в норме, тахикардия не более 90 уд. в мин.), одышка в покое отсутствует, рентгенологически определяется небольшой очаг воспаления.
- средней степени – признаки умеренно выраженной интоксикации (ясное сознание, потливость, выраженная слабость, температура тела до 39°С, АД умеренно снижено, тахикардия около 100 уд. в мин.), частота дыхания – до 30 в мин. в покое, рентгенологически определяется выраженная инфильтрация.
- тяжелой степени – характеризуется выраженной интоксикацией (лихорадка 39-40°С, помутнение создания, адинамия, бред, тахикардия свыше 100 уд. в мин., коллапс), одышка до 40 в мин. в покое, цианоз, рентгенологически определяется обширная инфильтрация, развитие осложнений пневмонии.
Симптомы пневмонии
Крупозная пневмония
Характерно острое начало с лихорадки свыше 39°С, озноба, болей в грудной клетке, одышки, слабости. Беспокоит кашель: сначала сухой, непродуктивный, далее, на 3-4 день – с «ржавой» мокротой. Температура тела постоянно высокая. При крупозной пневмонии лихорадка, кашель и отхождение мокроты держатся до 10 дней.
При тяжелой степени течения крупозной пневмонии определяется гиперемия кожных покровов и цианоз носогубного треугольника. На губах, щеках, подбородке, крыльях носа видны герпетические высыпания. Состояние пациента тяжелое. Дыхание поверхностное, учащенное, с раздуванием крыльев носа. Аускультативно выслушиваются крепитация и влажные мелкопузырчатые хрипы. Пульс, частый, нередко аритмичный, АД снижено, сердечные тона глухие.
Очаговая пневмония
Осложнения пневмонии
Особенности течения пневмонии обусловлены степенью тяжести, свойствами возбудителя и наличием осложнений. Осложненным считается течение пневмонии, сопровождающееся развитием в бронхолегочной системе и других органах воспалительных и реактивных процессов, вызванных непосредственно воспалением легких. От наличия осложнений во многом зависит течение и исход пневмонии. Осложнения пневмонии могут быть легочными и внелегочными.
Легочными осложнениями при пневмонии могут быть:
- обструктивный синдром
- абсцесс, гангрена легкого
- парапневмонический экссудативный плеврит.
Среди внелегочных осложнений пневмонии часто развиваются:
- острая сердечно-легочная недостаточность
- эндокардит, миокардит
- менингит и менингоэнцефалит
- инфекционно-токсический шок
- анемия
- психозы и т. д.
Диагностика
При диагностике пневмонии решаются сразу несколько задач: дифференциальная диагностика воспаления с другими легочными процессами, выяснение этиологии и степени тяжести (осложнений) пневмонии. Пневмонию у пациента следует заподозрить на основании симптоматических признаков: быстрого развития лихорадки и интоксикации, кашля.
- Физикальное исследование. Определяется уплотнение легочной ткани (на основании перкуторного притупления легочного звука и усиления бронхофонии), характерной аускультативной картины - очаговых, влажных, мелкопузырчатых, звучных хрипов или крепитации.
- Лабораторная диагностика. Изменения в общем анализе крови при пневмонии характеризуются лейкоцитозом от 15 до 30 • 109/л, палочкоядерным сдвигом лейкоцитарной формулы от 6 до 30%, повышением СОЭ до 30-50 мм/ч. В общем анализе мочи может определяться протеинурия, реже микрогематурия. Баканализ мокроты при пневмонии позволяет выявить возбудителя и определить его чувствительность к антибиотикам.
- Рентгенография легких.Рентгенограммы при пневмонии обычно делают в начале заболевания и спустя 3-4 недели для контроля разрешения воспаления и исключения другой патологии (чаще бронхогенного рака легких). При любых видах пневмоний чаще процесс захватывает нижние доли легкого. На рентгенограммах при пневмонии могут выявляться следующие изменения: паренхиматозные (очаговые или диффузные затемнения различной локализации и протяженности); интерстициальные (легочный рисунок усилен за счет периваскулярной и перибронхиальной инфильтрации).
- УЗИ. По данным эхокардиографии и УЗИ плевральной полости иногда определяется плевральный выпот.

Лечение пневмонии
Пациентов с пневмонией, как правило, госпитализируют в общетерапевтическое отделение или отделение пульмонологии. На период лихорадки и интоксикации назначается постельный режим, обильное теплое питье, высококалорийное, богатое витаминами питание. При выряженных явлениях дыхательной недостаточности больным пневмонией назначают ингаляции кислорода. Основные направления терапии:
- Антибиотикотерапия. Основным в лечении пневмонии является антибактериальная терапия. Назначать антибиотики следует как можно ранее, не дожидаясь определения возбудителя. Подбор антибиотика осуществляет врач, никакое самолечение недопустимо! При внегоспитальной пневмонии чаще назначают пенициллины (амоксициллин с клавулановой к-той, ампициллин и т. д.), макролиды, цефалоспорины. Выбор способа введения антибиотика определяется тяжестью течения пневмонии. Для лечения внутрибольничных пневмоний используют пенициллины, цефалоспорины, фторхинолоны (ципрофлоксацин, офлоксацин и т. д.), карбапенемы, аминогликозиды. При неизвестном возбудителе назначают комбинированную антибиотикотерапию из 2-3 препаратов. Курс лечения может продолжаться от 7-10 до 14 дней, возможна смена антибиотика.
- Симптоматическая терапия. При пневмониях показано проведение дезинтоксикационной терапии, иммуностимуляции, назначения жаропонижающих, отхаркивающих и муколитических, антигистаминных средств.
- Физиолечение. После прекращения лихорадки и интоксикации режим расширяют и назначают проведение физиотерапии (электрофорез с кальцием хлоридом, калием йодидом, гиалуронидазой, УВЧ, массаж, ингаляции) и ЛФК для стимуляции разрешения воспалительного очага.
Лечение пневмонии проводится до полного выздоровления пациента, которое определяется нормализацией состояния и самочувствия, физикальных, рентгенологических и лабораторных показателей. При частых повторных пневмониях одной и той же локализации решается вопрос о хирургическом вмешательстве.
Прогноз
При пневмонии прогноз определяется рядом факторов: вирулентностью возбудителя, возрастом пациента, фоновыми заболеваниями, иммунной реактивностью, адекватностью лечения. Неблагоприятны в отношении прогноза осложненные варианты течения пневмоний, иимунодефицитные состояния, устойчивость возбудителей к антибиотикотерапии. Особенно опасны пневмонии у детей до 1 года, вызванные стафилококком, синегнойной палочкой, клебсиеллой: летальность при них составляет от 10 до 30%.
При своевременных и адекватных лечебных мероприятиях пневмония заканчивается выздоровлением. По вариантам изменений в легочной ткани могут наблюдаться следующие исходы пневмонии:
- полное восстановление структуры легочной ткани - 70 %;
- формирование участка локального пневмосклероза - 20 %;
- формирование участка локальной карнификации – 7%;
- уменьшение сегмента или доли в размерах – 2%;
- сморщивание сегмента или доли – 1%.
Профилактика
Меры предупреждения развития пневмонии заключаются в закаливании организма, поддержании иммунитета, исключении фактора переохлаждения, санации хронических инфекционных очагов носоглотки, борьбе с запыленностью, прекращении курения и злоупотребления алкоголем. У ослабленных лежачих пациентов с целью профилактики пневмонии целесообразно проведение дыхательной и лечебной гимнастики, массажа, назначение антиагрегантов (пентоксифиллина, гепарина).
1. Внебольничная пневмония у взрослых: практические рекомендации по диагностике, лечению и профилактике (Пособие для врачей)/ Чучалин А.Г., Синопальников А.И., Козлов Р.С., Тюрин И.Е.,С.А. Рачина// Клиническая микробиология и антимикробная химиотерапия. – 2010 – Т. 12, №3.
3. Внутренние болезни в 2-х томах: учебник/ Под ред. Мухина Н.А., Моисеева В.С., Мартынова А.И. - 2010.
4. Пневмонии: сложные и нерешенные вопросы диагностики и лечения/ Новиков Ю.К.// Русский медицинский журнал. – 2004 - №21.
Читайте также:

