Кожные покровы при инфаркте миокарда
Обновлено: 28.04.2024
Однако в терминологию, учитывая исключительную важность темы, все же стоит внести определенность.
Инфаркт — это не разрыв сердца. Более того, даже не обязательно речь идет именно о сердце: ничуть не слаще, скажем, инфаркт головного или спинного мозга, инфаркт почки или кишечника.
И определение, которое с автоматической назойливостью дает инфаркту одна из крупнейших поисковых систем в Интернете: «…прекращение тока крови при спазме артерий или их закупорке», – это тоже неправильно. Инфаркт не «прекращение тока крови», а результат такого прекращения, результат всегда патологический и, как правило, тяжелый.
Поэтому будем стремиться к точности определений и ясности формулировок. Тема действительно слишком серьезна.
Любая живая ткань состоит, как известно, из клеток. Для нормальной работы и эффективного выполнения своих функций эти клетки должны дышать, питаться и избавляться от шлаковых продуктов метаболизма (обмена веществ). Все эти процессы обеспечиваются кровотоком или, говоря точнее, перфузией – постоянным «пропитыванием», сквозным проливанием крови через ткань, за что отвечает система капилляров, самых мелких кровеносных сосудов. В капиллярную систему поступает артериальная кровь, приносящая в ткань питательные вещества и связанный эритроцитами кислород. Затем по малым, большим и магистральным венам кровь отводится к легким, печени, почкам – для нового цикла фильтрации, детоксикации, обогащения и газообмена.
Насосную функцию, то есть прокачивание крови под давлением по этой сложной сосудистой системе, выполняет сердечная мышца, или миокард. Сократительная активность сердца начинается еще в утробе матери, на первых неделях беременности, и безостановочно продолжается до последней минуты жизни человека. Верно и обратное: последняя минута наступает вследствие того, что останавливается ритмичное чередование сокращений (систола) и расслаблений (диастола).
Однако миокард как полая насосная мышца (анатомически и гистологически устроенная весьма сложно) состоит из живых тканей, которым тоже необходимы питание и кислород. В этом смысле миокард не отличается от прочих органов: ему самому нужна тканевая перфузия крови, непрерывная и достаточно интенсивная, учитывая работу в пожизненном режиме 24/7 без выходных и праздничных дней. Кровоснабжение сердца осуществляется по специальному артериально-венозному контуру. За внешнее сходство с атрибутом монаршества собственный круг кровообращения миокарда называют коронарным, или венечным.
Недостаточно объемный «пролив» крови через ткань (любую, не только сердечную) носит название гипоперфузия. Широко известный термин «ишемия» на разных этапах развития медицины трактовался по-разному; сегодня под ишемией понимают патологическое состояние ткани, развивающееся вследствие гипоперфузии, причем облигатными (обязательными для употребления термина или постановки диагноза) признаками ишемии являются нарушения всех основных процессов, обеспечиваемых тканевым кровоснабжением – питания, оксигенации (насыщение кислородом) и отвода шлаков.
Таким образом, ишемическая болезнь сердца (ИБС), – хроническое голодание и/или «засорение» тканей миокарда, обусловленное недостаточным функционированием коронарного контура кровообращения. Факторов риска и прямых причин развития ИБС, как и ее клинических вариантов, известно множество, но сейчас важнее другое: такая ситуация неизбежно приводит к перегрузке, преждевременному износу, дегенеративно-дистрофическим изменениям в тканях и разнообразным сбоям в работе сердечной мышцы (например, к приступам стенокардии). В условиях постоянной ишемии миокард, мозг, почка и любой другой орган просто не может в полном объеме выполнять свои функции – подобно тому, как задыхающийся и живущий впроголодь атлет не сможет заниматься профессиональным спортом.
Инфаркт представляет собой одновременную массовую гибель клеток на локальном участке ткани. Другими словами, это быстрый очаговый некроз, наступающий вследствие резкого сокращения кровоснабжения (неполная ишемия) или полного прекращения перфузии (тотальная ишемия).
Инфаркт миокарда — омертвение одного или нескольких участков сердечной мышцы, наступившее по той причине, что в этих участках перестала циркулировать кровь коронарного круга.
В отношении инфаркта миокарда сегодня доступно огромное количество информации. Не всегда она, как показано выше, достоверна и точна, но это в любом случае лучше, чем полное непонимание нормальных и патологических процессов, происходящих в собственном организме. Останавливаться на подробностях эпидемиологии мы здесь не станем, однако кратко отметим четыре наиболее существенных и тревожных момента.
Во-первых, сердечнососудистые заболевания (в первую очередь ИБС и инфаркты) в статистических показателях ненасильственной летальности упорно удерживают лидерство: их доля в общей структуре смертности, по оценкам ВОЗ, превышает 30%.
Во-вторых, показатели летальности по России в два с половиной раза выше, чем в среднем по Европе; втрое выше, чем в США; в девять раз выше, чем в Японии.
В-третьих, инфаркт постоянно «молодеет»: усредненный возраст первичных больных с ИБС и инфарктами год от года устойчиво снижается.
В-четвертых, 80% инфарктов миокарда можно было предотвратить.
Причины
Факторы, длительным действием которых обусловлено подавляющее большинство инфарктов миокарда – это ишемическая болезнь сердца (иногда ее небезосновательно называют «инфарктом, растянутым во времени»), атеросклероз и артериальная гипертензия. О каждом из этих заболеваний написаны тысячи больших томов, однако полной ясности пока нет: обнаруживаются все новые и новые данные об их этиологии, патогенезе, клинике. Эти «три источника и три составные части» инфаркта находятся между собой в тесной и сложной взаимосвязи; они чаще всего действуют одновременно и потенцируют друг друга.
Непосредственной причиной острой ишемии и последующего некроза практически всегда оказывается тромбоэмболия – закупорка одного из коронарных сосудов сгустком крови, зацепившимся за атеросклеротическую бляшку, или самой бляшкой при достижении ею значительных размеров и отрыве от сосудистой стенки, или липидным комком (жировая эмболия в 90% случаев обусловлена скелетной травмой, особенно переломами трубчатых костей), или пузырьком воздуха (воздушная эмболия встречается редко). Кроме того, инфаркт миокарда возможен при длительном спазме коронарных артерий и некоторых пороках анатомического строения.
К дополнительным факторам риска относятся: пожилой возраст, экологические вредности, наличие ревматических заболеваний, тяжелых инфекций, сахарного диабета, уже перенесенного инфаркта в анамнезе, эмоциональные и физические перегрузки, особенно внезапные (включая резкий подъем после сна), а также мужской пол. Но главный фактор сердечнососудистого риска отлично известен, скучен и настолько банален, что воспринимается уже почти как норма, а не как грубая патология. Этот фактор состоит из всего того, что мы собираемся «бросить с понедельника», дабы начать «новую здоровую жизнь». Всё собираемся да собираемся, да откладываем до следующего раза.
И зря откладываем, надо заметить, поскольку буквально с каждым месяцем наше курение, ожирение, переедание, злоупотребление, круглосуточное сидение и лежание, наслаждение всякой малосъедобной гадостью, нежелание пройтись пешком, если можно подрулить, – становятся все опасней. Снисходительно посмеиваясь над теми молчаливыми утренними и вечерними тенями в спортивных костюмах, кто «бежит трусцой от инфаркта», мы очертя голову несемся в противоположном направлении.
Симптоматика
Казалось бы, что тут долго говорить: раз инфаркт, значит, сильно болит сердце. Если повезло, – приехали, увезли и откачали до следующего раза; прочитали нудную лекцию о вреде курения, рекомендовали санаторий и сдали напряженно улыбающимся родственникам. А коли не повезло – ну что ж, упал и умер, судьба такая, все под богом…
На самом деле клиника инфаркта миокарда, несмотря на фактически однотипный этиопатогенетический механизм, удивительно разнообразна. И исходы отнюдь не столь однозначны. Даже в критической ситуации сердце так просто не сдается; чувство ответственности за нашу жизнь развито у миокарда неизмеримо лучше, чем наша ответная о нем забота.
И на обыденном уровне, и в специальной литературе постоянно обсуждаются случаи инфарктов, перенесенных «на ногах» и диагностированных ретроспективно, иногда через много лет, на случайной ЭКГ. Такое действительно случается, и нередко: согласно некоторым публикациям, до 35-40% инфарктов миокарда в остром периоде остаются неидентифицированными, и именно наличие омертвевшего, зарубцевавшегося и не функционирующего участка резко повышает риск повторного инфаркта, теперь уже «большого» и, увы, с большой вероятностью фатального. Изредка встречаются безболевые формы, несколько чаще – атипичные. В этом случае инфарктом имитируется клиника астматического приступа, желудочно-кишечных заболеваний (с тошной, рвотой, абдоминальным болевым синдромом и пр.), внезапного психического расстройства (с галлюцинациями и психомоторным возбуждением), острого нарушения мозгового кровообращения и т.д.
Однако опытные «сердечники» и их близкие хорошо знают, на что обратить внимание. Классическая схема развития инфаркта включает следующее:
- резкая загрудинная боль, чаще слева, не купируемая нитроглицерином и не отпускающая в течение получаса и более (важно, что Скорая должна быть вызвана значительно раньше, уже через 5-7 мин после того, как станет очевидным отсутствие эффекта!);
- бледность кожных покровов, потливость, тотальная слабость, головокружение;
- острая нехватка воздуха;
- аномальный (учащенный или редкий) пульс;
- мучительный апродуктивный кашель;
- ажитация (тревога), панический страх смерти;
- полуобморочное или обморочное состояние.
Следует еще раз повторить, что этот общий сценарий очень вариативен. Например, симптоматика может сравнительно плавно манифестировать и затем скачкообразно усугубляться по мере отмирания новых участков миокарда. При обширном многоочаговом инфаркте вероятен т.н. кардиогенный шок, исход которого летален в 90-95% случаев. А иногда не успевает появиться ни симптоматика, ни ее вариации: у абсолютно здорового, как казалось ему и окружающим, человека инфаркт может манифестировать первой и последней остановкой сердца.
Следует знать и помнить, что даже при более благоприятном развитии острая ишемия оставляет очень незначительный запас времени на то, чтобы сделать ее транзиторной: через 20-30 минут изменения в тканях уже необратимы. Кроме того, даже если сам инфаркт пережит более или менее удачно, его последствия и осложнения могут оказаться значительно тяжелее: тромбозы, инсульты, постинфарктный синдром, инвалидизирующая ХСС (хроническая сердечная недостаточность), госпитальная пневмония и мн.др., не говоря уже о серьезных тревожно-депрессивных и невротических (кардиофобических, ипохондрических и т.п.) расстройствах.
Диагностика
Врачебно-фельдшерский состав служб неотложной помощи видит инфаркты, к сожалению, часто. Протокол диагностики, в том числе дифференциальной, хорошо отработан и позволяет свести вероятность ошибки практически к нулю. Столь же быстро и четко осуществляется госпитализация больного. Диагностическим стандартом остается электрокардиограмма, а также ЭхоКГ, биохимический анализ крови, а в более спокойном отдаленном периоде – коронарография, сцинтиграфия и т.п
Лечение
В свою очередь, протоколы реанимации, купирования острой симптоматики и дальнейшего ведения больных с инфарктом миокарда тщательно разработаны, подробно прописаны (с целью предусмотреть все мыслимые и немыслимые варианты развития ситуации) и подтверждены мировой кардиологической практикой. Тем не менее, они продолжают постоянно совершенствоваться и уточняться: любой инфаркт – это всегда опасно для жизни и непредсказуемо на всех последующих этапах.
Первоочередной задачей является, конечно, восстановление коронарного кровообращения и ритмичной сердечной деятельности. С этой целью проводится интенсивная тромболитическая терапия, по показаниям – дефибриляция, экстренное кардиохирургическое вмешательство (аортокоронарное шунтирование, ангиопластика, принудительное аортальное наполнение и т.д.). К задачам первой очереди относится также купирование интенсивного болевого синдрома и дыхательной недостаточности, а также нормализация АД и стабилизация психического статуса. В дальнейшем назначают антиагреганты, антикоагулянты, тромболитики, бета-адреноблокаторы, однако эти схемы очень индивидуальны и специальны (на всякий случай уточним, что речь о каком бы то ни было самолечении не идет вообще).
Для иллюстрации всех сложностей острого, непосредственно постинфарктного и реабилитационного периодов в англоязычной литературе часто употребляется оборот «the golden hour» – досл. «золотой час». Имеется в виду своеобразная ступенчатая тенденция в статистике летальности: критическими являются первый час, а затем, если больной его пережил, – первые сутки, первая неделя, месяц и год.
По этому поводу заметим, что в кардиологических отделениях, да и за их пределами, упорно бытуют рассказы о чудесных исцелениях. Дескать, сам рассказчик (или сосед по палате, «один знакомый» и т.д.) сразу после инфаркта отпихнул санитаров, подмигнул медсестрам, пружинисто и бодро вскочил на ноги, выкурил полпачки сигарет, выпил с врачом бутылочку коньяку, – эта сюжетная линия почему-то особенно любима народными сказителями, – да и поехал домой (варианты: пошел пешком из Петербурга в Москву; четырнадцать раз отжал штангу; побежал играть в футбол в больничном дворе; съел тазик плова, и т.п.).
Но не будем слишком строги; возможно, это одна из форм стихийной коллективной психологической защиты, и в этом качестве басни действительно могут быть полезны (не случайно существует такое психотерапевтическое направление, как сказкотерапия).
В действительности же 60-70% больных не удается довезти до медучреждения. При грамотном и квалифицированном оказании неотложной помощи – уже в стационаре умирает каждый пятый. Из пожилых людей, перенесших острый период инфаркта, каждый четвертый умирает в течение первого месяца. Примерно каждый десятый уже спасенный, казалось бы, пациент умирает от повторного инфаркта в течение первого года.
Эта статистика чудовищна. И какие здесь, спрашивается, могут быть сигареты с футболом, когда нужно ловить буквально каждое слово врача и думать лишь о том, чтобы не нарушить предписанный режим – сначала строго постельный, затем очень осторожный в пределах палаты, затем щадящий госпитальный, а затем – особый, индивидуально-расписанный, реабилитационно-профилактический на всю, как говорится, оставшуюся жизнь. Чтобы длилась она как можно дольше.
Увы, радостное предвкушение и нетерпеливое ожидание выписки зачастую отвлекает, не давая внимательно выслушать, запомнить, а лучше всего – в деталях записать все, что скажет кардиолог стационара, а затем и тот врач, кто будет наблюдать и сопровождать в дальнейшем. Однако повторим: знать и как можно четче понимать происходящее должен и сам больной, и ближайшее его окружение. Невнимательности инфаркт не прощает.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Инфаркт миокарда: причины появления, симптомы, диагностика и способы лечения.
Определение
Инфаркт миокарда (ИМ) – это омертвление участка сердечной мышцы вследствие недостаточного ее кровоснабжения с развитием характерной клинической картины.
Причины появления инфаркта миокарда
Сердце – полый мышечный орган, имеющий форму конуса. Стенки сердца состоят из трех слоев. Внутренний слой – эндокард – выстилает полости сердца изнутри, и его выросты образуют клапаны сердца. Средний слой – миокард – состоит из сердечной мышечной ткани. Наружный слой – перикард. Сердце человека имеет четыре камеры: два предсердия и два желудочка. В правое предсердие поступает кровь из тканей самого сердца и всех частей тела (по верхней и нижней полым венам). В левое предсердие впадают четыре легочные вены, несущие артериальную кровь из легких. Из правого желудочка выходит легочный ствол, по которому венозная кровь поступает в легкие. Из левого желудочка выходит аорта, несущая артериальную кровь в сосуды большого круга кровообращения. Кислород к миокарду сердца доставляется по коронарным артериям.
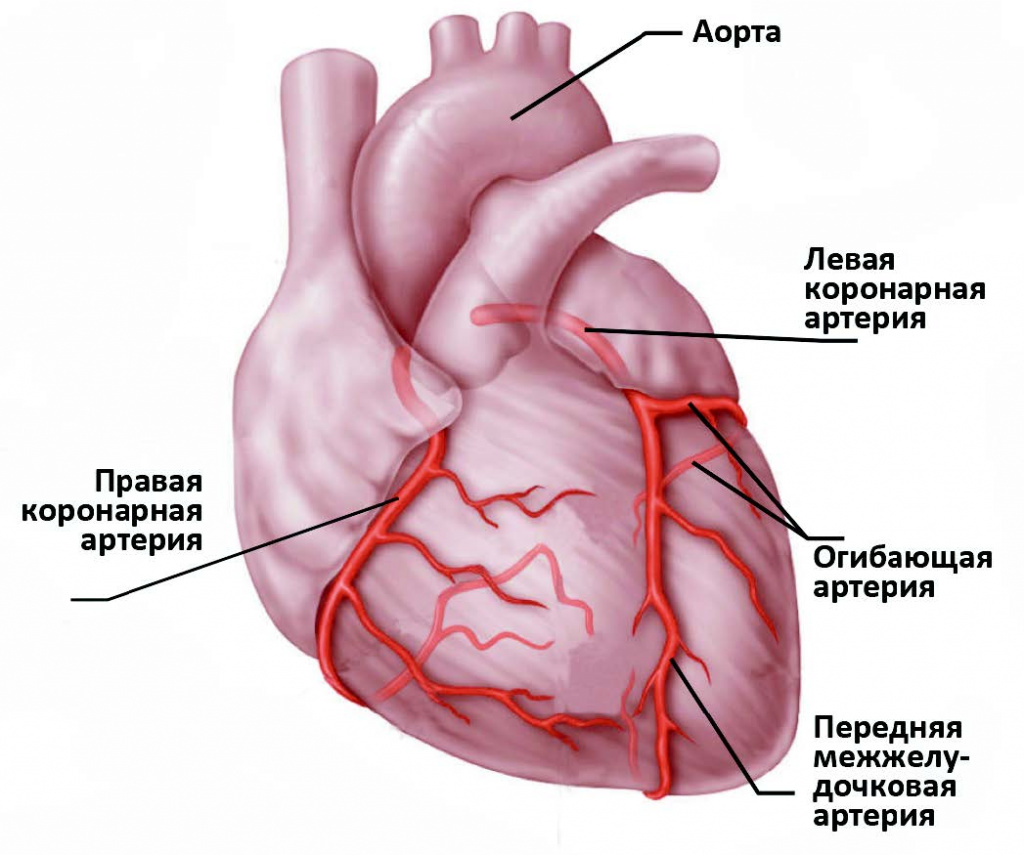
Сердце очень чувствительно к недостатку кровоснабжения (дефициту кислорода). В случае закупорки крупной коронарной артерии и при отсутствии эффективного альтернативного кровообращения по другим сосудам уже через 30 минут в пораженном участке начинается гибель кардиомиоцитов (мышечных клеток сердца).
Нарушение кровообращения вследствие атеросклеротического поражения коронарных артерий в 97-98% случаев имеет основное значение в возникновении инфаркта миокарда.
Атеросклерозом может поражаться как одна коронарная артерия, так и все три. Степень и протяженность сужения артерии могут быть различными. При повышении артериального давления склерозированный внутренний слой сосуда (эндотелий) легко повреждается, кровь проникает внутрь бляшки, активируется процесс свертывания крови и формируется тромб, который может частично или полностью закупорить сосуд.
Где может формироваться тромб:
- на месте разрыва уязвимой (нестабильной) атеросклеротической бляшки;
- на дефекте (эрозии) эндотелия коронарной артерии, не обязательно локализованном на поверхности атеросклеротической бляшки;
- в месте гемодинамически незначимого сужения коронарной артерии.
Развивающийся некроз миокарда может быть различных размеров, а некроз, проходящий через все слои сердца (трансмуральный) может стать причиной разрыва миокарда.
Образование очагов некроза в миокарде сопровождается изменением размера, формы и толщины стенки сердца, а сохранившийся миокард испытывает повышенную нагрузку и подвергается гипертрофии с увеличением объема и массы.
Такие сопутствующие состояния как: анемия, воспаление, инфекция, лихорадка, метаболические или эндокринные расстройства (в частности, гипертиреоз) могут спровоцировать или утяжелить ишемию миокарда.
К факторам риска развития инфаркта миокарда относятся:
- гиперлипидемия (нарушение нормального соотношения липидов крови);
- курение,
- сахарный диабет,
- артериальная гипертензия,
- абдоминальное ожирение,
- психосоциальные причины (стресс, депрессия и т.д.),
- низкая физическая активность,
- несбалансированное питание и потребление алкоголя.
Классификация инфаркта миокарда
I. Острый инфаркт миокарда.
- Острый трансмуральный инфаркт передней стенки миокарда.
- Острый трансмуральный инфаркт нижней стенки миокарда.
- Острый трансмуральный инфаркт миокарда других уточненных локализаций.
- Острый трансмуральный инфаркт миокарда неуточненной локализации.
- Острый инфаркт миокарда неуточненный.
- Повторный инфаркт передней стенки миокарда.
- Повторный инфаркт нижней стенки миокарда.
- Повторный инфаркт миокарда другой уточненной локализации.
- Повторный инфаркт миокарда неуточненной локализации.
- Гемоперикард.
- Дефект межпредсердной перегородки.
- Дефект межжелудочковой перегородки.
- Разрыв сердечной стенки без гемоперикарда.
- Разрыв сухожильной хорды.
- Разрыв сосочковой мышцы.
- Тромбоз предсердия, ушка предсердия и желудочка сердца.
- Другие текущие осложнения острого инфаркта миокарда.
- Коронарный тромбоз, не приводящий к инфаркту миокарда.
- Синдром Дресслера - постинфарктный склероз.
- Другие формы острой ишемической болезни сердца.
- Острая ишемическая болезнь сердца неуточненная.
Симптомы инфаркта миокарда
При инфаркте миокарда в результате нарушения кровообращения в пораженном участке сердца накапливаются продукты обмена, которые раздражают рецепторы миокарда и коронарных сосудов, что проявляется острой болью. Болевой приступ приводит к выбросу адреналина и норадреналина корой надпочечников.
Боль при типичном течении инфаркта миокарда является основным его признаком. Она возникает за грудиной, иногда может отдавать в левую руку, левое плечо, горло, нижнюю челюсть, в подложечную область.
По интенсивности и длительности такая боль в значительной степени превосходит обычный приступ стенокардии. Боль не снимается приемом нитроглицерина. Длительность болевого синдрома может быть различной - от 1 часа до нескольких суток. Иногда инфаркт миокарда сопровождается резкой слабостью, головокружением, головной болью, рвотой, потерей сознания. Больной выглядит бледным, губы синеют, наблюдается потливость.
В первые сутки развития инфаркта миокарда может регистрироваться тахикардия (учащенное сердцебиение), нарушение ритма, повышение температуры до 37-38℃.
Выделяют следующие клинические варианты:
- астматический - протекает как приступ бронхиальной астмы (присутствуют одышка, затрудненное дыхание, чувство нехватки воздуха);
- гастралгический – характеризуется болями в области желудка с распространением в загрудинное пространство, может быть отрыжка, икота, тошнота, многократная рвота, вздутие живота;
- аритмический – возникают нарушения ритма сердца, угрожающие жизни;
- церебральная – характеризуется нарушением мозгового кровообращения (наблюдаются тошнота, головокружение, нарушение сознания с развитием обморока);
- бессимптомный – инфаркт миокарда без типичного болевого приступа. В связи с несоблюдением постельного режима и отсутствием должного лечения протекает неблагоприятно.
Существуют четкие критерии диагностики инфаркта миокарда:
- клиническая картина инфаркта миокарда;
- картина инфаркта миокарда по данным ЭКГ;
- наличие новых участков миокарда со сниженным кровообращением или нарушение сократимости миокарда по данным инструментальных исследований;
- выявление тромбоза коронарных артерий по данным ангиографии.
-
определение уровня биохимических маркеров повреждения кардиомиоцитов в крови;
Синонимы: Тн I вч; сердечный Тн I вч; сТн I вч. Tn I hs; cardiac-specific troponin I, high sensitivity; cTn I hs. Краткая характеристика определяемого вещества (Тропонин) Тропонины – небольшие белки, включенные в процесс регуляции мышечного сокращения. Два вида тропонинов, cTn-I и cTn-T, .
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Инфаркт миокарда: причины появления, симптомы, диагностика и способы лечения.
Определение
Инфаркт миокарда (ИМ) – это омертвление участка сердечной мышцы вследствие недостаточного ее кровоснабжения с развитием характерной клинической картины.
Причины появления инфаркта миокарда
Сердце – полый мышечный орган, имеющий форму конуса. Стенки сердца состоят из трех слоев. Внутренний слой – эндокард – выстилает полости сердца изнутри, и его выросты образуют клапаны сердца. Средний слой – миокард – состоит из сердечной мышечной ткани. Наружный слой – перикард. Сердце человека имеет четыре камеры: два предсердия и два желудочка. В правое предсердие поступает кровь из тканей самого сердца и всех частей тела (по верхней и нижней полым венам). В левое предсердие впадают четыре легочные вены, несущие артериальную кровь из легких. Из правого желудочка выходит легочный ствол, по которому венозная кровь поступает в легкие. Из левого желудочка выходит аорта, несущая артериальную кровь в сосуды большого круга кровообращения. Кислород к миокарду сердца доставляется по коронарным артериям.

Сердце очень чувствительно к недостатку кровоснабжения (дефициту кислорода). В случае закупорки крупной коронарной артерии и при отсутствии эффективного альтернативного кровообращения по другим сосудам уже через 30 минут в пораженном участке начинается гибель кардиомиоцитов (мышечных клеток сердца).
Нарушение кровообращения вследствие атеросклеротического поражения коронарных артерий в 97-98% случаев имеет основное значение в возникновении инфаркта миокарда.
Атеросклерозом может поражаться как одна коронарная артерия, так и все три. Степень и протяженность сужения артерии могут быть различными. При повышении артериального давления склерозированный внутренний слой сосуда (эндотелий) легко повреждается, кровь проникает внутрь бляшки, активируется процесс свертывания крови и формируется тромб, который может частично или полностью закупорить сосуд.
Где может формироваться тромб:
- на месте разрыва уязвимой (нестабильной) атеросклеротической бляшки;
- на дефекте (эрозии) эндотелия коронарной артерии, не обязательно локализованном на поверхности атеросклеротической бляшки;
- в месте гемодинамически незначимого сужения коронарной артерии.
Развивающийся некроз миокарда может быть различных размеров, а некроз, проходящий через все слои сердца (трансмуральный) может стать причиной разрыва миокарда.
Образование очагов некроза в миокарде сопровождается изменением размера, формы и толщины стенки сердца, а сохранившийся миокард испытывает повышенную нагрузку и подвергается гипертрофии с увеличением объема и массы.
Такие сопутствующие состояния как: анемия, воспаление, инфекция, лихорадка, метаболические или эндокринные расстройства (в частности, гипертиреоз) могут спровоцировать или утяжелить ишемию миокарда.
К факторам риска развития инфаркта миокарда относятся:
- гиперлипидемия (нарушение нормального соотношения липидов крови);
- курение,
- сахарный диабет,
- артериальная гипертензия,
- абдоминальное ожирение,
- психосоциальные причины (стресс, депрессия и т.д.),
- низкая физическая активность,
- несбалансированное питание и потребление алкоголя.
Классификация инфаркта миокарда
I. Острый инфаркт миокарда.
- Острый трансмуральный инфаркт передней стенки миокарда.
- Острый трансмуральный инфаркт нижней стенки миокарда.
- Острый трансмуральный инфаркт миокарда других уточненных локализаций.
- Острый трансмуральный инфаркт миокарда неуточненной локализации.
- Острый инфаркт миокарда неуточненный.
- Повторный инфаркт передней стенки миокарда.
- Повторный инфаркт нижней стенки миокарда.
- Повторный инфаркт миокарда другой уточненной локализации.
- Повторный инфаркт миокарда неуточненной локализации.
- Гемоперикард.
- Дефект межпредсердной перегородки.
- Дефект межжелудочковой перегородки.
- Разрыв сердечной стенки без гемоперикарда.
- Разрыв сухожильной хорды.
- Разрыв сосочковой мышцы.
- Тромбоз предсердия, ушка предсердия и желудочка сердца.
- Другие текущие осложнения острого инфаркта миокарда.
- Коронарный тромбоз, не приводящий к инфаркту миокарда.
- Синдром Дресслера - постинфарктный склероз.
- Другие формы острой ишемической болезни сердца.
- Острая ишемическая болезнь сердца неуточненная.
Симптомы инфаркта миокарда
При инфаркте миокарда в результате нарушения кровообращения в пораженном участке сердца накапливаются продукты обмена, которые раздражают рецепторы миокарда и коронарных сосудов, что проявляется острой болью. Болевой приступ приводит к выбросу адреналина и норадреналина корой надпочечников.
Боль при типичном течении инфаркта миокарда является основным его признаком. Она возникает за грудиной, иногда может отдавать в левую руку, левое плечо, горло, нижнюю челюсть, в подложечную область.
По интенсивности и длительности такая боль в значительной степени превосходит обычный приступ стенокардии. Боль не снимается приемом нитроглицерина. Длительность болевого синдрома может быть различной - от 1 часа до нескольких суток. Иногда инфаркт миокарда сопровождается резкой слабостью, головокружением, головной болью, рвотой, потерей сознания. Больной выглядит бледным, губы синеют, наблюдается потливость.
В первые сутки развития инфаркта миокарда может регистрироваться тахикардия (учащенное сердцебиение), нарушение ритма, повышение температуры до 37-38℃.
Выделяют следующие клинические варианты:
- астматический - протекает как приступ бронхиальной астмы (присутствуют одышка, затрудненное дыхание, чувство нехватки воздуха);
- гастралгический – характеризуется болями в области желудка с распространением в загрудинное пространство, может быть отрыжка, икота, тошнота, многократная рвота, вздутие живота;
- аритмический – возникают нарушения ритма сердца, угрожающие жизни;
- церебральная – характеризуется нарушением мозгового кровообращения (наблюдаются тошнота, головокружение, нарушение сознания с развитием обморока);
- бессимптомный – инфаркт миокарда без типичного болевого приступа. В связи с несоблюдением постельного режима и отсутствием должного лечения протекает неблагоприятно.
Существуют четкие критерии диагностики инфаркта миокарда:
- клиническая картина инфаркта миокарда;
- картина инфаркта миокарда по данным ЭКГ;
- наличие новых участков миокарда со сниженным кровообращением или нарушение сократимости миокарда по данным инструментальных исследований;
- выявление тромбоза коронарных артерий по данным ангиографии.
-
определение уровня биохимических маркеров повреждения кардиомиоцитов в крови;
Синонимы: Тн I вч; сердечный Тн I вч; сТн I вч. Tn I hs; cardiac-specific troponin I, high sensitivity; cTn I hs. Краткая характеристика определяемого вещества (Тропонин) Тропонины – небольшие белки, включенные в процесс регуляции мышечного сокращения. Два вида тропонинов, cTn-I и cTn-T, .
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ишемическая болезнь сердца (ИБС): причины появления, симптомы, диагностика и способы лечения.
Определение
Ишемическая болезнь сердца (ИБС) – острое (преходящее) или хроническое (стабильное) поражение сердечной мышцы (миокарда), вызванное уменьшением или прекращением кровотока по коронарным артериям.
Причины появления ишемической болезни сердца
Ишемия миокарда возникает, когда потребность миокарда в кислороде превышает возможности его доставки с кровотоком по коронарным артериям. В норме у коронарных артерий существует резерв для расширения, обеспечивающий пятикратное увеличение коронарного кровотока, и, как следствие, доставки кислорода к сердечной мышце. Несоответствие между доставкой кислорода и потребностью мышцы может возникать под действием разнообразных факторов.
В 95% случаев причиной развития ишемической болезни сердца становится снижение его кровоснабжения (недостаточное поступление кислорода) по коронарным артериям вследствие атеросклеротического сужения просвета сосуда.
Течение болезни определяется наличием и дальнейшим ростом атеросклеротической бляшки, которая может перекрывать сосуд полностью или частично. При повышении артериального давления склерозированный эндотелий сосуда легко повреждается, кровь проникает внутрь бляшки, активируется процесс свертывания крови и формируется тромб, который может частично или полностью закупорить сосуд.
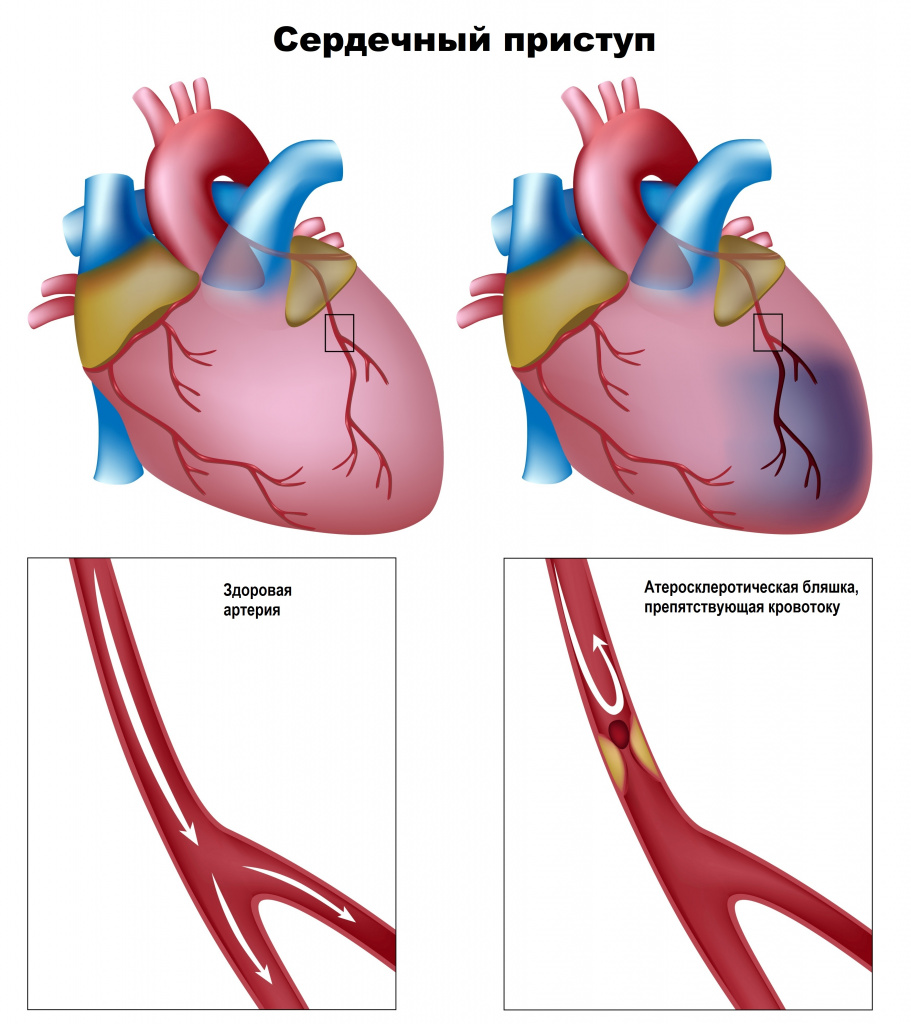
Немалую роль в развитии ИБС играют нарушения движения крови по сосудам и изменения реологических свойств крови (способности крови к текучести).
Образование тромба, особенно на фоне спазма сосуда, может привести к полной или частичной его закупорке.
В 5% случаев причиной ИБС становятся врожденные аномалии отхождения коронарных артерий, синдромы Марфана и Элерса–Данло с расслоением корня аорты, коронарные васкулиты при системных заболеваниях соединительной ткани, болезнь Кавасаки и синдром Гурлер, инфекционный эндокардит, передозировка сосудосуживающих препаратов и некоторых наркотических средств, сифилитический мезаортит и другие состояния.
Выделяют факторы, провоцирующие развитие ишемической болезни сердца, на которые можно повлиять: дислипопротеидемия (нарушение нормального соотношения липидов крови); артериальная гипертония; сахарный диабет; курение; низкая физическая активность; ожирение; стресс. А также те факторы риска развития ИБС, которые невозможно изменить: мужской пол, возраст, отягощенный семейный анамнез по сердечно-сосудистым заболеваниям (инфаркт миокарда или ишемический инсульт у ближайших родственников: у женщин - до 65 лет, у мужчин - до 55 лет).
Классификация ИБС
I. Острый инфаркт миокарда (ИМ).
- По стадии заболевания:
- развивающийся – от 0 до 6 часов;
- острый – от 6 часов до 7 суток;
- заживающий (рубцующийся) – от 7 до 28 суток;
- заживший – начиная с 29-х суток.
- По глубине поражения:
- трансмуральный ИМ (некроз всей толщи сердечной мышцы);
- Q-образующий (на ЭКГ появляется зубец Q);
- не Q-образующий.
- По локализации:
- передний;
- нижний;
- инфаркт миокарда других уточненных локализаций;
- инфаркт миокарда неуточненной локализации.
- По наличию или отсутствию стойкого подъема сегмента ST на ЭКГ:
- инфаркт миокарда с подъемом сегмента ST на ЭКГ;
- инфаркт миокарда без подъема сегмента ST на ЭКГ.
- Впервые возникшая стенокардия.
- Прогрессирующая стенокардия.
- Вариантная стенокардия (стенокардия Принцметала).
- Стенокардия напряжения I-IV ФК (функциональный класс).
- Перенесенный в прошлом инфаркт миокарда.
- высокое кровяное давление;
- высокий уровень холестерина;
- диабет;
- избыточная масса тела;
- курение;
- гиподинамия (малоподвижный образ жизни)
- формирование зубца Q указывает на формирование зоны некроза;
- интервал ST становится дугообразным, указывает на зону повреждения;
- отрицательный Т указывает на зону ишемии.
- догоспитальный;
- период лечения в палате интенсивной терапии;
- лечение в кардиологическом отделении;
- лечение в кардиологическом санатории;
- лечение в условиях поликлиники.
- таблетку или капсулу нитроглицерина кладут под язык, но не проглатывают (лекарство рассасывается за 1 минуту и вызывает обезболивающий эффект);
- 2-4 капли раствора нитроглицерина наносят на небольшой кусочек сахара и держат во рту под языком, не проглатывая, до полного рассасывания;
- Восстановление после коронавирусной инфекции
- Восстановление
- Лечение
- Отдых
- Кардиодиагностика
- Кардиодиагностика выходного дня
- Кардиопрофилактика
- Пакетные туры
- Щитовидная железа
- Сахарный диабет
- Избыточная масса тела
- Здоровые сосуды
- Здоровые суставы
- Здоровая печень
Наиболее распространенной формой ИБС является стенокардия напряжения, при которой самой частой жалобой пациентов является сжимающая или давящая боль в груди. Боль может отдавать в левую руку, спину или шею, нижнюю челюсть, реже - в область под мечевидным отростком, и длиться от 2 до 5 и даже 20 минут. Она возникает во время физических нагрузок или выраженного психоэмоционального стресса. После прекращения физической нагрузки или через 1–3 минуты после приема нитроглицерина боль быстро исчезает.
При прогрессировании заболевания наступает момент, когда для приступа стенокардии достаточно даже минимальной нагрузки, и наконец, приступы начинают возникать в покое. У некоторых пациентов болевой приступ может развиться в положении лежа из-за увеличенного притока крови к сердцу.
Необходимо учитывать, что боль, возникающая при других заболеваниях (невралгии, гастралгии, холецистите и др.) может провоцировать и усиливать имеющуюся стенокардию.
При нарушении кровообращения сердечной мышцы с развитием очага некроза (омертвения ткани) возникает инфаркт миокарда. Инфаркт (от лат. infarcire - начинять, набивать) — омертвление тканей органа вследствие острого недостатка кровоснабжения.
Боль при инфаркте миокарда по интенсивности и продолжительности в значительной степени превосходит обычный приступ стенокардии.
Боль не снимается нитроглицерином и ее продолжительность может быть различной - от 1 часа до нескольких суток. Иногда инфаркт миокарда сопровождается слабостью, головокружением, головной болью, рвотой, обмороком, потерей сознания. Больной выглядит бледным, губы синие, наблюдается потливость.
Диагностика ишемической болезни сердца
Диагноз «ишемическая болезнь сердца» устанавливается по совокупности жалоб, сведений о течении болезни, данных лабораторных и инструментальных методов обследования.
У всех пациентов с подозрением на ИБС уточняются следующие вопросы:
-
клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.

В 95% инфаркт миокарда — это осложнение атеросклероза коронарных артерий, в развитии которого играют роль факторы риска ишемической болезни сердца.
Ознакомиться с медицинской программой «Лечение» для больных ишемической болезнью можно здесь
Факторы риска, которые можно изменить:
Значительно реже причиной инфаркта может стать спазм коронарных артерий без признака атеросклероза, еще реже — воспалительные изменения в коронарных сосудах ревматической этиологии, системные сосудистые поражения.
Наиболее часто инфаркт миокарда случается у людей в возрасте 40-70 лет. Преобладающий пол — мужчины (болеют инфарктом миокарда в 5 раз чаще чем женщины).
Симптомы инфаркта миокарда
Обычно инфаркт миокарда развивается на фоне обострения ишемической болезни сердца. В большинстве случаев ему предшествуют усиление и учащение приступов стенокардии, ослабление эффекта от приема нитроглицерина. В редких случаях ухудшение коронарного кровообращение, предшествующее развитию инфаркта, протекает без симптомов и может быть не замечено больным, окружающими и даже медицинскими работниками.
Приступ боли
Продолжительная (более 15-20 минут) боль за грудиной с иррадиацией в левое (иногда в правое) плечо, предплечье, лопатку, шею, нижнюю челюсть, надчревную область.
Изменения на ЭКГ.
ЭКГ — это основной метод в диагностике инфаркта миокарда:
Нормальная ЭКГ не исключает наличия инфаркта миокарда
Отсутствие эффекта от приема нитроглицерина
Повторный, многократный прием нитроглицерина при инфаркте миокарда боль не снимает.
Скудные физикальные изменения
Возможно снижение артериального давления. Могут определяться набухание шейных вен и повышение ЦВД. У больного наблюдается бледность кожных покровов и похолодание конечностей.
Тоны сердца приглушены или глухие (особенно 1-й тон).
Другие симптомы инфаркта миокарда — повышение температуры, лейкоцитоз, биохимические сдвиги в крови — возникают на 2-3 день болезни и не могут служить для ранней диагностики.
Атипичное течение начала инфаркта миокарда (6-30% больных)
Астматический вариант отмечается у 10-20% больных (преимущественно с повторным инфарктом миокарда, с постинфарктным кардиосклерозом). Больных беспокоит удушье. Начинается инфаркт с приступа сердечной астмы и далее — отека легких, при отсутствии или незначительной боли в области сердца.
Абдоминальный вариант имеет место в 1-5% случаев инфаркта миокарда.
Боли локализуются в надчревной области, симулируют острую хирургическую патологию (острый панкреатит, острый холецистит). Часто имеют место диспептические расстройства — икота, рвота, понос.
Аритмический вариант. Для него характерно появление нарушений ритма желудочковой или суправентрикулярной тахикардии. Боль может отсутствовать
Цереброваскулярный вариант. Развитие инфаркта миокарда приводит к ишемии головного мозга, что выражается спутанностью сознания, расстройствами речи. В основе церебральной симптоматики лежат нарушения мозгового кровообращения вследствие уменьшения сердечного выброса и спазма сосудов мозга.
Немой (малосимптомный) вариант составляет до 10-20% случаев. У больного случайно обнаруживаются изменения ЭКГ, характерные для различных стадий инфаркта миокарда.
При подозрении на инфаркт миокарда следует незамедлительно вызвать бригаду «скорой» помощи.
Лечение инфаркта миокарда
Оказание помощи при остром инфаркте миокарда — это задача специализированных бригад «скорой» помощи и медицинского персонала кардиологических отделений.
В лечении инфаркта миокарда выделяют несколько этапов:
Доврачебная помощь
В домашних условиях до приезда скорой помощи больному необходим физический и эмоциональный покой;
следует обеспечить доступ свежего воздуха;
для снятия болевого синдрома следует принять нитроглицерин (по 0,4-0,5 мг через каждые 3-5 минут, максимально — до 3 раз).
Как принимать нитроглицерин:
При плохой переносимости нитроглицерина показаны капли Вотчала. В их состав входят нитроглицерин, ментол, настойка ландыша, красавки. Э такой форме нитроглицерин лучше переносится больным. Принимают по 10-12 капель на прием.
Для уменьшения тромбообразования рекомендуется разжевать аспирин (ацетилсалициловая кислота) в дозе 0,2-0,3 г.
Внимание! В случае подозрения на острый инфаркт миокарда спазмолитики не применяются. Это относится к таким препаратам, как папаверин, но-шпа, платифиллин.
Продолжительность стационарного лечения и реабилитация неосложненного инфаркта миокарда составляют в среднем три недели.
После перевода пациента, перенесшего инфаркт миокарда в санаторий, продолжается его реабилитация, направленная на восстановление физической работоспособности, психологической реадаптации, дальнейшей жизни и трудовой деятельности.
В кардиологическом санаторном центре «Переделкино» разработана и успешно применяется медицинская программа «Восстановление». Эта программа показана больным после инфаркта и операции по реваскуляризации миокарда. Подробнее с программой «Восстановление» Вы можете ознакомиться здесь
С окончанием лечения больного в кардиологическом санатории наступает поликлинический этап реабилитации.
Территория санатория с волшебной природой, в котором растут многовековые деревья, чистый воздух и тишина.

Информация по приказу 956Н
Сведения о регистрации
Сведения об учредителях
Руководство
Режим работы
График приема граждан руководителем и уполномоченными лицами
Адреса и контакты органов в сфере охраны здоровья
Информация о правах и обязанностях граждан в сфере охраны здоровья
Программа госгарантий
Правила оказания платных услуг
Медицинский персонал
График работы и часы приема медработников
Перечень ЖНВЛП
Перечень ЛП, назначаемых по решению комиссии
Лицензия
Приказы
Тарифы
Политика конфиденциальности
1. Общие положения
Настоящая политика обработки персональных данных составлена в соответствии с требованиями Федерального закона от 27.07.2006. №152-ФЗ «О персональных данных» и определяет порядок обработки персональных данных и меры по обеспечению безопасности персональных данных ООО КСЦ «Переделкино» (далее – Оператор).
Оператор ставит своей важнейшей целью и условием осуществления своей деятельности соблюдение прав и свобод человека и гражданина при обработке его персональных данных, в том числе защиты прав на неприкосновенность частной жизни, личную и семейную тайну.
2. Основные понятия, используемые в Политике
3. Оператор может обрабатывать следующие персональные данные Пользователя
Фамилия, имя, отчество;
Электронный адрес;
Номера телефонов;
Также на сайте происходит сбор и обработка обезличенных данных о посетителях (в т.ч. файлов «cookie») с помощью сервисов интернет-статистики (Яндекс Метрика и Гугл Аналитика и других).
Вышеперечисленные данные далее по тексту Политики объединены общим понятием Персональные данные.
4. Цели обработки персональных данных
Цель обработки персональных данных Пользователя — информирование Пользователя посредством отправки электронных писем; предоставление услуг.
Обезличенные данные Пользователей, собираемые с помощью сервисов интернет-статистики, служат для сбора информации о действиях Пользователей на сайте, улучшения качества сайта и его содержания.
5. Правовые основания обработки персональных данных
Оператор обрабатывает обезличенные данные о Пользователе в случае, если это разрешено в настройках браузера Пользователя (включено сохранение файлов «cookie» и использование технологии JavaScript).
6. Порядок сбора, хранения, передачи и других видов обработки персональных данных
Безопасность персональных данных, которые обрабатываются Оператором, обеспечивается путем реализации правовых, организационных и технических мер, необходимых для выполнения в полном объеме требований действующего законодательства в области защиты персональных данных.
Оператор обеспечивает сохранность персональных данных и принимает все возможные меры, исключающие доступ к персональным данным неуполномоченных лиц.
Персональные данные Пользователя никогда, ни при каких условиях не будут переданы третьим лицам, за исключением случаев, связанных с исполнением действующего законодательства.
Срок обработки персональных данных является неограниченным. Пользователь может в любой момент отозвать свое согласие на обработку персональных данных, направив Оператору уведомле
7. Трансграничная передача персональных данных
Оператор до начала осуществления трансграничной передачи персональных данных обязан убедиться в том, что иностранным государством, на территорию которого предполагается осуществлять передачу персональных данных, обеспечивается надежная защита прав субъектов персональных данных.
Трансграничная передача персональных данных на территории иностранных государств, не отвечающих вышеуказанным требованиям, может осуществляться только в случае наличия согласия в письменной форме субъекта персональных данных на трансграничную передачу его персональных данных и/или исполнения договора, стороной которого является субъект персональных данных.
8. Заключительные положения
Читайте также:

