Кожа в заднем проходе при псориазе
Обновлено: 04.05.2024
Pruritus ani — латинский термин, означающий «зуд в анусе», неприятное кожное ощущение, симптомы которого характеризуются зудом различной степени вокруг анального отверстия [1]. Сопутствующие симптомы включают повреждение кожи, мокнутие, мацерацию, лихенификацию и суперинфекцию [2]. Впервые заболевание описано в Древнем Египте, и оно по-прежнему является частой жалобой многих пациентов дерматовенерологов и колоректальных хирургов [3]. Перианальный зуд (ПАЗ) часто является причиной тяжелого дистресса и нарушения сна из-за устойчивого к лечению цикла зуд—расчесы—зуд. Анальный зуд — распространенная проблема преимущественно идиопатической этиологии. Большинство вторичных причин можно разделить на дерматологические, аногенитальные, системные и психогенные. Для постановки точного диагноза важны качественный сбор анамнеза жизни и болезни пациента, осмотр и соответствующие лабораторные анализы. Специальное лечение назначают после выяснения причины, а для пациентов с идиопатическим анальным зудом лечение может осуществляться путем устранения первопричин и раздражителей, соблюдения общих мер по изменению образа жизни и активных мер лечения [4].
ПАЗ определяют как зуд, локализованный в области заднего прохода. ПАЗ встречается у 1–5% взрослого населения [5—8]. Мужчины заболевают чаще женщин, соотношении 4:1. Большинство пациентов относятся к возрастной группе 30–70 лет, особенно это касается возрастной группы 40–60 лет [7, 8].
Этиология и патогенез
Зуд был определен более 340 лет назад немецким врачом Самуэлем Хафенреффером как «неприятное ощущение, которое вызывает желание или рефлекс почесать». Зуд классифицируется как зудящий (кожный зуд —первичные дерматозы), нейропатический (зуд, возникающий в результате нейроанатомической дисфункции, например ущемление нервов), нейрогенный (возникающий в результате нейрохимического действия, например опиоидов) и психогенный [9]. Зуд может протекать в острой или хронической (продолжительностью более 6 нед) формах [10], может быть генерализованным, затрагивая всю кожу, или локализоваться в таких областях, как кожа головы, верхняя часть спины, руки и аногенитальная область. На Международном форуме по изучению зуда (IFSI) была предложена классификация, основанная на клинических признаках [10]. Первая группа (группа I — зуд на первично воспаленной коже) включает пациентов с основным дерматологическим заболеванием, вторая группа (группа II — кожный зуд на преимущественно невоспаленной коже) включает пациентов с системными заболеваниями, беременностью, лекарственным зудом, нейрогенными, невропатическими синдромами и психическими заболеваниями, к третьей группе (группа III — кожный зуд с хроническими вторичными царапинами, такими как узловатая почесуха) относятся пациенты с кожным зудом, вызванным комбинацией причин как первой, так и второй групп. Кроме того, зуд может быть результатом сосуществования нескольких заболеваний неустановленного происхождения.
Ощущение зуда передается неспециализированными свободными нервными окончаниями, расположенными вблизи дермо-эпидермального перехода. Передающие ощущение зуда полимодальные немиелинизированные С-волокна входят в дорсальный рог серого вещества спинного мозга, где синаптическим путем взаимодействуют с вторичными нейронами, передающими сигнал в контралатеральный спиноталамический тракт, и поднимаются к таламусу. Третичные нейроны передают ощущения зуда на уровень сознательного восприятия в коре головного мозга. Передняя поясная извилина и кора островка участвуют в распознавании ощущения зуда на сознательном уровне, в то время как премоторные области коры участвуют в намерении почесать [11].
Важные фармакологические медиаторы ощущения зуда включают гистамин, ацетилхолин, вещество P, пептид, связанный с геном кальцитонина (CGRP), опиоидные пептиды, протеазы, брадикинин, серотонин, фактор активации тромбоцитов, нейротрофины, простагландин E и цитокины [9, 12].
Различают гистамин-индуцированный и гистамин-независимый зуд. Первый вариант индуцируется механическим, термическим, электрическим или химическим раздражением безмиелиновых гистаминчувствительных периферических нервных волокон С-типа. Помимо этого, участие в передаче сигнала ощущения зуда также принимают и негистаминовые нервные волокна, в связи с чем антигистаминные препараты не уменьшают симптомы многих форм зуда. Зуд является одной из форм кожного анализатора, близкой к другим видам кожного чувства, таких как прикосновение или боль. Поэтому пациенты, страдающие от выраженного зуда, часто прибегают к облегчению симптомов путем тяжелых самоповреждений, в результате чего чувство боли замещает невыносимое чувство зуда [13].
Причины ПАЗ можно условно разделить на вторичные и идиопатические, причем от 25 до 75% случаев анального зуда вызвано идиопатическими причинами [3]. Вторичные причины ПАЗ делятся на инфекционные и неинфекционные. Наиболее распространенными аноректальными заболеваниями, связанными с анальным зудом, являются геморрой и анальные трещины. Кожные заболевания в качестве этиологического фактора включают контактный дерматит, красный плоский лишай, псориаз, себорейный дерматит, витилиго, плоскоклеточный рак, болезнь Педжета. Не следует упускать из виду и инфекции, вызванные бактериями и грибками. Лекарства, такие как тетрациклин, колхицин, хинидин, местные анестетики, неомицин, а также системные заболевания (диабет, лимфома, механическая желтуха, дисфункция щитовидной железы, лейкемия, хроническая почечная недостаточность и апластическая анемия) считаются причинными факторами. Некоторые исследования показали, что ПАЗ уменьшился в течение 2 нед после отказа от определенных продуктов, таких как помидоры, шоколад, цитрусовые, специи, кофе (как с кофеином, так и без кофеина), чай, кола, пиво, молоко и другие молочные продукты [15]. Психологические факторы, такие как тревожность, возбуждение и стресс также могут вызывать ПАЗ [16]. К другим причинам ПАЗ относятся недержание кала, чрезмерная влажность перианальной области, использование мыла, чрезмерная гигиена ануса, хроническая диарея и менопауза. Физические причины, такие как восковые ожоги, травмы от бритья и травмы из-за введения инородных тел, фекальные загрязнения, моча и пот, пояснично-крестцовая радикулопатия также могут быть триггерными факторами [17]. Этот обширный и иногда противоречивый список причин свидетельствует, что наше понимание этиологии и патогенеза зуда в области заднего прохода недостаточны.
Механизм возникновения анального зуда в большинстве случаев можно описать как цикл зуд—расчесы—зуд. В коже воспалительные клетки активируют сенсорные нервы, тучные клетки, фибробласты, макрофаги. Все вышеперечисленные клетки высвобождают медиаторы зуда, которые в дальнейшем усиливают воспаление. Сигнал зуда передается в головной мозг, вызывая чесательный рефлекс. Расчесы еще больше повреждают кожный барьер, усиливают воспаление. Т-лимфоциты и эозинофилы мигрируют в кожу, высвобождая медиаторы-пруритогены. В конечном счете происходит сенситизация чувствительных нервных волокон и снижается порог активации. Факторы роста, высвобождающиеся эозинофилами, обусловливают пролиферацию нервных волокон. Эти изменения повышают чувствительность кожи, которая становится еще более уязвимой по отношению к эндо- и экзогенным факторам. Пациентам трудно разорвать этот цикл, что усложняет лечение. Цикл зуд—расчесы—зуд приводит к нарушениям сна, концентрации внимания и процессов восприятия, ограничивая тем самым социальную активность пациентов [13].
Выявлено несколько провоцирующих факторов, которые могут действовать до или во время цикла зуд—расчесы—зуд (рис. 1) [14].

Рис. 1. Порочный круг зуд— расчесы—зуд и триггерные факторы его возникновения [14].
Первичный, или идиопатический, зуд выявляют, когда ни одна конкретная причина зуда не установлена. Самый распространенный фактор, связывающий большинство случаев идиопатического анального зуда — фекальное загрязнение. При дефекации кал и бактериальные ферменты усиливают раздражение, зуд и воспаление. Этот эффект подтвержден положительными кожными пластырями с использованием аутологичных фекалий [18]. Различные факторы питания приводят к изменению pH слизистой оболочки заднего прохода, что также может провоцировать зуд. Пациенты с идиопатическим зудом заднего прохода могут демонстрировать более низкие пороги межсфинктерной релаксации как часть ректально-анального ингибиторного рефлекса [14].
Клинические проявления
Главный симптом ПАЗ — непереносимое желание почесать перианальную область. Этот симптом может возникнуть в любое время, но чаще всего возникает после дефекации, особенно после жидкого стула, и перед сном. Некоторые пациенты также испытывают сильный зуд по ночам. Некоторым пациентам расчесывание может доставлять огромное удовольствие [14]. Пациенты могут отмечать ухудшение симптомов по разным причинам: во время или после дефекации, после вытирания перианальной области туалетной бумагой, без видимой механической причины в течение дня, ночью или в на фоне физической нарузки. [3]. Некоторые пациенты сообщают о стрессе и тревоге как о сопутствующих симптомах, усиливающих ПАЗ. В редких случаях пациенты связывают свои симптомы с потреблением определенной пищи, поэтому следует детально расспросить пациента об употреблении наиболее распространенных пищевых провокаторов болезни [3]. Поочередное исключение каждого из этих продуктов в течение 2 нед может помочь выявить триггерный фактор.
ПАЗ может вызывать заражение Enterobius vermicularis или острицами, особенно у детей. У пациентов женского пола может развиться анальный зуд по гинекологическим причинам. Хотя это бывает редко, у женщин в постменопаузе с признаками атрофического вагинита вместе с приливами из-за гормональных изменений симптомы могут быть нивелированы с помощью заместительной гормональной терапии [1].
Клинические проявления ПАЗ представлены на рис. 2 и 3.

Рис. 2. Клинические проявления перианального зуда у мужчины.

Рис. 3. Клинические проявления перианального зуда у женщины.
Кожные покровы анальной и перианальной зоны имеют общие особенности: во-первых, кожа здесь тоньше, чем на других участках тела; во-вторых, она содержит большое количество желез, особенно апокриновых; в-третьих, зуд локализуется в месте с обычно высокой концентрацией различных бактерий [11].
Диагностика
Пациентам с ПАЗ необходимо тщательное аноректальное обследование. Клинические данные могут быть весьма разнообразными и зависят не только от основной патологии, но и от шагов, предпринимаемых пациентом для облегчения симптомов. При визуальном осмотре может наблюдаться мацерация, эритема, шелушение или лихенификация кожи. Для оценки вторичных причин зуда необходимо также выполнение пальцевого ректального и аноскопического исследования. Больничный центр Вашингтона разделил зуд заднего прохода на 3 клинические стадии в зависимости от состояния кожи. На стадии 0 кожа выглядит нормальной, на 1 стадии кожа эритематозная, воспаленная, на 2 стадии — лихенифицированная, на стадии 3 — лихенифицированная, с эрозиями и изъязвлениями [3]. Поражения кожи при анальном зуде, вызванные пищей, часто имеют симметричную форму [1].
Ряд авторов утверждают, что ПАЗ часто выступал симптомом, связанным с другими патологиями толстой кишки. Таким образом, наличие длительного ПАЗ, не поддающегося медикаментозному лечению, должно насторожить врача о возможности неопластических образований толстой кишки [15].
Следует отметить, что, если потенциальная причина зуда не обнаружена в анамнезе пациента, целесообразно лечить пациента эмпирически и отложить посевы и биопсии на случай безуспешного лечения [3]. Однако, если клинические данные нетипичны и зуд в области заднего прохода не поддавался консервативному лечению в течение 2–3 нед, следует приложить усилия для выявления фоновых заболеваний, которые могли быть упущены из виду. Биопсийное исследование может внести ясность в причину ПАЗ.
Лабораторное обследование может не быть обязательным при первом посещении, но его следует проводить при появлении признаков или симптомов внутренних заболеваний [4]. Необходимо выполнить скрининговые лабораторные тесты, такие как общий анализ крови, тесты функции щитовидной железы, биохимический анализ крови (в частности, определение уровня глюкозы, мочевины, креатинина), тесты функции печени, исследование кала, рентгенографию органов грудной клетки, УЗИ органов брюшной полости и соответствующий возрасту скрининг рака [5, 19]. Диагностический алгоритм ведения пациентов с ПАЗ представлен на рис. 4 [11].

Рис. 4. Диагностический алгоритм ведения пациентов с перианальным зудом [11].
Лечение
Лечение должно быть направлено на выявление основных заболеваний. У большинства пациентов с вторичным ПАЗ наблюдается улучшение после коррекции диеты. Как правило, в норме перианальная кожа должна быть сухой, чистой и иметь низкую кислотность. В частности, пациенты должны быть обучены очищать перианальную область водой после дефекации и избегать излишнего трения. Оптимально полностью отказаться от использования туалетной бумаги и различных влажных салфеток, содержащих посторонние примеси.
Анус следует высушить феном или осторожно промокнуть хлопковыми тампонами [1]. При пользовании биде лучше использовать теплую воду и воду с относительно низким давлением во избежание раздражения перианальной кожи [10]. В отношении одежды рекомендуется избегать нижнего белья, которое не может хорошо впитывать пот, и носить свободное хлопковое белье. Следует рекомендовать купание с синдетом вместо обычного мыла. Подушки сиденья из сетки, лозы или бисера рекомендованы людям, сидящим по несколько часов в день, чтобы уменьшить потоотделение [4]. Следует избегать раздражителей и аллергенов, таких как дезодоранты, духи, антисептики. Кроме того, при запоре или расстройстве дефекации могут помочь соответствующие слабительные средства, а также диета с высоким содержанием клетчатки. Перед сном используются седативные, антигистаминные препараты или трициклические антидепрессанты [4].
В качестве наружной терапии ПАЗ также используется активированная глицирризиновая кислота (АГК). АГК обладает выраженным противозудным свойством, поскольку прерывает цикл зуд—расчесы—зуд, индуцируемый веществом Р и агонистом рецепторов, активируемых протеазами (PAR-2), а также ингибирует синтез лейкотриена B4 (LTB4) в коже [20]. N. Imanishi и соавт. [21] установили, что АГК заметно ингибировала высвобождение гистамина из антиген-стимулированных тучных клеток крыс. Помимо этого, АГК может оказывать противовоспалительное действие посредством снижения синтеза избыточного оксида азота (NO), простагландина Е2 (PGE2), активных радикалов кислорода и подавления экспрессии провоспалительных генов путем ингибирования активности сигнального пути NF-kB и изоформ фосфоинозитид-3-киназы (PI3K) p110δ и p110y [22].
При легкой и средней степени зуда в области анального отверстия можно применять местные мази, такие как 1% мазь гидрокортизона [23]. Однако при улучшении состояния пациента следует прекратить использование топических ГКС и заменить их другими барьерными кремами, такими, например, как оксид цинка. В случаях тяжелого ПАЗ необходимо непродолжительное время использовать сильнодействующие стероиды. До сих пор не установлен четкий критерий продолжительности терапии наружными стероидами. R. Al-Ghnaniem и соавт. [24] сообщили, что применение 1% мази гидрокортизона для лечения ПАЗ привело к улучшению симптомов на 68% по сравнению с группой плацебо. Известно также, что такролимус, местный иммуносупрессор, может помочь в купировании зуда и в предотвращении атрофии кожи [25].
Недавнее исследование показало, что 48 (77,4%) из 62 пациентов констатировали облегчение симптомов зуда после первой инъекции, в то время как 53 (85,5%) человека отметили улучшение после второй инъекции [2].
Клинический случай
Женщина, 34 года, обратилась к специалисту с жалобами на интенсивный зуд в перианальной области с клиническими проявлениями расчесов (рис. 5, а), продолжительность заболевания составляет несколько месяцев, ранее обращалась к другим специалистам без положительного эффекта от проводимого лечения. Рекомендован спрей Эпиген Интим (на основе АКГ) 3 раза в день в течение 10–14 дней, поскольку пациентка уже использовала местные кортикостероиды без стойкого эффекта от лечения. АГК обладает противовоспалительным и регенерирующим свойствами, способствует уменьшению дискомфорта и зуда в перианальной области. Кроме того, рекомендован гель для интимной гигиены Эпиген Интим, который может использоваться в качестве ежедневного ухода у пациента с зудом в перианальной области наряду с назначенной лекарственной терапией. Молочная кислота поддерживает физиологический pH и естественную микрофлору слизистых оболочек половых органов. Важно отметить, что гель Эпиген Интим имеет слабокислый уровень pH (6,0), близкий к нейтральному уровню. В связи с этим гель для интимной гигиены не вызывает жжение и дополнительный зуд травмированной расчесами и трещинами кожи и слизистых оболочек по сравнению с другими средствами для интимной гигиены, которые часто используют женщины.
На рис. 5, б продемонстрирован положительный эффект после 14-дневной терапии (АГК) у пациентки.

Рис. 5. Клинический случай перианального зуда до (а) и после (б) лечения.
Таким образом, применение препарата с АГК позволяет разорвать порочный круг зуд—расчесы—зуд благодаря прямому противозудному действию и уменьшить потребность в расчесывании. В качестве преимуществ АГК перед другими описанными методами лечения ПАЗ следует указать высокое регенерирующее действие, отсутствие ограничения по длительности применения и отсутствие побочных явлений в виде жжения или иных неприятных ощущений в перианальной области.
Заключение
Перианальный зуд — распространенное заболевание со множеством причин и провоцирующих факторов. После того как инфекционная, неопластическая и аноректальная патология исключены, зуд в области заднего прохода следует рассматривать как идиопатический, а терапия должна быть направлена на надлежащую анальную гигиену, минимизацию травмирования кожи. Для получения успешных результатов лечения анального зуда в первую очередь следует правильно информировать пациентов о течении болезни, стратегиях лечения и возможности рецидива.
Парапсориаз – несколько хронических неконтагиозных дерматозов неясной этиологии и генеза с псевдопсориатическими поверхностными высыпаниями на коже. Основные разновидности парапсориаза: каплевидный, лихеноидный, бляшечный. Отдельно выделяется острый парапсориаз Габермана-Муха. В клинике преобладает полиморфизм первичных элементов без существенного нарушения общего состояния пациента. Диагностика основывается на анализе клинических проявлений и данных гистологии. Главное в терапии парапсориаза – санация очагов хронической инфекции и лечение сопутствующей соматической патологии.
МКБ-10
Общие сведения
Парапсориаз (болезнь Брока) – незаразная патология кожи с малоизученным причинами и механизмом развития. Эпонимическое название заболевания связано с именем французского врача-дерматолога Л. Брока, описавшего бляшечную форму дерматоза и в 1902 году объединившего его с другими известными парапсориазами. Парапсориаз включает в себя, как минимум, три дерматоза, обладающих признаками самостоятельных нозологий: красного плоского лишая, розового лишая и «сухой» экземы. Все они клинически напоминают широко распространенный псориаз, однако лишены его классической триады: эффекта стеаринового пятна при попытке соскоблить чешуйки, лакированной терминальной пленки, точечного кровотечения по типу капель росы. Вплоть до конца ХХ столетия парапсориаз относился к редко встречающейся патологии. Сегодня, в связи с ухудшением экологической ситуации, бесконтрольным приемом медикаментов, высокой аллергизацией населения частота возникновения парапсориаза неуклонно растет.

Причины парапсориаза
Причины возникновения парапсориаза, механизм его развития находятся в стадии изучения. Существует несколько теорий, основные из которых - инфекционная и иммунная.
Инфекционная теория основывается на том, что парапсориаз по своей сути является поверхностным васкулитом с повышенной проницаемостью капиллярных стенок для бактерий и вирусов, в ответ на токсины которых кожа реагирует парапсориатическими высыпаниями. Об этом же говорит и тот факт, что возникает парапсориаз, как правило, либо на фоне инфекций (ангины, гриппа, тонзиллита, пневмонии, кори, ветряной оспы, эпидемического паротита и др.), либо сразу после них. Однако, этих аргументов недостаточно, чтобы считать парапсориаз инфекционной патологией, поскольку та же картина наблюдается и при неинфекционных токсикозах, аллергии, коллагенозах. Более того, из крови пациентов с парапсориазом не выделено ни одного возбудителя, способного вызвать инфекционное заболевание, что однозначно подтверждает его неконтагиозность.
В иммунной теории речь идет об аутоиммунной реакции со стороны кожи на антигены различной природы, которые, попав в организм человека, снижают общий и местный иммунитет, участвуют в разрушении ДНК и клеточных Т-лимфоцитов. Нарушая иммунный баланс, они провоцируют начало болезни. Чем больше антигенов попадает в организм, тем мощнее и распространеннее ответная реакция. Именно так возникает парапсориаз на фоне очагов хронической инфекции желудочно-кишечного тракта, почек, суставов или в ответ на избыток ультрафиолета, переохлаждение, плохую экологию.
Классификация парапсориаза
Парапсориаз относится к заболеваниям, проявления, диагностика, лечение которых тесно связаны с определенной клинической формой. В дерматологии различают:
Каплевидный парапсориаз - форма дерматоза, отличительными морфологическими элементами которой являются узелки или папулы округлой или полусферической формы, напоминающие капли.
Бляшечный парапсориаз – характеризуется наличием чешуйчатых высыпаний – бляшек. В зависимости от размеров бляшек различают крупнобляшечный (воспалительный и пойкилодермический, или атрофический) и мелкобляшечный парапсориаз.
Лихеноидный парапсориаз – форма заболевания, первичный элемент которой – плоский, блестящий узелок цвета кожи, величиной с зерно, не возвышающийся над ее поверхностью, иногда с пупкообразным вдавлением в центре.
Парапсориаз Габермана-Муха - острый дерматоз, отличительной особенностью которого можно считать истинный и ложный полиморфизм высыпаний, а так же резкое ухудшение общего самочувствия пациента в момент дебюта.
Симптомы парапсориаза
Каплевидный парапсориаз
Каплевидный парапсориаз, или псориазиформный нодулярный дерматит, диагностируется чаще всего. Он может носить острое, подострое или хроническое течение. Дерматоз внесезонный, с рецидивирующим характером, не имеет гендерной составляющей. Пик заболеваемости приходится на 20-30 лет, обострения обычно случаются весной и осенью. Возникает на фоне тяжелых инфекций или после них, однако может дебютировать в I триместре беременности, на фоне гиперинсоляции, а также без каких-либо видимых причин. Первичным элементом сыпи является узелок размером с чечевицу любого оттенка розового цвета или плоская папула размером с булавочную головку, покрытая чешуйками.
Острая форма возникает внезапно, с явлений продрома. Характерен полиморфизм сыпи, отсутствие типичной локализации, поражение слизистых. Преобладание того или иного элемента в клинической картине свидетельствует о степени остроты процесса: появление пурпуры с геморрагическим компонентом говорит о начале заболевания, везикулы констатируют близость ремиссии, атрофические элементы подводят итог парапсориатической атаке. В период ремиссии на месте высыпаний могут остаться небольшие рубчики или пигментация.
Подострый каплевидный парапсориаз протекает без субъективных ощущений, но с более выраженным геморрагическим компонентом. Локализуется преимущественно на нижних и верхних конечностях. На месте высыпаний остается гипер- или депигментация. Хронические формы существуют годами. Их отличительной особенностью является специфическая триада симптомов: ложный полиморфизм (одни и те же элементы находятся на разных стадиях развития), симптом облатки (попытка удаления чешуйки с поверхности папулы или узелка приводит к ее полному снятию и обнажению кровоточащей поверхности), наличие «коллоидной пленки» при рассасывании первичного элемента. Отмечается практически полное отсутствие высыпаний на слизистых, а также выраженное улучшение летом.
Бляшечный парапсориаз
Бляшечный парапсориаз – классическая болезнь Брока, хронический пятнистый лишай, дерматоз без субъективных ощущений, клинически напоминающий псориаз или розовый лишай. Заболевание чаще встречается у мужчин в возрасте от 30 до 50 лет. Период обострения – зима, ремиссии – лето. Провоцирующим моментом в развитии дерматоза считают заболевания ЖКТ и мочеполовой системы. Иногда достаточно санировать их, чтобы наступило улучшение или длительный «светлый промежуток».
Первичным элементом является пятно или инфильтрированная округлая бляшка бледно-розового цвета с желтовато-бурым оттенком. Ее размер составляет от 2 до 10 см, она не выступает над уровнем кожи, покрыта отрубевидными чешуйками или гофрированной пленкой, напоминающей папиросную бумагу. Высыпания располагаются на туловище - параллельно ребрам, на ногах и руках, не имеют тенденции к слиянию и распространению. Точечное кровоизлияние при поскабливании отсутствует. Кожа волосистой части головы, ладони и подошвы практически не поражаются.
Мелкобляшечный парапсориаз локализуется на боковых поверхностях туловища, бляшки в диаметре достигают максимум 2-3 см, иногда выглядят как полосы различной длины. Бляшки не зудят, но всегда шелушатся. Крупнобляшечный парапсориаз имеет принципиально иные размеры бляшек (до 10 см), пациента начинает беспокоить зуд. При воспалительном варианте вокруг бляшек появляется гиперемия и небольшая болезненность, а при пойкилодермическом - основным признаком становится атрофия в центре бляшки. Кроме того, на коже одновременно с бляшками могут присутствовать телеангиоэктазии, депигментация, сетчатая гиперпигментация, фолликулярный кератоз и пурпура. Именно этот вариант способен, по мнению ученых, переродиться в грибовидный микоз, лимфому кожи.
Редкие формы парапсориаза
Лихеноидный парапсориаз крайне редок. Не имеет гендерного деления, активно проявляется в возрасте 20-40 лет. Отличительной особенностью является локализация первичных элементов – конусовидных папул овальной формы всех оттенков красного – в области глаз, а не только на туловище и конечностях.
Обособленно стоит острый вариолиформный (оспоподобный) парапсориаз Габермана-Муха. Заболевание не имеет возрастных и гендерных различий. Некоторые считают его разновидностью лихеноидного парапсориаза, другие - вариантом каплевидного парапсориаза, третьи – одной из форм самостоятельного аллергического васкулита. Отличительными чертами являются: острое начало с обязательным продромальным синдромом (субфебрилитет, слабость, увеличение периферических лимфоузлов), полиморфизм сыпи, быстрая генерализация процесса по всему кожному покрову, вплоть до волосистой части кожи головы и подошв. Первичные элементы симметричны и не имеют тенденции к слиянию. В процесс вовлекаются слизистые полости рта, носа, половых органов. Если полный регресс не наступает в течение 6 месяцев, парапсориаз приобретает хроническое течение. На месте высыпаний остаются небольшие атрофические рубчики.
Диагностика и лечение парапсориаза
Парапсориаз очень трудно поддается диагностике, поскольку не имеет самостоятельных клинических признаков. В настоящее время нет и специальных лабораторных исследований для его точной диагностики. С учетом полиморфизма высыпаний единственный объективный способ подтверждения болезни – гистология, но и она не дает 100% результата, поэтому диагностику необходимо проводить у специалиста-дерматолога. Дифференциальную диагностику проводят, прежде всего, с псориазом, классической характеристикой которого является диагностическая триада: феномен стеаринового пятна, терминальной пленки и капельного кровотечения, отсутствующие у парапсориаза.
От розового лишая (лишая Видаля) парапсориаз можно отличить по цвету и шелушению. У лишая Видаля он ярко розовый, шелушение незначительное. Наконец, парапсориаз часто дифференцируют с папулезным сифилидом. В этом случае, кроме сифилитических папул медно-красного цвета с их осязаемой инфильтрацией, которые даже визуально отличаются от высыпаний бледно-розового парапсориаза, помогают серологические реакции на люэс (RPR тест).
С учетом полученного результата назначается комплексное лечение. Поскольку этиотропной терапии не существует, санируют очаги хронической инфекции, укрепляют иммунитет, проводят сеансы УФО и ПУВА-терапии, санаторно-курортное лечение. В лечении каплевидного парпсориаза используются антигистаминые препараты для снятия зуда (клемастин) в сочетании с ангиопротекторами (троксерутин), препаратами кальция. Показана комплексная витаминотерапия (В, С, РР, А, Е). В случае резистентности - наружные стероиды (преднизолон), антибиотики и антибактериальные препараты (от амоксициллина до фтивазида). Острые формы усиливают сосудистыми препаратами (ксантинола никотинат) и противоаллергическими (лоратадин).
Бляшечный парапсориаз является поводом для диспансерного наблюдения пациентов с обязательной курацией гастроэнтеролога. В случае резистентности применяют короткий курс гормонотерапии (преднизолон). Показана ПУВА-терапия в сочетании с лечебными ваннами (Нафталан, Мацеста). Лихеноидный парапсориаз резистентен к любому лечению, поэтому терапевтическую программу каждому пациенту врач-дерматолог разрабатывает индивидуально. В крайних случаях назначают противоопухолевые препараты (метатрексат). Хорошие результаты дает пребывание на Мертвом море.
Прогноз парапсориаза
Правильная диагностика и своевременность комплексной терапии – залог длительной ремиссии парапсориаза и хорошего качества жизни. Чтобы избежать осложнений парапсориаза, необходима своевременная и точная диагностика с целью исключения классического красного плоского лишая. Некорректное лечение, назначенное с опозданием, фиксирует нарушение сосудистой проницаемости, приводит к появлению форм, резистентных к терапии, образованию параоспенных рубцов на месте высыпаний. Кроме того, возникновение зуда – повод для пристального внимания к течению болезни, чтобы не допустить озлокачествление бляшечного парапсориаза.
Три из двадцати визитов к дерматологу – это обращения по поводу псориаза. У большинства пациентов заболевание протекает сравнительно легко или с умеренной тяжестью, но все равно приносит массу неудобств. Средства диагностики и лечения псориаза достаточно эффективны, но пациенты нередко прибегают к нетрадиционным и архаичным методам. О распространённых заблуждениях, связанных с псориазом, мы побеседовали с практикующим врачом-дерматологом калининградского медицинского центра Class Clinic Полиной Александровной Степановой.

Расскажите о заблуждениях, связанных с лечением псориаза — какие из них распространены сегодня? Насколько часто у пациентов они встречаются?
Достаточно часто пациенты занимаются самолечением, что приносит большой вред. Особенно в таких ситуациях могут навредить попытки лечения чистотелом. Чистотел раздражает кожу, а псориаз «не любит», когда его раздражают. В результате возникают обострения и отягощения проявлений болезни. Использование чистотела в подавляющем большинстве случаев переводит псориаз в более тяжелую форму и увеличивает количество обострений.
Нередко пациенты бесконтрольно, вне схем, назначенных врачом, пытаются использовать лекарственные препараты, например, мази высокой концентрации. В частности, применяют салициловую и солидоловую мазь. Подобные «опыты» тоже не приводят ни к чему хорошему, напротив — отягощают течение заболевания, главным образом потому, что препарат используется неправильно.
Ещё одна распространенная ошибка пациентов — самостоятельное снятие чешуек. Люди нередко смачивают чешуйки водой и снимают их. Этого делать ни в коем случае нельзя! Любое раздражение и даже минимальное механическое травматическое воздействие на пораженные участки кожи будет осложнять лечение и отягощать течение заболевания. При псориазе нельзя использовать грубые мочалки, интенсивно растирать как пораженные, так и здоровые участки кожи. Известно, что там, где есть повреждения, могут появиться новые высыпания.
Случается, что больные псориазом злоупотребляют загаром в летнее время. Существуют ли сезонные профилактические рекомендации при псориазе?
Безусловно. Сейчас наступает летний сезон, и для пациентов с псориазом существует ряд ограничений для этого времени. Многие знают о благотворном влиянии загара при псориазе и, естественно, хотят загорать. Но это, вопреки укоренившемуся мнению, полезно далеко не всегда. Нужно понимать, что загар идет на пользу исключительно при так называемой зимней форме псориаза.
Еще один важный момент — ни в коем случае нельзя допускать солнечных ожогов. Загорать нужно умеренно, лучше утром или вечером, когда активность солнечных лучей снижена. Обязательно использовать солнцезащитные кремы. Для загара лучше выбирать кремы, не содержащие красителей, отдушек и парфюмерных композиций, такие средства обычно продаются в аптеках.
Как вы считаете, откуда появляются мифы о чистотеле и других нетрадиционных методах лечения псориаза?
Я могу лишь предполагать. Возможно, пациентам импонирует само название, и они думают, что чистотел должен очищать кожу. Но, как я уже говорила, ничего, кроме раздражения пораженного участка, сок чистотела не делает – эффект прямо противоположный.
Нет конечно, это не просто неэффективно, но и опасно. Пациент, заподозривший у себя псориаз, должен обратиться к врачу и использовать только те средства, которые назначил дерматолог. Нередко с псориазом путают себорейный дерматит, а также ряд других кожных заболеваний. Для уточнения диагноза в любом случае нужно обращаться к специалисту.
Псориаз протекает стадийно, при лечении необходимо учитывать стадию и форму заболевания. Сначала идет прогрессивная стадия, возникают первые высыпания, потом наступают стационарная и регрессивная стадии. Врач назначает лечение в строгом соответствии со стадией.
Хороший дерматолог всегда осведомлён о наиболее современных и эффективных лекарственных средствах, оценивая их эффективность на основании личной практики, общего клинического опыта применения и собственных знаний, чего пациент сделать не может.
И самое главное — врач знает о том, что после успешной ремиссии необходим контроль в течение года. Даже в случае разового успеха при самолечении нет никакой гарантии, что у пациента не наступит рецидив, хотя и сам такой успех маловероятен.
Запишитесь на приём к Полине Александровне Степановой на сайте или по телефону (4012) 33-44-55.
Что представляет собой псориаз с медицинской точки зрения и как надолго избавиться от его симптомов — вульгарных высыпаний, мешающих нормально жить и работать? Об этом мы побеседовали с практикующим врачом-дерматологом Полиной Александровной Степановой.
![]()
Многие люди, в том числе страдающие псориазом, не совсем хорошо себе представляют, что это за заболевание. Расскажите, как возникает псориаз и какие изменения в организме при этом происходят?
Псориаз - это хроническое, иммунозависимое воспалительное заболевание кожи. Основной причиной его возникновения является проблемы с иммунитетом. Это очень распространённая болезнь. По оценкам Всемирной Организации Здравоохранения, от 2 до 4 % населения планеты страдают от этого недуга.
Проявляться псориаз начинает в возрасте от 15 до 25 лет. При этой болезни поражается кожа волосистой части головы, гладкая кожа, могут поражаться ногтевые пластины. Очень часто псориаз ассоциируется с ожирением, сахарным диабетом, повышением артериального давления, нередко встречается при гепатите, при хронических заболеваниях почек и желудочно-кишечного тракта.
При псориазе начинается нарушение дифференцировки клеток, происходит так называемая кератинизация (появляются воспалительные высыпания с шелушением кожи). Если говорить проще — строение, структура и химический состав клеток кожи изменяется, растут не те клетки, которые должны расти в норме.
Это заболевание излечимо?
Это заболевание всегда протекает в хронической форме, можно добиться только длительной ремиссии. Мы его лечим, снимаем обострения и всегда стараемся максимально продлевать ремиссию.
Какие основные факторы риска при псориазе?
Первый, думаю, наследственный. Безусловно, влияет экология, значительно чаще псориаз возникает в районах Крайнего Севера и т.п. Очень существенно влияние стрессов, курения, употребления алкоголя, ожирения. Последние необходимо исключать при лечении заболевания, для эффективного лечения обязательно соблюдения правильного образа жизни и режима питания.
От чего состояние пациента при псориазе может еще ухудшиться?
Особенно серьезное негативное влияние оказывает алкоголь. Пациенты сами нередко отмечают, что рюмка-другая могут почти мгновенно спровоцировать высыпания и обострения заболевания. Для длительной ремиссии необходимо максимально исключить провоцирующие факторы.
Существуют ли какие-то правила лечения псориаза, связанные с течением болезни?
Псориаз может протекать по-разному, бывают зимние, летние и смешанные формы болезни. При летней форме очень сильно вредит солнце, как только кожа подвергается длительному воздействию солнечных лучей, появляются высыпания. При зимней - наоборот, когда пациент загорает, чувствует себя значительно лучше, а высыпания не появляются. При смешанной форме проявления болезни могут появляться вне зависимости от солнечных лучей и других климатических и календарных факторов.
При зимней форме я рекомендую санаторно-курортное лечение в летнее время, при летней – наоборот. Правильный выбор сезона существенно влияет на состояние, в таких случаях пациент чувствует себя гораздо лучше.
Как добиться длительной ремиссии при псориазе?
Если говорить о зимней форме, которая наиболее распространена, то сейчас есть методы лечения, когда мы применяем мази ежедневно, а потом, чтобы поддержать ремиссию, мы используем мази через день, далее 2 раза в неделю, потом 3-4 раза в месяц. Это обязательно, чтобы поддержать кожу в хорошем состоянии. Необходимо понимать, что у пациента в период обострения серьезно страдает качество жизни, болезнь с настолько вульгарными высыпаниями приносит социальный ущерб больному. Пациенты часто стесняются идти на работу, поддерживать социальные контакты. Поэтому разрабатываются схемы, которые позволяют достаточно быстро погасить обострение. Важно понимать, что терапию псориаза, в том числе в той схеме, которую я описала, должен проводить врач – это касается любой формы.
Что должен делать пациент с псориазом, который хочет поддерживать достигнутый эффект от лечения?
Постоянно обследоваться, выполнять рекомендации, и, как я уже сказала вести правильный образ жизни и соблюдать режим питания. Ещё раз хочу обратить внимание, что необходимо исключить алкоголь, курение, и, по возможности, стрессы. Необходимо носить простую хлопчатобумажную одежду – псориаз «не любит», когда его раздражают. Еще один важный момент — использование натуральных, либо гипоаллергенных стиральных порошков, чтобы не раздражать кожу. При использовании грубых тканей, агрессивной бытовой химии могут появиться микротрещины, царапины, они раздражаются, и на этих местах обязательно высыпает.
Есть ряд рекомендаций по уходу за кожей. Есть специальные косметические средства, не раздражающие кожу и увлажняющие её (гели, шампуни и т.п.), необходимо использовать именно их. Хочу подчеркнуть, что при псориазе имеет место сухость кожи, и увлажнение её при уходе помогает предотвратить высыпания.
Существуют народные средства, которые якобы помогают от псориаза и широко рекламируются — как вы относитесь к этим методам, эффективны ли они?
Действительно, нередко используют чистотел, по совету знакомых или знахарей. Но сок чистотела сильно раздражает кожу, что, как правило, негативно сказывается на состоянии, после применения чистотела наступает резкое обострение. Я убеждена, что любое самолечение при псориазе приводит к плачевным последствиям. По рекламе тоже лечиться никому не рекомендую, вероятность, что без дерматолога можно достичь ремиссии и при этом не навредить себе, практически равна нулю. Перед назначением того или иного препарата необходимо тщательное обследование. Врач всегда назначает протестированные, апробированные и доказанные препараты.
Запишитесь на приём к Полине Александровне Степановой на сайте или по телефону (4012) 33-44-55.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в заднем проходе: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Боль, возникающая в области заднего прохода (ануса), сопровождается существенным дискомфортом, а ее интенсивность объясняется наличием здесь значительного количества нервных окончаний.
Разновидности боли в заднем проходе
Болезненные ощущения в области заднего прохода могут характеризоваться как тупые и ноющие, обжигающие, резкие, пронзающие, спазмические, иррадиирующие в нижнюю часть живота, копчик и промежность. Часто врач может поставить предварительный диагноз на основании характера боли.
Боль может беспокоить при ходьбе, долгом нахождении в положении сидя, в момент акта дефекации и сразу после него.
Возможные причины боли в заднем проходе
Основными причинами боли в области заднего прохода являются заболевания прямой кишки. Оценка их распространенности выводит на первое место геморрой. Начальными симптомами геморроя служат чувство неполного опорожнения после дефекации, дискомфорт и зуд в анальном отверстии.
Боль при геморрое появляется только при осложнении заболевания - выпадении и тромбозе геморроидального узла.
Развитие геморроя вызывают наследственные факторы, а также неправильный образ жизни, нерациональное питание, некоторые заболевания, например цирроз печени. Длительное пребывание в сидячем положении, горячие ванны, подъем тяжестей, тесная одежда – все эти факторы приводят к венозному застою в области малого таза и формированию геморроидальных узлов. Если при этом каловые массы имеют плотную консистенцию из-за недостатка жидкости и растительных волокон в пище, то акт дефекации сопровождается длительным натуживанием, которое, в свою очередь, способствует выпадению узлов в просвет прямой кишки.
Выпячивание или выпадение геморроидальных узлов, их ущемление сопровождаются чувством тянущей боли, распирания, зуда. Симптомы усиливаются после острой пищи, тяжелого физического труда, подъема тяжестей. Разрыв сосудов ведет к упорным кровотечениям, при этом на каловых массах хорошо заметны сгустки алой крови. Длительно протекающее заболевание приводит к появлению боли в заднем проходе при любой физической нагрузке, нахождении в вертикальном положении или при ходьбе.
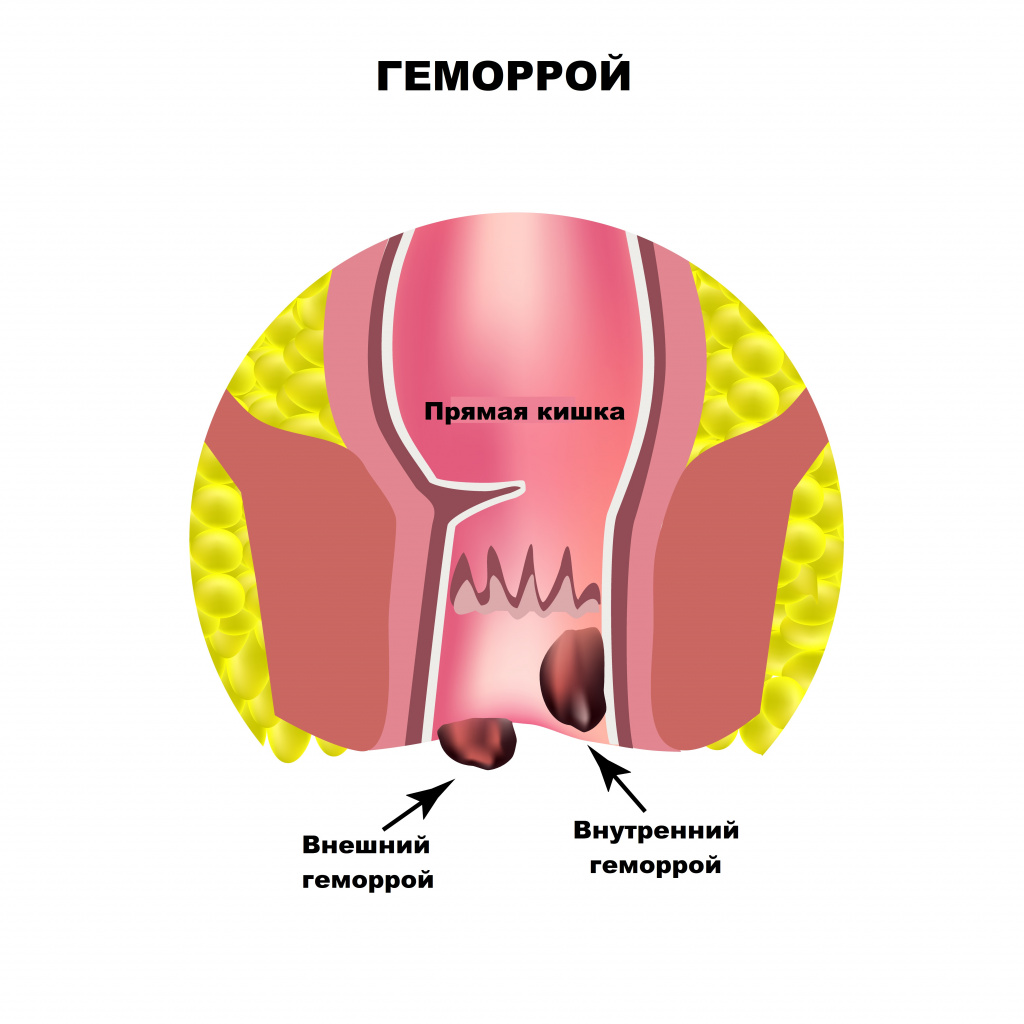
Среди заболеваний, вызывающих боль в заднем проходе, второе место занимает сфинктерит – воспаление слизистой оболочки круговой запирательной мышцы. Сфинктерит чаще всего развивается на фоне заболеваний желудочно-кишечного тракта: панкреатита, язвенной болезни желудка и двенадцатиперстной кишки, хронических гастритов и дуоденитов, синдрома раздраженной прямой кишки. Запор или понос, сопровождающие эти заболевания, повышают риск развития воспалительных процессов в прямой кишке. В начальной стадии заболевания пациенты жалуются на боль в заднем проходе, жжение и зуд, которые усиливаются при дефекации. Затем возникают ложные позывы к дефекации и гнойные выделения из заднего прохода, поэтому на каловых массах обнаруживается пенящаяся слизь либо гной. Иногда боль может отдавать в промежность и соседние органы.
Третье место по распространенности заболеваний прямой кишки, которые дают сильные и упорные боли в заднем проходе, занимают трещины прямой кишки. Для этой патологии характерна боль во время дефекации и после нее, возможно выделение небольшого количества крови.
К появлению трещин могут приводить застойные явления в сосудистой сети, нарушение нервно-мышечной регуляции, травмы. Последние чаще всего обусловлены повреждением слизистой оболочки кишки твердыми каловыми массами.
Часто трещины сочетаются с геморроем, что сопровождается выпадением узлов и более обильным кровотечением. Сочетание этих состояний приводит к формированию порочного круга: боль во время дефекации вызывает спазм мышц сфинктера заднего прохода, а спазм усиливает боль. Незначительные кровотечения вследствие анальной трещины возникают во время или после дефекации. При отсутствии своевременного лечения болезнь приобретает хронический характер и сопровождается воспалением окружающих тканей. Иногда трещина приводит к возникновению свища (фистулы) – патологического хода между прямой кишкой и поверхностью кожи около анального отверстия.
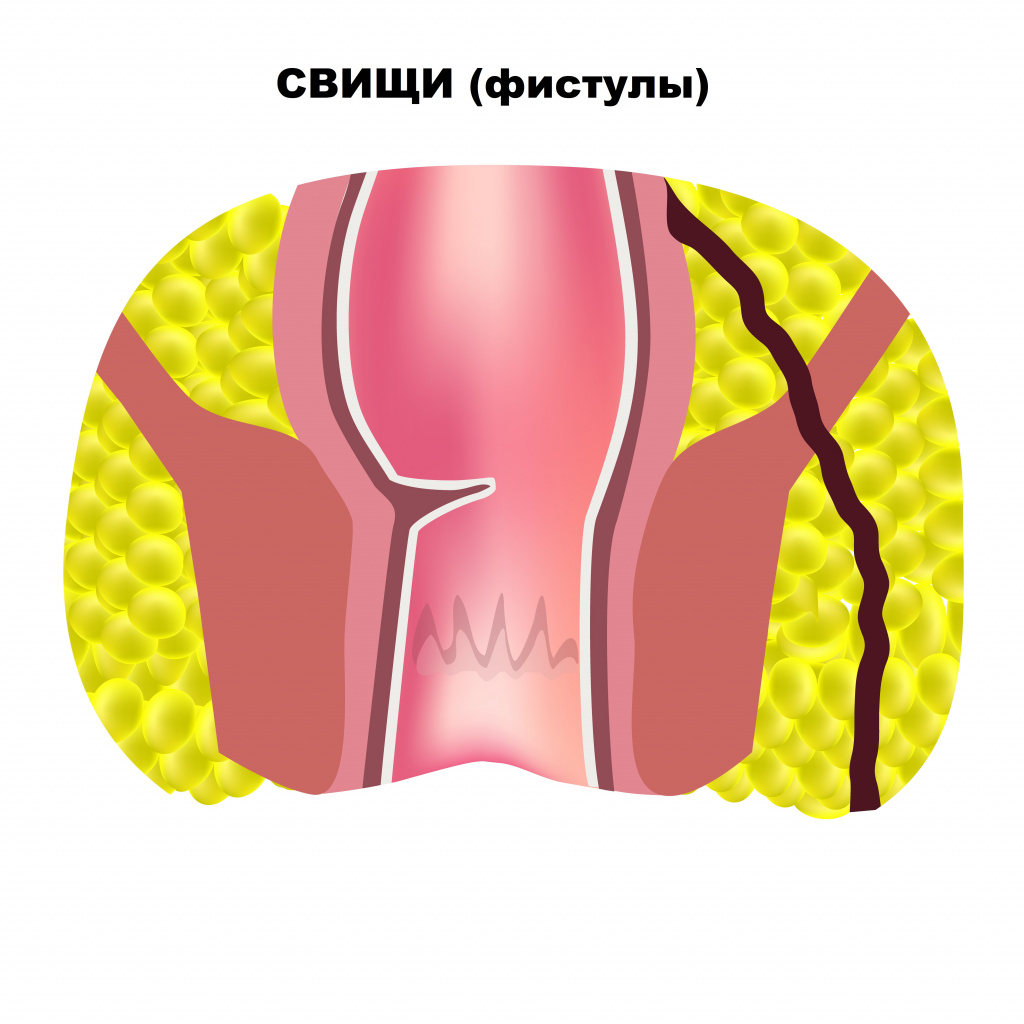
К формированию свища прямой кишки приводит также парапроктит. Это острое воспаление тканей, окружающих прямую кишку.
О парапроктите свидетельствует усиление боли, возникновение припухлости в области заднего прохода, повышение температуры тела до 38°C и выше.
Свищ может не закрываться несколько месяцев, а потом рецидивировать.
Злокачественные опухоли, формирующиеся в анальной области, характеризуются ярко выраженной симптоматикой: алой кровью в кале, примесью слизи, болью в заднем проходе (сначала во время дефекации, а потом в течение всего дня), отдающей в половые органы, бедро, низ живота. Клинические симптомы геморроя и злокачественных опухолей схожи между собой.
Боль в заднем проходе не обязательно связана с заболеваниями прямой кишки. Ее причиной могут стать патологии смежных органов и тканей, в частности, эпителиальный копчиковый ход, который проявляется болью в области крестца лишь в случае воспаления. Это образование формируется в период эмбрионального развития и представляет собой узкий канал, выстланный эпителием, внутри которого находятся волосяные луковицы и сальные железы.
Еще одна причина боли в заднем проходе - кокцигодиния – воспаление в области копчика.
В значительной доле случаев кокцигодиния представляет собой спазм глубоких мышц тазового дна в результате раздражения болевых рецепторов окружающих тканей при радикулопатиях, тяжелых родах, воспалительных заболеваниях органов малого таза. Боль в области заднего прохода появляется при определенном положении тела, во время наклонов или акта дефекации.
Боль в заднем проходе характерна и для простатита. При остром простатите помимо острой боли в промежности, паху и в области заднего прохода возможны повышение температуры тела, болезненные мочеиспускание и дефекация. Однако чаще простатит развивается постепенно, приобретая хроническую форму. При этом пациента беспокоят те же симптомы, но их выраженность значительно снижена.
Диагностика и обследования при боли в заднем проходе
Диагностика начинается с тщательного опроса пациента, в ходе которого врач уточняет интенсивность, продолжительность и характер болевого синдрома, предшествующие и сопутствующие заболевания. Кроме того, в обязательном порядке врач дает направления на клинический и биохимический анализы крови, общий анализ мочи.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:


