Кожа на яйцах покраснела зуд дискомфорт что это может быть
Обновлено: 28.04.2024
Несмотря на то, что покраснение мошонки нередко принимают за банальное раздражение кожи, пытаясь решить проблему самостоятельно, этот симптом может являться признаком серьезного заболевания.
Вне зависимости от возраста, общего состояния, сопутствующей клиники при появлении покраснения в данной анатомической зоне необходимо обратиться к врачу! Крайне не рекомендуется заниматься самолечением или ждать потенциальной регрессии. Только медицинский специалист способен назначить нужное обследование, установить причины покраснения и определить правильное лечение. При затягивании ситуации пациент может столкнуться с осложнениями, вылечить которые будет существенно труднее.
Причины покраснения мошонки
К причинам развития патологии относятся следующие факторы:
- Варикоцеле . Варикозное расширение вен вокруг семенного протока диагностируется преимущественно у молодых людей в возрасте 15-20 лет. Возможно появление потливости, местно развивается отечность, припухлость. В покрасневшей зоне часто ощущается дискомфорт, жжение. На поздних стадиях под кожей проступают расширенные вены, сама мошонка увеличивается в размерах.
Для диагностики назначают УЗИ, лечение исключительно оперативное. Если запустить заболевание, возможна дисфункция органа. Своевременное обращение к урологу поможет быстро избавиться от проблемы и не допустить осложнения процесса.
- Сперматоцеле — жидкостное доброкачественное образование, схожее по характеру с кистой придатка яичка (отличается от нее только содержимым). На начальных этапах развития заболевания хорошо прощупывается, имеет весьма заметные контуры. Если образование не доставляет дискомфорта, достаточно периодического наблюдения и осмотра.
В некоторых случаях сперматоцеле провоцирует появление боли, покраснения, отечности, чувства тяжести. Возникает опасность его нагноения и разрыва, следовательно, повышается и риск мужского бесплодия. Необходимость и тип хирургического вмешательства определяет специалист по урологии.
Перекрут яичка . Очень опасная ситуация, сопровождающаяся сдавлением сосудов и нервов семенного протока. Может развиться коллаптоидное состояние, рвота, сильная резкая боль внизу живота. Местно отмечается покраснение, повышение температуры больной области. Отсутствие кровоснабжения яичка приводит к крайне тяжелым последствиям, поэтому пациенту следует незамедлительно обратиться к врачу!
Гангрена Фурнье . Возникает в результате инфицирования тканей мошонки. Сопровождается сильной болью, отеком, покраснением, высыпаниями, высокой температурой, может привести к летальному исходу. Лечением занимается хирург-андролог или хирург-уролог.
Рак яичек . Покраснение в этом случае является одним из начальных симптомов заболевания. Если больной вовремя обращается к специалисту, то прогноз весьма благоприятен.
Профилактические меры
Лучшее лечение любой болезни — это профилактика. В ваших силах предупредить возможные инфекции, воспаления, другие патологические процессы:

Постоянный или регулярно возникающий зуд половых органов может быть физиологическим или патологическим. В первом случае речь идет о менее серьезных причинах, после устранения которых симптом быстро проходит. Патологические причины зуда – это серьезные заболевания, требующие диагностики и лечения. Попробуем разобраться, почему чешется половой орган у мужчин, и рассмотрим, что делать в таком случае.
Физиологические причины зуда полового члена
Если рассматривать физиологические причины, почему чешется член, стоит сразу сказать, что они не требуют специального лечения. Симптом проходит самостоятельно после того, как на орган перестает действовать фактор, вызвавший зуд. К его физиологическим причинам относятся:
- Несоблюдение правил интимной гигиены, особенно после полового акта. Семенная жидкость может оставаться на уздечке, вызывая неприятный зуд.
- Ношение синтетического или слишком плотного белья. Из-за этого половые органы потеют, что может вызывать зуд и жжение.
- Состояние стресса. В этом случае зуд может возникать не только в области половых органов. Это реакция организма на стрессовые ситуации.
- Аллергия. Зуд может появляться из-за неподходящих средств гигиены, приема некоторых лекарств, стирального порошка, применяемого для стирки нижнего белья, используемую смазку.
- Механическое воздействие. Если член чешется после полового акта, то причиной может выступать излишнее трение кожи из-за недостаточного количества вагинального секрета у партнерши. В таких случаях зуд часто сопровождается покраснением.

Еще зуд может возникать по причине нехватки клетчатки и белка в ежедневном меню, злоупотребления вредной пищей или алкоголем. Но, даже если мужчина был подвержен одному из перечисленных факторов, это не гарантирует, что причина зуда именно в нем или симптом не слишком опасен. К примеру, аллергическая реакция может протекать в тяжелой форме в виде нейродермита, крапивницы или атопического дерматита.
Поэтому, если симптом не проходит длительное время или появляется регулярно, стоит обратиться к врачу. Только он может поставить диагноз и подробно объяснить, что делать, если чешется половой член. Вторую группу составляют патологические причины, представленные заболеваниями.
Патологические причины зуда полового члена
Если половой член чешется и красный, это один из первых признаков венерического заболевания. Так называется инфекционная болезнь, передаваемая половым путем (ИППП). Если мужчина недавно имел незащищенный половой акт или ведет беспорядочную половую жизнь, то есть вероятность, что причиной, почему после секса чешется половой член, выступает именно ИППП.
Первый симптом ИППП – покраснение головки. Спустя некоторое время может появиться жжение, а на коже появляется налет или высыпания. Если головка члена чешется и имеет сыпь, то высок риск развития ИППП. В такой ситуации нужно сразу обратиться к врачу – дерматовенерологу или урологу. К другим симптомам, которые служат поводом для консультации врача, относятся:
- отечность кожи мошонки, пениса и промежности;
- выделения из мочеиспускательного канала;
- боль во время полового акта;
- тянущие боли внизу живота;
- проблемы с мочеиспусканием.

При таких симптомах врач обязательно назначит анализы на половые инфекции. К ним относятся:
- Грибок. Речь идет о молочнице, из-за которой обычно чешется внутри полового члена. Кроме зуда мужчина страдает от белого налета на головке, ее отечности и покраснения, неприятного запаха. Молочница развивается на фоне ослабленного иммунитета, лишнего веса, стресса, длительного приема антибиотиков.
- Вирус генитального герпеса. Кроем зуда наблюдаются жжение, отечность, боль, а главный признак – небольшие пузырьки, наполненные жидкостью. Может быть общее недомогание с высокой температурой и головной болью.
- Уретрит или цистит. Он развивается на фоне бактериальной инфекции: трихомониаза, гонореи, гарднереллеза, хламидиоза. Яркие признаки: частые позывы к мочеиспусканию, боль при эрекции и мочеиспускании, сильный зуд крайней плоти, гнойные выделения с неприятным запахом. При цистите половой орган сильно зудит и щиплет.
Еще причиной, почему чешется и щиплет головку члена, могут выступать воспалительные процессы: баланит и баланопостит. Воспаление вызывает несоблюдение гигиены, грибковая инфекция, скопление смегмы из-за обрезания, нарушение бактериальной микрофлоры полового органа.
У мужчин иногда бывает покраснение и зуд мошонки.
Этому способствует много факторов.
Зуд является симптомом многих заболеваниях.
В сегодняшней статье поговорим о причинах и следствиях, которые могут привести к зуду под мошонкой.
Механизмом возникновения покраснения является, то что в кожу мошонки и яичек приходит обильное поступление крови, вследствие чего она и краснеет.
Кровоток, помимо мошонки и яичек, может также обильно поступать в придатки яичек и семенные канатики.
Во многих случаях это является свидетельством того, что начался воспалительный процесс.
Существует несколько причин возникновения такой гиперемии.
Их устранение направлено на уничтожение патогенетических факторов и снижение воспалительного процесса:
- Инфекционное воспаление в результате жизнедеятельности различных болезнетворных микроорганизмов. Они могут развиваться по всей структуре мошонки, яичках, придатках яичек, семенных каналах, вследствие чего начинается защитная реакция организма на этот процесс и возникновение сильного зуда мошонки и возникновение гиперемии.
- Причины, вызывающие воспалительный процесс мошонки, также могут быть неинфекционного характера.
- Снижение оттока крови из самих яичек, вследствие прокручивания семенного канальчика, которые содержат в себе нервные волокна и мелкие кровеносные сосуды.
Если говорить об инфекционном появлении гиперемии мошонки, её вызывают несколько групп бактерий.
Они вызывают и зуд самой мошонки, и её гиперемию.
Неспецифическая инфекция бактериального типа может быть представлена такими патогенными микроорганизмами:
- стафилококк
- кишечная и синегнойная палочки
- стрептококки
- могут подключиться даже такие патогены как протеи
Помимо того, что они могут поражать саму мошонку и её ткани, они ещё могут проникать в яички и их придатки.
Заноситься они могут просто, через ток крови или с течением самой лимфы.
По утверждению многих врачей, эти патогены не имеют чёткой направленности в выборе повреждаемой ткани и её клеток.
Это говорит о неразборчивости к клеткам, которые они уничтожают.
Когда мужчина говорит, что у него чешется мошонка и начинается зуд, в основном виноват он сам.
Он сразу же начинает нервничать и вспоминает, что же он такого делал, с кем спал или не спал.
В основном причинами такого зуда могут быть обычные несоблюдения личной генитальной гигиены.
И достаточно просто принять душ или сходить в ванную и хорошо помыться с мылом.

После этого зуд мошонки можно снизить или вовсе убрать, если такой процесс носит небактериальный тип, который поражает уже куда хуже.
Не смотря на всю свою стеснительность, мужчине всё же стоит посетить соответствующего врача.
А именно уролога или дерматовенеролога.
Доктор осмотрит гениталии на наличие гиперемии и воспалительного процесса, как яички, так и саму мошонку.
Но многие мужчины стесняются такого осмотра.
Несмотря на то, что начинается сильный зуд мошонки, остаются на своём и терпят, что чревато для них самих же.
Процесс может перейти в хроническую стадию и поразить уже куда больше и хуже, затрагивая весь организм в целом.
Тем более какие-либо воспалительные процессы могут отрицательно влиять на детородную функцию мужчин.
Зуд мошонки: проявления и механизм
Сам зуд — это специфическая реакция организма, которая проявляется неопределимым желанием расчесать ту область, где были задействованы болезнетворные бактерии.
По-другому, это дискомфортное состояние, которое ощущается не очень приятно.
Зуд может проявиться не только на мошонке, но и практически на любом участке тела.
Если говорить о механизме появления самого зуда, то это специфическая иннервация клеток эпителия.
Возникает в результате различных воздействий окружающей среды или с целью создания возбуждения клеток (экзогенные и эндогенные факторы).
Механизм зуда заключается в продуцировании интенсивного воздействия на клетки иммунной системы и клетки крови (лейкоциты).
Помимо этих клеток также в проявлении и возникновении зуда может принимать участие кальцитонин или основной гормон, вырабатывающейся в щитовидной железе.
Встречается и зуд полового члена, в основном при инфекционном процессе (при заболеваниях, передающихся половым путем сифилисе, гонорее, при ВИЧ-инфекциях и др.).
Пациент может отмечать зуд и в других областях, например:
- Зуд между анусом и мошонкой
- Зуд мошонки и области заднего прохода
- Также пациенты могут отмечать зуд и жжение в самой мошонке
- Отмечают зуд вокруг самой мошонки
Мужчины, которые пришли на приём к врачу, жалуются:
- на кровяные мозоли вокруг или возле самой мошонки из-за частых и сильных расчесываний
- на натертости от слишком стесняющей и не дышащей одежды
- на опрелости

Виды зуда мошонки
Зуд можно подразделить на несколько типов:
Пруритоцептивный – или зуд, сопровождающийся воспалительным процессом, повреждением и сухость покрова кожи. Именно при таком типе зуда мошонки, пациенты отмечают выраженный сильный зуд и шелушение самой мошонки.
Невропатический – зуд специфичный для различных нервных расстройств.
Нейрогенный – зуд специфичный для различных других видов расстройств, но как правило он не носит нервного характера.
Психогенный – зуд характерный для специфических психических патологий и расстройств.
Благодаря разделению на типы, можно рассуждать о патогенных или же непатогенных факторах зуда.
Если говорить о непатогенном факторе зуда мошонки, то само раздражение, появляющееся на области мошонки, носит естественный характер на то или иное воздействие.
Например, химические, термические, тактильные, физические.
Обычно проходит в силу устранения указанных выше причин.
Такая причина не является серьезной и не требует посещения врачебного учреждения.
Мужчине достаточно лишь принять соответствующие меры.
Например, сходить в душ и проделать соответствующие гигиенические процедуры.
Причины, приводящие к сильному зуду мошонки и области яичек
Существует множество факторов, влияющих на такой малоприятный процесс.
Порой его нелегко тяжело купировать даже препаратами с антигистаминным воздействием.
Аллергия
Прикосновение нежной кожи гениталий с некачественной тканью нижнего белья, или же контакт с шампунем, гелем, мылом, малоизвестными кремами или мазями.

Порой за красивым видом прячется обработка белья токсическими красками, которые содержат большое количество хрома.
Если нижнее белье из синтетики, то это тоже может вызвать зуд при длительном ношении, и приводит к опрелостям в области гениталий.
Многие мужчины отмечают возникновение аллергического зуда из-за применения латексных презервативов.
Инфекции
На поверхности гениталий мужчины постоянно проживает большое количество как полезных, так и болезнетворных микроорганизмов.
Если мужчина постоянно соблюдает правила личной гигиены, а именно ежедневно меняет нижнее белье и принимает душ, то полезные и болезнетворные микроорганизм уживаются мирно.
Но если мужчина не соблюдает эти простые правила, то может возникнуть воспалительный процесс на коже мошонки, приводящий к зуду.
Ввиду повреждения нежных тканей кожного покрова.
Часто область, в которой расположены яички (мошонка), «атакуется» стрептококковой бактерией.
Также помимо стрептококка мошонка может быть «атакована» микоплазмой и уреаплазмой, некоторыми видами грибков.
Одним из них является грибок Кандида (кандидоз).
Именно при инфекционном дерматите на коже мошонки появляется специфическая сыпь, чем-то напоминающая ожог, так называемая уртикарная сыпь.
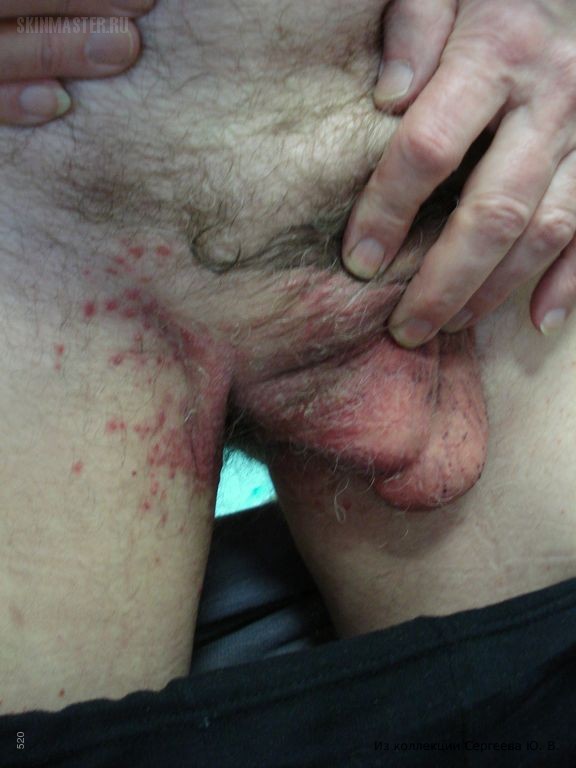
Если к ней внимательно присмотреться, то она похожа на ожог крапивой.
Педикулез
Не смотря на все соблюдение личной интимной гигиены, многие мужчины, ведущие беспорядочную половую жизнь, могут подцепить очень неприятного паразита.
Это лобковые или платяные вши.
Такое паразитарное заболевание носит название педикулез.
Заразиться можно практически везде:
- в общественном транспорте, когда большое скопление людей вынуждено соприкасаться между собой
- в общественной бане, бассейне, душевой, сауне
- при посещении общественного туалета
Возникновение зуда спровоцировано укусами паразита нежной кожи гениталий.
Но при самом укусе пациент не ощущает болей.
В слюне паразита содержится вещество анестезирующего характера, которое он вводит непосредственно после укуса.
Зуд в месте укуса начинается лишь спустя 5 минут.
Зуд при педикулезах может вызывать очень болезненные ощущения и сопровождается небольшими кровяными мозолями после расчесываний.

Хламидиоз
Заболевание венерической природы провоцирует сильный зуд в области мошонки и находящихся в ней яичек.
Многие мужчины, заболевшие хламидиозом, отмечают непосредственно зуд в области мошонки.
На самом деле зуд сосредоточен на внутренней поверхности яичек, что говорит о большой популяции паразитов-хламидий.
Помимо зуда, мужчина жалуется также на боли и жжение при мочеиспускании.
При своевременно начатом лечении и приёме соответствующих препаратов зуд в области яичек как правило снижается или же вовсе прекращается.
Эритразма
Возникает при снижении иммунных свойств организма.
При таком течении паразиты начинают активно размножаться и выделять свои патогенные остатки жизнедеятельности в организм человека.
Основной характерный симптом, который проявляется при эритразме, – мошонка начинает приобретать цвет красного кирпича.
Зуд может переходить между областью гениталий в область ануса и промежность.

Зуд не носит постоянный характер, обычно он начинается после обеда и усиливается уже к вечеру.
При эритразме такой процесс специфичен только при снижении иммунной системы, когда организм не способен противостоять большому количеству болезнетворных микроорганизмов.
Паховая эпидермофития
Патология грибкового типа, основным возбудителем являются микозные споры грибков.
Паховая эпидермофития способна переходить в хроническую стадию, вызывая при этом очень тяжелые последствия.
Может протекать с периодами как падения, так и обострения.
Чаще болеют мужчины в возрасте от 32 до 45 лет.
Помимо того, что чешутся яички или мошонка, пациенты жалуются на появление на гениталиях пятен округлой форму, чем-то напоминающих красный плоский лишай.
Герпетическая генитальная инфекция
Как известно герпес имеет вирусную природу.
Такой тип зуда как герпетический, возникает вследствие появления герпеса на половом органе.
Причиной появления является незащищенный половой акт с партнёршей, имеющей уже такую инфекцию.
Чтобы избежать появления заражения, необходимо использовать презерватив.
Основной симптом герпеса на гениталиях – это появление мелких пузырьков, наполненных желтовато-белесоватой жидкостью.
Псориаз
Специфическая аутоиммунная реакция организма.
Патогенез данного состояния не изучен до конца, и до сих пор не найдено средства полностью излечить данное заболевание.
При первых признаках псориаза у мужчин всегда начинают чесаться яички из-за появления на них псориатических бляшек.
Мошонка при этом покрывается белесоватым налетом, шелушится из-за повреждения эпителиальных тканей.
Лечение зуда мошонки
Если говорить о таком симптоме как зуд мошонки рационально, то его можно снизить или вовсе убрать.
Например, чтобы снизить зуд, мошонку можно самому промыть антисептическими растворами.
Они есть у каждого дома (перекись водорода, таблетки или раствор фурацилина, мирамистин, хлоргексидин).
После промывания можно использовать мазь Синафлан.
Промывание лучше всего проводить перед тем, как лечь спать.
Если говорить о народных методах, то хорошо себя проявили различные ванночки из настоя ромашек, душиц, донников.
Если всё же вы посетите врача, то знайте, что он в обязательном порядке назначит гидрокортизоновую мазь.
Это самое известное и проверенное средство при лечении зуда мошонки.
Порой врач также может назначить приём антигистаминных средств, позволяющие снизить зуд и боль в яичках.
Очень хорошо снижает зуд в мошонке такие препараты как тридерм, пантенол, незулин, гистан.

Такие мази и таблетки, сделанные на основе ментола, нельзя применять, когда пациент глубоко расчесал кожные покровы и имеются язвочки и кровянистые паутинки.
Но в основном лечение будет эффективно лишь при правильном определении диагноза.
При своевременном назначении соответствующих препаратов и дабы избежать различных осложнений.
Но помните, каждый препарат имеет побочные эффекты.
Поэтому, прежде чем принимать те или иные препараты, необходимо проконсультироваться со специалистом (урологом, инфекционистом).
Зуд мошонки при орхите и орхоэпидидимите
Распространёнными заболеваниями являются орхит и орхоэпидидимит.
Давайте разберемся что такое орхит и орхоэпидидимит?

Это патология, при которой происходит воспаление яичек и их придатков.
Факторы, влияющие на возникновение орхита или орхоэпидидимита, это травмы и ИППП.
Чаще всего в этом процессе задействованы в основном гонококки и трихомонады.
Возникновение того же орхоэпидидимита – осложненная форма гонореи или же трихомониаза.
Заболевание сопровождается болями в яичках при ходьбе, которые способны иррадиировать в поясницу, в нижнюю часть живота, надлобковую область.
Главным симптомом орхоэпидидимита является увеличение яичка почти в 2 раза, его сильная гиперемия, повышение температуры выше субфебрильной, выделения из мочеиспускательного канала.
Также боли и рези при мочеиспускании.
Профилактика орхоэпидидимита и всех описанных выше заболеваний в основном направлена на строгое соблюдение личной гигиены, в частности интимной.
При появлении зуда мошонки обращайтесь к автору этой статьи – дерматовенерологу в Москве с многолетним опытом работы.
Что такое баланопостит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ахмерова Надира Минисалимовича, уролога со стажем в 28 лет.
Над статьей доктора Ахмерова Надира Минисалимовича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Баланопостит — это воспаление крайней плоти и головки полового члена, чаще всего инфекционного характера. Проявляется покраснением, отёком, зудом и жжением поражённой области.
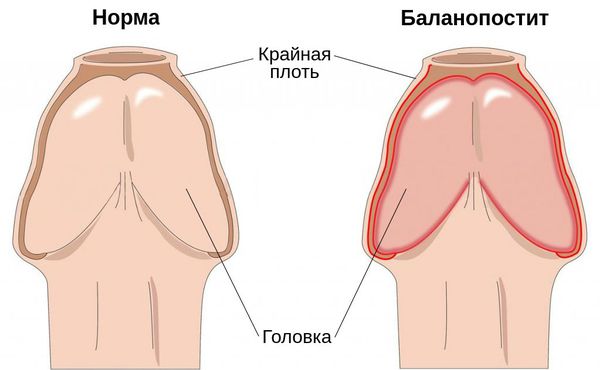
Заболевание является распространённым и встречается в любой возрастной группе. На его долю приходится 47 % случаев среди всех поражений кожи полового члена и 11 % случаев среди всех обращений в кабинеты уролога и венеролога [1] .
Причина болезни — инфекционные агенты, проникшие в кожу головки и крайней плоти. Причём инфекция может быть как банальной (стафилококки, стрептококки и др.), так и связанной с заболеваниями, передающимися половым путём.
Часто баланопостит возникает как осложнение основного заболевания (например уретрита или простатита ). Также он может являться индикатором наличия серьёзной эндокринной патологии (сахарного диабета) или приобретённого иммунодефицита, в том числе заболеваний, ассоциированных с ВИЧ-инфекцией ( наркомании и вирусного гепатита и др.).
Лёгкому проникновению инфекции и быстрому развитию воспаления способствуют определённые анатомические и физиологические особенности поражаемой области:
- относительно тонкий эпидермис (наружный слой кожи);
- выраженное кровоснабжение;
- рыхлость подлежащего соединительнотканного слоя;
- наличие препуциального мешка, который содержит выделения смегмальных (сальных) желёз, необходимых для сохранения эластичности головки полового члена.
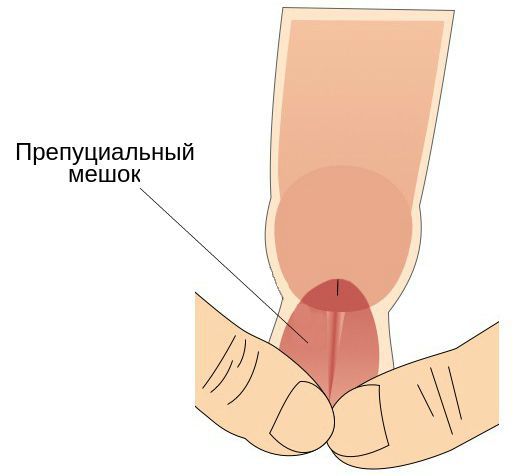
Также имеет значение недостаточная или избыточная гигиена половых органов, частые незащищённые половые контакты, наличие сопутствующих заболеваний (например атеросклероза или дерматитов) и работа в тяжёлых условиях (связанная с высокой температурой и загрязнениями) [2] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы баланопостита
Проявления баланопостита в целом не отличаются от воспалительных симптомов других локализаций. Чаще всего заболевание характеризуется триадой признаков воспаления : отёком, болью и покраснением. Однако вместо болевого синдрома при баланопостите обычно появляется зуд и жжение в поражённой области. На месте воспалительных очагов очень часто образуются эрозии (поверхностные раны), покрытые выделениями и налётом белого или жёлто-зелёного цвета [3] .
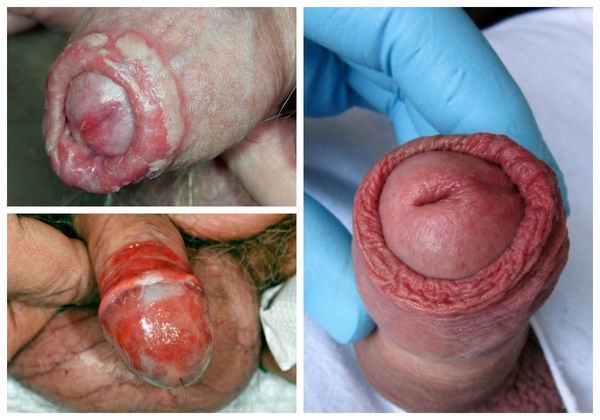
Один из важных диагностических признаков болезни — усиление симптомов во время и после полового акта . За счёт механического раздражения воспалённой кожи возникает покраснение, налёт или зуд. Также симптомы баланопостита могут усиливаться во время и после мочеиспускания.
Серьёзным симптомом выраженной воспалительной реакции является затруднённое и болезненное обнажение головки. Оно связано не только с самим воспалением, но и с осложнениями в виде воспалительных спаек и фимоза (сужения крайней плоти). Чаще всего спайки возникают у детей. Они образуются через несколько дней после начала заболевания и прогрессируют в случае позднего обращения к врачу.
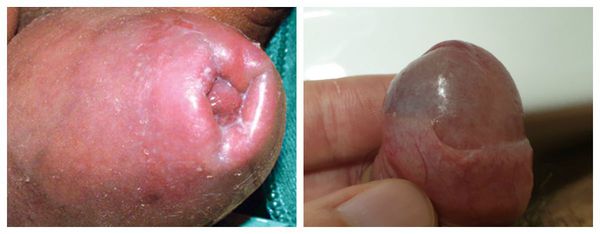
Патогенез баланопостита
Головка, внутренний листок крайней плоти и образуемый ими препуциальный мешок являются единым анатомическим образованием. В состоянии покоя у необрезанных мужчин головка находится внутри препуциального мешка, который защищает её от внешних травматических и температурных факторов [4] . Во внутреннем листке крайней плоти содержится большое количество сальных желёз. Секрет, который они вырабатывают, увлажняет и смазывает головку для её беспрепятственного обнажения при потребности. Во время эрекции за счёт увеличения полового члена и расправления крайней плоти головка обнажается, а препуциальный мешок исчезает.
Такие о собенности строения полового члена у необрезанных мужчин способствует развитию баланопостита [5] . Также к предрасполагающим факторам относятся суженное отверстие препуциального мешка и избыточная (удлинённая) крайняя плоть, которая даже при максимальной эрекции покрывает головку полностью или частично. Несмотря на отсутствие перечисленных факторов, у обрезанных мужчин также возникает баланопостит , хотя реже, чем у необрезанных.
Другим фактором, способствующим развитию болезни, является плохая гигиена. При этом в полости препуциального мешка скапливается так называемая смегма. Она является смесью выделений сальных желёз, лейкоцитов и слущенного эпителия. В норме смегма постоянно обновляется за счёт гигиены или регулярной половой жизни. При нарушении процессов обновления она скапливается и становится прекрасной средой для размножения микроорганизмов и развития воспаления окружающих тканей.
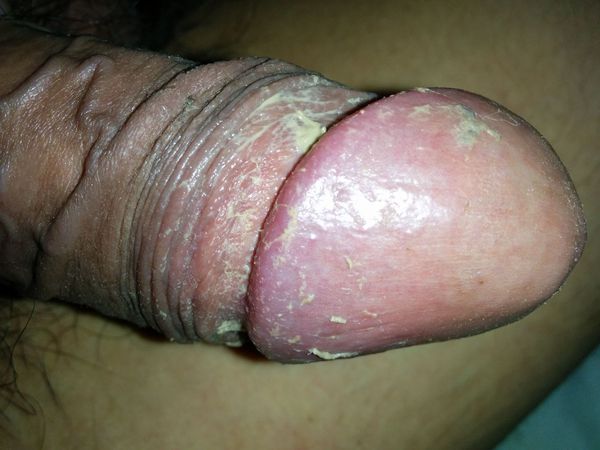
Процесс в оспаления в итоге приводит к нарушению функции полового члена. В начале болезни возникает покраснение, которое сопровождается зудом или жжением, в некоторых случаях — появлением налёта. Затем присоединяется отёк, возникает боль. В итоге заболевание приводит к невозможности вести половую жизнь, а при самом неблагоприятном развитии — к острой задержке мочеиспускания.
Классификация и стадии развития баланопостита
Классификаций баланопостита довольно много, так как исследованием этого заболевания занимаются врачи нескольких специальностей: урологи, андрологи, дерматовенерологи, хирурги и педиатры. Наиболее полно этиологическую и клиническую картину болезни отображает классификация, представленная Британской ассоциацией сексуального здоровья и ВИЧ (BASHH). Она рекомендована для практического применения в странах Европы [6] .
Согласно классификации BASHH, выделяют два типа баланопостита: инфекционный и неинфекционный . Инфекционный баланопостит, в зависимости от причинного фактора, разделяют на восемь подтипов:
- Candida albicans. Грибы этого рода являются частой причиной баланопостита ввиду их широкого распространения у женщин, нерационального применения антибиотиков и увеличения частоты вторичных иммунодефицитов . Обычно Candida albicans передаются половым путём. Но бывают случаи заражения, не связанные с сексуальной активностью: при сахарном диабете или после антибиотикотерапии [10][12] .
- Trichomonas vaginalis . Трихомонады являются простейшими микроорганизмами. Они паразитируют в половых органах как мужчин, так и женщин. Передаются половым путём [13] .
- Streptococcus (A, B). Стрептококки могут бессимптомно присутствовать в половой сфере, но при заболевании их концентрация резко увеличивается [15] .
- Anaerobes (бактероиды, фузобактерии, актиномицеты, клостридии). Обнаружение анаэробов на коже головки полового члена часто ассоциируется с хроническим неспецифическим уретритом и баланопоститом. Причём в основном развитие этих заболеваний связано не с одним видом возбудителей, а сразу с несколькими (т. е. с микст-инфекцией).
- Gardnerella vaginalis . Гарднереллёз довольно часто становится причиной воспалительных реакций половых органов. Распространённость G. vaginalis среди урологических больных в целом составляет 8 %, а при баланопостите, не обусловленном Candida — до 31 % [14] .
- Staphylococcus aureus . Наличие золотистого стафилококка часто не вызывает никаких симптомов, но в некоторых случаях может стать причиной болезни [16] .
- Treponema pallidum . При локализации первичного очага инфекции на головке или крайней плоти бледная трепонема вызывает баланопостит, но уже специфический — ассоциированный с сифилисом .
- Herpes simplex virus . Вирус простого герпеса 1-го и 2-го типа тоже может быть причиной воспаления [18] .
Неинфекционные баланопоститы делятся на два подтипа:
- обусловленные заболеваниями кожи — склеротическим лихеном, баланопоститом Зуна, красным плоским лишаём , контактным аллергическим дерматитом , псориазом и др.;
- обусловленные другими причинами — травмами, раздражением, несоблюдением гигиены и др.
Осложнения баланопостита
К осложнениям баланопостита относятся:
-
; ; ;
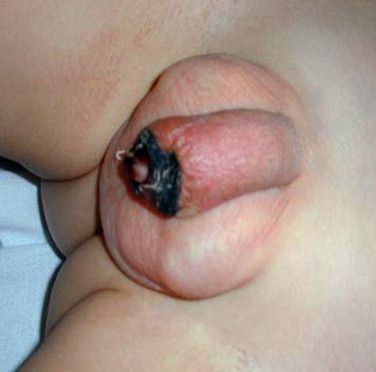
- некроз головки полового члена;
- паховый лимфангиит и лимфаденит.
Фимоз — кольцевидное сужение крайней плоти, препятствующее обнажению головки. Его развитие связано с образованием рубцовой ткани и потерей эластичности крайней плоти. Особенно часто он возникает при рецидивирующем или торпидном (вялотекущем, длительном) течении баланопостита, а также при его сочетании с системными заболеваниями (в частности с сахарным диабетом). В редких случаях при выраженном сужении крайней плоти возникает хроническая задержка мочеиспускания, требующая неотложного лечения.
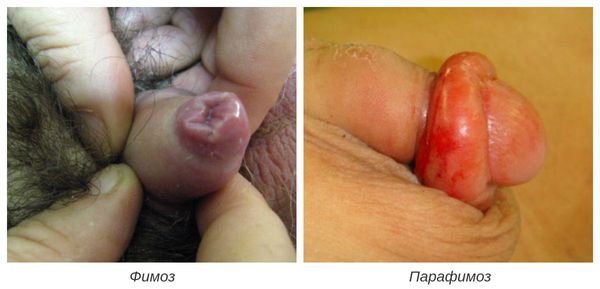
Некроз головки полового члена — р едкое, но грозное осложнение. Чаще всего связано с наличием анаэробной инфекции, в частности фузобактерий [17] . Молниеносное течение этого осложнения, так называемая гангрена Фурнье , может привести к гибели пациента. На начальной стадии гангрена Фурнье проявляется в виде обычного баланопостита. Её особенностью является быстрое распространение воспаления в виде покраснения, отёка и крепитации тканей (их потрескивания при нажатии), а также образование массивного некроза гениталий. Она возникает, как правило, на фоне выраженных иммунодефицитных состояний (в т. ч. хронического алкоголизма , ВИЧ-инфекции ) и сопровождается мощнейшей интоксикацией.
Стриктура уретры — сужение мочеиспускательного канала. Возникает при длительно протекающем баланопостите либо в связи с наличием специфического возбудителя, вызывающего активное деление клеток. Проявляется затруднённым мочеиспусканием и неполным опорожнением мочевого пузыря. Способствует развитию хронической инфекции мочевыводящих путей (циститу, пиелонефриту, гидронефрозу) и даже хронической почечной недостаточности.
Паховый лимфаденит и лимфангиит — воспаление паховых лимфатических узлов и сосудов. Данное осложнение свидетельствует о распространении инфекции за пределы поражённого органа. Как правило, оно требует коррекции проводимых лечебных мероприятий.
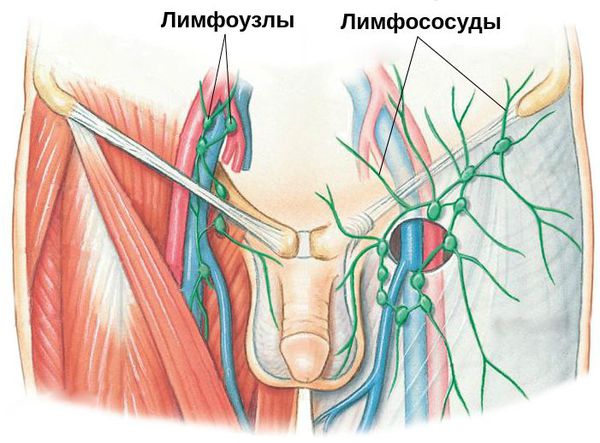
Диагностика баланопостита
Постановка первичного диагноза на основе жалоб, данных анамнеза и визуального осмотра обычно не вызывает затруднений. Самыми частыми симптомами баланопостита являются: покраснение и отёк головки и крайней плоти, зуд и жжение в месте поражения. Иногда отмечается боль, появление налёта или выделений на головке, болезненное мочеиспускание, затруднение или невозможность обнажения или вправления головки полового члена. Также могут присутствовать язвенные дефекты, болезненность и покраснение в проекции паховых лимфоузлов. В редких случаях отмечается ухудшение общего самочувствия, повышение температуры от 37,0-37,9 ℃ и выше с присоединением озноба.
Для выявления причинного фактора и состояний, способствующих развитию или рецидивированию заболевания, требуются дополнительные методы обследования [16] .
Основные :
- бактериологический анализ отделяемого из головки или крайней плоти на аэробную флору и грибы рода Candida (бакпосев);
- скрининговое исследование методом ПЦР (полимеразной цепной реакции) на инфекции, передаваемые половым путём;
- анализы крови и мочи на глюкозу для исключения или подтверждения сахарного диабета;
- клинический анализ крови;
- серологическая диагностика сифилиса — поиск антител к бледной трепонеме.
Дополнительные :
- консультация дерматолога для исключения дерматитов или аллергических заболеваний, сопровождающихся высыпаниями на головке полового члена;
- консультация эндокринолога при выявлении повышенного уровня глюкозы;
- биопсия кожи головки или крайней плоти в случае подозрения на злокачественный процесс или при торпидном течении заболевания.
Лечение баланопостита
Тактика лечения зависит от стадии развития процесса, наличия осложнений или сопутствующих заболеваний.
При неосложнённом баланопостите, который возник впервые, показана местная терапия в виде нанесения растворов или лечебных мазей на место поражения. Выбор лекарственного средства зависит от вида предполагаемого или подтверждённого возбудителя [9] [11] . Это могут быть антибактериальные, противогрибковые или противовирусные препараты.
В случае рецидива заболевания или выраженной воспалительной реакции, особенно при повышении температуры тела, показано назначение соответствующих лекарств в виде таблеток, капсул или инъекций. При этом необходимо учитывать результаты обследований по определению вида возбудителя. В случае выявления сахарного диабета обязательно назначение препаратов, снижающих уровень глюкозы в крови.
Некоторые осложнения баланопостита требуют операционного лечения. При развитии фимоза показана циркумцизия, или обрезание. При этом вмешательстве удаляется рубцово-изменённая крайняя плоть, после чего накладываются швы. В результате головка становится полностью обнажённой. Эту же операцию рекомендуют при большом количестве рецидивов. Эффективность циркумцизии доказана в ряде исследований [19] [20] [21] [22] .
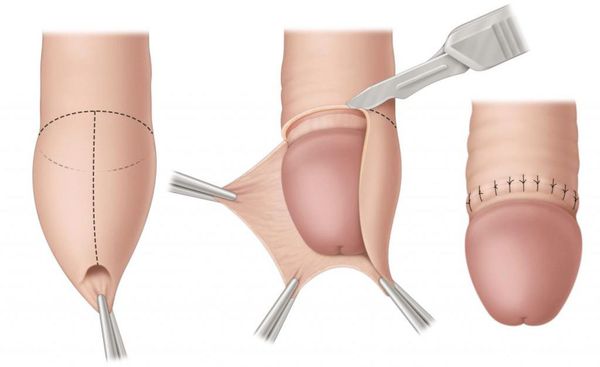
В случае парафимоза проводится операция по рассечению ущемляющего кольца и вправлению головки.
Тактика лечения стриктуры уретры зависит от расположения и размеров стеноза. Для расширения уретры потребуется меатотомия — рассечение наружного отверстия мочеиспускательного канала с наложением швов. При большой протяжённости стриктуры показана пластика уретры.
Однако большинство осложнений и рецидивов заболевания удаётся избежать благодаря своевременному обращению к врачу и проведённому медикаментозному лечению.
Прогноз. Профилактика
Прогноз чаще всего благоприятный. В случае точного выяснения причины заболевания и вовремя начатой терапии наступает полное излечение. Однако при отсутствии лечения или наличии сопутствующей патологии (например сахарного диабета) не исключается появление осложнений, которые потребуют коррекции, в частности оперативного вмешательства. При развитии такого осложнения, как гангрена Фурнье, летальность составляет, по данным разных авторов, от 4 до 54 % [23] .
Профилактика баланопостита, как ни странно, начинается с младенчества. Она заключается в гигиене наружных половых органов. В первые годы жизни ребёнка она проводится родителями, затем прививается детям в виде соблюдения элементарных санитарно-гигиенических правил.
Также нужно уделять внимание вопросам раскрытия головки. Дело в том, что у младенцев кожа крайней плоти недостаточно растяжима, поэтому до 5-6-летнего возраста головка раскрывается не у всех мальчиков [8] . Данный физиологический фимоз не является заболеванием. Однако если в дальнейшем головка по-прежнему не раскрывается — это повод обратиться к врачу.
После начала половой жизни микрофлора половых органов может измениться. Любые новые бактерии, грибки и вирусы, проникающие в организм мужчины во время незащищённых половых актов, способствуют истощению его защитных сил и возникновению инфекции. Поэтому важным средством профилактики баланопостита, равно как и инфекций, передающихся половым путём, является использование презервативов.
Не менее важным средством профилактики баланопостита является соблюдение гигиенических правил у взрослых. Так называемая "болезнь грязных рук" возможна в любом возрасте. Чтобы избежать занесения инфекции, нужно не только мыть руки перед мочеиспусканием (особенно если приходится работать в антисанитарных условиях), но и регулярно принимать душ или ванну, тщательно промывая головку и крайнюю плоть.
Так как баланопостит является первым проявлением некоторых соматических заболеваний, необходимо не реже одного раза в год осуществлять контроль общего холестерина и глюкозы в крови для исключения скрытых микрососудистых нарушений.

Зуд мошонки и зуд яичек имеет много причин, ВАМ может казаться, что чешется только кожа, однако так устроена иннервация, что:
- зуд это небольшая боль, которую нервные клетки так воспринимают
- при поражениях ткани и сосудов яичек зуд может быть первым признаком.
Заболевания яичек
К самым частым заболеваниям яичек относятся болезни вены яичек (варикоцеле) и воспаление яичек.
- Варикоцеле – расширение вен яичек, диагноз ставиться после УЗИ яичек и врачебных проб.
- Воспаление яичек – одна из наиболее частых причин зуда мошонки и зуда яичек. При воспалении необходимо сдать сперму на спермограмму, на ЗППП (обязательно сперму) и гормоны яичек (тестостерон). Так же в диагностике может помочь УЗИ, хотя когда из проявлений есть только зуд яичек УЗИ может еще не увидеть начальные изменения.
Заболевания кожи мошонки
Зуд мошонки и зуд яичек наиболее часто из кожных заболеваний вызывают грибковое поражение кожи мошонки и аллергическое воспаление кожи яичек (экзема, атопический дерматит).
Грибковое поражение кожи мошонки, как правило, сопровождается шелушением. Эти чешуйки и берут для исследования на грибок кожи.
Аллергическое воспаление кожи яичек может быть проявлением того что уже есть на теле в других местах (краснота и шелушение), а может начинаться самостоятельно. В последнем случае, при поражении только кожи мошонки, берут кровь на аллергическое воспаление (основные аллергические клетки и вещества) и при необходимости проводят аллергопробы.
Проявления внутренних болезней в виде зуда мошонки и зуда яичек:
- Заболевания печени (печеночный зуд)
- Сахарный диабет
- Заболевания почек
Заболевания печени диагностируются с помощью биохимии печени и УЗИ. Многие путают обычную биохимию и биохимию печени. Везде, в том числе в поликлиниках делают биохимию крови, однако биохимия печени формируется только из печеночных показателей, зато их гораздо больше. Поэтому нужно сдавать не просто биохимию, а печеночные пробы.
Сахарный диабет диагностируется сдачей крови на глюкозу и гормоны поджелудочной железы.
Заболевания почек, так же как и печени нуждаются в диагностике почечной биохимией и УЗИ.
Ждем ВАС в нашей клинике.

Статья проверена на соответствие медицинским стандартам ведущим специалистом клиники "Поликлиника+1", дерматовенерологом, урологом, микологом
Читайте также:

