Кожа на стопе при плоскостопии
Обновлено: 19.04.2024
Что такое поперечное плоскостопие? Причины возникновения, диагностику и методы лечения разберем в статье доктора Коршуновой Светланы Михайловны, детского ортопеда со стажем в 4 года.
Над статьей доктора Коршуновой Светланы Михайловны работали литературный редактор Юлия Липовская , научный редактор Евгений Коновалов и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Поперечное плоскостопие (transverse flatfoot) — это деформация стопы, при которой её поперечный свод опускается и не может выполнять свои функции: удерживать равновесие тела и обеспечивать плавность и пружинистость походки.

Поперечный свод стопы — это арка, которая состоит из 5 плюсневых костей. Вершиной этой арки является 2-я плюсневая кость. В норме стоя мы опираемся на три точки — пятку и головки 1-й и 5-й плюсневых костей. При плоскостопии головки 2-й и 4-й пальцев опускаются и становятся в один ряд с 1-й и 5-й костями.
Причины поперечного плоскостопия
- Малоподвижный образ жизни.
- Неудобная тяжёлая обувь.
- Ношение обуви дома, в том числе тапочек. .
- Недостаток витаминов и микроэлементов.
- Неврологические нарушения, например паралич подошвенных мышц стопы, последствие полиомиелита.
- Работа, при которой приходится долго стоять. Чаще плоскостопие возникает у продавцов, пекарей, столяров, учителей и др. .
- Травмы стопы: переломы костей стопы, травмы лодыжки, разрыв сухожилий и связок стопы.
Распространённость
Поперечное плоскостопие и вальгусная деформация большого пальца (hallux valgus) — наиболее частые нарушения опорно-двигательного аппарата. Среди всех ортопедических патологий они составляют около 10 % [1] .
По данным Всемирной организации здравоохранения (ВОЗ), у 75 % жителей планеты есть проблемы со стопами. Среди патологий переднего отдела стопы поперечное плоскостопие составляет 63,6 % случаев. У женщин оно встречается чаще: на каждые 20 женщин с поперечным плоскостопием приходится один мужчина. Это связано со слабостью связочного аппарата у женщин [3] [19] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы поперечного плоскостопия
- болезненность в переднем отделе стопы при длительной ходьбе;
- мозоли под головками плюсневых костей;
- мозоли на мизинце;
- мозоли на фалангах 1-го (большого) пальца; , образование «шишки» на стопе;
- болезненность при пальпации мышц между плюсневыми костями;
- боль в области пятки при ходьбе;
- боль при вставании на носочки;
- трудность в подборе обуви из-за узкого переднего отдела и мозолей в области большого пальца и мизинца.

Симптомы появляются не сразу. Около трёх лет болезнь может себя не проявлять. Затем пациент ощущает тяжесть в стопах, быструю утомляемость мышц голени и стоп [13] . Часто эти симптомы путают с началом варикозной болезни вен.
Позже возникает отёчность стоп и голеностопного сустава, появляются натоптыши на подошве стопы [14] . Также пациенты отмечают, что обувь стала мала, особенно к концу для, появляется боль в области пятки и между плюсневыми костями. С годами состояние прогрессирует.
Патогенез поперечного плоскостопия
Структурно стопа состоит из препдлюсны, плюсны и пальцев. Её форма зависит от состояния мышц, связок и положения костей [5] .

Стопу образуют 28 костей. Они соединены между собой суставами и укреплены связками. Связки придают стопе сложную форму, напоминающую спираль или лопасть пропеллера, и делают её подвижной в трёх плоскостях. Поверх связок лежат мышцы. Только они испытывают нагрузку, когда человек стоит, идёт или бежит. Кроме этого, мышцы стопы и голени формируют свод и поддерживают форму стопы [8] [15] .
Арка поперечного свода стопы поддерживается поперечными связками и четырьмя мышцами, сужающими стопу [6] . Если мышцы в стопе слабые, под весом тела они не могут удержать кости в нужном положении. Тогда кости разводятся в стороны, в итоге передний отдел выглядит распластанным, а головка 2-й плюсневой кости опускается и становится опорной. Межкостные мышцы при этом перерастягиваются и не могут больше сокращаться. Связки начинают испытывать нагрузку, которой в норме быть не должно. Из-за этого возникает боль в области головок плюсневых костей.
Наиболее уязвимы при поперечном плоскостопии фасция подошвы и мышцы, приводящие большой палец. Фасция подошвы (плантарная фасция, или подошвенный апоневроз) — тонкая неэластичная плёнка, которая одним концом прикреплена к пяточному бугру, а другим — к основаниям пальцев стопы [8] . При правильной анатомии стопы на неё не ложится вес и нагрузка. Если передний отдел растягивается, то мышцы не могут удержать кости в нормальном состоянии и на плантарную фасцию ложится большая нагрузка, она перерастягивается и травмируется в области прикрепления. Из-за этого возникает боль по всей поверхности стопы, преимущественно в области пятки.

Мышца, приводящая большой палец стопы, идёт от всех пальцев и прикрепляется к кости под головкой 1-й плюсневой кости (сесамовидной) [9] . Её задача — приводить большой палец к стопе и поддерживать стопу узкой. Эта мышца работает при ходьбе босиком. Чем чаще мы ходим в обуви, тем меньше на неё нагрузка. Без нагрузки она слабеет, растягивается и не может приводить большой палец, поэтому он отклоняется в сторону и стопа становится распластанной.

Классификация и стадии развития поперечного плоскостопия
Классификация плоскостопия:
- поперечное — опускается поперечный свод стопы;
- продольное — опускается продольный свод стопы;
- смешанное — опускается продольный и поперечный своды стопы [12] .

Степени тяжести поперечного плоскостопия:
- Лёгкая степень — передний отдел стопы расширяется. Могут опуститься головки 2-й и 3-й плюсневых костей. Появляется утомляемость и тяжесть в ногах к концу дня.
- Средняя тяжесть — опускаются головки 2-й и 3-й плюсневых костей, увеличивается расстояние между плюсневыми костями. Появляется болезненность при пальпации (прощупывании) межкостных мышц. При длительной ходьбе стопа начинает болеть.
- Тяжёлая степень — деформация переднего отдела стопы, стойкий болезненный синдром при нагрузке и в покое, появляются множественные натоптыши под головками плюсневых костей [10] .
Степень плоскостопия по результатам рентгена:
- I степень — угол между 1-й и 2-й плюсневыми костями составляет 10–12°, а угол отклонения большого пальца 15–20°;
- II степень — углы увеличиваются до 15 и 30°;
- III степень — углы увеличиваются до 20 и 40°;
- IV степень — углы превышают 20 и 40° [17] .
Осложнения поперечного плоскостопия
Без лечения и коррекции могут развиваться:
-
( hallux valgus ). Мышца, приводящая большой палец, атрофируется. Палец выходит из своего сустава. Внешне проявляется как шишка на пальце.
- Молоточкообразная деформация пальцев стопы. Сухожилия сгибателей пальцев натягивается. Пальцы находятся в стойкой деформации: согнуты в суставах фаланг, их невозможно разогнуть. От постоянного соприкосновения с обувью на суставах пальцев образуются множественные мозоли.
![Молоточкообразная деформация пальцев стопы [21]](https://probolezny.ru/media/bolezny/poperechnoe-ploskostopie/molotochkoobraznaya-deformaciya-palcev-stopy-21_s.jpg)
- Боли в крупных суставах ног. При нарушении биомеханики шага и постановки стопы нарушается вся работа ног. Из-за этого часто болят коленные суставы при ходьбе и беге, в тазобедренных суставах могут появиться щелчки.
Ранее считалось, что поперечное плоскостопие может привести к проблемам в позвоночнике (болям, сколиозу и остеохондрозу). Но общенациональное исследование показало, что проблемы стопы не являются фактором развития патологий позвоночника [7] . Вросший ноготь также не связан с плоскостопием.
Диагностика поперечного плоскостопия
Сбор анамнеза и осмотр
Врач собирает историю болезни и осматривает стопы. При осмотре обращает внимание на походку, положение стопы в покое, натоптыши на тыльной поверхности стопы, стирание каблука у обуви, болезненность при пальпации, проводит двигательные тесты: просит пациента встать на носочки, постоять на одной ноге, поднять и отвести большие пальцы стоп.
Также специалист задаёт уточняющие вопросы:
- когда появляется боль в стопе;
- как часто она возникает;
- как долго пациент ходит в течение дня;
- какую обувь выбирает;
- что помогает снизить боль.
По результатам осмотра можно установить диагноз. Если возникли сомнения, нужно провести инструментальные исследования.
Инструментальная диагностика
Рентгенография стоп с нагрузкой. Снимки делают в двух проекциях:
- Прямая — опираясь рукой на стул, пациент встаёт одной стопой на кассету с рентгеновской плёнкой размером 18 × 24 см, вторую ногу держит на весу, затем выполняется прямой снимок [17] .
- Боковая — снимок делается сбоку, при этом нужно захватить 4–5 см голеностопного сустава. Пациент также стоит на одной ноге.
Снимки в двух проекция выполняются поочерёдно для обоих ног. Степень поперечного плоскостопия определяют по углу отклонения 1-й плюсневой кости и большого пальца. На рентгенограммах проводят три прямые линии, соответствующие продольным осям 1-й и 2-й плюсневой кости и основной фаланге большого пальца [2] .
![Рентген стоп в прямой проекции. Определение степени плоскостопия [22]](https://probolezny.ru/media/bolezny/poperechnoe-ploskostopie/rentgen-stop-v-pryamoy-proekcii-opredelenie-stepeni-ploskostopiya-22_s_wzfaB23.jpg)
Раз в 1–2 года лучше сделать повторный снимок, чтобы оценить динамику лечения.
Осмотр на плантоскопе. Плантоскоп — это устройство, с помощью которого можно со стороны увидеть отпечатки ступней пациента в режиме статической нагрузки. Для этого пациент встаёт босиком на плантоскоп. Доктор оценивает величину кожного свода стопы, точки, на которые пациент больше всего опирается, отклонение большого пальца, соприкосновение пальцев стоп с поверхностью.

Лабораторная диагностика
Лабораторные исследования проводятся, чтобы исключить другие патологии, которые могут привести к болям в стопе: подагру, ревматоидный полиартрит, артрозы суставов стопы. Как правило, выполняются общий и биохимический анализы крови: оценивают уровень С-реактивного белка (СРБ), ревматоидного фактора, мочевой кислоты и мочевины.
Лечение поперечного плоскостопия
Лечение поперечного плоскостопия консервативное. Цель лечения — уменьшить боли в стопе, улучшить кровоток в тканях и поддержать свод стопы [16] .
ЛФК при поперечном плоскостопии
Лечебная физкультура выполняется ежедневно по 10–15 минут два раза в день. Так как поперечное плоскостопие связано со слабостью мышц стопы, то при лечебной физкультуре упражнения направлены на тренировку этих мышц.
Базовые упражнения при плоскостопии:
- Попеременно стоять то на внутренней, то на наружной стороне стоп. Сначала сидя, затем стоя, повторять 10 раз.
- Вращать стопами по кругу, поставив их пятками на пол. Сначала сидя, затем стоя, держась за опору. Выполнять 10 раз.

- Встать, поставить ноги на ширину плеч и переносить вес с пяток на носки. Делать это упражнение в трёх вариантах: сначала стопы параллельны друг другу, затем развёрнуты друг к другу носками, затем пятками. Повторять по 10 раз в каждой позиции.
- Ходить по пять шагов на носках, на пятках, на внутренних, затем на внешних сторонах стоп.
- Ходить, перекатываясь с пятки на носок, делать так 40 шагов.
- Катать палку попеременно каждой ногой, сначала сидя, затем стоя, по 1–2 минуте на каждую ногу.
- В течение 5–10 минут прокатывать теннисный мяч каждой стопой от кончиков пальцев к пятке и обратно, сначала сидя, затем стоя. Можно использовать другой мяч, подходящий по размеру [11] .

Эти упражнения подходят и детям, и взрослым. Через боль заниматься нельзя. Противопоказания: отёк стопы, горячий 1-й плюснефаланговый сустав, раны на тыле стопы.
При регулярных занятиях боль в стопах обычно исчезает в течение 9 недель [19] . Но прекращать занятия не нужно, иначе боль может появиться снова.
Индивидуальные ортопедические стельки
Снять боль и напряжение с переднего отдела стопы помогают индивидуальные стельки с метатарзальной подушкой, которая устанавливается на уровне головок 2-й и 3-й плюсневых костей. Эти стельки делает врач. Готовые стельки не подойдут, так как длина пальцев стоп и ширина поперечного свода у каждого человека индивидуальны.
Массаж стоп
Нужно нанести на стопу крем или растительное масло и массировать её [18] . Массаж стоп помогает улучшить кровоток в мышцах, расслабляет межкостные и короткие мышцы стопы, снимает с них напряжение и уменьшает боль [18] .

Выбор обуви
При выборе обуви стоит отдавать предпочтение моделям с широким передним отделом. Подошва обуви должна гнуться под пальцами. Для этого можно встать на носочки при примерке обуви и немного походить. Если есть дискомфорт, лучше поменять обувь.
Дома стоит ходить только босиком. Тапки и шлёпанцы противопоказаны при поперечном плоскостопии. При ходьбе в них поднимаются пальцы и нарушается биомеханика шага. Если нет возможности ходить босиком, лучше выбрать тапки с фиксацией на пятке.
Прогноз. Профилактика
Как правило, после 4–9 недель консервативного лечения боль в стопах и мышцах голени проходит, уменьшается отёк. Если забросить ЛФК, боль может вернуться. ЛФК стоит выполнять ежедневно по 10 минут в день.
Что такое вальгусная деформация стопы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Саковича Никиты Валерьевича, ортопеда со стажем в 9 лет.
Над статьей доктора Саковича Никиты Валерьевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Вальгусная деформация стопы — комплексное заболевание, которое проявляется поперечным и продольным плоскостопием, искривлением первого пальца, образованием костной «шишки» и нарушением собственного мышечно-связочного баланса. [2] [6] [13]
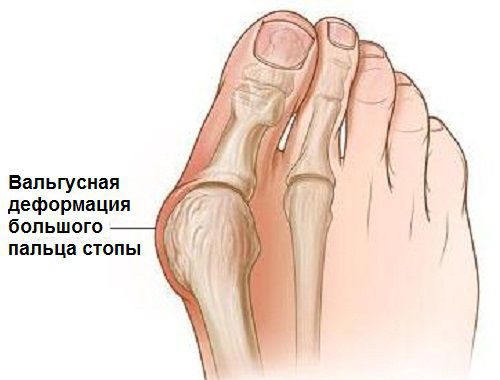
Заболевание сопровождается уплощением стоп и их «заваливанием» на внутреннюю часть.
Согласно статистическим данным, среди многочисленных ортопедических заболеваний стоп ведущее место занимает поперечно-распластанная деформация ее переднего отдела, сопровождающаяся вальгусным (наружным) отклонением І пальца. Впервые патология была описана более 200 лет назад и по сей день составляет около 80% всех вариантов деформаций стоп. В большей степени данная патология касается женщин — около 98%. [3] [8]
В повседневной жизни люди называют это заболевание по разному — галюкс, халюкс, шишка на пальце, искривление первого пальца и т. д. Как ни назови, а суть не меняется: первый палец отклоняется в сторону второго, и происходит деформация в плюснефаланговом суставе (та самая «шишка»). Помимо эстетической составляющей, заболевание причиняет человеку неприятные ощущения и неудобства при ходьбе.
Выделяют множество причин, приводящих к искривлению стопы, но они редко встречаются изолированно:
- плоскостопие: поперечное, продольное, комбинированное; врожденное и приобретенное;
- остеопороз: низкое содержание кальция в костях, что приводит к потере жесткости и изменению формы. Причиной могут быть гормональные сбои и наследственная предрасположенность; [10]
- лишний вес: у стопы есть предельный потенциал давления, который она может выдержать, не деформируясь. При снижении сопротивляемости или увеличении веса связки и мышцы не выдерживают и перерастягиваются;
- генетическая предрасположенность: гиперэластичность стопы может быть врожденной. [15] При этом мышечно-связочный аппарат слабый, и вероятность развития плоскостопия увеличивается;
- ходьба в неправильной обуви. Нежелательно постоянно носить узкую обувь и на высоких каблуках, так как нагрузка на стопу распределяется неправильно – почти весь вес приходится на передний отдел, а именно на плюснефаланговый сустав первого пальца; [13][17]
- эндокринные нарушения: резкие изменения гормонального фона во время беременности, при климаксе и даже просто ежемесячные его колебания, обусловленные менструальным циклом, могут стать причиной ослабления связок; [9]
- травмы стопы: удар или падение тяжелого предмета на ногу могут быть причиной перелома или ушиба, которые провоцируют начало деформации.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вальгусной деформации стопы
На начальных стадиях появляется утомляемость во время ходьбы, «натоптыши» на стопе и «омозолелость» с внутренней стороны первого плюснефалангового сустава. [13] Появляется боль в суставах, большой палец отклоняется в сторону, появляется «шишка» с внутренней стороны. Вместе с первым пальцем деформируются и остальные, становятся молоткообразными.
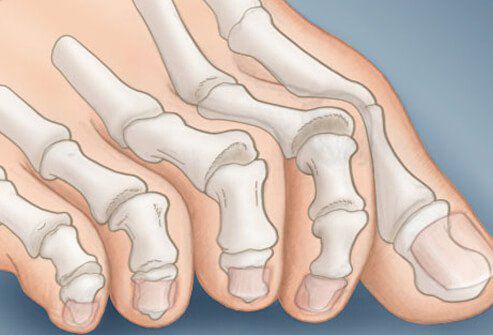
Боль усиливается, прежняя обувь становится узкой, и подобрать удобные туфли практически невозможно. Мозоль и утолщенные мягкие ткани становятся болезненными и воспаляются. Формируется бурсит, который может стать хроническим.
Задний отдел стопы тоже искривляется, что выглядит, как необычная косолапость. [11] [15] Боль усиливается и начинает появляться в подтаранном и голеностопном суставе. При отсутствии лечения перегружаются колени, тазобедренные суставы и позвоночник. [2] [7] Иногда происходит врастание ногтя первого пальца, что создает дискомфорт при ходьбе.
Вначале больных обычно беспокоит лишь косметический дефект — отклонение первого пальца и костный нарост с внутренней стороны сустава. Это особенно заметно при ношении открытой обуви, посещении пляжа или бассейна. Именно это заставляет многих женщин прийти к травматологу-ортопеду.
Патогенез вальгусной деформации стопы
В результате ослабления мышечно-связочного аппарата стопы и неправильной нагрузки происходит изменение точек опоры и уплощение поперечного и продольного сводов.
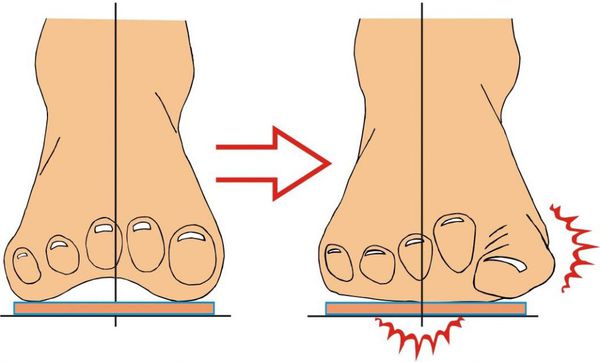
Нагрузка и опора переходит на все плюснефаланговые суставы, что приводит к веерообразному расхождению костей переднего отдела стопы. [4] [15] Происходит дисбаланс мышечной силы, которая держит первый палец ровно, в результате он отклоняется, и искривление прогрессирует.
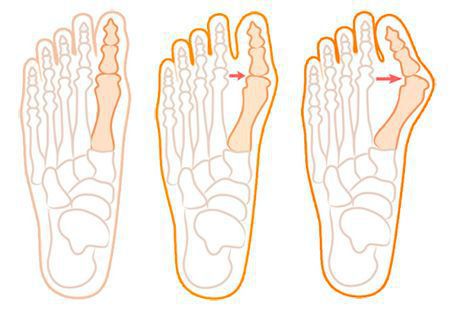
Значимым смещением костей первого пальца кнаружи считается смещение более чем на 10 градусов. Параллельно изменения происходят в капсульно-связочном аппарате — растяжение наружных отделов, смещение сесамовидного гамака. [6] [13]
Еще поперечное распластывание способствует развитию метатарзалгии — болей в области II-IV плюсневых костей из-за избыточной нагрузки, так как в норме в переднем отделе основная опора приходится на головки I и V. [5] [8]
Помимо метатарзалгии формируются молоткообразные второй, третий и даже четвертый пальцы из-за повышенного натяжения сухожилий сгибателей и разгибателей. Это приводит к вывихам и контрактурам в соответствующих суставах. [12]
Деформация (опускание) среднего отдела стопы происходит при ослаблении связочного аппарата Шопарова сустава. [10] Данная патология встречается нечасто и обычно является следствием травм.
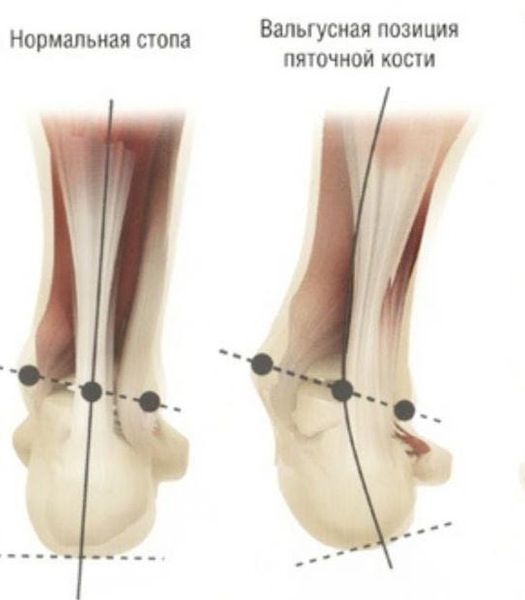
Задний отдел также подвергается изменению: он искривляется в области пяточной кости — происходит ее пронация (внутреннее вращение), при увеличении которой диагностируется подвывих в подтаранном суставе.
Классификация и стадии развития вальгусной деформации стопы
В зависимости от отдела деформации стопы — переднего или заднего, выделяют разные стадии заболеваний. Для определения стадии необходима рентгенограмма в двух проекциях и осмотр травматолога-ортопеда.
В деформации первого пальца выделяют три стадии на основании углов отклонения:
При уплощении продольного свода стопа соприкасается с полом всей поверхностью подошвы. [16] Немного увеличивается длина ступни, так как свод исчезает. В этом процессе выделяют три стадии:
- При первой степени человек, как правило, не чувствует дискомфорта или болей. Однако ноги быстрее устают, длительные нагрузки переносятся уже не так легко. Рентгенографически угол свода 130-140 градусов, а высота 25 мм. [2][14]
- Вторая степень диагностируется увеличением угла до 141-155 градусов и опущением свода от 17 до 25 мм. Появляются боли, усиливающиеся при нагрузке. Прежняя обувь становится тесной.
- Третья степень — стопа совсем уплощается, ее угол свода возрастает более 155 градусов, а высота опускается ниже 17 мм. Постоянные боли в мышцах ног, суставах, спине. [7] Развиваются различные осложнения, привычную обувь невозможно носить, а передвигаться на дальние расстояния невозможно.
При уплощении поперечного свода распластывание характеризуется расхождением пальцев и увеличением ширины стопы. [13] Поэтому определение степени тяжести плоскостопия происходит путем измерения угла между 1 и 2 плюсневыми костями:
- первая стадия: расхождение не более 10-12 градусов;
- при второй степени этот угол увеличивается до 15 градусов;
- третья степень характеризуется расхождением до 19 градусов.
Осложнения вальгусной деформации стопы
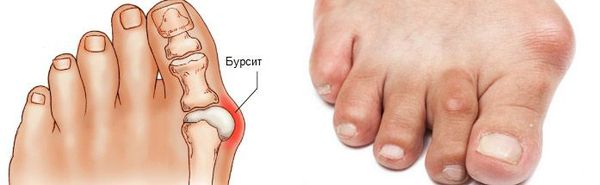
Наиболее частым осложнением является воспаление синовиальных сумок (бурс). [12] Проявляется гиперемией, отечностью, болями, которые усиливаются при механическом воздействии.
Другим частым осложнением является формирование артроза первого плюснефалангового сустава — разрушение хряща, появление костных экзостозов (разрастаний), уменьшение подвижности и начало болей.
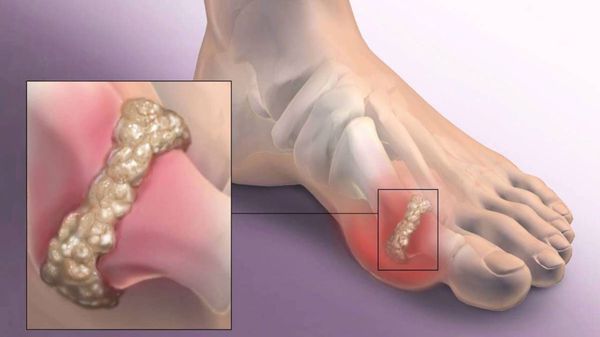
Если обобщить остальные нарушения, то это поражение суставов стопы, и в целом нарушение походки. При запущенных случаях страдают коленные, тазобедренные суставы и позвоночник, что проявляется артрозом и их деформацией. [9] [12]
Распространенным осложнением является «пяточная шпора», которая возникает из-за перерастяжения плантарной фасции. [10] Пациенты страдают при этом резкой болью при ходьбе в области пятки. Иногда возникает ахилобурсит – воспаление в области ахилового сухожилия. Итак, несвоевременное лечение приводит комплекс осложнений, которые требуют дополнительного лечения.
Диагностика вальгусной деформации стопы
Для назначения адекватного лечения и в целях предотвращения прогрессирования болезни необходимо проведение полного обследование пациента, чтобы выявить причины возникновения деформации и определить стадии процесса.
Основные методы диагностики:
- очная консультация ортопеда-травматолога;
- рентгенография стоп в 3-х проекциях — в целях определения стадии заболевания, а также выявления сопутствующих патологий, к которым относятся артроз, подвывих и вывих суставов. Исследование необходимо делать под нагрузкой, так как результат искривления углов может отличаться на 20%. По рентгеновскому снимку проводят все расчеты, необходимые для определения тактики лечения.
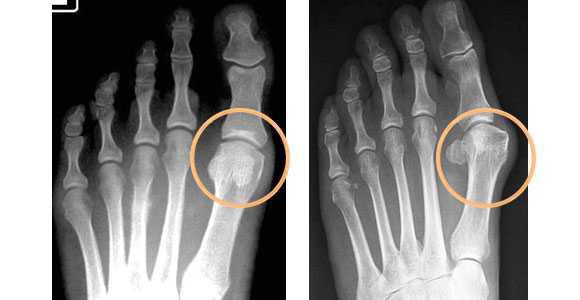
- плантография — для определения плоскостопия (отпечатки стоп);
- подоскопия — осмотр подошвенной части стопы в положении стоя;
- при необходимости исключения других заболеваний может быть назначено КТ или МРТ;
- УЗИ необходимо для исследования сосудов при подозрении на нарушение кровообращения.
После обследования необходима дифференциальная диагностика для исключения заболеваний с похожими симптомами (артрит, подагра, деформирующий остеоартроз). Для этого назначаются лабораторные исследования: факторы воспаления, специфические маркеры и общеклинические исследования. [13]
Лечение вальгусной деформации стопы
За последние сто лет хирургия стопы не только не утратила своей актуальности, но и делает постоянные шаги вперед, с появлением более совершенных инструментов и фиксаторов. На данный момент разработано более 400 видов операций и их модификаций с целью коррекции деформации различных отделов стопы. [5] [16]
При начальных изменениях можно обойтись малотравматичной операцией — МакБрайда, метод Сильвера, метод Р.Р. Вредена. [13] При этом кость не распиливается, а меняется место прикрепления сухожилия приводящей мышцы большого пальца. Период восстановления минимальный и составляет 2-3 недели.
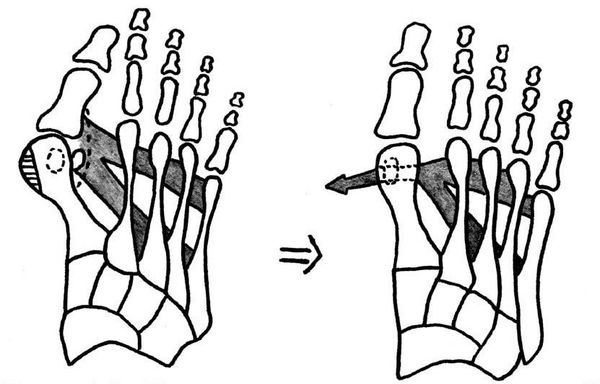
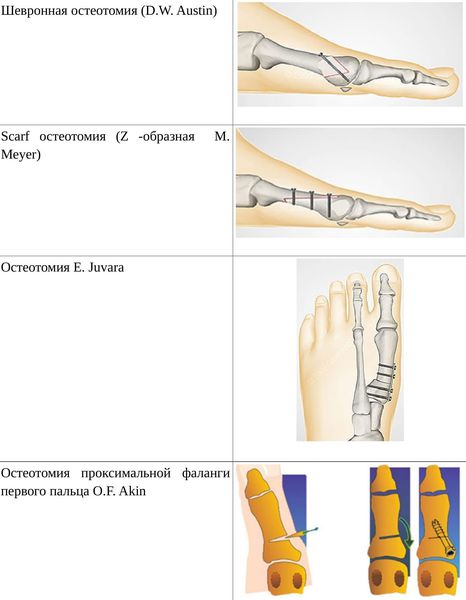
Если диагностируется II и III степень, то выполняется более травматичная операция — остеотомия (перепиливание кости) с выставлением правильного угла и фиксацией винтами либо спицами. [12] [15] Существует множество методик коррекции первого пальца:
• Дистальные (применяются, если угол между 1 и 2 плюсневыми костями не более 14°): операция Шеде — удаление экзостоза («шишки»), подголовчатая клиновидная остеотомия по J. Reverdin, операция T.R. Allen, операция D.W. Austin (шевронная остеотомия);
• Диафизарные (применяется, если угол между 1 и 2 плюсневыми костями от 15° до 22°): Z-образная остеотомия M. Meyer (scarf), операция K. Ludloff, остеотомия C.L. Mitchell;
• Проксимальные (угол между I и II плюсневыми костями более 22°): двойная остеотомия по Logroscino, клиновидная остеотомия M. Loison, E. Juvara, остеотомия по G.W. Patton и J.E. Zelichowski;
Иногда при наличии деформации основной фаланги первого пальца требуется дополнительная остеотомия O.F. Akin (Моберга). [13]
Выбор делает травматолог-ортопед, учитывая локализацию основных изменений, конгруэнтность первого плюснефалангового сустава (сохранение суставных поверхностей) и тяжесть патологии.
Если первый плюснефаланговый или плюснеклиновидный сустав разрушен деформирующим артрозом либо другой патологией, то выполняется артродез (заклинивание, обездвиживание сустава) либо, в редких случаях, — эндопротезирование. [16]
После операции пациент ходит в течение 4 недель в специальной обуви (Барука), которая нужна для разгрузки переднего отдела стопы. После контрольных рентгеновских снимков врач разрешает ходить, нагружая всю стопу, но ограничивая тяжелые и спортивные нагрузки. Как правило, через 2 месяца пациент возвращается к обычному образу жизни. Фиксирующие винты не удаляются и не приносят никакого дискомфорта.
С целью коррекции «малых» лучей стопы (II-IV плюсневые) применяются методики Weil, субкапитальные шарнирные остеотомии, DMMO. [9] [15] Для коррекции деформации Тейлора (V плюсневая) — методики Willson, Bosh и DMMO.
Для коррекции плосковальгусных деформаций применяются следующие методики:
- транспозиция сухожилий;
- медиализирующая остеотомия пяточной кости; операция Коттона;
- удлинение латеральной колонны;
- артродез сустава Лисфранка;
- артроэрез;
- трехсуставной артродез. [1][6]
Основной задачей современных методик лечения является максимально возможное приближение всех анатомо-функциональных параметров к норме. Игнорирование индивидуальных особенностей стопы, выбор неправильной методики лечения ведут не только к рецидиву деформации, но и к ее усугублению. [18] Отказ от хорошо известных и зарекомендовавших себя операций и массовое увлечение новыми, равно как и слепое использование одних и тех же операций на протяжении десятилетий, без учета индивидуальных особенностей каждой стопы, категорически не приемлемы. [13]
Лечение вальгусной деформации большого пальца стопы почти всегда начинают с подбора удобной обуви, не вызывающей трения или нагрузки. Нестероидные противовоспалительные препараты и физиотерапия могут быть назначены, чтобы уменьшить воспалительный процесс и снять боли. [6] Кроме того, возможны инъекции кортикостероидов. [11]
Используются различные ортопедические изделия (супинаторы, корректоры пальцев стопы, межпальцевые валики). Применение ортопедических приспособлений незначительно помогает на ранних стадиях остановить дальнейшую деформацию. [10] При выраженной деформации применение ортопедических изделий может только несколько уменьшить болевые ощущения.
Ортопедические стельки являются неотъемлемой частью лечения деформации стоп. [17] В большинстве случаев стандартные стельки не эффективны, поэтому лучше использовать индивидуальные, изготовленные именно для вашей стопы. [12] Обязательное условие: если вы носили ортопедические стельки до операции, после их нужно менять на новые, так как исправленная стопа меняет свои характеристики.
Прогноз. Профилактика
При правильно выбранном лечении прогноз положительный. Боли прекращаются, достигается удовлетворительный косметический результат, и ходьба становится комфортной. Важным моментом является соблюдение всех рекомендаций врача, что обеспечит гладкий послеоперационный период и снизит риск рецидива. [13] И, конечно, чем раньше обратиться к травматологу-ортопеду, тем меньше будет объем оперативного вмешательства и короче сроки реабилитации.
Гиперкератоз стоп представляет собой избыточное ороговение и утолщение эпидермиса в области подошвы. В результате кожа становится грубой и сухой, могут появиться мозоли и даже кровоточащие трещины. Именно поэтому такой патологический процесс относится не только к косметическим проблемам.
Если и вам знакомо такое состояние дермы, затрудняющее ношение легких босоножек и сланцев в летнюю жару, возможно, стоит уделить повышенное внимание своим ножкам. Диагностику заболевания можно пройти у подолога, дерматолога или ортопеда. А вот о способах лечения и профилактике гиперкератоза стоп вы узнаете из нашей статьи.
Причины гиперкератоза стопы

Гиперкератоз стоп – это натоптыш, который возникает из-за разрастания рогового слоя до 1 см и более. Данное заболевание может иметь и осложнения, которые проявляются в виде мозолей (мягких либо твердых), язвенных образований из-за чрезмерного давления на стопу, а также кровоизлияний. Все это не представляет никакой угрозы здоровью человека, но выступает неприятным косметическим дефектом, мешающим нормально передвигаться. Для того чтобы от него избавиться, проводятся различные мероприятия. Чаще всего патология появляется у тех, кто страдает диабетом, поэтому в данном случае, кроме процедур, направленных на устранение внешних симптомов, требуется лечение самого заболевания.
Нередко при гиперкератозе стоп возникают трещины, которые приносят больному довольно сильный дискомфорт. Однако подобное явление необязательно связано с отвердением ороговевшего слоя кожи, поскольку причиной может быть просто плохой уход за ногами.
Гиперкератоз можно разделить на следующие группы в соответствии с клинической картиной:
В этом случае заболевание появляется по причине нехватки в организме витамина А и плохой гигиены. Из-за ороговевшего слоя происходит закупорка волосяных фолликулов, что в итоге приводит к образованию мелких прыщей.
Самыми распространенными местами появления данной формы патологии являются бедра, локти, ягодицы и колени.
При несвоевременно начатом лечении или его отсутствии недуг может распространиться дальше, и прыщей станет больше. Данную форму болезни нередко можно встретить у детей, и поражает она чаще руки, ноги, лицо.
Рекомендуемые статьи по теме:
В данном случае заболевание проявляется в виде образований желтого цвета, напоминающих бородавки. Основным местом локализации становятся стопы и ладони.
Бородавчатый гиперкератоз наблюдается чаще всего из-за недостаточной выработки кератина или чрезмерной нагрузки на стопы.
Основной симптом этого вида гиперкератоза – наличие обширных шелушащихся участков кожного покрова. Может наблюдаться на локтях, голове, руках, лице, ногах и т. д. Встречаются случаи, когда заболевание поражает всю кожу на теле человека.
Этим видом недуга чаще всего страдают взрослые мужчины. У женщин он практически не встречается.
Для диагностики болезни достаточно осмотра. На коже можно наблюдать коричневые или желтые папулы большого размера (0,1–0,5 см). Основными местами поражения становятся голени и бедра. При отсутствии лечения гиперкератоз может перейти на слизистую рта, а также уши.
Независимо от форм заболевания чаще всего они появляются из-за проблем с синтезом кератина.
Причины развития гиперкератоза стоп (фото выше) могут быть разными, но все они делятся на внешние и внутренние.
Влияние на развитие патологии, которая представляет собой разрастание рогового слоя, оказывают:
Длительная нагрузка на отдельные участки стопы может привести к возникновению недуга. Дело в том, что при постоянном давлении начинается ускоренное размножение ростковых клеток. Когда у человека все в порядке со здоровьем, обновление верхнего слоя эпидермиса происходит методично, то есть старый отшелушивается, образуется новый. Но когда начинается слишком быстрое деление клеток, этот процесс нарушается, поскольку поверхностный слой не успевает слущиваться, а роговой все также растет, что в итоге приводит к гиперкератозу.
Ношение обуви не по размеру тоже является распространенным внешним фактором, который и становится причиной данной патологии. Причем давление на подошву оказывают не только очень тесные или узкие туфли, но и слишком свободные и стоптанные. Дело в том, что в такой обуви нет необходимой фиксации ноги, что приводит к трению и повышенной нагрузке на стопу, а затем к патологическому изменению.
Не менее распространенным внешним фактором является большая масса тела или высокий рост, что тоже способствует избыточному давлению на нижние конечности. Причиной гиперкератоза может также быть деформация стопы врожденная (в виде косолапости или плоскостопия) либо приобретенная (операции, травмы). Нагрузка сверх физиологической нормы, оказываемая на некоторые участки, приводит к повышенному на них давлению.
Гиперкератоз возникает достаточно часто из-за заболеваний, связанных с кожей или эндокринной системой. Когда у человека имеется сахарный диабет, в организме начинаются проблемы с обменом углеводами. В результате чувствительность ног (болевая и тактильная) меняется, происходит нарушение трофики тканей и кровообращения, дерма сохнет, появляются язвы и другие факторы, способные привести к развитию гиперкератоза.
Проблемы, связанные с кожей, к примеру, ихтиоз, псориаз, ладонно-подошвенная кератодермия (ЛПК), осложнения с кератиновым синтезом (врожденные) тоже нередко становятся причиной возникновения этого дефекта.
Вероятность появления болезни с последующим ее прогрессированием увеличивается в несколько раз в том случае, если происходит сочетание внешних и внутренних факторов. Если человек, страдающий сахарным диабетом, будет носить слишком тесную обувь, то прогноз в отношении жесткого рогового слоя (ЖРС) для него будет совсем неблагоприятным.
Как проявляется гиперкератоз кожи стоп
Симптоматика заболевания может быть различной в зависимости от его формы и степени тяжести.

Плоскостопие – это деформация стопы, ее уплощение. Стопа при плоскостопии опускается в продольном и поперечном направлениях – уплощается и за счет этого теряет свои амортизационные свойства.
Опасность плоскостопия – это осложнения, возникающие вследствие отсутствия эффективного лечения. Заболевание зачастую недооценивают, думая, что плоская стопа не грозит обычному образу жизни. Влияние распространяется на весь организм, особенно страдают: позвоночник, суставы, стопы, внутренние органы.
МЕХАНИЗМ ПОЯВЛЕНИЯ ПЛОСКОСТОПИЯ
Правильно сформированная стопа характеризуется продольным сводом (длина стопы по внутреннему краю), поперечным сводом (ширина стопы на уровне пальцев), выполняющим важную работу по удержанию баланса тела и амортизации при ходьбе. Плоскостопие вызывает ослабление связочного аппарата стопы, что приводит к оседанию свода, подошва становится плоской, нагрузка распределяется неравномерно, теряется рессорная функция.
Компенсировать неправильное распределение нагрузки вынуждены суставы нижних конечностей: голеностопный, коленный, тазобедренный. Давление распространяется на позвоночник, внутренние органы, которые не предназначены для такой работы. Непосильный труд быстро выводит из строя суставы, позвоночник, ощущается боль в спине и ногах, появляется быстрая усталость при движении. Причина такого самочувствия – развитие плоскостопия, из-за которого страдают суставы, развивается патологическая осанка.
Важно на начальных этапах начать лечение, которое приведет к положительному результату. В дошкольном возрасте плоскостопие устраняется консервативными методами: ЛФК, массаж, ортопедическая обувь, в редких случаях назначается хирургическая коррекция. Патология легко поддается лечению, не вызывает никаких последствий.
Для подростков устранение требует много сил и времени, не всегда проходит гладко, нередко применяется операция, но прогноз положительный. В старости плоскостопие вылечить тяжело, влияние времени негативно сказывается на суставах и костях.
Важным элементом на пути к здоровой жизни является соблюдение мер профилактики с детского возраста, заключающиеся в укреплении мышц, связок ступни для удержания и равномерного распределения массы тела. Запущенность приводит к нарушениям опорно-двигательной системы, в итоге возможен полный или частичный паралич.
БОЛЕЗНИ, КОТОРЫЕ ВЫЗЫВАЕТ ПЛОСКОСТОПИЕ
1. Боль и тяжесть в ногах, особенно при ходьбе
Болезнь развивается постепенно, и сначала человек ничего не ощущает. Со временем появляется усталость, боли в стопе. Человек не может много ходить, его жизнь оказывается ограниченной. Он вынужден отказываться от прогулок, занятий сортом, танцев. В дальнейшем болезнь прогрессирует, и вот уже становится трудно выполнять обычные домашние дела.
2. Вальгусная деформация стопы
Под этим названием скрывается искривление большого пальца ноги. Оно возникает из-за нарушения работы мышц и связок стопы. Большой палец отклоняется и давит на второй, который сгибается и остается в таком согнутом положении – формируется так называемый молоткообразный палец.
Одновременно с внешней стороны большого пальца образуется косточка, или шишка. Она растет, мешает носить обычную обувь, болит при ходьбе.
3. Мозоли и натоптыши
Вальгусная деформация приводит к появлению болезненных мозолей и натоптышей на стопе, которые тоже ограничивают движения.

4. Вросшие ногти
На больших пальцах ног ногти врастают в кожу, причиняя сильнейшую боль. Из-за постоянного травмирования кожа около ногтя краснеет, появляется отек. С присоединением инфекции начинается воспаление. Если вросший ноготь не лечить, он может нагноиться. В конце концов воспалительный процесс затронет кость и возникнет остеомиелит.
5. Артрозы
При плоскостопии стопы уже не выполняют амортизирующую функцию, гася вибрацию при движении. Тогда ее берут на себя суставы и позвоночник. В результате происходит быстрый износ хрящевой ткани и возникают артрозы. Поражаются голеностопный, коленный, тазобедренный суставы. Плоскостопие с артрозом вызывает дискомфорт и боли при ходьбе, чувство усталости и тяжести в ногах.
6. Пяточная шпора
При этой патологии разрастается пяточная кость со стороны подошвы. Иногда она сопровождается воспалением фасции, идущей от пятки к центру стопы. Проявляется пяточная шпора болью при ходьбе, а в тяжелых случаях – невозможностью наступать на больную пятку.

7. Варикозная болезнь вен
При плоскостопии мышцы голеней находятся в постоянном напряжении и на них приходится усиленная нагрузка. В результате ухудшается отток крови из вен голени, они переполняются кровью, которая растягивает их стенки. Возникает клапанная недостаточность. Это является причиной усталости и ломоты в голенях при ходьбе, отеков, ночных судорог.
8. Искривление позвоночника
Позвоночник, вернее его здоровье, и плоскостопие очень тесно связаны.
При плоскостопии походка меняется: человек при ходьбе и стоянии опирается не целиком на стопы, а на их боковые поверхности. За счет этого смещается центр тяжести, и чтобы удержать равновесие, позвоночник вынужденно изгибается. Постоянное неправильное положение позвоночника закрепляется и остается навсегда. Так плоскостопие приводит к искривлению позвоночника.
Искривление позвоночника, в свою очередь, вызывает остеохондроз, грыжи межпозвонковых дисков, защемление спинномозговых нервов. А это боли, ограничения движения и значительное ухудшение качества жизни.
9. Нарушение работы внутренних органов
При деформациях позвоночника страдает не только он. С позвоночником тесно связаны внутренние органы. Рядом с ним расположены сосуды, проходящие к сердцу. Поэтому при искривлении позвоночника начинаются проблемы с сердечно-сосудистой системой.
Через спинной мозг нервные импульсы поступают ко всем органам, поэтому защемление нервов сказывается на их работе. Позвоночник тесно связан с функционированием сердца и сосудов, легких, почек и печени, желудка, головного мозга.
Кроме того на подошве стопы расположены биологически активные точки, которые являются проекциями всех органов человеческого организма и отвечают за их нормальную работу. Из-за неправильного положения стопы давление на эти точки происходит неравномерно, что отражается на работе соответствующих органов.
Как видите, последствия плоскостопия достаточно серьезны. Это не просто некрасивая форма стопы и невозможность носить модельную обувь. Поэтому не стоит запускать болезнь.
К сожалению, плоскостопие полностью вылечить невозможно, но можно остановить его развитие (специальные стельки, супинаторы, массаж и др.). Лучше делать это на ранних стадиях, когда плоскостопие еще не привело к серьезным осложнениям.

Лечение плоскостопия ортопедическими стельками
При борьбе с плоскостопием необходимо носить специальную обувь. Ортопедическая обувь правильно распределяет нагрузку на стопы и способствует выздоровлению.
Специальную обувь можно заменить на ортопедические стельки при плоскостопии . Стельки учитывают строение стопы и еще несколько дополнительных факторов.
Нагрузки на ноги становятся меньше.
- Стопы меньше устают.
- Суставы больше не деформируются.
- Улучшаются амортизирующие действия на стопу.
- Уменьшается нагрузка на позвоночник.
Лечение ортопедической обувью
Ношение ортопедической обуви – обязательное условие для больных плоскостопием. Такая обувь изготавливается специально для лечения и профилактики плоскостопия. В настоящее время, ортопедическая обувь представляется в разных моделях и стилях. Вы можете выбрать любую модель на ваш вкус.
Какой должна быть эта обувь:
- На низком каблуке до 4 см, но плоская подошва запрещена. Должен быть каблук. Это предоставит условия для правильно расположения суставов и мышц.
- Размер обуви обязательно соответствует размеру вашей ноги. Четко по параметрам, чтобы не шире и не уже. Иначе лечебного эффекта не будет. Ситуация может даже усугубится, и плоскостопие перерастет в следующую степень.
- Обязательная фиксация с помощью жесткого задника.
Упражнения ЛФК
Рекомендовано регулярно делать упражнения лечебной физкультуры. Такая зарядка выполняет значительный эффект при лечении плоскостопия. Приемы совершенно не сложные, в основном не требуют специальных инструментов. Большинство из них запросто можно делать дома. А можно посещать специальный кабинет ЛФК.
Вот упражнения к применению:
- сгибание стопы;
- круговые вращения щиколоткой;
- ходьба по неровной поверхности, вроде морской гальки;
- приседания на носочках;
- перекатывание игольчатого валика с одной стопы в другую;
- известное упражнение «ласточка»;
- перекачивание с пяток на носки.
Упражнения ЛФК занимают важное место в борьбе с плоскостопием. Это полезная зарядка для ваших ног, которая излечивает как взрослых, так и детей.
«Очень много упражнений создано для того, чтобы лечить плоскостопие у людей. Но самое важное – это придерживаться графика их выполнения, не пропускать ни одного занятия. Не менее получаса в сутки вы должны тратить на занятия упражнениями для лечения плоскостопия. Десять минут через день практически ничего не дадут»
Лечебный массаж от плоскостопия
С помощью массажа мышцы приходят в тонус, налаживают кровообращение в стопах и снимают болезненные ощущения. Обычно назначают от 10 до 15 сеансов. Делают массажные движения на конечности от носков до поясницы, так как вся система связана и лечится комплексно.

Вот нужные приемы:
- Пальцы ног разгибают и сгибают.
- Поглаживают кожу ладонью либо костяшками пальцев.
- Своды стоп и пальцы пощипывают.
- Кончиками пальцев вкруговую растирают подошву, воздействуя на точки.
- Похлопываниями, поколачиваниями и надавливаниями производят вибрации.
Соблюдение диеты
Нет специально разработанной диеты. Но все же существует рекомендованное питание во избежание заболевания. Важно настроить обмен веществ и предотвратить набор лишнего веса, который увеличивает вредную нагрузку на стопы.
Рациональное, сбалансированное питание с соблюдением режима, направленное на настройку обменных процессов в организме
Цельное молоко и творог обеспечит организму достаточное количество кальция, который важен при строительстве хрящей и костей. Это очень важный элемент для стоп при лечении плоскостопия.
Жиры тоже должны присутствовать в питании, без них обмен веществ замедлится. Предпочтительно употреблять в пищу растительный жир и сливочное масло.
Употребляйте нежирные рыбные и мясные блюда, гречневую кашу. Ваша пища должна быть богата белком. А чтобы он не разрушался и лучше усваивался организмом, следует готовить еду на пару, отваривать и запекать.
Ешьте больше овощей и фруктов, круп.
Массажный коврик
Прекрасное лечебное действие производит на стопы специальные массажные коврики. Их можно приобрести в магазинах или сделать своими руками.
В теплое время желательно ходить босыми ногами по земле, но в холод можно наполнить песком ящик и топтаться в нем по 10-30 минут в день. А можно сделать коврик из круглых морских камушков и топать по нему дома.
Использование массажного коврика улучшает циркуляцию крови в стопах, тем самым выполняя лечебное воздействие. Укрепляет мышцы стоп.
Кроме того, такой массаж воздействует на точки, расположенные на ваших стопах и приносит пользу не только ногам, но и всему организму.
После использования массажного коврика вы получите лечебный эффект, а также снимите напряжение и усталость.
Прекрасно выполнять такие массажи вечером перед сном. Ваши мышцы и нервы расслабятся, и вы с легкостью уснете. А утром заметите, что выспались и набрались сил.
Плоскостопием называется заболевание, проявляющееся как деформация формы стопы.
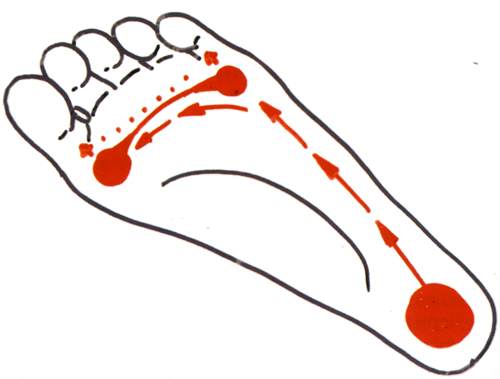
Стопа – это природный амортизатор, предохраняющий организм от тряски при ходьбе и позволяющий удерживать равновесие при движении. Стопа пружинит, поскольку касается земли; не всей поверхностью сразу, а лишь ее частью (опорными точками). В результате под стопой возникает некоторый объем пустого пространства. При повышении нагрузки (например, при совершении шага) стопа немного проседает, пользуясь этим объемом; это позволяет избежать жесткого соприкосновения с опорной поверхностью, то есть самого настоящего удара.
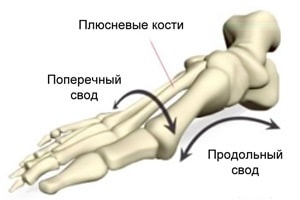
При рассмотрении формы стопы выделяют два свода – продольный и поперечный. Продольный свод – это изогнутость стопы по внутренней стороне от пятки до сустава большого пальца. Обычно он хорошо виден. Поперечный свод менее заметен. Он представляет собой арку у основания пальцев ног (там, где кончаются плюсневые кости). Положение костей, при котором оба свода имеют выраженный характер, фиксируется связочно-мышечным аппаратом. При ослаблении мышечно-связочного аппарата нормальная форма стопы нарушается. Выраженность сводов утрачивается, стопа оседает, распластывается. Подобная патология и определяется как плоскостопие.
Каким бывает плоскостопие
Деформация стопы может привести к уплощению продольного свода, в этом случае говорят о продольном плоскостопии. Распластанность переднего отдела стопы называется поперечным плоскостопием. Если деформация затронула оба свода стопы, диагностируется комбинированное плоскостопие.
Плоскостопие может быть врожденным. В этом случае неправильное развитие стопы происходит из-за внутриутробных пороков. Это – достаточно редкое явление. Гораздо чаще имеет место приобретённое плоскостопие, которое может развиться в любом возрасте.
Оставьте телефон –
и мы Вам перезвоним
Причины плоскостопия
Приобретенное плоскостопие классифицируется в зависимости от причины, вызвавшей деформацию стопы. Различают:
- травматическое плоскостопие. Развивается как следствие травмы – перелома костей стопы, голеностопного сустава, повреждения соединительных тканей свода стопы;
- паралитическое плоскостопие. Возникает в результате паралича мышц стопы (например, как осложнение перенесенного полиомиелита);
- рахитическое плоскостопие. При рахите у детей в период интенсивного роста нарушается минерализация костей: они становятся податливыми и мягкими. Это касается и костей стопы, которые деформируются под тяжестью тела ребенка;
- статическое плоскостопие. Возникает в тех случаях, когда мышечно-связочный аппарат стопы не справляется с выпавшей на него нагрузкой. Это наиболее распространённый вид плоскостопия (более 82% всех случаев).
Статическое плоскостопие не обусловлено каким-либо заболеванием. Оно может развиться как у ребенка, так и у взрослого. Основные факторы, способствующие его возникновению, следующие:
- врожденная слабость связок;
- избыточный вес;
- слабость мышц и связок стопы, развившаяся в результате низкой физической активности (малоподвижного, прежде всего сидячего образа жизни);
- неправильно выбранная обувь. Женская обувь на высокой платформе или высоком каблуке практически гарантированно приводит к плоскостопию;
- повышенные нагрузки на стопу, вызванные обстоятельствами жизни (беременность, профессиональная деятельность, связанная с постоянным пребыванием на ногах и т.п.).
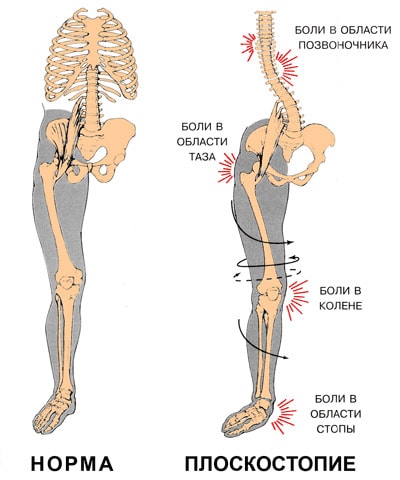
Последствия плоскостопия
Плоскостопие приводит к потере амортизационной способности стопы. В результате весь костный аппарат начинает испытывать жесткие толчки при ходьбе. Сотрясение передается вверх по скелету и достигает головного мозга. При сильном плоскостопии эти сверхнормативные нагрузки сказываются в различных местах, вызывая:
- изменение походки и осанки. Походка становится тяжелой, «косолапой»;
- заболевания стопы и боли в стопе;
- заболевания коленных суставах (деформирующий артроз, воспаление менисков, разболтанность коленного сустава) и боли в коленях;
- заболевания тазобедренного сустава (коксартроз);
- заболевания позвоночника (остеохондроз, сколиоз, грыжи межпозвоночных дисков, радикулит) и боли в спине; .
Симптомы плоскостопия
Симптомы плоскостопия зависят от его вида и стадии развития заболевания.
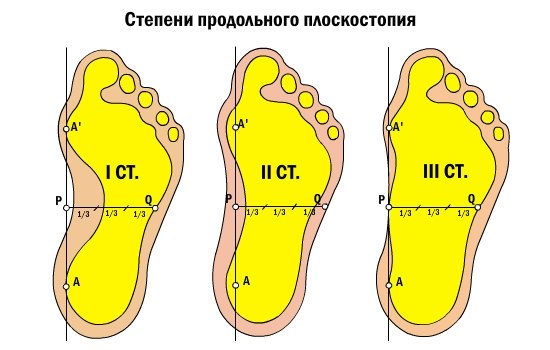
В развитии продольного плоскостопия выделяют следующие стадии: предболезнь, перемежающееся плоскостопие, плоскостопие I-й, II-й и III-й степени тяжести.
Первые признаки плоскостопия
О том, что у вас плоскостопие могут свидетельствовать следующие признаки:
- ваша обувь обычно стаптывается и изнашивается с внутренней стороны;
- при ходьбе ноги быстро устают;
- при работе «на ногах» ноги устают и к концу дня отекают. Обычно отечность наблюдается в районе лодыжек. Могут быть судороги;
- вы обнаруживаете, что вам нужна обувь на размер больше, словно нога выросла. Или прежняя обувь становится слишком узкой.
Стадия предболезни характеризуется возникновением усталости ног и болью в стопе после длительных статических нагрузок, то есть если приходится долго стоять или много ходить. Возникающий дискомфорт или боли в стопах свидетельствуют о несостоятельности связочного аппарата. При этом форма стопы еще не нарушена.
На стадии перемежающегося плоскостопия стопа теряет свою форму при нагрузках, но после отдыха форма стопы восстанавливается.
Плоскостопие I-й степени – это слабовыраженное плоскостопие. Деформация стопы незначительная. Продольный свод сохраняется и имеет высоту не менее 25 мм. При надавливании на стопу могут возникать болезненные ощущения. Немного меняется походка. При ходьбе быстро возникает усталость. К вечеру стопа может отекать.
При плоскостопии II-й степени продольный свод стопы – не выше 17 мм. Отмечаются постоянные и довольно сильные боли в стопах, боль может подниматься до коленного сустава. Больной испытывает затруднения при ходьбе.
Плоскостопие III-й степени характеризуется значительной деформацией стопы. Продольный свод практически отсутствует. Сильные боли затрудняют даже непродолжительную ходьбу. Отечность стоп и голеней сохраняется практически постоянно. Может болеть поясница, появляются сильные головные боли.
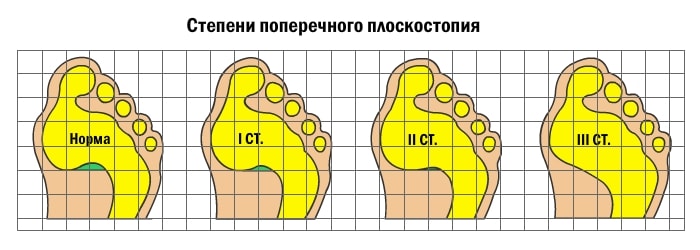
Развитие поперечного плоскостопия приводит к тому, что пальцы приобретают молоткообразную форму. В результате проседания поперечного свода плюсневые кости смещаются; большой палец отклоняется к наружной стороне стопы, при этом начинает выпирать головка первой плюсневой кости. Визуально это выглядит так, что в основании большого пальца растет косточка. Чем выше степень поперечного плоскостопия, тем больше отклонение большого пальца. В районе выпирающей косточки может наблюдаться боль, отечность и покраснение. Это свидетельствует о воспалении сустава.
Методы диагностики плоскостопия
Диагностика плоскостопия проводится врачом травматологом-ортопедом. Степень плоскостопия определяется с помощью инструментальных методов исследования.
Плантография – это определение плоскостопия по отпечатку подошвенном поверхности стопы, полученном на специальном оборудовании (плантографе).
Для диагностики плоскостопия используется рентгенография стопы. Данный метод исследования позволяет установить диагноз и определить степень плоскостопия.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Методы лечения плоскостопия
Полное излечение плоскостопия возможно только в детстве, поскольку у детей костный и мышечно-связочный аппараты находятся ещё в процессе формирования, и, устранив патологию, можно добиться последующего закрепления правильной формы стопы. Во взрослом возрасте речь идет лишь о некотором улучшении ситуации и остановке процесса дальнейшей деформации стопы.
Лечение плоскостопия у взрослых направлено, прежде всего, на снятие болевого синдрома и укрепление мышц и связок стопы.
Большое значение имеет ношение ортопедических стелек, позволяющих правильно распределять нагрузку по поверхности стопы. Ортопедические стельки-супинаторы возвращают стопе нормальное положение, выполняя при этом функцию амортизатора.
Обувь должна быть удобной, обязательно не тесной, с широким носком и на невысоком каблуке.
Травматологи-ортопеды «Семейного доктора» произведут диагностику заболевания (выявят степень плоскостопия) и назначат индивидуальный курс лечения. Чем раньше Вы обратитесь к врачу, тем меньшей деформации подвергнется Ваша стопа. При плоскостопии I-й степени еще возможна коррекция, дальше – только торможение деформации.
Читайте также:

