Кожа на спине не оттягивается от чего
Обновлено: 05.05.2024
Миозитом называют воспаление мышц. Это состояние может быть вызвано разными причинами: инфекционным процессом, травмами, аутоиммунными процессами, побочными эффектами лекарств. Наиболее распространенные проявления заболевания – боли, припухлость и ослабление пораженных мышц. Лечение зависит от причины.
Отдельные разновидности миозитов
Существуют две специфические разновидности миозита, которые вызываются особыми причинами – дерматомиозит и полимиозит.
Дерматомиозит – идиопатическое (чаще всего возникает самопроизвольно, причина не известна) воспалительное заболевание, которое характеризуется поражением кожи и мышц. Также в более редких случаях патологический процесс может поражать суставы, легкие, пищевод. Болеют дети и взрослые.
Полимиозит – довольно редкое воспалительное заболевание, при котором страдают мышцы пояса верхних и нижних конечностей, шеи. Симптомы нарастают постепенно, больному становится сложно подниматься по лестнице, вставать из положения сидя, поднимать руками предметы, особенно выше головы. Чаще всего болеют люди в возрасте 30-50 лет.
Каждый пациент требует индивидуального подхода. Для того чтобы получить наиболее эффективное лечение, необходимо обратиться к врачу-неврологу.
Лечение миозита мышц
Лечение заболевания зависит от его причин.
Для борьбы с воспалительным процессом в мышцах применяют нестероидные противовоспалительные средства (НПВС), обычно в виде мазей. Чаще всего используют препараты диклофенак и кетопрофен. При необходимости врач назначает более мощные препараты, подавляющие иммунную систему: глюкокортикостероиды (препараты гормонов коры надпочечников), метотрексат.
Для борьбы с мышечными болями используют обезболивающие препараты.
Инфекционные миозиты чаще всего бывают вызваны вирусами. В этом случае специального лечения, как правило, не требуется. Значительно реже встречаются бактериальные инфекции, в этом случае врач назначает антибактериальные препараты.
Помимо лекарственных препаратов, невролог может назначить вам физиотерапию, специальные физические упражнения, тепловые процедуры.
Если воспаление в мышцах возникло в качестве побочного эффекта при приеме некоторых лекарственных препаратов, их отменяют. Обычно спустя некоторое время симптомы заболевания стихают.
Можно ли вылечить миозит?
Это зависит от причины заболевания. В большинстве случаев прогноз благоприятный. Для отдельных форм заболевания, таких как полимиозит, не существует эффективного лечения. Однако, правильно назначенная медикаментозная терапия и физиотерапия могут улучшить работу мышц.
В редких случаях миозит приводит к рабдомиолизу – разрушению мышечной ткани. Продукты распада поступают в кровь, в результате возникает острая почечная недостаточность. В этом случае необходима госпитализация в стационар и инфузионная терапия.
Позаботьтесь о себе, запишитесь на консультацию сейчас
Основной признак миозита – мышечная слабость. Она бывает выражена в разной степени, иногда сильно заметна и мешает выполнять повседневные дела, а иногда её можно обнаружить только при помощи специальных тестов. Также пациента могут беспокоить боли в мышцах, но они возникают не всегда.
Симптомы миозита при разных формах заболевания
При дерматомиозите, полимиозите и других системных воспалительных заболеваниях симптомы нарастают, как правило, в течение длительного времени, нескольких недель или месяцев. Поражение охватывает большие группы мышц, например, плечевого, тазового пояса, шеи, спины, бедер. Обычно поражаются мышцы с обеих сторон тела.
Наиболее распространенные проявления при заболеваниях из этой группы:
- Мышечная слабость. Из-за нее нарушается походка. Человек часто падает, испытывает сложности, когда нужно встать из положения сидя.
- Повышенная утомляемость, чувство усталости.
- Высыпания на коже.
- Утолщение, огрубение кожи на руках.
- Затрудненное дыхание.
- Затрудненное глотание.
При вирусных миозитах симптомы, сопутствующие слабости и болям в мышцах, отличаются. Повышается температура тела, возникает общее недомогание, кашель, насморк, либо рвота, диарея. Признаки воспаления в мышцах могут возникнуть спустя несколько дней или даже недель после того, как пройдет вирусная инфекция.
Некоторых, но далеко не всех, людей, страдающих миозитом, беспокоят болевые ощущения. Зачастую мышечные боли бывают вызваны острой травмой или являются одним из симптомов вирусных заболеваний. В этом случае их называют миалгиями, к истинному миозиту они не имеют отношения.
Если вас стала беспокоить слабость, боль в мышцах, и они долго не проходят, обратитесь к врачу Международной клиники Медика24. Наши высококвалифицированные неврологи готовы вас проконсультировать.
Как лечение миозита зависит от симптомов болезни?
Тактика лечения во многом определяется симптоматикой и причинами заболевания. При системных воспалительных заболеваниях симптомы миозита зачастую постоянно прогрессируют, иногда купируются с большим трудом. Поэтому лечение миозита длительное. Применяют сильные препараты, подавляющие активность иммунной системы. Для улучшения функций пораженных мышц врач назначает физиотерапию.
При вирусных инфекциях специального лечения не требуется, меры направлены на борьбу с проявлениями заболевания. Но если выясняется, что воспаление вызвано бактериями (что бывает редко), врач назначает антибиотики.
Если воспалительный процесс возникает в результате рабдомиолиза (распада мышц), к симптомам миозита могут присоединиться признаки острой почечной недостаточности. Это опасное состояние, которое требует госпитализации в стационар.
Прыщи на спине - причины появления и способы лечения. Угревая сыпь на спине
Угревая сыпь является одной из самых распространенных проблем людей разного возраста. Причем появляется она не только на лице, но и на спине, груди и плечах. В этой статье мы хотим ознакомить вас с методами лечения прыщей на спине, а чтобы полностью избавиться от этой проблемы следует сначала разобраться в причинах появления угревой сыпи.
В целом схема появления прыщей выглядит таким образом: сальные железа вырабатывают избыточное количество кожного сала, которое застаивается в выводных потоках желез и "портится" в результате размножения в нем различных бактерий и микробов. Это и приводит к воспалениям и появлению угревой сыпи на коже. А к увеличению выделения секреции сальных желез могут привести множество факторов, самыми распространенными среди которых являются гормональные сбои, эндокринные заболевания, неправильное питание, проблемы с пищеварительной системой и недостаточный уход за кожей.
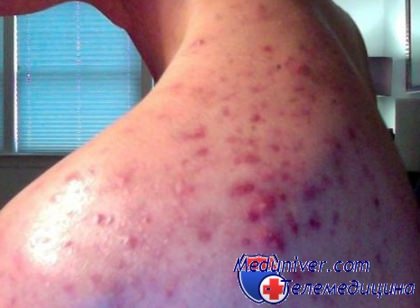
Чаще всего прыщи на спине - это проблема людей, которые заняты тяжелым физическим трудом, спортом или носят синтетическую одежду, которая не пропускает воздух. У них кожа сильно потеет, и на ней создаются идеальные условия для быстрого размножения патогенных микроорганизмов, которые и способствуют воспалению кожи. Поэтому любой способ лечения прыщей на спине не принесет должного эффекта, если человек не имеет привычки ежедневно мыть тело и не меняет грязную одежду.
Прыщи на спине, как правило, возникают в подростковом возрасте и если их не начать лечить в этот период, то со временем они быстро распространяются по коже и избавиться от них становится очень трудно. Первое, что нужно делать, если на спине появились большое количество прыщей - это обратиться к врачу и пройти полное обследование организма. По результатам анализов врач назначает антибактериальную терапию с учетом состояния здоровья кожи и организма. Обычно для борьбы с угревой сыпью назначают следующие препараты: мазь бензоилпероксид для растворения сальных пробок, антибиотики и препараты серы для борьбы с возбудителями воспаления.
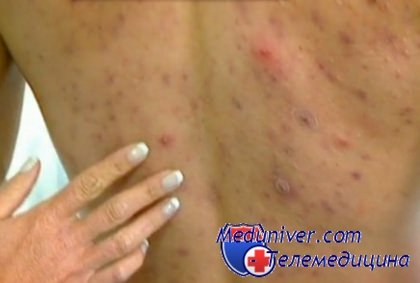
Препарат для лечения прыщей на спине можно приготовить и самостоятельно из следующих компонентов: препарат серы, таблетка стрептоцида, 50 мл медицинского спирта или водки, 50 мл 3% борной кислоты. Перемешайте все компоненты в стерильной емкости и вытирайте им спину с помощью ватного тампона 2 раза - утром и вечером. Но перед нанесением лечебного лосьона обязательно сходите в душ или примите ванну, чтобы кожа распарилась и поры открылись. В настоящее время в аптеках продают много комбинированных средств для борьбы с прыщами, в составе которых имеются антибиотики и вещества, подавляющие активность сальных желез. При тяжелых формах угревой сыпи на спине врач назначает специальный курс лечения, состоящий из инъекций, приема лекарств и витаминов, а иногда даже могут предложить ставить капельницы или делать переливание крови для укрепления иммунитета и очищения организма.
Эффективно и быстро очистить кожу спины и избавиться от прыщей можно только в салонах красоты, где для этой цели используют лазерную или механическую чистку кожи, химический пилинг, микродермоабразию, криомассаж, ионофорез, лечебные маски и ванны. А для полного излечения угревой сыпи в домашних условиях требуется серьезное отношение к лечению и настойчивость, только тогда по истечении 1-2 месяцев времени можно достичь красивой и чистой кожи спины. А чтобы ускорить заживление воспаленной кожи, регулярно принимайте ванну, баню или сауну. Ванны с добавлением отвара ромашки, череды, листьев березы, коры дуба, цветков липы и морской соли снимают воспаления, способствуют заживлению ран и очищают кожные поры. Ежедневно перед сном полежите в лечебной ванне, а при возможности в выходные дни сходите в баню или посетите сауну. Горячий пар раскрывает сальные пробки и очищает выводные каналы желез. Тело в бане мойте дегтярным мылом, он подсушивает кожу и обладает мощным антибактериальным действием.
Никакие лекарства и мази не помогут избавиться от прыщей на коже, если вы не примите срочные меры для устранения причины, которое привело к их возникновению. Если у вас есть хронические заболевания половой, эндокринной или пищеварительной системы, то необходимо лечить их. А если вы молоды и здоровы, то обратите внимание на свое питание. Чаще всего чрезмерное употребление вредных продуктов отражается на коже спины, так организм предупреждает нас о возникших неполадках в работе внутренних органов. Исключите из рациона питания продукты, провоцирующие усиленную выработку кожного сала. Это копчености, колбасы, жирные продукты, специи, острые приправы, соусы, майонез, газированные напитки, фаст-фуды, чипсы и сладости.
Умеренный загар под солнцем и солярий в разумных пределах также благоприятно действуют на состояние воспаленной кожи и восстанавливают ее красоту благодаря витамину D.
- Вернуться в оглавление раздела "Уход за телом"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Патологическое восприятие тактильных раздражений. Патологические ощущения в теле.
Нормальное восприятие тактильных раздражений на половине тела может быть нарушено. В основе этого явления лежит поражение центральных структур:
• При синдроме игнорирования половины пространства пациент может «не замечать» прикосновений к пораженной половине тела. При изолированном тактильном раздражении пораженных конечностей они воспринимаются пациентом, однако при одновременном прикосновении к аналогичным точкам на обеих сторонах на пораженной стороне он их не ощущает. Это служит признаком поражения теменной доли и, как правило, сопровождается другими признаками синдрома игнорирования (зрительное игнорирование).
• При астереогнозии тактильная чувствительность руки сохранена, но при ощупывании предмета с закрытыми глазами пациент не может его идентифицировать. В основе этого нарушения в большинстве случаев лежит поражение теменной доли противоположного полушария (см. главы 1 и 9). Однако нарушение функции шейного отдела спинного мозга также может вызывать астереогноз.
• При аллохории раздражение какого-либо участка кожи постоянно ощущается не только в этой точке, но и на симметричном участке на противоположной половине тела или на той же, но в удалении от места раздражения. Этот феномен был описан при спинной сухотке, но иногда наблюдается и у здоровых лиц. В последнем случае он не имеет клинического значения.
Патологические ощущения в какой-либо части тела
Подобные явления могут быть обусловлены очаговым поражением таламуса или спиноталамических путей. Парестезии при этом не имеют четких границ и носят в большинстве случаев жгучий характер. Особенно характерны парестезии кисти и угла рта (хейрооральный синдром) при поражении теменной доли, таламуса или развиваюшиеся остро при кровоизлиянии в заднебоковые отделы покрышки моста. Они могут быть и двусторонними при кровоизлиянии в области медиальной петли.
Ишемическое поражение области коркового представительства чувствительности или таламокорковых афферентных путей может вызывать длительно сохраняющиеся парестезии в ограниченных регионах тела, особенно часто в области лица или кисти. Они развиваются как при транзиторных ишемических атаках, так и при ассоциированной мигрени (в том числе и без головной боли, «мигрень без головной боли»).
Эти феномены следует отличать от гораздо более кратковременных приступов фокальной сенсорной эпилепсии, которые появляются в виде сенсорных джексоновских припадков с быстрым распространением парестезии на другие части тела.
Более частой причиной подобных локализованных парестезии служит поражение периферических чувствительных аксонов или спинальных ганглиев. Нам достаточно трудно было определить, какие из этих ощущений должны быть описаны в данной главе и какие (в качестве болевых синдромов). Можно предложить следующую классификацию, основанную на локализации поражений:
• В области лица невропатия тройничного нерва может быть признаком локального поражения области ядер или корешков тройничного нерва, а также системных заболеваний, таких как саркоидоз или системный склероз. Симметричные парестезии мышц лица возможны при поражении шейных межпозвонковых дисков, отравлении растворителями и при базилярной мигрени.
• Жгучие парестезии в конечностях, прежде всего в кистях и стопах, наблюдаются при многих полиневропатиях. Кроме того, они наблюдаются при упоминавшейся выше диффузной ангиокератоме Фабри (церамидтригексозидоз). При этом заболевании, наследуемом по Х-сцепленному типу, отсутствует лизосомальный фермент альфа-галактозидаза А. Вызванное этим накопление гликосфинголипидов в клетках различных органов становится уже в первые два десятилетия жизни причиной мучительных приступов боли в конечностях (наряду с диффузной постоянной болью и другими симптомами: нарушением секреции потовых желез, коликами в животе, сердечными аритмиями и кардиомиопатией).
Основным диагностическим признаком служат ангиокератомы от темно-красного до коричнево-голубоватого цвета в области пупка, коленей и особенно лобка. Для обеих групп заболеваний характерно нарастание симптомов в жару, при спинной сухотке наблюдается похолодание и онемение, а также парестезии, особенно в стопах.
• Прогрессирующие нарушения чувствительности, чаше всего тактильной, в кистях характерны для сенсорной невропатии, миелопатии при шейном спондилезе или для двустороннего синдрома запястного канала.
• Дизестезии в строго ограниченных участках кожи наблюдаются при постоянном раздражении ветвей нервов, несущих чувствительные волокна. Особенно характерны эти ощущения для парестетической хейралгии по лучевому краю большого пальца, например при постоянном сдавлении ножницами. Парестезии в области мизинца и полоктевому краю предплечья появляются при хроническом сдавлении локтевого нерва, например, когда человек опирается на локти, при «вывихе» нерва из его ложа или при патологических процессах в периневральном пространстве.
На туловище парестезии могут возникать вследствие хронической компрессии чувствительных кожных ветвей при их прохождении через фасции. В области брюшной стенки могут быть сдавлены передние ветви нижних грудных спинномозговых нервов.
Отдельный синдром представляет собой парестетическая ноталгия, при которой хроническое сдавление сенсорных задних ветвей спинномозговых нервов вызывает болезненные парестезии в участке кожи размером с ладонь в районе медиального края лопатки. При этом определяются и объективные нарушения чувствительности. Подобные парестезии на определенных участках кожи наблюдаются и в нижних конечностях. Например, парестетическая мералгия представляет собой синдром ущемления наружного кожного нерва бедра в паховой связке (жгучие парестезии и нарушение чувствительности на передненаружной поверхности бедра, которые уменьшаются при сгибании бедра).
Болезненные ощущения в зонах Геда наблюдаются при заболеваниях внутренних органов. Они представляют собой важный диагностический критерий в общей терапии. Отраженная боль носит обычно тупой характер, ее локализацию трудно точно определить.
Иногда при головной боли наблюдается неприятное ощущение «прострела» от затылка в спину, вдоль позвоночника, а также в ноги и/или руки. Этот признак, обозначаемый как феномен Лермитта, был описан выше.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
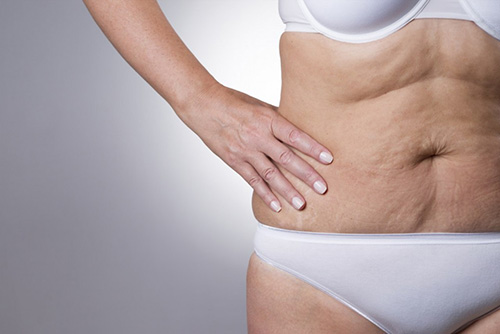
Под дряблой кожей подразумевают тот кожный покров, у которого снижена эластичность и тонус. Если говорить медицинскими терминами, то это атоничная кожа.
Когда кожа дряблая, то она не настолько плотно связана с мышцами, которые расположены под ней. Кроме того, она отличается желтоватым либо бледным оттенком, сухостью, морщинистостью, будет провисать. Дряблость может быть где угодно – внутренняя поверхность бедер, рук, на ягодицах, груди, животе.
Почему кожа становится дряблой?
Причины дряблости кожи тела могут быть следующими:
- старение. Вы не найдете человека, который в 80 лет будет обладать красивой кожей. Обычно дряблость возникает уже ближе к 40-летию;
- наследственность. Человек начинает стареть с 25 лет. Это естественный процесс. Но у некоторых это происходит раньше, у некоторых – позже. Все зависит от того, что заложено в генах;
- недостаточный тонус мышц. Если они вялые, то и кожа тела будет иметь дряблый вид. Если мышечная активность недостаточна, то страдает также кровоснабжение кожного покрова;
- роды. Кожа живота, которая растянулась при беременности, должна вернуться в первоначальную форму. Но не всегда так случается. Еще во время беременности есть признак, который указывает на возможность дряблости кожи тела после родов. Речь идет о растяжках;
- похудение. Если женщина избавилась от лишнего веса, но очень резко, то это может спровоцировать появление «излишков жира»;
- стрессы, внутренние заболевания. Все это влияет на организм, кожу, ее состояние.
Из-за вышеупомянутых причин в коже ухудшается кровообращение, меньше вырабатывается эластина, коллагена. А внешне это проявляется, как дряблая кожа тела.
Методы коррекции
Дряблость кожи тела - что делать? Конечно, нужно корректировать такой дефект, чтобы придать своей коже красивого упругого состояния. Для этого косметологи могут предложить вам несколько вариантов процедур:
- LPG-массаж. Если пройти курс таких процедур, то вы избавитесь от 20% площади кожного покрова;
- RF-лифтинг. С его помощью вы можете подтянуть мышцы, кожу. И увидеть результат можно уже через несколько сеансов;
- биокибернетическая терапия. Здесь идет воздействие на разные процессы, которые способны спровоцировать дряблость кожи тела. То есть, процедура способствует улучшению микроциркуляции, тонизированию мускулатуры, регенерации кожи;
- мезотерапия. Здесь вводят под кожу специальные препараты, которые восстанавливают водный баланс, насыщают кожу микроэлементами, витаминами, улучшают тургор кожи;
- Лазерная, инъекционная биоревитализация. С ее помощью можно сделать кожу менее сухой, восполнить недостаток влаги;
- обертывания помогают увлажнить кожу, улучшить тургор. Кроме того, такая процедура отличается детоксицирующим действием;
- гидромассаж. Во время данной процедуры используется профессиональное оборудование, поэтому выполняется воздействие на подкожно-жировую клетчатку и саму кожу;
- тредлифтинг 3D-мезонитями. Можно убрать очаги дряблости с такой процедурой, при чем это может применяться по отношению к любому проблемному участку. Кроме того, данный метод поможет избавиться от неровностей, которые появились в результате липосакции либо пластических операций;
- ультразвуковая чистка. Специалист применяет ультразвук, который поможет не просто снять омертвевшие клетки кожи, убрать дряблость кожи тела после 30, но и сделать ее гладкой, упругой и эластичной.
Профилактика дряблости кожи тела

Здесь есть несколько простых рекомендаций, которые стоит соблюдать, чтобы кожа не становилась дряблой:
- занимайтесь спортом, ведь постоянно на организм должна выполняться физическая нагрузка;
- делайте себе массажи, они могут повысить тонус мышц;
- худейте правильно. Вы не должны постоянно переходить из одного состояния в другое, чтобы вес колебался. Это не просто сделает вашу кожу дряблой, но еще и спровоцирует целлюлит;
- принимайте контрастный душ. Если вы выполняли водные процедуры, то не забудьте после них использовать специальные крема, масла, которые поддержат водный баланс;
- не загорайте. Коже, ее клеткам вредят солнечные лучи, ведь последние провоцируют быстрое старение. Когда вы находитесь на пляже, не забудьте воспользоваться солнцезащитными средствами;
- употребляйте в рацион побольше овощей, фруктов. Они наладят работу ЖКТ, а также насытят организм, кожу нужными микроэлементами, витаминами;
- много пейте, чтобы достаточно воды поступало к кожному покрову вместе с током крови. Таким образом, поддерживается водный баланс;
- подумайте о применении специальных витаминных комплексов (рыбий жир, полинасыщенные жирные кислоты, витамины А, Е).
Как бороться с дряблостью кожи тела?

Здесь все просто, стоит придерживаться простых рекомендаций от специалистов. Кроме того, вы должны отказаться от вредных привычек, постоянно гулять на свежем воздухе, находить время для отдыха. Это все составляет здоровый образ жизни, который способствует здоровой, молодой коже.
Миозитом мышц спины называют воспалительный процесс в мышцах спины и поясницы. Это полиэтиологическое заболевание, то есть оно может быть вызвано множеством разных причин, его основное проявление — боль в пораженных мышцах.
Заболевание имеет две формы течения
- Острая форма. При этом симптомы возникают остро, проявляются ярко.
- Хронический миозит мышц спины. Нарастает постепенно. Может быть продолжением острой формы.
Причины, которые наиболее часто приводят к спинному миозиту
- Инфекционные заболевания. Как правило, это грипп или ОРЗ, вызванное другими вирусами.
- Реже встречается бактериальный миозит. Он протекает тяжелее, приводит к сильным болям, выраженному ухудшению состояния, повышению температуры тела. В мышечной ткани возникает гнойник.
- Отравления различными веществами. Это могут быть некоторые лекарства (например, статины), алкоголь, токсины.
- Постоянные нагрузки на мышцы спины. Они могут быть связаны с характером профессии, неправильными спортивными тренировками. Хроническая травматизация приводит к развитию воспалительного процесса.
- Травмы. Бывают обусловлены не только механическими повреждениями, но и частыми судорожными припадками, другими состояниями.
- Паразитарные заболевания. Также иногда выступают в качестве причины миозита спинных мышц, хотя и намного реже по сравнению с другими факторами.
Симптомы миозита мышц спины
При миозите в мышечной ткани развивается воспалительный процесс, который приводит к следующим симптомам:
- Ноющие боли в мышцах спины. Они постоянные, чаще всего возникают в пояснице. Во время движений и надавливания на пораженные мышцы болевые ощущения усиливаются. В результате боли возникает защитное мышечное напряжение. Оно приводит к ограничению движений.
- В некоторых случаях в мышцах можно прощупать болезненные уплотнения — это очаги воспалительного процесса.
- В воспаленных мышцах возникает слабость. В зависимости от степени выраженности, она может быть обнаружена самим больным или только во время специальных тестов. Если этот симптом сохраняется длительное время, он приводит к атрофии мышц — они уменьшаются в размерах. Это более характерно для хронического процесса.
Некоторые формы миозита спины отличаются характерным сочетанием симптомов и течением. Так, дерматомиозит и полимиозит — хронические заболевания — поражают мышцы не только на спине, но и в области шеи, плеч, бедер. Основное проявление — мышечная слабость, которая нарастает медленно, в течение недель или месяцев. При гнойном миозите мышц спины, вызванном бактериями, возникает заметная припухлость, покраснение кожи. Общее состояние больного ухудшается, повышается температура.
Основной симптом миозита — боль — лечат при помощи покоя, укутывания спины или поясницы в шерстяную ткань, обезболивающих препаратов из группы нестероидных противовоспалительных средств. Помимо симптоматической, обязательно должна проводиться терапия, направленная на борьбу с причиной болезни.
Лечение миозита спины
К лечению миозита мышц спины необходимо подходить индивидуально, в зависимости от причин, вызвавших заболевание.
Читайте также:

