Кожа как папиросная бумага что это такое
Обновлено: 25.04.2024
Атрофодермия – вариант атрофии кожи, включающий в себя ряд заболеваний, в основе которых лежат дегенеративно-атрофические процессы в эпидермисе и дерме. Заболевание обладает тенденцией к затяжному течению, не имеет гендерной составляющей, внесезонное. Клиника каждой патологии, входящей в группу атрофодермии, специфична; общей чертой является образование на кожных покровах атрофических очагов. В диагностике решающее значение принадлежит гистологическому исследованию биоптата кожи. Лечение симптоматическое (витаминотерапия, физио- и бальнеотерапия), прогноз благоприятный. В течении атрофодермии есть онкологический вектор.
Общие сведения
Атрофодермия – несколько редко встречающихся хронических патологий, имеющих в своей основе комплекс дистрофических изменений кожи, занимающих промежуточное положение между классической атрофией кожи и классической склеродермией. Они могут быть врождёнными и приобретёнными, симптоматическими или выступать в качестве самостоятельного заболевания. Причины и механизм развития атрофодермии являются предметом исследования дерматологии на протяжении столетия, но до конца не выяснены и сегодня. Например, червеобразная атрофодермия была описана в конце XIX столетия при изучении фолликулярного кератоза бровей (надбровной эритемы Унна), как исход этого заболевания. Сетчатая атрофодермия известна под названием пойкилодермии Якоби с 1906 года (сетчатая эритематозная атрофодермия Мюллера, эритематозно-атрофическая пойкилодермия Милиана—Перена, атрофический дерматит Глюка, синдром Томсона, синдром Ротмунда). Ограниченная атрофодермия Пазини-Пьерини впервые описана в 1875 году, а невротическая атрофодермия - в 1864 английским хирургом Педжетом.
Клиническая картина атрофодермии в каждом отдельном случае имеет свои особенности. Поскольку точно этиология заболевания не установлена, лечение симптоматическое. Актуальность связана с возможностью перерождения пойкилодермического процесса в злокачественное новообразование.

Причины атрофодермии
Атрофодермия возникает из-за нарушения питания всех слоёв кожи в результате точно не установленных причин. Дерматологи считают, что в основе сетчатой атрофодермии (пойкилодермии) лежат сосудистые расстройства - запустевание, сужение просвета сосудов, питающих кожу - нейроэндокринного или инфекционно-токсического характера (радиационное облучение, УФО, системные дерматозы).
Червеобразная атрофодермия появляется вследствие изменения трофики кожи, деструкции её желёз из-за эндокринно-вегетативных расстройств (нарушение синтеза витамина А, сахарный диабет). Нейротическая атрофодермия – результат нарушений в центральной и периферической нервной системах, приводящих к расстройству обменных процессов (полиневриты, повреждение нерва). Ограниченная атрофодермия Пазини-Пьерини имеет в своей основе сочетание всех вышеперечисленных причин на фоне резкого ослабления общего и местного иммунитета.
Классификация атрофодермии
Классификация атрофодермии – это, скорее, количественная расшифровка заболеваний, входящих в её группу. Различают:
- Атрофодермия червеобразная – заболевание молодых, основным элементом является симметрично расположенная на щеках фолликулярная пробка с исходом в мелкий атрофический рубчик. Такая сетчатая «изъеденность» кожи напоминает кору дерева или медовые соты.
- Атрофодермия идиопатическая Пазини-Пьерини – редкое заболевание, поражает преимущественно молодых женщин. Локализуется на туловище. Первичный элемент - овальное пятно, западающее в центре, которое трансформируется в бляшку, а затем в ограниченный очаг атрофии.
- Атрофодермия невротическая – поражается кожа конечностей, нарушается трофика тканей с появлением очагов атрофо-дистрофии, истончением ногтей и выпадением волос.
- Атрофодермия сетчатая (пойкилодермия) – заболевание вне возраста и пола. Локализуется чаще всего на открытых участках кожи в виде эритемы с исходом в пигментированный очаг атрофии.
Симптомы атрофодермии
Клиника атрофодермии индивидуальна для каждого заболевания, входящего в группу этой патологии. Червеобразная атрофодермия имеет самую характерную клиническую картину: у молодых людей на щеках появляются симметрично расположенные мелкие (1-3 мм), западающие дефекты кожи причудливых очертаний глубиной до 1 мм. Это – деформированные фолликулы, заполненные, как правило, сальными пробками. Они сливаются, образуют пересекающиеся «волны», «линии», «ячейки», которые, вместе с участками нормальной кожи между ними напоминают рисунок коры дерева, изъеденной червяками, или медовых сот. С возрастом симптомы сглаживаются.
Клиника идиопатической формы напоминает ограниченный очаг поверхностной склеродермии, он вдавлен в окружающую здоровую кожу, небольшого размера (до 2 см), овальной формы, мягкий при пальпации, телесного цвета, единичный или множественный, имеет тенденцию к слиянию с образованием фестончатых форм. Располагается на животе или спине.
Невротическая форма характеризуется поражением пальцев рук и ног: кожа лоснится, напряжена, кажется, что при сгибании кисти или стопы она «лопнет», кожные покровы приобретают синюшный оттенок, как при акроцианозе, из-за недостаточного капиллярного кровоснабжения. Со временем, питание данного участка кожи практически прекращается, она становится мертвенно-бледной, истончается, в очаге атрофии наблюдаются прозрачные ногтевые пластинки и выпадение волос.
Пойкилодермия, или сетчатая атрофодермия, располагается на открытых участках кожи, в зоне декольте. Визуально выглядит, как пятнистая поверхность кожи из-за чередования атрофических, пигментированных пятен с депигментированными. Возможна трансформация в меланодермию, грибовидный микоз.
Диагностика и лечение атрофодермии
Диагностируется атрофодермия на основании клинических проявлений и результатов гистологических исследований. Потоморфологическая картина каждой патологии индивидуальна. Дифференцируют заболевание с парапсориазом, склеродермией, дерматмиозитом, лучевыми дерматитами, грибовидным микозом, меланозом, кератозом Сименса, синдромом Базекса, надбровной ульэритемой, ветрянкой, вульгарными угрями. Основа дифференциальной диагностики - клиника в сочетании с результатами биопсии кожи.
Лечение заключается в санации очагов хронической инфекции, в первую очередь, туберкулёза, сифилиса. Необходима эффективная терапия длительно существующих соматических заболеваний (сахарный диабет, заболевания щитовидной и паращитовидной железы, ревматизм, ожирение). Симптоматически применяют витаминотерапию (витамин А, наружно и внутрь, поливитамины), средства, улучшающие трофику тканей (декспантенол), препараты железа, диазепам. Эффективны тепловые процедуры, дермабразия, ванны с отрубями, морские, радоновые ванны; грязелечение (Крым, Нафталан), массаж и занятия физкультурой для улучшения питания кожи.
Профилактика атрофодермии заключается в приоритете здорового образа жизни. Прогноз благоприятен для жизни. При пойкилодермии необходимо обязательное наблюдение у дерматолога из-за возможности перерождения в ретикулосаркоматоз.
Фотостарение кожи – совокупность биохимических, структурных и видимых (клинических) изменений кожи, обусловленных постоянным повреждением кожного покрова солнечными лучами. К типичным признакам фотостарения относятся повышенная сухость кожи, появление гиперпигментации и сосудистых изменений, грубого кожного рисунка, поверхностных и глубоких морщин. Подтверждающая диагностика может включать дерматоскопию, биопсию и гистологическое исследование эпидермиса. Для борьбы с фтостарением кожи эффективны такие косметологические процедуры, как химические пилинги, биоревитализация, плазмолифтинг и др. Необходима защита кожи от ультрафиолета с помощью специальных средств с SPF.

Общие сведения
Актуальная проблема предотвращения раннего старения кожи находится сегодня в поле зрения медицинской косметологии и дерматологии. В зависимости от причин различают естественное старение кожи, связанное с возрастными гормональными перестройками в организме при менопаузе, и старение кожи, вызванное ультрафиолетовым облучением (фотостарение).
Фотостарение имеет отличную от возрастного старения кожи природу, характеризуется своими особыми биохимическими, гистологическими и клиническими проявлениями. В косметологии явление фотостарения (повреждение кожи, вызванное солнечными лучами) именуется также терминами «преждевременное старение кожи», «гелиодерматит»», «актинический дерматит».
Признаки фотостарения кожи отличаются от признаков естественного возрастного старения и наоборот, хотя эти оба процесса могут происходить параллельно. Тем не менее, для каждого типа старения кожи характерны свои отличительные симптомы. Патогенетический механизм фотостарения кожи позволяет выделить его как особый вид повреждения кожи, связанный с чрезмерной инсоляцией (воздействием солнечного излучения).
Современные модницы в погоне за привлекательностью и красотой стремятся покрыть свою кожу знойным загаром, подолгу находясь под солнечными лучами или в солярии, чем подвергают свою кожу фотостарению. Рынок косметических средств достаточно насыщен специальными средствами для защиты кожи от вредного влияния ультрафиолетового излучения и фотостарения. Однако, несмотря на общее увеличение продолжительности жизни, выбор здорового образа жизни и активного отдыха не снижает тенденцию к возрастанию случаев фотостарения кожи, и эта тенденция, по мнению специалистов, становится все более явной.

Механизм фотостарения
Солнечный свет необходим для всего живого. Благотворное влияние солнечных лучей на кожу неоспоримо. Но все хорошо в меру. Чрезмерное увлечение загаром, длительное пребывание под прямыми лучами солнца, злоупотребление солярием неминуемо влечет за собой фотостарение кожи – патологический процесс, характеризующийся неблагоприятными морфологическими изменениями в эпидермисе.
Воздействие ультрафиолетовых лучей А (UVA) вызывает в коже усиленное деление материнских клеток эпидермиса - кератиноцитов, участвующих в ороговении (кератинизации) эпидермиса и его постоянном обновлении. Нарушение дифференцировки (последовательного развития) кератиноцитов приводит к неравномерному ороговению и утолщению эпидермиса. Изменения эпидермиса влекут за собой изменения в более глубоких слоях кожи. Так, в дерме начинается процесс, именуемый «солнечным эластозом» - происходит разрушение эластиновых волокон (их уплотнение, нарушение структуры, фрагментация, закручивание, уменьшение количества), возникают очаги хронического воспаления, застойные явления в капиллярах, что приводит в дальнейшем к изменению русла капиллярного кровотока и возникновению телеангиэктазий.
Клиническая картина фотостарения
Даже не будучи специалистом, по внешнему виду можно легко отличить молодую и здоровую кожу от кожи, претерпевающей увядание и старение. Существует шесть основных признаков, определяющих здоровую кожу:
- равномерная окраска (отсутствие гиперпигментации)
- хороший тонус (упругость)
- отсутствие морщин, рубцов и других дефектов (нормальная текстура)
- отсутствие сухости (достаточная увлажненность)
- отсутствие клинических признаков заболеваний
- устойчивость к неблагоприятным факторам и инфекции
При фотостарении все признаки, сопровождающие естественное возрастное старение кожи (большое количество морщин, тонкая и сухая кожа с явлениями себорейного кератоза) имеют значительно более выраженный характер.
Причину фотостарения кожи – ультрафиолетовое воздействие – по клиническим проявлениям принято разделять на острое и хроническое.
Солнечный ожог и пигментация кожи относятся к клиническим признакам острого ультрафиолетового воздействия.
Сосудистые изменения, появление новообразований, нарушение пигментации, изменения тургора, эластичности и рисунка кожи являются признаками воздействия на кожу хронического ультрафиолетового облучения.
В результате хронического ультрафиолетового облучения на участках кожи, подверженных наибольшему воздействию лучей (затылочная и теменная области головы, лицо, шея кисти и др.), происходят выраженные сосудистые изменения: кожные кровоизлияния, развитие стойкой диффузной эритемы, формирование телеангиоэктазий. В медицинской практике часто употребляется термин «кожа, поврежденная солнцем» (англ. – «sun-damaged skin»), обозначающий целый комплекс изменений, происходящих в коже под действием УФО. Клинически он выражается образованием на коже локальных участков дисхромии (нарушения пигментации): веснушек, мелазмы (хлоазмы), витилиго, солнечного лентиго (коричневых или светло-коричневых пятен), хронического каплевидного идиопатического гипомеланоза (мелких белых пятен) и пойкилодермы Сиватта (сетчатой гиперпигментации коричневатого цвета).
Еще в начале прошлого века в дерматологии были описаны типичные признаки изменений кожи, подвергшейся хроническому ультрафиолетовому облучению. Они получили такие красноречивые названия как «кожа крестьян», «кожа моряков», болезнь Фавра-Ракушо, «ромбовидная атрофия шеи» и др. Клиническая картина фотостарения представлена сухостью кожи, снижением ее тургора и эластичности, грубым, подчеркнутым кожным рисунком. Эти изменения влекут за собой образование мелких поверхностных и более глубоких морщин. Фотостарение кожи проявляется также нарушением окраски кожных покровов, развитием лентиго, телеангиэктазий, старческих угрей (comedo senilis), себорейных кератозов.
Гистологические признаки фотостарения
Фотоповреждение кожи характеризуется происходящими в ней количественными и качественными изменениями.
В эпидермисе изменения могут выражаться как атрофией рогового слоя, так и гирперкератозом. Поражение затрагивает все слои эпидермиса, ведет к повреждению базальных клеток-кератиноцитов и утолщению базальной мембраны (межклеточной структуры, отделяющей эпидермис от дермы), неравномерному распределению пигментных клеток-меланоцитов.
Сила и длительность ультрафиолетового облучения прямо пропорциональны тяжести возникающего повреждения кожи. На гистологическом уровне в дерме фотопатология проявляется так называемой "базофильной дегенерацией коллагена», т. е. деструкцией, разрушением волокон, а также замещением нормальных волокон коллагена поврежденными структурами.
Признаки возрастного (хронологического) старения кожи и фотостарения имеют свои клинические и морфологические отличия. Так, при естественном возрастном старении изменение кожи носит атрофический характер: происходит опущение (гравитационный птоз) тканей и кожи лица, развиваются себорейные или старческие бородавки (себорейный кератоз), ксантелазмы (желтоватые бляшки в области глаз).
В менопаузу происходит замедление процессов естественного обновления кожи, уменьшается синтез гиалуроновой кислоты и коллагена фибробластами, вместе с тем усиливается пигментообразование (меланогенез). Эти изменения ведут к истончению и сухости кожи, понижению ее тургора и эластичности, появлению возрастной пигментации кожи. Дефицит эстрогенов приводит к расширению поверхностной сосудистой сетки и возникновению эритемы. Снижение уровня прогестерона и эстрадиола вызывает андрогенизацию организма (развитие вторичных мужских признаков у женщин), проявляющуюся гирсутизмом (избыточным оволосением), образованием акне и себореи, андрогенным облысением. Нередко нарушение выделения кожного сала и изменение его состава приводит к возникновению себорейного дерматита.
Профилактика фотостарения
При признаках фотостарения лечебные мероприятия строятся на применении обязательной фотопротекции кожи (защите от УФ-излучения) в сочетании с косметическими процедурами.
Фотопротекция включает в себя мероприятия, направленные на снижение уровня воздействия ультрафиолета. Для этого используются экзогенные и эндогенные препараты-фотопротекторы.
Действие зндогенных (внутренних) фотопротекторов направлено на достижение антиоксидантного и противовоспалительного эффекта, уменьшение образования свободных радикалов, ускорение темпов регенерации. Такое фармакологическое действие оказывают витамины Е (токоферола ацетат), С (аскорбиновая кислота), А (ретинол), бета-каротин, селен, («Окселио» и др.), флавоноиды, аспирин, лейкопин, супероксиддисмутаза, индометацин, антималярийные, антигистаминные средства и т. д. Современная фарминдустрия предлагает сбалансированные комбинированные препараты-фотопротекторы: «Иннеов», «Имедин — время совершенства», «Фитофанер анти аж», «Кледист» и др.
Наружную защиту кожи от солнца обеспечивают экзогенные фотопротекторы – специальные кремы, эмульсии, масла, спреи. Надежное по всем параметрам солнцезащитное средство должно включать в себя такие химические фильтры, как скинорен (азелаиновая кислота) и ретиноиды (адапален, третиноин). Их продолжительное (не менее полугода) применение ведет к улучшению кожного рельефа, уменьшению количества лентиго и морщин, побледнение локальных пигментных участков.
Методы борьбы с фотостарением
С фотостарением можно успешно бороться с помощью косметических процедур. К числу наиболее доступных из них относятся срединные или глубокие химические пилинги с трихлоруксусной или фруктовыми кислотами, фенолом, eatment/combined-peeling/yellow">ретинолом и др. Пилинги при фотостарении комплексно воздействуют на кожу: отбеливают, отшелушивают, увлажняют кожу. При фотостарении для выравнивания поверхности кожи показано использование различных физических методов воздействия. К ним относятся лазерная шлифовка кожи, дермабразия, микродермабразия. Все большую популярность в наши дни завоевывает метод фотоомоложения, при котором осуществляется комплексное воздействие на кожу системой пульсирующей тепловой и световой энергии. Этот метод борьбы с фотостарением кожи отлично себя зарекомендовал благодаря минимальному количеству нежелательных последствий, хорошей переносимостью, эффективному влиянию на улучшение состояния кожи. После процедуры фотоомоложения отмечается побледнение кожи и уменьшение количества лентиго и телеангиэктазий, улучшение текстуры кожи, повышение ее тургора и эластичности.
Альтернативный загар
Чтобы не подвергать кожу вредному воздействию ультрафиолета и защитить от фотостарения, можно прибегнуть к ее искусственному подкрашиванию с помощью средств «автозагара». Такие препараты давно применяются в дерматологии для маскировки депигментированных участков кожи, например, при витилиго. Препараты с содержанием кетосахаров (производных фруктозы и глюкозы) вызывают временный эффект окрашивания клеток рогового слоя. Оттенок загара появляется на коже спустя несколько часов после нанесения раствора или крема и сохраняется в течение 5–6 дней. Средства автозагара для кожи лица имеют более высокую концентрацию кетосахаров, т. к. на лице цикл обновления клеток эпидермиса короче, чем на теле. Препараты для автозагара с кетосахарами абсолютно безвредны для кожи, они не вызывают изменения клеток, не влияют на образование пигмента, не всасываются в кровоток.
Препараты, содержащие кетосахара, не рекомендуется наносить на кожу после использования мыла. В этом случае слабощелочная реакция кожи после применения автозагара дает неестественное желтоватое окрашивание. Для улучшения качества автозагара необходимо поддержание нормального кислотно-щелочного состояния кожи с помощью тонизирующих и увлажняющих препаратов или же специальное создание кислой реакции кожи с помощью средств с высоким индексом рН (гидроксикислоты, азелаиновая кислота и др.).
Неоднородное проявление автозагара на кожных покровах значительно ухудшает его эстетическое восприятие. Неравномерное распределение автозагара может быть вызвано неодинаковой толщиной рогового слоя на различных участках тела либо погрешностями в нанесении препарата. Для выравнивания избыточного слоя рогового эпителия применяются средства кератолитического и кератопластического действия (салициловая, бензойная, азелаиновая, молочная кислоты и др.), скрабы. Равномерное распределение автозагара достигается включением в состав средств для искусственного подкрашивания кожи производных силикона. Подготовку кожи к нанесению искусственного загара можно осуществить дома или в косметическом салоне за 1-2 недели до применения атозагара.
Употребление некоторых пищевых продуктов, содержащих каротин (таких, как апельсины и морковь) также вызывает искусственное подкрашивание кожи. Каротин входит в состав биологических добавок для внутреннего употребления (например, «Окселио» и мн. др.). Их рекомендуют также принимать для улучшения качества загара в солярии и на солнце.
Заключение
Фотостарение можно и нужно лечить. Как и при естественном старении, при фотостарении трудно вернуть прежнее состояние кожи. Однако, помочь коже восстановить свои природные качества возможно, благодаря комплексу мер, в числе которых – защита кожи от дополнительного фотоповреждения.
Медицинская наука и практика продолжает изучение механизмов фотостарения кожи и ищет все новые и новые методы его предупреждения и лечения. Новые научные сведения в скором времени дадут возможность активно противостоять фотостарению и с помощью передовых методов фотопротекции предотвратить ее раннее увядание.
Атрофический дерматит - это процесс, при котором участки кожного покрова становятся тоньше. Кожа может истончаться вследствие различных обстоятельств. На некоторых частях тела кожа тоньше, чем на других по естественным причинам. Так, ее толщина на на веках составляет 0,5 мм, тогда как на лодыжке это 4 мм. Кожа состоит из трех слоёв, каждый из которых выполняет свои функции.
- Гиподермис - самый внутренний слой, его структурный компонент - жировая ткань. В нем залегают потовые железы,
- Дерма - средний слой, содержит нервы и кровеносные сосуды. Именно здесь развивается реакция воспаления при дерматитах,
- Эпидермис, самый внешний слой, защищает организм от грязи, бактерий и негативного влияния окружающей среды.
При атрофии кожи истончение происходит во всех слоях, но наиболее выражено в наружном.
Атрофический дерматит 9 фото с описанием
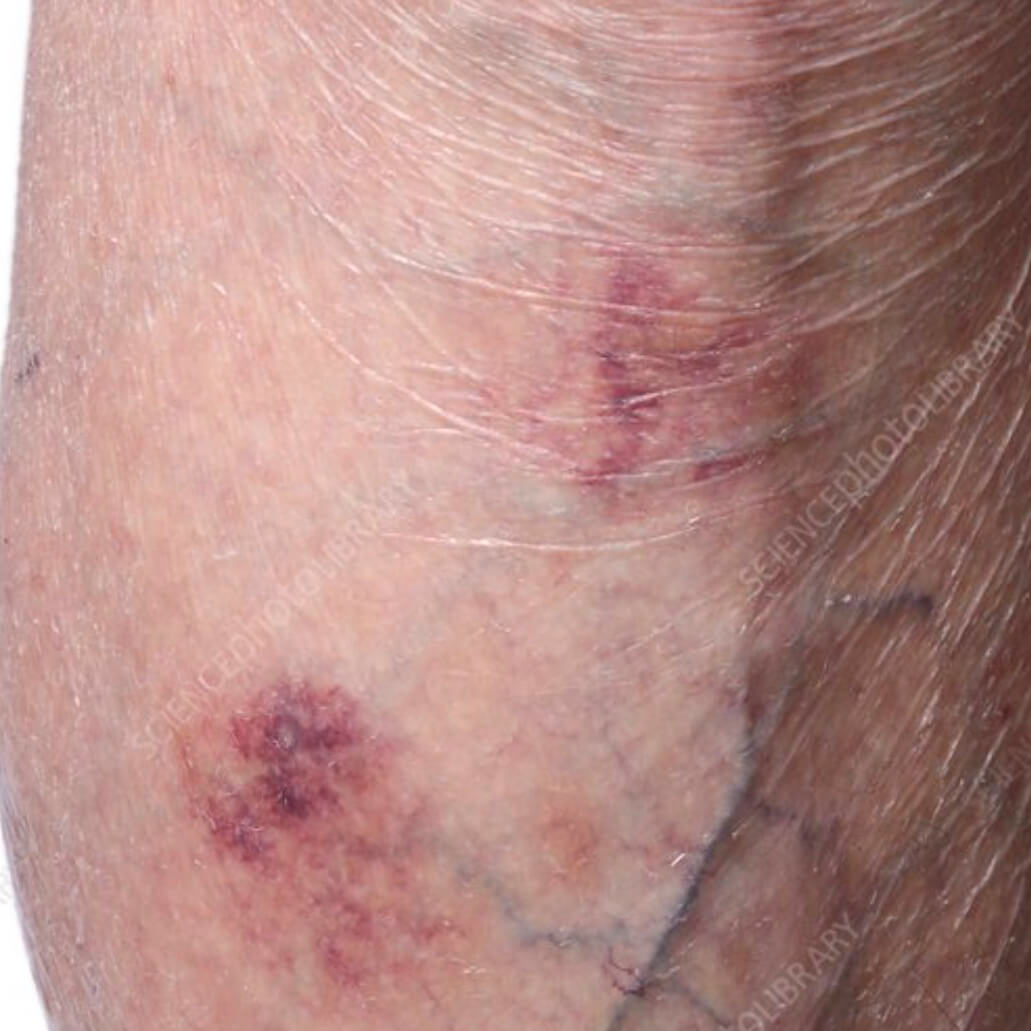
Атрофический дерматит на голени
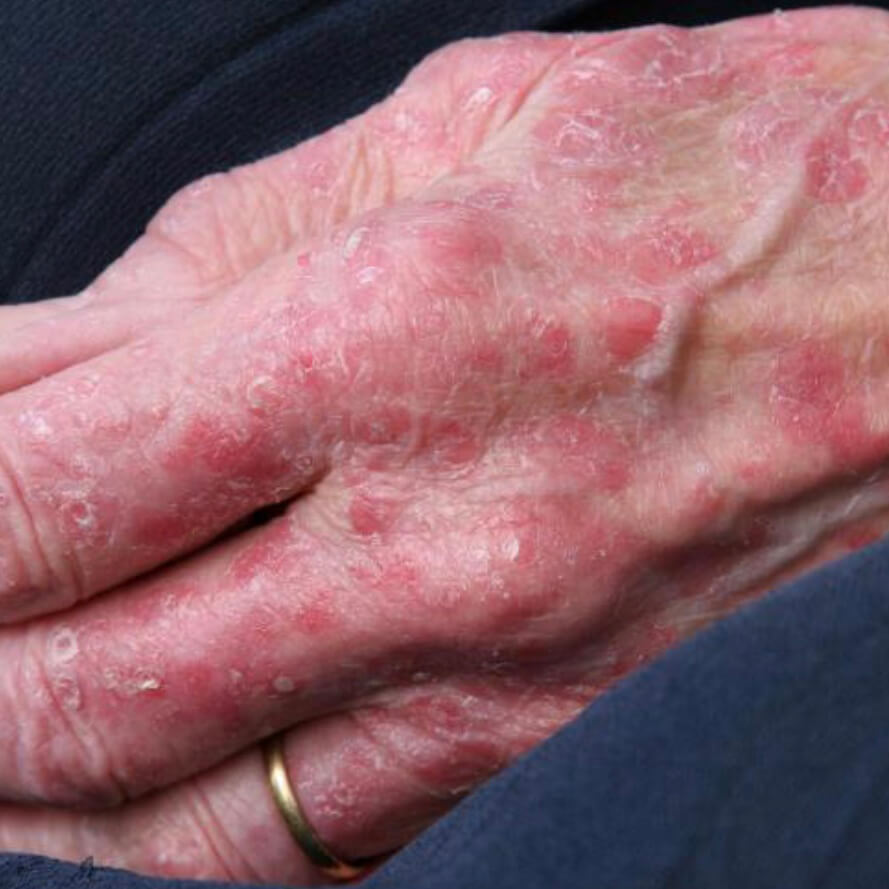
Атрофический дерматит - старение
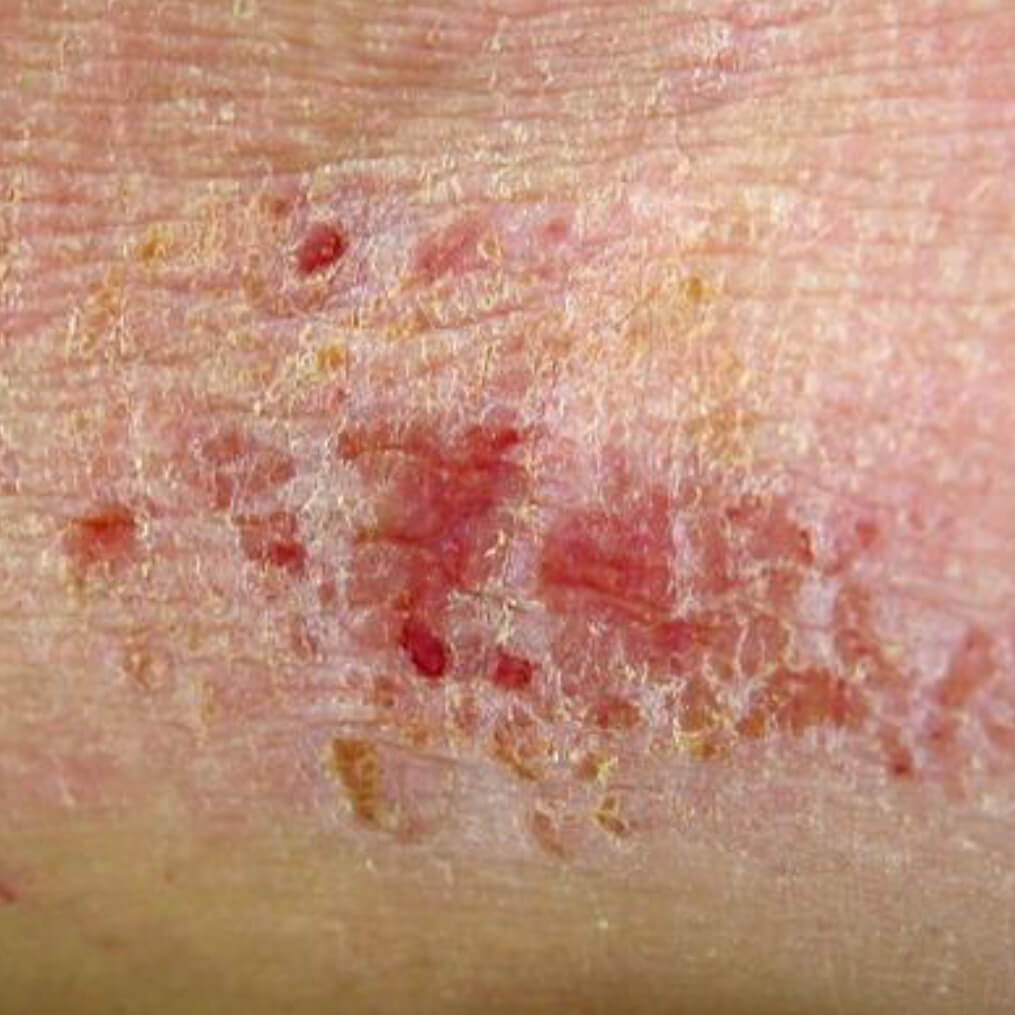
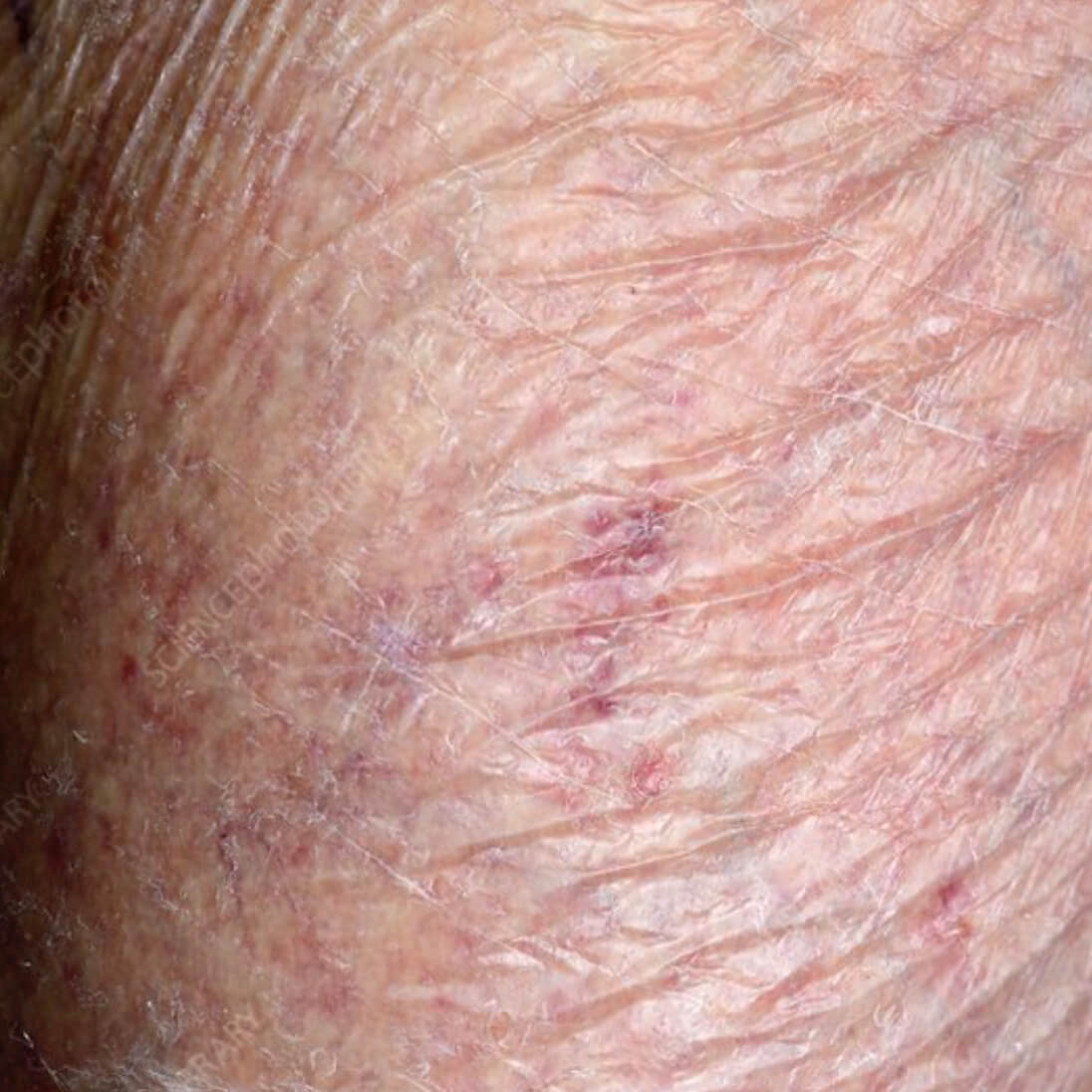
Атрофия от воздеийствия солнца
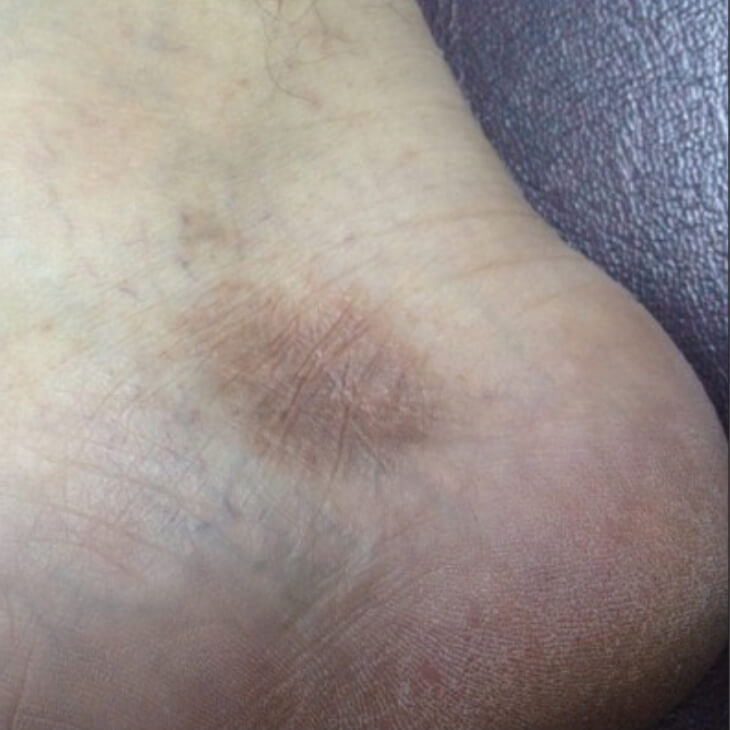
Атрофия от гормонального крема
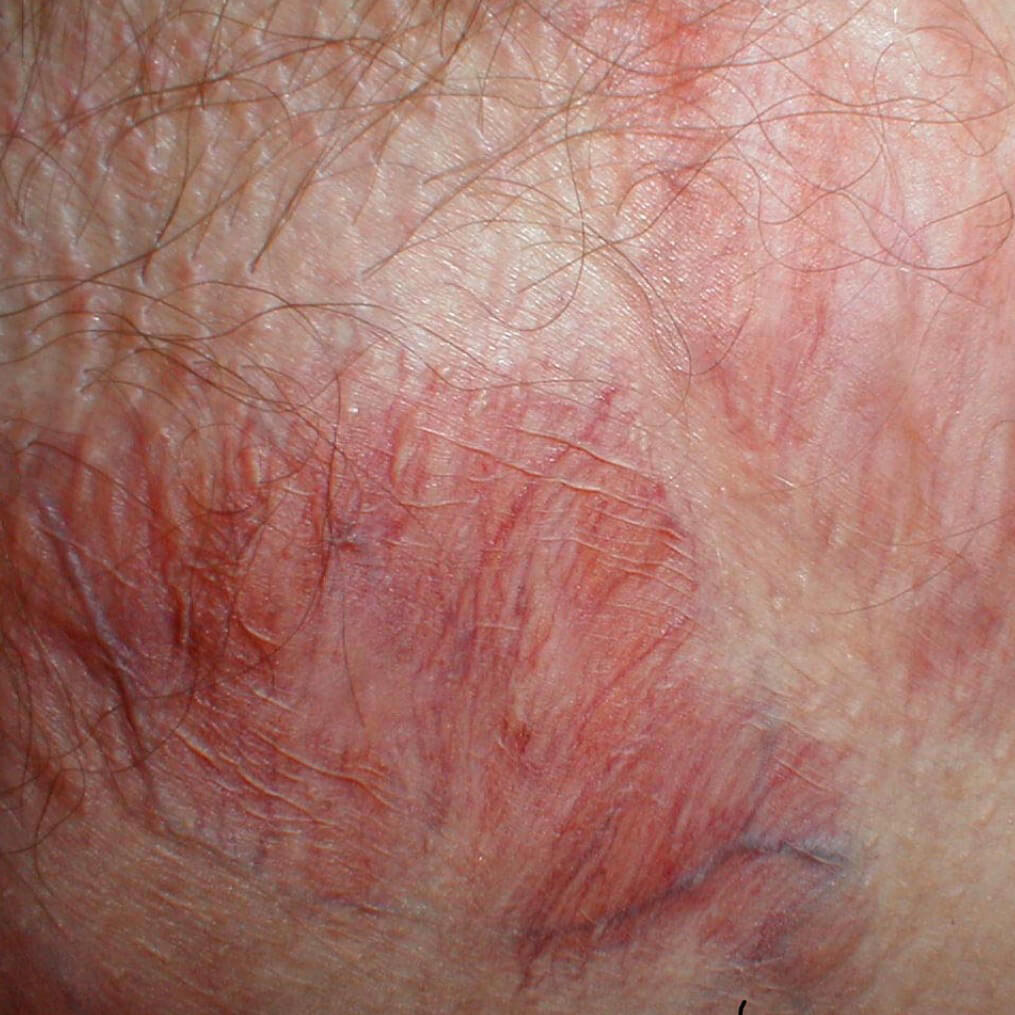
Истончение кожи от стероидов
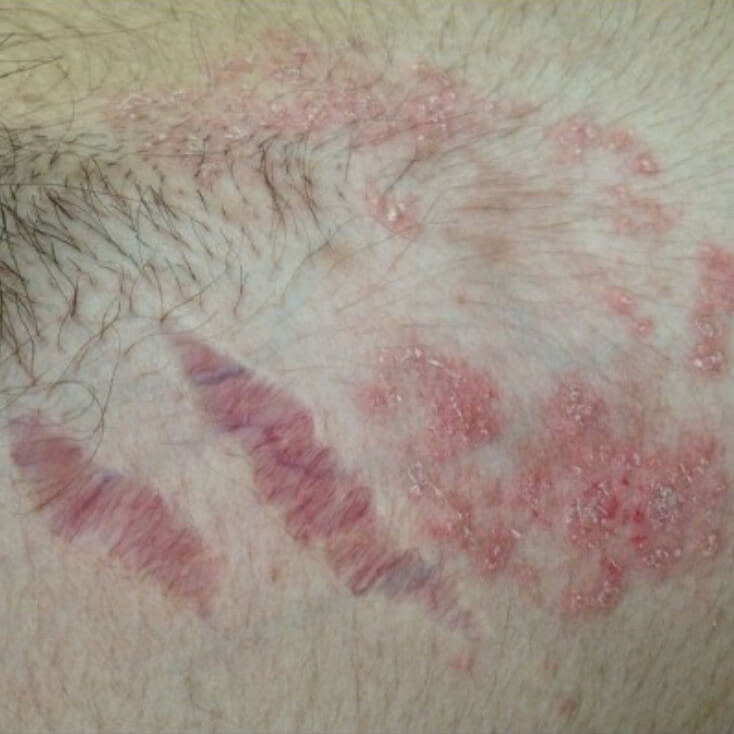
Красные стрии от стероидов
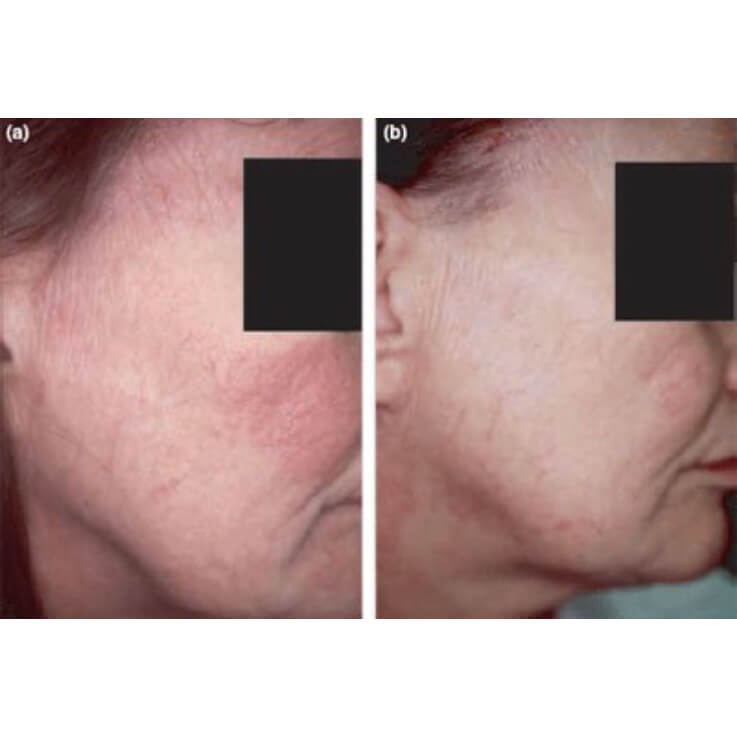
Результат лечения атрофического дерматита

Стрии от местного применения стероидов
Причины атрофического дерматита
К основным причинам атрофии относят:
- Старение - самая частая причина естественной атрофии покровов тела, это проявляется появлением морщин, потерей эластичности, сухостью и склонностью к травмам,
- Солнечный свет может приводить к атрофии. UVA и UVB лучи повреждают клетки кожи,
- Алкоголь и курение ускоряют процессы старения и приводят к истончению,
- Стероидные кремы и мази вызывают уменьшение в размерах клеток эпителия и ослабляют связи между ними.
Основной причиной атрофического дерматита является побочное действие мазей и кремов, содержащих гормоны глюкокортикостероиды. Такой эффект можно объяснить тем, что замедляется деление клеток, и разрушаются структурные белки кожи. Препараты коры надпочечников очень широко используются в дерматологии, их применяют для лечения многих патологических процессов, таких как атопический и контактный дерматит, экзема, аллергии, псориаз, а также как вспомогательные средства в терапии кожных проявлений системных заболеваний, красный волчанки, нейродермита, ревматоидного артрита.
Более слабые препараты находятся в свободной продаже, и пациенты с любой кожной проблемой могут приобрести их в аптеке и лечатся ими без контроля врача длительно. Более мощные мази, назначаемые доктором, вызывают атрофические изменения уже после двух - трёх недель использования. Наиболее сильные средства способны привести к истончению дермы после трех дней. Положительный эффект от стероидных гормонов может сводиться на нет этим побочным действием, так как значительно снижается барьерная роль эпидермиса, что приводит к большой потере жидкости, раздражению и симптомам сухой экземы.
Симптомы атрофического дерматита
Общая атрофия кожи включает в себя истончение наружного слоя - эпидермиса, а также основного слоя - дермы, уменьшение количества сальных желёз, атрофию подкожной жировой клетчатки и подлежащего мышечного слоя.
- Структурные изменения кожи, видимые невооруженным глазом: атрофированный участок выглядит сморщенным, истонченным, похож на папиросную бумагу,
- Для атрофического дерматита характерна выраженная сухость покровов,
- Пациент может ощущать жжение и покалывание, которое затем проходит вследствие спазма сосудов,
- Телеангиэктазия - это образование сосудистых звездочек в месте применения гормонов. Появление такого эффекта объясняется выработкой под влиянием глюкокортикоидов нитрита азота, который влияет на стенку сосуда, приводя к ее перерастягиванию.
- Стероидные угри, или акне, как предполагается, появляются, когда кожа вокруг волосяных фолликулов атрофируется, а также вследствие снижения местного иммунитета. К такому побочному явлению более предрасположены молодые люди, локализация преимущественно на лице и верхней части спины,
- Стероидная розацеа (розовые угри) развивается, так как стероиды стимулируют размножение микроорганизмов Propionobacterium acne и Dermodex folliculorum, которые вызывают это состояние кожи,
- Вызванная стероидами деградация белков кожи ведет к потере межклеточной субстанции. Поэтому сосуды теряют свою опору, становятся хрупкими, развивается пурпура - геморрагическая сыпь.
- Появляются тонкие бледные рубцы, вследствие нарушения кожной регенерации могут развиваться долго заживающие язвы,
- Характерная особенность атрофии кожи, вызванной стероидными гормонами - растяжки, стрии. Это разрывы глубоких слоев кожи из-за недостаточной выработки коллагена, синтез которого угнетен глюкокортикоидами. Этот симптом, в отличие от остальных, необратим, стрии остаются на коже даже после полного восстановления от атрофического дерматита.
Лечение атрофического дерматита
Атрофический дерматит приводит к изменениям, которые часто бывают необратимыми, однако во многих случаях симптомы можно уменьшить, и лечение улучшает состояние кожи, как это показано на фото.
- При атрофии, вызванной стероидами, самый главный метод терапии - отмена препарата, вызвавшего проблему. Часто одно только это мероприятие приводит к восстановлению кожных покровов.
- Увлажнение повышает сопротивление кожи внешним воздействиям, предотвращает повреждение. Назначают комплексные препараты с эмолентами.
- Необходимо ограничить контакт с жесткими химикатами, защищать кожу от механических повреждений.
- Кремы с витамином А, ретиноиды, помогают предотвратить дальнейшее истончение кожи. Они усиливают обменные процессы, способствуют обновлению эпидермиса и увеличивают скорость деления клеток.
- Несмотря на то, что средства, стимулирующие выработку коллагена не показали эффективности в клинических исследованиях, однако многие пациенты отмечают субъективное улучшение, замечают, что кожа становится толще.
- Витамин Е поддерживает эластичность кожи и препятствует атрофии. Назначают его внутрь в капсулах. Также полезно употреблять в пищу продукты , богатые витамином Е: авокадо, орехи, ростки пшеницы.
Профилактика атрофического дерматита
Все люди испытывают ту или иную степень атрофии кожи вследствие старения, и это невозможно предотвратить. Появляются мелкие линии и морщины, кожа становится тоньше и суше в связи с возрастом. Но в некоторой мере возможно уменьшить и замедлить появление видимых признаков старения. Это неспецифическая профилактика атрофического дерматита.
- Защита от ультрафиолетовых лучей значительно уменьшает скорость старения.
- Увлажнение кожи помогает защитить от потери влаги, предотвращает сухость и повреждение эпителия. Эмоленты препятствуют испарению воды, увлажненная кожа более эластичная, устойчивая и здоровая.
- Алкоголь приводит к значительной потере жидкости организмом. Для сохранения тургора кожи и профилактики атрофии спиртные напитки лучше вообще не употреблять. Если вы принимаете решение выпить алкоголь, после каждой дозы выпивайте стакан воды.
Ежедневно наносите солнцезащитное средство с фактором защиты spf30 или выше. Это предотвращает вредное воздействие и UVA, и UVB лучей.
В самые жаркие часы дня находитесь в помещении или прячьтесь в тенистое место.
Носите длинные рукава, длинные юбки или брюки, особенно в солнечные дни.
Шляпа с полями поможет защитить от солнца голову, шею и лицо.
Специфическая профилактика направлена на предотвращение стероидного атрофического дерматита. Грамотный подход к лечению любых состояний кожи гормональными мазями необходим, чтобы не развилась атрофия кожи.
- Слабые глюкокортикоиды нельзя использовать дольше месяца,
- Длительность применения более сильных гормонов ограничивается двумя неделями,
- При необходимости длительного лечения мази применяют по схеме 2-3 дня подряд с последующими тремя - четырьмя днями отдыха,
- Нельзя наносить гормональные мази на области с тонкой и чувствительной кожей - лицо, подмышечные области и промежность.
- При устойчивости кожной проблемы к лечению необходимо обратиться за помощью к лечащему врачу, который поменяет препарат или адаптирует дозу. Возможно, гормональное средство будет заменено современным негормональным.
- Во время терапии необходимо есть сбалансированную пищу с достаточным содержанием белка, который является строительным материалом для кожи. Достаточная гидратация (не менее двух литров чистой воды в день) также очень важна.
Контактный дерматит – это разновидность воспалительного заболевания кожи, возникающая как реакция на раздражитель на химическое или аллергенное вещество. К ним относятся мыло, чистящие средства, латекс, косметика (в том числе ухаживающая), металлы (никель, золото), спирт и косметика на спиртовой основе, сок растений, лекарственные препараты, чернила, краски, клей, ткани. Также контактный дерматит может проявляться под воздействием ультрафиолетовых лучей.
Существует несколько видов дерматита (атопический, контактный, аллергический и себорейный), но для всех них характерны одни и те же признаки: вздутие кожи, сыпь, зуд, жжение, шелушение кожи. Однако несмотря на схожесть симптомов, причины и механизмы появления болезни в каждом случае индивидуальны, поэтому крем или мазь от дерматита должны быть назначены врачом.
Дерматит на руках – это воспаление кожи, для которого характерны высыпания на кистях, запястьях и предплечьях (реже – плечах). Подобные высыпания чаще встречаются при контактном, аллергическом и атопическом дерматите.
Профилактические меры при дерматите направлены на продление периода ремиссии. Различают 4 разновидности этого заболевания: контактный, атопический, себорейный и аллергический дерматит. Каждый из них требует соблюдать специфические правила.
Закажите бесплатную доставку



Задайте вопрос
о заболеваниях кожи

Сергеев Юрий Юрьевич
Вопросы и ответы
посмотреть все вопросы
Здравствуйте подскажите пожалуйста год назад появилось пятно на ступни не грибок, иногда зудит и шелушится сказали экзема похоже на псориаз что делать чем лечить перепробовала все не чего не помогает пятно только становится больше
Валентина, здравствуйте! Если точный диагноз не установлен, то подбирать какое-то пробное лечение будет неправильно. Постарайтесь получить второе мнение по диагнозу у дерматолога на очной консультации, возможно, на консилиуме.
Здравствуйте! Подскажите, а какое действие имеет мазь Солантра при папуло-пустулезной розацеа? Эффективна? Чем можно лечить «розовые угри»?
Здравствуйте, Марина. Препарат обладает противовоспалительным эффектом и влияет на микрофлору кожи. В своей практике не часто назначаю этот препарат, предпочтение отдаю вариантам системной терапии (изотретиноин в малых дозах). Не занимайтесь самолечением, найдите своего врача и добивайтесь стойкой ремиссии!
Чем лечить раздражение на руке?
Здравствуйте, Ольга Игоревна. Во-первых, следует исключить провоцирующие факторы, которые вызывают воспалительную реакцию. Как лечебное средство Вы можете использовать крем «Лостерин» 2-3 раза в день – он поможет восстановить структуры кожи, уберет воспаление и безопасен для длительного применения.
Что такое эксфолиативный кератолиз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Похлебкиной Алевтины Алексеевны, педиатра со стажем в 6 лет.
Над статьей доктора Похлебкиной Алевтины Алексеевны работали литературный редактор Вера Васина , научный редактор Владимир Горский и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Эксфолиативный кератолиз — это очаговое симметричное шелушение кожи на ладонях, поверхности пальцев и, реже, на подошвах. Заболевание характеризуется сухостью кожи и поверхностными пузырями, заполненных воздухом.
Также эксфолиативный кератолиз называют рецидивирующей фокальной ладонной десквамацией, сухим пластинчатым дисгидрозом и рецидивирующей ладонной десквамацией.

Заболевание широко распространено и часто носит хронический, но доброкачественный характер. Эксфолиативный кератолиз чаще встречается у детей и подростков, реже у взрослых. Нередко его ошибочно принимают за псориаз, экзему или хронический контактный дерматит. У людей с повышенной потливостью рук состояние ухудшается в тёплую погоду и может быть связано с гипергидрозом — усиленным потоотделением [1] .
Ранее эксфолиативный кератолиз называли дисгидротической экземой , и считалось, что заболевание вызвано нарушением работы потовых желёз. Эта связь уже опровергнута, но термин "дисгидротическая экзема" всё ещё используется [2] .
Дисгидротическая экзема, также называемая помфоликсом, может предшествовать эксфолиативному кератолизу. При этом состоянии на пальцах рук, ног, ладонях и подошвах образуются волдыри, наполненные жидкостью, и возникает сильный зуд [2] . Причина дисгидротической экземы неизвестна, но, вероятно, на развитие заболевания влияет множество факторов. В большинстве случаев причину и предрасполагающий фактор выделить невозможно [17] .
Причины эксфолиативного кератолиза
Предполагалось, что экфолиативный кератолиз может быть вызван грибковым поражением, но в дальнейших исследованиях эта гипотеза не подтвердилась.
Возможные провоцирующие факторы эксфолиативного кератолиза:
- трение и контакт с водой[3][6];
- мыло, моющие средства и растворители: химические вещества, содержащиеся в них, могут привести к появлению трещин и пузырей на руках;
- аллергия: продукты питания, загрязнение воздуха и другие вещества могут спровоцировать появление аллергии на коже;
- стресс: может не только вызвать, но и усугубить течение болезни;
- жаркий климат: при тёплой погоде потоотделение усиливается, что может привести к шелушению кожи;
- воздействие солёной воды;
- сухость кожи.
Эксфолиативный кератолиз не связан с дефицитом какого-либо витамина . Встречаются семейные случаи заболевания, однако генетическая роль в развитии эксфолиативного кератолиза изучена недостаточно [14] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эксфолиативного кератолиза
Эксфолиативный кератолиз часто протекает без выраженных симптомов и проявляется незначительным поражением кожи ладонно-подошвенной области [5] . Отшелушиванию кожи предшествует появление наполненных воздухом пузырей, которые никогда не бывают заполнены жидкостью [3] . В некоторых случаях заболевание начинается только с очагового шелушения кожи, без образования пузырей.
После вскрытия пузырей остаются широкие сетчатые, круглые или овальные очаги. Они шелушатся, распространяются по периферии и образуют большие округлые участки, напоминающие кружева.

Участки слущенного эпителия теряют защитную функцию, становятся красными, сухими и покрываются трещинками. Шелушению может предшествовать небольшой зуд или жжение, в некоторых случаях область слущенного эпителия становится болезненной [3] .
Высыпания всегда симметричные. Иногда на кончиках пальцев образуются глубокие трещины, кожа становится жёсткой и немеет — в таком случае для полного заживления потребуется 1—3 недели. Эксфолиативный кератолиз может повториться через несколько недель после того, как на месте отшелушивания образовалась новая кожа.
Патогенез эксфолиативного кератолиза
Эпидермис — верхний наружный слой кожи, состоящий из кератиноцитов. Эти клетки содержат белок кератин, необходимый для прочности и эластичности кожи. Когда кератин разрушается, прочность кожи снижается, из-за чего она начинает шелушиться.
Также в эпидермисе содержатся корнеодесмосомы — белковые структуры, которые соединяют кератиноциты в сеть. В верхнем роговом слое кожи количество таких структур обычно уменьшается. Это нормальный физиологический процесс. Он называется десквамацией. Благодаря нему клетки кожи отшелушиваются, при этом поддерживается постоянная толщина рогового слоя [8] .

Исследование 24 пациентов с эксфолиативным кератолизом показало, что заболевание может возникать из-за дисбаланса активности ферментов, участвующих в процессе десквамации, особенно на коже ладоней [3] .
Точный механизм развития эксфолиативного кератолиза неизвестен. Прояснить возможные генетические или приобретённые причины заболевания помогут дальнейшие исследования десквамационных ферментов и ингибиторов — веществ, подавляющих или задерживающих течение ферментативных процессов. К таким веществам относятся ингибитор секреторной лейкоцитарной протеазы (SLPI), альфа-2 макроглобулин-1 (A2ML1), сульфат холестерина и ион цинка.
Классификация и стадии развития эксфолиативного кератолиза
По МКБ-10 (Международной классификации болезней) дерматологи часто кодируют эксфолиативный кератолиз как L26, относя заболевание к "другим эксфолиативным состояниям".
Классификации и стадийности эксфолиативный кератолиз не имеет. Заболевание иногда может приобретать хроническое течение с периодами ремиссии и обострения.
Осложнения эксфолиативного кератолиза
Эксфолиативный кератолиз не вызывает системных проявлений или осложнений. При заболевании может повреждаться кожа, в результате чего присоединяется бактериальная инфекция. Её признак — красные пятна, которые превращаются в гнойнички и пузырьки. Пузырьки безболезненные и легко вскрываются, образуются желтоватые чешуйки, так называемые "медовые корочки". При этом может возникать зуд.

Диагностика эксфолиативного кератолиза
Диагноз "эксфолиативный кератолиз" ставится на основании данных клинического обследования и сбора анамнеза [15] . Некоторые пациенты отмечают, что состояние усугубляется после воздействия химических или физических раздражителей, таких как вода, мыло и моющие средства. Другие ассоциируют шелушение кожи с повышенным потоотделением.
Эксфолиативный кератолиз, вероятно, распространён, но часто протекает бессимптомно, поэтому врачи его наблюдают редко.
При осмотре отмечаются симметричные округлые участки шелушения на ладонях и, реже, на стопах. При этом воспаление на коже отсутствует.
Обычно дополнительное диагностическое тестирование не требуется. Однако в более сложных случаях, при подозрении на грибковое поражение, может потребоваться исследование с гидроксидом калия (KOH).
Биопсия кожи при кератолизе показывает расщепление и частично разрушенные корнеодесмосомы в роговом слое.
Патч-тесты , оценивающие потенциальную контактную аллергию , при эксфолиативном кератолизе отрицательны.
Дифференциальную диагностику проводят со следующими заболеваниями:
- различные формы дерматита рук, включая контактный дерматит, — для него характерен зуд, воздействие провоцирующих факторов в анамнезе, положительный ответ на гормональные мази;
- дисгидроз — сопровождается зудом, появлением трещин и везикул, наполненных жидкостью; — бляшки с чёткими границами бордово-красного цвета, выступающие над поверхностью кожи;
- дерматофития рук — изменение ногтей на руках и ногах, положительный ответ на противогрибковые препараты, не всегда симметричное поражение;
- простой буллёзный эпидермолиз — пузыри на разных участках кожи младенцев, возникающие после трения;
- ограниченный ладонный гипокератоз — редкое состояние, характеризуется центральной розовой областью с тонкой кожей на ладонях или подошвах стопы, по краям резкий переход к нормальной коже;
- пальмоплантарная кератодерма — возникает на коже стоп и кистей, характеризуется выраженным утолщением кожи [11] ;
- синдром акрального шелушения кожи — генетическое заболевание с пожизненным отслаиванием кожи.
Лечение эксфолиативного кератолиза
Причин возникновения эксфолиативного кератолиза может быть несколько, и не всегда они очевидны. Поэтому лечение болезни направлено на устранение симптомов и усугубляющих факторов. Это достигается защитой рук от физических или химических раздражителей ношением перчаток, когда это возможно.
Активное увлажнение кожи — важный, безопасный и эффективный метод лечения [10] . Наиболее подходящим способом для большинства пациентов являются кератолитические кремы, содержащие мочевину, молочную кислоту, лактат аммония или салициловую кислоту. Кремы с мочевиной увлажняют кожу и предотвращают её сухость. Кремы могут содержать мочевину 20 % или 40 %, 12 % лактата аммония, 6 % салициловой кислоты и 12 % молочной кислоты. Любой из них применяют до двух раз в день.

Приём наружных гормональных препаратов (стероидов) не требуется, так как воспаление отсутствует.
В некоторых исследованиях упоминается использование фотохимиотерапии с псораленом и ультрафиолетовым светом (PUVA), но только при тяжёлых случаях, так как риски этой терапии превышают пользу [9] .
PUVA-терапия заключается в приёме пациентом фотоактивного материала псоралена с последующим воздействием на кожу UVA лучей. Данных, подтверждающих пользу фототерапии при эксфолиативном кератолизе, на сегодняшний день недостаточно.
Возможные побочные эффекты PUVA-терапии: покраснение кожи вплоть образования пузырей, зуд; к редкими побочными эффектам относятся головная боль, головокружение, учащённое сердцебиение и слабость [4] .
Также в литературе встречаются данные о лечении эксфолиативного кератолиза ацитретином [7] [14] . Но для рутинного применения ацитретина в качестве лечения кератолиза информации пока недостаточно. Ацитретин — это производное витамина А, которым лечат псориаз.
Прогноз. Профилактика
Прогноз благоприятный. Обычно симптомы эксфолиативного кератолиза проходят самостоятельно или после прекращения контакта с провоцирующим фактором. Спустя несколько недель или месяцев формируется здоровая кожа. Однако через несколько недель может возникнуть рецидив.
Иногда кератолиз приобретает хронический характер и длится много лет подряд. В таком случае заболевание трудно поддаётся лечению. С возрастом эксфолиативный кератолиз возникает реже [2] .
Меры профилактики:
- избегать веществ, которые способствуют шелушению, например растворителей, антибактериального мыла и некоторых тканей;
- соблюдать гигиену рук и ног с частой стрижкой ногтей — это поможет избежать вторичного инфицирования;
- использовать перчатки при контакте с химическими веществами;
- наносить увлажняющие кремы для рук, особенно полезны кремы, содержащие мочевину, молочную кислоту или силикон.

Роль продуктов питания в развитии эксфолиативного кератолиза не доказана, поэтому соблюдать диету не нужно.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
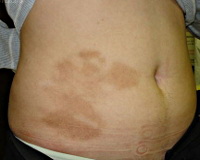
Анетодермия (синоним: пятнистая атрофия кожи) является разновидностью атрофии кожи, характеризующейся отсутствием эластической ткани.
Причины и патогенез заболевания окончательно не установлены. Имеются данные на причинную роль эндокринных и нервных нарушений. Указывается на влияние нейроэндокринных воздействий. Не исключена роль инфекции (спирохеты), о чем свидетельствуют случаи развития заболевания после укусов клещей. Хороший терапевтический эффект пенициллин-терапии позволил некоторым авторам выдвинуть инфекционную теорию возникновения заболевания. Гистохимические исследования установили, что возникновение анетодермии, возможно, объясняется высвобождением эластазы из клеток очага воспаления, которая вызывает эластолиз.
Симптомы атрофии кожи пятнистой (анетодермии). Клинически различают несколько вариантов: очаги атрофии, возникшие при предшествующей эритематозной стадии (тип Ядассона-Тибьержа), на месте уртикароотечных элементов (тип Пеллизари) и на клинически неизмененной коже (тип Швеннингера-Буцци). Различные варианты могут быть у одного и того же больного. Очаги атрофии могут располагаться на любом участке кожного покрова, чаще на верхней половине туловища, на руках и лице, они небольшие, в среднем диаметром 1-2 см, имеют округлые или овальные очертания, беловато-голубоватый цвет, блестящую морщинистую поверхность. Некоторые элементы грыжеподобно выбухают, при надавливании на них пальцем возникает ощущение проваливания в пустоту, другие элементы, наоборот, западают. Анетодермия - составная часть синдрома Блегвада-Хакстхаузена (атрофичные пятна, голубые склеры, хрупкость костей, катаракта).
Заболевание чаще возникает у женщин в возрасте 20-40 лет, чаще в центральной части Европы. Это, видимо, связано в некоторых случаях с ассоциацией анетодермии с хроническим атрофическим акродерматитом, вызванным Br. burdorferi.
Клинически различают несколько вариантов анетодермии: очаги атрофии, возникшие после предшествующей эритематозной стадии (классический тип Яцассона); на внешне неизмененной коже (тип Швеннингера-Буцци) и на месте уртикарно-отечных элементов (тип Пеллизари).
При классическом типе анетодермии Ядассона появляются единичные или множественные пятна неправильной овальной или округлой формы, до 0,5-1 см в диаметре, розового или желтовато-розового цвета. Элементы поражения локализуются чаще на туловище, верхних и нижних конечностях, шее и лице, но возможно поражение кожи других участков. Ладони и подошвы обычно свободны от высыпаний. Пятно увеличивается в размере и в течение 1-2 недель его размер доходит до 2-3 см. Описаны эритематозные бляшки и даже узлы больших размеров. Постепенно без каких-либо субъективных ощущений на месте эритематозного пятна развивается атрофия, которая берет начало в центре пятна. Кожа на этих местах становится бледной, морщинистой, напоминая смятую папиросную бумагу; очаг слегка выступает над уровнем окружающей кожи в виде мягкого грыжеподобного выпячивания кожи. При надавливании пальцем на этот участок кожи создается впечатление пустоты (палец проваливается «вглубь»). Отсюда и название заболевания: anetos - пустота.
При анетодермии типа Швеннингера-Буцци также появляются грыжеподобные выпячивающиеся атрофические пятна на спине и верхних конечностях. Однако в отличие от классического типа анетодермии Ядассона очаги атрофии значив тельно больше выступают над окружающей кожей, на их поверхности могут быть телеангиэктазии и всегда отсутствует первая воспалительная стадия.
При уртикарном типе анетодермия развивается на месте волдырей, каких-либо субъективных ощущений нет. При надавливании на элемент палец как бы проваливается в пустоту.
При всех типах анетодермии в очаге атрофии отмечаются резкое истончение эпидермиса, полное исчезновение эластических волокон и дистрофические изменения коллагеновых волокон.
Различают первичную и вторичную анетодермию. Причина первичной анетодермии не известна. Однако она часто сочетается с такими заболеваниями, как склеродермия, гипокомплементемия, ВИЧ-инфекция и др. Вторичная анетодермия встречается после разрешения пятнистых и папулезных элементов при вторичном сифилисе, красной волчанке, лепре, саркоидозе, вульгарных угрях и др.
Описана преждевременная анетодермия (anetoderma prematura), развивающаяся у младенцев, родившихся преждевременно. Развитие данной разновидности объясняется химическими, метаболическими изменениями в коже плода. Описан случай возникновения анетодермии плода во внутриутробной жизни, когда мать страдала внутриматочным бореллиозом. Такой случай указывает на существование врожденной анетодермии.
Патоморфология. В начальной (воспалительной) стадии гистологические изменения неспецифичны и характеризуются наличием в дерме периваскулярных инфильтратов, состоящих из лимфоцитов и нейтрофильных гранулоцитов. В более старых элементах можно видеть атрофию эпидермиса, уменьшение инфильтрата в дерме и дистрофические изменения коллагеновых волокон (стадия атрофии). Для этого заболевания характерно очаговое или полное отсутствие эластических волокон. Эпидермис, как правило, истонченный. При электронно-микроскопическом исследовании очагов поражения кожи обнаружены изменения эластических волокон в виде резкого истончения и уменьшения их количества. По данным этих авторов, оставшиеся тонкие эластические волоконца состоят из центрально расположенной аморфной субстанции низкой электронной плотности без фибрилл, но с наличием их по периферии волокна. Обнаруживают крупнофибриллярные массы, в которых местами выявляются микрофибриллы, иногда имеющие вид тубулей. Внутри некоторых волокон отмечается вакуольная дистрофия. Коллагеновые волокна не изменены. Большинство фибробластов с признаками активации синтетической функции. Макрофаги чередуются с лимфоцитами, среди которых находятся остатки погибших макрофагов, иногда здесь встречаются плазмоциты и отдельные тканевые базофилы. J. Pierre и соавт. (1984) считают, что наличие тонких волокон свидетельствует о новом синтезе эластических волокон после эластолиза, имеющего место при этом заболевании.
Гистогенез. Резкое уменьшение эластических волокон в очагах поражения объясняется, с одной стороны, возможностью первичного молекулярного дефекта, заключающегося в уменьшении синтеза эластина или микрофибриллярного компонента эластических волокон или нарушения образования десмозина; с другой стороны, не исключается, что деструкция эластических волокон вызвана эластазой, высвобождающейся из клеток воспалительного инфильтрата, в первую очередь таких, как нейтрофильные гранулоциты и макрофагоциты. Указывается на возможность повышенного эластолиза, в частности за счет увеличения соотношения эластаза/антиэластаза, как это отмечается при других болезнях, в основе которых лежит поражение эластических волокон. Имеются данные, свидетельствующие в пользу иммунных механизмов в патогенезе анетодермии, на что указывают нередкое обнаружение в инфильтратах плазматических клеток и большого количества Т-лимфоцитов с преобладанием среди них Т-хелперов, а также признаки лейкокластического васкулита с периваскулярными отложениями IgG, IgM и С3-компонента комплемента. С учетом развития пятнистой атрофии кожи при таких различных состояниях, как пигментная крапивница, ксантоматоз, длительный прием кортикостероидов, пенициллина, регрессирование многих дерматозов (третичный сифилис, туберкулез, лепра), можно допустить, что анетодермия представляет собой гетерогенное состояние, основу которого составляет гибель эластических волокон под влиянием самых разнообразных причин. Кроме того, имеются данные, указывающие на существование не только кожных форм анетодермии, но и поражений других органов, что подтверждается сочетанием анетодермии с cutis laxa.
Лечение атрофии кожи пятнистой (анетодермии). Рекомендуются пенициллин и антифибринолитические (аминокапроновая кислота) средства и общеукрепляющие (витамины, биостимуляторы) препараты.

[1], [2], [3], [4], [5], [6], [7], [8]
Читайте также:

