Костная мозоль при переломе нижней челюсти
Обновлено: 24.04.2024
Рентгенограмма, КТ при переломе нижней челюсти
а) Определение:
• Травматическое нарушение структуры костной ткани нижней челюсти
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Прерывание структуры костной ткани нижней челюсти
• Локализация:
о Нижняя челюсть напоминает костное кольцо:
- «Кольцо» часто ломается с двух сторон (50%): двухсторонний перелом:
Парасимфизеальный перелом с одной стороны часто сочетается с контралатеральным переломом угла/тела или подмыщелковым переломом
Двухсторонние подмыщелковые переломы возникают вследствие прямого удара в симфиз
- Односторонний перелом нижней челюсти может сочетаться с вывихом в контралатеральном височно-нижнечелюстном суставе (ВНЧС)
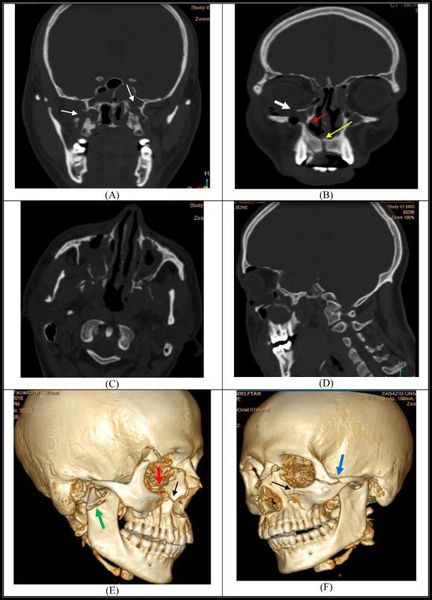
(Слева) На аксиальной КТ в костном окне определяется косая линия перелома нижней челюсти справа от средней линии. Обратите внимание на патологические включения газа вдоль внутренней кортикальной пластинки в области симфиза.
(Справа) на панорамной рентгенограмме определяется парасимфизеальный перелом без смещения, проходящий через щечную и язычную кортикальные пластинки. Обратите внимание на пространство между небом и языком, имитирующее перелом угла нижней челюсти. (Слева) На панорамной рентгенограмме определяется перелом угла нижней челюсти справа, проходящий через щечную и язычную кортикальные пластинки. Для фиксации отломков была использована пластинка и несколько винтов. Визуализируется костная мозоль в области нижнего края нижней челюсти. Обратите внимание на пространство между небом и языком.
(Справа) На аксиальной КТ в костном окне определяется оскольчатый перелом тела нижней челюсти слева. В мягких тканях возле перелома видны множественные костные фрагменты. (Слева) На КЛКТ (проекция максимальной интенсивности, MIP) определяется патологический перелом костного трансплантата с мезиальной стороны, обусловленный плоскоклеточным раком. Дистальная часть трансплантата не выглядит существенно смещенной и не приводит к появлению симптоматики. Обратите внимание на металлические клипсы на сосудах.
(Справа) На панорамной рентгенограмме определяется косой перелом правого мыщелка со смещением. Высота ветви со стороны перелома намного меньше по сравнению с противоположной стороной.
2. Рентгенография при переломе нижней челюсти:
• Панорамная рентгенография - лучший стартовый метод:
о Перелом выглядит как линейное просветление в проекции нижней челюсти (симптом сепарации), линейное затемнение (симптом перекрытия) или смещение отломков (симптом ступеньки)
• При подозрении на перелом альвеолярного отростка: интраоральная периапикальная рентгенография или КЛКТ
• Рентгенография при травме лица практически вытеснена КТ/КЛКТ за исключением случаев травмы нижней челюсти
3. КТ при переломе нижней челюсти:
• КТ в костном окне:
о Линейные просветления; расхождение отломков, смещение под углом, выраженное в различной степени, раздробление
о Переломы шейки мыщелка: возможно смещение мыщелка кнутри и книзу латеральной крыловидной мышцей («неблагоприятный перелом»)
4. МРТ при переломе нижней челюсти:
• Т1ВИ:
о ↓ интенсивности сигнала в костном мозге вследствие отека
о Четкая линия перелома с гипоинтенсивным сигналом
о При поражении ВНЧС-выпот в суставе с гипоинтенсивным сигналом
о Могут также обнаруживаться гиперинтенсивные продукты распада крови
• Т2ВИ:
о Гипоинтенсивная линия перелома о ↑ сигнал вследствие отека окружающих мягких тканей
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о Панорамная рентгенография - лучший стартовый метод; при подозрении на перелом альвеолярного отростка - интраоральная периапикальная рентгенография
о Тонкосрезовая аксиальная КТ в костном окне или КЛКТ (максимальный размер вокселя 0,4 мм) нижней челюсти и ВНЧС
о У пациентов после операции при наличии крупных металлоконструкций лучшая визуализация может быть достигнута при помощи панорамной рентгенографии
(Слева) На аксиальной КТ в костном окне определяется огнестрельный многооскольчатый перелом передних отделов нижней челюсти. Присутствуют артефакты от металлических фрагментов пули, наибольший из которых находится в области дна полости рта справа. Основная линия перелома проходит через тело нижней челюсти и левую парасимфизеальную облапь.
(Справа) На корональной КТ в костном окне у этого же пациента определяется оскольчатый парасимфизеальный перелом слева. Обратите внимание на аксиальные артефакты от металлических фрагментов и репаврационных зубных материалов. (Слева) На корональной КЛКТ определяется косой перелом правого мыщелка. Отдельно лежащий медиальный фрагмент смещен в результате сокращения латеральной крыловидной мышцы.
(Справа) На корональной КТ в костном окне определяются два перелома нижнечелюпного «кольца»: перелом правой ветви и шейки левого мыщелка. Обратите внимание на смещение головки левого мыщелка кнутри и книзу латеральной крыловидной мышцей. Эти изменения - типичные последпвия прямого удара в нижнюю челюпь справа. (Слева) На корональной КТ в костном окне определяется перелом венечного отропка нижней челюпи и оскольчатый перелом латеральной пенки глазницы. Около 15% переломов нижней челюпи связаны с переломами лицевого скелета.
(Справа) На трехмерной реконпрукции определяется косой перелом венечного отропка нижней челюпи справа. Ветвь, угол, тело, симфиз интактны. Трехмерные реконпрукции полезны при планировании хирургического лечения пациентов с переломами костей лица.
в) Дифференциальная диагностика перелома нижней челюсти:
1. Питающий/нейрососудистый канал:
• Просветления, могущие имитировать перелом (ложные переломы)
2. Нижний альвеолярный (нижнечелюстной) канал:
• Обычно находится в нижних внутренних отделах нижней челюсти
• Добавочные каналы, отходящие от основного, могут имитировать переломы
3. Подбородочное отверстие:
• Овальное отверстие на передней боковой поверхности нижней челюсти, пропускающее подбородочный нерв и сосуды
4. Язычок нижней челюсти:
• Костный выступ на внутренней поверхности нижней челюсти, прикрывающий нижнечелюстное отверстие
5. Пространство между языком и небом:
• Линейное/изогнутое просветление, накладывающееся на ветвь нижней челюсти на панорамных рентгенограммах
г) Патология. Общая характеристика:
• Этиология:
о Причины переломов:
- Дорожно-транспортные происшествия (40%), избиение (40%), падение (10%), спортивная травма (5%)
• Сопутствующие нарушения:
о В 15% случаев переломов нижней челюсти наблюдается перелом ≥1 другой кости лицевого скелета
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Боль в челюсти, патологическая подвижность при пальпации, мальокклюзия
2. Демография:
• Эпидемиология:
о Частота переломов нижней челюсти:
- Мыщелковый отросток (36%), тело (21 %), угол (20%), симфиз/возле симфиза (15%), ветвь (3%), альвеолярный отросток (3%), венечный отросток (2%)
3. Лечение:
• Цели лечения: восстановление нормального смыкания челюстей и полное сращение кости
Что такое перелом нижней челюсти? Причины возникновения, диагностику и методы лечения разберем в статье доктора Козлова Петра Юрьевича, стоматолога со стажем в 7 лет.
Над статьей доктора Козлова Петра Юрьевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Перелом нижней челюсти — это нарушение целостности кости в одном или нескольких отделах.
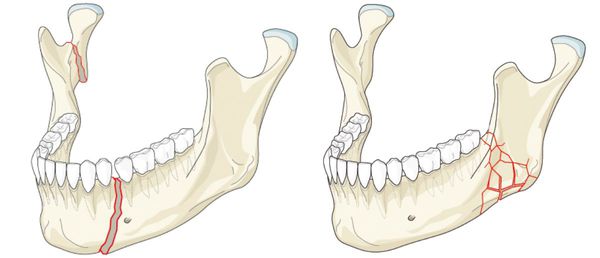
Наиболее частой причиной возникновения перелома нижней челюсти является травматический фактор. В ряде случаев речь может идти о патологическом переломе из-за деструктивных процессов в костной ткани. [1] К таким патологическим процессам относятся:
- кисты челюстей;
- остеомиелит (гнойное воспаление костных тканей);
- онкологический процесс.
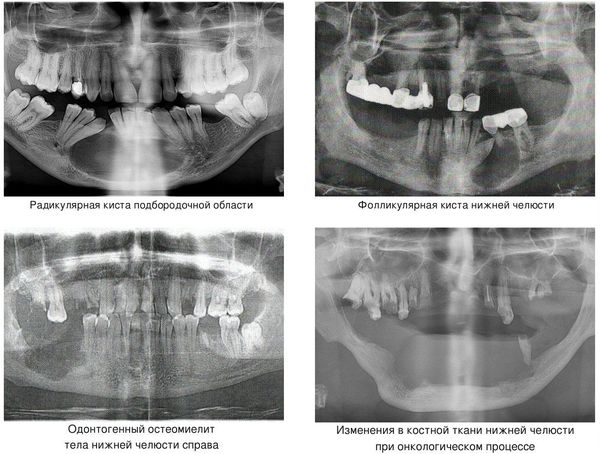
Кисты челюстей в основной массе протекают бессимптомно, медленно, но верно разрешая костную ткань. Часто патологический перелом вызвают радикулярные (корневые) и фолликулярные кисты. [2] Первые связаны с изменениями в периапикальных тканях одного или нескольких зубов, вторые являются результатом нарушения прорезывания зубов, чаще нижних зубов мудрости.
При онкологическом процессе нижняя челюсть может быть как первичным очагом, так и местом метастазирования посредством либо прорастания из близлежащих областей, либо распространением с током крови или лимфы. [3] Патологический процесс распространяется до тех пор, пока не разрушит костную ткань нижней челюсти до той стадии, в которой обычное пережевывание пищи может перевести к перелому.
По собственным наблюдениям, считаю, что переломы нижней челюсти можно отнести к сезонным заболеваниям: пик частоты наступает с приходом весны, спад — ближе к зиме. Сезонность объясняется получением травмы в ходе драк, чаще уличных.
Что такое перелом верхней челюсти? Причины возникновения, диагностику и методы лечения разберем в статье доктора Горбань Виталия Валерьевича, челюстно-лицевого хирурга со стажем в 11 лет.
Над статьей доктора Горбань Виталия Валерьевича работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Перелом верхней челюсти — это полное или частичное нарушение анатомической целостности верхней челюсти под действием нагрузки, превышающей её прочность.
Самая частая причина переломов — влияние травмирующих агентов [1] [2] [3] . На второе место следует поставить хирургические переломы верхней челюсти при проведении операций по нормализации прикуса и изменению пропорций лица [4] [5] [9] [10] [11] .
Переломы верхней челюсти не настолько частая патология, как переломы нижней челюсти. Это связано в тем, что верхняя челюсть не самая "легкодоступная" для ударов часть лица. Так, видный травматолог П.З. Аржанцев приводит данные статистики: травмы верхней челюсти составляют 3,3 % случаев от всех травм челюстно-лицевой области [6] [7] [8] . Чаще всего с этой ситуацией сталкиваются молодые мужчины, ведущие активный образ жизни, и спортсмены, занимающиеся контактными единоборствами.
Одной из самых частых причин локализованных переломов верхней челюсти являются бытовые травмы. Основной причиной сочетанных повреждений являются дорожно-транспортные происшествия и катастрофы. Также перелом верхней челюсти может произойти при огнестрельных ранениях, однако в мирное время такие случаи встречаются довольно редко.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы перелома верхней челюсти
Симптомы переломов верхней челюсти определяются характеристиками травмы. Например, возможен отёк и гематомы мягких тканей средней трети лица, боль (в покое и при смыкании зубов), подвижность верхней челюсти и/или верхней челюсти и костей средней зоны лица (зависит от уровня перелома), онемение кожи подглазничных областей, слизистой нёба, слизистой альвеолярного отростка, подкожная эмфизема (скопление воздуха), носовые кровотечения и кровотечения из разрывов слизистой полости рта, деформации средней зоны лица различной выраженности.
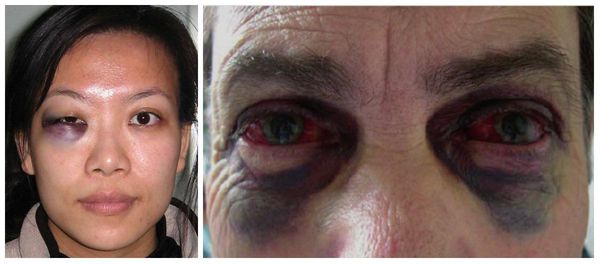
В более тяжёлых случаях — симптом "очков" (гематомы вокруг глаз), ликворея (истечение цереброспинальной жидкости из отверстий в твёрдой мозговой оболочке, образовавшихся при переломе основания черепа) [3] . Еще один распространённый симптом — нарушение прикуса: те или иные нарушения прикуса наблюдаются в большинстве случаев переломов верхней челюсти.
Очень часто перелом верхней челюсти сопровождается сотрясением головного мозга. Основными симптомами сотрясения являются: кратковременный эпизод потери сознания, головная боль, головокружение, тошнота, часто возникает рвота, шум в ушах, появляется потливость, нарушается сон. Жизненно важные функции не нарушаются.
Симптомы переломов прогрессируют в первые минуты и часы после травмы. При сочетании перелома верхней челюсти с переломом основания черепа могут отмечаться нарушения обоняния. Ощущение инородного тела в горле — не самый явный симптом — может возникать при значительном смещении верхней челюсти кзади, в сторону носо- и ротоглотки. При таких дислокациях больные чаще жалуются на нарушение проходимости верхних дыхательных путей.
Патогенез перелома верхней челюсти
Чтобы понимать, как ломается верхняя челюсть следует сначала остановиться на её анатомии. Верхняя челюсть (лат. maxilla) — парная кость, которая у взрослого человека представляет собой единую систему. Она имеет две больших полости (верхнечелюстные пазухи) и участвует в формировании ещё трёх полостей — глазницы и полости носа. По своему строению это ажурная, тонкая структура, находящаяся в передне-средней части черепа.
Она соединена с другими костями лицевого скелета и основания черепа: скуловой, лобной, носовой, слёзной, решётчатой, клиновидной, нёбной.
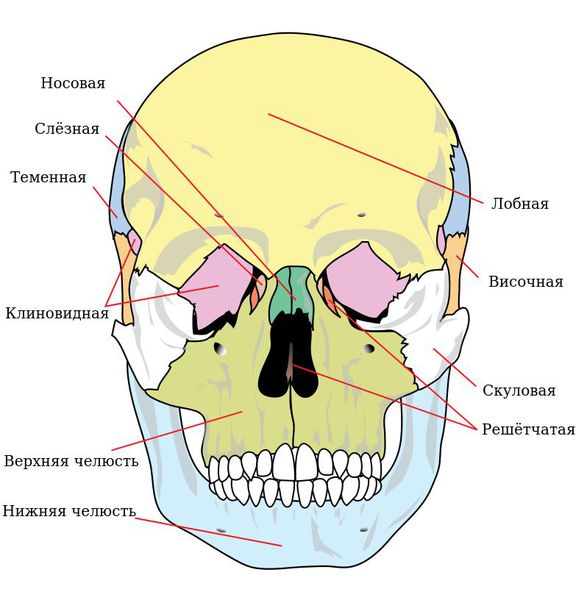
Выделяют так называемые отростки верхней челюсти: скуловой отросток (соединяется со скуловой костью и формирует ширину лица ), лобный отросток (формирует плавность профиля спинки носа и опосредованно участвует в формировании очертаний глазниц), нёбный отросток (формирует твёрдое небо, срастается по средней линии нёбного шва с противоположной верхнечелюстной костью) и альвеолярный отросток (содержит в себе зубы).
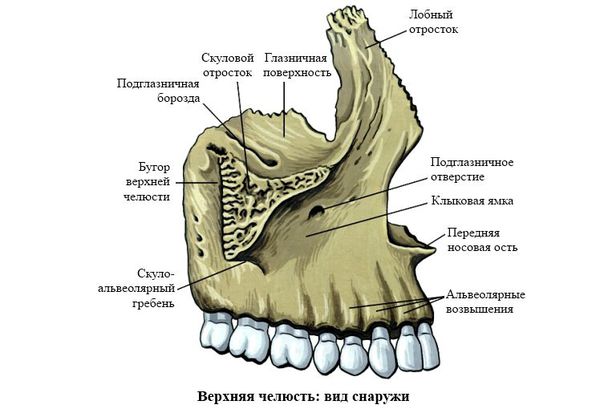
Верхняя челюсть представляет собой достаточно прочную структуру, благодаря местам особой прочности — контрфорсам, которые представляют собой костные утолщения. Различают лобно-носовой, альвеолярно-скуловой, крыловидно-нёбный и нёбный контрфорсы. Забегая вперёд, стоит сказать, что при оперативном лечении переломов верхней челюсти эти "линии" используются для надёжной, ригидной фиксации (остеосинтеза) повреждённых костей.
Однако в строении верхней челюсти есть и участки сниженной прочности. Они находятся вдоль швов, соединяющих верхнюю челюсть с другими костями лицевого скелета, а также с костями основания черепа.Таким образом, можно понять, что при чрезмерном механическом воздействии верхняя челюсть чаще всего ломается именно в местах перехода от прочных участков к слабым или просто в слабых местах [4] .
По этой причине линия перелома часто проходит не строго по анатомическим границам верхней челюсти, а смещается на соседние, связанные с ней кости. Это объясняет, почему в практике челюстно-лицевых хирургов встречаются не столько переломы самой верхней челюсти, сколько её "выламывание" с фрагментами других костей лица и основания черепа.
Классификация и стадии развития перелома верхней челюсти
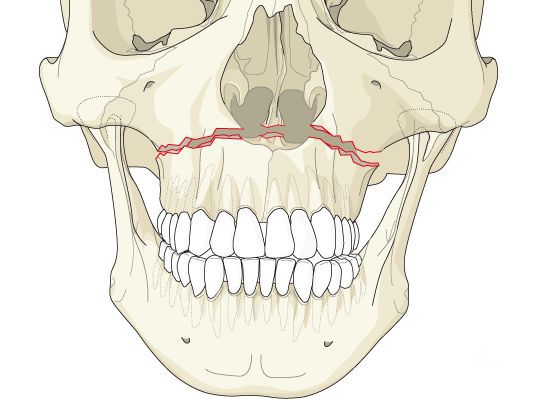
Чаще всего переломы классифицируют по Рене Ле Фору. Этот французский хирург систематизировал и описал формирующиеся повреждения костей средней зоны лица экспериментально: на головы свежих человеческих трупов он оказывал разные по направлению и силе воздействия по типу тупой травмы. Именно так и было обнаружено, что большинство линий переломов проходит по трём типам [1] :
- | тип — нижний, или горизонтальный тип, перелом Герена — Ле Фора. Перелом проходит над альвеолярным отростком и нёбным отростком через боковую и переднюю поверхности верхней челюсти, от крыловидных отростков основной кости к краю грушевидного отверстия.
- || тип — средний, или пирамидальный перелом, суборбитальный перелом. Линия перелома проходит через корень носа, внутреннюю стенку глазницы и далее — через нижнеглазничную щель кпереди по нижней стенке глазницы к месту альвеолярно-скулового контрфорса с переломом крыловидных отростков. Проще говоря, верхняя челюсть единым блоком "отсоединяется" от остальных костей средней зоны лица.
- ||| тип — верхний тип (поперечный, суббазальный, он же черепно-лицевое разъединение). Самый грозный вид перелома верхней челюсти, когда происходит отрыв верхней челюсти вместе со скуловыми костями от мозгового черепа. Как правило сочетается с тяжёлыми повреждениями головного мозга [3] .
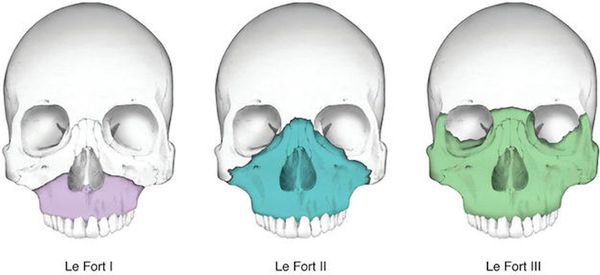
Отличительные признаки каждого типа проявляются по уровню подвижности фрагментов, тяжести состояния больного и данным дополнительных методов исследования (компьютерной томографии).
Помимо классификации Ле Фора существует классификация переломов по Вассмунду, которая отличается лишь отсутствием в линии перелома костей носа. Различают также изолированные переломы отростков, поверхностей и частей верхней челюсти. Однако каждый челюстно-лицевой хирург, занимающийся травматологией, знает, что в жизни всё происходит не совсем так, как написано в книгах. Очень часто верхняя челюсть ломается по другим схемам. Поэтому, готовясь оперировать пациента, хирурги сталкиваются с очень трудоёмкой задачей — им необходимо понять, как собрать этот многооскольчатый "конструктор" с максимальным восстановлением анатомии и функции челюсти через минимальные разрезы с минимальным нарушением кровоснабжения и максимальной стабильностью.
Осложнения перелома верхней челюсти
Все осложнения, связанные с переломами верхней челюсти, можно разделить на ранние и отсроченные.
К ранним осложнениям стоит отнести: кровотечения, развитие подкожной эмфиземы, нарушение прикуса, потерю зубов.
Поздние осложнения переломов более многообразны. Во многом развитие поздних осложнений зависит от характера полученной травмы, уровня перелома и своевременности оказанной помощи. Самыми частыми осложнениями являются:
- формирование посттравматических деформаций средней зоны лица;
- нарушения прикуса;
- несращение переломов челюсти;
- развитие хронических верхнечелюстных синуситов из-за нарушения целостности слизистой пазух и нарушения дренажной функции пазух;
- нарушение носового дыхания;
- формирование стойких невритов (воспаления нервов) подглазничных нервов из-за ущемления рубцово-изменёнными отломками сосудисто-нервных пучков. При этом утрачивается чувствительность кожи подглазничной области, слизистой полости рта и зубов в зоне иннервации подглазничного нерва.
Самым грозным осложнением высокого перелома верхней челюсти сочетанного с переломом черепа является ликворея (истечение ц ереброспинальной жидкости ). Кости основания черепа плотно связаны с твёрдой мозговой оболочкой и при нарушении её целостности требуется серьёзное лечение пациента совместно с нейрохирургами. Истечение ликвора из полости черепа может происходить через слуховые проходы, но чаще — через полость носа [3] .
К редким осложнениям следует отнести развитие менингита (воспаления мозговых оболочек) и других внутричерепных воспалительных осложнений.

Однако самыми частыми осложнениями переломов верхней челюсти являются стойкие нарушения прикуса и асимметрии лица — следствие несвоевременного обращения пациентов к врачу и неправильного сращения отломков. Самый эффективный способ борьбы с осложнениями — при получении травмы и особенно при подозрении на перелом верхней челюсти необходимо своевременно обратиться к челюстно-лицевым хирургам или медработникам других специальностей.
Диагностика перелома верхней челюсти
Правильная постановка диагноза базируется на сборе анамнеза, осмотре и рентгенологической картине.
При осмотре может определяться:
- подвижность фрагментов верхней челюсти или всего верхнечелюстного комплекса;
- "ступеньки" из-за смещения костных фрагментов при прощупывании верхней челюсти через кожу;
- нарушение чувствительности кожи подглазничных областей, зубов и слизистой полости рта;
- кровотечение из носа или полости рта;
- нарушения зрения (двоение в глазах);
- нарушения движения глазного яблока;
- "симптом верхнеглазничной щели" при высоких переломах верхней челюсти в сочетании с нарушением целостности глазницы: отсутствие движений глазного яблока, опущение верхнего века, отсутствие чувствительности верхнего века и кожи лба, расширение зрачка;
- экзофтальм (смещение глазного яблока вперёд );
- звуки "потрескивания" в области линии перелома при смыкании зубов;
- нарушение носового дыхания.
Симптоматика переломов костей средней зоны лица многообразна, поэтому для постановки точного диагноза требуется выполнение рентгенологической диагностики. Самым современным и точным методом является компьютерная томография . С её помощью челюстно-лицевой хирург имеет возможность точно определить локализацию линии разъединения костных фрагментов и тип перелома, выбрать наиболее адекватную и малотравматичную тактику лечения [11] .
При подозрении на перелом верхней челюсти обязательна консультация невролога, так как в абсолютном большинстве случаев нарушение целостности костей лицевого скелета сопровождается сотрясением головного мозга. При констатации перелома основания черепа пациента обязательно должен осмотреть нейрохирург, офтальмолог, терапевт и иногда лор-специалист. При сочетанных травмах (например при ДТП) привлекаются общие хирурги, травматологи.
Лечение перелома верхней челюсти
При оказании доврачебной помощи пациенту нужно остановить кровотечение, предупредить аспирацию ( проникновение в дыхательные пути) крови и рвотных масс. Если нижняя челюсть не пострадала и имеется достаточное количество зубов на обеих челюстях, необходимо наложить пращевидную повязку, прижав нижнюю челюсть к верхней или выполнить иммобилизацию (обездвиживание) жёсткой подбородочной пращой [4] .
При рисках нарушения дыхания требуется немедленное введение воздуховода для сохранения проводимости дыхательных путей [1] . Кроме того, необходимо провести обезболивание и быструю транспортировку больного в специализированные медучреждения. Самое важное на этом этапе — сохранить жизнь и здоровье пациента.
Существует множество методов нехирургического лечения переломов верхней челюсти, например, разного типа повязки и наружные фиксации, которые в настоящее время практически не применяются.
Самым частым методом ортопедического лечения переломов является двучелюстное шинирование — наложение на зубные ряды шин-скоб с репозицией отломков и фиксацией прикуса в привычном для больного положении. Этот метод консервативен и малотравматичен, но в ряде случаев не позволяет получить хорошей фиксации фрагментов верхней челюсти, особенно при высоких и сложных переломах. В среднем при переломах верхней челюсти требуется обездвиживание и ограничение жевательной нагрузки на срок 4-5 недель.
Самым современным и адекватным методом лечения на данный момент является остеосинтез (фиксация титановыми накостными конструкциями) переломов верхней челюсти. Это хирургическое вмешательство, выполняемое из внутриротовых разрезов. При таком варианте лечения можно точно сопоставить и зафиксировать фрагменты для создания условий их сращения [7] .
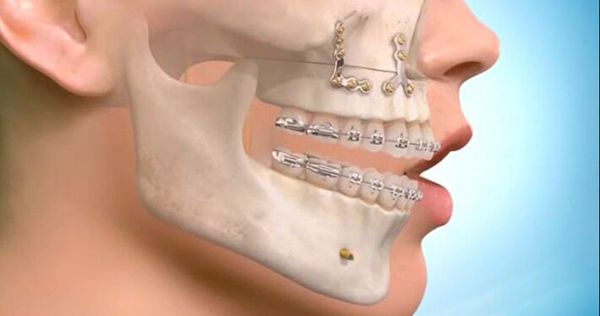
При лечении высоких переломов также используется коронарный доступ, который позволяет создать косметичный и широкий доступ к костям всей средней зоны лица и глазницам [5] . Своевременное выполнение остеосинтеза позволяет предотвратить поздние послеоперационные осложнения, облегчить реабилитацию пациента и ускорить сроки выздоровления.
Переломы с грубыми нарушениями целостности верхней челюсти и значительными смещениями отломков в сторону глотки рекомендуется лечить хирургическими методами. Однозначного мнения относительно других видов переломов нет — тактика диктуется состоянием больного и конкретной клинической ситуацией.
Стоит отметить, что очень важно постоянное ношение межчелюстной фиксации для плотного контакта фрагментов и исключения их подвижности, особенно под действием жевательной нагрузки [9] . Также необходимы качественная гигиена полости рта и наблюдение пациента у челюстно-лицевого хирурга
Восстановление после переломов занимает от четырёх до шести недель, в зависимости от характера перелома, особенностей организма пациента и метода лечения.
Пациенты с переломами верхней челюсти на ранних сроках должны питаться жидкой пищей, на самых поздних сроках — мягкой. Приём жёсткой пищи и активное жевание следует ограничить. Остальные рекомендации даются исходя из общесоматических и неврологических нарушений (постельный режим и т. д.).
Прогноз. Профилактика
Прогноз перелома верхней челюсти — относительно благоприятный. Самыми неприятными из осложнений, бесспорно, являются неврологические. Практически всегда эти осложнения связаны с несвоевременным обращением пациента за медицинской помощью или с отсутствием динамического наблюдения за пациентом.
Правильно подобранное и своевременно оказанное лечение, контроль пациентов в динамике — ключ к минимизации осложнений и благоприятной реабилитации пациентов.
Самая лучшая профилактика любых переломов челюстей — сведение к нулю возможных причин возникновения переломов и своевременность обращения пациента к доктору. Возможные осложнения лечения близки по сути к осложнениям самих переломов.
Рекомендация от хирурга: избегать ударов в область челюсти и пристёгиваться в автомобилях — уже на скорости 40 км/ч ударная сила может привести к перелому верхней челюсти.
Несрастающийся перелом – это патологическое состояние, при котором на месте повреждения не образуется полноценная костная мозоль. Сопровождается сохранением подвижности в зоне перелома, снижением функции конечности, нарастающей угловой деформацией. Отмечаются неинтенсивные боли. Могут выявляться отек, гиперемия, трофические расстройства. Диагноз устанавливается на основании жалоб, анамнеза, результатов внешнего осмотра, рентгеногра фии, КТ, других аппаратных и лабораторных методов. На ранних сроках возможно консервативное лечение с преимущественным использованием физиотерапевтических методик. В последующем показаны операции.
МКБ-10


Общие сведения
Несрастающийся перелом – понятие, которое объединяет три варианта нарушения консолидации: замедленное сращение, несросшийся перелом и ложный сустав. Перечисленные состояния являются фазами одного патологического процесса, последовательно сменяют друг друга при отсутствии лечения. По различным данным, проблемы восстановления кости наблюдаются в 15-30% случаев от общего количества переломов. Чаще встречаются при тяжелых оскольчатых и открытых повреждениях, сочетанных и множественных травмах, истощении, сопутствующей соматической патологии.

Причины
В 90% случаев основным этиофактором несрастающихся переломов становятся локальные нарушения в зоне поражения. На долю системных и общих причин приходится около 5% случаев, у остальных больных различные механизмы сочетаются между собой или остаются неустановленными. Перечень местных факторов включает:
- Тяжелые повреждения. Чем больше разрушается кость и мягкие ткани, тем обширнее очаги некроза и тем меньше клеток участвует в процессе восстановления. Из-за взаимного отягощения сращение ухудшается при множественных переломах соседних сегментов, одновременном воздействии различных повреждающих факторов (например, при сочетании с отморожением или ожогом).
- Потеря отломков и интерпозиция. Утрата фрагментов при открытых повреждениях или их неоправданное удаление в ходе ПХО приводят к уменьшению площади контакта костной ткани. При развороте отломка, попадании мягких тканей между отломками правильное сопоставление становится невозможным, кость не срастается.
- Некорректная репозиция. Отсутствие вправления, недостаточное сопоставление отломков или излишнее растяжение конечности при скелетном вытяжении препятствуют хорошему контакту фрагментов. При запоздалой репозиции оказывается упущенным время наиболее выраженной реакции организма на повреждение.
- Неадекватная иммобилизация. Недостаточная, непостоянная или преждевременно прерванная фиксация является причиной нарушений реваскуляризации пораженной зоны, нехватки кислорода и, как следствие, образования хрящевой и соединительной, а не костной ткани.
- Нарушения нервной регуляции. При травмах периферических нервов, синдроме Зудека возникают стойкие изменения со стороны сосудов, ухудшающие кровоснабжение пораженной зоны и нередко приводящие к несрастающимся переломам.
- Нагноение. Локальные гнойные процессы становятся причиной гипоксии и повреждения окружающих интактных тканей продуктами распада. При концевом остеомиелите в зоне контакта отломков образуются участки некроза, которые препятствуют соединению фрагментов.
Эпифизарные переломы срастаются лучше диафизарных и метаэпифизарных, поскольку эпифизы лучше кровоснабжаются и в них больше остеобластов. Консолидация ухудшается по мере старения. Образование костной мозоли замедляется при гормональных расстройствах, особенно – сопровождающихся остеопорозом. Отрицательную роль играют дефицит витаминов Д, С и А, наличие заболеваний с нарушениями питания: кахексии, анемии, туберкулеза, злокачественных опухолей. Сращение ухудшается на фоне приема кортикостероидов, НПВС, цитостатиков и антикоагулянтов.
Классификация
В зависимости от времени с момента травмы и характера изменений в зоне поражения выделяют три варианта несрастающихся переломов:
- Замедленная консолидация. Диагностируется при отсутствии или незначительной выраженности костной мозоли по истечении среднего срока сращения переломов данной локализации.
- Несросшийся перелом. Определяется при сохранении подвижности в случае удвоения стандартного срока консолидации и отсутствия признаков псевдоартроза.
- Ложный сустав. Отличается от предыдущего состояния образованием замыкательных пластинок на концах отломков, их соединением при помощи соединительнотканной капсулы, наличием пространства, заполненного жидкостью и напоминающего суставную щель.

Симптомы несрастающегося перелома
В покое болевой синдром выражен незначительно или отсутствует. Основной жалобой является ухудшение функции конечности из-за подвижности и болей при движениях. Рука или нога постепенно «усыхают» из-за атрофии мышц. В зоне несрастающегося перелома появляется угловая деформация, которая прогрессирует из-за нагрузки. При замедленном сращении обнаруживается умеренный или нерезко выраженный отек, возможна гиперемия.
При несросшихся переломах и ложных суставах отечность исчезает, выявляется локальное утолщение, обусловленное образованием крупной, но неполноценной мозоли из хрящевой и фиброзной ткани. Гиперемия часто сменяется усиленной пигментацией. Из-за трофических нарушений кожа становится сухой, бледной, приобретает мраморную окраску, шелушится. Могут образовываться трещины, язвы, келоидные рубцы.
Больная конечность тоньше здоровой, ее ось нарушена из-за деформации, возможно укорочение. При пальпации и постукивании определяется нерезко выраженная локальная болезненность. Местная температура при замедленной консолидации и несросшихся переломах повышена, при ложных суставах не изменена. Обнаруживается патологическая подвижность пружинящего характера при отсутствии крепитации. Объем движений в суставах снижен. Опороспособность нарушена.
Диагностика
Диагностические мероприятия при несрастающихся переломах проводят травматологи-ортопеды. Врач выясняет жалобы, устанавливает анамнез, включая вид повреждения, особенности первичных неотложных мероприятий, характер лечения, наличие осложнений, общее состояние здоровья. Существенную помощь в диагностике оказывают медицинские документы: выписки, заключения, рентгенограммы. В сроки 4-8 месяцев с момента повреждения можно заподозрить несросшийся перелом, свыше 8 месяцев – ложный сустав.
В ходе осмотра оценивают внешний вид конечности, определяют повышение температуры, наличие патологической подвижности и другие симптомы. Измеряют длину парных конечностей и объем движений в суставах. Для более точной оценки тяжести функциональных расстройств пациента просят совершать различные действия: стоять, идти (если это возможно), сидеть, вставать, одеваться и пр. В рамках аппаратного обследования назначают рентгенографию и КТ. По данным визуализационных методик выявляются следующие изменения:
- Замедленная консолидация. Визуализируется слабо выраженная периостальная костная мозоль, которая связывает фрагменты и частично перекрывает линию излома. На фоне мозоли прослеживаются участки с отсутствием сращения.
- Несросшийся перелом. Острые края отломков сглажены в результате резорбции. Костная мозоль отсутствует или слабо выражена, имеет беспорядочный характер. Линия излома хорошо просматривается на всем протяжении.
- Ложный сустав. Концы фрагментов утолщены, в их зоне выявляются выраженные склеротические изменения. Костномозговые каналы закрыты замыкательными пластинками.
При подозрении на местные нарушения кровоснабжения пациентам дополнительно назначают ангиографию, допплерографию или реовазографию. Больным с инфицированными несрастающимися переломами при наличии свищевых ходов производят фистулографию, выполняют забор отделяемого с последующим бактериологическим исследованием для выделения возбудителя и определения антибиотикочувствительности.

Лечение несрастающегося перелома
Целью лечения несрастающихся переломов является восстановление функции конечности. Основными задачами считаются обеспечение полноценной консолидации, устранение деформации, устранение тугоподвижности суставов, санация инфекционных очагов. При наличии общих провоцирующих факторов (гормонального дисбаланса, авитаминоза и др.) проводят соответствующие общие терапевтические мероприятия. Программу местного лечения составляют с учетом вида несрастающегося перелома.
Лечение замедленной консолидации
Возможна консервативная терапия. Конечность фиксируют с помощью гипсовой повязки или ортеза на срок, необходимый для сращения фрагментов. Для стимуляции консолидации назначают ударно-волновую терапию, УВЧ, электрофорез солей кальция, электромагнитные волны. Применяют анаболические стероиды. В несрастающийся перелом вводят костно-хрящевой экстракт, изготовленный из эмбриональной ткани.
Плюсами консервативной терапии являются отсутствие дополнительной травматизации, наркозных и послеоперационных рисков. Минусами – продолжительная фиксация, которая может обернуться тугоподвижностью суставов и атрофией конечности. Для предупреждения перечисленных осложнений или при отсутствии эффекта от консервативных мероприятий прибегают к оперативному лечению. Возможны следующие варианты:
- Остеосинтез. Проводится с использованием винтов, компрессионных пластин, внутрикостных штифтов и аппаратов внешней фиксации. Показан при наличии элементов сращения, отсутствии выраженного смещения и нарушения оси конечности.
- Костная пластика. Используют аутотрансплантаты, которые, как правило, берут из крыла подвздошной кости пациента. Перемещенная губчатая кость способствует перестройке окружающей мозоли в нормальную костную ткань.
- Стимуляция остеогенеза. Осуществляется с использованием биологических методик – декортикации и туннелизации. При декортикации с помощью острого остеотома вокруг перелома создают муфту из большого количества костных фрагментов, соединенных с надкостницей. При туннелизации формируют туннели, активизирующие костеобразование.
Перечисленные методы могут сочетаться между собой в различных вариациях. При обнаружении интерпозиции фрагменты разъединяют, мешающие сращению мягкие ткани удаляют. Деформации устраняют с помощью аппарата Илизарова. После операции применяют консервативные методики для стимуляции остеогенеза.
Лечение несросшихся переломов
Безоперационные способы неэффективны, показана оперативная коррекция. При наличии противопоказаний к хирургическому лечению пациентам с несрастающимися переломами рекомендуют ношение ортезов. Вмешательства включают удаление рубцов и измененных тканей в зоне повреждения, обнажение фрагментов с последующей обработкой концов, сопоставление отломков, биологическую стимуляцию костеобразования. Фиксацию в большинстве случаев осуществляют аппаратом Илизарова.
Попеременное сдавление и растяжение фрагментов в компрессионно-дистракционном аппарате дополнительно активизирует образование сосудов и замещение фиброзно-хрящевой мозоли нормальной костью. При значимых костных дефектах осуществляют аутопластику (например, недостающий фрагмент большеберцовой кости заменяют частью малоберцовой). В послеоперационном периоде назначают стимулирующие методики, проводят комплексную реабилитацию.
Лечение ложных суставов описано в соответствующей статье.
Прогноз
Прогноз в значительной степени зависит от типа несрастающегося перелома. Чем раньше начато лечение – тем легче достигнуть нормальной консолидации. В отдаленные сроки восстановление целостности кости возможно, но требует длительного лечения и последующей реабилитации. В исходе могут наблюдаться достижение хорошего функционального результата, сохранение тугоподвижности суставов, остаточные нарушения функции конечности на фоне атрофии.
Профилактика
Профилактика несрастающихся переломов включает раннюю адекватную репозицию, устранение интерпозиции, отказ от удаления жизнеспособных костных фрагментов, своевременное проведение операций при неэффективности вправления, соблюдение сроков иммобилизации, постепенное увеличение нагрузки на конечность с учетом клинических и рентгенологических признаков сращения.
1. Осложнения при лечении переломов (замедленно срастающиеся и несросшиеся переломы, ложные суставы). Учебное пособие/ Маланин Д.А. и др. – 2007.
2. Лечение больных с осложнениями и последствиями переломов длинных костей конечностей. Автореферат диссертации/ Елдзаров П.Е. – 2015.
4. Способ прогнозирования нарушения регенерации костной ткани при переломах длинных костей конечностей в послеоперационном периоде/ Мироманов А.М., Усков С.А.//Гений ортопедии – 2011 – № 4.
Костная мозоль — это многослойная структура, возникающая в процессе сращения тканей после перелома. Ее основная причина – нарушение целостности структур. В ходе регенерации вырастает хрящевая провизорная ткань. Она выступает в качестве соединителя в месте травмы.
Что за болячка – костная мозоль
Что такое костная мозоль? Это патолого-анатомический субстрат, который появляется при заживлении. Образуется после переломов или неправильного сращения. Имеет специфический вид, допускается консолидация с элементами фосфора и кальция. Проявляется в виде шишки в области перелома.
Отлично лечится на первичной стадии развития и не вызывает отрицательных последствий. Важно не запускать патологию. В противном случае возникает риск осложнений, связанных с ограничением подвижности.

Типы и причины формирования костной мозоли
Формирование костной мозоли происходит по следующим причинам:
- Старческий возраст.
- Лучевая болезнь.
- Ожирение.
- Беременность.
- Сифилис.
- Остеопороз.
- Амилоидоз.
- Истощение.
- Гипопротеинемия.
- Туберкулез.
- Эндокринные нарушения.
- Авитаминоз.
Среди форм мозолей можно выделить:
- Периостальные или наружные. Растут после перелома кости, возможно быстрое заживление.
- Интермедиальные. Появляются в пространстве между обломками сломанных костей. Зона заполнена сетью сосудов. Высока вероятность устранения мозоли.
- Эндостальные или внутренние. Возникают в клетках костного мозга.
- Параоссальные. Неблагоприятная форма. Мозоль растет из мягких соединительных тканей, заживление происходит медленно. Образует крупный выступ.

Как выявить её наличие
Диагностика патологии происходит после таких исследований как:
- Рентген. Мозоль становится видимой на 4-ю неделю после кальцинирования тканей. Через 3 месяца после травмы приобретает выраженные очертания.
- КТ и МРТ.
Как лечить костную мозоль?
Лечение подбирается в индивидуальном порядке. Для ускоренного восстановления рекомендуют:
- Витаминотерапию.
- Препараты крови.
- Гормоны анаболического ряда.
- Кровезамещающие составы.
- Инфузию плазмы.
В сложных ситуациях проводят хирургическое лечение. В качестве восстановительных процедур – массаж и ЛФК. Необходимо придерживаться здоровой диеты, содержащей:
Читайте также:

