Коровий свищ что это такое
Обновлено: 19.04.2024
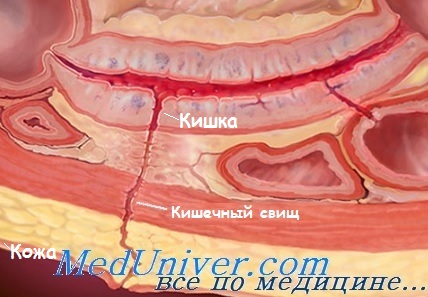
Наружный кишечный свищ - причины, признаки, лечение
Наиболее распространенные причины: интраоперационное повреждение стенки кишки (например, после рассечения спаек, пропущенное изначально или возникшее вторично после ушивания дефектов), несостоятельность анастомоза, эрозии, вызванные наличием инородных тел (например, сетки), эрозии опухолевого генеза (например, канцероматоз), ВЗК, дивертикулит.
Наружные кишечные свищи связаны со значительным (5-20%) уровнем осложнений и летальности в отдаленном периоде. Индивидуальная степень выраженности симптомов и объем отделяемого зависят от количества свищей, локализации внутреннего отверстия в кишечнике (в проксимальных отделах чаще, чем в дистальных), размера и диаметра свища.
Некоторые наружные кишечные свищи закрываются спонтанно, другие - остаются открытыми => при инородном теле, облучении, инфекции, эпителизации, опухоли, обструкции дистальнее свища.
а) Эпидемиология. Частота неизвестна: 85-90% случаев связано с предшествующей операцией, 10-15% свищей возникает спонтанно (ВЗК, дивертикулит).
б) Симптомы наружного кишечного свища
• Первичные симптомы:
- Продромальная стадия: дисфункция толстой кишки, парез, эритема раны, расхождение раны, сепсис.
- Сформировавшийся свищ: постоянное или периодическое отхождение кишечного содержимого, газов или гноя, разрешающийся или хронический сепсис.
• Вторичные симптомы: раздражение кожи с выраженной болью, потеря жидкости, дегидратация, истощение, потеря веса, пролежни и т.д.; необходимость в парентеральном питании с сопутствующими ТПП осложнениями (гепатопатия, сепсис, связанный с инфузионными системами); депрессия.
г) Патоморфология. Зависит от причины.
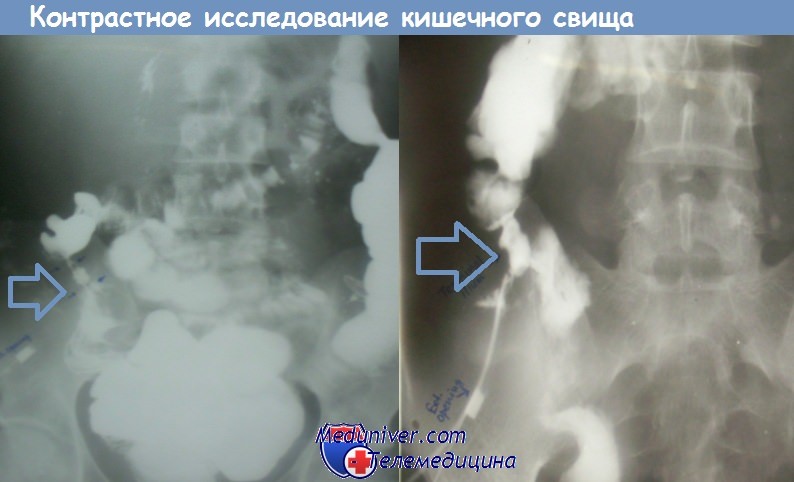
Контрастное исследование кишечного свища, сообщающегося с подвздошной кишкой
д) Обследование при наружном кишечном свище достаточно долгое в амбулаторных условиях нашей страны. Поэтому многие пациенты проходят обследование либо госпитализировавшись в стационар, либо в клиниках Европы. Обследование и диагностика в Европе платное, но зато пациент тратит порядка 1-2-х часов времени.
Необходимый минимальный стандарт:
• Анамнез: предшествующие вмешательства => анализ всей медицинской документации: протокол операции, патоморфологические данные, предшествующие инструментальные исследования => оценка длительности течения процесса, осложнений, состояния тканей, наличие имплантированных сеток (?) и т.д.
• Клиническое обследование: общее состояние, показатели жизнедеятельности, нутритивный статус, вздутие живота, локальная болезненность, индурация подлежащих тканей, состояние кожных покровов => фотографирование/документация.
• Оценка нутритивного статуса: потеря веса, альбумин, преальбумин, уровень лимфоцитов, трансферрин.
• КТ органов брюшной полости с пероральным и внутривенным контрастированием: наличие абсцессов, видимый выход контраста за пределы кишечной стенки, анатомические особенности.
Дополнительные исследования (необязательные):
• Подтверждение диагноза наружного кишечного свища: измерение уровня амилазы в отделяемом, тест с активированным углем => положительный при наличии частиц угля в свищевом отделяемом.
• Рентгеноконтрастные исследования: пассаж контраста по тонкой кишке, ирригоскопия (для выявления дистальной обструкции), фистулография; вышеперечисленные исследования не влияют на тактику лечения при остром свище и важны только при планировании хирургической коррекции.

Кишечный свищ передней брюшной стенки
е) Классификация наружного кишечного свища:
• Отделяемое в течение 24 часов: скудное (< 200 мл), умеренное (200-500 мл), обильное (>500 мл).
• Курабельный/инкурабельный.
• С/без вторичных патологических изменений.
• С/без инородного тела, облучения, инфекции, эпителизации, опухоли, обструкции дистальнее свища.
ж) Лечение без операции наружного кишечного свища:
• Консервативное лечение свища => выигрыш во времени, необходимый для восстановления тканей и нутритивного статуса:
• Питание: оптимизация нутритивных параметров - пероральное/энтеральное питание предпочтительнее, если переносимо (т.е. не приводит к нерегулируемому увеличению количества свищевого отделяемого). Возможно питание через свищ, парентеральное питание (тотальное или в дополнение к пероральному/ энтеральному питанию).
• Ведение ран: необходим креативный и индивидуальный подход; VAC (vacuum-assisted closure) - ведение раны под вакуумом, активное дренирование, защита кожи, установка катетера для сбора кишечного содержимого.
• Антибиотики и противогрибковые препараты: назначаются при активном внутреннем инфекционном процессе, а не для лечения свища как такового.
• Контроль отделяемого: какие-либо преимущества длительного использования НГЗ отсутствуют; преимущество назначения соматостатина или других препаратов не доказано, за исключением случаев болезни Крона: инфликсимаб уменьшает симптоматические проявления свища, несмотря на то, что его назначение редко приводит к стойкому закрытию свища; роль фибринового клея (?)
з) Операция при наружном кишечном свище
Показания:
• Острый наружный кишечный свищ, устойчивый к консервативному лечению.
• Хронический симптомный наружный кишечный свищ минимум через 6-12 недель (до 6 месяцев) консервативного ведения.
Многие пациенты из-за длительности лечения хронического наружного свища в отечественных условиях теряют надежду, либо обращаются в организации обеспечивающие медицинский туризм, такие как Grekomed по европейским клиникам.
Хирургический подход:
• Острый свищ: проксимальная стома.
• Хронический свищ: лапаротомия с чрезвычайно осторожным разделением спаек => выделение сегмента кишки с дефектом и удаление всех инородных материалов (например, сетки).
• Сегментарная резекция вовлеченной петли кишки с первичным анастомозом.
• Полное выключение сегмента кишки из пассажа кишечного содержимого => продолжающееся поступление слизи, но без кишечного содержимого.
• Не рекомендуется: простое ушивание свища (>40% рецидивов).
• Ушивание брюшной стенки без использования сетки => простое ушивание, если необходимо, закрытие с помощью лоскутов.
и) Результаты лечения наружного кишечного свища. Даже при благоприятных условиях отмечается до 10% неудач (в зависимости от происхождения свища). При заживлении свища => полное выздоровление.
к) Наблюдение и дальнейшее лечение. Наблюдение за функциональным состоянием и питанием больного до полной нормализации. Дополнительное наблюдение при наличии фонового заболевания (рак, болезнь Крона).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Свищ всегда приходит внезапно, когда воспаление уже вылечено или операционная рана давно зажила. Его появление нельзя предугадать, хоть его формирование проходит не без симптомов, но то, что в этом месте случится именно свищ, догадаться невозможно. Зато появившийся свищ спутать с чем-то другим очень сложно.
Что такое свищ?
Свищ — это сформировавшееся в результате патологического процесса соустье между полыми органами желудочно-кишечного тракта и/или мочеполовой системы. Свищ — это также и извитой трубчатый ход от органа, проходящий через мягкие ткани с выходом на кожу.
Более благозвучное название свища, заимствованное из латыни, — фистула, но это медицинское понятие более широкое. Оно включает также искусственно сформированные соустья, как оперативно создаваемая фистула между веной и артерией у диализных пациентов. В одной ипостаси фистула — это свищ, в другой — искусственно созданное соустье, свищ же — всегда нерукотворная патология.
Свищ всегда имеет начало — внутреннее отверстие, локализующееся в первичном очаге воспаления с нагноением. Началом свища может быть незаживающая рана от травмы или операции, что особенно характерно для органов желудочно-кишечного тракта, продуцирующих секреты: желудочный, кишечный или панкреатический сок, желчь.
Наружное отверстие свища может открываться в другой орган или на кожу, как при свище прямой кишки, но это отверстие не обязательно — некоторые свищевые ходы слепо заканчиваются в мягких тканях, мышцах или клетчатке, образуя там гнойные кистообразные полости — затёки.
Виды свищей
Классификация свищей многообразна, у каждого органа — собственная градация свищей по локализации, иногда степени вовлечения окружающих тканей и даже по объему через свищ выделяемого секрета.
Полные свищи имеют наружное и внутреннее отверстие, неполные — только внутреннее.
Открывающиеся в коже называются наружными свищами, соединяющие органы свищи — внутренние.
Внутренние свищи по числу вовлеченных в процесс органов бывают комбинированными и изолированными. Изолированные свищи называются по органу, давшему ему начало: панкреатический, желчный, кишечный, вагинальный, мочеточниковый и так далее.
При соустье двух или нескольких органов, комбинированном виде свища, используется «объединённое» название. Так при свищевом ходе между прямой кишкой и влагалищем — свищ ректовагинальный, при свищевом ходе от желчного пузыря к желудку — свищ холецистогастральный, между поджелудочной железой и стенкой желудка — панкреатогастральный или поджелудочно-желудочный свищ.
По количеству ходов свищи делятся на одноканальные или простые и многоканальные или сложные, а также разветвленные или непрямые и неразветвленные или прямые.
По состоянию тканей и хода — инфицированные или осложненные свищи, как правило, гнойные и «чистые» неинфицированные или неосложненные свищи с выделением, к примеру, желчи или панкреатического сока.
| В зависимости от количества отверстий | Полные свищи | Имеют два отверстия – соединяют два органа между собой или один орган с поверхностью кожи |
| Неполные свищи | Имеют только одно отверстие | |
| В зависимости от локализации второго отверстия (для полных свищей) | Внутренние свищи | Соединяют внутренние органы |
| Наружные свищи | Соединяют внутренние органы с поверхностью кожи | |
| В зависимости от количества вовлеченных органов | Изолированные свищи | Получают название только по одному органу, давшему начало свищу |
| Комбинированные свищи | Вовлечено два и более органов | |
| В зависимости от хода свища | Одноканальные (простые) | Один свищевой ход |
| Многоканальные (сложные) | Несколько свищевых ходов | |
| Разветвленные (непрямые) | Имеется разветвление свища | |
| Неразветвленные (прямые) | Нет разветвлений | |
| В зависимости от наличия осложнений | Неосложненные (неинфицированные) | Признаки инфекции отсутствуют |
| Осложненные (инфицированные) | Имеются признаки инфекционного процесса в свище | |
| В зависимости от течения | Первичные | Свищ обнаружен впервые |
| Рецидивирующие | Процесс то утихает, то вновь активируется: развивается воспаление, появляются новые свищевые ходы или открываются старые |
Свищи делятся на первичные и хронически протекающие — рецидивирующие, когда процесс то затухает, то вновь воспаляется с образованием новых ходов и иногда закрытием старых.
Свищ прямой кишки классифицируют по отношению к анальному сфинктеру, а свищи, локализующиеся над анусом и подковой огибающие его, с открытием внутрь прямой кишки ещё и градуируют по 4 степеням сложности.
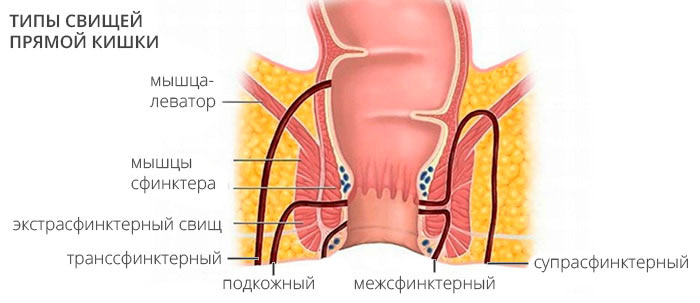
Поджелудочные полные свищи могут быть малыми с выделением до полстакана сока, средними — до 700 миллилитров и большими.
Вариантов классификаций столько, сколько существует в человеческой природе видов свищей.
Причины появления свищей
Большинство свищей формируется в результате осложненного течения воспалительного процесса: при остром панкреатите, воспалении окружающей прямую кишку клетчатке — парапроктите, язвенно-некротическом колите — болезни Крона, остеомиелите.
Деструктивные процессы внутренних органов тоже могут положить начало формированию свищевого хода, так происходит при пролежнях стенки желчного пузыря крупным камнем, когда сдавливание тканей приводит к их истончению и последующему разрыву. У трёх их четырёх женщин с желчнокаменной болезнью пролежни — ведущая причина формирования желчного свища.
Аналогичный механизм локальной деструкции тканей включается при прободении или пенетрации язвы желудка в поджелудочную железу, завершающийся открытием желудочно-поджелудочного свищевого хода.
Некоторые исследователи причиной образования свища считают ишемические изменения стенки прямой кишки при частом использовании ректальных свечей с НПВС.
Травмы операционные, родовые и спонтанные — одна из ведущих причин образования свища. Операционные травмы могут быть случайными — не замеченными при ревизии и практически микроскопическими рассечениями тканей в зоне операции и отсроченными, когда отторгаются организмом используемые в хирургии материалы: шовный шёлк или скобки степлера.
Кроме случайной хирургической травмы к свищам может привести оперативная помощь при вскрытии гнойного парапроктита. Речь не идет о неадекватной хирургии, просто это такое неблагоприятное место: плохое кровоснабжение клетчатки — основного места действия при невозможности прекращения транзита через кишку каловых масс, изобилующих кишечной микрофлорой. Нет стерильности и всегда присутствуют патогенные микроорганизмы — нет условий для заращения операционной раны.
Травмы при родах, особенно разрывы при неадекватной акушерской помощи, а также незамеченные при послеродовом осмотре повреждения — самая частая причина влагалищных фистул.
Изменение мягких тканей после давней лучевой терапии, особенно при сочетанном облучении рака шейки или тела матки, рака прямой кишки тоже может привести к формированию свищей. К формированию хода предрасполагает несколько факторов: нарушение питания тканей в результате постлучевого фиброза при наличии обильной кишечной и влагалищной микрофлоры. Постлучевые свищи довольно сложно дифференцировать с истинными злокачественными свищами, формирующимися при некрозе прогрессирующей или рецидивной злокачественной опухоли.
Кисты поджелудочной железы, наполненные едким панкреатическим секретом, способны самопроизвольно находить выход своему содержимому, расплавляя ткани ферментами и формируя свищевые ходы из брюшной полости в грудную — между поджелудочной железой и плеврой или бронхами.
Аналогичный результат, только с выходом на кожу, возможен при пункционном дренировании кистозных полостей поджелудочной железы, выполняемом с лечебной целью у ослабленного пациента, или при дренировании перекрытого камнем или опухолью общем желчном протоке.
Каждый свищ имеет свою конкретную причину и комбинацию неблагоприятных условий для заживления.
Симптомы появления
Процесс формирования свища сложно отследить, он может занимать от нескольких дней, как случается при остром панкреатите, так и несколько месяцев, как при постлучевых изменениях тканей.
Проявления на начальном этапе формирования свища обусловлены его первопричиной, как правило, местным воспалительным процессом с исходом в гнойное расплавление тканей с болью и инфильтрацией, часто интоксикацией и лихорадкой.
Вне обострения воспалительной реакции свищевой ход прощупывается как тяж. Размеры уплотнения вокруг свищевого хода обусловлены воспалительной инфильтрацией и разветвлением самих свищевых ходов, рубцовыми изменениями окружающих тканей, ранее вовлекавшимися в воспалительный конгломерат.
Сформированный свищ имеет вход и иногда выход, ткани вокруг него уплотнены, из отверстия можно выдавить отделяемое: гной, желчь, панкреатический сок и так далее. При свищевом ходе из кишки во влагалище из половых органов может вытекать кал, при соустье кишки с мочевым пузырём из ануса подтекает моча. Отделяемое из кишечного свища имеет каловый запах, гнойный секрет из влагалища тоже специфически пахнет. Особенно тяжёлым окружающим кажется запах отделяемого свища, ведущего из зоны распада злокачественной опухоли.
Воспаление вызывает болевой синдром от небольшого дискомфорта до невыносимых болей. Опухолевые свищи не болят, поскольку формируются внутри распадающегося новообразования.
При активизации инфекции с формированием затеков гнойного содержимого присоединяется общая реакция: интоксикация, высокая температура, потливость и бледность, сердцебиение и учащённое дыхание.
Методы диагностики
Диагностика простого неразветвленного одноканального свища несложна — достаточно прощупать в локальном уплотнении тяж, из которого при надавливании может потечь содержимое.
Все наружные выходы свища исследуются пуговчатым зондом, так определяется локализация ходов. Зонд вводят со стороны кожи, осторожно продвигая его до упора, если исследуется прямокишечный свищ, то внутри прямой кишки прохождение зонда определяют указательным пальцем.
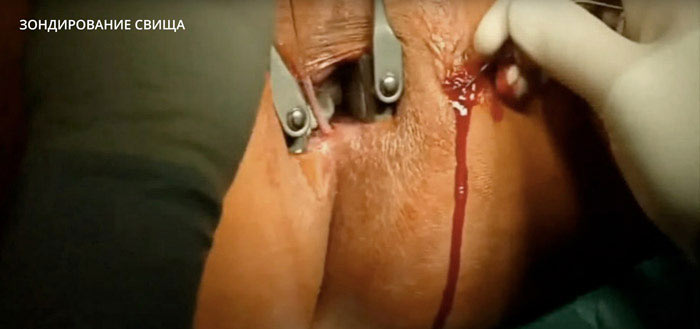
Дальше проводится проба с красящим веществом — метиленовым синим, который шприцем вводится в наружное отверстие. При ректальном свище до пробы в кишку вставляют ватный тампон, по отметкам красителя на нем определяют точное место внутреннего отверстия.
При любом свище можно фиксировать выход краски при эндоскопии: аноскопии, ректоскопии, колоноскопии, цистоскопии, кольпоскопии и так далее. Эндоскопическое обследование одно из ведущих и в процессе диагностики и лечения выполняется неоднократно.
В некоторых случаях выполняется фистулография — рентген анатомической области до и после введения в свищ контрастного вещества. Процедура не требуется только при простых и коротких свищах прямой кишки вне обострения воспаления.
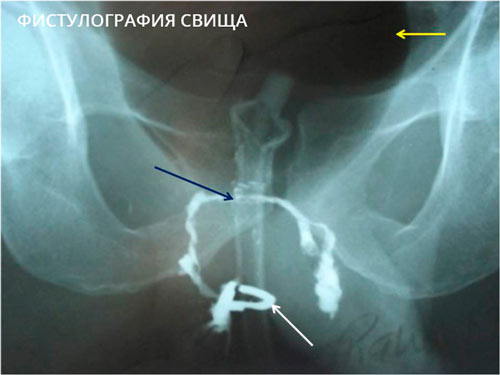
Методы визуализации, КТ и МРТ, также позволяют уточнить локализацию ходов и затеков, разветвленность и первопричину заболевания.
При вовлечении прямой кишки информативна ультрасонография (УЗИ) специальным ректальным датчиком, когда компьютерная программа позволяет увидеть патологию в трёхмерном изображении. При планировании операции дополнительно определяется функция анального сфинктера.
- Пальпация (ощупывание),
- осмотр отверстия на коже,
- исследование свища с помощью зонда,
- проба с метиленовым синим.
- Установить предварительный диагноз,
- оценить состояние пациента,
- оценить ход свища,
- выявить ответвления, карманы.
- Общий анализ крови,
- общий анализ мочи,
- биохимическое исследование крови,
- бактериологическое исследование отделяемого.
- Оценить общее состояние здоровья пациента,
- выявить возбудителей инфекционного процесса в свище, чтобы правильно подобрать антибиотики.
- Эндоскопическая диагностика: аноскопия, ректоскопия, колоноскопия, цистоскопия, кольпоскопия,
- фистулография – рентгенография после введения в свищ контрастного раствора,
- УЗИ,
- КТ,
- МРТ.
- Детально оценить свищевой ход,
- установить окончательный диагноз,
- уточнить детали в сложных случаях.
Способы лечения свищей
Свищи редко закрываются самостоятельно, на это можно надеяться только при создании благоприятных условий, к примеру, ограничении и отчасти контроле движения кала по прямой кишке с помощью очистительных клизм. В подавляющем большинстве случаев консервативная терапия неэффективна, единственный радикальный способ лечения — хирургический, то есть иссечение патологического участка в том числе и с реконструкцией недостающих тканей.
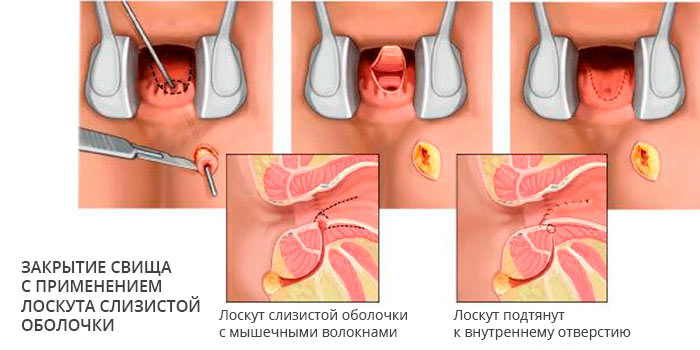
Технически простое оперативное вмешательство, в том числе эндоскопическое, и добрая сотня хирургических модификаций не может вылечить около половины пациентов, которых преследуют рецидивы. Особенно сложно добиться успеха при кишечных и мочевых свищах, поскольку они всегда контаминированы микрофлорой. В некоторых случаях приходится прибегать к формированию кишечной стомы, временно — на несколько месяцев прекращая движение каловых масс по патологически измененному участку кишки.
В единичных случаях прибегают к «дедовским методам» лечения с выскабливанием слизистой оболочки хода, обжигают её химическими реагентами и ферментами, добиваясь слипания стенок. Большего результата, приблизительно у 50%, добиваются введением в свищевой ход фибринового клея, склеивающего стенки.
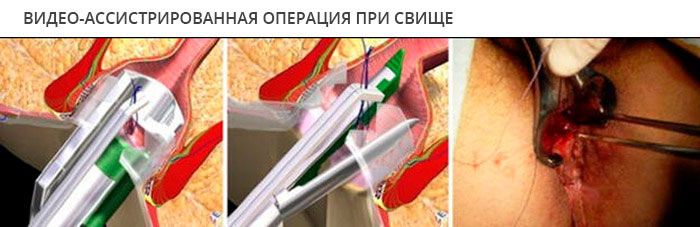
Аналогично клею действуют тампоны из биоматериалов, герметизирующие внутреннее отверстие, запустевание хода способно вызвать слипание стенок и закрытие свища.
До настоящего времени не определились с ролью антибиотиков в лечении свищей, вызванных воспалением, поскольку лекарства не способны проникнуть внутрь инфильтрата из-за массивных рубцовых изменений. Тем не менее, при свищевых ходах на фоне болезни Крона специфическая медикаментозная терапия проводится обязательно и небезуспешно.
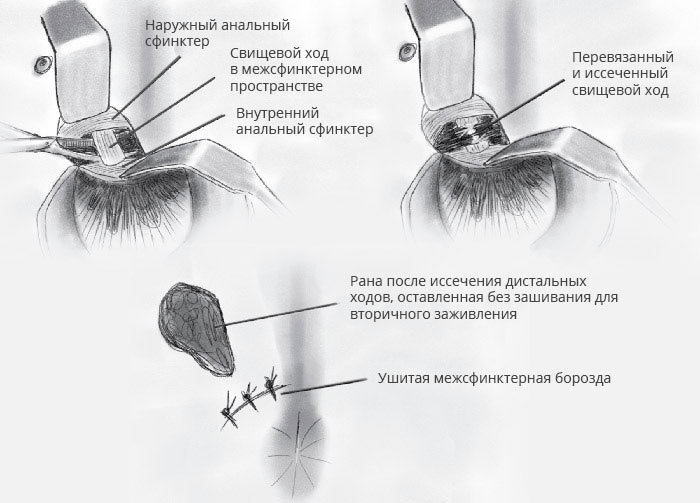
Операция при свищах методом LIFT
Профилактика свищей
Не все болезни поддаются профилактике, особенно свищи, осложнившие течение гнойного парапроктита. Тем не менее возможно адекватное лечение приводящих к парапроктиту заболеваний — геморроя и трещин, и именно это будет профилактикой образования свищей.
Осложненное течение родов не предотвратить, но качественная и своевременная акушерская помощь, внимательное отношение к женщине и тщательный послеродовый осмотр — доступная профилактическая мера.
Высокая частота постлучевых поражений тканей, прогрессирующий с течением времени фиброз, заставил онкологов отказаться от высоких доз лучевой терапии и даже изменить подходы к лечению злокачественных опухолей половой сферы.
Особое значение придается правильному выбору способа хирургического лечения заболеваний полых органов и адекватному ведению послеоперационного периода.
В нашей клинике осложненное течение заболевания — большая редкость, потому что мы не только знаем о способах профилактики, но и активно их используем.
Иссечение свища с зашиванием раны. Варианты иссечения свища с зашиванием раны.
Метод иссечения свища с зашиванием раны имеет также многовековую историю. В настоящее время эта операция выполняется в четырех простейших вариантах, которые приводятся ниже.
Первый вариант иссечения свища. Рассечение свища, иссечение его и зашивание наглухо всей образовавшейся раны. Рассечение раны по зонду производится, как описано выше. Затем расщепленный свищ, находящийся в дне раны, иссекают на всем протяжении с удалением всех рубцово перерожденных тканей. Если свищ имеет разветвления, то все их тщательно удаляют. Для того чтобы можно было более отчетливо видеть боковые ходы, перед операцией в наружное отверстие свища шприцем без иглы вводят 0,5 мл 1 % раствора метиленовой сини.
Она проникает во все слепые карманы свища, окрашивает его стенки и значительно облегчает ориентировку во время операции. После удаления свища в рану засыпают сухой пенициллин или стрептомицин. Рану зашивают в 2—3 этажа, начиная из глубины. Для погружных швов применяется кетгут. Кожу зашивают шелком наглухо. После зашивания раны полезно наложить 2—3 глубоких прочных шелковых шва, проходящих под дном раны.
Эти швы снимают не на 8—9-й день, как все остальные, а на 14 — 15-й день. Они предохраняют от расхождения глубокие отделы и кожные края раны при первых дефекациях.
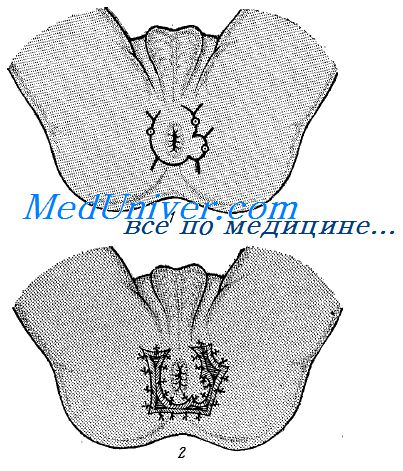
Второй вариант иссечения свища. В свищ вводят зонд. Наружное отверстие свища окаймляется овальным разрезом, который дугообразно по ходу волокон наружного сфинтера продолжается вверх и вниз на 2—3 см. Постепенно тупым и, где необходимо, острым путем свищ по зонду выпрепаровывают из окружающих тканей до слизистой оболочки кишки. При длительном существовании свища стенка его состоит из плотных Рубцовых тканей и может быть выпрепарована на всем протяжении без нарушения ее целости.
При наличии ветвистого свища удаляют также все боковые ходы его, окрашенные введенным до операции раствором метиленовой сини. На уровне слизистой оболочки кишки свищ отсекают и удаляют. На слизистую оболочку накладывают 1—2 узловых кетгутовых шва. Вышележащую часть раны в несколько этажей загнивают узловыми или кисетными кетгутовыми швами после засыпания в нее сухого пенициллина или стрептомицина. Шелковыми швами кожную рану зашивают наглухо.
Некоторые хирурги предпочитают ввести на 1—2 суток тонкую резиновую полоску между кожными швами в нижний угол раны. Эту операцию следует считать показанной при свищах, канал которых проходит снаружи от сфинктера прямой кишки. Сфинктер при операции может быть совершенно не поврежден, а следовательно, не пострадает eтa функция.
Третий вариант отличается от второго только тем, что после отсечения выделенного свища зашивание отверстия в слизистой оболочке прямой кишки производится не со стороны операционной раны, а со стороны просвета прямой кишки после предварительного зашивания промежностной раны.
Два последних варианта операции некоторыми хирургами выполняются без зашивания раны наглухо. Ограничиваются зашиванием толька внутреннего отверстия свища (со стороны раны или просвета кишки), а остальную часть раны заполняют тампонами, чаще всего смоченными мазью Вишневского. Мы полагаем, что целесообразнее зашивать все слои раны, а не надеяться на прочность 1—2 рядов швов, наложенных на стенку кишки.
Четвертый вариант иссечения свища. Через радиальный разрез обнажают канал свища от наружного до внутреннего отверстия. При этом рассекают кожу, слизистую оболочку и поверхностные волокна мышцы, лежащие на пути ножа.
Свищ не рассекают, а подобно муфте на зонде выделяют целиком. На рану накладывают кетгутовые швы без включения в них краев слизистой оболочки и кожи. Операция допустима только для прямолинейных подслизистых свищей и для свищей, проходящих через внутреннюю порцию сфинктера.
Операция иссечения свищей в различных вариантах довольно широко применяется отечественными хирургами. Результаты, опубликованные 8 авторами, мы суммировали. При изучении отдаленных результатов оказалось, что методы иссечения свища дали 96,2% заживления и 3,8% рецидива свищей. Это хорошие результаты.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
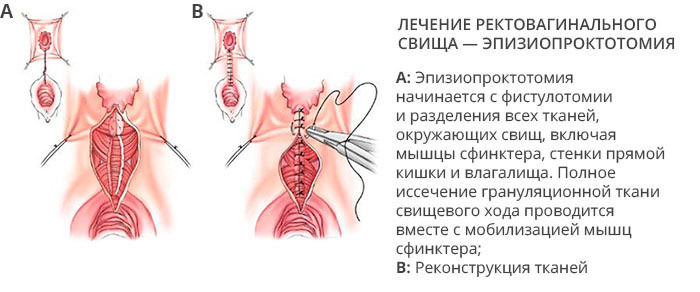
Прямокишечно-влагалищный свищ (ректовагинальный свищ) - причины, признаки, лечение
Большинство ректовагинальных свищей - приобретенные, например, в результате родов или хирургических вмешательств в аноректальной области (пластика ректоцеле, геморроидэктомия, НПР), лучевых повреждений, периректальных или промежностных абсцессов (криптогландулярного происхождения или при болезни Крона).
Лечение (вид операции и время) зависит от тяжести симптомов, этиологических факторов, состояния тканей (например, после недавнего вмешательства, лучевой терапии и т.д.) и уровня свища (доступен ли со стороны промежности или нет?): необходимо отличать ректовагинальный свищ от коловагинального/энтеровагинального свища (высокий).
а) Эпидемиология. Общая заболеваемость неизвестна в связи с разнообразием этиологических факторов. Повреждения во время родов приводят к образованию ректовагинального свища в 0,1-1% случаев, облучение - в 1-6%, болезнь Крона - в 5-10%.
б) Симптомы прямокишечно-влагалищного свища:
• Отхождение газов или стула через влагалище.
• Сопутствующие симптомы: боль, кровотечение, изменения стула, диарея, лихорадка/сепсис, инфекция мочевых путей, раздражение перианальной кожи и вульвы. • Мелкие свищи могут быть бессимптомными.
в) Дифференциальный диагноз:
- Коловезикальный свищ.
- Ректовагинальный свищ:
• Абсцесс (острый парапроктит, абсцесс бартолиниевых желез и т.д.).
• Посттравматический: акушерская травма, инородное тело и т.д.
• Послеоперационный: геморроидэктомия, пластика при ректоцеле, НПР, колпроктэктомия и т.д.
• Опухоли.
• Болезнь Крона.
• Постлучевой (в частности, после перенесенной брахитерапии).
• Венерический лимфогранулематоз.
• Врожденные ректовагинальные свищи (например, в сочетании с атрезией ануса).
г) Патоморфология. Зависит от заболевания, приведшего к образованию свища.
д) Обследование при ректовагинальном свище
Необходимый минимальный стандарт:
• Анамнез: точное описание и последовательность развития симптомов? Предшествующие заболевания, операции, время возникновения => обоснованное предположение о внутрибрюшном или тазовом происхождении свища? Предшествующие попытки ликвидации свища?
• Клиническое обследование: исследование прямой кишки и влагалища, аноскопия/ ректороманоскопия, обследование живота => дифференциация между ректовагинальным свищом низкого/среднего уровня и высоким ректовагинальным/коловагинальным свищом.
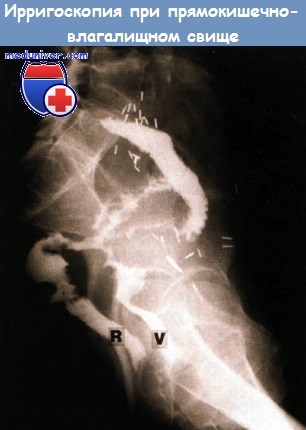
Дополнительные исследования (необязательные):
• Проба с воздухом: кольпоскопия (введение воздуха в прямую кишку через ректороманоскоп в положении Тренделенбурга при заполненном физиологическим раствором влагалище => поступление пузырьков воздуха со стороны влагалища?).
• Проба с тампоном, введенным во влагалище: введение около 200 мл физиологического раствора с 0,5 ампулы метиленовой сини в прямую кишку. Проверка тампона через 30 минут => тест считается положительным при наличии краски на верхушке тампона и чистом основании. Возможны ложноположительный, отрицательный и ложноотрицательный результаты.
• Методы визуализации: проктография, вагинография, КТ/МРТ.
• Эндоскопия (колоноскопия, фибросигмоидоскопия):
1) обследование;
2) скрининг в соответствии со стандартами.
е) Классификация:
• Высокий: коловагинальный, энтеровагинальный, высокий ректовагинальный свищ.
• Средний: ректовагинальный свищ.
• Низкий: ректовагинальный, ановагинальный свищ.
ж) Лечение без операции прямокишечно-влагалищного свища:
• Средства, закрепляющие стул.
• Если у пациента уже выполнено отведение мочи/кала => выжидательная тактика (3-6 месяцев) и повторное обследование.
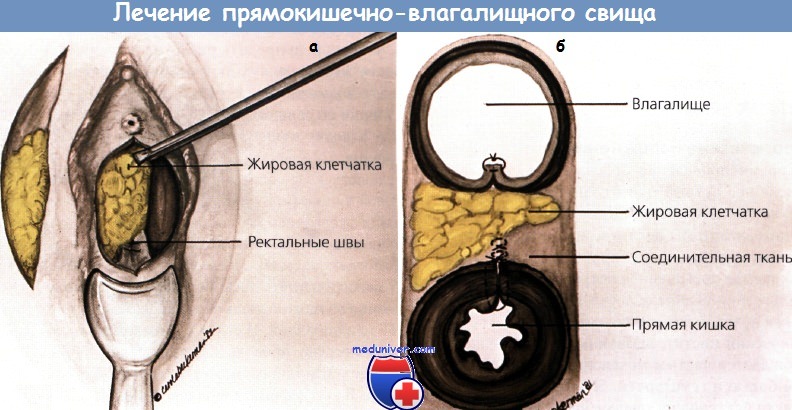
а - закрытие прямокишечно-влагалищного свища ускорено интерпозицией луковицы преддверия влагалища и окружающей ее жировой клетчатки.
б - на поперечном разрезе показано расположение неоваскулярной жировой прослойки
з) Операция при ректовагинальном свище
Показания. Любой симптомный ректовагинальный свищ.
Хирургический подход:
- Выжидательная тактика: проксимальная стома для выигрыша во времени (например, выраженная симптоматика, недавно перенесенная операция) => соответствующая реконструкция и ликвидация свища в плановом порядке через 3-6 месяцев.
- Окончательные паллиативные меры без ликвидации свища и реконструкции: колостома, БПЭ.
- Первичная/вторичная ликвидация свища (в зависимости от этиологии и времени): промежностный или абдоминальный доступ:
• Низведение лоскута из стенки прямой кишки.
• Рассечение свища с послойным ушиванием и реконструкцией ректовагинальной перегородки.
• Установка коллагеновой пломбы.
• Проведение лигатуры.
• Промежностный доступ с интерпозицией: например, коллагеновой пластинки, мышц - нежной мышцы, прямой мышцы живота, бульбокавернозной мышцы (лоскут по Martius).
• Трансабдоминальный доступ: НПР/БАР с колоанальным анастомозом, интерпозиция сальника.
• Показания к простому рассечению свища или пластике лоскутом влагалища отсутствуют.
и) Результаты лечения прямокишечно-влагалищного свища. Зависят от этиологических факторов, состояния тканей, количества предшествующих попыток ликвидации свища, нутритивного статуса, варианта реконструкции.
к) Наблюдение и дальнейшее лечение. Повторный осмотр больного через 2-4 недели после начала лечения или выполненной операции. Если проблемы, связанные со свищом, устранены => закрытие стомы в плановом порядке. Дальнейшее наблюдение зависит от заболевания, вызвавшего образование свища.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Большинство хирургических вмешательств заканчивается наложением швов. В ряде случаев вокруг шовных нитей, лигатур, развивается гнойное воспаление с последующим формированием свищей, которые необходимо удалять.

Лигатурный свищ, согласно статистическим данным, диагностируется у 5% пациентов, перенесших различные хирургические операции. Определенно чаще возникает после оперативных вмешательств, проводимых на полых органах малого таза и брюшной области, что вызвано высокими рисками инфицирования окружающих здоровых тканей даже при неукоснительном соблюдении требований асептики. Так, распространенность глубоко лигатурного свища после гинекологических операций составляет 9%, после вмешательств в связи с язвенной болезнью желудка и двенадцатиперстной кишки – 7,8%.
Характерные особенности глубоких лигатурных свищей:
- возникают в абсолютно любой части человеческого тела;
- образуются во всех видах ткани (мышечная ткань, эпидермис);
- возникают в любое время после проведения оперативного вмешательства;
- имеют разное течение клинической картины (отторжение швов может протекать как с заживлением раны, так и с интенсивным развитием воспалительного процесса и нагноением раневой области);
- образуются при любом материале лигатурных нитей.
Лигатурные свищи при использовании разных видов шовного материала
Глубокие лигатурные свищи образуются преимущественно при отторжении организмом нерассасывающихся лигатурных нитей, однако зафиксированы случаи развития данной патологии и при применении рассасывающегося шовного материала. Чаще всего патологическое состояние вызывается шелковыми, капроновыми и лавсановыми нитями. Реже лигатурные свищи вызываются проленовыми или викриловыми нитями.
- Реакция иммунного отторжения. Для иммунных клеток нить, которую они рассматривают в качестве инородного, потенциально опасного тела, выступает в качестве мишени. В этой связи шовный материал не покрывается капсулой.
- Прошивание полого органа. Возникает при нарушении техники проведения оперативного вмешательства, в ходе которого нить попадает в просвет полого органа. В результате контакта с содержимым органа, которое априори является нестерильным, происходит инфицирование нити с последующим распространением патогенных микроорганизмов по всей ее длине.
Возможные осложнения глубокого лигатурного свища:
- Абсцесс. Гнойное воспаление тканей, приводящее к образованию гнойной полости.
- Флегмона. Протекающий в жировой клетчатке гнойный процесс, склонный к стремительному распространению на окружающие здоровые ткани.
- Сепсис. Второе название – заражение крови. Представляет собой инфекционное заболевание, характеризующееся проникновением патогенных микроорганизмов из первичного очага инфекции в кровяное русло.
Показания к вскрытию

Образованию свища предшествует воспалительное уплотнение вокруг шовного материала, обусловленное миграцией лейкоцитов и усиленным образованием коллагена. Затем на фоне уплотнения образуется небольшая замкнутая полость с серозным экссудатом, воспалительным выпотом. На фоне воспаления отмечается покраснение и отек кожи, местное повышение температуры, нередко – повышением температуры тела и ухудшение общего состояния.
Затем полость самопроизвольно вскрывается с образованием свищевого хода, который включает в себя фрагмент лигатуры. Через свищевой ход выделяется серозный экссудат. Спустя некоторое время экссудат становится гнойным. Образованию свищей способствуют:
- несоблюдение правил асептики;
- индивидуальная непереносимость шовного материала;
- обменные расстройства – сахарный диабет, авитаминозы, общее истощение (кахексия) с дефицитом белка;
- сопутствующие тяжело протекающие заболевания внутренних органов;
- иммунодефицитные состояния или наоборот, высокая иммунореактивность;
- общее тяжелое состояние пациента;
- пожилой возраст.
Сроки формирования лигатурных свищей варьируют в широких пределах, от нескольких месяцев до нескольких лет, и даже до года после операции. Свищи могут развиваться повсеместно: на коже и на слизистых оболочках, а также в подкожном слое, мышцах, фасциях, и на внутренних органах. При этом частота их возникновения не зависит от лигатурного материала.
В некоторых случаях свищевые ходы закрываются самопроизвольно без лечения, что может быть истолковано как заживление свища. Однако спустя некоторое время свищ рецидивирует, его ход открывается, и гной вновь выходит наружу. Хроническое гнойное воспаление может полечь за собой формирование гнойных очагов – абсцессов и флегмон с дальнейшим развитием сепсиса.
Если лигатурный свищ возник на брюшной стенке после операции на органах брюшной полости, возможна эвентерация – расхождение швов и выпадение наружу внутренних органов. Все это указывает на невозможность самостоятельного излечения лигатурного свища и необходимость хирургического вмешательства.
Методика

Сначала врач осматривает место болезни и оценивает характер и протяженность гнойного воспаления, наличие гнойных очагов и затеков. С этой целью иногда прибегают к фистулографии – в свищевые ходы вводят рентгенконтрастное вещество, а затем выполняют рентгенографию.
Вскрытие свища осуществляется под местной анестезией. После предварительной обработки кожи антисептиком врач рассекает рану и удаляет имеющийся шовный материал. Попутно коагулируют кровоточащие сосуды. Свищевое образование вместе со стенками и ходами удаляют полностью в пределах здоровых тканей. Имеющиеся гнойные затеки обязательно вскрывают. Образовавшуюся рану полностью промывают растворами антисептиков и дренируют.
Вторичные отсроченные швы накладывают лишь после того как прекратится отхождение серозного и гнойного отделяемого по дренажам. До этого времени проводятся ежедневные перевязки со сменой дренажей, пациент принимает антибиотики, противовоспалительные и общеукрепляющие средства, витамины.
Лигатурный свищ далеко не всегда обусловлен нарушением асептики, неправильной техникой наложения швов, и другими врачебными ошибками. Поэтому даже грамотное удаление свища не всегда гарантирует от рецидивов.
Особенности лечения
Чем более длительнее период существования глубокого лигатурного свища, тем сложнее добиться полного излечения пациента. Для эффективности лечения, наряду с проведением оперативно вмешательства, показано проведение комплексной терапии с использованием препаратов различных групп:
- антибактериальные средства;
- местные антисептики;
- ферментативные препараты, направленные на деструкцию омертвевших тканей.
Нередко в дополнении к оперативному и медикаментозному методам терапии специалист назначает проведение физиотерапевтических процедур:
- УВЧ-терапия. Процедура оказывает благоприятное воздействие на процессы микроциркуляции лимфы и крови, что позволяет добиться снижения отека и предотвращает распространение инфекции.
- Кварцевание поверхности раны. Процесс кварцевания оказывает пагубное воздействие на представителей патогенной микрофлоры, тем самым способствуя достижению стойкой ремиссии. Однако данный метод физиотерапии не может гарантировать полное выздоровление пациента.
Особенности послеоперационного периода

В послеоперационном периоде важно строго соблюдать все данные врачом рекомендации. Послеоперационная рана должна подлежать регулярной обработке антисептиками и медикаментами, ускоряющими регенерацию тканей. Кроме того, в это время необходимо:
- принимать назначенные врачом лекарственные препараты;
- выполнять перевязку раневой области;
- контролировать чистоту повязки (загрязненная повязка может стать причиной инфицирования раны);
- не допускать попадания на рану воды (при намокании повязки показана незамедлительная перевязка);
- посещать врача для оценки состояния процесса заживления раневой области;
- соблюдать диету, рекомендованную специалистом;
- отказаться от посещения бассейна, сауны, бани, солярия;
- исключить физическую активность;
- воздержаться от употребления спиртных напитков.
Когда требуется врачебная помощь?
В послеоперационном периоде пациенту необходимо особенно внимательно относится к своему состоянию, ведь любые негативные изменения могут свидетельствовать о течении воспалительного процесса. К числу общих тревожных симптомов относятся:
- повышение показателей температуры тела;
- слабость, головокружение, обмороки;
- рвота, тошнота.
Также пациенту надлежит следить за состоянием послеоперационной раны. Негативными проявлениями в этот период считаются:
- покраснение кожи в области раны;
- отечность пораженной зоны;
- гнойные или кровяные выделения из раны;
- усиливающаяся боль в области раны;
- расхождение медицинских швов.
Сколько длится период заживления и когда показано снятие швов
Снятие медицинских швов производится исключительно при условии полного заживления раневой области, которое диагностируется при плотном срастании краев раны. На продолжительность периода заживления оказывают влияние такие факторы как:
Читайте также:

