Когда жарко чешутся пальцы
Обновлено: 24.04.2024
Одни считают аллергию на солнце выдумкой. Дескать, на ультрафиолетовые лучи реакции быть не может. Другие уверены: еще как может! Давайте разбираться, ведь солнце с каждым днем припекает все сильнее.
Неразбериха происходит из-за путаницы понятий. Дело в том, что есть два основных типа аллергических реакций. Первый возникает при контакте с конкретным аллергеном: пылью, пыльцой, плесенью, шерстью животных и пр. Разумеется, не у всех людей, а лишь у тех, кто имеет к ним повышенную чувствительность. Тут все понятно: встретился человек с «недружественным» аллергеном — самочувствие ухудшилось. Это называется истинной аллергией.
Но существует и другой тип аллергии – гистамин-зависимый. Его еще называют псевдоаллергией, потому что реакция развивается… без участия аллергена. В этом-то и парадокс — истинного аллергена нет, а симптомы аллергии есть! Притом как две капли воды напоминающие настоящую аллергическую реакцию. Так вот, повышенная чувствительность к солнцу тоже относится к гистамин-зависимым реакциям.
Механизм аллергии на солнце
Как солнце может вызвать аллергическую реакцию? Это же не истинный аллерген, как пыль, плесень или пыльца…
При гистамин-зависимых реакциях симптомы аллергии появляются не из-за контакта с аллергеном, а из-за увеличения концентрации гистамина в тканях. Это может происходить по разным причинам. Например, существуют определенные продукты питания (клубника, орехи, шоколад, сыр и т. д. ), которые содержат вещества-либераторы. Эти вещества действуют на тучные клетки (базофилы) и эозинофилы, заставляя их интенсивно выделять гистамин. Кроме того, физические факторы – холод, жара, ультрафиолетовое излучение — тоже способствуют выбросу гистамина. А как действует гистамин?
Если вам когда-то делали скарификационные кожные пробы (один из методов диагностики аллергии), то вы помните, что на кожу капали гистамин. Это место начинало зудеть, краснеть и отекать. Так вот, аналогичная реакция может возникнуть и после пребывания на солнце. Опять же, из-за увеличения концентрации гистамина и его воздействия на рецепторы клеток кожи.
Признаки аллергии на солнце
Какие признаки аллергии на солнце? Чем они отличаются от симптомов фотодерматоза?
По сути, ничем. Фотодерматоз — это повышенная чувствительность к солнечным лучам. То, что в народе и называют аллергией на солнце. Как уже говорилось, из-за выброса гистамина прежде всего страдает кожа.
Поэтому первый признак аллергии на солнце — кожный зуд.
Второй симптом фотодерматоза – высыпания на коже. Они, правда, появляются не всегда, не у всех и в очень разной степени. Но если появляются, то форма, цвет и размер могут быть самыми разными. Начиная от мелкоточечных пятен по типу фолликулита – в виде небольших «пупырышков», заканчивая крапивницей – пятнистой сыпью, цвет которой варьируется от бледно-розового до ярко-красного.
Третий признак аллергии на солнце – поражение преимущественно открытых участков тела: лица, шеи, рук, голеней. То есть тех мест, куда «достали» ультрафиолетовые лучи. Это важный момент для диагностики, потому что, если проблемы с кожей возникают на закрытых участках, скорее всего, имеет место какая-то пищевая провокация.
Четвертый возможный признак аллергии на солнце — респираторные проявления. Ведь гистамин циркулирует в крови, что может вызвать реакции общего типа: подъем температуры (до 38 градусов), заложенность носа, чихание, слезотечение, различные отеки. А также сухое подкашливание типа астматического. Впрочем, подобные системные реакции обычно появляются у людей, которые изначально имеют такую предрасположенность. Все-таки первые признаки аллергии на солнце – именно кожные проблемы. И именно на открытых участках тела.
Что такое солнечная экзема? Как она проявляется и чем опасна?
Солнечная экзема – это еще одна возможная реакция кожи на ультрафиолетовое излучение. Она проявляется возникновением на открытых участках тела волдырей и пузырьков, которые лопаются, образуя мокнущие эррозии (экзема – это мокнутие), что приводит к сильному зуду. Люди расчесывают кожу и нередко травмируют ее еще больше. Это может закончиться присоединением вторичной инфекции, усугубляющей остроту процесса.
Симптомы фотодерматоза
У меня аллергия на луговые травы. В солнечные дни, спустя несколько часов после прогулки, на руках иногда появляется зудящая сыпь. Это симптом фотодерматоза или поллиноза?
Вообще, пыльца – больший раздражитель, нежели солнце. Реакция на пыльцу может возникнуть практически мгновенно. А фотодерматоз – реакция замедленного типа: симптомы появляются спустя какое-то время. К тому же пыльцевые аллергии редко вызывают проблемы с кожей. Чаще — это респираторные проявления: заложенность носа, чихание, слезотечение, подкашливание. В то время как фотодерматоз, как правило, проявляет себя именно кожными проблемами. Однако точный диагноз можно поставить лишь после обследования у аллерголога и проведения аллергологического тестирования.
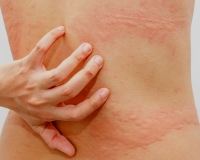
Аквагенная крапивница – иммунопатологическая реакция кожи, индуцированная контактом с водой любой температуры. Сопровождается появлением волдырей, окруженных эритематозным венчиком, кожного зуда, иногда – бронхоспазма или одышки. Диагноз подтверждается положительным тестом при проведении пробы с водой, результатами лабораторных исследований (определение уровня гистамина, сывороточного иммуноглобулина Е, ингибитора С1), биопсии кожи. Лечение включает нанесение на кожу барьерных средств перед взаимодействием с водой, прием антигистаминных препаратов, СИОЗС, анаболических стероидов, фототерапию.
МКБ-10


Общие сведения

Причины
Клинические проявления аквагенной крапивницы развиваются после соприкосновения кожи с водой (пресной, морской, дождевой, водопроводной, дистиллированной), потом, слюной или слезами. Кожная сыпь возникает после мытья рук, умывания, приема душа или ванны, плавания в бассейне или открытом водоеме, ношения мокрой одежды, потоотделения. Появление симптомов может иметь зависимость от солености и количества воды, длительности ее контакта с кожей.
Патогенез
Патофизиология аквагенной крапивницы изучена слабо. За весь период изучения заболевания выдвинуто несколько гипотез, но ни одна из них до сих пор не является доказанной и общепризнанной. Так, дерматологи Шелли и Ронсли изначально предположили, что при взаимодействии воды с кожным салом образуются вещества, которые у предрасположенных людей стимулируют дегрануляцию тучных клеток с высвобождением гистамина. Другие ученые ключевым механизмом считают наличие в эпидермисе некого водорастворимого антигена, который в водной среде диффундирует в дерму, вызывая гистаминовую реакцию.
Однако позднее было доказано, что не у всех пациентов с аквагенной крапивницей отмечается повышение уровня гистамина в период приступа. Это определило поиск гистаминнезависимых механизмов уртикарии. Одна из таких гипотез предполагает, что появление сыпи провоцируется изменением осмотического давления вокруг волосяных фолликулов при контакте с водой. Косвенным подтверждением этой теории являются случаи развития локальной аквагенной крапивницы вскоре после эпиляции.
Другая гипотеза связывает появление волдырей с прочими медиаторами: ацетилхолином, серотонином, брадикинином. При этом отмечено, что в некоторых случаях тяжесть дерматоза коррелирует с концентрацией соли в растворе, что позволяет говорить о солезависимой аквагенной крапивнице.

Симптомы аквагенной крапивницы
Клиническая симптоматика разворачивается через 20-30 минут после попадания на кожу воды любой температуры. В местах контакта появляются мелкие волдыри диаметром 1-3 мм в окружении венчика гиперемии до 3-х см. Может присутствовать жжение, зуд, покалывание кожи. В некоторых случаях наблюдается кожный дермографизм. Уртикарные высыпания при аквагенной крапивнице чаще захватывают шею, верхнюю половину туловища, предплечья, другие части тела. Свободными от зудящей сыпи обычно остаются подошвы и ладони.
Кожные явления стихают в течение 30-60 минут после прекращения контакта с водой. Как правило, в течение последующих нескольких часов пораженные участки остаются невосприимчивы к повторному воздействию воды. Внекожная симптоматика аквагенной крапивницы включает головные боли, головокружение, бронхоспазм, одышку, тахикардию, тошноту.
Аквагенный зуд
Аквагенный (аквагенический) зуд достаточно широко распространен в популяции – о его наличии сообщают 45% населения. Так же, как и крапивница, провоцируется попаданием воды на кожу, однако в отличие от АК, не сопровождается видимыми изменениями кожного покрова. Характеризуется ощущением пощипывания, покалывания, жжения. Обычно сначала в патологический процесс вовлекаются нижние конечности, затем другие части тела. Зудящие ощущения могут сохраняться до 2-х часов.
Аквагенный зуд может быть ассоциирован с пожилым возрастом, истинной полицитемией, гиперэозинофильным синдромом, ювенильной ксантогранулемой, миелодиспластическим синдромом, метастатическим РШМ.
Осложнения
При развитии системных реакций аквагенная крапивница может быть потенциально смертельной. Наиболее опасным осложнением является ангионевротический отек гортани, приводящий к асфиксии и смерти. Хроническое течение заболевания, проблемы с ежедневными гигиеническими процедурами, постоянные ограничения во взаимодействии с водой способствуют возникновению бессонницы и невротических расстройств.
Диагностика
Постановка диагноза аквагенной крапивницы главным образом основывается на анамнезе (рецидивирующие высыпания после контакта с водой) и провокационных пробах. Пациенты должны получить консультацию врача-дерматолога, аллерголога-иммунолога.
- Провокационные пробы. Аквагенный тест заключается в нанесении на кожу компресса, смоченного водой при температуре тела (37˚С), на 20 мин. Тест является положительным при появлении зудящих волдырей. Другие диагностические пробы (тест на дермографизм, тест с кубиком льда, тест с горячей водой) дают отрицательный результат.
- Лабораторные исследования. Уровень гистамина в крови может быть повышен или соответствовать норме. Иногда для дифференциальной диагностики требуется лабораторная оценка сывороточного IgЕ, эозинофильного катионного белка, активности ингибитора С1-эстеразы.
- Биопсия кожи. Гистопатологическое исследование кожного биоптата выявляет выраженный интерстициальный отек, периваскулярную и интерстициальную воспалительную инфильтрацию (лимфоциты, тучные клетки, нейтрофилы), отек эндотелия.

Дифференциальная диагностика
Для постановки правильного диагноза важно исключить другие формы крапивницы, индуцированной физическими факторами:
- дермографическую – вызывается механическим раздражением кожи;
- холинергическую – развивается в ответ на действие повышенной температуры;
- холодовую – обусловлена воздействием холода;
- солнечную – характеризуется появлением сыпи после пребывания на солнце;
- вибрационную – элементы уртикарной сыпи появляются в местах вибрационного воздействия.
- аквагенный зуд – отличается отсутствием видимых кожных изменений.
Также необходимо отдифференцировать другие кожные заболевания, проявляющиеся уртикарными высыпаниями: аллергический дерматит, герпетиформный дерматит, уртикарный васкулит, многоформную эритему и др.
Лечение аквагенной крапианицы
Из-за редкой встречаемости заболевания существует мало данных об эффективности тех или иных методов лечения. В отличие от других видов физической крапивницы, когда можно избежать контакта с этиологическим агентом, исключить контакт с водой практически невозможно. В практической дерматологии для лечения аквагенной крапивницы используются следующие методы и их комбинации:
Прогноз и профилактика
При проведении индивидуально подобранного лечения во многих случаях отмечается клиническое улучшение. Случаи спонтанной регрессии заболевания неизвестны. Многие пациенты, страдающие от аквагенной крапивницы, оказываются невосприимчивыми ни к какому лечению. Единственным выходом для них остается пожизненное ограничение взаимодействия с водой, минимизация времени купания, избегание определенных видов деятельности. Ввиду того, что патогенетические механизмы остаются невыясненными, говорить о мерах профилактики не представляется возможным.
2. Aquagenic urticaria diagnosed by the water provocation test and the results of histopathologic examination/ J. E. Seol, D.H.g Kim, S.H. Park, J. N. Kang, H.S. Sung, H. Kim// Ann Dermatol. - 2017. - Vol. 29, №3.
3. Aquagenic urticaria: contact sensitivity reaction to water/ Shelley WB, Rawnsley HM.// JAMA. – 1964; 189.
4. Aquagenic urticaria: report of a case and review of the literature/ Luong K, Nguyen L.// Ann Allergy Asthma Immunol. - 1998; 80.
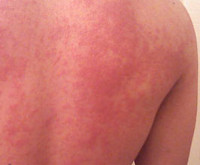
Температурная крапивница – аллергический уртикарный дерматоз, возникающий в качестве ответной реакции на действие температурного фактора. Основными клиническими симптомами являются зуд и гиперемия, на фоне которых появляются мономорфные волдыри, существующие не более 24 часов. Высыпания могут сопровождаться повышением температуры, головной болью, продромальными явлениями, интоксикацией. Диагностируют температурную крапивницу на основании анамнеза, клинических проявлений и провокационных тестов. Терапия заключается в устранении причины дерматоза, назначении антигистаминных, десенсибилизирующих, противовоспалительных препаратов, детоксикации.
Общие сведения
Температурная крапивница – транзиторный аллергический ответ организма на тепло или холод. Данной патологией страдают около 7% населения планеты. Впервые температурная крапивница упоминается ещё в трудах Гиппократа (IV век до н. э.). Клинические симптомы заболевания подробно описаны в XVIII веке английским врачом У. Геберденом. Открытие тучных клеток, переполненных гистамином, немецким иммунологом П. Эрлихом в 1877-79 годах дало основу понимания патогенеза крапивницы с точки зрения образования уртикарий. В 1961 году представителями отечественной школы дерматологии Ю. Ф. Анцыпаловским и А. П. Зинченко был доказан приоритет в патогенезе холодовой крапивницы особых холодовых рецепторов, обладающих сверхчувствительностью к низким температурам, что в сочетании с аллергической настроенностью организма объясняло факт волнообразного течения патологии и её резистентности к проводимой терапии.
Температурная крапивница не имеет гендерной окраски и возрастных рамок. Нестандартность данного состояния проявляется в его способности сопровождать процесс отогревания человека, возникать во время летнего дождя, плавания в тропических широтах, перемещения с солнцепёка в тень и т. д. Актуальность проблемы на современном этапе связана с неуклонным ростом заболеваемости температурной крапивницей, а также с производственными и экономическими потерями, поскольку дерматозом страдают преимущественно трудоспособные пациенты.

Причины температурной крапивницы
Пусковым моментом заболевания считают тепловое или холодовое воздействие. Тепловая крапивница является контактным дерматозом, холодовая возникает в качестве реакции холодовых рецепторов кожи на понижение температуры окружающей среды, употребление мороженого и холодных напитков. Кроме того, данное состояние может наблюдаться при внутривенном введении препаратов, температура которых ниже 6 °C. Иногда патологический процесс является симптомом других заболеваний, связанных с наличием в организме пациента холодозависимых белков (например, пароксизмальная холодовая гемоглобинурия). Факторами, увеличивающими вероятность развития температурной крапивницы, считают паразитарные болезни, простуды, очаги фокальной инфекции в организме пациента, заболевания пищеварительного тракта, гинекологическую патологию. Существуют наследственные аутосомно-доминантные формы температурной крапивницы.
Единая концепция возникновения патологии отсутствует. Различают иммунные и неиммунные механизмы развития температурной крапивницы. При воздействии низких температур на кожные покровы происходит активация тучных клеток, из которых высвобождается гистамин, простагландины, лейкотриены (ЛТ D4, С4, Е4), повышается проницаемость сосудов с развитием отёка и возникновением волдырей. Параллельно в организме начинается выработка специальных белков – криоглобулинов, дополнительно стимулирующих выработку гистамина и провоцирующих новые аллергические высыпания.
Редко фиксируется пассивный перенос гиперчувствительности к холоду, опосредованный IgG- или IgG-IgМ-криоглобулинами. Контакт с холодом стимулирует синтез IgG-аутоантител к рецепторам, связанным с тучными клетками. Образуются циркулирующие иммунные комплексы, провоцирующие сосудистую реакцию, аналогичную гистаминному ответу с белковой деструкцией клеток и формированием волдырей. Тепловую крапивницу вызывает выброс медиаторов ацетилхолина из нервных окончаний под воздействием тепла.
Классификация температурной крапивницы
В современной дерматологии различают две основных формы температурной крапивницы – холодовую и тепловую. Холодовая крапивница возникает в качестве ответной реакции кожи на низкие температуры. Она может быть острой (до 6 недель) и хронической (более 6 недель). Тепловая крапивница, развивается в ответ на действие высоких температур, также подразделяется на острую (до 6 недель) и хроническую (более 6 недель).
Холодовая крапивница включает следующие виды патологии:
- Рецидивирующая – сезонная (исключаются летние месяцы и поздняя весна), возникающая на действие холодной воды.
- Рефлекторная – локальная, проявляющаяся сыпью вокруг места соприкосновения эпидермиса с холодом, и общая, возникающая из-за переохлаждения всего организма. Участок контакта остаётся неизменённым.
- Семейная – генодерматоз с аутосомно-доминантным наследованием.
- Холодовая эритема, сопровождающаяся болезненной гиперемией в области контакта кожи и холода.
- Холодовой дерматит – шелушащееся воспаление кожи в ответ на переохлаждение.
- Холодовой ринит, характеризующийся симптомами насморка только на холоде.
- Холодовой конъюнктивит, проявляющийся на морозе.
Тепловая крапивница включает две разновидности:
- Классическую локальную форму, возникающую в месте соприкосновения кожи с теплом.
- Нестандартную холинергическую форму – вариант развития патологического процесса в ответ на тепло при физических нагрузках, стрессах, горячих ваннах, жаркой погоде.
Симптомы температурной крапивницы.
Основной особенностью заболевания является мономорфность высыпаний и зуд. Волдыри локализуются повсеместно, включая кожу кистей, стоп, волосистой части головы. Величина и внешний вид элементов значительно варьируют – от пузырьков диаметром несколько миллиметров до сливных элементов величиной с ладонь, своими очертаниями напоминающих географическую карту. Острая форма температурной крапивницы характеризуется крупными волдырями, которые стремительно появляются, а затем так же быстро регрессируют, хроническая – мелкой сыпью, сохраняющейся на коже в течение суток. Хроническая температурная крапивница – интенсивно зудящий ночной дерматоз, что обусловлено суточным ритмом секреции гистамина. При острой температурной крапивнице зуд менее интенсивен, отсутствует в ночное время.
Температурная крапивница начинается спонтанно с зуда и гиперемии. На фоне эритемы возникают ярко-розовые уртикарии, нарастает отёк, который сдавливает капилляры кожи, вследствие чего волдыри бледнеют. Возможны геморрагические подсыпания. В последующем волдыри начинают регрессировать с центра, приобретая форму колец. При развитии рецидива или хронизации температурной крапивницы отмечаются продромальные явления с резким подъёмом температуры, артралгиями и диспепсией. Температурная крапивница способна к самостоятельному регрессу, не оставляет следов на коже. Анафилактические реакции наблюдаются очень редко.
Диагностика температурной крапивницы
Клинический диагноз ставится дерматологом на основании анамнеза и мономорфности сыпи, подтверждается провокационными пробами. Для холодового варианта применяют Дункан-тест: на локтевой сгиб кладут лёд, если спустя 15 минут кожа остаётся инертной – крапивница отсутствует. Для более точной проверки используют иммерсию, погружая руку в холодную воду (ниже 8 °C) на 5-10 минут. Отсутствие в течение тестового времени зуда и эритемы – отрицательный результат. Можно поместить пациента без одежды на 10-30 минут в холодную комнату с температурой 4 °C. В этом случае следует соблюдать осторожность во избежание развития простуды или системных реакций. Используют также тест с физическими упражнениями при температуре 4 °C в течение 15 минут, после чего определяют уровень криоглобулинов в крови.
Локальную форму тепловой крапивницы диагностируют с помощью пробы с тёплым предметом: к коже предплечья прикладывают стакан с горячей водой (40–48 °C) на 1-5 минут или опускают кисть в воду той же температуры. Инертность кожи свидетельствует об отсутствии крапивницы. Распространённую форму подтверждают при возникновении волдырей в горячей ванне с температурой 40-48 °C или с помощью ходьбы в течение 30 минут. Тепловую крапивницу холинергического варианта можно диагностировать и по кожному тесту с метахолином (волдыри при внутривенном или подкожном ведении вещества). Для исключения иного генеза волдырей проводят анализ крови на аллергены.
Дифференцируют температурную крапивницу с укусами насекомых, дермографизмом, уртикарным васкулитом, многоформной экссудативной эритемой, строфулюсом, наследственным ангиоотёком, мастоцитозом, вторичным сифилисом, синдромами Леффлера, Висслера-Фанкони, Мелькерссона-Розенталя.
Лечение температурной крапивницы
Необходимо устранить причину заболевания. При холодовой крапивнице показано сочетание антигистаминных препаратов II и III поколения, транквилизаторов, десенсибилизирующих средств, М-холиноблокаторов. В тяжёлых случаях назначают кортикостероиды короткими курсами, проводят детоксикацию. При анафилаксии необходимо срочное внутривенное или подкожное введение адреналина. Самостоятельно купировать приступ можно с помощью специальной ручки-шприца с адреналином. Местная терапия включает тёплые овсяные ванны, противозудные и противовоспалительные средства, болтушки.
При тепловом варианте антигистаминные средства неэффективны из-за медиаторов ацетилхолина. На очаги поражения 1-2 раза в день наносят гели и мази на основе атропина, экстракта красавки. Параллельно купируют обострение сопутствующих заболеваний, санируют очаги хронической инфекции. Прогноз относительно благоприятный, в 50% случаев температурная крапивница самопроизвольно разрешается в течение года. У 20% больных патология становится хронической, приобретает упорное рецидивирующее течение. Важна своевременная и точная диагностика, адекватная терапия, поскольку температурная крапивница в редких случаях осложняется ангионевротическим отёком и анафилаксией.

Зуд – довольно неприятное явление и неважно, по каким причинам оно проявилось. В любом случае зуд способен доставить неудобства, особенно на пальцах рук. Важно понимать, что на пальцы рук возложена осязательная функция, соответственно они оснащены большим количеством рецепторов. Нет ни одного человека, которому не пришлось бы хотя бы раз почесать свою руку или ногу. Однако одно дело, когда зуд проявился лишь один раз, а другое – когда проявляется систематически.
Причины
1) Раздражение – чаще всего проблема связана с перепадом температур, то есть это может быть ожог или переохлаждение, повредившее верхнюю часть кожи. Если же повреждения более глубокие, рецепторы получают куда большие повреждения и соответственно чувство зуда в несколько раз слабее.
2) Химический реагенты – проблема весьма актуальна для тех, кто использует бытовые химические средства без элементарных мер защиты. Достаточно лишь иметь небольшую царапину и ссадину, как в эту область попадет реагент и человек будет испытывать дискомфорт.
3) Лекарственные средства (косметика) – большинство мазей, гелей и других средств способны провоцировать кратковременный зуд. Это связано с особенностями их химического состава, а также реакцией организма на конкретный компонент. Аналогичная ситуация с низкокачественными косметическими средствами.
4) Нарушение обмена веществ – недостаток глюкозы, поэтому кожа пальцев может иссушаться и трескаться.
5) Заболевания печени и почек – первые проявления проблем затрагивают пальцы рук и область между пальцами. Аналогичная ситуация и с токсическим отравлением.
6) Грибковые инфекции – микологические патологии способны поразить пальцы конечностей, а также ногти.
7) Несоблюдение элементарных правил гигиены – достаточно лишь несвоевременно смывать грязь или кожные выделения с поверхности кожи.
Диагностика и лечение
Дискомфорт в области пальцев – весьма частое явление, поэтому врачам-аллергологам или дерматологам приходится очень тщательно изучать клиническую картину и выявлять основополагающий фактор. В ходе осмотра специалист проводит сбор анамнеза и назначает сдачу общего анализа крови, соскоб кожи, анализ на сахар.
Необходимо своевременно обращаться к специалистам за квалифицированной медицинской помощью. Терапия обязательно направляется не на устранение или сокрытие симптомов, а конкретно на лечение причины недуга. Особую проблему для специалистов представляют «запущенные» случаи, когда обойтись классическим лечением и употреблением витаминов нельзя. Приходится обращаться к консервативным методам терапии.

Потница — это раздражение кожи, которое возникает из-за того, что у человека сильно выделяется пот и при этом он медленно испаряется. В результате потовые железы закупориваются — и начинается раздражение. Чаще всего такое заболевание встречается у детей, но и у взрослых оно тоже иногда наблюдается — поэтому о нем нужно знать.
Симптомы
Говоря о симптомах потницы, необходимо сразу затронуть такой момент, как виды раздражения, потому что у каждого типа свои проявления.
Наиболее простой и безопасной формой является кристаллическая потница. Она проявляется небольшими (до миллиметра) безболезненными высыпаниями — это мелкие пузырьки, которые расположены рядом друг с другом и могут сливаться. Локализуются такие высыпания на шее, лице, лбу, туловище, а также в местах сгиба ног, рук. Часто эта потница возникает ненадолго и быстро исчезает при соблюдении привычной гигиены.
Более опасен такой вид потницы, как красная (воспалительная). Ее признаки, следующие:
- Высыпания в виде более крупных пузырьков (до двух миллиметров) с красными воспаленными венчиками. В этих пузырьках наблюдается содержимое мутного вида.
- Зуд, который может быть довольно сильным и беспокоить пациента неприятными ощущениями.
- Мокрые корочки. Если они появились, это означает, что к обычной болезни у взрослого присоединилась бактериальная инфекция — то есть возникло осложнение.
Обычно красная разновидность недуга локализуется подмышками, на животе и коже между ягодицами, а также на сгибах локтя, предплечьях. У людей, страдающих ожирением, она часто появляется в паху. В отличие от предыдущего варианта, этот не проходит самостоятельно и всегда требует целенаправленного лечения.

Если течение красной потницы осложняется, может развиться так называемая папулезная форма с острым воспалением. Тут уже появляются не только зуд, но и симптомы интоксикации. Кожа болезненная, состояние больного сложное. Вылечить такое заболевание можно только специально подобранными медикаментами — в ряде случаев для этого требуется не один месяц.
Еще один вариант потницы у взрослых — апокринная. Она связана с работой специальных желез, которые находятся на ареоле соска, в области анального отверстия, подмышками, а также у женщин в области больших половых губ. В этих местах появляется мелкая сыпь, а также специфические скопления в области желез. Эти образования часто лопаются прямо внутри кожи и к ним присоединяется инфекционный процесс. В данном случае также требуется помощь специалистов.
Причины
Причины потницы у взрослых людей выглядят так:
- Гипергидроз. У людей с повышенной потливостью болезнь может приобретать хронический характер.
- Серьезные нарушения обмена веществ. Поскольку пот — это часть обменных реакций, некоторые заболевания могут повлиять на его выделение и испарение.
- Отдельные эндокринные патологии — например, сахарный диабет, гипертиреоз, гипотиреоз.
- Некоторые болезни нервной системы.
- Лихорадка, повышенная температура в течение длительного времени. В таком состоянии пот всегда активно выделяется, поэтому на коже может возникнуть сыпь.
- Ожирение или просто избыточный вес. При лишних килограммах люди, как правило, потеют гораздо сильнее, что тоже может привести к раздражению кожных покровов.
- Малоподвижность, постоянный контакт кожи с кроватью. Такая потница у взрослых встречается у лежачих больных или у людей, которые в силу определенных болезней мало ходят, но много лежат или сидят.
Все это причины, которые можно отнести к патологическим — то есть они уже сами по себе связаны с каким-то негативным состоянием организма или заболеванием. Но есть еще и так называемые провоцирующие факторы — их можно назвать внешними причинами. Сюда отнесем:
- Жаркий, сухой климат, способствующий сильному потоотделению, а также повышенная влажность с высокой температурой.
- Активные и постоянные занятия спортом, при которых человек много потеет и сам пот постоянно находится на коже.
- Работа, связанная с интенсивной физической нагрузкой или с нахождением в жарких помещениях. Например, люди сильно потеют, если работают на заводах возле раскаленных печей.
- Плохо подобранная обувь. Если она сильно пережимает стопу и не обеспечивает достаточное количество воздуха, может развиться потница на коже ног.
- Применение неправильной косметики: сильно плотных и питательных кремов, когда коже жарко. Например, сыпь на лице может появиться из-за того, что в летнюю жару женщина наносит очень плотный тональный крем.
- Несоблюдение всех правил гигиены, когда пот, смешанный с пылью и загрязнениями, подолгу остается на коже.
- Слишком частый и длительный загар, который может повредить кожные покровы и сделать их более восприимчивыми к любым негативным факторам.
Вызвать проблему может как одна причина, так и совокупность нескольких — все зависит от конкретного организма.
Диагностика
Как правило, диагностика потницы не требует сложных манипуляций — врач-дерматолог или терапевт может определить заболевание чисто визуально, по его внешним признакам. Но в ряде случаев нужно обследовать клетки пораженных участков, а также сдать общие анализы. Особенно это актуально при сложных случаях, когда вместе с первичной проблемой необходимо выявить вторичную инфекцию.
Лечение
Если речь о простой форме, лечение потницы будет заключаться в том, чтобы устранить негативный фактор (например, перегревание), соблюдать гигиену и обрабатывать пострадавшие участки кожи антисептическими средствами.
В сложных случаях пациентам выписывают антигистаминные препараты, антибиотики (не всегда), антибактериальные, противовоспалительные и подсушивающие средства.

Также в план лечения могут включаться:
- Разные методики лечения гипергидроза. Например, это лазерное лечение, инъекции ботулотоксина, операция на нервных волокнах, удаление потовых желез. Чем серьезнее операция, тем реже она применяется, поскольку важно, чтобы ее риски перекрывались полученным эффектом.
- Физиотерапия. Пациентам могут назначать рефлексо- и иглорефлексотерапию.
- Фитотерапия. В ряде ситуаций врач может предложить использовать отвары на основе разных полезных трав. Но это далеко не всегда обязательно, так как есть много уже готовых средств с более выраженным и быстрым эффектом.
Сложные случаи требуют обязательной консультации у врача, в такой ситуации самостоятельное лечение потницы у взрослых невозможно. Если у вас возникла подобная проблема, мы рекомендуем незамедлительно обратиться в АО «Медицина». В нашей клинике вы получите квалифицированную помощь опытных дерматологов и сможете избавиться от недуга настолько быстро, насколько это возможно.
Профилактика
Чтобы понять, какая профилактика нужна в данном случае, нужно обратиться к причинам потницы и исключить все негативные факторы. Важно поддерживать тело в оптимальной температуре, носить хорошую дышащую одежду, постоянно следить за здоровьем организма, поддерживать оптимальный вес. Обязательным условием является правильное и регулярное соблюдение личной гигиены.
Вопросы-ответы
Чешется ли потница?
В том случае, если к ней присоединяется дополнительная инфекция и речь идет уже об осложненном состоянии, могут наблюдаться зуд и неприятные ощущения.
Можно ли заразиться потницей?
Нет. Это заболевание не передается бытовым или другим путем.
Как избавиться от потницы?
Простая форма может пройти сама, а в остальных случаях требуется помощь специалистов, которые подберут специальные таблетки, мази и процедуры, необходимые конкретному пациенту.
Читайте также:

