Когда зарастет отверстие в коже
Обновлено: 23.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Длительное заживление раны: причины, диагностика и способы лечения
Определение
Регенерация (восстановление) кожи и тканей – важный и сложный физиологический процесс. Он зависит от площади и глубины повреждения, сопутствующих заболеваний и многих других факторов.
Длительно незаживающие раны привносят существенный дискомфорт в повседневную жизнь, поскольку им сопутствуют боль, отек, истечение из раны прозрачной жидкости, крови или гноя, неприятный запах из раны, чувство распирания в поврежденной области.
Разновидности незаживающих ран
В зависимости от причины возникновения все длительно незаживающие раны можно разделить на травматические (появившиеся в результате механической травмы, ожога и т.д.) и трофические (появившиеся в результате нарушения кровообращения в пораженной области).
Возможные причины длительного заживления ран
Длительное заживление ран является симптомом многих патологических состояний, характеризующихся нарушением нормальных физиологических процессов регенерации тканей.
Факторы, влияющие на заживление ран:
- Возраст оказывает прямое влияние на процесс восстановление тканей. У детей раны заживают гораздо быстрее, чем у пожилых людей. Это связано с более активным обменом веществ в организме ребенка по сравнению с взрослыми.
- Масса тела влияет на обменные процессы в организме. Жировая ткань не нуждается в интенсивном кровообращении, поэтому увеличение ее количества в несколько раз относительно нормы (ожирение) ведет к замедлению регенерации тканей и частым осложнениям течения раневого процесса. При крайне низкой массе тела наблюдается замедление обмена веществ в организме за счет уменьшения количества энергии, следовательно, все раны заживают медленнее.
- Адекватное кровообращение в области повреждения обеспечивает ткани достаточным количеством питательных веществ и кислорода для восстановления. Недостаточный приток артериальной крови и нарушенный отток венозной крови существенно замедляют течение раневого процесса и способствуют развитию различных осложнений. Длительное сдавливание тканей при нахождении в вынужденном положении (например, у лежачих больных) приводит к развитию пролежней, которые также характеризуются продолжительным заживлением.
- Инфицирование раны нарушает процесс регенерации за счет активного размножения микроорганизмов, их воздействия на ткани и постоянной активации выраженного воспалительного процесса. Образуется большое количество гнойного экссудата, формируются участки некроза и нарастает общая интоксикация.
- От состояния иммунитета зависит адекватность воспалительной реакции и способность организма противостоять присоединению вторичной инфекции.
- Сопутствующие заболевания, такие как сахарный диабет, тяжелые инфекции, нарушения в системе кроветворения, сердечная и дыхательная недостаточность, замедляют регенерацию за счет нарушения образования и доставки необходимых веществ в область раны, а также выведения токсичных продуктов обмена из организма.
- Применение некоторых лекарственных средств и видов лечения может оказывать существенное влияние на нормальное течение процесса заживления раны. Так, бесконтрольное применение обезболивающих (нестероидных противовоспалительных препаратов) может привести к замедлению регенерации из-за подавления воспалительных процессов, которые в норме происходят в любой ране. Применение лучевой и химиотерапии также может стать причиной замедленного заживления ран, так как погибают не только опухолевые клетки, но и клетки, отвечающие за регенерацию тканей. При этом сама злокачественная опухоль забирает большое количество питательных веществ на свой рост, что негативно сказывается на всех процессах в организме.
-
Хроническая венозная недостаточность (также проявляющаяся варикозным расширением вен) - одна из самых распространенных причин длительно незаживающих ран на ногах. Нарушается венозный отток от нижних конечностей и доставка питательных веществ к тканям, нарастает гипоксия (снижение притока кислорода к тканям). Впоследствии возникают обменные нарушения в тканях и формируются длительно незаживающие трофические язвы.
Людям, страдающим хронической венозной недостаточностью, требуется постоянный тщательный уход за кожей, а при возникновении трофической язвы - профилактика увеличения раневой поверхности и ее инфицирования.
Диагностика и обследования при длительном заживлении ран
В большинстве случаев врач назначит необходимый комплекс лабораторно-инструментальных методов исследования.
-
Клинический анализ крови: общий анализ с подсчетом тромбоцитов, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов).
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Теоретически проколы в ушах могут зарасти, если не носить серьги. На практике все зависит от ситуации и индивидуальных особенностей человека — кто-то прокалывает уши и перестает носить серьги почти сразу, кто-то снимает их через несколько лет активной носки.
Результаты у разных людей тоже отличаются — у одних уши зарастают буквально «на глазах», а другие годами не могут «зарастить» прокол, хотя очень стараются. Предлагаем разобраться, почему так происходит и можно ли на это повлиять.
Зарастают ли уши если не носить серьги 2 недели
Если прокол свежий, то после перерыва в ношении сережек может казаться, что он зарос. Проявляется это так — при попытке вдеть в ухо серьгу ощущается сопротивление, на ощупь в мочке чувствуется какой-то «комочек». На самом деле чаще всего это уплотнение и есть проколотое отверстие, просто в него сложно попасть. Еще со «свежими» проколами часто случаются воспаления — мочка вокруг дырочки немного опухает, краснеет, может появляться нагноение. Такой процесс дает ощущение, что отверстие заросло, но нужно просто убрать воспаление — обрабатывать мочку антисептиком, а потом снова попробовать надеть сережки. Если воспаление не убирать, отверстия могут зарастать.

Проколы в ушах зарастают быстро, если они сделаны недавно и воспалились — организм направляет силы на регенерацию, в месте прокола появляется «пробочка». Еще зарасти дырочка в ушах может, если ее прокололи неправильно — не в той зоне мочки уха, не под тем углом. Но и в этом случае возможен вариант, что прокол не зарастет, а просто будет приносить неудобства — он может деформироваться (растягиваться), болеть.
Если прокол сделан давно и правильно, то уши зарастать не будут. По крайней мере, так происходит в большинстве случаев — когда прокол сделан в анатомически правильном месте и давно, организм не будет стремиться «зарастить» его и, таким образом, от него избавиться. Хотя если у человека невероятная способность к регенерации, то дырки в мочках могут затянуться и после 10 лет ношения сережек. Правда, сколько для этого придется не носить украшения — трудно сказать.
Зарастут ли проколы, если не носить серьги несколько месяцев
Могут зарасти, а могут и не зарасти. Все зависит от способности организма к регенерации и сопутствующих условий. Например, люди, которые хотят избавиться от проколов в ушах, часто используют специальные регенерирующие мази — такие средства не дают гарантии, но могут помочь.
Если у человека способность к регенерации высокая, то ему может быть достаточно снять сережки на 1–3 месяца, и проколы в мочке начнут постепенно затягиваться. Конечно, место прокола может быть еще долго заметно, но сережку вставить уже не получится — по крайней мере, без усилий. Если способность к регенерации низкая и отверстие сделано правильно, то долгожданное «зарастание» так и не наступит — можно остаться с проколотыми ушами на всю жизнь или обратиться к хирургу, который просто зашьет отверстия.
Зарастают ли уши после «тоннелей»
Для «тоннелей» нужен не просто прокол — отверстие в мочке уха расширяют, чтобы образовалась настоящая дырка. С медицинской точки зрения процедура довольно травматичная, и дырки остаются в ушах после того, как «тоннели» снимают. Может ли такая дырка зарасти?
Зависит от того, какого диаметра «тоннели» носил человек. Если отверстие было относительно небольшое, то шанс зарасти у него выше. Если оно затянется, высока вероятность, что останется след — чем больше было отверстие, тем больше будет рубец.
После «тоннелей» большого диаметра уши обычно не зарастают, чтобы избавиться от дырок, люди прибегают к помощи пластических хирургов.
Почему болят уши, когда надеваешь серьги
Боль и тянущие ощущения при ношении сережек могут появляться, если прокол сделан неправильно — не под тем углом или не в том участке мочки. В этом случае поможет только новый прокол, а в старое отверстие сережки надевать не нужно — оно либо зарастет само, либо надо будет обратиться за помощью к хирургу.
Уши могут болеть, если мочка около отверстия воспалилась. Присмотритесь — если видна краснота и есть выделения из отверстия в мочке, нужно на время отказаться от украшений и регулярно обрабатывать мочки антисептиком (салициловым спиртом). Иногда воспаление не видно невооруженным взглядом, но все равно нужно снять украшения на несколько дней и протирать места проколов антисептиком. Если улучшений нет и уши продолжают болеть при ношении сережек, обратитесь за консультацией к специалисту.
Как долго можно не носить серьги, чтобы уши не заросли
Если проколы свежие, то без сережек зарастать они будут быстро — организм будет лечить ранки, которыми, по сути, являются проколы в ушных мочках. Точное количество времени назвать сложно, это зависит от индивидуальных способностей организма к регенерации. У кого-то уши зарастают через 2 недели, если не носить серьги после прокола, у кого-то через 2–3 месяца.
Если уши проколоты давно, что они вряд ли быстро затянутся. Обычно тем, у кого давно есть дырочки в ушах, удается не носить сережки годами, и ничего не происходит. Организм уже «привык» к отверстиям в ушных мочках и считает их «родными», поэтому бороться с ними вряд ли захочет, а потому и зарастать они сами по себе не будут. Исключение — ситуации, когда мочки воспаляются или используется специальный крем для регенерации.
Что такое комедоны (чёрные точки)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алфимовой Валерии Дмитриевны, косметолога-эстетиста со стажем в 6 лет.
Над статьей доктора Алфимовой Валерии Дмитриевны работали литературный редактор Маргарита Тихонова , научный редактор Татьяна Репина и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
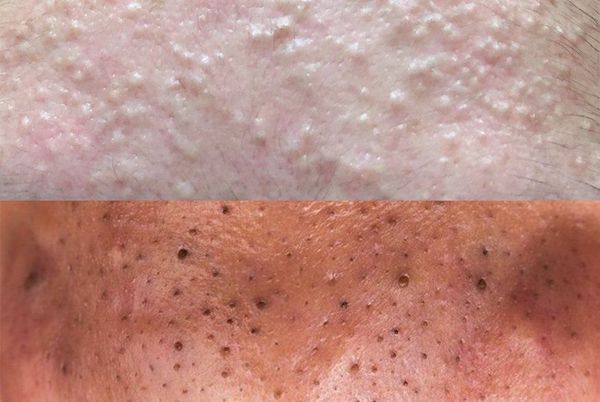
Комедоны — это невоспалительные мелкие узелки белого или чёрного цвета, которые создают на коже ощущение неровности. Они возникают при закупорке устьев волосяных фолликулов. С остоят из клеток кожи — кератиноцитов, и кожного сала — себума.
Обычно комедоны — это одно из проявлений акне. Но иногда они возникают самостоятельно [17] .
Основная причина появления комедонов — избыток кожного сала и нарушение кератинизации — образования и отшелушивания клеток кожи. Эти изменения приводят к появлению так называемой "пробки", которая заполняет сально-волосяной проток.
Факторы риска
Комедональная форма акне , как правило, возникает в период полового созревания — 12-16 лет . В это время у подростков формируется свой гормональный статус, который может повлиять на состояние кожи. Под воздействием гормонов она становится более жирной, что способствует развитию комедонов.
Но иногда комедоны образуются после 20 лет. Этому способствуют факторы, которые стимулируют выработку кожного сала. К таким факторам относят:
- наследственную предрасположенность;
- гормональные изменения;
- неправильный уход за кожей;
- неадекватное питание — чрезмерное употребление сладких, рафинированных, цельномолочных и мучных продуктов;
- частые стрессовые ситуации.
В основном работу сальных желёз регулируют гормоны. Поэтому пациентам с комедонами и другими проявлениями акне рекомендуется обратиться к эндокринологу ил гинекологу-эндокринологу. Он оценит гормональный статус и при необходимости поможет его скорректировать.
Усугубить течение комедональной формы акне могут эндокринные нарушения:
-
; ; — СПКЯ;
- гиперандрогению; ; и 2-го типа;
- инсулинорезистентность [12] .
Комедоны, появившиеся на фоне этих заболеваний, хуже поддаются лечению.
Предположительно к причинам развития комедонов относят нарушения работы пищеварительного тракта, такие как гастрит, язва желудка, дисбактериоз и др. Их взаимосвязь с акне подтверждается рядом исследований, но влияние таких заболеваний на появление комедонов пока не доказана [6] [18] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы комедонов
Комедоны хаотично располагаются на лице, декольте и спине. Их к оличество зависит от состояния организма и особенностей кожи: размера сальных желёз и количества выделяемого себума. Поэтому у кого-то на коже образуется всего 5-10 комедонов, а у кого-то — 100 и более элементов.
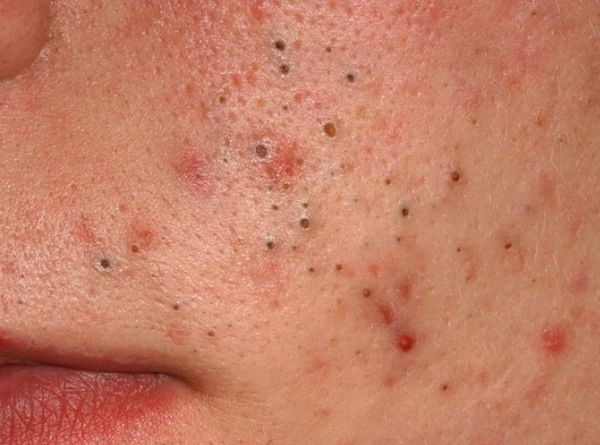
Из-за длительного присутствия комедона в сально-волосяном протоке запускается воспалительная реакция . В ней участвуют грибы рода Malassezia и бактерии рода Cutibacterium acne . В результате воспаления развиваются более тяжёлые формы акне.
Американская академия дерматологии выделяет четыре степени тяжести акне:
- I степень — наличие комедонов и до 10-ти папул — небольших розовых узелков , иногда с чёрной точкой в центре;
- II степень — сочетание комедонов и папул, появление не более 5-ти гнойничков — пустул;
- III степень — сочетание комедонов и папуло-пустулёзной сыпи, появление не более 5-ти узлов;
- IV степень — явное воспаление кожи с образованием болезненных узлов и кист [2] .
Патогенез комедонов
В основе образования комедонов лежит нарушение нормальной работы сальных желёз. Они расположены в глубоких слоях кожи, у корня волоса.
Сальные железы продуцируют собственный секрет — себум, или кожное сало. Продвигаясь вверх по сально-волосяному протоку , он создаёт на коже защитный барьер, придаёт ей эластичность, поддерживает нормальный уровень pH, способствует сохранению влаги.
Клетки, которые вырабатывают себум, постоянно обновляются: они смещаются в сторону устья сальной железы, постепенно накапливают секрет и разрушаются. Кератиноциты, которые выстилают в ыходной проток фолликула, тоже постоянно обновляются и отшелушиваются.
Когда функция сальных желёз нарушается, происходит следующее:
- Сальные железы начинают вырабатывать слишком много себума. Он превращается в густую липкую массу, которая полностью заполняет проток.
- Образование кератиноцитов усиливается, клеток становится больше. Они застревают в густом себуме и закупоривают выходной проток сальной железы.
Когда просвет канала полностью заполнен, содержимое сально-волосяного протока начинает давить на стенки канала. Устье протока расширяется, в итоге образуется комедон. В такой среде со временем активируется условно-патогенная флора. Она начинает поглощать избыток себума, который является для неё питательной средой. В результате сально-волосяной фолликул воспаляется — развивается акне [3] .
Наследственность, гормональные нарушения и питание
Генетическая предрасположенность к образованию комедонов может быть связана с одной из четырёх особенностей:
- большим размером сальной железы;
- гиперчувствительностью рецепторов сальных желёз к половым гормонам — андрогенам;
- гиперандрогенией — высоким уровнем андрогенов;
- повышенной активностью фермента 5-альфаредуктазы при нормальном уровне половых гормонов.
Последняя особенность связана с переходом андрогена в дигидротестостерон — ДГТ. Такой переход происходит под влиянием фермента 5-альфаредуктазы .
ДГТ контролирует активность сальных желёз и процесс кератинизации. Этот гормон связывается с андрогенными рецепторами по принципу "ключ-замок", где "ключ" — это гормон, а "замок" — это андрогенный рецептор. Но "открыть замок" можно только с помощью другого гормона — инсулина или инсулиноподобного фактора роста — IGF-1 [3] .
Сами по себе инсулин и глюкоза необходимы для организма. Их уровень повышается после употребления любых продуктов. Но при чрезмерном количестве сладостей, рафинированных и других продуктов концентрация инсулина и глюкозы становится больше. Причём сначала увеличивается уровень глюкозы в крови, а потом — инсулина. И дальше всё развивается по тому же сценарию, приводя к активной выработке кожного сала и образованию комедонов.
Уровень инсулина также повышается при употреблении цельномолочных продуктов. Инсулин связывается с андрогенными рецепторами и повышает уровень ДГТ. Этот гормон, в свою очередь, связывается с рецепторами сальных желёз и стимулирует выработку себума.
Поэтому людям, генетически склонным к повышенному салоотделению, следует быть особо осторожными и контролировать употребление сладостей, молочных и рафинированных продуктов.
Неправильный уход за кожей
Кожа, склонная к развитию комедональной формы акне, нуждается в грамотном уходе.
Мыло, жёсткие скрабы и спиртовые средства с поверхностно-активными веществами только травмируют кожу, приводя к появлению новых комедонов. Эти средства нарушают рН кожи — её защитный барьер, из-за чего она становится пересушенной. О рганизм будет пытаться восстановить кожный барьер, усилив выработку себума и образование кератиноцитов. Но это лишь усугубит состояние кожи.
Людям, склонным к образованию комедонов, также не рекомендуется пользоваться маслами, плотными кремами и массировать кожу. Плотные кремы и масла могут ещё больше закупорить сально-волосяной проток, а усиленное разминание, растирание и давление на кожу привести к обострению болезни.
Стресс
Стрессовые ситуации являются триггерным фактором комедональной формы акне [4] [5] . Это связано с выработкой нейромедиаторов, в частности субстанции Р. Это вещество передаёт сигнал, запускает процесс воспаления, расширяет сосуды и увеличивает проницаемость капилляров.
Сальные железы обладают повышенной чувствительностью к субстанции Р. Поэтому нейромедиаторы связываются с клетками сальных желёз и стимулируют их активность. В результате усиливается образование себума [7] .
Классификация и стадии развития комедонов
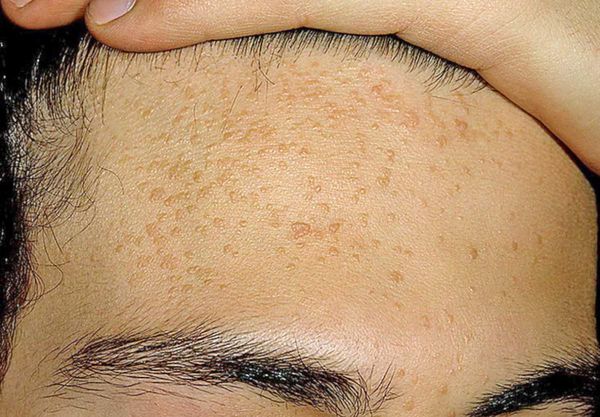
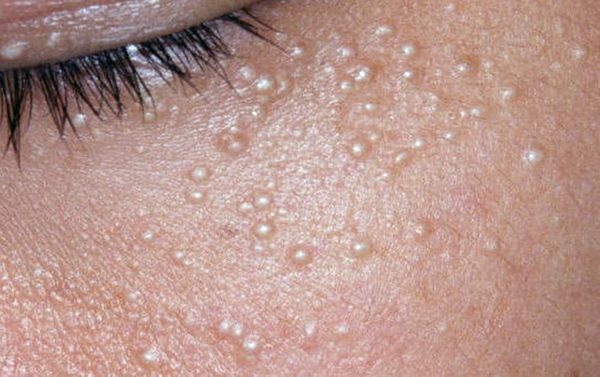
Комедоны бывают закрытыми и открытыми.
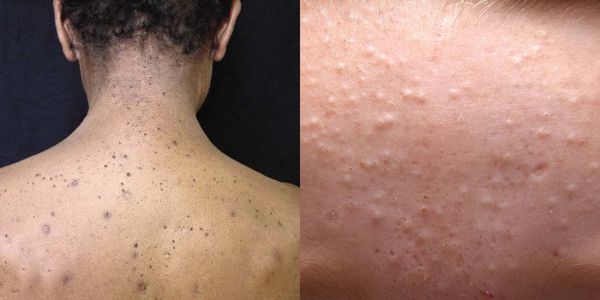
Закрытые комедоны — это белые подкожные узелки около 1 мм в диаметре. Из-за маленького отверстия в коже содержимое таких узелков почти не контактирует с внешней средой, а кератиноциты, которые образуются в устье протока, не могут "прорваться" на поверхность кожи и увеличивают давление внутри.
Иногда закрытые комедоны появляются у новорождённых в первые недели жизни. В этом возрасте болезнь проходит самостоятельно, лечение не требуется. В остальных случаях закрытые узелки перерастают в открытые комедоны [3] .
Открытые комедоны — это чёрные точки размером 0,5-1,0 мм . Причина их тёмного цвета — пигмент меланин и кислородное окисление содержимого комедона через большое отверстие в коже [1] . После исключения триггерного фактора они, как правило, перестают расти и исчезают.
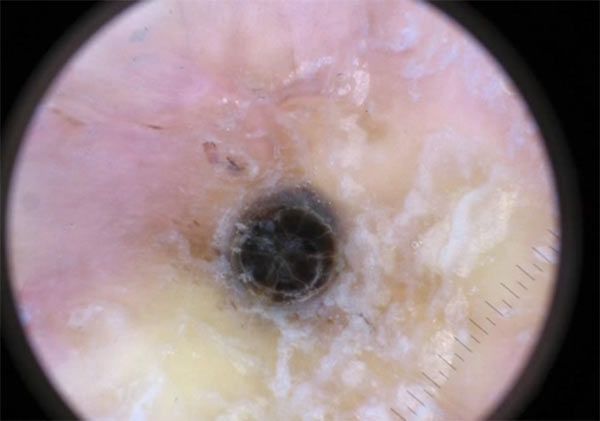
Осложнения комедонов
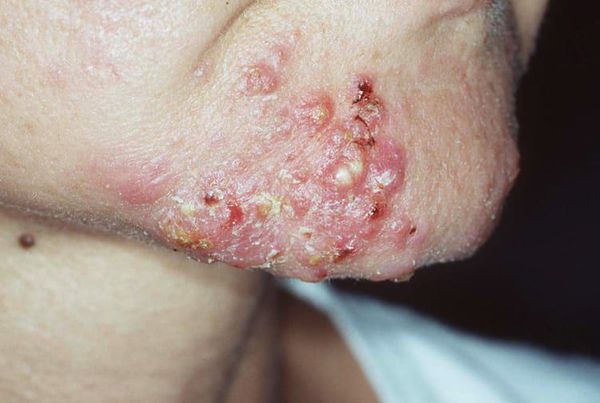
Если не устранить триггерные факторы и вовремя не обратиться к дерматологу, комедоны могут увеличиться и привести к развитию более тяжёлых форм анке, таким как пустулы (гнойнички), узлы и кисты.
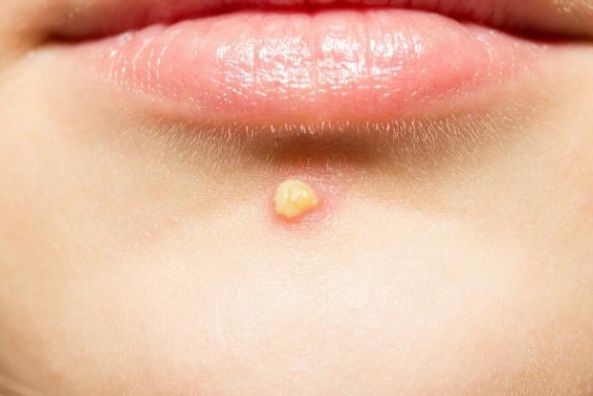
Узлы — это подкожные уплотнения. Чаще возникают на лице и спине. Кожа над узлами становится синюшной, истончается, в ней появляются отверстия, из которых выделяется гной. Заживают узлы с образованием рубцов.
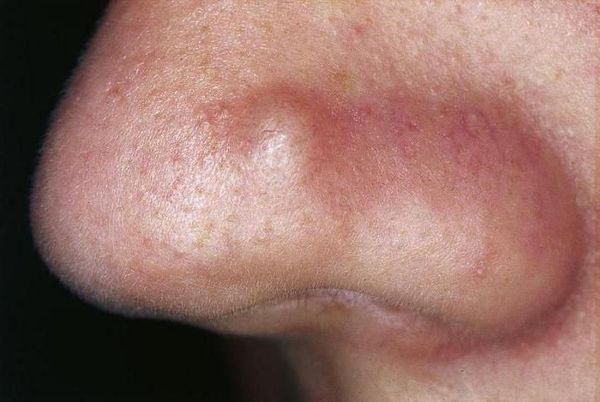
Киста — это подкожное полостное образование. Оно формируются при расплавлении содержимого узла. Заживают с образованием грубых рубцов [9] .
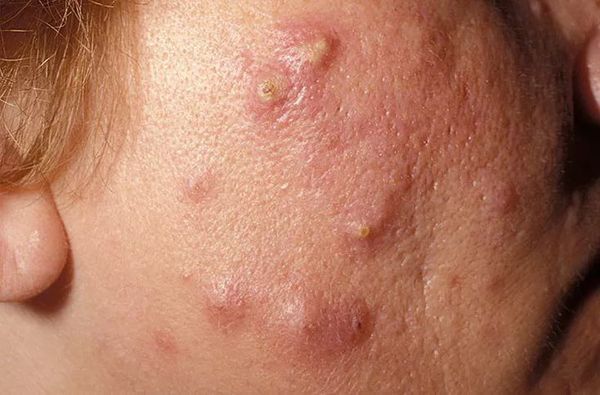
Осложнения самолечения
Пациенты часто пытаются самостоятельно "выдавить" комедоны. Тем самым они рискуют травмировать кожу и сосуды. Эти повреждения могут привести к отёку, воспалению, присоединению бактериальной инфекции и поствоспалительному покраснению кожи — эритеме.
Поствоспалительная эритема — это длительно заживающее покраснение. Оно возникает из-за травмы сосудов при чрезмерном надавливании на поверхность кожи.
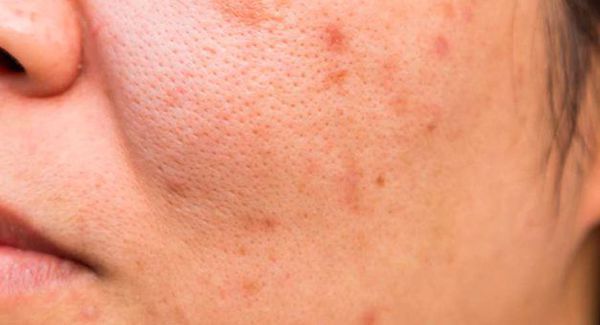
Вторичная бактериальная инфекция проникает в комедон через открытое устье фолликула. Она приводит к появлению гнойничковой сыпи.
Диагностика комедонов
Первым делом врач осматривает пациента и проводит пальпацию. Доктор определяет тип кожи и количество комедонов, оценивает место их расположения, размер и глубину залегания, осматривает кожу на наличие воспаления, узлов и кист.
При сочетании комедонов с акне тяжесть течения болезни оценивается по шкале Кука [2] [16] . Чем выше показатель, тем тяжелее течение:
- 0 баллов — на коже есть несколько небольших комедонов или папул, которые заметны только при близком рассмотрении;
- 2 балла — на коже есть несколько открытых или 20-30 закрытых комедонов, четверть лица покрыта небольшими папулами — до 6-12 штук;
- 4 балла — почти половина лица покрыта небольшими папулами или комедонами, на коже есть несколько пустул и больших выступающих комедонов;
- 6 баллов — примерно ¾ лица покрыто папулами и/или большими открытыми комедонами, есть множество пустул;
- 8 баллов — поражена почти вся площадь лица, особое внимание на себя обращают большие выступающие пустулы.
После осмотра доктор собирает полный анамнез — историю болезни, и затем назначает лечение.
Дифференциальная диагностика
Иногда комедоны похожи на образования, возникающие при гиперплазии сальных желёз — их доброкачественном увеличении. В этом случае образование представляет собой одну увеличенную сальную железу, дольки которой расположены вокруг сального протока. При надавливании на такое образование содержимое не выделяется.
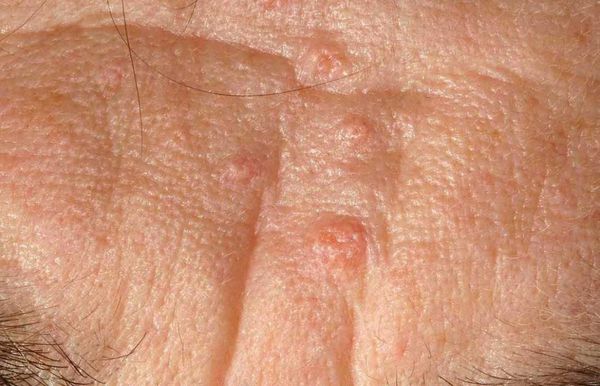
Внешне напоминать комедоны могут плоские бородавки — наросты на поверхности кожи. Эти образования отличаются плоской формой, но при этом слегка выпуклые.
Бородавки и гиперплазия сальных желёз не связаны с образованием комедонов. Для устранения этих патологий используют другие способы коррекции.
Также комедоны нужно отличить от милиумов — эпидермальных или фолликулярных роговых кист. Эти кисты внешне напоминают небольшие узелки белого цвета. Часто они появляются на коже вместе с комедонами, но отношения к ним не имеют [13] .
Лечение комедонов
Основа лечения — индивидуальный подход. Первым делом врач разъясняет пациенту особенность его состояния и причину проявления комедонов. Затем проводит терапию, назначает лечение и корректирует домашний уход.
Вывести пациента из комедональной формы акне в продолжительную ремиссию может только комплексным подход. Он состоит из трёх этапов:
- назначение комедонолитиков;
- аккуратное удаление комедонов;
- нормализация питания.
Комедонолитики — это средства, которые предотвращают закупорку сально-волосяных протоков. Наиболее эффективным является ретинол , или ретиноевая кислота — форма витамина А. Это вещество стимулирует рост клеток, уменьшает сальные железы и объём вырабатываемого себума.
К другим комедонолитикам с доказанной эффективностью относят азелаиновую , салициловую и АНА-кислоту, цинк, серу и резорцин . Они регулируют салоотделение, убивают бактерии, уменьшают покраснение и отёчность кожи [7] .
Лечение стойких и распространённых комедонов проводится с помощью наружных средств, в состав которых входят ретиноиды, бензоилпероксид и азелаиновая кислота. При сочетании комедонов с папулами, пустулами, узлами и кистами доктор назначает изотретиноин для приёма внутрь. Все эти средства должны использоваться строго по показаниям и под наблюдением врача.
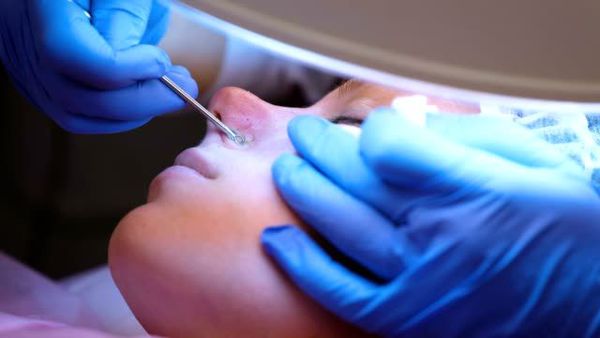
Механическое удаление комедонов выполняется дерматологом. Перед этим врач может назначить гигиеническую чистку лица — химический пилинг. Процедура позволяет избежать осложнений и улучшить текущее состояние кожи.
Нормализация питания направлена на исключение продуктов, которые стимулируют выработку кожного сала. Поэтому людям с жирным типом кожи, склонной к появлению комедонов, рекомендуют ограничить употребление цельномолочных продуктов и продуктов с высоким гликемическим индексом. Это позволит избежать излишней стимуляции сальных желёз.
Особенности домашнего ухода :
- Очищающее средство не должно пениться, содержать спирт и ПАВы — поверхностно-активные вещества. Стоит отдавать предпочтение мягким очищающим гелям или эмульсиям без масел.
- Тоник для дополнительного очищения и увлажнения должен быть мягким. Желательно, чтобы в его состав входил комедонолитик, например салициловая кислота.
- Крем не должен утяжелять кожу, делать её более жирной. Рекомендуется выбирать средство с более жидкой текстурой, без интенсивных жирных компонентов.
- Домашние пилинги и полирующие средства помогут регулярного поддерживать эффект лечения. Концентрация активных компонентов в них должна быть низкой. Жёсткие скрабы могут травмировать кожу, поэтому пользоваться ими не рекомендуется.
- Чтобы усилить действие косметических средств, можно воспользоваться сывороткой с активными компонентами.
- Для дополнительного очищения кожи от избытка жиров можно делать подсушивающие, салорегулирующие маски.
Все средства домашнего ухода должны содержать в себе АНА-кислоты, ретинол, салициловую кислоту, серу или цинк. Конкретную комбинацию ингредиентов назначает врач.
Прогноз. Профилактика
При соблюдении всех рекомендаций и устранении триггерных факторов комедональную форму акне можно устранить за несколько месяцев в зависимости от степени поражения.
Акне – одна из наиболее распространенных дерматологических болезней, распространенная среди молодых людей 52 . Учитывая, что в основном угревая сыпь распространяется по открытым участкам тела и лицу, при длительном течении заболевания многие пациенты испытывают психоэмоциональные проблемы. Субъективная оценка степени тяжести акне, как правило, завышена по сравнению с реальной клинической картиной.
Одни авторы уверяют, что с разной степенью рубцевания сталкивается около 95% пациентов с угревой болезнью. В других источниках опубликованы данные о том что формирование рубца в 3,4-6,8 раз чаще наблюдается при тяжелых формах акне. У пациентов, которые в первые 3 года протекания заболевания не получают адекватной терапии рубцевание тканей встречается в 1,6-2,8 раза чаще.

Атрофические рубцы – дырки** на лице после прыщей*
Рубцовые деформации можно разделить на две группы 52 :
- нормальные − атрофические, нормотрофические;
- патологические – келоидные, гипертрофические.
Нормальные рубцы формируются в результате нормально протекающих физиологических процессов, их образование связано с защитной реакцией организма как ответ на повреждение кожи. Патологические рубцы формируются из-за нарушения этих процессов.
Чаще всего постакне проявляется в виде атрофических рубцов, которые могут выглядеть, как дырки на лице. Как избавиться от них, должен решать врач после осмотра пациента и сбора анамнеза. Зависимость между выраженностью рубцов и степенью тяжести заболевания выявлена не была.
Развитие гипертрофических и келоидных рубцов отмечено в 10-20% случаев, в то время как атрофических – в 80-90% 52 . Чаще они появляются на лице, чем на теле. Современные представления об акне позволяют сделать вывод, что эволюция воспалительных элементов с исходом в гипертрофический или атрофический рубец объясняется нарушением баланса металлпротеиназ ММPs, ответственных за архитектуру внеклеточного матрикса и TIMPs, их тканевых ингибиторов 52 .
Важная роль в формировании постакне отведена пептидогликану клеточной стенки пропионибактерий, который усиливает деградацию экстрацеллюлярного матрикса.
Как убрать следы постакне на лице? 46
Специалисты располагают множеством способов коррекции постакне. При этом есть возможность прицельного селективного воздействия. Современные косметологи могут предложить пациентам с угревой болезнью:
- фототерапию;
- мезотерапию;
- ультразвуковое воздействие;
- химический пилинг;
- биоревитализацию и прочие методы.

Азелик® − гель для лечения акне
На сегодняшний день не разработано единых стандартов для предотвращения постакне. Наиболее рациональным решением является своевременное и правильное лечение угревой болезни. Принимать решение о том, как убрать дырки от прыщей**, должен врач. Важно, чтобы в этот момент угревая болезнь была в ремиссии.
Для лечения акне могут применяться препараты азелаиновой кислоты 9 . Одним из них является Азелик®. Это 15% гель азелаиновой кислоты, который обладает следующими свойствами 5 :
- нормализует процессы кератинизации;
- способствует уменьшению свободных жирных кислот на коже;
- проявляет противомикробную активность в отношении пропионибактерий и эпидермального стафилококка;
- оказывает противовоспалительный эффект за счет уменьшения метаболизма нейтрофилов и синтеза ими свободнорадикальных форм кислорода.
Видимый эффект от применения геля Азелик® обычно становится заметен спустя 4 недели 5 .
Что делать, чтоб заросли дырки в ушах?
Если вы предпочитаете обычные серьги, то дырка от них затянется, когда вы перестанете носить аксессуар. Сколько времени займет процесс заживления, зависит от давности прокола и индивидуальных особенностей организма.
После зарастания отверстия на его месте остается маленький рубец. Чтобы избавиться от этого изъяна, достаточно некоторое время использовать специальный крем. Если дырка большая, лекарство наносится в виде примочки, если маленькая — достаточно нанесения тонкого слоя крема на место прокола 2-3 раза в день. Если прокол долго не зарастает, его может зашить пластический хирург.
Всё больше девушек носит по несколько сережек в одном ухе, в том числе и в хряще. По отзывам пациенток, прокалывать хрящ больнее, чем мочку, но зарастает он так же быстро, как и мягкая ткань. Как правило, чтобы зарастить дырку в хряще никакие особые средства не требуются.
Довольно часто увеличение ушного прокола вызывается воспалением мягких тканей. Чтобы снизить риск воспаления, сразу после прокола лучше надевать только украшения из золота.
Как зарастить тоннели в ушах?
При ношении обычных сережек дырочка остается довольно маленькой. Но в последние годы многие молодые девушки и парни, экспериментируя с образами, стали носить тоннели. Для столь своеобразного украшения обычный прокол приходится растягивать, а сквозь получившееся отверстие можно свободно просунуть палец. Но ношение тоннелей со временем может надоесть или помешать при устройстве на работу. Сняв их, парни и девушки понимают, что полностью зарастить дырку диаметром 1-5 см самостоятельно невозможно. Тем не менее, способы уменьшить огромное отверстие существуют. К ним относятся:
- постепенное уменьшение диаметра сережек;
- хирургическая пластика.
Первый способ требует довольно много времени, поэтому для быстрой коррекции размера дырки используется пластика мочки уха.
Как уменьшить тоннели в ушах?
Повторять процедуру, постепенно уменьшая размер серег, следует до тех пор, пока прокол не зарастет до диаметра минимального тоннеля (1,14 мм). После этого его можно заменить на обычную сережку диаметром 0,8 мм.
При уменьшении отверстия часто возникают болезненные ощущения, а мочка уха краснеет. Чтоб избавиться от дискомфорта, нужно ежедневно протирать место прокола маслом жожоба с витамином Е.
Процесс уменьшения дырки до нормальных размеров может занять от 3 месяцев до года в зависимости от изначального диаметра и особенностей организма. Если вы не готовы столько ждать, обратитесь за помощью к пластическому хирургу.
Пластика мочки позволяет мгновенно уменьшить отверстия до нужного размера или вовсе зарастить его, одновременно придав мочке нормальную форму. Если же после операции уху не хватает собственного объема, придать его можно с помощью контурной пластики.
В «Клинике пластической и косметической хирургии» в Полтаве вашим ушам вернут красивый естественный вид максимально быстро и без последствий в виде рубцов.
Читайте также:

